
- •Нервные болезни
- •Авторский коллектив
- •Условные сокращения
- •Русскоязычные сокращения
- •Латинские сокращения
- •Предисловие
- •Глава 1. Основные этапы становления и развития отечественной неврологии
- •Вопросы для контроля
- •2.1. Развитие нервной системы эмбриона человека
- •2.2. Структурные элементы нервной системы, их морфологические и физиологические свойства
- •Вопросы для контроля
- •Глава 3. Чувствительность и ее нарушения
- •3.1. Виды чувствительности
- •3.2. Проводники чувствительности
- •3.3. Исследование чувствительности
- •3.4. Виды нарушений чувствительности
- •3.5. Варианты и типы нарушений чувствительности
- •Вопросы для контроля
- •Глава 4. Движения, рефлексы и их расстройства
- •4.1. Клиническая симптоматика и диагностика двигательных расстройств
- •4.2. Симптомы поражения корково-мышечного пути на разных уровнях
- •Вопросы для контроля
- •Глава 5. Спинной мозг и симптомы его поражения
- •5.1. Строение спинного мозга
- •5.2. Симптомокомплексы поражения сегментарного и проводникового аппаратов спинного мозга
- •5.3. Симптомокомплексы поражения спинного мозга на разных уровнях
- •Вопросы для контроля
- •Глава 6. Топическая диагностика поражений черепных нервов
- •6.1. I пара: обонятельный нерв (n. olfactorius)
- •6.2. II пара: зрительный нерв (n. opticus)
- •6.3. III пара: глазодвигательный нерв (n. oculomotorius)
- •6.4. IV пара: блоковый нерв (n. trochlearis)
- •6.5. VI пара: отводящий нерв (n. abducens)
- •6.6. Иннервация взора
- •6.7. V пара: тройничный нерв (n. trigeminus)
- •6.9. VIII пара: преддверно-улитковый нерв (n. vestibulocochlearis)
- •6.11. XI пара: добавочный нерв (n. accessorius)
- •6.12. XII пара: подъязычный нерв (n. hypoglossus)
- •6.13. Бульбарный и псевдобульбарный параличи
- •6.14. Альтернирующие синдромы поражения ствола головного мозга
- •Вопросы для контроля
- •Глава 7. Топическая диагностика поражений мозжечка, экстрапирамидной системы и подкорковых ганглиев
- •7.1. Мозжечок и симптомы его поражения
- •7.2. Экстрапирамидная (стриопаллидарная) система и симптомы ее поражения
- •7.3. Таламус
- •7.4. Внутренняя капсула
- •Вопросы для контроля
- •Глава 8. Кора больших полушарий головного мозга и симптомы ее поражения
- •8.1. Строение коры головного мозга
- •8.2. Локализация функций в коре полушарий. Понятие об анализаторах
- •8.3. Симптомокомплексы поражения долей головного мозга
- •8.4. Симптомы раздражения коры головного мозга
- •Вопросы для контроля
- •Глава 9. Топическая диагностика поражений периферической нервной системы
- •9.1. Строение и симптомокомплексы поражения разных отделов периферической нервной системы
- •9.2. Общие симптомы поражения периферической нервной системы
- •Вопросы для контроля
- •Глава 10. Вегетативная нервная система и симптомы ее поражения
- •10.1. Центральный отдел вегетативной нервной системы
- •10.2. Периферический отдел вегетативной нервной системы
- •10.3. Особенности вегетативной иннервации и симптомы ее нарушения на примере некоторых внутренних органов
- •Вопросы для контроля
- •Глава 11. Оболочки мозга и спинномозговая жидкость
- •11.1. Оболочки головного и спинного мозга
- •11.2. Желудочки головного мозга и спинномозговая жидкость
- •11.3. Исследование спинномозговой жидкости
- •Вопросы для контроля
- •Глава 12. Кровоснабжение головного и спинного мозга, симптомы его нарушения
- •12.1. Кровоснабжение головного мозга
- •12.2. Кровоснабжение спинного мозга
- •Вопросы для контроля
- •Глава 13. Методика краткого исследования в клинической неврологии
- •Вопросы для контроля
- •Глава 14. Дополнительные методы исследования в клинической неврологии
- •14.1. Клиническая электроэнцефалография
- •14.2. Магнитная диагностика
- •14.3. Электронейромиография
- •14.4. Эхоэнцефалоскопия
- •14.5. Ультразвуковая доплерография сосудов головы и шеи
- •14.6. Дуплексное сканирование сосудов шеи
- •14.7. Краниография
- •14.8. Спондилография
- •14.9. Компьютерная томография
- •14.10. Магнитно-резонансная томография
- •14.11. Магнитно-резонансная спектроскопия
- •14.12. Позитронно-эмиссионная томография
- •14.13. Методы исследования вегетативной нервной системы
- •Вопросы для контроля
- •Глава 15. Закрытая черепно-мозговая травма
- •15.1. Патогенез черепно-мозговой травмы
- •15.2. Классификация черепно-мозговых травм
- •15.3. Диагностика черепно-мозговых травм
- •15.4. Лечение черепно-мозговых травм
- •Вопросы для контроля
- •16.1. Патоморфология
- •16.3. Классификация последствий черепно-мозговой травмы
- •16.4. Клиническая картина
- •16.5. Диагностика
- •16.6. Лечение
- •Вопросы для контроля
- •Глава 17. Закрытые травмы спинного мозга
- •17.1. Классификация
- •17.2. Этиология и патогенез
- •17.3. Патоморфология
- •17.4. Клиническая картина
- •17.5. Диагностика
- •17.6. Лечение
- •Вопросы для контроля
- •Глава 18. Травматические поражения периферической нервной системы
- •18.1. Классификация
- •18.2. Клиническая картина
- •18.3. Диагностика
- •18.4. Лечение
- •18.5. Компрессионно-ишемические невропатии
- •Вопросы для контроля
- •Глава 19. Болезни периферической нервной системы
- •19.1. Радикулопатии
- •19.2. Полиневриты (полирадикулоневриты, полиневропатии)
- •19.3. Невропатия лицевого нерва
- •Вопросы для контроля
- •Глава 20. Инфекционные и паразитарные заболевания нервной системы
- •20.1. Менингиты
- •20.2. Энцефалиты
- •20.3. Нейросифилис
- •20.4. Герпетические поражения нервной системы
- •20.5. НейроСПИД
- •20.6. Паразитарные заболевания головного мозга
- •Вопросы для контроля
- •Глава 21. Демиелинизирующие заболевания
- •21.1. Рассеянный (множественный) склероз
- •21.2. Острый рассеянный энцефаломиелит
- •21.3. Другие демиелинизирующие заболевания
- •Вопросы для контроля
- •Глава 22. Сосудистые заболевания головного мозга
- •22.1. Факторы риска мозгового инсульта
- •22.2. Классификация сосудистых заболеваний головного мозга
- •22.3. Физиологические особенности мозгового кровообращения
- •22.4. Патофизиология ишемического повреждения головного мозга
- •22.5. Этиология и патогенез ишемических нарушений мозгового кровообращения
- •22.6. Острые нарушения мозгового кровообращения
- •22.7. Диагностика острых нарушений мозгового кровообращения
- •22.8. Лечение острых нарушений мозгового кровообращения
- •22.9. Профилактика острых нарушений мозгового кровообращения
- •22.10. Хронические нарушения мозгового кровообращения
- •Вопросы для контроля
- •Глава 23. Сосудистые заболевания спинного мозга
- •23.1. Этиология и патогенез нарушений спинального кровообращения
- •23.2. Преходящие нарушения спинального кровообращения
- •23.3. Ишемический спинальный инсульт
- •23.4. Геморрагический спинальный инсульт
- •23.5. Лечение спинальных инсультов
- •Вопросы для контроля
- •Глава 24. Эпилепсия и пароксизмальные расстройства сознания неэпилептической природы
- •24.1. Эпилепсия. Этиология и патогенез
- •24.2. Международная классификация эпилептических приступов (Киото, 1981) и их клиническая картина
- •24.3. Международная классификация (Нью-Дели, 1989) и клинические проявления основных форм эпилепсии
- •24.4. Диагностика эпилепсии
- •24.5. Лечение эпилепсии
- •24.6. Синкопальные состояния
- •24.7. Нарушения сознания, обусловленные недостаточностью мозгового кровообращения в вертебрально-базилярном бассейне
- •24.8. Дисметаболические состояния
- •24.9. Гипервентиляционный синдром
- •24.10. Псевдоэпилептические приступы
- •24.11. Лечение синкопальных состояний
- •Вопросы для контроля
- •Глава 25. Неврозы, астенические состояния и инсомнии
- •25.1. Неврозы
- •25.2. Неврастения
- •25.3. Истерия
- •25.4. Невроз навязчивых состояний
- •25.5. Астенические состояния
- •25.6. Инсомнии
- •Вопросы для контроля
- •Глава 26. Опухоли центральной нервной системы и сирингомиелия
- •26.1. Опухоли головного мозга
- •26.2. Опухоли спинного мозга
- •26.3. Диагностика и лечение опухолей центральной нервной системы
- •26.4. Сирингомиелия
- •Вопросы для контроля
- •Глава 27. Нейродегенеративные и наследственные заболевания с преимущественным поражением экстрапирамидной системы
- •27.1. Гепатолентикулярная дегенерация
- •27.2. Торсионная дистония
- •27.3. Хорея Гентингтона
- •27.4. Болезнь Галлервордена – Шпатца
- •27.5. Паркинсонизм
- •27.6. Множественные (системные) дегенерации
- •27.7. Миоклонус-эпилепсия
- •27.8. Генерализованный тик Туретта
- •27.9. Наследственное дрожание
- •27.10. Синдром беспокойных ног
- •Вопросы для контроля
- •Глава 28. Нарушение когнитивных функций
- •28.1. Болезнь Альцгеймера
- •28.2. Фронтотемпоральная деменция
- •28.3. Деменция с тельцами Леви
- •28.4. Сосудистые когнитивные нарушения
- •Вопросы для контроля
- •Глава 29. Нервно-мышечные заболевания
- •29.1. Миопатии
- •29.2. Миотонии
- •29.3. Миастения
- •Вопросы для контроля
- •Глава 30. Вегетативные расстройства
- •30.1. Синдромы вегетативных нарушений
- •30.2. Синдромы вегетативной гиперактивности
- •30.3. Синдромы нарушения терморегуляции
- •30.4. Синдром нарушения потоотделения
- •30.5. Гипоталамический синдром
- •30.6. Нейроэндокринные расстройства
- •30.7. Расстройства мотивации и влечения (булимия, жажда, изменение либидо и др.), сна и бодрствования
- •30.8. Периферические вегетативные синдромы
- •30.9. Болезни вегетативной нервной системы
- •Вопросы для контроля
- •Глава 31. Токсические поражения нервной системы
- •31.1. Поражения веществами нервно-паралитического действия
- •31.2. Поражения веществами общеядовитого действия
- •31.3. Отравления веществами удушающего действия
- •31.4. Отравления техническими и бытовыми жидкостями
- •31.5. Отравления этиловым спиртом
- •31.6. Отравления мышьяком, марганцем, соединениями тяжелых металлов
- •31.7. Поражения нервной системы при различных формах наркоманий (токсикоманий)
- •31.8. Синдром последствий наркомании (токсикомании)
- •31.9. Принципы терапии наркомании (токсикомании)
- •31.10. Отравления лекарственными препаратами различных групп
- •Вопросы для контроля
- •Глава 32. Радиационные поражения нервной системы
- •32.1. Этиология, патогенез и патоморфология
- •32.2. Клиническая картина
- •32.3. Лечение
- •Вопросы для контроля
- •Глава 33. Поражение нервной системы при воздействии экстремальных факторов
- •33.1. Гипоксия
- •33.2. Декомпрессия (кессонная болезнь)
- •33.3. Гипокинезия
- •33.4. Общее охлаждение
- •33.5. Перегревание
- •33.6. Вибрация
- •33.7. Шум, инфразвук и ультразвук
- •33.8. Ускорения
- •33.9. Электромагнитное излучение
- •Вопросы для контроля
- •Глава 34. Соматоневрология (неврологические расстройства при заболеваниях внутренних органов)
- •34.1. Неврологические синдромы при раке внутренних органов
- •34.2. Расстройства нервной системы при заболеваниях сердца
- •34.3. Поражения нервной системы при заболеваниях легких
- •34.4. Поражения нервной системы при заболеваниях почек
- •34.5. Поражения нервной системы при заболеваниях печени
- •34.6. Поражения нервной системы при ревматизме
- •34.7. Поражения нервной системы при сахарном диабете
- •Вопросы для контроля
- •Глава 35. Неотложные состояния в неврологии
- •35.1. Основные неврологические синдромы, требующие неотложной терапии
- •35.2. Неотложная терапия при травмах нервной системы
- •Вопросы для контроля
- •Глава 36. Нарушения сознания
- •36.1. Кома. Патогенез и классификация
- •36.2. Диагностика комы
- •36.3. Особые формы угнетения сознания
- •Вопросы для контроля
- •Глава 37. Медицинская реабилитация при заболеваниях и травмах нервной системы
- •37.1. Основные направления, принципы и формы реабилитации больных с поражениями нервной системы
- •37.2. Принципы и методология организации реабилитационного процесса
- •37.3. Медикаментозная терапия и средства реабилитации
- •37.4. Эффективность и преемственность реабилитации. Исходы
- •Вопросы для контроля
- •Литература

Глава 20. Инфекционные и паразитарные заболевания нервной системы
Значительное число патогенных для человека инфекционных возбудителей способны вызвать патологию центральной и (или) периферической нервной системы (менингит, энцефалит, миелит, полирадикулоневрит, неврит и др.).
Некоторые возбудители обладают свойством предилекционности (топикоэтиологической приуроченностью) поражения нервной системы. С предилекционностью поражения тесно связана тропность (сродство) микроорганизма (чаще вируса) к определенным невральным структурам, т. е. наличие у соответствующих клеток специфических рецепторов, которые, входя в соприкосновение с рецепторами микроорганизма, способствуют фиксации последнего к плазматической мембране клетки.

20.1. Менингиты
Менингит – острое нейроинфекционное заболевание, характеризующееся преимущественным поражением мягкой и паутинной оболочек головного и спинного мозга.
Классификация. Существует несколько классификаций менингитов, основанных на этиопатогенетических механизмах развития и клинико-лабораторных проявлениях заболевания.
По этиологии выделяют бактериальные и вирусные менингиты, которые имеют наибольшее распространение. Реже встречаются менингиты, вызванные грибами (микотические), а также микоплазмами, простейшими, гельминтами, риккетсиями, амебами.
По характеру изменений состава спинномозговой жидкости выделяют две большие группы: гнойные и серозные менингиты. Гнойные менингиты, как правило, вызываются бактериями, а серозные – вирусами. Исключение составляют туберкулезный, сифилитический и некоторые другие менингиты.
В зависимости от наличия фонового инфекционного заболевания, менингиты делятся на первичные и вторичные. Менингиты, развивающиеся без предшествующей инфекции, как самостоятельное заболевание, называют первичными (например, менингококковый, острый лимфоцитарный хориоменингит). Ко вторичным относят менингиты, возникающие как осложнение общей или локальной инфекции (пневмококковый, туберкулезный, при гнойном отите и др.), а также после нейрохирургических вмешательств и травм мозга.
По преимущественной локализации процесса выделяют конвекситальные, базальные и цереброспинальные менингиты.
По течению и остроте развития симптоматики менингиты подразделяют на молниеносные, острые, подострые, хронические.
По степени тяжести выделяют легкую, средней тяжести, тяжелую и крайне тяжелую формы менингитов.
Этиология. На долю серозных вирусных менингитов приходится 60–65 % всех случаев заболевания, на долю гнойных бактериальных – 30–35 %. Остальные микроорганизмы в качестве возбудителей заболеваний встречаются значительно реже. Основная роль в развитии вирусных серозных менингитов принадлежит вирусам групп Коксаки и ECHO, лимфоцитарного хориоменингита, паротита. Бактериальные менингиты могут вызываться большим количеством патогенных микроорганизмов, но практическое значение в развитии заболевания имеют лишь несколько из них. У новорожденных основными причинами заболевания являются кишечная палочка, листерии, клебсиеллы и энтерококки различных видов. В возрасте от 1 до 50 лет наибольший вклад в возникновение заболеваний вносят три микроорганизма – менингококк, пневмококк и гемофильная палочка. На их долю приходится более 80 % всех случаев бактериальных менингитов в данной возрастной категории. При этом на долю Neisseria meningitidis приходится около
60 % всех бактериальных менингитов, Streptococcus pneumoniae – 30 % и Haemophilus influenzae – 10 %. Остальные микроорганизмы встречаются в единичных случаях. В возрастной группе старше 50 лет, кроме трех перечисленных микроорганизмов, определенную роль в возникновении заболеваний играют листерии и грамотрицательные бактерии. Иная этиологическая структура у больных с посттравматическими и послеоперационными гнойными бактериальными менингитами: на первое место выходят стафилококки, энтерококки и стрептококки различных видов. Наиболее часто встречаются золотистый и коагулазоотрицательные стафилококки. Всего грамположительные бактерии обнаруживаются в 70–80 % случаев. Достаточно часто высеваются грамотрицательные бактерии.
Патогенез. Для возникновения заболевания необходимо, чтобы возбудитель проник в субарахноидальное пространство с дальнейшей контаминацией мозговых оболочек. Распространение возбудителя наиболее часто происходит гематогенным путем. Кроме того, поражение оболочек может происходить в области переломов костей черепа и нейрохирургического вмешательства, а также в результате контактного распространения из септических очагов в костях черепа, позвоночника, околоносовых пазух. Необходимо отметить, что, проникая в центральную нервную систему, возбудитель должен преодолеть гематоэнцефалический барьер, поэтому для развития заболевания необходимо предшествующее нарушение структурнофункциональной организации барьера. К патогенетическим механизмам формирования клинических проявлений менингита относятся воспаление и отек оболочек и прилегающей ткани мозга, развитие дисциркуляции в мозговых и оболочечных сосудах, гиперсекреция ликвора и задержка его резорбции (что приводит к повышению внутричерепного давления), перераздражение рецепторов в мягкой мозговой оболочке, корешков и спинномозговых нервов и, наконец, общее воздействие интоксикации.
Клиническая картина. Клиническая картина гнойных бактериальных менингитов состоит из триады синдромов: 1) синдрома общей инфекционной интоксикации; 2) оболочечного (менингеального) симптомокомплекса; 3) синдрома воспалительных изменений ликвора.
Синдром общей инфекционной интоксикации при менингитах неспецифичен и складывается из озноба, чувства жара, повышения температуры тела, воспалительных изменений в периферической крови (лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ и др.), кожных экзантем.
Оболочечный симптомокомплекс складывается из общемозговых и собственно оболочечных (менингеальных) симптомов. Общемозговые симптомы вызваны раздражением болевых рецепторов мозговых оболочек и внутримозговых сосудов вследствие воздействия токсинов и повышенного внутричерепного давления. К ним относятся головная боль распирающего характера, нередко настолько интенсивная, что больные, даже находясь в бессознательном состоянии, громко вскрикивают («гидроцефальный крик»). Также больных беспокоит тошнота. На высоте головной боли часто развивается обильная «мозговая» рвота. При тяжелом течении менингита возникают судороги, психомоторное возбуждение.
Степень расстройства сознания варьирует от умеренного оглушения до глубокой комы. Возможны психические продуктивные расстройства в виде бреда и галлюцинаций.
Собственно менингеальные симптомы можно подразделить на три группы.
Первая группа – симптомы общей гиперестезии. У больного обнаруживается непереносимость шума или громкого разговора, наблюдается усиление головной боли от сильных звуков и яркого света. Отмечается кожная гиперестезия.
Вторая группа – реактивные болевые феномены. Для их выявления применяются перкуссия или пальпация определенных точек. Симптом Керера – болезненность при пальпации точек выхода затылочных нервов. Симптом Менделя
– резкая болезненность при давлении изнутри на переднюю стенку наружного слухового прохода. Скуловой симптом Бехтерева – перкуссия по скуловой дуге вызывает усиление головной боли. Симптом Лобзина – появление или усиление головной боли при надавливании на глазные яблоки. Симптом Флатау – расширение зрачков при быстром пассивном сгибании головы больного. Симптом Пулатова – появление (усиление) головной боли при перкуссии черепа.
Третью группу симптомов составляют так называемые мышечные тонические напряжения, или контрактуры. Среди них в клинической практике наиболее часто исследуются следующие:
1.Ригидность затылочных мышц – один из ранних и наиболее постоянных менингеальных симптомов. При появлении этого феномена не удается пассивно пригнуть голову больного к груди из-за напряжения мышц, разгибающих шею.
2.Ригидность длинных мышц спины – напряжение мышц приводит к тому, что больной изогнут кзади и не может разогнуться. В сочетании с напряжением мышц затылка в положении лежа на боку создается «поза легавой собаки» («поза взведенного курка»): голова запрокинута назад, туловище максимально разогнуто, ноги приведены к животу, живот ладьевидно втянут. Эта поза, называемая также менингитической, встречается при тяжелом течении менингита.
3.Симптом Кернига – невозможность разогнуть ногу больного в коленном суставе, когда она согнута в тазобедренном. При этом мешает разгибанию не боль, а напряжение задней группы мышц бедра.
4.Верхний симптом Брудзинского – при пассивном сгибании головы больного происходит рефлекторное сгибание ног в коленных и тазобедренных суставах.
5.Средний симптом Брудзинского – такое же рефлекторное сгибание ног при надавливании на лонное сочленение больного.
6.Нижний симптом Брудзинского – рефлекторное сгибание ноги в коленном и тазобедренном суставах при пассивном сгибании другой ноги в этих же суставах.
7.Подскуловой симптом Брудзинского – рефлекторное поднятие плеч и сгибание предплечий при надавливании непосредственно под скулами. Вследствие своеобразной позы этот симптом называют также симптомом «креста».
8.Симптом Гийена – сдавливание четырехглавой мышцы бедра с одной
стороны приводит к непроизвольному сгибанию в тазобедренном и коленном суставах противоположной ноги.
9.Симптом Гордона – при сдавливании икроножной мышцы происходит рефлекторное разгибание большого пальца стопы.
10.Симптом Германа – при пассивном сгибании головы происходит экстензия больших пальцев стоп.
Более подробные сведения о менингеальных симптомах представлены в главе 11 «Оболочки мозга и спинномозговая жидкость».
Синдром воспалительных изменений ликвора играет ведущую роль в установлении диагноза менингита (табл. 9), и его наличие обязательно для постановки диагноза. При менингитах отмечается ряд существенных изменений ликвора. Важно повышение давления ликвора (более 200 мм вод. ст.). Обязательно учитывают прозрачность и цвет: при серозных менингитах ликвор, как правило, прозрачный, слегка опалесцирует, при гнойных – мутный, желтовато-зеленого цвета. При цитологическом исследовании ликвора обнаруживается значительное повышение в нем количества клеток (плеоцитоз), причем при гнойных менингитах преобладают нейтрофилы (40—100 %), а при серозных – лимфоциты (40–60 %). Увеличивается содержание белка (более выражено при гнойных бактериальных менингитах). Содержание глюкозы при гнойных бактериальных менингитах обычно понижено, при вирусных – в пределах нормы или понижено. При бактериологическом исследовании в ликворе могут быть обнаружены микроорганизмы, что позволяет достоверно установить этиологию заболевания. Возможно выделение из ликвора вирусов.
Для подтверждения специфичности процесса производится постановка определенных реакций (например, реакция иммунофлюоресценции (РИФ), реакция иммобилизации бледных трепонем (РИБТ) при сифилисе). Такие распространенные в клинической практике серологические исследования, как реакция непрямой гемагглютинации, иммуноферментный анализ, не получили широкого применения в диагностике гнойных менингитов, так как для их проведения требуется длительное время. Для экспресс-диагностики используются реакция латекс-агглютинации, непрямой метод флюоресцирующих антител, метод встречного иммуноэлектрофореза. Применяются также молекулярно-биологические методы диагностики, в частности полимеразная цепная реакция (ПЦР), основанная на выявлении нуклеотидных последовательностей специфической ДНК.
В качестве дополнительных методов диагностики находят применение компьютерная томография и магнитно-резонансная томография. На томограммах удается выявить признаки менингита в виде контрастного усиления базальных цистерн и оболочек вдоль свода черепа. При менингоэнцефалите в веществе мозга выявляются облаковидные гиперинтенсивные очаги без четких границ. Большое значение данные виды исследований имеют для диагностики осложнений менингита – гидроцефалии, тромбозов венозных синусов, абсцессов головного мозга.
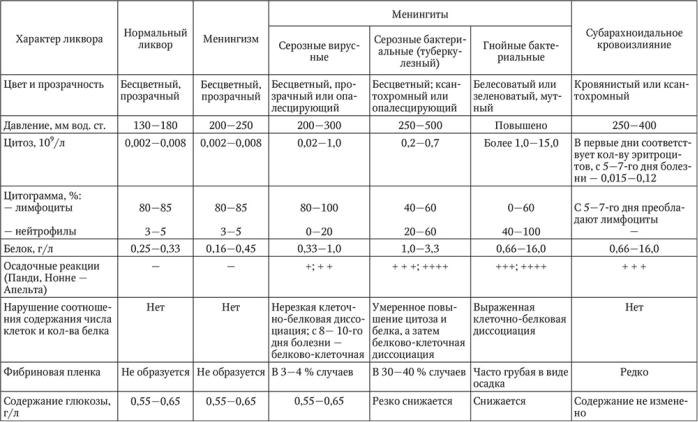
Таблица 9
Дифференциальная ликворологическая диагностика менингитов и субарахноидального кровоизлияния
Менингококковый менингит
Относят к генерализованным формам менингококковой инфекции. Возбудителем является грамотрицательный диплококк Вейксельбаума Neisseria meningitidis. Источником заражения являются здоровые носители или больные менингококковой инфекцией. Заболевание передается воздушно-капельным путем. Основной путь распространения возбудителя в организме – гематогенный. Наибольшее число заболевших регистрируется в зимне-весенний период. Инкубационный период, как правило, составляет 2—10 дней (чаще 3–7 дней). Заболевание начинается остро с общеинфекционных симптомов в виде резкого повышения температуры тела до 38–40 °С, озноба. Появляется и быстро нарастает головная боль в сопровождении тошноты. Часто наблюдается многократная рвота, не связанная с приемом пищи. Могут возникать бред, психомоторное возбуждение, судороги. К концу первых суток развивается менингеальный симптомокомплекс, который достигает своего максимума на 2-е сутки. Сознание вначале сохранено, однако по мере прогрессирования заболевания может возникать делириозное состояние, оглушение, сопор, кома. Сухожильные и периостальные рефлексы сначала повышены, затем может происходить их понижение. При неблагоприятном течении заболевания, когда в патологический процесс вовлекается головной мозг, присоединяются пирамидные симптомы. Возможно поражение черепных нервов, которое наблюдается чаще всего при поздно начатом лечении. Поражаются чаще глазодвигательные нервы, другие черепные нервы страдают значительно реже. На
коже могут обнаруживаться высыпания в виде геморрагий звездчатой формы различной величины, выступающих над уровнем кожи, что свидетельствует о менингококкцемии. Наиболее типичная локализация сыпи – ягодицы, бедра и голени.
В крови отмечается нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ. При люмбальной пункции обнаруживаются изменения ликвора, характерные для гнойных бактериальных менингитов. При этом отмечается повышение давления ликвора, он становится мутным, приобретает зеленовато-желтый оттенок. Резко увеличивается содержание клеток в нем, количество которых может достигать 2—10 тыс. в 1 мм3 и более. Плеоцитоз нейтрофильный. Повышается и содержание белка в ликворе. Резко снижено количество глюкозы. В мазках ликвора после окраски по Грамму могут быть обнаружены менингококки.
Наряду с поражением оболочек мозга всегда имеется поражение вещества мозга. В большинстве своем оно поверхностное и заключается в умеренных воспалительных изменениях верхних слоев коры. Однако возможно и энцефалитическое поражение, при котором находят гнойные инфильтративновоспалительные изменения в глубине вещества мозга. Такие формы заболевания обозначают термином «менингококковый менингоэнцефалит». Он характеризуется преобладанием энцефалитических симптомов, таких как нарушение сознания, судороги, парезы и параличи, поражение экстрапирамидной системы, симптомы поражения ствола головного мозга. Особенно тяжелое течение менингоэнцефалит приобретает при развитии эпендиматита (вентрикулита). Для него характерна своеобразная поза, при которой развиваются разгибательные контрактуры ног и сгибательные контрактуры рук, перемежающиеся судороги по типу горметонии, значительное увеличение количества белка в ликворе и ксантохромное его окрашивание.
К особенностям течения менингококкового менингита относится возможность развития ранних осложнений. К ним относят синдром острого отека мозга с вклинением мозгового ствола в большое затылочное отверстие. При этом возникают нарушение сознания, рвота, двигательное беспокойство, судороги, расстройство дыхания и сердечно-сосудистой деятельности. Тяжелым осложнением менингококкового менингита является бактериальный (эндотоксический) шок. Внезапно наблюдается резкое повышение температуры тела, появляется обильная геморрагическая сыпь, признаки сердечно-сосудистой недостаточности, адинамии; артериальное давление падает; анурия. Летальность в случае менингококкового менингита достигает 4—20 %. При рано начатом адекватном патогенетическом и этиотропном лечении удается добиться резкого сокращения числа летальных исходов.
Пневмококковый менингит
Заболевание вызывается грамположительным диплококком – пневмококком (Streptococcus pneumoniae). Пневмококковый менингит возникает как первично, так
и вторично в виде осложнения иного заболевания. Клиническая картина имеет значительное сходство с проявлениями менингококкового менингита, однако отличается значительно большей тяжестью. Заболевание начинается остро с общеинфекционных симптомов. Температура тела поднимается до 40 °С и выше. Быстро наряду с менингеальным синдромом развиваются очаговые симптомы поражения мозга. Отмечаются клонико-тонические судороги, нарушения сознания, парезы и параличи конечностей, симптомы поражения глазодвигательных нервов. Это свидетельствует о раннем развитии менингоэнцефалита. В крови отмечаются лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ. При исследовании ликвора находят признаки воспалительных изменений, характерных для других бактериальных менингитов. В отличие от такового при менингококковом менингите, ликвор очень мутный с характерным зеленоватым оттенком, давление повышено незначительно, за счет консолидации гноя в субарахноидальном пространстве происходит нарушение ликвородинамических проб. Летальность достигает 20–30 %.
Менингит, вызванный гемофильной палочкой
Возбудителем заболевания служит грамотрицательный микроорганизм – гемофильная палочка Афанасьева – Пфейффера (Hemophilus influenzae). Заболевают чаще дети в возрасте младше 5 лет, однако болеют и взрослые, у которых это, как правило, вторичное поражение. Клиническая картина существенно не отличается от таковой при других гнойных менингитах, однако имеет свои особенности. Заболевание развивается обычно постепенно, однако возможно и острое начало болезни. Температура тела чаще повышена, но может быть субфебрильной и даже нормальной. Менингеальный симптомокомплекс развивается сравнительно поздно. Часто у больных имеются нерезко выраженные оболочечные симптомы. Очаговые поражения могут присоединяться на 5—12-й день болезни. Возможно поражение черепных нервов (лицевого, глазодвигательного и отводящего). Болезнь может принимать затяжное волнообразное течение. В крови обнаруживается лейкоцитоз со значительным сдвигом лейкоцитарной формулы влево, резко увеличена СОЭ. Изменения в ликворе подобны изменениям при гнойных менингитах другой этиологии, однако увеличение количества клеток не столь значительное, содержание белка увеличивается до 1 г/л. При бактериоскопии возможно выделение специфического возбудителя. Летальность составляет 10 %. У взрослых прогноз более благоприятный, чем у детей.
Листериозный менингит
Вызывается Listeria monocytogenes. На сегодняшний день выходит на 4-е место по распространенности среди прочих гнойных бактериальных менингитов. Чаще болеют дети в возрасте младше 5 лет или пожилые люди. Заболевание начинается остро, с повышением температуры тела. Возможны высыпания на лице в форме «бабочки», увеличение печени, селезенки, лимфатических узлов. Менингеальный синдром достаточно выражен, однако, в отличие от других менингитов, ригидность
мышц шеи может не выявляться. Ликвор обычно мутный или опалесцирующий. Количество лейкоцитов составляет 500—1000 на 1 мм3. Содержание белка повышено. Концентрация глюкозы в норме или слегка повышена. Диагноз основывается на выделении возбудителя из спинномозговой жидкости, серологическом исследовании крови. Исход в большинстве случаев благоприятный.
Стафилококковый и стрептококковый менингиты
Являются, как правило, осложнением первичного гнойного заболевания. Возможно гематогенное и контактное инфицирование. Заболевание начинается остро, с резким повышением температуры тела, ознобом, возможен бред. Оболочечные симптомы резко выражены. Характерно быстрое развитие оболочечного синдрома: головная боль, рвота, гиперакузия, светобоязнь, общая гиперестезия. Практически постоянными симптомами являются ригидность затылочных мышц, симптомы Кернига и Брудзинского. Часто в процесс вовлекается вещество головного мозга, вследствие чего развивается очаговая неврологическая симптоматика (парезы, параличи, клонико-тонические судороги). Возможно поражение черепных нервов. Нередко процесс распространяется на эпендиму желудочков, развивается гнойный вентрикулит. Особенностью менингитов данной этиологии является склонность к абсцедированию. Давление ликвора обычно повышено, цвет беловатый или желтовато-зеленый, цитоз достигает нескольких тысяч клеток в 1 мм3 за счет нейтрофилов. Повышение количества белка до 3–9 г/л. Относятся к числу прогностически неблагоприятных. Летальность достаточно высока и составляет 20–28 %.
Гнойные менингиты, вызванные грибами рода Candida
Чаще возникают у грудных детей. Развитию заболевания предшествует сепсис или хирургическое вмешательство, когда длительное время проводилась массированная антибактериальная терапия. Развивается также в условиях иммунодефицита. Характеризуется вялым, подострым течением. Характерны повышение температуры тела до 37,5—38 °С, вялость, снижение аппетита, адинамия. Менингеальные симптомы выражены нерезко. При люмбальной пункции ликвор выделяется под нормальным или слегка повышенным давлением, окраска опалесцирующая или мутноватая, цитоз 100–200 на 1 мм3. Количество белка может быть увеличено до 0,9–3,3 г/л. Этиологический диагноз выставляется на основании выделения грибковой микрофлоры из ликвора и крови. Без лечения летальность достигает 100 %. Частое осложнение – развитие гидроцефалии.
Лечение гнойных бактериальных менингитов
Лечение должно начинаться немедленно после установления диагноза и включает в себя этиотропную, патогенетическую и симптоматическую терапию.
Все больные после оказания мероприятий неотложной помощи обязательно
должны быть в кратчайшие сроки направлены в стационар. Назначая антибактериальные препараты, необходимо строго выполнять принципы антибиотикотерапии, которые заключаются в следующем:
1.Возбудитель заболевания должен быть высокочувствителен к применяемому лекарственному средству.
2.Необходимо помнить, что не все антибиотики хорошо проникают через гематоэнцефалический барьер, поэтому при одинаковой чувствительности выделенного микроба к ряду препаратов необходимо выбрать то средство, которое лучше проникает в центральную нервную систему.
3.Нужно применять препарат в такой дозе и вводить его таким способом, чтобы обеспечить среднюю терапевтическую концентрацию в тканях центральной нервной системы на протяжении всего курса лечения.
4.Применяемый антибиотик не должен оказывать побочного токсического действия на организм больного, или это действие должно быть минимально даже при длительном применении в больших дозах.
Если состояние больного позволяет, то необходимо до введения антибиотиков провести люмбальную пункцию и сделать забор материала (ликвор, кровь) для микробиологического исследования.
Выбор антибактериального препарата проводится по результатам исследования, в том числе предварительной идентификации возбудителя после окраски мазков ликвора по Граму и серологических экспресс-тестов. В случае невозможности быстро идентифицировать возбудитель заболевания этиотропную терапию назначают эмпирически. В дальнейшем возможно корректировать терапию исходя из данных о культуральном исследовании и чувствительности выделенных микроорганизмов различных групп. В отсутствие данных о возбудителе заболевания лечение проводят следующими антибиотиками:
1.В возрасте младше 5 лет – цефотаксим в дозе 50 мг на 1 кг массы тела через 6 ч (или цефтриаксон 50—100 мг на 1 кг массы тела через 12 ч) + ампициллин 100 мг на 1 кг массы тела через 6 ч.
2.В возрасте от 5 до 50 лет – цефтриаксон или цефотаксим (по 1–2 г через 12 ч для взрослых), а при подозрении на листериозную этиологию заболевания в терапию добавляют ампициллин. Возможно применение бензилпенициллина в дозе 4 000 000 ЕД через каждые 4 ч – для взрослых.
3.В возрасте старше 50 лет – цефтриаксон (или цефотаксим) + ампициллин.
4.В случае развития менингита после нейрохирургического вмешательства или черепно-мозговой травмы назначают цефтриаксон (или цефотаксим, цефтазидим) + оксациллин.
При непереносимости β-лактамных антибиотиков назначают хлорамфеникол, фторхинолоны.
В случае установления этиологического фактора заболевания лечение проводится следующими антибактериальными препаратами:
1.Neisseria meningitidis: минимальная подавляющая концентрация (МПК) пенициллина менее 0,1 мг/л – бензилпенициллин или ампициллин; МПК пенициллина более 0,1 мг/л – цефотаксим или цефтриаксон. Альтернативные препараты: хлорамфеникол, фторхинолоны.
2.Streptococcus pneumoniae: МПК < 0,1 мг/л – бензилпенициллин или ампициллин; МПК 0,1–1,0 мг/л – цефтриаксон или цефотаксим, при сниженной чувствительности к цефалоспоринам + ванкомицин. Препараты резерва: меронем (меропенем), рифампицин.
3.Hemophilus influenza: цефтриаксон или цефотаксим. Препараты резерва: цефепим, хлорамфеникол, азтреонам, фторхинолоны.
4.Staphylococcus aureus: метициллинчувствительные штаммы – оксациллин, цефалоспорины; метициллинрезистентные штаммы – ванкомицин.
5.Listeria monocytogenes: ампициллин + гентамицин. Препарат резерва: котримоксазол.
6.Стрептококки группы В: бензилпенициллин или цефалоспорины. Препарат резерва: ванкомицин.
Патогенетическая терапия при менингите часто носит характер неотложной. Она основана на особенностях патогенеза и оценке состояния больного. Быстрота и эффективность действия средств обеспечивается парентеральным введением препаратов. Основными направлениями патогенетической терапии являются:
–Коррекция кислотно-основного состояния. С целью борьбы с ацидозом вводят 4 % раствор бикарбоната натрия (до 800 мл), полиионные смеси.
–Дезинтоксикационная терапия. Для этого больному вводят достаточное количество жидкости. Показано внутривенное капельное вливание 5 % раствора глюкозы, изотонического раствора хлорида натрия, 200–300 мл 10 % раствора альбумина. Кроме того, вводят гемодез со скоростью 40–80 капель в минуту в количестве 300–500 мл и реополиглюкин до 1000 мл/сут. Общее количество вводимой за сутки жидкости должно составлять 1,5–3,5 л. Такую инфузионную терапию обязательно сочетают с форсированием диуреза. Необходимо контролировать объем вводимой жидкости, который должен соотноситься с количеством выделяемой жидкости и уровнем артериального давления. Кроме того, осуществляют постоянный контроль за содержанием натрия и калия в плазме для своевременной коррекции сдвигов в обмене электролитов.
–Борьба с внутричерепной гипертензией и профилактика отека головного мозга. С этими целями назначают диуретические средства (осмотические диуретики, салуретики), глюкокортикоидные гормоны, проводят гипотермию. Среди осмотических диуретиков наиболее часто используют маннитол, который назначают
вдозе 1–2 г на 1 кг массы тела (максимальная доза – 3 г на 1 кг массы тела) внутривенно капельно в виде 10–20 % раствора. Применяют также глицерин, назначаемый из расчета 1–1,5 г на 1 кг массы тела (максимальная доза – 3 г на 1 кг массы тела). Его вводят внутривенно капельно в виде 10 % раствора. Из салуретиков применяют фуросемид (лазикс), который вводят внутримышечно или внутривенно в
суточной дозе 40—120 мг 2–3 раза в сутки. Наилучший эффект достигается при комбинировании препаратов, когда после введения маннитола назначают фуросемид. Глюкокортикоидные средства (преднизолон, гидрокортизон) оказывают мембраностабилизирующий эффект, способствуют восстановлению нарушенной функции гематоэнцефалического барьера и тем самым предупреждают развитие отека мозга. Кроме того, они улучшают микроциркуляцию. Преднизолон назначают в суточной дозе 5 мг на 1 кг массы тела, а гидрокортизон – 20–30 мг на 1 кг массы тела. Препараты вводят внутривенно. При нарастании отека головного мозга с угрозой вклинения ствола увеличивают суточную дозу преднизолона, назначают быстрое внутривенное введение 15 % раствора маннитола, лазикса и другие противоотечные препараты.
–Купирование и профилактика инфекционно-токсического шока. Показано внутривенное введение глюкокортикоидов. Капельно вводят изотонический раствор хлорида натрия, гемодез, 5 % раствор глюкозы. Для улучшения деятельности сердечно-сосудистой системы вводят строфантин, АТФ, аскорбиновую кислоту, кордиамин.
–Нейропротективная терапия. Обязательным является назначение препаратов, способствующих созданию нейропротективного эффекта, что предотвращает повреждение клеток нервной системы в условиях действия факторов инфекционного воспаления. Среди препаратов, применяемых с этой целью, часть средств оказывают непосредственный защитный эффект, часть действуют опосредованно. Назначают холинотропные препараты (холина альфосцерат), актопротекторы и вазоактивные средства (актовегин, пентоксифиллин), нейротрофические средства (церебролизин), антиоксидантные препараты (тиоктовая кислота, цитофлавин).
Из средств симптоматической терапии применяют анальгетики, снотворные, общеукрепляющие средства и витамины. Для купирования судорог используют внутривенное введение диазепама (седуксена; 4–6 мл 0,5 % раствора).
Для устранения геморрагического синдрома показано введение 10 мл 10 % раствора хлористого кальция, большие дозы аскорбиновой кислоты (до 1000 мг/сут) и рутин 0,04 г в день. Для борьбы с гипоксией необходимо систематическое введение увлажненного кислорода через носовой катетер. Больным, находящимся в бессознательном состоянии, необходима постановка уретрального катетера. В случае остановки дыхания показана интубация с переводом на искусственную вентиляцию легких.
При выводе больного из острой фазы заболевания показано назначение общеукрепляющих средств – глутаминовой кислоты, поливитаминов, а также ноотропных препаратов.
Туберкулезный менингит
Поражение мозговых оболочек при туберкулезном менингите всегда вторично. Туберкулезная палочка гематогенным путем из первичного очага (легкие, лимфатические узлы и др.) попадает в мягкую мозговую оболочку, вызывая
клиническую картину серозного менингита. Описано развитие менингита в отсутствие клинических признаков локального туберкулеза. Чаще встречается у детей и пожилых.
Патоморфология. При макроскопическом исследовании выявляется желтоватого цвета густой серозно-фиброзный экссудат, пропитывающий оболочки головного мозга. Иногда встречаются милиарные бугорки и очаги творожистого распада около стенок мелких сосудов.
Клиническая картина. Симптоматика обычно развивается постепенно, начальные проявления неспецифичны (недомогание, субфебрилитет, умеренная непостоянная головная боль, ночная потливость, беспокойный сон ночью, апатия, снижение массы тела). Постепенно, через несколько недель, по мере нарастания внутричерепного давления, головная боль становится постоянной, появляются тошнота и рвота, сонливость, нечеткие менингеальные симптомы. Иногда рвота не сопровождается тошнотой и выглядит беспричинной. При дальнейшем прогрессировании учащаются головная боль и рвота, после чего уровень сознания может измениться до оглушения и сопора, возникают поражения черепных нервов, включая зрительный, и эпилептические припадки, появляются отчетливые менингеальные знаки, на еще более поздних стадиях – парезы конечностей, возбуждение, бред, галлюцинации, коматозное состояние. Отсутствие адекватной терапии обычно приводит к летальному исходу. После выздоровления часто наблюдаются последствия в виде гидроцефалии, эпилептического синдрома и снижения зрения и слуха.
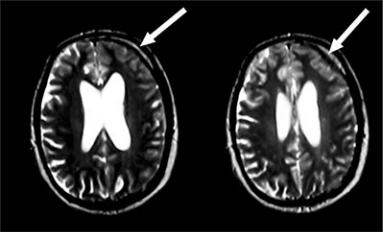
Диагностика. Ликвор прозрачный, бесцветный, изредка ксантохромный из-за повторных мелких кровоизлияний, давление его отчетливо повышено. Наблюдается умеренный лимфоцитарный или лимфоцитарно-нейтрофильный плеоцитоз (50—500 кл./мкл), значительное увеличение содержания белка и резкое снижение концентрации глюкозы и хлоридов. Часто при хранении ликвора в пробирке в течение суток наблюдается выпадение нежной паутинообразной фибринной сетки, содержащей микобактерии туберкулеза и кристаллизующейся с образованием рисунка опрокинутой елки. Быстрее всего можно выявить микобактерии в ликворе с помощью полимеразной цепной реакции. Кроме того, для верификации диагноза часто проводят световую микроскопию окрашенного после центрифугирования мазка спинномозговой жидкости. Иногда используется посев ликвора на питательные среды. При магнитно-резонансной томографии выявляется значимое утолщение оболочек мозга (рис. 66). При подозрении на туберкулезную этиологию менингита особенно тщательно уточняют эпидемиологический анамнез, проводят рентгенографию или компьютерную томографию органов грудной полости, туберкулиновую пробу.
Лечение в стационаре должно быть длительным. Обычно оно занимает от 6 до 12 мес. До установления чувствительности к антибиотикам в течение первых 2 мес. назначают четыре препарата (первый этап терапии): изониазид, рифампицин, пиразинамид и этамбутол или стрептомицин. После определения чувствительности возбудителя к применяемым антибиотикам возможна коррекция проводимой терапии. Через 2–3 мес. обычно переходят на использование двух препаратов
(второй этап терапии): изониазида и рифампицина. Изониазид применяют в средней дозировке 5—10 мг/кг, стрептомицин – 0,75—1 г/сут, этамбутол – 15–30 мг/кг, рифампицин – по 600 мг 1 раз в день, пиразинамид —20–35 мг/кг. Необходим постоянный контроль побочных эффектов действия препаратов вследствие их достаточно высокой токсичности. В качестве альтернативной схемы этиотропной терапии возможно применять комбинацию парааминосалициловой кислоты (ПАСК) до 12 г/сут (0,2 г/кг массы тела дробно), стрептомицина и препарата изоникотиновой кислоты фтивазида 0,5 г 3–4 раза в день (40–50 мг/кг). Суточные дозировки в значительной степени подбирают индивидуально исходя из конкретной клинической ситуации. Патогенетическая и симптоматическая терапия проводится по общим правилам терапии менингитов. Обязательно назначаются общеукрепляющие средства и усиленное питание.
Рис. 66. Картина туберкулезного менингита на магнитно-резонансной томограмме
Острые вирусные серозные менингиты
В качестве возбудителей острых вирусных серозных менингитов обычно выступают энтеровирусы, вирусы эпидемического паротита, лимфоцитарного хориоменингита, простого и опоясывающего герпеса.
Энтеровирусные менингиты вызываются вирусами семейства Picornaviridae, включающего вирусы Коксаки и ECHO (более 30 типов), которые широко циркулируют среди населения земного шара. Основным естественным хозяином является человек. Вирусоносительство среди здоровых лиц может достигать 50 % и более. Вирусы данной группы являются наиболее распространенной причиной серозных менингитов, чаще встречаются у детей. Заражение происходит фекальнооральным и воздушно-капельным путями, преимущественно в летний период, обычно в виде небольших эпидемических вспышек. Инкубационный период составляет 2–8 дней. Манифестная стадия развивается остро, в течение короткого периода времени. Заболевание начинается с повышения температуры тела, недомогания, головной боли. Затем развиваются признаки оболочечного симптомокомплекса. Менингеальный синдром часто сопровождается петехиальной, мелкоточечной или пятнисто-папулезной сыпью. Лихорадочный период сохраняется
2–3 дня, реже 6–7 дней. У ряда больных лихорадка носит двухволновой характер. В большинстве случаев заболевание протекает в легкой и среднетяжелой форме. Прогноз благоприятный.
Острый паротитный менингит. Вирус эпидемического паротита наиболее часто поражает детей дошкольного и школьного возраста. Обычно симптомы менингита появляются через 3–5 дней после припухания околоушных (а также подчелюстных и подъязычных) слюнных желез, изредка этот срок может удлиняться до 1 мес., хотя встречаются случаи как одновременного возникновения паротита и менингита, так и опережающего развития менингита. В 6 % случаев паротитный менингит развивается без симптомов паротита, что существенно затрудняет диагностику. В период виремии вирус эпидемического паротита может проникнуть, наряду с нервной системой, и во внутренние органы (поджелудочную железу, яичко у мальчиков) с развитием соответствующей клинической симптоматики. Для клинической картины паротитного менингита характерно развитие на фоне имеющихся симптомов общеинфекционного заболевания умеренно выраженных оболочечных симптомов (ригидность затылочных мышц, симптомы Кернига, Брудзинского и др.). Тяжесть в основном определяется степенью повышения внутричерепного давления. Менингеальные симптомы в большинстве случаев сохраняются в течение 3–8 дней. Прогноз заболевания благоприятный.
Лимфоцитарный хориоменингит Армстронга. Возбудитель – фильтрующийся вирус, передается серыми домовыми мышами (с мочой, калом) через загрязненные ими пищевые продукты. Возможны как спорадические случаи, так и эпидемические вспышки в зимне-весенний период. Инкубационный период составляет 36–72 ч. Заболевание начинается остро, с сильной головной боли и лихорадки. Быстро присоединяются тошнота, рвота, светобоязнь, ригидность затылочных мышц и другие менингеальные симптомы. Наиболее яркие неврологические симптомы – головная боль и рвота – обусловлены повышением внутричерепного давления вследствие гиперпродукции ликвора. Возможно развитие заболевания по типу менингоэнцефалита, однако данная форма наблюдается весьма редко.
Диагностика и лечение вирусных серозных менингитов. При исследовании ликвора выявляются лимфоцитарный или преимущественно лимфоцитарный цитоз, умеренное повышение содержания белка, нормальный уровень глюкозы и хлоридов. В большинстве случаев возбудителя определяют ретроспективно по повышению титра специфических антител при исследовании парных сывороток, взятых в первые дни заболевания и спустя 14 дней. Информативным также считается определение соотношения специфических антител в спинномозговой жидкости и сыворотке.
Этиотропную терапию проводят с использованием противовирусных препаратов. В частности, предлагается препарат тилорон, обладающий действием как на РНК-, так и на ДНК-содержащие вирусы. Препарат применяют по 0,06– 0,125 г 1 раз в день в течение 5 дней, затем через день до 14-го дня. Возможно использование рекомбинантных интерферонов. В тяжелых случаях рекомендуется внутривенное применение иммуноглобулинов. Патогенетическую и
симптоматическую терапию проводят по общим направлениям, как при лечении гнойных менингитов.
