
- •II.Этиотропная терапия:
- •III. Симптоматическая терапия:
- •1.Промывание желудка, кишечника;
- •2. При отсутствии пареза кишечника-солевые слабительные;
- •3. Энтеросорбенты
- •15.Лептоспироз: этиология, патогенез, классификация, течение, клинические проявления, диагностика, дифференциальная диагностика, лечение, профилактика.
- •16.Токсоплазмоз, основные симптомы, формы течения, диагностика, лечение и профилактика.
- •17.Энтеровирусные инфекции: нозологические формы, лечение, диагноз.
- •18.Грипп: этиология, клинические проявления, особенности течения гриппа, вызванного разными штаммами, осложнения, диагностика принципы лечения и профилактики.
- •19.Орви: этиология и клиника острых респираторных вирусных инфекций (парагрипп, риновирусная инфекция, аденовирусная инфекция, рс-инфекция), лечение.
- •20.Герпесвирусные инфекции: нозологические формы герпесвирусных инфекций, механизмы персистирования и реактивации, роль герпесвирусов в патологии человека, противовирусные препараты.
- •21. Африканские геморрагические лихорадки Марбург, Эбола. Лихорадка Ласса: клиника, лечение, профилактика.
- •22.Геморрагическая лихорадка с почечным синдромом: патогенез, клиника, диагностика, дифференциальная диагностика, осложнения, лечение, профилактика.
- •24.Дифтерия: клинические формы, дифференциальный диагноз, осложнения, диагностика, лечение. Неотложные состояния, помощь при неотложных состояниях.
- •25.Хламидиозы. Орнитоз: клиника, диагностика, дифференциальная диагностика, лечение, профилактика.
- •26.Гепатит а и е. Этиология, клиника, диагностика, лечение, профилактика. Диспансерное наблюдение
- •Раздел IV
- •Глава 18
- •2Анти-нвс IgM/
- •4Днк hbv Трактовка результатов обследования
- •32.Малярия: этиология, географическое распространение, патогенез, клиника, диагностика, осложнения, клиника малярийной комы, лечение группы противомалярийных препаратов, химиопрофилактика.
- •33. Геморрагические лихорадки.
- •Раздел IV
- •Глава 18
- •Глава 18
- •36. Клещевой энцефалит: клинические формы болезни, исходы, лечение, профилактика.
- •37.Чума:эпидемиология, патогенез клинические формы, клиника локализованных и генерализованных форм, диагностика и дифференциальная дмагностика, лечение и профилактика.
- •44. Гельминтозы Классификация
- •45. Нематодозы Классификация
- •46. Нематодозы. Трихинеллез. Трихоцефалез.
- •47. Цестодозы (тениоз, тениаринхоз)
- •48. Цестодозы (дифиллоботриоз, гименолепидоз)
- •49. Трематодозы. Описторхоз.
- •Критерии диагностики сепсиса и септического шока
- •Стартовая антибактериальная терапия:
- •Патогенетическая терапия:
- •Патогенез отека-набухания мозга.
- •Неотложная терапия предусматривает:
- •Клиника отека мозга из лекции:
- •Ранняя фаза (1 степень):
- •Фармакотерапия итш
- •3.Ингибиторы фибринолиза (контрикал, гордокс)
- •4.Допамин
- •5.Пентоксифиллин (трентал)
- •Другие лечебные мероприятия при итш:
- •Причины смерти при итш
- •Диагностика:
- •Неотложная терапия: При итш больному вводят
- •Материал лекции
- •Этиологические формы острого и подострого двс-синдрома:
- •Причины хронического (затяжного) двс-синдрома
- •1 Фаза двс-синдрома:
- •2 Фаза двс-синдрома:
- •3 Фаза двс- синдрома:
- •4 Фаза двс- синдрома:
- •Основные звенья патогенеза двс-синдрома
- •Диагностика:
- •Лечение:
- •66. Тромбогеморрагический синдром при глпс, диагностика. Неотложная терапия.
- •67. Тромбогеморрагический синдром при лептоспирозе, диагностика. Неотложная помощь.
- •Проявления тромбогеморрагического синдрома при лептоспирозе:
- •68. Гиповолемический шок при холере, диагностика. Неотложная помощь.
- •69. Гиповолемический шок при сальмонеллезе, диагностика. Неотложная помощь.
- •70. Гиповолемический шок при пти, диагностика. Неотложная помощь.
- •71. Острая почечная недостаточность при глпс, диагностика. Неотложная помощь.
- •1. Устранение шока
- •2. Применение диуретиков
- •72.Опн при лептоспирозе, диагностика. Неотложная помощь.
- •73. Опн при малярии. Неотложная помощь.
- •74. Опн при оки, диагностика. Неотложная помощь.
- •Основные диагностические критерии оки.
- •75. Острая печеночная энцефалопатия, диагностика. Неотложная помощь.
- •76. Острая дыхательная недостаточность при ботулизме, диагностика. Неотложная помощь.
- •1. Обеспечение проходимости дыхательных путей
- •6. Показания к ивл:
- •77. Острая дыхательная недостаточность при столбняке, диагностика. Неотложная терапия.
- •78. Острая дыхательная недостаточность при гриппе, диагностика. Неотложая помощь.
- •82. Дифференциальная диагностика инфекций, протекающих с синдромом лимфаденопатии (инфекционный мононуклеоз, аденовирусная инфекция, токсоплазмоз).
- •84. Дифференциальная диагностика инфекций, протекающих с синдромом лимфаденопатии (вич-инфекция, вэб, краснуха).
- •Дифференциально-диагностическая таблица мезаденитов
- •87. Дифференциальная диагностика инфекций, протекающих с поражением ротоглотки (инфекционный мононуклеоз, аденовирусная инфекция, листериоз).
37.Чума:эпидемиология, патогенез клинические формы, клиника локализованных и генерализованных форм, диагностика и дифференциальная дмагностика, лечение и профилактика.
Чума (pestis) — острая зоонозная природно-очаговая инфекционная болезнь с
преимущественно трансмиссивным механизмом передачи возбудителя, которая
характеризуется интоксикацией, поражением лимфатических узлов, кожи и лёг-
ких. Её относят к особо опасным, конвенционным болезням.
КодЫ по МКБ -10
А20.0. Бубонная чума.
А20.1. Целлюлярно-кожная чума.
А20.2. Лёгочная чума.
А20.3. Чумной менингит.
A20.7. Септическая чума.
А20.8. Другие формы чумы (абортивная, бессимптомная, малая).
А20.9. Чума неуточнённая.
Эпидемиология
Ведущую роль в сохранении возбудителя в природе играют грызуны, основные
из них — сурки (тарбаганы), суслики, полёвки, песчанки, а также зайцеобразные
(зайцы, пищухи). Основной резервуар и источник в антропургических очагах —
серая и чёрная крысы, реже — домовые мыши, верблюды, собаки и кошки. Особую
опасность представляет человек, больной лёгочной формой чумы. Среди живот-
ных основной распространитель (переносчик) чумы — блоха, которая может
передавать возбудитель через 3–5 дней после заражения и сохраняет заразность
до года. Механизмы передачи разнообразны:
трансмиссивный — при укусе заражённой блохи;
контактный — через повреждённую кожу и слизистые оболочки при снятии
шкурок с больных животных; убое и разделке туш верблюда, зайца, а также
крыс, тарбаганов, которых в некоторых странах употребляют в пищу; при
соприкосновении с выделениями больного человека или с заражёнными им
предметами;
фекально-оральный — при употреблении в пищу недостаточно термически
обработанного мяса инфицированных животных;
аспирационный — от человека, больного лёгочными формами чумы.
Заболеваемости людей предшествуют эпизоотии среди грызунов. Сезонность
заболевания зависит от климатической зоны и в странах с умеренным клима-
том регистрируется с мая по сентябрь. Восприимчивость человека абсолютна во
всех возрастных группах и при любом механизме заражения. Больной бубонной
формой чумы до вскрытия бубона не представляет опасности для окружающих,
но при переходе её в септическую или лёгочную форму становится высокозараз-
ным, выделяя возбудитель с мокротой, секретом бубона, мочой, испражнениями.
Иммунитет нестойкий, описаны повторные случаи заболевания.
Природные очаги инфекции существуют на всех континентах, за исключением
Австралии: в Азии, Афганистане, Монголии, Китае, Африке, Южной Америке, где
ежегодно регистрируют около 2 тыс. заболевших. В России выделяют около 12
природно-очаговых зон: на Северном Кавказе, в Кабардино-Балкарии, Дагестане,
Забайкалье, Туве, на Алтае, в Калмыкии, Сибири и Астраханской области.
Специалисты противочумных учреждений и эпидемиологи следят за эпидеми-
ческой обстановкой в этих регионах. За последние 30 лет групповые вспышки в
стране зарегистрированы не были, а уровень заболеваемости оставался низким —
12–15 эпизодов в год. О каждом случае заболевания человека необходимо сооб-
щать в территориальный центр Роспотребнадзора в виде экстренного извещения
с последующим объявлением карантина. Международными правилами определён
карантин длительностью 6 сут, обсервация контактных с чумой лиц составляет
9 дней.
В настоящее время чума включена в перечень заболеваний, возбудитель кото-
рого может быть использован как средство бактериологического оружия (биотер-
роризма). В лабораториях получены высоковирулентные штаммы, устойчивые к
распространённым антибиотикам. В России существует сеть научно-практических
учреждений по борьбе с инфекцией: противочумные институты в Саратове,
Ростове, Ставрополе, Иркутске и противочумные станции в областях.
Патогенез
Возбудитель чумы проникает в организм человека чаще через кожу, реже через
слизистые оболочки дыхательных путей, пищеварительного тракта. Изменения
на коже в месте внедрения возбудителя (первичный очаг — фликтена) развива-
ются редко. Лимфогенно от места внедрения бактерия попадает в регионарный
лимфатический узел, где происходит её размножение, которое сопровождает-
ся развитием серозно-геморрагического воспаления, распространяющегося на
окружающие ткани, некрозом и нагноением с формированием чумного бубона.
При прорыве лимфатического барьера происходит гематогенная диссемина-
ция возбудителя. Попадание возбудителя аэрогенным путём способствует раз-
витию воспалительного процесса в лёгких с расплавлением стенок альвеол и
сопутствующим медиастинальным лимфаденитом. Интоксикационный синдром
свойствен всем формам болезни, обусловлен комплексным действием токсинов
возбудителя и характеризуется нейротоксикозом, ИТШ и тромбогеморрагиче-
ским синдромом.
Клиническая картина
Инкубационный период длится от нескольких часов до 9 дней и более (в сред-
нем 2–4 дня), сокращаясь при первичной лёгочной форме и удлиняясь у привитых
или получавших профилактические препараты.
Классификация
Различают локализованные (кожную, бубонную, кожно-бубонную) и генера-
лизованные формы чумы: первично-септическую, первично-лёгочную, вторично-
септическую, вторично-лёгочную и кишечную.
Основные симптомы и динамика их развития
Независимо от формы болезни чума обычно начинается внезапно, и клини-
ческая картина с первых дней болезни характеризуется выраженным синдромом
интоксикации: ознобом, высокой лихорадкой (≥39 °С), резкой слабостью, голов-
ной болью, ломотой в теле, жаждой, тошнотой, иногда рвотой. Кожа горячая,
сухая, лицо красное одутловатое, склеры инъецированы, конъюнктивы и слизи-
стые оболочки ротоглотки гиперемированы, нередко с точечными кровоизлия-
ниями, язык сухой, утолщённый, покрыт толстым белым налётом («меловой»).
В дальнейшем в тяжёлых случаях лицо становится осунувшимся, с цианотичным
оттенком, тёмными кругами под глазами. Черты лица заостряются, появляется
выражение страдания и ужаса («маска чумы» ). По мере развития болезни нару-
шается сознание, могут развиться галлюцинации, бред, возбуждение. Речь стано-
вится невнятной; нарушается координация движений. Внешний вид и поведение
больных напоминают состояние алкогольного опьянения. Характерны артери-
Окончание табл. 17-22
альная гипотензия, тахикардия, одышка, цианоз. При тяжёлом течении болезни
возможны кровотечение, рвота с примесью крови. Печень и селезёнка увеличены.
Отмечают олигурию. Температура остаётся постоянно высокой течение 3–10 дней.
В периферической крови — нейтрофильный лейкоцитоз со сдвигом формулы
влево. Помимо описанных общих проявлений чумы, развиваются поражения,
характерные для отдельных клинических форм болезни.
Кожная форма встречается редко (3–5%). На месте входных ворот инфекции
появляется пятно, затем папула, везикула (фликтена), заполненная серозно-
геморрагическим содержимым, окружённая инфильтрированной зоной с гипере-
мией и отёком. Фликтена отличается резкой болезненностью. При вскрытии её
образуется язва с тёмным струпом на дне. Чумная язва отличается длительным
течением, заживает медленно, образуя рубец. Если эта форма осложняется септи-
цемией, возникают вторичные пустулы и язвы. Возможно развитие регионарного
бубона (кожно-бубонная форма).
Бубонная форма встречается чаще всего (около 80%) и отличается относи-
тельной доброкачественностью течения. С первых дней болезни в области регио-
нарных лимфатических узлов появляется резкая болезненность, что затрудняет
движения и заставляет больного принимать вынужденное положение. Первичный
бубон, как правило, бывает одиночным, реже наблюдаются множественные бубо-
ны. В большинстве случаев поражаются паховые и бедренные, несколько реже
подмышечные и шейные лимфатические узлы. Размеры бубона варьируют от грец-
кого ореха до яблока средних размеров. Яркие особенности — резкая болезнен-
ность, плотная консистенция, спаянность с подлежащими тканями, сглаженность
контуров из-за развития периаденита. Бубон начинает формироваться на второй
день болезни. По мере развития кожа над ним краснеет, блестит, часто имеет
цианотичный оттенок. В начале он плотный, затем происходит его размягчение,
появляется флюктуация, контуры становятся нечёткими. На 10–12-й день болезни
он вскрывается — образуется свищ, изъязвление. При доброкачественном течении
болезни и современной антибиотикотерапии наблюдают его рассасывание или
склерозирование. В результате гематогенного заноса возбудителя могут форми-
роваться вторичные бубоны, которые появляются позже и отличаются незначи-
тельными размерами, меньшей болезненностью и, как правило, не нагнаиваются.
Грозным осложнением этой формы может быть развитие вторичной лёгочной или
вторичной септической формы, что резко ухудшает состояние больного, вплоть до
летального исхода.
Первично-лёгочная форма встречается редко, в периоды эпидемий в 5–10%
случаев и представляет собой наиболее опасную в эпидемиологическом отноше-
нии и тяжёлую клиническую форму болезни. Начинается она остро, бурно. На
фоне резко выраженного интоксикационного синдрома с первых дней появляются
сухой кашель, сильная одышка, режущие боли в груди. Кашель затем становится
продуктивным, с выделением мокроты, количество которой может варьировать
от нескольких плевков до огромных количеств, она редко отсутствует вообще.
Мокрота, вначале пенистая, стекловидная, прозрачная, затем приобретает кро-
вянистый вид, позже становится чисто кровавой, содержит огромное количество
чумных бактерий. Обычно она бывает жидкой консистенции — один из диа-
гностических признаков. Физикальные данные скудные: небольшое укорочение
перкуторного звука над поражённой долей, при аускультации необильные мел-
копузырчатые хрипы, что явно не соответствует общему тяжёлому состоянию
больного. Терминальный период характеризуется нарастанием одышки, цианоза,
развитием сопора, отёка лёгких и ИТШ. АД падает, пульс учащается и становится
нитевидным, тоны сердца глухими, гипертермия сменяется гипотермией. В отсут-
ствие лечения заболевание в течение 2–6 сут заканчивается летально. При раннем
применении антибиотиков течение болезни доброкачественное, мало отличается
от пневмонии другой этиологии, вследствие чего возможны позднее распознава-
ние лёгочной формы чумы и случаи заболевания в окружении больного.
Первично-септическая форма бывает редко — при попадании в организм
массивной дозы возбудителя, чаще воздушно-капельным путём. Начинается она
внезапно, с выраженных явлений интоксикации и последующего быстрого разви-
тия клинических симптомов: множественных кровоизлияний на коже и слизистых
оболочках, кровотечений из внутренних органов («чёрная чума», «чёрная смерть»),
психических нарушений. Прогрессируют признаки сердечно-сосудистой недоста-
точности. Смерть больного наступает через несколько часов от ИТШ. Изменения в
месте внедрения возбудителя и в регионарных лимфатических узлах отсутствуют.
Вторично-септическая форма осложняет другие клинические формы инфек-
ции, обычно бубонную. Генерализация процесса значительно ухудшает общее
состояние больного и увеличивает его эпидемиологическую опасность для окру-
жающих. Симптомы аналогичны вышеописанной клинической картине, но отли-
чаются наличием вторичных бубонов и более длительным течением. При этой
форме болезни нередко развивается вторичный чумной менингит.
Вторично-лёгочная форма как осложнение встречается при локализованных
формах чумы в 5–10% случаев и резко ухудшает общую картину заболевания.
Объективно это выражается нарастанием симптомов интоксикации, появлением
болей в груди, кашля с последующим выделением кровавой мокроты. Физикальные
данные позволяют диагностировать лобулярную, реже псевдолобарную пневмо-
нию. Течение болезни при лечении может быть доброкачественным, с медлен-
ным выздоровлением. Присоединение пневмонии к малозаразным формам чумы
делает больных наиболее опасными в эпидемиологическом отношении, поэтому
каждый такой пациент должен быть выявлен и изолирован.
Некоторые авторы выделяют отдельно кишечную форму, но большинство кли-
ницистов склонны рассматривать кишечную симптоматику (резкие боли в животе,
обильный слизисто-кровянистый стул, кровавую рвоту) как проявления первич-
но- или вторично-септической формы.
При повторных случаях заболевания, а также при чуме у привитых или полу-
чивших химиопрофилактику людей все симптомы начинаются и развиваются
постепенно и переносятся легче. В практике такие состояния получили названия
«малой», или «амбулаторной», чумы.
Осложнения
Выделяют специфические осложнения: ИТШ, сердечно-лёгочную недостаточ-
ность, менингит, тромбогеморрагический синдром, которые и приводят к смерти
больных, и неспецифические, вызванные эндогенной флорой (флегмона, рожа,
фарингит и др.), что нередко наблюдают на фоне улучшения состояния.
Летальность и причины смерти
При первично-лёгочной и первично-септической форме без лечения летальность
достигает 100%, чаще к 5-му дню болезни. При бубонной форме чумы летальность
без лечения составляет 20–40%, что обусловлено развитием вторично-лёгочной
или вторично-септической формы болезни.
Диагностика
Клиническая диагностика
Заподозрить чуму позволяют клинико-эпидемиологические данные: выражен-
ная интоксикация, наличие язвы, бубона, тяжёлой пневмонии, геморрагической
септицемии у лиц, находящихся в природно-очаговой зоне по чуме, проживающих
в местах, где наблюдались эпизоотии (падёж) среди грызунов или есть указание на
регистрируемые случаи болезни. Каждый подозрительный больной должен быть
обследован.
Специфическая и неспецифическая лабораторная диагностика
Картина крови характеризуется значительным лейкоцитозом, нейтрофилёзом
со сдвигом формулы влево и увеличением СОЭ. В моче обнаруживают белок. При
рентгенологическом обследовании органов грудной клетки кроме увеличения
медиастинальных лимфатических узлов можно увидеть очаговую, лобулярную,
реже псевдолобарную пневмонию, при тяжёлом течении — РДС. При наличии
менингеальных знаков (ригидность мышц затылка, положительный симптом
Кернига) необходима спинномозговая пункция. В СМЖ чаще выявляют трёх-
значный нейтрофильный плеоцитоз, умеренное увеличение содержания белка и
снижение уровня глюкозы. Для специфической диагностики исследуют пунктат
бубона, отделяемое язвы, карбункула, мокроту, мазок из носоглотки, кровь,
мочу, испражнения, СМЖ, секционный материал. Правила забора материала
и его транспортировки строго регламентированы «Международными медико-
санитарными правилами». Забор материала осуществляют с использованием
специальной посуды, биксов, дезинфицирующих средств. Персонал работает
в противочумных костюмах. Предварительное заключение дают на основании
микроскопии мазков, окрашенных по Граму, метиленовым синим или обрабо-
танных специфической люминесцентной сывороткой. Обнаружение овоидных
биполярных палочек с интенсивным окрашиванием по полюсам (биполярная
окраска) позволяет предположить диагноз чумы в течение часа. Для оконча-
тельного подтверждения диагноза, выделения и идентификации культуры про-
изводят посев материала на агар в чашке Петри или на бульон. Через 12–14 ч
появляется характерный рост в виде битого стекла («кружева») на агаре или
«сталактиты» в бульоне. Окончательную идентификацию культуры производят
на 3–5-е сутки.
Диагноз можно подтвердить серологическими исследованиями парных сыворо-
ток в РПГА, однако этот метод имеет второстепенное диагностическое значение.
Изучают патологоанатомические изменения у заражённых внутрибрюшинно
мышей, морских свинок через 3–7 дней, с посевом биологического материала.
Аналогичные методы лабораторного выделения и идентификации возбудителя
применяют для выявления эпизоотий чумы в природе. Для исследования берут
материалы от грызунов и их трупов, а также блох.
Дифференциальная диагностика
Перечень нозологий, с которыми необходимо проводить дифференциальную
диагностику, зависит от клинической формы заболевания. Кожную форму чумы
дифференцируют от кожной формы сибирской язвы, бубонную — от кожной
формы туляремии, острого гнойного лимфаденита, содоку, доброкачественного
лимфоретикулёза, венерической гранулёмы; лёгочную форму — от крупозной
пневмонии, лёгочной формы сибирской язвы. Септическую форму чумы нужно
отличать от менингококкемии и других геморрагических септицемий. Особенно
трудна диагностика первых случаев заболевания. Большое значение имеют эпи-
демиологические данные: пребывание в очагах инфекции, контакт с грызунами,
больными пневмонией. При этом следует иметь в виду, что раннее применение
антибиотиков видоизменяет течение болезни. Даже лёгочная форма чумы в этих
случаях может протекать доброкачественно, однако больные всё равно остаются
заразными. Учитывая эти особенности, при наличии эпидемических данных во
всех случаях заболеваний, протекающих с высокой лихорадкой, интоксикацией,
поражениями кожи, лимфатических узлов и лёгких, следует исключать чуму.
В таких ситуациях необходимо проводить лабораторные тесты и привлекать спе-
циалистов противочумной службы. Критерии дифференциальной диагностики
представлены в таблице (табл. 17-23).
Таблица 17-23. Дифференциальная диагностика чумы
Нозологическая форма |
Общие симптомы |
Дифференциальные критерии |
Сибирская язва, кожная форма |
Лихорадка, интоксикация, карбун- кул, лимфаденит |
В отличие от чумы лихорадка и инток- сикация появляются на 2–3-й день болезни, карбункул и зона отёка вокруг безболезненны, имеется эксцентриче- ский рост язвы |
Туляремия, бубонная форма |
Лихорадка, интоксикация, бубон, гепатолиенальный синдром |
В отличие от чумы лихорадка и инток- сикация умеренные, бубон малоболез- ненный, подвижный, с чёткими конту- рами; нагноение возможно на 3–4-й неделе и позже, после нормализации температуры при удовлетворительном состоянии больного, могут быть вто- ричные бубоны |
Гнойный лимфаденит |
Полиаденит с локальной болезнен- ностью, лихорадкой, интоксикацией и нагноением |
В отличие от чумы всегда есть мест- ный гнойный очаг (панариций, нагно- ившаяся потёртость, рана, тромбофле- бит). Появлению локальных симптомов предшествует лихорадка, обычно умеренная. Интоксикация выражена слабо. Периаденит отсутствует. Кожа над лимфатическим узлом ярко- красная, увеличение его умеренное. Гепатолиенальный синдром отсутствует |
Крупозная пневмония |
Острое начало, лихорадка, инток- сикация, возможно отделение мокроты с примесью крови. Физикальные признаки пневмонии |
В отличие от чумы интоксикация нарастает к 3–5-му дню болезни. Явления энцефалопатии не характер- ны. Физикальные признаки пневмонии выражены чётко, мокрота скудная, «ржавая», вязкая |
Лечение
Режим. Диета
Режим постельный в течение лихорадочного периода. Специальная диета не
предусмотрена. Целесообразно щадящее питание (стол А).
Медикаментозная терапия
Этиотропную терапию необходимо начинать при подозрении на чуму, не
дожидаясь бактериологического подтверждения диагноза. Она включает в себя
применение антибактериальных препаратов. При изучении природных штаммов
чумной бактерии на территории России не обнаружено резистентности к рас-
пространённым антимикробным препаратам. Этиотропное лечение проводят по
утверждённым схемам (табл. 17-24–17-26).
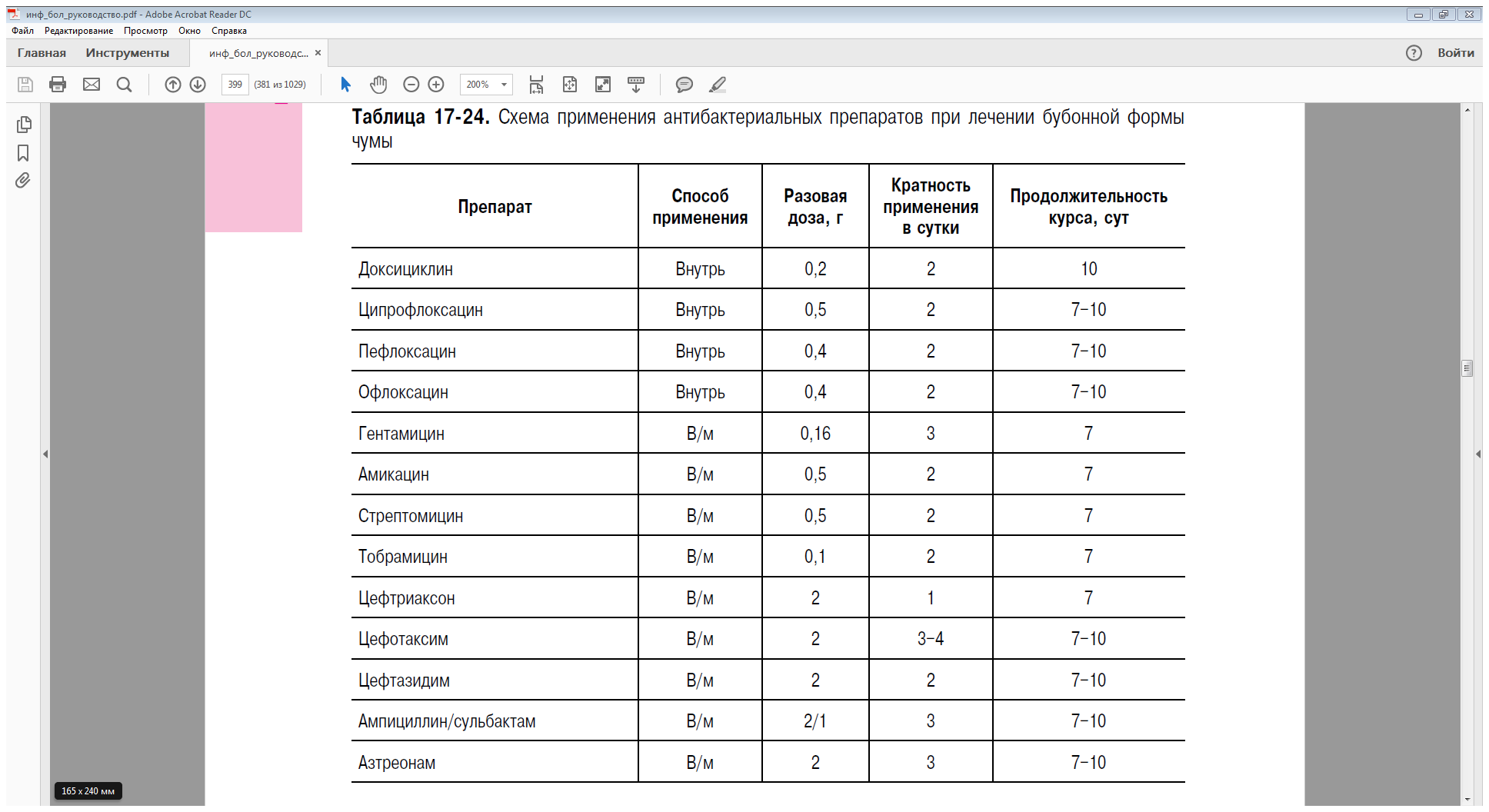
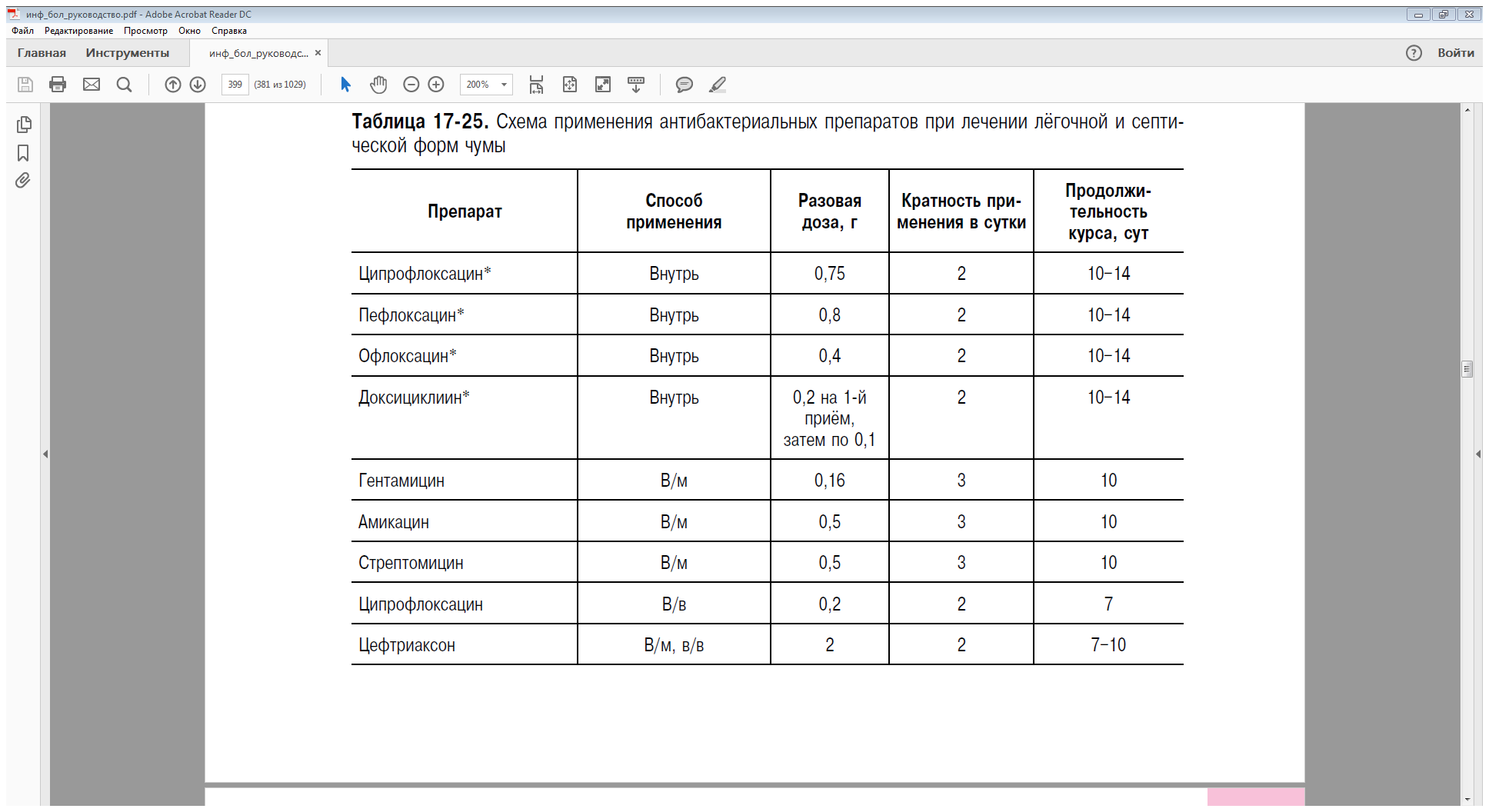
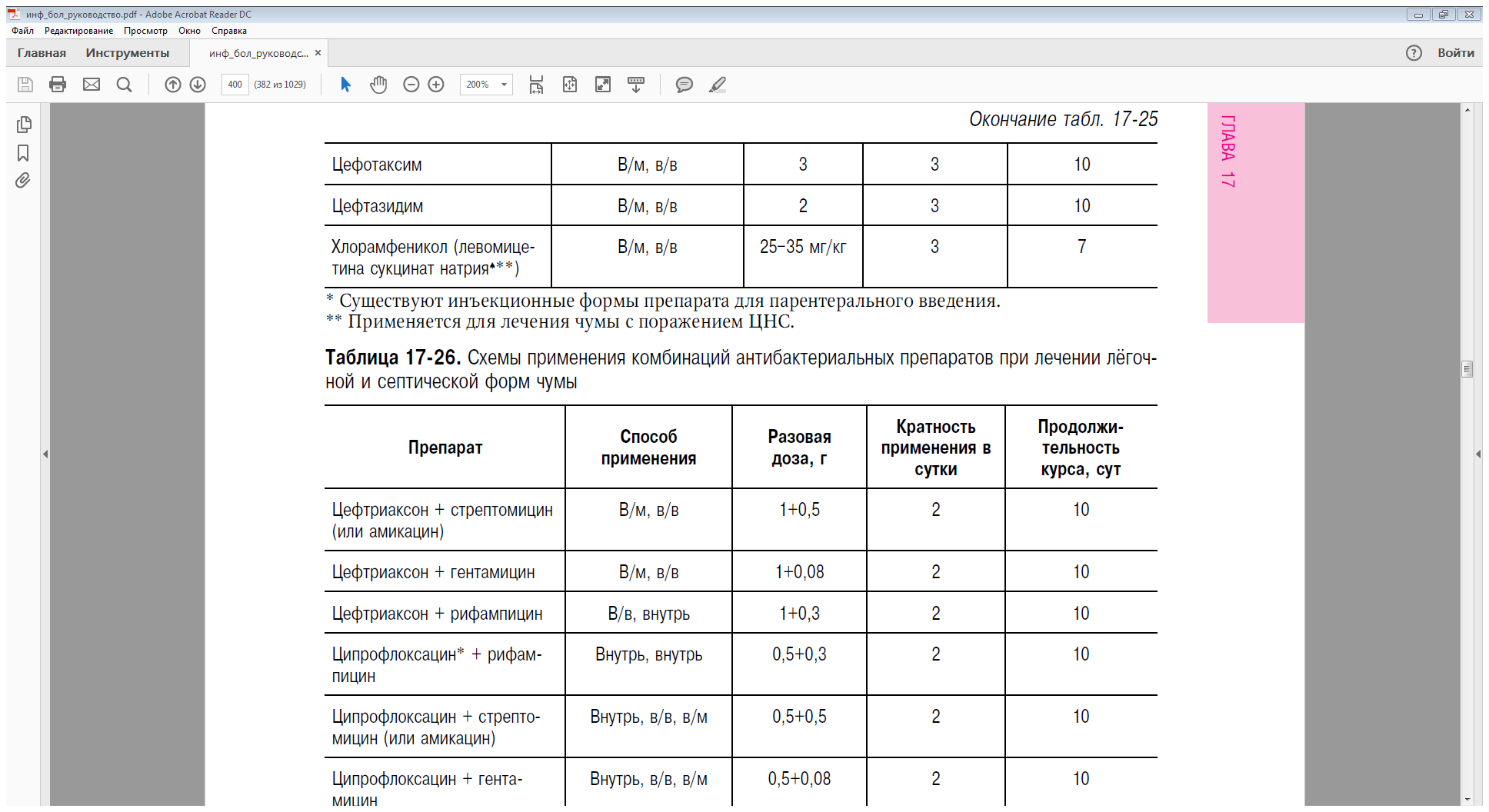
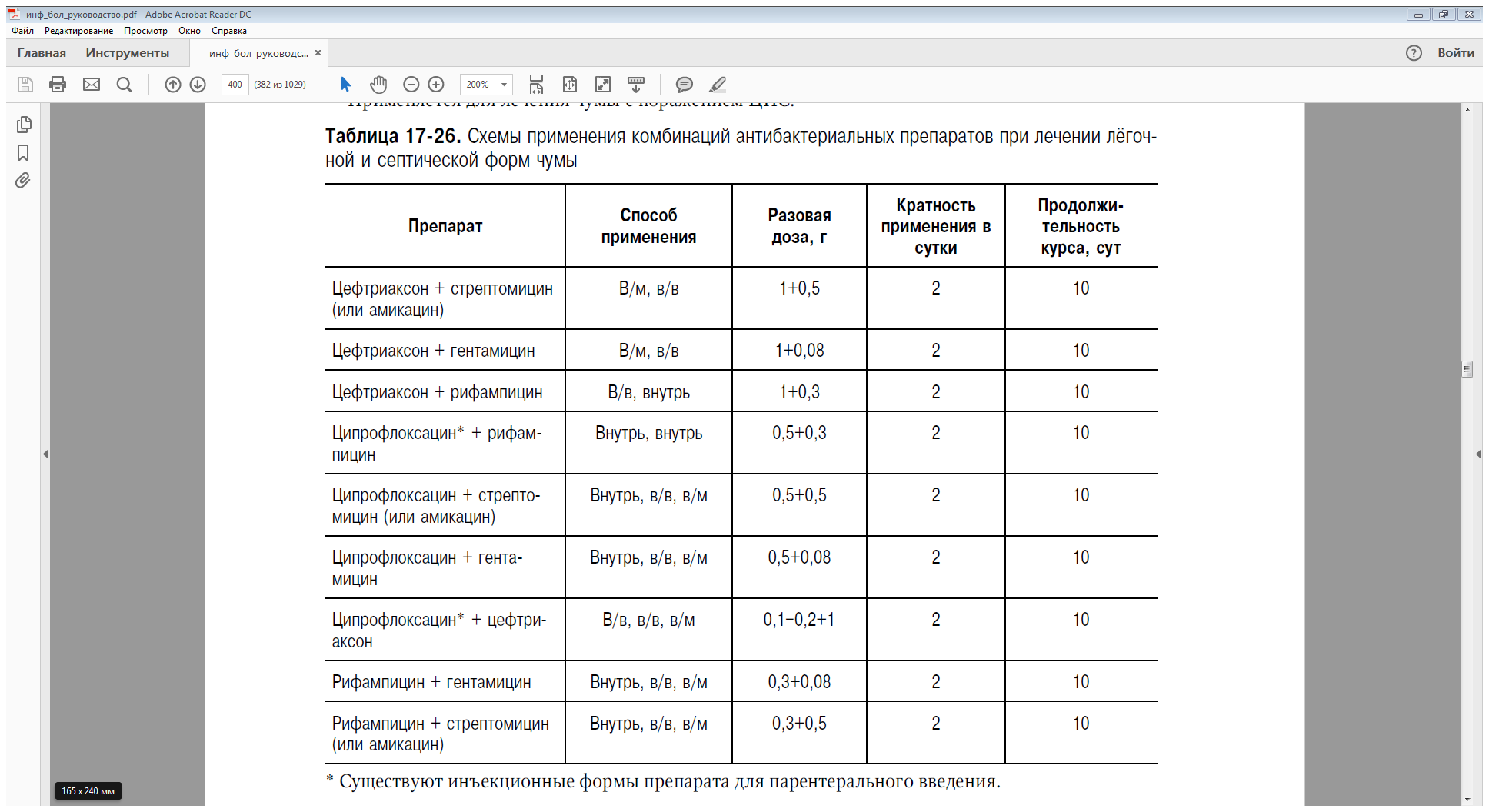
В тяжёлых случаях рекомендуют применение в течение первых четырёх дней
болезни совместимых комбинаций антибактериальных средств в дозах, указанных
в схемах. В последующие дни лечение продолжают одним препаратом. Первые
2–3 дня лекарства вводят парентерально, в последующем переходят на перораль-
ный приём.
Наряду со специфическим проводят патогенетическое лечение, направ-
ленное на борьбу с ацидозом, сердечно-сосудистой недостаточностью и ДН,
нарушениями микроциркуляции, отёком мозга, геморрагическим синдромом.
Дезинтоксикационная терапия заключается во внутривенных инфузиях колло-
идных (реополиглюкин, плазма) и кристаллоидных растворов (глюкоза 5–10%,
полиионные растворы) до 40–50 мл/кг в сутки. Применявшиеся ранее противо-
чумная сыворотка, специфический гамма-глобулин в процессе наблюдения ока-
зались неэффективными, и в настоящее время в практике их не применяют, не
используют также чумной бактериофаг. Больных выписывают после полного
выздоровления (при бубонной форме не ранее 4-й недели, при лёгочной — не
ранее 6-й недели со дня клинического выздоровления) и трёхкратного отрица-
тельного результата, полученного после посева пунктата бубона, мокроты или
крови, который проводят на 2-й, 4-й, 6-й дни после прекращения лечения. После
выписки осуществляют медицинское наблюдение в течение 3 мес.
меры профилактики
Неспецифические
Эпидемиологический надзор за природными очагами чумы.
Сокращение численности грызунов, проведение дератизации и дезинсек-
ции.
Постоянное наблюдение за населением, находящимся в зоне риска заражения.
Подготовка медицинских учреждений и медицинского персонала к работе
с больными чумой, проведение информационно-разъяснительной работы
среди населения.
Предупреждение завоза возбудителя из других стран. Меры, которые необхо-
димо принять, изложены в «Международных медико-санитарных правилах»
и «Правилах по санитарной охране территории».
Специфические
Специфическая профилактика заключается в ежегодной иммунизации живой
противочумной вакциной лиц, проживающих в эпизоотологических очагах или
выезжающих туда. Людям, соприкасающимся с больными чумой, их вещами, тру-
пами животных, проводят экстренную химиопрофилактику (табл. 17-22).
Таблица 17-22. Схемы применения антибактериальных препаратов при экстренной профилактике
Чумы
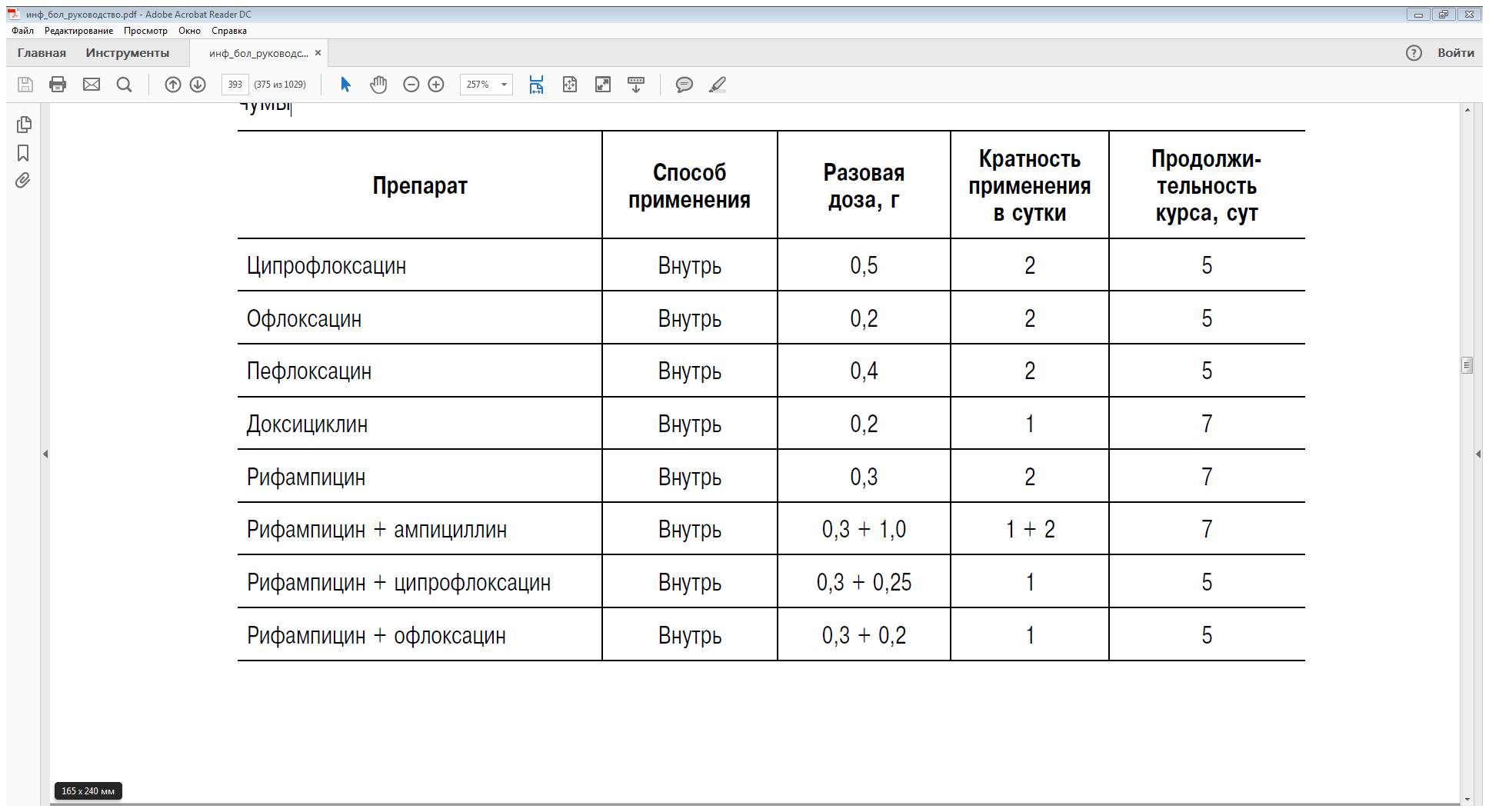
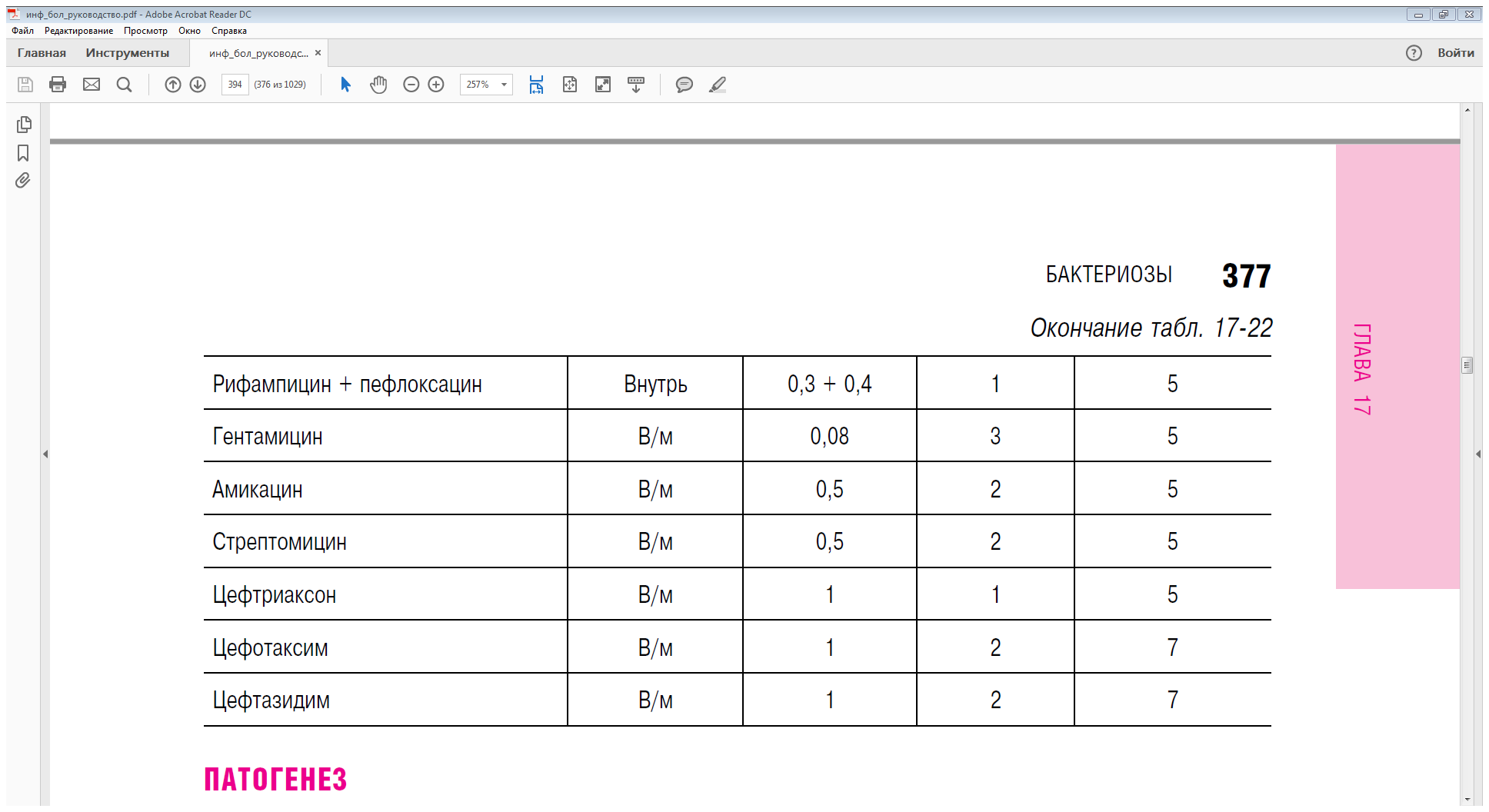
38.Туляремия: клинические формы, дифференциальный диагноз, лечение, профилактика.
Туляремия (лат. tularemia; чумоподобная болезнь, кроличья лихорадка, малая
чума, мышиная болезнь, лихорадка от оленьей мухи, эпидемический лимфа-
денит) — острая зоонозная бактериальная природно-очаговая инфекционная
болезнь с разнообразными механизмами передачи возбудителя. Характеризуется
лихорадкой, интоксикацией, воспалительными изменениями в области входных
ворот инфекции, регионарным лимфаденитом.
Коды по МКБ -10
А21.0. Ульцерогландулярная туляремия.
А21.1. Окулогландулярная туляремия.
А21.2. Лёгочная туляремия.
А21.3. Желудочно-кишечная туляремия.
А21.8. Другие формы туляремии.
А21.9. Туляремия неуточнённая.
Клиническая картина
Инкубационный период составляет от нескольких часов до 3 нед (в среднем
3–7 дней).
В соответствии с классификацией Г.П. Руднева (1960) различают несколько
форм заболевания (табл. 17-27).

По тяжести инфекционного процесса различают лёгкие, средней тяжести и
тяжёлые формы туляремии.
По длительности течения выделяют острую (до 3 мес), затяжную (до 6 мес),
рецидивирующую формы туляремии и, кроме того, инаппарантную (бессимптом-
ную, латентную) туляремию, которую обнаруживают преимущественно во время
эпидемических вспышек при лабораторном исследовании.
Туляремия протекает циклически. Выделяют следующие периоды заболевания:
инкубационный, начальный, период разгара и выздоровления.
Симптомы начального периода одинаковы при всех клинических фор-
мах. Типично острое начало: с озноба, лихорадки и симптомов интоксикации.
Температура в течение нескольких часов поднимается до 38–40 °С и выше.
Одновременно возникают головная боль, головокружение, слабость, разбитость,
мышечные боли (особенно в поясничной области и икроножных мышцах), ухуд-
шение аппетита, нарушения сна, повышенная потливость. Возможны брадикар-
дия, гипотония, гепатоспленомегалия.
Продолжительность начального периода 2–3 дня. Позже возникают признаки,
характерные для той или иной клинической формы, но общие симптомы для всех
форм — лихорадка, характерный внешний вид больного и интоксикация.
Продолжительность лихорадочного периода 2–3 нед (от 5–7 до 30 дней), но
иногда, при рецидивирующем течении или присоединении осложнений, он может
удлиняться до нескольких месяцев. Характер температурной кривой может быть
различным: ремиттирующим (преимущественно), неправильно интермиттирую-
щим, постоянным, ундулирующим. Период реконвалесценции может сопрово-
ждаться длительным субфебрилитетом.
Характерен внешний облик больных: лицо одутловато и гиперемировано, в
тяжёлых случаях — синюшно-багрового цвета (особенно вокруг глаз, губ, мочек
ушей). Нередко вокруг подбородка отмечают бледный треугольник, обнаружива-
ют признаки конъюнктивита, инъекцию сосудов склер, точечные кровоизлияния
на слизистой оболочке полости рта. Возможны носовые кровотечения. Больные
эйфоричны.
На кожных покровах с третьего дня болезни может возникать сыпь эритематоз-
ного, папулёзного или петехиального характера, которая разрешается пластинча-
тым и(или) отрубевидным шелушением, пигментацией. У лиц пожилого возраста
бывают узловатые эритемы.
Наиболее характерными признаками считают лимфаденит различной локали-
зации, отмечающийся при всех формах заболевания.
Бубонная (гландулярная) форма возникает в результате контактного или транс-
миссивного заражения. Бубон обычно локализуется в области паховых, бедрен-
ных, локтевых и подмышечных лимфатических узлов. Лимфаденит обнаруживают
через 2–3 дня после начала болезни. Постепенно увеличиваясь, лимфатические
узлы достигают максимального размера к 5–8-му дню болезни. При вовлечении
в процесс группы регионарных лимфатических узлов возможно образование
конгломерата с признаками периаденита. Размеры бубона могут варьировать от
величины лесного ореха до 10 см. Окраска кожи над бубоном сначала не измене-
на; подвижность ограничена, болезненность выражена слабо. Эволюция бубона
различна. Чаще всего происходит полное рассасывание (с конца 2-й недели) или
склерозирование. Реже отмечают нагноение (с конца второй — начала третьей
недели) и самопроизвольное вскрытие бубона с последующим рубцеванием. При
этом кожа над ним краснеет, лимфатический узел спаивается с кожей и становится
более болезненным, возникает флюктуация. В дальнейшем образуется свищ, через
который выделяется густой сливкообразный гной. В этом случае заживление или
рассасывание бубона происходит очень медленно, волнообразно, часто с рубцева-
нием и склерозированием лимфатического узла. В связи с этим при нагноении и
чёткой флюктуации рекомендуется вскрывать узел: это ускоряет заживление.
Различают первичные (вследствие лимфогенного распространения возбуди-
теля) и вторичные (при гематогенном распространении возбудителя) бубоны.
Вторичные бубоны не связаны с входными воротами, они меньше первичных, не
нагнаиваются и полностью рассасываются.
Исход и продолжительность бубонной формы туляремии зависят от своевре-
менности специфической терапии. Без полноценного лечения длительность забо-
левания может составлять 3–4 мес и более.
При язвенно-бубонной (ульцерогландулярной) форме туляремии, в отличие
от бубонной, в месте внедрения возбудителя образуется первичный аффект. Она
обычно развивается при трансмиссивном, реже — при контактном заражении.
Местный процесс проходит стадии пятна, папулы, везикулы и пустулы, которая,
вскрываясь, преобразуется в безболезненную небольшую (5–7 мм) язву. Края её
приподняты, отделяемое серозно-гнойное, скудное. В 15% случаев язва остаётся
незамеченной. Обычная локализация первичного аффекта — открытые части тела
(шея, предплечья, голени).
Местный кожный процесс сопровождается увеличением, болезненностью реги-
онарных лимфатических узлов и образованием бубона со всеми характерными
признаками. Лимфангит для язвенно-бубонной формы туляремии не характерен.
Язва заживает под коркой довольно медленно — в течение 2–3 нед и дольше.
После отторжения корочки остаётся депигментированное пятно или рубчик.
Ангинозно-бубонная (ангинозно-гландулярная) форма возникает при зараже-
нии пищевыми продуктами или водой, в частности при употреблении недостаточно
термически обработанного мяса (чаще зайчатины). При этом первичный аффект
расположен на миндалинах (чаще — на одной из них) или на слизистой оболочке
задней стенки глотки, нёба. Специфическая ангина характеризуется гиперемией с
синюшным оттенком и отёчностью миндалины, серовато-белым островчатым или
плёнчатым налётом. Налёты снимаются с трудом и напоминают дифтерийные, но
они не распространяются за пределы миндалин. Под налётом через несколько дней
возникает одна или несколько медленно заживающих, нередко рубцующихся язв. В
ряде случаев патологический процесс на слизистой оболочке глотки ограничивается
симптомами катаральной ангины. Нередко возникают петехии. Одновременно с
развитием ангины наблюдают шейный (чаще поднижнечелюстной) лимфаденит со
всеми признаками туляремийного бубона (размеры — от грецкого ореха до курино-
го яйца). Иногда образование бубона не совпадает по времени с развитием процесса
на миндалинах, лимфаденит формируется позднее. При массивном заражении воз-
можно сочетание ангинозно-бубонной и абдоминальной форм туляремии, особенно
у людей с пониженной кислотностью желудочного сока. Заболевание протекает с
высокой температурой и интоксикацией.
Продолжительность туляремийной ангины составляет от 8 до 24 дней. В тяжё-
лых случаях специфические антитела обнаруживают поздно, что затрудняет диа-
гностику заболевания.
Абдоминальная (желудочно-кишечная) форма, также как ангинозно-бубонная,
возникает при алиментарном заражении. Это одна из редких, но очень тяжёлых
форм заболевания. Для неё характерны высокая температура и выраженная
интоксикация. Появляются интенсивные ноющие или схваткообразные, разли-
тые или локализованные в определённой области боли в животе, нередко ими-
тирующие картину острого живота. Язык обложен серо-белым налётом, суховат.
Возможны тошнота, рвота, метеоризм, увеличение печени и селезёнки. С самого
начала болезни наблюдают задержку стула или жидкий стул без патологических
примесей.
Описаны случаи язвенного поражения слизистой оболочки подвздошной и
тонкой кишки, пилорической части желудка и двенадцатиперстной кишки. Иногда
удаётся пропальпировать увеличенные и плотные мезентеральные лимфатические
узлы или их конгломераты. Лимфаденит может сопровождаться симптомами раз-
дражения брюшины, а при нагноении и вскрытии лимфатических узлов возможно
развитие перитонита, кишечного кровотечения.
Глазобубонная (окулогландулярная, офтальмическая) форма возникает при
заражении через конъюнктиву, когда возбудитель проникает в глаз через загряз-
нённые руки, воздушно-пылевым путём, при умывании водой из инфицирован-
ных источников или при купании. Офтальмическая форма туляремии протекает
довольно тяжело, но её наблюдают сравнительно редко (1–2% случаев).
Характерно развитие острого специфического, чаще одностороннего конъюн-
ктивита с сильным слезотечением и отёком век, выраженным набуханием пере-
ходной складки конъюнктивы, слизисто-гнойным отделяемым. На слизистой
оболочке нижнего века отмечают желтовато-белые узелки размером с просяное
зерно, язвочки. Зрение не страдает. Процесс сопровождается увеличением и незна-
чительной болезненностью околоушных, переднешейных и поднижнечелюстных
лимфатических узлов. Длительность заболевания от 3 нед до 3 мес и дольше.
Возможно развитие таких осложнений, как дакриоцистит (воспаление слёзного
мешка), флегмона, кератит, перфорация роговицы.
Лёгочную (торакальную) форму с первичным воспалительным процессом в лёг-
ких регистрируют в 11–30% случаев туляремии. Заражение происходит воздушно-
пылевым путём (при вдыхании инфицированной пыли во время сельскохозяй-
ственных работ).
Выделяют два варианта лёгочной формы — бронхитический и пневмонический.
Бронхитический вариант, при котором поражаются лимфатические узлы, про-
текает относительно легко, с субфебрильной температурой тела, сухим кашлем,
болью за грудиной (при развитии трахеита). Выслушивают жёсткое дыхание, рас-
сеянные сухие хрипы. При рентгенологическом исследовании обнаруживают уве-
личение трахеобронхиальных лимфатических узлов. Клиническое выздоровление
наступает через 10–14 дней.
Пневмонический вариант протекает тяжелее и длительнее (до 2 мес и более), со
склонностью к рецидивированию и абсцедированию. Обнаруживают клиническую
картину пневмонии (очаговой, сегментарной, долевой или диссеминированной),
которая не имеет каких-либо патогномоничных признаков.
Физикальные данные скудные (притупление перкуторного звука, разнокали-
берные сухие и влажные хрипы) и возникают поздно. Возможно вовлечение в
патологический процесс плевры. Часто обнаруживают гепато- и спленомегалию.
Рентгенологически определяют усиление лёгочного рисунка (периваскулярные
и перибронхиальные инфильтраты), увеличение прикорневых, паратрахеальных
и медиастинальных лимфатических узлов, плевральный выпот. Все эти при-
знаки можно обнаружить не ранее 7-го дня болезни. В результате некротизации
поражённых участков лёгкого могут образоваться полости различной величины
(туляремийные каверны).
От первичной лёгочной формы туляремии следует отличать вторичную, кото-
рая развивается метастатическим путём и может присоединиться к любой форме
заболевания в более поздние сроки.
Лёгочная форма туляремии при своевременном и правильном лечении закан-
чивается выздоровлением; летальность не превышает десятых долей процента
(в прошлом — до 5%), но характеризуется длительным (до 2 мес) течением, раз-
витием абсцессов, бронхоэктазов.
Рецидивы, также как и затяжное течение, чаще возникают при поздно начатой
или неполноценной антибактериальной терапии. Их развитие обусловлено дли-
тельной персистенцией возбудителя. Выделяют ранние (через 3–5 нед) и поздние
(через несколько месяцев и даже лет) рецидивы. Чаще рецидивирует бубонная
туляремия: лимфаденит, локализующийся около первичного бубона или недале-
ко от него, незначительная интоксикация, слабость, потливость, нарушение сна.
Лихорадка отсутствует; иногда отмечают субфебрилитет. Размеры поражённого
лимфатического узла обычно меньше, чем при первичном заболевании; нагноение
происходит значительно реже.
Осложнения чаще отмечаются при генерализованной форме туляремии.
Возможно развитие ИТШ, менингита, менингоэнцефалита, перикардита, мио-
кардиодистрофии, полиартрита, вегетативных неврозов, перитонита (вследствие
нагноения и самопроизвольного вскрытия мезентериальных лимфатических
узлов при абдоминальной форме), перфорации роговицы, бронхоэктазий, абсцес-
са и гангрены лёгких (при пневмонической форме). Течение любой формы может
осложниться туляремийной пневмонией.
Дифференциальная диагностика
При проведении дифференциальной диагностики в начальном периоде забо-
левания необходимо исключить грипп, брюшной и сыпной тиф, пневмонию, а в
последующем — чуму, сибирскую язву, язвенно-некротическую ангину, дифтерию,
неспецифический лимфаденит, туберкулёз, сепсис, малярию, бруцеллёз, паротит,
доброкачественный лимфоретикулёз, инфекционный мононуклеоз.
Для чумы характерна более выраженная интоксикация. Чумному бубону
свойственны резкая болезненность, плотность, нечёткость контуров, периаденит,
гиперемия кожи, повышение местной температуры. Чумной бубон рассасывается
редко, а нагнаивается и вскрывается раньше, чем при туляремии (соответственно
через 1 и 3 нед). Преимущественная локализация бубона при чуме — область пахо-
вых и бедренных лимфатических узлов (при туляремии они поражаются реже).
Язва при туляремии менее болезненна, чем при чуме, или вообще безболезненна.
При чуме чаще возникают грозные осложнения и неблагоприятный исход.
Туляремийная пневмония от чумной отличается отсутствием кровавой мокроты
(за редким исключением). Больные при туляремии не контагиозны. Следует учи-
тывать, что ареалы распространения чумы и туляремии не совпадают.
Неспецифические лимфадениты (стафилококковые и стрептокковые) чаще
сопровождаются лимфангитом и периаденитом. Для них характерны резкая
болезненность и гиперемия кожи, раннее нагноение (по сравнению с туляремией).
Их возникновению обычно предшествует первичный гнойный очаг в виде панари-
ция, фурункула, карбункула, инфицированной раны, потёртости и др. Лихорадка
и симптомы интоксикации чаще отсутствуют или возникают позже лимфаденита.
В гемограмме, в отличие от туляремии, регистрируют нейтрофильный лейкоцитоз
и увеличение СОЭ.
Ангинозно-бубонную форму туляремии дифференцируют от обычной ангины.
Для туляремии характерен односторонний тонзиллит; налёты на миндалинах
напоминают таковые при дифтерии; после их отторжения обнаруживают язву.
Регионарные (подчелюстные) лимфатические узлы увеличены значительно, но
они практически безболезненны при пальпации. Боль в горле менее интенсивная,
чем при ангинах, и возникает позже (спустя 2–3 сут).
В отличие от дифтерии ангина при туляремии характеризуется более острым
началом, обычно односторонней локализацией и редко распространяющимися за
пределы миндалин налётами. Решающее значение имеют результаты лаборатор-
ных исследований.
При туберкулёзных лимфаденитах болезнь начинается постепенно, с субфе-
брильной температуры. Лимфатические узлы плотные, безболезненные, меньших
размеров, чем при туляремии.
Язвы на коже при туляремии отличаются от сибиреязвенных болезненностью,
меньшей величиной, отсутствием чёрного струпа и отёчности окружающих тка-
ней.
Туляремийная пневмония отличается от крупозной менее бурным началом,
более умеренным токсикозом и вялым течением.
Для доброкачественного лимфоретикулёза (фелиноза), также как и для туляре-
мии, характерно наличие первичного аффекта в области ворот инфекции и бубона
(чаще в области подмышечных и локтевых лимфатических узлов). Наиболее
важно указание на контакт с кошкой (90–95% больных) в виде царапины или
укуса. Течение болезни доброкачественное, интоксикация не выражена.__
Лечение
Больных с подозрением на туляремию госпитализируют по клиническим пока-
заниям. Окна в палатах должны быть закрыты сеткой, чтобы не допустить транс-
миссивного пути распространения инфекции.
В остром периоде больным необходимы постельный режим и полноценное
питание, обогащённое витаминами. Большое значение имеет уход. Медицинский
персонал должен следить за соблюдением санитарно-гигиенических правил и про-
ведением текущей дезинфекции с использованием 5% раствора фенола, раствора
сулемы (1:1000) и других дезинфицирующих средств.
Основные этиотропные препараты — аминогликозиды и тетрациклины (стан-
дарт лечения).
Стрептомицин назначают по 0,5 г два раза в сутки внутримышечно, а при лёгоч-
ной или генерализованной форме — по 1 г два раза в сутки. Гентамицин применя-
ют парентерально по 3–5 мг/кг в сутки в 1–2 приёма; амикацин — по 10–15 мг/кг
в сутки в 2–3 приёма.
При своевременно начатом лечении бубонной и язвенно-бубонной форм туля-
ремии средней тяжести возможен приём внутрь доксициклина в суточной дозе
0,2 г или тетрациклина по 0,5 г четыре раза в день. Тетрациклины не назначают
беременным, детям младше восьми лет, людям с нарушениями функции почек,
печени, выраженной лимфопенией.
Второй ряд антибиотиков включает цефалоспорины III поколения, рифампи-
цин, хлорамфеникол, фторхинолоны, применяемые в возрастных дозах. В настоя-
щее время при лечении туляремии ципрофлоксацин рассматривают в качестве
препарата, альтернативного аминогликозидам.
Длительность курса антибиотикотерапии составляет 10–14 дней (до 5–7-го дня
нормальной температуры). В случае рецидива назначают антибиотик, который не
применяли во время первой волны болезни, одновременно удлиняя курс антибак-
териальной терапии.
При наличии кожных язв и бубонов (до возникновения нагноения) рекомен-
дуются местные компрессы, мазевые повязки, тепловые процедуры, прогревания
соллюксом, синим светом, кварцем, лазерное облучение, диатермия.
При нагноении бубона, возникновении флюктуации необходимо хирургическое
вмешательство: вскрытие лимфатического узла широким разрезом, опорожнение
его от гноя и некротических масс и дренирование. Вскрывать везикулу или пустулу
на месте укуса насекомого не следует.
Патогенетическую терапию, включающую дезинтоксикацию, антигистамин-
ные и противовоспалительные препараты (салицилаты), витамины и сердечно-
сосудистые средства, проводят по показаниям. При поражении глаз (глазобу-
бонная форма) их необходимо 2–3 раза в день промывать и закапывать 20–30%
раствором сульфацила натрия; при ангине назначают полоскание нитрофуралом,
слабым раствором перманганата калия.
Больного можно выписать из стационара в течение недели при нормальной тем-
пературе, удовлетворительном состоянии, рубцевании кожных язв, уменьшении
подвижных и безболезненных лимфатических узлов до размера боба или косточки
сливы. Склерозирование бубона не считают противопоказанием к выписке. Больных,
перенёсших абдоминальную форму, выписывают при стабильно нормальной тем-
пературе в течение недели и более, нормальной функции ЖКТ. Выписку пациен-
тов, переболевших окулогландулярной формой, осуществляют после консультации
офтальмолога. Выписывая больного после лёгочной формы туляремии, необходимо
провести контрольную рентгеноскопию или рентгенографию грудной клетки.
Меры профилактики
Специфическая профилактика
Основа специфической профилактики — вакцинация лиц старше семи лет,
пребывающих или работающих на территории, эндемичной по туляремии.
Применяют живую сухую туляремийную вакцину, разработанную Б.Я. Эльбертом
и Н.А. Гайским. На 5–7-й и 12–15-й день оценивают напряжённость иммуните-
та. Если результат отрицательный, проводят повторную вакцинацию. Состояние
иммунитета у вакцинированных проверяют через пять лет после прививки и
в последующем — один раз в два года. Ревакцинацию проводят при отрица-
тельных результатах иммунологических (аллергических или серологических)
реакций. Необходимость в вакцинации определяют территориальные центры
Госсанэпиднадзора на основании анализа эпидемиологической обстановки на под-
ведомственной территории. Различают плановую и внеплановую (по эпидемиче-
ским показаниям) вакцинацию.
Состояние иммунитета в популяции определяют путём выборочной проверки
взрослого работоспособного населения с помощью аллергических или серологи-
ческих методов: РА, РПГА, ИФА. Ревакцинацию проводят при уровне ИИП ниже
70% в лугополевых очагах и менее 90% — в пойменно-болотных очагах, а также
по эпидемическим показаниям.
Неспецифическая профилактика предусматривает контроль за природными
очагами туляремии, своевременное выявление эпизоотий среди диких животных,
проведение дератизационных и дезинсекционных мероприятий.
При водной вспышке запрещают употреблять некипячёную воду и купаться, а
при заражении колодезной воды принимают меры к очистке колодца от трупов
грызунов и проводят дезинфекцию воды.
При угрозе трансмиссивного заражения рекомендуется применять репелленты,
защитную одежду, ограничивается въезд непривитого населения на неблагопо-
лучные территории.
Для профилактики промысловых заражений целесообразно использовать пер-
чатки при снятии шкурок с убитых грызунов и дезинфицировать руки. Проводят
мероприятия по дезинсекции и дезинфекции на складах хранения шкурок.
Необходима тщательная термическая обработка мяса (например, заячьего) перед
употреблением в пищу.
При скирдовании сена и обмолоте хлеба употребляют очки-консервы и защит-
ные маски.
Среди населения районов, неблагополучных по туляремии, необходимо прово-
дить систематическую разъяснительную и санитарно-просветительную работу.
Лиц, контактировавших с больным, не изолируют, так как заболевшие не кон-
тагиозны. В жилье больного осуществляют дезинфекцию.
-
39.Риккетсиозы (эпидемический сыпной тиф, болезнь Брилла): эпидемиология, патогенез, клиника, диагностика, лечение, профилактика.
Риккетсиозы — группа острых трансмиссивных инфекционных болезней, вызы-
ваемых риккетсиями и характеризующихся развитием генерализованного васку-
лита, интоксикации, поражением ЦНС, специфическими высыпаниями на коже.
В эту группу не включены бартонеллёзы (доброкачественный лимфоретикулёз,
болезнь Карриона, бациллярный ангиоматоз, бациллярный пурпурный гепатит) и
эрлихиозы (лихорадка сеннетсу, моноцитарный и гранулоцитарный эрлихиозы).
Коды по МКБ -10
А75. Сыпной тиф.
А79.0. Другие риккетсиозы
ЭТИОЛОГИЯ
Представители родов Rickettsia и Coxiella cемейства Rickettsiaceae — грамотри-
цательные бактерии, облигатные внутриклеточные паразиты, не растущие на
питательных средах. Для их культивирования используют куриные эмбрионы
и их фибробласты, культуры клеток млекопитающих. Обладают выраженным
плеоморфизмом: в зависимости от фазы инфекционного процесса могут иметь
кокковидную или короткую палочковидную форму. Ядро отсутствует; ядерная
структура представлена зёрнышками, содержащими ДНК и РНК. Риккетсии плохо
воспринимают основные анилиновые красители, поэтому обычно для их окраски
используют метод Романовского–Гимзе. Бактерии содержат термолабильные
белковые токсины и ЛПС — группоспецифический антиген со свойствами эндо-
токсина, сходный с антигеном штаммов Proteus vulgaris. Риккетсии обладают гемо-
литической активностью, малоустойчивы в окружающей среде, чувствительны к
нагреванию и воздействию дезинфицирующих средств (за исключением коксиелл
Бернета), но в высушенном состоянии и при низких температурах сохраняются
длительное время. Чувствительны к антибиотикам группы тетрациклинов, фтор-
хинолонов.
ЭПИДЕ МИОЛОГИЯ
Все риккетсиозные заболевания подразделяются на антропонозы (сыпной тиф,
рецидивирующий сыпной тиф) и природно-очаговые зоонозы (остальные инфек-
ции, вызванные риккетсиями). В последнем случае источник инфекции — мелкие
грызуны, рогатый скот и другие животные, а переносчик — кровососущие члени-
стоногие (клещи, блохи и вши).
Риккетсиозы — широко распространённые заболевания, регистрируемые на
всех континентах. В развивающихся странах они составляют 15–25% всех лихо-
радочных заболеваний неясной этиологии, в России — не более 0,01% всех инфек-
ционных заболеваний.
Сыпной тиф
Острый антропонозный риккетсиоз с трансмиссивным механизмом передачи
возбудителя, способный к массовому распространению. Для этого заболевания
характерны тяжёлое циклическое течение, развитие генерализованного васку-
лита, розеолёзно-петехиальной сыпи и преимущественное поражение нервной и
сердечно-сосудистой системы.
Различают и отдельно регистрируют две формы сыпного тифа:
эпидемический (вшиный) сыпной тиф;
рецидивирующий сыпной тиф (болезнь Брилла).
Эпидемический сыпной тиф
Синонимы: исторический, головной, вшиный сыпной тиф, военный, голод-
ный тиф, тюремная лихорадка, лагерная лихорадка; typhus exanthematicus (лат.);
epidemic typhus fever.
Эпидемиология
Сыпной тиф — антропонозное заболевание. Источник и резервуар инфекции —
человек, больной эпидемическим или рецидивирующим сыпным тифом (болезнь
Брилла). Период заразности соответствует продолжительности риккетсиемии и
составляет примерно 20–21 день: последние 2–3 дня инкубационного периода,
весь лихорадочный период (16–17 дней) и ещё 2–8 дней после нормализации
температуры.
Основной механизм заражения трансмиссивный. Переносчики риккетсий —
вши, преимущественно платяные (Pediculis humanus carporis), значительно реже
головные (Pediculis humanus capitis). При отсутствии педикулёза больной не опасен
для окружающих.
Риккетсии проникают в пищеварительный аппарат вши при кровососании боль-
ного, размножаются в эпителиальных клетках и после их разрушения попадают в
просвет кишечника и в фекалии вши. Вошь становится заразной через 5–6 дней
после кровососания и сохраняет заразность до гибели от риккетсиоза (приблизи-
тельно около 2 нед). При каждом кровососании у вши происходит акт дефекации,
на кожу попадают испражнения вши, содержащие огромное количество риккет-
сий. При укусе вошь впрыскивает в кожу ферментные вещества, вызывающие зуд.
Человек инфицируется в результате проникновения риккетсии через повреждения
кожи (ссадины, расчёсы) вследствие втирания фекалий вшей и частиц кишечной
трубки раздавленных заражённых паразитов.
Вши чувствительны к температурному режиму и быстро покидают тела умер-
ших и заболевших с высокой температурой тела, переползая на здоровых людей.
В казуистических случаях возможно заражение воздушно-пылевым путём при
вдыхании высохших фекалий вшей или при попадании этих фекалий на конъ-
юнктиву глаз. Известны случаи инфицирования аэрозольным путём в результате
вдыхания заражённых риккетсиями пылевых частиц при встряхивании грязного
белья, а также при переливании крови, взятой у доноров в последние дни инкуба-
ционного периода.
Больной человек не выделяет риккетсии Провачека ни с одним из секретов.
После перенесённого заболевания формируется длительный иммунитет, который
может быть нестерильным, в связи с чем у некоторых переболевших (до 10%)
через 20–40 лет при снижении иммунитета может возникнуть повторный (реци-
дивный) сыпной тиф — болезнь Брилла.
Риккетсии, циркулирующие в Северной Америке (R. Canada), передаются кле-
щами.
Некоторые эпидемиологические особенности сыпного тифа:
заболеваемость в зимне-весенний период;
отсутствие эндемичных очагов;
влияние социальных факторов: педикулёза, плохих санитарно-гигиенических
условий, скученности, массовой миграции, отсутствия централизованного
водоснабжения, бань, прачечных;
возникновение эпидемий во время войн и стихийных бедствий;
риск заболевания у людей без определённого места жительств, а также у
работников сфер обслуживания: парикмахерских, бань, прачечных, ЛПУ,
транспорта и т.д.;
более частое возникновение болезни у мужчин 15–30 лет.
Патогенез
Воротами инфекции служат мелкие повреждения кожи (чаще расчёсы). Уже
через 5–15 мин риккетсии попадают в кровь, где некоторая часть их гибнет под
действием бактерицидных факторов. А основная масса возбудителей проникает
в эндотелий сосудов. В цитоплазме этих клеток происходит активное размноже-
ние риккетсий, что вызывает набухание, деструкцию и десквамацию эндотелия с
развитием риккетсиемии. В крови часть риккетсий погибает, высвобождая эндо-
токсин, другая часть микроорганизмов внедряется в ещё не повреждённые клетки
эндотелия мелких сосудов разных органов. Данный цикл без видимых клиниче-
ских проявлений повторяется до тех пор, пока в организме не накопится доста-
точное количество риккетсий и их токсинов, что приведёт к соответствующим
функциональным и органическим изменениям в сосудах, органах и тканях. Этот
процесс соответствует инкубационному периоду и первым 2 дням лихорадочного
периода.
Циркулирующий в крови риккетсиозный эндотоксин (ЛПС-комплекс) оказы-
вает вазодилатационный эффект в системе мелких сосудов — капиллярах, пре-
капиллярах, артериолах, венулах, вызывая нарушение микроциркуляции, вплоть
до образования паралитической гиперемии с замедлением тока крови, снижением
диастолического АД, развитием тканевой токсической гипоксии и возможным
формированием ДВС-синдрома.
Клиническая картина
Инкубационный период длится от 5 до 25, чаще 10–14 дней.
Сыпной тиф протекает циклически:
начальный период — первые 4–5 дней (от повышения температуры до появ-
ления сыпи);
период разгара — 4–8 дней (от появления сыпи до окончания лихорадочного
состояния);
период выздоровления — со дня нормализации температуры до исчезновения
всех клинических симптомов.
Начальный период
Продромальные явления обычно отсутствуют, иногда в конце инкубационного
периода возникают слабая головная боль, ломота в теле, познабливание. Болезнь
начинается остро — с прогрессивно нарастающих симптомов интоксикации
(головная боль, слабость, мышечные боли, сухость во рту, жажда, потеря аппетита,
головокружение). Через 2–4 дня постоянная диффузная головная боль становится
нестерпимой, усиливаясь при перемене положения тела, разговоре, малейшем дви-
жении. Возможна повторная рвота.
Температура тела достигает максимума (38,5–40,5 °С и выше) ко 2–3-му дню
болезни. Повышение температуры имеет постоянный, реже ремиттирующий
характер (с кратковременными «врезами» на 4-й, 8-й и 12-й день болезни).
Больные страдают от своеобразной бессонницы: сначала засыпают, но часто
просыпаются от устрашающих, неприятных сновидений. В этот период регистри-
руют мышечные и суставные боли, раздражительность, беспокойство, эйфорию,
возбуждение или заторможенность.
Характерен внешний вид больных: лицо гиперемированное, одутловатое, глаза
красные («кроличьи») вследствие инъекции сосудов склер. Отмечают умеренный
цианоз губ, гиперемию кожи шеи и верхней части грудной клетки. Кожа сухая на
ощупь, горячая.
Язык суховат, не утолщён, обложен белым налётом. С 3-го дня болезни можно
наблюдать появление пятен, симптом Киари–Авцына — точечные кровоиз-
лияния в переходные складки конъюнктивы, энантему на мягком нёбе (симптом
Розенберга), положительные симптомы щипка и жгута, которые предшествуют
появлению экзантемы.
Характерны умеренная тахикардия и приглушённость тонов сердца, гипотония,
умеренная одышка. С 3–4-го дня отмечают увеличение печени и селезёнки.
За сутки до появления сыпи возможен «врез» температурной кривой.
Период разгара
На 4–6-й день заболевания наблюдают появление обильной полиморфной
розеолёзно-петехиальной сыпи. Первые элементы определяют за ушами, на
боковых поверхностях шеи с последующим распространением на кожу боковых
поверхностей туловища, груди, живота, сгибательных поверхностей рук и вну-
тренних поверхностей бёдер. На лице, ладонях и подошвах сыпь бывает очень
редко. Размеры элементов обычно не превышают 3–5 мм. Для болезни характе-
рен полиморфизм сыпи. Различают розеолы, розеолы со вторичными петехия-
ми, реже первичные петехии. Подсыпаний, как правило, не бывает. Появление
новых петехий — плохой прогностический признак. Розеолы исчезают бесследно
через 2–4 дня, а петехии — через 7–8 дней, оставляя бурую пигментацию («нечи-
стота кожи»).
У подавляющего большинства больных регистрируют относительную и абсо-
лютную тахикардию, пульс слабого наполнения и напряжения. Границы сердца
расширены, тоны глухие. Часто выслушивают систолический шум на верхушке.
АД, особенно диастолическое, падает, что связано с сосудорасширяющим действи-
ем токсина риккетсий, угнетением деятельности вазомоторного центра, симпати-
ческого отдела нервной системы и надпочечников.
Часто возникает одышка. На высоте болезни выявляют трахеобронхит и оча-
говую пневмонию. Язык сухой, обложен густым серо-грязным налётом, может
принимать бурую окраску, нередко возникают глубокие трещины. У большинства
больных отмечают значительное ухудшение аппетита, жажду, задержку стула и
метеоризм. Диурез уменьшен, но одновременно с «температурными кризами» воз-
можно его увеличение. У некоторых больных отмечают парадоксальную ишурию,
когда при переполненном мочевом пузыре происходит мочеиспускание каплями.
Поражение нервной системы проявляется кроме головной боли и бессонницы
изменением поведения больного. Характерны двигательное беспокойство, сме-
няемое адинамией, быстрая истощаемость, эйфория, суетливость, говорливость,
раздражительность, иногда плаксивость. Возможен бред, сопровождающийся гал-
люцинациями устрашающего характера. Психические расстройства бывают при
тяжёлом течении болезни с проявлением энцефалита.
С поражением ЦНС связаны и другие типичные для сыпного тифа симптомы:
амимия или гипомимия, одно- или двусторонняя сглаженность носогубной склад-
ки, мышечный тремор, симптом Говорова–Годелье, дизартрия, дисфагия, нистагм,
снижение слуха, гиперестезия кожи, менингеальные симптомы. В тяжёлых случа-
ях на фоне высокой температуры тела у некоторых больных нарушается сознание,
речь становится бессвязной, поведение немотивированным (status typhosus).
Исследование цереброспинальной жидкости в ряде случаев свидетельствует о
серозном менингите (незначительное повышение содержания белка, умеренный
лимфоцитарный плеоцитоз) или менингизме (отклонения от нормы в СМЖ не
обнаруживают).
Характерных изменений гемограммы нет. Имеют место тромбоцитопения, уме-
ренный лейкоцитоз, нейтрофильная реакция, чаще с палочкоядерным сдвигом,
эозинопения, лимфопения, умеренное увеличение СОЭ.
Период выздоровления
Первый признак выздоровления — нормализация температуры, обусловленная
уменьшением интоксикации. При этом уменьшается выраженность тифозного ста-
туса (просветление сознания) и признаков делирия. На 3–5-й день после снижения
температуры восстанавливается частота пульса и дыхания, нормализуются АД,
размеры печени и селезёнки. Постепенно угасает вся клиническая симптоматика.
На 12-й день апирексии при отсутствии осложнений пациента можно выписы-
вать. Полное выздоровление наступает примерно через месяц после нормализации
температуры. Типичная слабость сохраняется 2–3 мес.__
Диагностика
Диагноз устанавливают на основании клинико-эпидемиологических данных и
подтверждают лабораторными тестами. Существенное значение имеют наличие
педикулёза, характерный вид больного, интенсивная головная боль в сочетании
с бессонницей, появление сыпи на 5-й день болезни, поражение ЦНС, гепатолие-
нальный синдром.
Выделение возбудителя, как правило, не проводят из-за сложности культивиро-
вания риккетсий, возможного только в специально оборудованных лабораториях
с высокой степенью защиты.
Основной метод диагностики (стандарт диагностики) серологический: РСК,
РНГА, РА, РНИФ, ИФА. При проведении РСК диагностически достоверным счи-
тают титр 1:160. Положительный результат в РНГА можно получить с 3–5-го дня
болезни, диагностический титр этого метода составляет 1:1000. РА по сравнению
с РНГА менее чувствительна и имеет диагностический титр 1:160. В РНИФ и ИФА
определяют специфические IgМ и IgG. Для достоверности диагностики необхо-
димо использовать параллельно несколько серологических тестов, обычно РСК и
РНГА.
Для выявления антигенов риккетсий Провачека можно использовать ПЦР.
Лечение
Режим. Диета
Всех больных с подозрением на сыпной тиф необходимо госпитализировать
в инфекционную больницу (отделение). Им назначают строгий постельный
режим до 5–6-го дня нормализации температуры тела. Затем больным разреша-
ют садиться, а с 8-го дня они могут ходить по палате, сначала под наблюдением
медицинской сестры, а затем самостоятельно. У пациентов необходимо постоянно
контролировать АД.
Специальную диету не назначают. Пища должна быть щадящей, довольно кало-
рийной и содержащей витамины в суточной потребности.
Большое значение имеют туалет ротовой полости (профилактика гнойного
паротита и стоматита) и гигиена кожи (профилактика пролежней).
Медикаментозная терапия
В соответствии со стандартом лечения больным назначают в качестве препара-
тов первого ряда антибиотики группы тетрациклинов (тетрациклин, доксициклин)
и хлорамфеникол. Антибиотики назначают в обычных терапевтических дозах:
доксициклин внутрь по 0,1 г два раза в сутки, со второго дня — один раз в сутки;
тетрациклин внутрь в суточной дозе 2 г в четыре приёма (детям 20–30 мг/кг). При
непереносимости тетрациклинов можно назначать хлорамфеникол по 0,5 г четыре
раза в сутки внутрь. Обычно длительность курса составляет 4–5 сут.
Для уменьшения интоксикации больному дают обильное питьё и внутривенно
вводят 5% раствор глюкозы♠, изотонический раствор натрия хлорида, поляризую-
щую смесь и тому подобные препараты, форсируя диурез. Для борьбы с сердечно-
сосудистой недостаточностью назначают сердечные гликозиды, вазопрессоры, а
также оксигенотерапию. При возбуждении, делирии проводят седативную терапию
[барбитураты, диазепам (седуксен♠), галоперидол, натрия оксибутират, ремицидин].
При развитии ИТШ показано введение короткими курсами декстрана (рео-
полиглюкин♠) в сочетании с глюкокортикоидами (преднизолон). Всем больным
назначают рутозид (аскорутин♠), содержащий витамины С и Р, которые облада-
ют сосудоукрепляющим эффектом. Для предупреждения тромбоэмболических
осложнений, особенно у пожилых больных, применяют антикоагулянты [в раннем
периоде — гепарин натрий (гепарин), позднее — фениндион (фенилин♠) и др.] под
контролем коагулограммы. Показаны анальгетики, жаропонижающие средства.
При менингеальном синдроме проводят дегидратацию салуретиками (фуросемид,
ацетазоламид).
Правила выписки
Выписывать пациента из стационара можно не ранее 12–14-го дня после нор-
мализации температуры тела при отсутствии осложнений. Сроки нетрудоспособ-
ности определяются индивидуально, но не ранее чем через 2 нед после выписки.
Меры профилактики
Профилактика сыпного тифа направлена на борьбу с педикулёзом (приложение
№ 4 к приказу Минздрава РФ от 26.11.98 № 342).
Лиц с повышенным риском заражения вакцинируют вакциной Е (сыпноти-
фозной комбинированной живой сухой) в дозе 0,25 мл подкожно однократно с
ревакцинацией через 1 год или вакциной сыпнотифозной химической сухой в дозе
0,5 мл подкожно однократно с ревакцинацией через 4 мес.
В соответствии с Приказом МЗ РФ № 342 от 26.11.98 «Об усилении мероприя-
тий по профилактике сыпного тифа и борьбе с педикулезом» в очаге инфекции
проводят санитарную обработку больных, камерную дезинфекцию постельных
принадлежностей, одежды и белья. За контактными лицами наблюдают в течение
25 дней. В связи с трудностями клинической диагностики, сходством сыпного тифа
с целым рядом других заболеваний, сопровождающихся лихорадкой, необходи-
мостью своевременной диагностики каждого случая всем больным с лихорадкой
более 5 дней следует проводить двукратное (с интервалом 10–14 дней) серологи-
ческое обследование на сыпной тиф.
Рецидивирующий сыпной тиф (Болезнь Брилла)
Болезнь Брилла (Брилла–Цинссера) — острая циклическая инфекционная
болезнь, которая представляет собой эндогенный рецидив сыпного тифа, про-
являющийся через многие годы у лиц, переболевших эпидемическим сыпным
тифом. Для этого заболевания характерны спорадичность, отсутствие педикулёза,
типичная клиническая симптоматика, более лёгкое течение, чем при эпидемиче-
ском сыпном тифе.
Синонимы: повторный сыпной тиф, лат. Brilli morbus.
Эпидемиология
Резервуаром и источником инфекции служит человек, переболевший в прошлом
(2–40 лет назад) сыпным тифом. Болеют преимущественно лица пожилого возрас-
та. Больные педикулёзом могут быть источником первичного сыпного тифа.
Для болезни Брилла характерно отсутствие источника инфекции, сезонности и
очаговости. В нашей стране регистрация болезни ведётся с 1958 г.
Патогенез и патологическая анатомия
При болезни Брилла патогенез и патологическая анатомия практически совпа-
дают с таковыми при эпидемическом сыпном тифе. Однако поражение сосудов
с развитием гранулематоза (узелки Попова) менее выражено, что обусловлено
специфическим иммунитетом. С этим же связана и меньшая продолжительность
риккетсиемии (8–10 сут).
Клиническая картина
Инкубационный период исчисляется десятилетиями. С момента воздействия
фактора, провоцирующего рецидив, обычно проходит 5–7 дней.
Клиническая картина сходна с эпидемическим сыпным тифом. Болезнь про-
ходит те же периоды, но отличается менее выраженной интоксикацией. Протекает
преимущественно в среднетяжёлой (70% больных) или лёгкой форме. Сыпь на
коже появляется в те же сроки и сохраняется 5–7 дней, имеет такую же локализа-
цию, но преобладают розеолёзные, крупные (0,5–1,0 см) розеолёзно-папулёзные
элементы; петехии отсутствуют либо их немного. У ряда больных (до 10%) высы-
паний нет. Серьёзные психические нарушения наблюдаются редко, но возможны
эйфория, возбуждение или заторможенность, умеренный делириозный синдром,
нарушения сна, иногда деперсонализация. Размеры печени и селезёнки обычно
нормализуются к 3–4-му дню после снижения температуры. Изменения сердечно-
сосудистой системы исчезают к 5–7-му дню, а функции ЦНС восстанавливаются к
15–17-му дню после нормализации температуры.
Диагностика
Клиническая диагностика
Высокая лихорадка, головная боль, инъекция сосудов склер и конъюнктив, в
анамнезе — перенесённый сыпной тиф (табл. 17-45).
Специфическая и неспецифическая лабораторная диагностика
При лабораторной диагностике болезни Брилла используют преимущественно
серологические методы. При этом IgG выявляют в более ранние сроки, а IgM могут
отсутствовать.
Лечение
Лечение такое же, как при эпидемическом сыпном тифе. Госпитализировать
больных с подозрением на болезнь Брилла обязательно.
40. Ку-лихорадка (лёгочный тиф, болезнь Деррика–Бернета, балканский грипп, среднеазиатская лихорадка) — острый природно-очаговый зоонозный риккетсиоз с разнообразными механизмами передачи возбудителя, характеризующийся развитием распространённого ретикулоэндотелиоза. Заболеванию свойственны лихорадка, интоксикация, полиморфная симптоматика, поражение органов дыхания, в отдельных случаях — склонность к затяжному и хроническому течению. этиология Возбудитель (Coxiella burnetii) — мелкий полиморфный грамотрицательный неподвижный микроорганизм размером 200–500 нм, способный к образованию L-формы. эпидеМиология Ку-лихорадка — природно-очаговая зоонозная инфекция. Различают два типа очагов болезни: первичные природные и вторичные сельскохозяйственные (антропургические). В природных очагах возбудитель циркулирует между переносчиками (клещами) и их теплокровными прокормителями: клещи → теплокровные животные → клещи. Резервуар возбудителя в природных очагах — иксодовые и дикие млекопитающие — носители риккетсий. Заражение человека: • алиментарным — при употреблении инфицированного молока или молочных продуктов; • водным — при питье заражённой воды; • воздушно-пылевым — при вдыхании пыли, содержащей сухие фекалии и мочу заражённых животных или фекалии инфицированных клещей; • контактным — через слизистые оболочки или повреждённую кожу при уходе за больными животными, обработке сырья животного происхождения. Больной человек может выделять C. burnetii с мокротой, но источником инфекции бывает очень редко; К ку-лихорадке чувствительны люди разного возраста, но чаще болеют мужчины, занятые сельскохозяйственными работами, животноводством, убоем скота, обработкой шкур и шерсти животных, птичьего пуха и др. Заболевание, ранее считавшееся болезнью лесорубов, геологов, охотников, рабочих лесного и сельского хозяйства, теперь стало заболеванием жителей крупных населённых пунктов и городов. Заболеваемость, наблюдаемая преимущественно весной, летом и осенью, имеет спорадический характер; изредка возникают групповые вспышки; чаще обнаруживают бессимптомные формы инфекции. Повторные заболевания отмечаются редко; постинфекционный иммунитет стойкий. Спорадические случаи и локальные вспышки ку-лихорадки регистрируют на всех континентах. В России заболевание встречается в Красноярском и Алтайском крае, на Сахалине, в Читинской области, в ряде регионов Западной и Центральной Сибири и почти на всей территории Европейской части (преимущественно в южных регионах). Обязательная регистрация заболеваний ку-лихорадкой в Российской Федерации введена с 1957 г. В настоящее время заболеваемость невысока: ежегодно регистрируют около 500–600 случаев болезни. Меры профилактики Больных ку-лихорадкой или лиц с подозрением на это заболевание госпитализируют в палаты-боксы инфекционного отделения. В очаге осуществляют текущую и заключительную дезинфекцию хлорсодержащими растворами. Лицам из очага инфекции проводят экстренную антибиотикопрофилактику: доксициклин по 0,2 г один раз в сутки или рифампицин по 0,3 г два раза в сутки в течение 10 дней. Проводят комплекс ветеринарных, противоэпидемических и санитарногигиенических мероприятий: противоклещевую обработку пастбищ, охрану животноводческих хозяйств от заноса в них возбудителей и др. Молоко из неблагополучных хозяйств можно употреблять только в кипячёном виде (пастеризации недостаточно). Лицам из группы риска (животноводы, рабочие мясокомбинатов, ветеринары, зоотехники, рабочие по обработке животноводческого сырья) проводят активную специфическую профилактику вакциной ку-лихорадки М-44 живой сухой накожной. Ревакцинация — через один год. патогенез Ку-лихорадка — циклический доброкачественный риккетсиозный ретикулоэндотелиоз. В связи с отсутствием тропизма возбудителя к эндотелию сосудов панваскулит не развивается, поэтому заболеванию несвойственна сыпь и другие симптомы поражения сосудов. В отличие от других риккетсиозов коксиеллы размножаются преимущественно в гистиоцитах и макрофага: • внедрение риккетсий без реакции в месте входных ворот; • лимфогенная и гематогенная диссеминация риккетсий (первичная или «малая» риккетсиемия) с внедрением их в макрофаги и гистиоциты; • размножение риккетсий в макрофагах и гистиоцитах, выход большого количества возбудителей в кровь (повторная или «большая» риккетсиемия); • токсемия с формированием вторичных очагов инфекции во внутренних органах; • аллергическая перестройка и формирование напряжённого (с элиминацией возбудителя и выздоровлением) или ненапряжённого (с повторной риккетсиемией и развитием затяжных и хронических форм процесса) иммунитета. Вероятность затяжного, рецидивирующего и хронического течения болезни с развитием эндокардита, интерстициальной пневмонии и длительной персистенцией возбудителя — важная особенность патогенеза ку-лихорадки. клиническая картина В отличие от других риккетсиозов ку-лихорадка характеризуется выраженным полиморфизмом симптомов. Наиболее тяжёлые формы болезни возникают при аэрогенном заражении, тем не менее это цикличная инфекция, в течении которой различают следующие периоды: инкубационный(3-30), начальный (3–5 дней), разгара (4–8 дней) и реконвалесценции. Выделяют следующие формы болезни: • острую (длительность заболевания 2–4 нед) — у 75–80% больных; • подострую или затяжную (1–3 мес) — у 15–20% больных; • хроническую (от нескольких месяцев до одного года и более) — у 2–30% больных; • стёртую. Острые, подострые и хронические формы подразделяют на лёгкие, среднетяжёлые, тяжёлые и очень тяжёлые. Критерии степени тяжести — уровень лихорадки, выраженность интоксикации и органной патологии. В 95% случаев начало заболевания острое: озноб, быстрое повышение температуры до 39–40 °С и общетоксический синдром. Возникает сильная, упорная, не снимающаяся анальгетиками диффузная, реже — локализованная (лоб, затылок) головная боль. Возможны головокружение, слабость, потливость (вплоть до профузного пота), разбитость, артралгия, миалгия, болезненность при пальпации мышц. С первых дней болезни у большей части больных наблюдают гиперемию лица и шеи, инъекцию сосудов склер, гиперемию зева. Иногда отмечают энантему, herpes labialis или herpes nasalis, нарушения сна вплоть до бессонницы. Очень характерна резкая боль в глазницах и глазных яблоках, усиливающаяся при их движении. У некоторых больных возникают сухой кашель, тошнота, рвота, носовые кровотечения, ухудшается аппетит. При тяжёлом течении ку-лихорадки возможны возбуждение, делирий. Редко (1–5% случаев) на 3–16-е сутки болезни возникает розеолёзная или пятнистопапулёзная экзантема без постоянной локализации. Основной и наиболее постоянный симптом — лихорадка, продолжительность которой варьирует от нескольких дней до месяца и более (в среднем 7–10 дней). Обычно температура достигает 38,5–39,5 °С. Лихорадка может быть постоянной, ремиттирующей, неправильной. Лихорадка сопровождается ознобом (познабливание), потливостью на протяжении всего заболевания. Поражение сердечно-сосудистой системы при ку-лихорадке непостоянно и малоспецифично. Можно обнаружить приглушённость тонов сердца, относительную брадикардию, незначительное снижение АД, систолический шум на верхушке сердца (иногда). У отдельных больных при хронизации инфекции может развиться специфический риккетсиозный эндокардит. В этом случае возникают шумы, расширение границ сердца. Коксиеллёзный эндокардит — хронический процесс продолжительностью от 5 мес до 5 лет. В большинстве случаев (до 65%) он заканчивается летально. Для ку-лихорадки характерно поражение органов дыхания. Могут возникать трахеиты, бронхиты, пневмонии. Больные жалуются на кашель, чувство дискомфорта и саднения за грудиной; иногда возникает одышка. Течение пневмоний торпидное, рассасывание воспалительных очагов происходит медленно (в пределах 6 нед). Со стороны органов пищеварения отмечают ухудшение аппетита, при выраженной интоксикации — тошноту и рвоту; возможен запор. Некоторые больные предъявляют жалобы на метеоризм и боли в животе. Язык увеличен в объёме, обложен грязно-серым налётом (края и кончик чистые), с отпечатками зубов по краям. Очень характерна умеренная гепато- и спленомегалия. Иногда развивается реактивный гепатит со всеми присущими ему клиническими и биохимическими признаками; исход обычно благоприятный. Патологии со стороны мочеполовой системы обычно не обнаруживают. В периоде разгара заболевания нередко усиливаются симптомы поражения ЦНС, обусловленные интоксикацией. Отчётливо манифестируют вегетативные расстройства. Возможны менингизм, серозный менингит, менингоэнцефалит, неврит, полиневрит, инфекционный психоз с бредом и галлюцинациями. В периоде реконвалесценции обычно сохраняется выраженный психоастенический синдром. К необычным симптомам острого течения ку-лихорадки относят неврит зрительного нерва, экстрапирамидные расстройства, синдром Гийена–Барре, синдром гиперсекреции ЛДГ, эпидидимит, орхит, гемолитическую анемию, увеличение лимфатических узлов средостения (картина напоминает лимфому или лимфогранулематоз), панкреатит, узловатую эритему, мезентерит. При исследовании крови отмечают нормо- или лейкопению, нейтро- и эозинопению, относительный лимфоцитоз и моноцитоз, небольшое увеличение СОЭ. У 25% больных обнаруживают тромбоцитопению, а при выздоровлении часто наблюдают тромбоцитоз, достигающий 1000×109/л. Этим можно объяснить тромбоз глубоких вен, нередко осложняющий ку-лихорадку. Иногда определяют протеинурию, гематурию, цилиндрурию. Период реконвалесценции начинается с нормализации температуры, но уже за несколько дней до этого больные отмечают улучшение самочувствия, сна и аппетита. В периоде реконвалесценции часто сохраняется выраженный психоастенический синдром. Положительные результаты серологических тестов можно интерпретировать по-разному: как свидетельство бессимптомной инфекции, латентную инфекцию без клинических симптомов, которая иногда может осуществить «прорыв» защитных барьеров и вызвать болезнь, как результат «проэпидемичивания» или «естественной иммунизации» населения в эпидемических очагах. Первично-хронического течения ку-лихорадки не наблюдают. Обычно болезнь начинается быстро, а затем в силу каких-либо причин приобретает торпидное течение. При хроническом течении преобладают поражения лёгких или сердца (миокардит, эндокардит). Такие формы инфекции возникают у больных с пороками сердца, иммунодефицитом, хронической почечной недостаточностью. Высокой лихорадки обычно нет, но возможен субфебрилитет. Известно, что при спорадической заболеваемости течению болезни свойственна доброкачественность. У детей ку-лихорадка протекает легче, чем у взрослых. У младенцев грудного возраста, заразившихся через молоко, клиническое течение болезни такое же, как в других возрастных группах. Ряд инфекционистов отмечают более тяжёлое и длительное течение ку-лихорадки у больных старше пятидесяти лет. Сочетание с другими инфекциями (гепатит, дизентерия, амёбиаз и др.) утяжеляет течение коксиеллёза, а само заболевание способствует обострению хронической патологии (тонзиллита, отита, колита и др.).
осложнения При своевременной и правильно проводимой антибиотикотерапии осложнений практически не наблюдают. В нераспознанных случаях ку-лихорадки или при поздно начатом лечении (особенно при хроническом течении) возможно развитие осложнений: коллапса, миокардита, эндокардита, перикардита, тромбофлебита глубоких вен конечностей; поражений органов дыхания — плеврита, инфаркта лёгких, абсцесса (при суперинфекции). У некоторых больных обнаруживают гепатит, панкреатит, орхит, эпидидимит, неврит, невралгию и др. диагностика Основу лабораторной диагностики составляют серологические методы: РА, РСК, РНИФ, результаты которых анализируют с учётом фазовых вариаций коксиелл, что позволяет дифференцировать больных и переболевших (стандарт диагностики). Агглютинины к 8–10-му дню болезни обнаруживают в диагностических титрах 1:8–1:16. Максимальные титры (1:32–1:512) отмечают к 30–35-му дню болезни. Затем, постепенно снижаясь, они сохраняются в организме переболевшего от нескольких месяцев до нескольких лет. В клинической практике наиболее широко используют РСК. Высокая концентрация антител к антигену первой фазы свидетельствует о хронической инфекции и характерна для больных с подострым или хроническим коксиеллёзным эндокардитом. В последнее время всё шире применяют РНИФ, так как антитела в этой реакции обнаруживают раньше, чем в РА.
дифференциальная диагностика проводят с гриппом, сыпным и брюшным тифом, бруцеллёзом, орнитозом, пневмониями различной этиологии, безжелтушным лептоспирозом, сепсисом. При поражении лёгких необходимо дифференцировать заболевание от туберкулёза. При ку-лихорадке со скудными клиническими симптомами уже в первые дни заболевания возможны значительные рентгенологические изменения. Грипп от ку-лихорадки отличают более острое начало и выраженная интоксикация, наличие мышечных болей при отсутствии суставных, кратковременная лихорадочная реакция, постоянный трахеит, отсутствие гепатоспленомегалии, резко выраженная контагиозность. Ку-лихорадке свойственно значительное сходство с тифо-паратифозными заболеваниями (постепенное начало, длительная лихорадка, брадикардия, дикротия пульса, изменение языка, гепатоспленомегалия, гемограмма). От брюшного тифа её отличают менее выраженный токсикоз, почти постоянное отсутствие сыпи и положительного симптома Падалки, менее выраженная гепатоспленомегалия, более раннее возникновение тифозного статуса, отрицательные результаты серологического и бактериологического обследования. Хронические формы бруцеллёза и ку-лихорадки дифференцируют на основании характерного поражения локомоторного аппарата, нервной системы, внутренних органов, мочеполовой системы и наличия фиброзитов при бруцеллёзе.
Лечение ку-лихорадки включает этиотропную, патогенетическую и симптоматическую терапию. Для этиотропного лечения применяют антибиотики тетрациклиновой группы и левомицетины (стандарт лечения). Тетрациклин в первые дни болезни (до нормализации температуры) назначают по 0,4–0,5 г четыре раза в сутки, затем — по 0,3–0,4 г четыре раза в сутки в течение ещё 5–7 дней, доксициклин — по 200 мг/сут, хлорамфеникол — по 0,5 г четыре раза в сутки. При непереносимости тетрациклинов возможно применение рифампицина и макролидов (азитромицин). Длительность курса антибиотикотерапии при ку-лихорадке больше, чем при других риккетсиозах, и составляет 8–10 дней. При хронических формах ку-лихорадки с развитием эндокардита проводят длительный курс лечения (не менее 2 мес) тетрациклином (по 0,25 мг четыре раза в день) в сочетании с ко-тримоксазолом (по 960 мг в день). При тяжёлом течении затяжных и хронических форм возможно применение антибактериальных препаратов в сочетании с глюкокортикоидами (преднизолон по 30–60 мг/сут) в течение 5–8 дней.
Прогноз при своевременном полноценном лечении благоприятный, хотя восстановительный период у некоторых больных более длителен, чем при других риккетсиозах, и сопровождается астеноапатоабулическим синдромом, вегетативными и вестибулярными нарушениями. Летальные исходы редки и обычно обусловлены развитием. Примерно 50% лиц, перенёсших болезнь в различной форме, в течение одного месяца остаются нетрудоспособными, а больные с тяжёлой формой неспособны к труду в течение 2–3 мес после установления нормальной температуры.
41. Лейшманиоз – общее название инфекций, вызываемых внутриклеточно паразитирующими жгутиковыми простейшими рода Leishmania. Переносчики – самки москитов. Лейшманиозы – заболевания человека и некоторых видов млекопитающих.
Существуют две основные формы патологии:
кожная;
с поражением внутренних органов (висцеральная).
Выделяются две географические характеристики заболевания: лейшманиоз Старого Света и лейшманиоз Нового Света.
Проявления заболевания формируются через 3–12 месяцев после заражения. В азиатском регионе в 75 % случаев отмечают появление симптомов в первый месяц после заражения.
Первый хозяин – позвоночные животные (лисы, собаки, грызуны, суслики) или человек. В их организме протекает безжгутиковая (амастиготная) стадия. Второй хозяин – москит. В нем лейшмании проходят жгутиковую (промастиготную) стадию.
Кожный лейшманиоз из очага распространяется по лимфатическим сосудам к лимфоузлам, вызывая в них воспаление. На коже возникают специфические образования, называемые специалистами лейшманиомами.
Встречаются формы (в Южной Америке) с поражением слизистых оболочек ротовой полости и гортани, при развитии которых образуются полипозные структуры, разрушающие хрящи и ткани.
При лейшманиозе внутренних органов (висцеральном) микроорганизмы из лимфоузлов проникают в органы. Наиболее часто – в печень и селезенку. Реже их целью становится костный мозг, кишечник, ткань почек. Редко они проникают в лёгкие. На этом фоне развивается клиническая картина заболевания.
Зараженный организм отвечает реакцией иммунной системы замедленного типа, постепенно уничтожающей возбудителей. Болезнь переходит в скрытую форму. И при ослаблении защитных сил, проявляется вновь. Лейшмании могут в любой момент начать активное размножение, и затихшая клиника болезни разгорается с новой силой, вызывая лихорадку и выраженную интоксикацию, обусловленную продуктами жизнедеятельности лейшманий.
Особо подвергаются разрушению клетки печени и селезенки, что приводит к развитию малокровия у пациента. Этому способствует и поражение паразитами костного мозга.
Лейшмании паразитируют преимущественно внутри клеток, что делает их малодоступными для факторов защиты организма.
У выздоровевших сохраняется стойкий вид иммунитета.
Лейшманиоз висцеральный:
индийский кала-азар;
средиземноморский;
восточноафриканский;
китайский;
американский.
Основные резервуары висцерального лейшманиоза в Евразии и Латинской Америке – грызуны, лисы, шакалы, дикобразы и собаки. В Восточной Индии и Бангладеш, где естественный резервуар – человек, эпидемии лейшманиоза регистрируют каждые 20 лет.
Лейшманиоз висцеральный восточно-африканский – разновидность висцерального лейшманиоза. Распространен на территории Восточной Африки (от Сахары на севере до Экватора). регистрируют чаще у мужчин в возрасте 10–25 лет; отличается поражением кожи в виде узлов, нередко изъязвляющихся, с последующим поражением внутренних органов.Лейшманиоз висцеральный индийский (кала-азар, лихорадка ассамская, лихорадка дум-дум) – разновидность висцерального лейшманиоза. Распространен в Восточной Индии и Бангладеш; отличается темной окраской кожи в связи с поражением коры надпочечников.
Лейшманиоз висцеральный средиземноморско-среднеазиатский (кала-азар средиземноморский детский) – разновидность висцерального лейшманиоза.
Наблюдают преимущественно у детей; характерно острое начало с высокой температурой тела и увеличением лимфатических узлов.
Проявления висцерального лейшманиоза
Лихорадка. Лихорадочные приступы продолжаются, постепенно угасая, в течение 2–8 недель. Затем приступы проявляются с нерегулярными интервалами. Добавляется диарея; увеличивается печень и селезенка; наблюдаются отеки. У лиц со слабой пигментацией кожи возможны сероватые пятна на лице и голове. Нередка анемия.
Кожный лейшманиоз
Лейшманиоз кожный Нового Света (лейшманиоз кожно-слизистый, лейшманиоз слизистых оболочек, лейшманиоз американский). Заболевание характерно для влажных лесов Центральной и Южной Америки; резервуар – крупные лесные грызуны. Обычно регистрируют у рабочих, занятых на лесных и дорожных работах, среди населения лесных поселков. Признаки кожного лейшманиоза появляются через 1–4 недели после укуса переносчика.
Лейшманиоз кожно-слизистый бразильский (эспундия) – разновидность кожного лейшманиоза Нового Света.
Распространен в лесах Южной Америки к востоку от Анд, протекает с обширным поражением кожи, в последующем слизистых оболочек, обычно верхних дыхательных путей, иногда с глубоким разрушением мягких тканей и хрящей.
Лейшманиоз Ута – разновидность кожного лейшманиоза Нового Света.
Распространен в высокогорных районах Южной Америки. Протекает с образованием единичных язв, рубцующихся в течение года.
Кожный диффузный лейшманиоз – разновидность кожного лейшманиоза Нового Света.
Проявления не отличаются от азиатских и африканских типов кожного лейшманиоза. Однако случаи спонтанного выздоровления наблюдают реже. Переносчики – москиты. Характерно образование безболезненных хронических (существуют несколько лет) язв, обычно локализованных на шее и ушах. Как правило, наблюдают грубые деформации ушных раковин (ухо чиклеро).
Лейшманиоз кожный Старого Света (болезнь Боровского).
Инфекция с наибольшей заболеваемостью в осенние месяцы. Естественный резервуар – мелкие грызуны (мыши, крысы, даманы), переносчики – москиты. Распространен в районах, граничащих с пустынями, с низким расположением подпочвенных вод. Проявления болезни Боровского: инкубационный период длится от 2 недель до 5 месяцев; характерны поражения на открытых участках тела, склонные к изъязвлению и центробежному распространению; края язвы воспаленные; через 3–12 месяцев наблюдают самостоятельное излечение с образованием грубого пигментированного шрама.
Лейшманиоз кожный антропонозный (лейшманиоз кожный городской, лейшманиоз кожный поздноизъязвляющийся) – разновидность кожного лейшманиоза Старого Света.
Распространен в городах Средиземноморья, Ближнего и Среднего Востока, западной части полуострова Индостан; характеризуется продолжительным инкубационным периодом.
Лейшманиоз кожный зоонозный (лейшманиоз кожный остронекротизирующийся, лейшманиоз кожный сельский) – разновидность кожного лейшманиоза Старого Света.
Распространен в оазисах пустынь и полупустынь Ближнего Востока, Средней Азии, Индии и Африки. Характеризуется коротким инкубационным периодом.
Рецидивирующий (волчаночный) лейшманиоз – разновидность кожного лейшманиоза Старого Света.
Характеризуется частичным заживлением очагов поражения, частым развитием сопутствующих поражений, без признаков излечения, иногда в течение многих лет.
Проявления кожного лейшманиоза
Характерны безболезненные, деформирующие поражения рта и носа, распространяющиеся на соседние участки с появлением грибовидных и эрозивных язв на языке, слизистой щек и носа. Возможны рецидивы через несколько лет после самостоятельного исчезновения первичных очагов. Наблюдают разрушение носовой перегородки, твердого неба и поражения глотки. Заболевание сопровождает лихорадка, снижение веса.
Лейшманиоз кожный люпоидный (лейшманиоз кожный туберкулоидный, металейшманиоз, паралейшманиоз) – рецидив кожного лейшманиоза, характеризующийся образованием плотных сливающихся буровато-красных бугорков вокруг зарубцевавшихся лейшманиом.
Диагностика
Обнаружение возбудителей в мазках материала лимфатических узлов, костного мозга, селезенки;Кожные пробы с лейшманином (проба Монтегоро): при кожной форме положительны через 6–8 недель после выздоровления, но не при диффузном лейшманиозе. При висцеральном лейшманиозе результаты отрицательные;
Для видовой идентификации используют моноклональные антитела или метод гибридизации ДНК;
ИФА – высокочувствительный и специфичный метод в диагностике висцеральных поражений.
Дифференциальная диагностика
Висцеральный лейшманиоз следует отличать от малярии, тифо-паратифозных заболеваний, бруцеллёза, лимфогранулематоза, лейкоза, сепсиса. При установлении диагноза используют данные эпидемиологического анамнеза, свидетельствующие о пребывании больного в эндемических очагах заболевания. При обследовании больного необходимо обратить внимание на длительную лихорадку, полилимфаденопатиго, анемию, похудание, гепатолиенальный синдром со значительным увеличением селезёнки.
Проявления кожного зоонозного лейшманиоза дифференцируют от похожих местных изменений при лепре, туберкулёзе кожи, сифилисе, тропических язвах, эпителиоме. При этом необходимо учесть фазность образования лейшманиомы (безболезненная папула - некротические изменения - язва с подрытыми краями, ободком инфильтрата и серозно-гнойным экссудатом - образование рубца).
Лечение
Постельный режим, гигиена полости рта, усиленное питание.
Препараты выбора: меглумина антимонат – по 20–60 мг/кг глубоко в/м 1 р./сут. в течение 20–30 дней. При рецидиве лейшманиоза или недостаточной эффективности лечения следует провести повторный курс инъекций в течение 40–60 дней. Эффективно дополнительное назначение аллопуринола 20–30 мг/кг/сут. в 3 приема внутрь.
Альтернативные препараты при рецидивах и устойчивости возбудителя к препаратам выбора: амфотерицин В – 0,5–1,0 мг/кг внутривенно через день. При отсутствии эффекта химиотерапии – дополнительно интерферон альфа (человеческий рекомбинантный).
Прогноз
У 3–10 % леченых пациентов развиваются изменения кожных покровов в виде обесцвеченных пятен и бородавкообразных узелков на лице и разгибательной поверхности конечностей. У пациентов со слизисто-кожным лейшманиозом возможны поражения слизистой носоглотки.
При ранней диагностике лейшманиоза и своевременном лечении выздоравливают более 90 % больных. При отсутствии лечения 95% взрослых и 85% детей погибают в течение 3–20 месяцев.
Профилактика
лечение или уничтожение больных животных;
благоустройство мест проживания с устранением пустынных территорий и свалок;
осушение помещений;
применение отпугивающих средств от комаров;
механическую защиту от укусов;
выявление и лечение носителей и заболевших людей;
иммунопрофилактику, особенно среди выезжающих в очаги лейшманиоза.
42. ИКСОДОвЫЕ КлЕщЕвЫЕ бОРРЕлИОЗЫ Болезнь Лайма (иксодовый клещевой боррелиоз, системный клещевой боррелиоз, лайм-боррелиоз) — природно-очаговая инфекционная болезнь с трансмиссивным механизмом передачи возбудителя, характеризующаяся преимущественным поражением кожи, нервной системы, сердца, суставов и склонностью к хроническому течению.
этиология Возбудитель — грамотрицательная спирохета B. burgdorferi — самая крупная из боррелий
эпидеМиология Географическое распространение болезни Лайма сходно с ареалом клещевого энцефалита, что может привести к одновременному заражению двумя возбудителями и развитию микст-инфекции. Резервуар возбудителя — мышевидные грызуны, дикие и домашние животные; птицы. Передача боррелий человеку осуществляется через укусы иксодовых клещей. Весенне-летняя сезонность. Естественная восприимчивость людей близка к абсолютной. Постинфекционный иммунитет нестерильный; возможно повторное заражение. Специфической профилактики не разработано. патогенез Из места укуса со слюной клеща боррелии проникают в кожу, вызывая развитие мигрирующей кольцевидной эритемы. После размножения возбудителя в области входных ворот происходит гематогенная и лимфогенная диссеминация в лимфатические узлы, внутренние органы, суставы, ЦНС. При этом наблюдается частичная гибель боррелий с высвобожением эндотоксина, обусловливающего явления интоксикации. B. burgdorferi стимулируют выработку различных медиаторов воспаления (ИЛ-1, ИЛ-6, ФНО-α), участвующих в развитии лайм-артритов. В патогенезе нейроборрелиоза предполагается участие аутоиммунных реакций. Существенное значение имеют процессы, связанные с накоплением специфических иммунных комплексов, содержащих антигены спирохет, в синовиальной оболочке суставов, дерме, почках, миокарде. Иммунный ответ у больных относительно слабый
клиническая картина Инкубационный период 5–30. Клиническая классификация болезни Лайма
Течение -Субклиническое Стадии-Острое Ранняя локализованная инфекция Ранняя диссеминированная инфекцияСтепень тяжести - Лёгкая Средней тяжести Тяжёлая Хроническое Ремиссия Обострение
Наиболее частый вариант — субклиническое течение инфекции. Острое течение (от нескольких недель до 6 мес) включает в себя две последовательные стадии — раннюю локализованную инфекцию и раннюю диссеминированную инфекцию. Хроническая форма болезни может длиться пожизненно. Основные клинические проявления
Общеинфекционные проявления
Гриппоподобный синдром Слабость, недомогание Синдром хронической усталости
Лимфатическая система Регионарный лимфаденит Генерализованная лимфаденопатия
Кожа Мигрирующая эритема Вторичные эритема и экзантема
Доброкачественная лимфоцитома кожи; хронический атрофический акродерматит
Сердечно-сосудистая система
– Атриовентрикулярная блокада; миокардит
Нервная система – Менингит; менингоэнцефалит; невриты черепных нервов; радикулоневриты; Энцефаломиелит; радикулопатии; церебральные васкулиты
Опорно-двигательный аппарат
Миалгии Мигрирующие боли в костях, суставах, мышцах; первые атаки артрита
Хронический полиартрит
Стадия ранней локализованной инфекции Начало заболевания острое или подострое. Первые симптомы болезни неспецифичны: утомляемость, озноб, жар, повышение температуры, головная боль, головокружение, слабость, ломота в мышцах, боли в костях и суставах. Нередко на фоне интоксикации возникают катаральные явления. Основное проявление ранней локализованной стадии болезни Лайма — мигрирующая эритема на месте укуса клеща. В течение нескольких дней участок покраснения расширяется (мигрирует) во все стороны. Возможно уртикарная сыпь, небольшие преходящие красные точечные и кольцевидные высыпания и конъюнктивит. У одной трети больных отмечают увеличение лимфатических узлов, близких к входным воротам инфекции. Исходом I стадии может быть полное выздоровление, вероятность которого значительно возрастает при проведении адекватной антибактериальной терапии. В противном случае даже при нормализации температуры и исчезновении эритемы болезнь переходит в стадию диссеминированной инфекции. Стадия ранней диссеминированной инфекции Развивается через несколько недель или месяцев после окончания стадии ранней локализованной инфекции. Гематогенное распространение инфекции чаще всего сопровождается изменениями со стороны нервной и сердечно-сосудистой системы, кожных покровов. Поражение нервной системы обычно происходит на 4–10-й неделе болезни и выражается в развитии невритов черепных нервов, менингита, радикулоневрита, лимфоцитарного менингорадикулоневрита (синдром Баннварта). Синдром Баннварта — вариант нейроборрелиоза, распространённый в Западной Европе. Ему свойственны вялое течение, выраженные радикулярные (преимущественно ночные) боли, лимфоцитарный плеоцитоз в СМЖ. Поражения сердца при лайм-боррелиозе довольно разнообразны: это нарушения проводимости (например, атриовентрикулярная блокада — от I степени до полной поперечной блокады), ритма, миокардит, перикардит. В этот период у больных возникают преходящие множественные эритематозные высыпания на коже. Реже обнаруживают паротит, поражения глаз, органов дыхания (фарингит, трахеобронхит), мочеполовой системы (орхит и др.). Стадия хронической инфекции Хроническому течению болезни Лайма свойственно преимущественное поражение суставов, кожи и нервной системы. Обычно у больных наблюдают прогрессирующие артралгии, сменяющиеся хроническим полиартритом. У большинства пациентов рецидивы артрита отмечают на протяжении ряда лет. В некоторых случаях хроническая инфекция протекает в виде доброкачественной лимфоцитомы кожи и хронического атрофического акродерматита. Хроническому атрофическому акродерматиту свойственна атрофия кожи, которая развивается после предшествующей воспалительно-инфильтративной стадии. При хронической инфекции нарушения со стороны нервной системы развиваются в интервале от одного года до десяти лет после начала заболевания. К поздним поражениям нервной системы относят хронический энцефаломиелит, полинейропатию, спастический парапарез, атаксию, хроническую аксональную радикулопатию, расстройства памяти и деменцию. Хроническое течение болезни Лайма характеризуется чередованием периодов ремиссий и обострений, после которых в инфекционный процесс вовлекаются другие органы и системы.
диагноСтика При сборе анамнеза и осмотре пациента обращают внимание на: • сезонность (апрель–август); • посещение эндемичных районов, леса, нападение клещей; • лихорадку; • наличие сыпи на теле, эритемы в месте укуса клеща; • ригидность мышц шеи; • признаки воспаления суставов. лабораторные методы исследования В остром периоде болезни для общего анализа крови характерны повышение СОЭ, лейкоцитоз. При наличии тошноты, рвоты, ригидности мышц затылка, положительном симптоме Кернига показана спинномозговая пункция с микроскопическим исследованием СМЖ. инструментальные методы исследования • При поражении нервной системы: (МРТ, КТ) — ЭНМГ • При артритах — рентгенологическое исследование поражённых суставов. • При поражении сердца — ЭКГ, ЭхоКГ. Для лабораторной диагностики используют следующие методы: обнаружение фрагментов ДНК в ПЦР и определение антител к боррелиям. Исследования на наличие антител к боррелиям желательно проводить в динамике в парных сыворотках, взятых с интервалом в 2–4 нед.
Больные лайм-боррелиозом не представляют эпидемической опасности. Госпитализации подлежат следующие категории больных: • со среднетяжёлым и тяжёлым течением болезни; • при подозрении на микст-инфекцию с вирусом клещевого энцефалита; • при отсутствии эритемы (для проведения дифференциальной диагностики). лечение Режим активности больного определяется тяжестью течения заболевания: палатный режим — при лёгком, среднетяжёлом течении болезни; постельный режим — при тяжёлом течении, миокардите, нарушениях ритма сердца, менингоэнцефалите, полиартрите. Специальной диеты для больных не требуется (стол № 15). Медикаментозная терапия Основу лечения составляют антибактериальные препараты, дозы и длительность приёма которых определяются стадией и формой болезни. Своевременно начатое лечение способствует быстрому выздоровлению и предупреждает хронизацию процесса. Схемы антибиотикотерапии болезни Лайма
Основной препарат — доксициклин 0,1 г внутрь 2 *10
Препараты выбора Амоксициллин 0,5 г Внутрь 3 *10; Цефиксим 0,4 г Внутрь 1 10; Азитромицин 0,5 г Внутрь 1 10; Амоксиклав 0,375 г Внутрь 3 10
В случаях микст-инфекции (лайм-боррелиоз и клещевой энцефалит) наряду с антибиотиками применяют иммуноглобулин против клещевого энцефалита в расчётных дозах. Дезинтоксикационную терапию проводят по общим принципам. По индивидуальным показаниям применяют сосудистые средства, антиоксиданты. В период реабилитации проводят гипербарическую оксигенацию, ЛФК, массаж.
43. Прионные болезни - группа нейродегенеративных заболеваний, характеризующихся прогрессирующим поражением головного мозга и летальным исходом. Прио́ны— особый класс инфекционных агентов, представленных белками с аномальной третичной структурой и не содержащих нуклеиновых кислот. Прион — это белок с аномальной трёхмерной (третичной) структурой, способный катализировать конформационное превращение гомологичного ему нормального клеточного белка в себе подобный (прион). Как правило, при переходе белка в прионное состояние его α-спирали превращаются в β-слои. Появившиеся в результате такого перехода прионы могут в свою очередь перестраивать новые молекулы белка; таким образом, запускается цепная реакция, в ходе которой образуется огромное количество неправильно свёрнутых молекул. Прионы — единственные известные инфекционные агенты, размножение которых происходит без участия нуклеиновых кислот.
Первично репродукция прионов осуществляется в дендритных клетках, лимфатических железах, селезёнке и тимусе. прион аккумулируется в клетках, накапливаясь в цитоплазматических везикулах. Прионы могут распространяться путём аксонального транспорта, из селезёнки через грудной лимфатический проток и далее по нервным стволам, наступает поражение головного мозга и верхних отделов спинного мозга. Штаммовые различия проявляются в длительности инкубационного периода, топографии поражаемых структур мозга, специфичности по отношению к хозяину. Характерно полное отсутствие иммунного ответа и воспалительной реакции организма-хозяина на инфекцию, что предопределяет хроническое, прогрессирующее без ремиссий, течение болезни. Прионы индуцируют апоптоз инфицированных клеток.
Классификация прионных болезней
У человека известны 4 нозологических варианта прионных болезней:
болезнь Крейтцфельда-Якоба - ятрогенная и новый вариант:
синдром Герстманна-Штреусслера-Шейнкера;
семейная смертельная бессонница;
куру.
Болезнь Крейтцфельда-Якоба проявляется развитием деменции, миоклонических судорог и другими неврологическими нарушениями; смерть наступает через 1-2 года. Заражение можно предупредить, соблюдая меры предосторожности при работе с инфицированными тканями и используя хлорную известь для очистки контаминированных инструментов. Лечение симптоматическое.
Болезнь Крейтцфельда-Якоба обычно поражает людей старше 40 лет (средний возраст - 60 лет). Заболевание встречается во всем мире; заболеваемость выше среди иудеев Северной Африки. Большинство случаев носят спорадический характер, но от 5 до 15 % являются наследственными заболеваниями, передающимися по аутосомнодоминантному типу. При наследственной форме БКЯ заболевание дебютирует раньше и имеет большую продолжительность. Болезнь Крейтцфельда-Якоба может передаваться ятрогенным путем (например, после трансплантации трупной роговицы или твердой мозговой оболочки, при использовании стереотаксических внутримозговых электродов или применении гормона роста, приготовленного из человеческих гипофизов).
Новый вариант болезни Крейтцфельда-Якоба (нвБКЯ) получил наибольшее распространение в Великобритании. В начале 80х годов в силу нестрогих нормативов переработанные инфицированные (почесухой, прионной болезнью овец) животные отходы попадали в корм для крупного рогатого скота. Тысячи животных заболели бычьей губчатой энцефалопатией (БГЭ), называемой коровьим бешенством. У людей, употреблявших мясо зараженного крупного рогатого скота, развилась болезнь Крейтцфельда-Якоба.
Синдром Герстманна-Штреусслера-Шейнкера
Синдром Герстманна-Штреусслера-Шейнкера - редкое семейное заболевание, которое относят к генетически обусловленным формам спонгиозных энцефалопатии с аутосомно-доминантным типом наследования (мутации гена PRNP). Заболевание регистрируют с частотой 1 случай на 10 млн населения. Клинические проявления болезни регистрируют на 3-м или 4-м десятилетии жизни. В отличие от болезни Крейтцфельда-Якоба деменция может не проявляться. Начальные проявления болезни - мозжечковые нарушения. В зависимости от локализации мутации в PRNP, в развернутой стадии болезни могут доминировать мозжечковые или экстрапирамидные расстройства, паралич взора или глухота и слепота. Продолжительность болезни 4-5 лет.
Семейная смертельная бессонница
Впервые описана в 1986 г. Семейная смертельная бессонница - редкое заболевание, наследуемое по аутосомно-доминантному типу. При этом заболевании регистрируют мутацию в 178-м кодоне, которую также регистрируют и у больных болезнью Крейтцфельда-Якоба. Какое заболевание будет развиваться, зависит от того, какая аминокислота находится в положении 129: если метионин, то развивается семейная смертельная бессонница, если валин, то развивается болезнь Крейтцфельда-Якоба. Описана семья, в которой зарегистрирована мутация в 183-ем кодоне. К 2003 г. описано 26 семей из итальянских и итало-американских семей. Заболевание может дебютировать в возрасте от 25 лет до 71 года и имеет вариабельное по длительности течение (от 6-13 мес до 24-48 мес). Основные симптомы заболевания: некурабельная бессонница, утрата циркадных ритмов, двигательные расстройства и деменция. К ранним симптомам относят вегетативные нарушения: изменения потоотделения и саливации, запоры, гипертензию, тахикардию, тахипноэ, иногда лихорадки. Спонгиозные поражения в коре головного мозга встречают редко, преимущественно они локализуются в ядрах таламуса.
Куру
Куру была первой болезнью из группы прионных, инфекционность которой была доказана экспериментальным заражением обезьян биологическим материалом, полученным от людей. Куру - эндемическая медленная инфекция, встречающаяся в восточной части о. Новая Гвинея. Впервые болезнь была обнаружена в 1953 г., а затем описана американским исследователем D, Gajdusek в 1957 г. Заболевание было выявлено у племён народности форе, которые практиковали обычаи ритуального каннибализма. Представители данных племён, включая детей, употребляли в пищу мозг своих предков без термической обработки. Когда традиции каннибализма были упразднены законодательным порядком, заболеваемость на острове резко упала, и в конце XX века случаи заболевания регистрировались только у лиц, родившихся до 1956 г., когда произошла официальная отмена каннибализма. Заболевание может начаться в возрасте от 5 до 60 лет и старше. Инкубационный период длительный, от 5 до 30 лет (в среднем 8,5 лет). Центральный клинический симптом этого заболевания - прогрессирующая мозжечковая атаксия. Затем присоединяются дизартрия, тремор головы, неконтролируемый смех («куру» переводится как «смеющийся» или «дрожащий от страха»). Заболевание длится от 4 мес до 3 лет. Больные погибают от дыхательной недостаточности или бронхопневмонии на фоне выраженной мышечной гипотонии и мышечной слабости. Деменция наступает только на поздних стадиях болезни. ЭЭГ обычно не изменена. На вскрытии выявляют атрофию мозжечка, преимущественно червя. Микроскопически также наибольшие изменения локализуются в мозжечке. Они выражаются в утрате нейронов, глиозе и амилоидных бляшках. В коре большого мозга изменения представлены неярко выраженным спонгиозом нейроглии.
Профилактика
Методы дезинфекции, рекомендованные в практической деятельности стационаров и направленные на инактивацию прионов
В отношении прионов эффективность способа инактивации можно считать доказанной только после обработки инфекционного материала инактивирующими агентами с последующим заражением интрацеребрально лабораторных животных этим обработанным образцом. В настоящее время нет законодательно принятой методики титрования инфекционной активности прионов.
ВОЗ, на современном этапе рекомендует три типа обработки не одноразового медицинского инструментария:
физическая обработка: автоклавирование при 134-138 °С в течение 18 мин;
химическая обработка: замачивание в 1 Н растворе NaOH в течение 1 ч при 20 °С;
химическая обработка: замачивание в 2,5-12,5% растворе хлорной извести в течение 1 ч при 20 °С.
Определённый риск представляет обработка патологоанатомических образцов, поэтому персоналу лабораторий строжайше вменяется в обязанность сжигать любой одноразовый инструментарий наряду с образцами исследуемого материала.
Использованные материалы, связанные с лечением пациента с болезнью Крейтцфельда-Якоба (БКЯ) или больного, входящего в группу риска заражения болезнью Крейтцфельда-Якоба, немедленно сжигают.
В случае подозрения на болезнь Крейтцфельда-Якоба у пациента на эндоскопическое оборудование необходимо наложить карантин. При любом порезе или проколе кожи медработника во время выполнения медицинских манипуляций больному болезнью Крейтцфельда-Якоба рекомендуют обработку раны медработника хлорной известью (12,5% концентрации) в течение 5-10 мин после тщательного промывания. При любом попадании в глаза заражённого материала необходимо тщательное и длительное промывание глаз водой или изотоническим раствором натрия хлорида.
