
Патологическая анатомия Серов
.pdf
Рис.
307. Локализация повреждений при родовой травме.
1 - родовая опухоль мягких тканей;
2 - кефалогематома; 3 - эпидуральная гематома; 4 - кровоизлияние в желудочки мозга; 5 - лептоменингеальное кровоизлияние; 6 - кровоизлияние в намет мозжечка с разрывом; 7 - кровоизлияние в грудино-ключичнососцевидную мышцу с разрывом;
8 - перелом VI шейного позвонка;
9 - перелом ключицы; 10 - эпифизеолиз; 11 - внутримозговые кровоизлияния
Субдуральные кровоизлияния чаще возникают при разрывах мозжечковой палатки (намета), серповидного отростка, разрывах поперечного и прямого синусов, большой мозговой (так называемой галеновой) вены. Эти кровоизлияния обширны, располагаются на поверхности головного мозга.
Лептоменингеальные кровоизлияния располагаются между паутинной и сосудистой оболочкой; они наблюдаются при разрыве мелких вен, впадающих в сагиттальный и
751
поперечный синусы. При разрыве намета мозжечка могут окутывать весь ствол мозга. Лептоменингеальные кровоизлияния при разрыве намета чаще бывают односторонними и в отличие от асфиксических - обширными.
Разрыв мозжечковой палатки (намета) - самый частый вид внутричерепной родовой травмы плода, приводящий к смерти. Происходит при чрезмерном натяжении одного из листков намета при изменении конфигурации головки. В настоящее время наблюдается редко. Разрыв палатки мозжечка охватывает один или два ее листка и сопровождается чаще крупным субдуральным кровоизлиянием в области затылочных и височных долей (рис. 308). В механизме смерти при разрыве палатки играет роль сдавление продолговатого мозга вследствие его отека, набухания, обусловленных затруднением оттока ликвора.
Повреждение костей черепа в виде вдавлений, трещин, редко - переломов встречается чаще всего в области теменных костей при наложении акушерских щипцов.
Травма спинного мозга наблюдается при повреждениях позвоночника, связанных с акушерскими манипуляциями. Травма спинного мозга встречается чаще в области VI шейного позвонка, так как он меньше
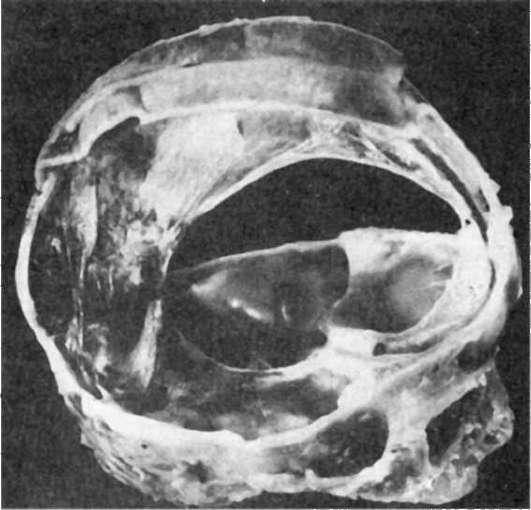 Рис.
Рис.
308. Разрыв мозжечковой палатки (намета) (препарат М.А. Скворцова)
752
других защищен мышцами, но может наблюдаться и в других отделах позвоночника. При этом иногда возникают субдуральные нисходящие кровоизлияния. По существу травма костей черепа и спинного мозга является акушерской травмой.
Из всех костей скелета переломам прежде всего подвергается ключица плода (см. рис. 307).
Перелом локализуется на границе средней и наружной трети ключицы.
Параличи верхних конечностей и диафрагмы у новорожденного могут быть обусловлены травмой нервных корешков шейного и плечевого сплетений. Травма подкожной клетчатки часто наблюдается у плодов с большой массой тела в виде ее некрозов с последующим развитием липогранулем. Разрывы и кровоизлияния в грудиноключично-
сосцевидную мышцу приводят к развитию кривошеи. При микроскопическом изучении в большинстве случаев обнаруживают гипоплазию мышечных волокон и развитие рубцовой соединительной ткани, возникающие, вероятно, еще в пренатальном периоде. Измененная мышца во время родов легко рвется. При ягодичном предлежании возможны кровоизлияния в наружные половые органы. У мальчиков иногда наблюдается гематоцеле - кровоизлияние в оболочки яичка. Гематоцеле опасно вследствие возможного инфицирования и нагноения. Из внутренних органов чаще повреждаются печень и надпочечники. Родовая травма печени характеризуется разрывом паренхимы с образованием субкапсулярных гематом.
Прорыв такой гематомы в брюшную полость может привести к смертельному кровотечению. Небольшие субкапсулярные гематомы без разрыва паренхимы связаны с гипоксией плода или с геморрагической болезнью. Наблюдаютсясубкапсулярные гематомы печени с разрывом паренхимы при родах в ягодичном предлежании в связи с извлечением плода.
753

Кровоизлияния в надпочечникивстречаются реже, бывают преимущественно односторонними, в танатогенезе имеют значение двусторонние кровоизлияния, которые связаны скорее не с родовой травмой, а с гипоксией. Иногда наблюдаются обширные гематомы с разрушением надпочечника (рис. 309). В исходе образуется киста или организация гематомы с кальцинозом и ожелезнением, редко встречается нагноение.
Перинатальные нарушения мозгового кровообращения
Нарушения мозгового кровообращения у плодов и новорожденных, по данным IX пересмотра классификации ВОЗ, рассматриваются в настоящее время как самостоятельные нозологические формы и разделяются на два основных вида: кровоизлияния в вещество мозга и его оболочки и ишемические повреждения.
754
Кровоизлияния в большой мозг и его оболочки
Этиология и патогенез. Основной причиной нарушений мозгового кровообращения является хроническая илиострая гипоксия плода, новорожденного и родовая травма. Реже их причиной могут быть нарушениегемокоагуляции, внутриутробные и постнатальные инфекции, гемолитическая болезнь новорожденных, врожденные пороки развития и другие болезни плода и новорожденного.
Вантенатальном периоде основную роль в патогенезе кровоизлияний в большой мозг плода и его оболочки играет хроническая гипоксия при хронической плацентарной недостаточности. Реже патогенез связан с патологией самого плода, например с врожденными пороками развития, различными эмбрио- и фетопатиями.
Винтранатальном периоде основную роль в патогенезе кровоизлияний в большой мозг плода играют острая гипоксия при острой плацентарной недостаточности, перенесенная хроническая гипоксия в антенатальном периоде, родовая травма и неспособность плода адаптироваться к родовому акту. Последнее чаще может выражаться в патологии конфигурации головки плода1, в тазовом предлежании плода, патологии самого акта родов (стре-
1 Конфигурация головки - это способность костей черепа смещаться по отношению друг к другу, что уменьшает объем головки, и возможно благодаря незаращению швов черепных костей плода.
мительные роды, затяжные роды), которые могут сопровождаться повышением внутричерепного давления или явлениями венозного застоя в сосудах большого мозга плода, способствующими развитию кровоизлияний. У новорожденных основной причиной кровоизлияний является гипоксия, связанная с нарушением акта самостоятельного дыхания, сопровождающегося развитием пневмопатий. Играет роль также комбинация с предшествующей антеили интранатальной гипоксией или родовой травмой плода.
Патологическая анатомия. Различают: 1) эпи- и субдуральные кровоизлияния, 2) лептоменингеальные, 3) субэпендимальные и внутрижелудочковые, 4) внутримозговые, включая кровоизлияния в мозжечок.
Эпи- и субдуральные и обширные односторонние лептоменингеальные кровоизлияния в
мягкие мозговые оболочки преимущественно наблюдаются при родовой травме.
Лептоменингеальные кровоизлияния при гипоксии возникают путем диапедеза из сосудов оболочек, чаще бывают множественными, петехиальными или пятнистыми, располагаются симметрично либо в субарахноидальном пространстве, либо под паутинной оболочкой.
Являются самым частым видом кровоизлияний в перинатальном периоде.
Субэпендимальные кровоизлияния располагаются под эпендимой преимущественно боковых желудочков мозга. Наблюдаются, почти как правило, у недоношенных, что зависит от
755
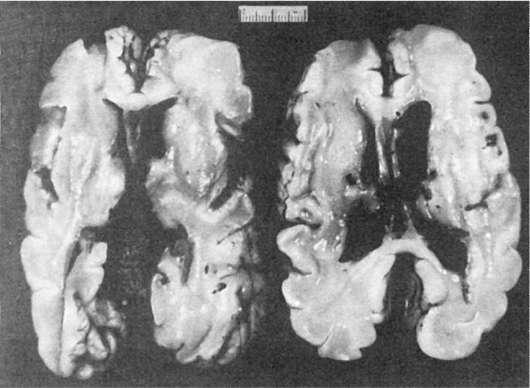
незрелости их сосудистого русла. Являются источником внутрижелудочковых кровоизлияний с возможной последующей тампонадой их полостей (рис. 310).
Рис.
310. Тампонада желудочков мозга при внутрижелудочковых кровоизлияниях у недоношенного новорожденного
Субэпендимальные кровоизлияния чаще возникают интранатально, внутрижелудочковые - у новорожденных.
Внутрижелудочковые кровоизлияния могут распространяться на все желудочки мозга с тампонадой мозжечково-луковичной цистерны и субарахноидальных пространств. Сочетаются с гиалиновыми мембранами в легких новорожденных.
Дают высокий процент летальности.
Внутримозговые и кровоизлияния в мозжечок встречаются относительно редко.
Преимущественно связаны с развитием инфекционных васкулитов, тромбозов. Могут наблюдаться при гемолитической болезни новорожденных. Имеют характер гематом или геморрагического пропитывания. Локализуются, как правило, в белом веществе большого мозга.
Ишемические повреждения большого мозга
Основным видом ишемических повреждений большого мозга в перинатальном периоде являютсялейкомаляции (от греч. leuko - белый и malakia - мягкость; буквально означает белое размягчение). Они имеютполиэтиологическое происхождение (гипоксия, патология родов, инфекция и др.). В патогенезе основную роль играют нарушения в микроциркуляторном
756
русле паравентрикулярного белого вещества большого мозга. Располагаются преимущественно вокруг боковых желудочков мозга. Имеют вид беловато-желтых плотноватых мелких фокусов, представляющих собой очаги коагуляционного некроза белого вещества мозга.
Ишемические и геморрагические инфаркты большого мозга локализуются в коре и субкортикальном белом веществе. Они преимущественно возникают при инфекционных заболеваниях, сопровождающихся тромбозом.
Исход нарушений кровообращения большого мозга и его оболочек в перинатальном периоде зависит от характера, объема и локализации повреждений. Более благоприятен прогноз при лептоменингеальных кровоизлияниях. Следует иметь в виду возможность комбинированных нарушений кровообращения, что ухудшает прогноз. Многие из нарушений кровообращения большого мозга несовместимы с жизнью.
Отдаленными последствиями перенесенных нарушений мозгового кровообращения часто является значительная отсталость ребенка в психомоторном развитии.
При наступлении смерти в более поздние периоды: детства у такого ребенка в головном мозге обнаруживаются поля опустошения нервных клеток или гибель их с кальцинозом, образование мелких кист, очаговый или диффузный глиоз.
Геморрагическая болезнь новорожденных
В понятие геморрагической болезни новорожденных входит клиникоанатомический синдром, характеризующийся внутренними и внешними
кровоизлияниями, возникающими у новорожденных в первые дни после рождения. Объем кровоизлияний колеблется в широких пределах - от незначительных на коже и слизистых оболочках до смертельных - во внутренние органы.
Этиология и патогенез. Происхождение болезни связано с наследственностью или влиянием экзогенных факторов, например приема беременной или кормящей женщиной каких-либо лекарств, инфекционных болезней новорожденного и др. Механизм развития этой болезни связан с повреждением: 1) плазменных факторов свертывания крови - коагулопатия; 2) тромбоцитарного ростка кроветворения - тромбоцитопатия;3) сосудистой стенки - ангиопатия.
Следует иметь в виду, что у новорожденных, особенно недоношенных, и в норме уменьшена концентрация фибриногена, активность протромбина, V, VII, VIII, IX, X, XII, XIII факторов, а также снижено число тромбоцитов. Имеются повышение проницаемости сосудистой стенки из-за рыхлости основного вещества и небольшого содержания эластических волокон соединительной ткани и гиповитаминоза К. Однако кровоизлияний в норме не происходит благодаря высокой способности новорожденного приспосабливаться к изменившимся условиям внеутробного существования и они появляются только при увеличивающейся нагрузке в условиях патологии.
757
Геморрагическая болезнь встречается у 1-3% новорожденных, чаще у недоношенных. Типично появление кровоизлияний в первые 3 дня после рождения в виде кровотечений из остатка пуповины, кровавой рвоты (haematemesis), мелены - появление крови в испражнениях при кровотечении в полость кишечника, гематурии, наличия крови в мокроте,
кровоизлияний на коже, слизистых оболочках, во внутренних органах.
Патологическая анатомия. Легочные кровоизлияния иногда могут занимать всю долю, часть доли или сегмент легкого. На разрезе поверхность очагов суховата, черно-красного цвета, может быть зернистой. Наплевре видны пятнистые или линейные кровоизлияния.
Микроскопически кровоизлияния обнаруживаются в области соединительнотканных перегородок и плевральных листков, в просвете альвеол, изредка - в виде муфт в перибронхиальной ткани. В печени, как правило, развиваются субкапсулярные значительные гематомы, иногда с прорывом в брюшную полость. В надпочечниках имеются массивные гематомы, они могут быть двусторонними. В почках обнаруживаются крупнопятнистые кровоизлияния в коре и мозговом веществе. Источником кровоизлияний в желудочнокишечный тракт являются диапедезные кровотечения из капилляров слизистой
оболочки, вызывающие эрозии. От истинной мелены (melene vera) следует отличать ложную(melena spuria), возникающую при заглатывании крови из родовых путей матери во время родов.
Внутричерепные кровоизлияния - см. Асфиксия (аноксия), Родовая травма, Перинатальные нарушения мозгового кровообращения. Следствием перенесенной геморрагической болезни является очаговый гемосидероз органов.
Исход зависит от вида геморрагической болезни, лежащего в основе геморрагического синдрома. Вид геморрагической болезни (синдрома) определяется только на основании клинико-анатомических сопоставлений, так как патологоанатомические изменения почти однотипны. К наследственным, сцепленным с половой хромосомой, рецессивным коагулопатиям относятся все типы гемофилии, которыми болеют мальчики. Относительно характерными являются массивные кровоизлияния в суставы, массивные кефалогематомы. Приобретенной коагулопатией считают синдром внутрисосудистого диссеминированного свертывания крови (ДВС-синдром), наблюдающийся при
внутриутробной асфиксии, гиалиновых мембранах легких, инфекционных заболеваниях и др. Сначала в сосудах органов (преимущественно легких, надпочечников и др.) образуются множественные фибриновые тромбы, вслед за чем развиваются дефицит фибрина и множественные кровоизлияния в результате коагулопатии потребления. К врожденным тромбоцитопениям неясной этиологии относится амегакариоцитарная тромбоцитопения с пороками развития и др. В костном мозге при ней отсутствуют мегакариоциты. К приобретенным тромбоцитопатиям относятся синдром КазабахаМеррита, тромбоцитопения при врожденном лейкозе, изоиммунная тромбоцитопения и др. Наследственные ангиопатии наблюдаются крайне редко, приобретенные - очень часто, особенно при внутриутробных и посшатальных инфекционных заболеваниях
(см. Инфекционные фетопатии).
Гемолитическая болезнь новорожденных
758
Гемолитическая болезнь новорожденных - тяжелая фетопатия, или болезнь неонатального периода, возникающая в результате воздействия антител матери на организм плода или новорожденного.
Этиология и патогенез. Заболевание развивается при несовместимости крови матери и плода по резус-фактору (мать - резус-отрицательная, ребенок - резус-положительный). Резусфактор (фактор D) находится в эритроцитах плода; проникновение крови плода через плаценту вызывает выработку у матери антител, направленных против резус-фактора эритроцитов плода.
Достаточно очень небольшого количества крови плода (около 5 мл), чтобы вызвать иммунизацию матери. Однако при резус-несовместимости крови матери и плода только у 1 из 200 новорожденных развивается гемолитическая болезнь, сущность которой заключается в основном в разрушении эритроцитов плода антителами матери. Гемолитическая болезнь возникает в случае рождения детей от второй или последующих беременностей, так как иммунизация матери с каждой беременностью нарастает. При первой беременности иммунизация не настолько велика, чтобы развилась гемолитическая болезнь у ребенка. В иммунизации матери играет роль также переливание крови или гемотерапия кровью,
содержащей резус-фактор. Более легкие формы гемолитической болезни наблюдаются при несовместимости матери и ребенка по группе крови.Например, у ма-
тери группа крови 0, у ребенка - группа А или В. В 2/3 случаев гемолитическая болезнь появляется вследствие резус-несовместимости и только в 1/3 - вследствие несовместимости по факторам А, В, 0.
Классификация. Клинически различают три основные формы гемолитической болезни новорожденного: общий врожденный отек, врожденную анемию новорожденного и тяжелую желтуху новорожденного. Развитие определенной формы гемолитической болезни зависит от времени и массивности проникновения антител матери, а также от длительности их воздействия на плод. При раннем массивном проникновении антител матери наблюдаются ранняя фетопатия и антенатальная смерть 5- 7-месячного плода или хроническая фетопатия в виде тяжелой отечной формы гемолитической болезни с нарушениями созревания тканей плода(hydrops faetus universalis). При более позднем и умеренном проникновении антител матери возникает более легкая анемическая форма. Желтушная форма внутриутробно развивается редко, так как выведение билирубина осуществляет плацента. При массивном проникновении антител во время родового акта развивается послеродовая тяжелая желтушная форма гемолитической болезни новорожденного (icterus neonatorum gravis).
Патологическая анатомия. Патологоанатомические изменения при внутриутробной смерти 5-7-месячного плода скудные: изучение их затруднено вследствие мацерации и аутолиза тканей и органов плода.
Аутолиз (от греч. autos - сам, lysis - растворение) - распад тканей организма, происходящий в стерильных условиях под влиянием собственных ферментов этих тканей. Ферменты аутолиза (катепсины и др.) активизируются только при незначительных сдвигах рН среды в кислую
759
сторону, поэтому их действие проявляется при прекращении аэробных окислительных процессов в погибших тканях. Мацерация (от лат.maceratio - размачивание) - размягчение, размачивание тканей. У внутриутробно погибшего плода мацерация происходит под влиянием околоплодных вод.
У плода отмечаются отеки лица, умеренное увеличение печени, селезенки. Микроскопически удается обнаружить незрелые формы эритроцитарного ряда в капиллярах легкого, так как легкие меньше подвержены аутолизу и мацерации.
При отечной форме кожа новорожденного бледная, полупрозрачная, блестящая, частично мацерированная, местами с петехиальными кровоизлияниями. Подкожная клетчатка, ткань мозга и его оболочки резко отечны, в полостях тела - транссудат. Печень значительно увеличена, масса селезенки может увеличиваться в 4-6 раз по сравнению с нормой (рис. 311). Вилочковая железа атрофичная. Сердце увеличено за счет гиперплазии миокарда. Масса легких уменьшена. Замедлены формирование ядер окостенения и общее развитие плода. Микроскопически обнаруживается эритробластоз - очаги экстрамедуллярного кроветворения, состоящие преимущественно из эритробластов в печени, селезенке, лимфатических узлах, почках, вилочковой железе. В печени, надпочечниках, головном мозге отмечаются кровоизлияния, дистрофические и некробиотические изменения с плазматическим пропитыванием и фибриноидным
760
