
- •Методы исследования молочной железы.
- •Морфологическая диагностика.
- •Лучевая диагностика.
- •Термография.
- •Большинство патологических процессов в молочной железе сопровождается уплотнением ткани которое в рентгеновском изображении дает симптом затемнения
- •Оценка кровоснабжения молочных желез
- •Общий анализ крови включает:
- •Гемоглобин
- •Анализ мочи общий норма показателей:
- •Техника проведения плевральной пункции
- •Проведение фибробронхоскопии[править | править исходный текст]
Техника проведения плевральной пункции
Для выполнения исследования используют иглу длиной 9-10 см, диаметром 2,0 мм с круто скошенным (до 60°) острием. С помощью переходника - резиновой трубочки иглу соединяют с 20 граммовым шприцем. Переходник по мере заполнения шприца удаленным из плевральной полости содержимым периодически пережимают инструментом. Этот прием необходим для предотвращения проникновения в нее воздуха. Достаточно удобным в качестве переходника является использование специально изготовленного двухходового краника.
Пунктируют плевральную полость в положении больного сидя с отведенной в сторону и размещенной на опоре рукой. В такой позиции задний реберно-диафрагмальный синус занимает нижние отделы плевральной полости. Прокол грудной стенки выполняют в VII-VIII межреберье по задней подмышечной, или лопаточной линиям. В случае осумкования экссудата место введение иглы в плевральную полость определяют, руководствуясь результатами рентгенологического или ультразвукового исследования.
Итак, пошаговая техника проведения плевральной пункции:
1) Набираем в шприц новокаин 0,5%. Лучше всего взять сперва шприц 2-граммовый. И набрать его новокаином полностью. Запомните: чем меньше площадь поршня шприца, тем менее болезненной будет плевральная пункция. Особенно это касается тех случаев, когда вы делаете плевральную пункцию у детей.
2) Прокалываем кожу и сразу начинаем медленно предпосылать новокаин, медленно надавливая на поршень шприца, также медленно продвигая иглу дальше – в мышцы и мягкие ткани грудной стенки. Запомните: пункционную иглу вводят в намеченном межреберье, ориентируясь на верхний край ребра. Если вводить иглу по нижнему краю, то можно повредить межреберную артерию, а это очень опасно ввиду неостанавливающегося кровотечения из нее (рис. 2)
3) Чувствуем упругое сопротивление тканей, расположенных в области внутригрудной фасции. А в момент проникновения иглы в плевральную полость появляется чувство «свободного пространства».
4) Обратным движением поршня в шприц извлекают содержимое плевральной полости: кровь, гной, хилезный или иного вида экссудат. Эта первая - визуальная оценка результата плевральной пункции является важной в диагностическом отношении.
5) Меняем тонкую иглу от одноразового шприца, которым делали обезболивание, на более толстую, многоразовую, подсоединяем к ней через переходник шланг от электроотсоса и снова прокалываем грудную стенку по уже обезболенному месту. И откачиваем экссудат из плевральной полости с помощью отсоса.
Как правило, диагностическую пункцию переводят в лечебную процедуру, включающую полное удаление патологического содержимого, промывание плевральной полости антисептическими препаратами, введение антибиотиков, дренирование с присоединением системы для заготовки аутологичной крови в случаях гемоторакса.
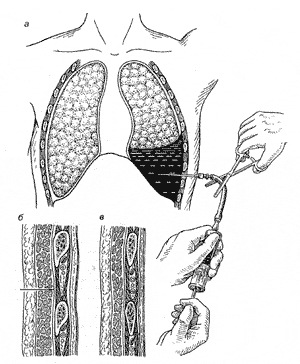
Рис. 2. Диагностическая пункция плевральной полости: а — способ предупреждения попадания воздуха в плевральную полость; б, в — топография межреберных кровеносных сосудов. Показано безопасное направление введения иглы при пункции
Для получения более полной, часто - исчерпывающей информации отдельные порции содержимого плевральной полости направляют с целью цитологического, биохимического, бактериологического и биологического изучения.
Бюлау дренаж (устар.; G. Bulau, 1835-1900, нем. врач) — способ удаления жидкости и воздуха из плевральной полости с помощью трубчатого дренажа, вводимого путем прокола грудной стенки троакаром и действующего по принципу сообщающихся сосудов. На наружном конце дренажа имеется клапан из перчаточной резины для предупреждения обратной аспирации воздуха.
Торакоцентез, или Дренирование плевральной полости Показания для дренирования плевральной полости: торакоскопия, торакоскопические манипуляции, введение дренажа в плевральную полость при эмпиеме плевры, пневмоторакс, гемоторакс, абсцесс легкого. Принадлежности: троакар, шприц 20 мл с иглой, иглы длиной 10-15 см, 0,25-0,5% раствор новокаина, скальпель, шовный материал, иглодержатель, полихлорвиниловые трубки, катетер 16 калибра, проводник, антисептик. Техника торакоцентеза. При пневмотораксе дренирование плевральной полости можно выполнять во II-III межреберье по передней поверхности груди пункционным способом с помощью проводника. Кожа в области пункции обрабатывается раствором антисептика и производится местная инфильтрационная анестезия новокаином. Иглу располагаем по верхнему краю ниже лежащего ребра перпендикулярно грудной клетке. Продвигая иглу вперед инфильтрируем новокаином глубже расположенные ткани, включая надкостницу ребра. Медленно проводим иглу вперед, постоянно подтягивая поршень шприца на себя. Появление достаточно сильной боли и одновременное чувство проваливания свидетельствуют о попадании иглы в плевральную полость. Через иглу (внутренний диаметр 1,1-1,3 мм) вводим проводник (леска из капрона диаметром 0,9 мм). После удаления иглы по проводнику проводим полихлорвиниловый катетер и фиксируем его к коже. К катетеру присоединяется аспирационная установка. Для этого можно использовать электрические, водоструйные отсосы, а также трехампульную систему Субботина-Пертеса, которая действует по принципу сообщающихся сосудов. Первая ампула, присоединенная к дренажной трубке служит для сбора жидкости, выделенной из плевральной полости, две другие - создают отрицательное давление в аспирационной системе, которое должно составлять 0,98-1,5 кПа (100-150 мм водн.ст.). Высокое разряжение способствует быстрому и полному расправлению легкого и является хорошей профилактикой осложнений, в частности, эмпиемы плевры.
Бронхоскопия (от др.-греч. βρόγχος — дыхательное горло, трахея и σκοπέω — смотрю, рассматриваю, наблюдаю), называемый также трахеобронхоскопией — это метод непосредственного осмотра и оценки состояния слизистых трахеобронхиального дерева: трахеи и бронхов при помощи специального прибора — бронхофиброскопа или жесткого дыхательного бронхоскопа, разновидности эндоскопов. Современный бронхофиброскоп — это сложный прибор, состоящий из гибкого стержня с управляемым изгибом дальнего конца, рукоятки управления и осветительного кабеля, связывающего эндоскоп с источником света, часто оснащенный фото- или видеокамерой, а также манипуляторами для проведения биопсии и удаления инородных тел.
Перед выполнением бронхоскопии должно выполняться рентгенологическое исследование органов грудной клетки. Кроме этого необходимы результаты электрокардиографии, определения газов крови, показателей коагулограммы, уровня мочевины в крови.
Врач-эндоскопист должен быть осведомлён о наличии у обследуемого пациента заболеваний (например сахарный диабет, ишемическая болезнь сердца, инфаркт в анамнезе, гормонотерапия, лечение антидепрессантами) и о наличии аллергии на лекарственные препараты.
Бронхоскопия проводится строго натощак, чтобы избежать случайного заброса остатков пищи или жидкости в дыхательные пути при рвотных движениях или кашле, поэтому последний прием пищи должен быть не позже 21.00 накануне исследования.
В день исследования не пьют воду.
О приеме лекарств следует посоветоваться с врачом, назначившим бронхоскопию и с лечащим врачом.
Бронхоскопия проводится в стационаре в специально предназначенных для этого кабинетах.
Накануне бронхоскопии пациенту может быть проведена премедикация (сделан успокаивающий укол).
Рекомендуется взять с собой полотенце, так как после процедуры возможно отхаркивание с кровью.
