- •Пневмонии.
- •Классификация пневмоний (1995)
- •Тяжесть пневмонии
- •Клиника
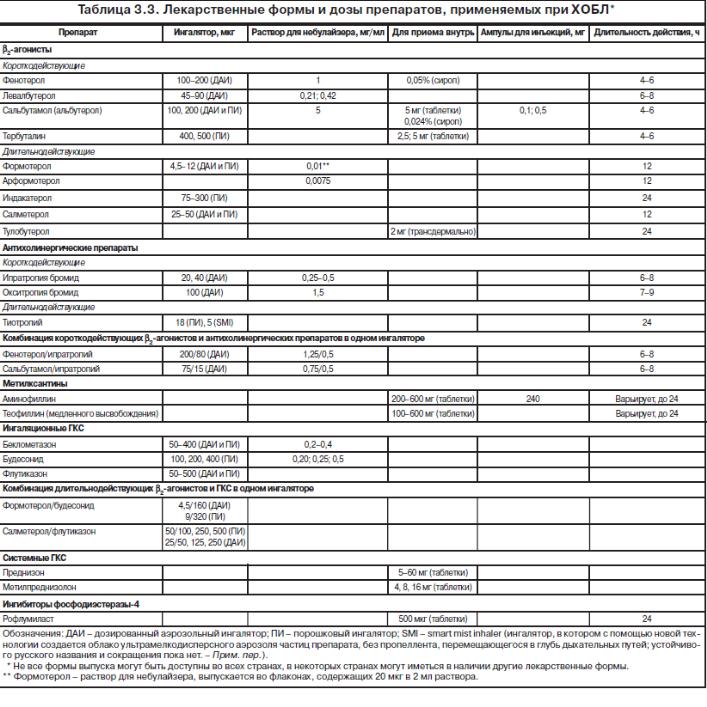
- •Лечение
- •Алгоритм эмпирической антибиотикотерапии внебольничной пневмонии (возраст больного до 60 лет):
- •Алгоритм эмпирической антимикробной терапии внебольничной вторичной пневмонии (возраст больного больше 60 лет):
- •Этиология:
- •Клиническая классификация
- •Клинические проявления:
- •1. Пневмония
- •2. Инфильтративный туберкулёз
- •3. Легочной эозинофильный инфильтрат
- •4. Аллергический инфильтрат в лёгком
- •5. Затемнение при злокачественных опухолях
- •6. Затемнения при доброкачественных опухолях
- •7. Аномалии развития лёгких
- •8. Нагноительные заболевания лёгких
- •1. Действие факторов риска в анамнезе.
- •2. Ключевые симптомы для постановки диагноза хобл:
- •3. Данные клинического обследования:
- •5. Лабораторно-инструментальная диагностика:
- •1. Снижение влияния факторов риска:
- •3. Лечение хобл при стабильном состоянии.
- •4. Лечение обострений заболевания.
- •Дифференциальная диагностика при бронхообструктивном синдроме
- •Факторы риска ба
- •Классификация ба (по мкб х):
- •Классификация тяжести ба
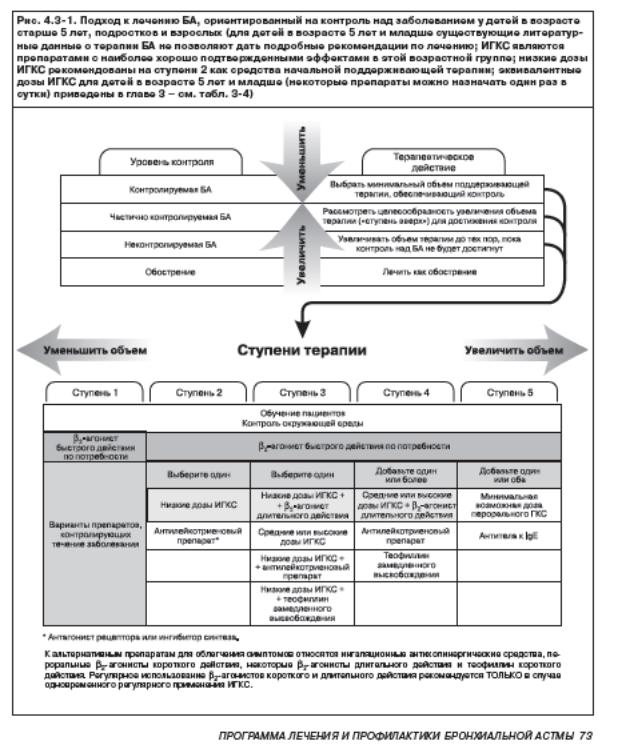
- •Лечение ба
Лечение ба
Комплексная терапия больных БА
Обучение больных.
Оценка и мониторинг тяжести БА.
Элиминация триггеров или контроль их влияния на течение болезни.
Разработка плана медикаментозной терапии для постоянного лечения.
Разработка плана лечения в период обострения.
Обеспечение регулярного наблюдения.
Элиминация вредных факторов из окружающей среды больного астмой:
удалить ковры из спальни;
удалить перья;
применять непропускаемые постельные покрывала;
ежедневно стирать постель в горячей воде;
применять средства, ликвидирующие сапрофитов;
не держать в квартире животных и птиц;
не курить в помещениях, где находятся больные;
предупреждать инфекции дыхательных путей.
Лекарственная терапия
I. Препараты для контроля за течением астмы
ингаляционные ГКС (беклометазона дипропионат, будесонид, флунизомид, флутиказон, триамцинолона ацетонид);
системные ГКС (преднизолон, метилпреднизолон); (!) п/э: кандидоз полости рта, охриплость голоса, кашель от раздражения слизистой;
натрия кромогликат (интал);
недокромил натрия (тайлед);
теофиллин замедленного высвобождения (теопек, теодур);
ингаляционные β2-агонисты длительного действия (формотерол, сальметерол);
антилейкотриеновые препараты: а) антагонисты рецепторов к цистеинил-лейкотриену 1 (монтелукаст, зафирлукаст), б) ингибитор 5-липооксигеназы (зилеутон).
II. Симптоматические средства (для неотложной помощи)
ингаляционные β2-агонисты быстрого действия (сальбутамол, фенотерол, тербуталин, репротерон);
системные ГКС;
антихолинергические препараты (ипратропиум бромид (атровент), окситропиума бромид);
метилксантины (теофиллин в/в, эуфиллин).
III. Нетрадиционные методы лечения
акупунктура;
гомеопатия;
йога;
ионизаторы;
спелеотерапия;
метод Бутейко;
и др.
Ступенчатая терапия БА
Степень тяжести |
Ежедневный прием препаратов для контроля заболевания |
Другие варианты лечения |
Ступень 1 |
Нет необходимости |
Ингаляционные β2-агонисты по потребности |
Ступень 2 |
Ингаляционные ГКС (≤ 400 мкг будесонида) |
Теофиллин замедленного действия, или Кромон, или антилейкотриеновый препарат |
Ступень 3 |
Ингаляционные ГКС (200-800 мкг будесонида) + ингаляционные β2-агонисты длительного действия |
Ингаляционные ГКС + теофиллин замедленного действия, или ингаляционный ГКС > 800 мкг, или ингаляционный ГКС 400-800 мкг + антилейкотриеновый препарат |
Ступень 4 |
Ингаляционные ГКС (> 800 мкг будесонида) + ингаляционные β2-агонисты длительного действия + 1 или более препаратов, если это необходимо:
|
|
Диагностика астматического статуса (острой тяжелой астмы), неотложная терапия.
Астматический статус (АС) – наиболее тяжелое проявление БА, характеризующееся развитием критического состояния на фоне тяжелой и быстропрогрессирующей дыхательной недостаточности, обусловленной распространенной обструкцией дистальных воздухоносных путей при полной резистентности к бронхоспазмолитикам.
Патогенез АС: действие аллергенов, легочной инфекции, передозировка симпатомиметиков и холинолитиков, антигистаминных, седативных ЛС и др. --> глубокая блокада β2-Ар бронхов --> рефрактерность к обычной медикаментозной терапии БА --> диффузный отек слизистой, задержка в бронхах вязкой, трудноотделяемой мокроты --> экспираторный коллапс средних и мелких бронхов --> стойкий бронхообтурационный синдром.
Стадии АС:
а) I - начальная стадия:
- частые приступы тяжелого удушья, в процессе лечения которых качество дыхания полностью не восстанавливается или неуспешность купирования приступа БА симпатомиметиками
- резистентность к обычно применяемым бронходилататорам с формированием кардиотоксических реакций (аритмии)
- вынужденное положение больных, «серый» цианоз кожи и видимых слизистых
- заторможенность и психическая подавленность больного
- дыхательные расстройства с тахипноэ до 32-40/мин; дыхание в нижних отделах легких прослушивается
- синусовая тахикардия до 130-140 уд/мин, АГ в связи с нарушением биотрансформации катехоламинов и дисбалансом функционального состояния α- и β-адренорецепторов.
б) II – развитая стадия:
- постоянное и мучительное удушье
- выраженный токсический эффект применяемых бронходилататоров (сердцебиение и боли за грудиной, тошнота и рвота, тремор пальцев рук)
- непродуктивный кашель
- вынужденное положение больного, влажные серо-цианотичные кожные покровы или диффузный цианоз
- психическая подавленность пациента, которая чередуется с периодами возбуждения
- поверхностное тахипноэ до 40–50/мин, по данным аускультации – появление зон «немого легкого» (участков легкого с полным отсутствием везикулярного дыхания, уменьшением количества сухих хрипов, появлением участков, где хрипы не прослушиваются)
- высокая тахикардия, у 1/3 пациентов артериальная гипертензия сменяется гипотензией
в) III – гипоксемическая кома:
- потеря сознания, которой предшествует делирий или эпизод судорог
- холодные, серо-цианотичные кожные покровы, постоянно нарастающий диффузный цианоз
- у 1/3 пациентов предшествующее тахипноэ сменяется брадипноэ, дыхание глубокое, выдох резко удлинен
- «немые легкие» при аускультации
- пульс 150–170 уд/мин, нитевидный, глубокая артериальная гипотензия у 2/3 пациентов
- резкое падение напряжения кислорода в крови и возрастание напряжения углекислого газа
Пациент с любой стадией АС госпитализируется на носилках в положении сидя в отделение интенсивной терапии.
Неотложная терапия.
1. Отказ от использования любых адреностимуляторов
2. В/в доступ, инфузия 200 мг гидрокортизона натрия сукцината или 90-120 мг преднизолона в/в струйно с последующим непрерывным введением гидрокортизона в/в капельно (при отсутствии эффекта дозы ГКС увеличиваются в 1,5-3 раза и выше)
3. Медленное микроструйное в/в введение 120– 240 мг эуфиллина с последующей в/в капельной инфузией препарата из расчета 1 мг/кг/час до улучшения состояния пациента
4. Инфузионная терапия: 400-600 мл изотонического р-ра хлорида натрия в течение 3 ч в/в капельно, затем – реополиглюкин (реомакродекс, неорондекс) в/в капельно с гепаринизацией инфузионных сред (2500 ЕД гепарина на каждые 400-500 мл р-ра) + натрия иодид 10% р-р 10-30 мл/сут в/в – для регидратации, разжижения и лучшего отхождения мокроты
5. Оксигенотерапия через негерметичную лицевую маску или носоглоточные катетеры со скоростью 2-6 л/мин
6. При значительном беспокойстве больного: 2,5–5 мг дроперидола в/в (седативное действие, уменьшение психотических явлений, снижение токсических эффектов симпатомиметиков, снижение АД на 40-60 мм рт.ст. при АГ)
7. По возможности рекомендуется лечебная бронхоскопия с посегментарным лаважем бронхиального дерева
8. Если необходимо интубировать больного – применяют калипсол (кетамин) до 4 мг/кг в/в (в сочетании с управляемой ИВЛ позволяет купировать АС в течение 30 мин)
NB! Другие седативные средства, опиаты и опиоиды, антигистаминные ЛС на фоне АС противопоказаны из-за опасности угнетения дыхательного центра!!!
Острая дыхательная недостаточность: причины, диагностика, дифференцированная терапия.
Острая дыхательная недостаточность (ОДН) - нарушение газообмена между окружающим воздухом и циркулирующей кровью с наличием гипоксемии и/или гиперкапнии, развивающееся в период времени от нескольких минут до нескольких дней.
Основные причины ОДН:
1. угнетение регуляции дыхания: травма головы, ОНМК, передозировка седативных ЛС, метастатическое поражение дыхательного центра, менингит, абсцесс мозга, энцефалит, дегенеративные заболевания ЦНС, кома, алкалоз
2. нервно-мышечные поражения дыхательных мышц: миастения, травма спинного мозга, поперечный миелит, воздействие ЛС и токсинов, метастазы опухолей спинной мозг, полиомиелит, столбняк, ботулизм, паралич диафрагмы, боковой амиотрофический склероз, рассеянный склероз
3. поражение стенки грудной клетки и плевры: переломы ребер, массивный плевральный выпот с коллапсом легких, эмпиема, мезотелиома, спонтанный пневмоторакс
4. поражение дыхательных путей: аспирация инородного тела, странгуляционная асфиксия, аневризма аорты, рак гортани и бронхов, ларингоспазм, декомпенсация ХОБЛ, ангионевротический отек гортани, астматический статус
5. поражение лёгких: ушиб, ингаляционные поражения, цитотоксические препараты, ТЭЛА, тотальная пневмония, острая сердечная недостаточность, шок, васкулиты, диффузная лимфома, респираторный дистресс-синдром взрослых, аллергический пневмонит
Клиническая картина ОДН неспефицична, часто зависит от заболевания, которое привело к ее развитию:
- удушье и компенсаторно возникающая одышка
- участие вспомогательных мышц в акте дыхания
- цианоз вследствие снижения насыщения крови кислородом
- вначале возбуждение, спутанность сознания, дезориентация, артериальная гипертензия, тахикардия (результат гипоксии), затем артериальная гипотензия, тахикардия, гиперемия лица, головная боль, потеря сознания и кома (результат гиперкапнии)
NB! Внезапное снижение ЧД < 12/мин при сохранении прочих симптомов ОДН является неблагоприятным признаком, указывающим на возможную остановку дыхания.
Неотложная помощь при ОДН:
1. Положение больного, облегчающее дыхание (зависит от причины, вызвавшей ОДН), санация дыхательных путей, ингалляции кислорода через маску или назальные катетеры, в тяжелых случаях - ИВЛ
2. По возможности – устранение причины ОДН (АБ при тяжелой пневмонии, антихолинэстеразные ЛС при миастении, ГКС и др. при купировании астматического статуса и т.д.)
3. Симптоматическая терапия: ликвидация нарушений КЩС (инфузии гидрокарбоната натрия и др. электролитов), устранение психомоторного возбуждения (седуксен) и др.
4. При крайней степени асфиксии – реанимационные мероприятия.
Ангионевротический отек, синдром Лайелла, крапивница. Неотложные мероприятия.
Крапивница – аллергическое заболевание, характеризующееся появлением на коже возвышающихся, достаточно четко ограниченных, интенсивно зудящих папул или волдырей диаметром от нескольких мм до десятка см красного или бледно-розового цвета с наличием по краям эритемы, исчезающих при надавливании.
Ангионевротический отек (отек Квинке) характеризуется поражением глубоких слоев кожи, основным клиническим проявлением его является отек, часто локализующийся в области головы, шеи, кистей рук, ступней ног или наружных половых органов. Кожа в области отека выглядит нормально и больные обычно предъявляют жалобы скорее на дискомфорт, чем на зуд. В 47% случаев крапивница и ангионевротический отек развиваются сочетанно.
Этиологическая классификация крапивницы:
1. Иммунологическая крапивница (тип I, тип II, тип III)
2. Анафилактоидная крапивница: а) врожденный ангионевротический отек; б) повышенная чувствительность к гистамину.
3. Физическая крапивница: а) дерматография; б) холодовая; в) тепловая; г) вибрационная; д) холинергическая; е) солнечная; ж) от механического сдавления; з) аквагенная.
4. Смешанная форма: а) папулезная крапивница; б) пигментная крапивница; в) мастоцитоз системный; г) проявление инфекционных заболеваний; д) проявление системных болезней соединительной ткани, некоторых опухолей, эндокринных нарушений; е) идиопатическая; ж) психогенная.
Патогенез – известно 2 патогенетических формы крапивницы и отека Квинке:
а) аллергическая – обусловлена медиаторами, выделяемыми при IgE-опосредованной дегрануляции тканевых базофилов, приводящими к вазодилатации, повышению сосудистой проницаемости, отеку, зуду.
б) псевдоаллергическая – обусловлена медиаторами, выделяемыми при прямом действии на тканевые базофилы ряда факторов (либераторов гистамина).
Диагностика крапивницы и отека Квинке.
1) сбор анамнеза и осмотр больного (часто по одному виду высыпаний можно определить причину заболевания:
при холинергической крапивнице - интенсивно зудящие волдыри 1-2 мм в диаметре, располагающиеся на обширной эритематозной основе, при дермографизме – линейные волдыри, при солнечной или холодовой крапивнице – высыпания на ограниченных участках тела, подвершихся воздействию причинного фактора и др.)
2) кожное тестирование с помощью prick-теста (для выявления аллергии на пищевые продукты, ЛС и др.)
При необходимости выполняется полное иммунологическое обследование больного по общим принципам для всех аллергических заболеваний (см. вопрос 174).
Лечение крапивницы и отека Квинке:
1. Элиминация или избегание причинного агента заболеваний (в том числе использование элиминационных диет, при аллергии на ЛС – назначение ЛС только по жизненным показаниям и др.)
2. Ограничение потенцирующих заболевание факторов (алкоголь, перегревание, переохлаждение, эмоциональные стрессы и др.)
3. Патогенетическая терапия – антигистаминные препараты (при сильном зуде – 1-ого поколения: дифенгидрамин по 5 мг на ночь, супрастин по 25 мг 3 раза/сут внутрь или 2-ого поколения: цетиризин, лоратадин; при холодовой крапивнице – ципрогептадин) или стабилизаторы мембран тучных клеток (кетотифен по 1 мг 2 раза/сут утром и вечером)
4. При крапивнице и ангионевротическом отеке с явлениями анафилаксии: 0,5 мл 0,1% р-ра мезотона п/к, 1 мл норадреналина п/к, ГКС в/в 75-125 мг гидрокортизона или 30-60 мг преднизолона
5. Больным, у которых крапивница и ангионевротический отек протекают тяжело и сопровождаются системными реакциями, рекомендуют иметь при себе индивидуальный шприц с 0,1% раствором адреналина для оказания самопомощи.
Синдром Лайелла (эпидермальный токсический некролиз) - токсико-аллергическое поражение кожи и слизистых, нередко сопровождающееся изменениями внутренних органов и нервной системы.
Возникает как реакция на прием ЛС (чаще сульфаниламиды, антибиотики, бутадион, барбитураты), приводит к развитию некролиза всех слоев эпидермиса и его отслоению.
Клиника: начинается с высокой температуры, резкой слабости, боли в горле, затем возникают обширные эритематозно-пузырные поражения кожи и слизистых с резким ухудшением общего состояния больного; после вскрытия пузырей поражение приобретает сходство с ожогом I-II степени; процесс может генерализоваться, что сопровождается дистрофическими изменениями внутренних органов (печень, почки, кишечник, сердце и др.), токсическим поражением нервной системы и др. проявлениями.
Лечение: интенсивная терапия системными ГКС в больших дозах (несмотря на интенсивную терапию почти ¼ больных погибают).