
- •Содержание
- •Список сокращений
- •Заболевания пищевода.
- •Гастроэзофагеальная рефлюксная болезнь.
- •Алгоритм диагностики гэрб в амбулаторных условиях
- •Функциональная неязвенная диспепсия
- •Другие функциональные заболевания желудка и 12-перстной кишки
- •Хронический гастрит
- •Язвенная болезнь
- •Фармакотерапия хеликобактерной инфекции.
- •Терапия второй линии (квадротерапия)
- •Показания к госпитализации:
- •Дисфункциональные расстройства билиарного тракта.
- •Этиология и патогенетические механизмы дисфункции сфинктера Одди
- •Группы пациентов с дисфункцией синктера Одди по билиарному типу
- •Хронический бескаменный холецистит
- •Классификация.
- •Диагностика.
- •Желчнокаменная болезнь
- •2 Стадия. Клиническая.
- •Международные рекомендации по отбору пациентов с жкб
- •Результаты литолитической терапии в зависимости от количества и размеров конкрементов желчного пузыря
- •Постхолецистэктомический синдром
- •2. Холецистэктомия и изменения в процессах желчеобразования и желчевыделения.
- •Характеристика пищеварения у больных жкб и перенесших холецистэктомию
- •3. Холецистэктомия и изменения в органах гепатопанкреатодуоденальной области.
- •Описторхоз
- •Хронический панкреатит
- •4. Генетический фактор.
- •3. Определение активности воспалительного процесса в пж.
- •4. Выявление внешнесекреторной недостаточности пж:
- •5. Выявление внутрисекреторной недостаточности пж:
- •4. Эндоскопическое исследование:
- •I. Билиарнозависимый панкреатит:
- •II. Билиарнозависимый панкреатит протекающий с гастро- и дуоденостазом:
- •IV. Алкогольный панкреатит (тяжелый вариант):
- •V. Алкогольный панкреатит (легкого и среднетяжелого течения, отечная стадия)
- •I. Алкогольный панкреатит:
- •III. Вирусные панкреатиты:
- •Болезни печени
- •I. Надпеченочная:
- •II. Внутрипеченочная:
- •2. Аминотрансферазы сыворотки крови.
- •3. Щелочная фосфатаза (щф) крови.
- •4. Гамма-глутамилтранспептидаза (ггтп).
- •5. Лактатдегидрогеназа (лдг).
- •7. Холестерин и желчные кислоты сыворотки крови.
- •8. Протеины крови.
- •Методы визуальной оценки печени и желчевыводящей системы
- •Основные группы лекарственных препаратов, применяемые для лечения заболеваний печени
- •6. Инфузионная терапия.
- •7. Метаболическая терапия.
- •8. Другие препараты.
- •Современная классификация хронических гепатитов и циррозов печени
- •Хронический гепатит
- •Классификация хронических вирусных гепатитов
- •Хронический вирусный гепатит в
- •Индекс гистологической активности по r. J. Knodell et al., 1981 (с сокращениями).
- •Полуколичественная система учета степени фиброза печени при определении стадии хронического гепатита
- •Симптомы hbv инфекции
- •Противопоказания для лечения ифн-
- •Хронический вирусный гепатит с
- •Эпидемиология и факторы риска.
- •Вероятность развития цирроза печени в зависимости от степени гистологических изменений
- •Внепеченочные проявления hcv-инфекции
- •Аутоиммунный гепатит
- •Балльная система диагностики аутоиммунного гепатита
- •Показания к лечению аутоиммунного гепатита
- •Алкогольная болезнь печени
- •Неалкогольная жировая болезнь печени
- •Стадии фиброза печени при насг
- •Лекарственные поражения печени
- •Первичный билиарный цирроз.
- •Первичный склерозирующий холангит.
- •Лекарственные препараты,
- •Первичный склерозирующий холангит
- •Гистологические стадии псх по Ludwig
- •Биохимические показатели при установлении диагноза псх
- •Болезнь Вильсона – Коновалова
- •Соотношение неврологических симптомов бв с данными мрт
- •Цирроз печени
- •Заболевания кишечника Синдром избыточного бактериального роста
- •Дисбиоз кишечника
- •Синдром раздражённого кишечника
- •Классификация срк по тяжести течения
- •Лабораторно-инструменталтьные исследования при срк
- •1. Обязательные лабораторные исследования*
- •2. Дополнительные лабораторные исследования***
- •3. Обязательные инструментальные исследования**
- •4. Дополнительные инструментальные исследования***
- •5. Консультации специалистов
- •Воспалительные заболевания кишчника Неспецифический язвенный колит
- •Эпидемиология.
- •Выделяют также клинические характеристики течения язвенного колита: клиническая форма, характер течения, стадия, степень тяжести (табл.45 ).
- •Дифференциальная диагностика.
- •Прогноз.
- •Болезнь Крона Определение.
- •Дифференциальный диагноз
- •Дифференциальная диагностика болезни Крона (и язвенного колита) с другими заболеваниями:
- •7. Синдром раздраженного кишечника
- •Критерии достоверного диагноза бк по Lennard-Jones
- •Тестовые задания.
- •121. При неспецифическом язвенном колите наблюдается:
- •Задачи.
- •Ответы к задачам.
- •Рекомендуемая литература.
4. Генетический фактор.
Выявлены мутации четырёх генов, предрасполагающих к развитию наследственного панкреатита: аутосомно-доминантный - ген PRSS1 катионического трипсиногена (мутация кодонов 29 и 122); аутосомно-рецессивный (модификация генов): СFTR (ген муковисцидоза), SPINС1 (ген панкреатического секреторного ингибитора трипсина), катионический трипсиноген (мутация кодонов 16, 22 и 23), недостаточность альфа-1-антитрипсина (ген полиморфизма альфа-1-антитрипсина).
Ассоциация с антигенами системы HLA. Нами установлено, что у больных острым панкреатитом при сравнении распределения антигенов системы HLA I класса со здоровыми лицами отмечено достоверное повышение частоты определения антигенов системы HLA: А1, B8, B18, Cw1, Cw2. Величина относительного риска составила: А1 – 2,14; В8 – 3,66; В18 – 3,58; Сw1 – 5,93; Cw2 – 4,00. При хроническом панкреатите отмечено достоверное повышение частоты антигенов системы HLA: А1, B8, B27, Cw1, Cw2, при достоверном снижении частоты определения антигенов HLA: A2 и Cw4. Для антигенов, частота обнаружения которых достоверно повышена при хроническом панкреатите, величина относительного риска составила: А1 – 2,24; В8 – 2,76; В27 – 3,48; Сw1 – 14,77; Cw2 – 5,75.
При воспалительных заболеваниях поджелудочной железы отмечается и наличие взаимосвязей между антигенами системы HLA и основными этиологическими факторами: желчнокаменная болезнь и антигены HLA B35 (повышена частота), B27 и Cw3 (частота снижена); алкоголь и антиген HLA В7 (частота повышена); описторхозная инвазия и антигены HLA А2 и В7 (частота снижена).
Кроме этого, выявлен разный уровень количественных показателей гуморального иммунитета и флогогенных компонентов у больных ОП и ХП, ассоциированных с определенными антигенами НLA, что предполагает наличие генетической детерминированности ответа иммунных факторов в условиях воспаления.
5. Описторхоз. Поджелудочная железа в настоящее время относится к местам постоянного обитания гельминта в организме человека, что подтверждается обнаружением в протоках и ПЖ описторхисов в 30-35% случаев аутопсий. Формированию изменений в ПЖ при описторхозе способствуют следующие патогенетические факторы: механический, аллергический, нейрогенный, вторично-инфекционный.
6. Структурно-морфологический фактор. К развитию панкреатита могут приводить различные врожденные и приобретенные анатомические изменения: кольцевидная поджелудочная железа, рancreas divisum (нарушение слияния вентрального и дорзального зачатков ПЖ во внутриутробном периоде), стриктуры сфинктера Одди, протоковая обструкция (например, опухолью), преампулярные дивертикулы или кисты стенки двенадцатиперстной кишки, посттравматические рубцовые изменения, послеоперационные стриктуры панкреатического протока.
2
1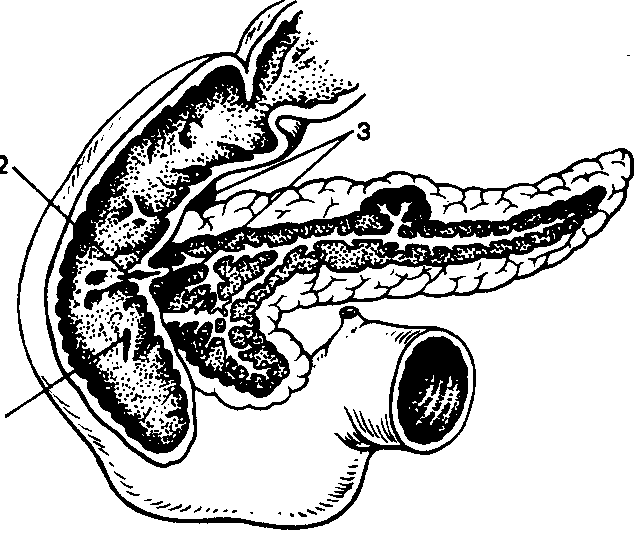
Рис. 5. Система желчных и панкреатических протоков.
Обозначения: 1 — большой дуоденальный сосочек; 2 — малый дуоденальный сосочек; 3 — общий желчный проток. В поджелудочной железе видны главный, добавочный и вторичные протоки.
7. Иммунные нарушения. При панкреатитах часто выявляются различные нарушения клеточного и гуморального иммунитета, определяется широкий спектр аутоантител к структурным и секреторным компонентам поджелудочной железы, что послужило выделением иммунологически зависимых и независимых вариантов течения воспалительных заболеваний поджелудочной железы.
Выделяется аутоиммунный вариант ХП, который может протекать как изолированно, так и в сочетании с другими аутоиммунными заболеваниями (диффузные заболевания соединительной ткани, синдром Шегрена, первичный билиарный цирроз, первичный склерозирующий холангит, неспецифический язвенный колит, болезнь Крона). Наряду с типичными клиническими, морфологическими и гистологическими признаками характерна гипергаммаглобулинемия. Исследования профиля аутоантител у больных аутоиммунным ХП показывают, что у пациентов могут определяться антинуклеарные антитела, антитела к лактоферрину, ревматоидный фактор и антитела к гладкой мускулатуре.
8. Рецидивирующий и деструктивный острый панкреатит в анамнезе. Структурные изменения в ПЖ, предрасполагающие к развитию ХП, могут быть результатом перенесенной деструктивной формы ОП или множественных эпизодов ОП (отечная форма). Вместе с тем, следует отметить, что практически отсутствуют клинико-лабораторные критерии разделения отечной формы острого панкреатита и обострения хронического панкреатита, и определяющим в диагностике является профиль отделения, в которое госпитализируется пациент – хирургическое или терапевтическое.
Сохранение антител к структурным и секреторным компонентам ПЖ, после острого панкреатита, может быть одним из факторов, способствующих хронизации заболевания.
9. Травма поджелудочной железы. Возможной причиной развития панкреатита является травма поджелудочной железы. Наиболее часто травматизация ПЖ происходит при хирургических вмешательствах на органах брюшной полости (особенно затрагивающих желудок или билиарную систему) или при проведении диагностической ЭРХПГ.
А
Б
Рис. 6. Большой дуоденальный сосочек и сфинктер Одди.
Обозначения: А – короткая ампула; Б – длинная ампула и добавочный проток; 1- двенадцатиперстная кишка; 2 - общий желчный проток; 3 - панкреатический проток, 4 - поджелудочная железа; 5 - большой дуоденальный сосочек; 6 - сфинктер Одди; 7 - ампула; 8 - добавочный проток и малый дуоденальный сосочек.
10. Метаболический фактор. Наличие метаболических нарушений – гиперлипидемия, гиперкальциемия, гиперпаратиреоидизм, уремия – может быть причиной ХП.
Гиперлипидемия: высокий риск развития ОП наблюдается при уровне триглицеридов более 500 мг/дл при наследственных гиперлипидемиях. Острый рецидивирующий панкреатит чаще развивается при гиперлипидемиях I и V типов по Фредриксону, реже при гиперлипидемии IV типа.
Гиперкальциемия является причиной развития ОП в результате активации трипсиногена и стабилизации трипсина.
Гиперпаратиреоидизм – очень редкая причина. По данным эпидемиологических исследований в разных регионах мира ХП встречается менее чем у 1 % больных гиперпаратиреоидизмом.
При уремии на фоне хронической почечной недостаточности азотистые шлаки оказывают прямое токсическое влияние на ПЖ, изменяется профиль гастроинтестинальных гормонов и нарушается регуляция панкреатической секреции.
11. Сосудистый фактор является возможным этиологическим фактором ХП при атеросклеротическом или другом характере поражения сосудов поджелудочной железы.
12. Токсический фактор: лекарственные препараты и различные токсические вещества, которые, вероятно, оказывают прямое цитотоксическое действие на тканевые структуры ПЖ.
Развитие панкреатита возможно у пациентов, принимающих иммуносупрессоры, антибиотики, сульфаниламиды, сульфасалазин, диуретики (фуросемид), непрямые антикоагулянты, индометацин, парацетамол, глюкокортикостероидные гормоны, эстрогены, циметидин, вальпроевая кислота.
Радиационное повреждение ПЖ возникает чаще при лучевой терапии органов брюшной полости, легких, гениталий.
13. Табакокурение. ХП у курящих наблюдается в 2 раза чаще, чем у некурящих. Риск ХП растет в зависимости от количества выкуриваемых сигарет.
Механизмы воздействия курения и табака на поджелудочную железу в настоящее время установлены:
истощение запасов витамина С и бета-каротина, снижение сывороточного уровня других антиоксидантов; при этом провоцируется повреждение ткани ПЖ свободными радикалами;
редукция панкреатической секреции бикарбонатов, повышение вязкости панкреатического сока, закупорка протоков железы белковыми пробками, возможны разрывы мелких протоков, выход ферментов в паренхиму и самопереваривание ПЖ;
снижение активности ингибитора трипсина – защитника от преждевременной активации ферментов в протоках, снижение уровня альфа-1-антитрипсина в крови у курильщиков.
Табакокурение рассматривают в качестве фактора риска развития ХП.
14. Этногеографический фактор. О возможном влиянии этого фактора свидетельствует наличие тропического панкреатита, встречающегося в тропических регионах. Описаны две формы – кальцифицирующий и фиброкалькулезный. Тропический кальцифицирующий панкреатит характеризуется частыми эпизодами тяжелой абдоминальной боли, кальцификацией ПЖ и снижением экзокринной ее функции. Фиброкалькулёзный панкреатический диабет манифестирует клиническими признаками эндокринной недостаточности ПЖ, и сахарный диабет у этих больных служит первым и главным критерием диагностики ХП. Считают, что особенности питания – недостаток животных белков, является одной из причин развития тропического ХП.
Патогенез.
Ведущим фактором патогенеза ХП у значительной части больных является повышение давления в протоковой системе, приводящее к тканевому повреждению и запускающее каскад реакций, приводящих к активизации ферментов в ПЖ. Этот же механизм в большинстве случаев и поддерживает течение ХП.
Второй, часто встречающийся механизм ХП – отложение белковых преципитатов в мелких протоках ПЖ (алкогольный, голодный или метаболический вариант, старческий).
Третий механизм, недостаточно изученный, цитотоксический, при котором аутопереваривание не является основным механизмом прогрессирования, а в качестве основного механизма выступает дистрофия клетки и ускорение апоптоза, что ведет к прогрессированию фиброза ПЖ
При всех формах и вариантах патогенеза ХП заметную роль играют изменения в системе микроциркуляции, приводящие в конечном итоге к гипоксии клеток железы и повышению в них уровня цАМФ, который в свою очередь способствует активации транспорта Са2+ в клетки. В результате этого происходит избыточное насыщение клеток кальцием, чрезмерное накопление его в митохондриях, что ведет к разобщению окисления и фосфорилирования. Далее наступает фаза деэнергизации клеток и нарастание процессов дистрофии.
Иммунологически опосредованные (зависимые) механизмы воспаления ПЖ. Последовательность совершающихся событий с участием иммунологически опосредованных механизмов может выглядеть следующим образом: действие вероятного этиологического фактора приводит к повреждению ПЖ. Вследствие действия трипсина антигены ПЖ, обладающие высокой «иммуногенностью», попадают в циркуляцию и у части пациентов с определенным HLA фенотипом обуславливают образование антител (аутоантител) в значимых количествах. Эти антитела, предположительно, могут реагировать не только с циркулирующими в крови антигенами, но и с фиксированными в тканях поджелудочной железы. Реакция «антиген + антитело» в циркуляции и в тканях сопровождается повышением потребления комплемента и снижением уровней его провоспалительных компонентов С1-С5 с образованием фрагментов С3а, С4а, С5а, являющихся мощными медиаторами воспаления и хемоаттрантантами, вызывающими направленную в очаг воспаления миграцию лейкоцитов, их активацию с усилением секреции различных цитокинов воспалительного действия, в том числе фактора некроза опухолей-альфа (ФНО), способствующих развитию эндогенного компонента воспаления.
Возможен и другой вариант, при котором организм на факторы альтерации в ПЖ, связанные с вероятным этиологическим фактором, отвечает неспецифической активацией С1-С5, за счет протеолитической конверсии белков комплемента с последующим вовлечением альтернативного и классического пути активации комплемента с дальнейшей активацией лейкоцитов и секрецией ФНО, уровень участия которых влияет на глубину повреждения, выход антигенов в циркуляцию и продукцию к ним антител.
Появление антител к структурным и секреторным компонентам является маркером глубокой деструкции поджелудочной железы и иммуногенности её компонентов. Сами антитела могут как повреждать ткань поджелудочной железы, так и элиминировать продукты тканевой деструкции из организма. Важно и то, что при элиминации аутоантитела и ЦИК активируют прововоспалительную систему комплемента и фагоциты, усиливают образование иммунокомпетентными клетками флогогенных продуктов. Роль антител в повреждении тканей ПЖ в складывающейся ситуации может отходить на 2-й план, уступая первенство провоспалительным цитокинам и системе комплемента.
В целом, иммунологически опосредованные формы течения воспалительной патологии поджелудочной железы представляют собой более тяжелые формы альтерации с активацией флогогенных факторов иммунного генеза (ФНО и система комплемента).
В дальнейшем разрушение экзокринной части поджелудочной железы вызывает прогрессирующее снижение секреции бикарбонатов и ферментов, однако клинические проявления нарушения переваривания пищи развиваются лишь при деструкции более 90% паренхимы органа. В первую очередь возникает недостаточность липазы, которая проявляется нарушением всасывания жиров, жирорастворимых витаминов A, D, E и K. Это, в свою очередь, проявляется поражением костей, расстройствами свертывания крови. При ХП вследствие дефицита протеаз нарушается расщепление связи витамин В12–R-белок и снижается секреция ко-факторов, определяющих всасывание витамина B12, однако клинические симптомы этого наблюдаются редко.
У 10–30% больных ХП развивается сахарный диабет, обычно на поздних стадиях заболевания, гораздо чаще наблюдается нарушение толерантности в глюкозе. Для таких больных характерно развитие гипогликемических реакций на инсулин, недостаточное питание или прием алкоголя. Кетоацидоз развивается редко, что связано с одновременным снижением продукции инсулина и глюкагона.
Классификация.
Этиологическая (рекомендованная Российской гастроэнтерологической ассоциацией) классификация хронического панкреатита TIGAR-O приведена в начале раздела.
Согласно МКБ-10 выделяются следующие формы ХП: алкогольный хронический панкреатит (К 86.0) и другие формы хронического панкреатита (К 86.1), подразделенные по характеру течения на повторяющийся и рецидивирующий панкреатит.
В практической работе отечественных врачей до настоящего времени широко используется классификация А.А. Шелагурова, основанная на оценке особенностей клинического течения заболевания.
Рецидивирующая форма хронического панкреатита, когда течение заболевания состоит из ярко выраженных фаз обострения и ремиссии.
Панкреатит с постоянным болевым синдромом, когда в течение длительного времени у больных выражены достаточно интенсивные боли, по сути, это непрерывно рецидивирующий процесс.
Псевдотуморозная (псевдоопухолевая) форма – воспалительный процесс локализуется преимущественно в головке поджелудочной железы, приводит к ее отеку и увеличению размеров, сдавливанию общего желчного протока и развитию желтухи.
Латентная форма – отсутствие четко выраженных признаков обострения, и превалирование умеренных симптомов внешнесекреторной недостаточности поджелудочной железы.
Индуративный панкреатит – по сути, финальная фаза процесса вследствие выраженных склеротических изменений в железе, обычно при этом варианте имеются признаки выраженной внешнесекреторной панкреатической недостаточности.
Согласно Марсельско – Римской классификации ХП (1989г.) выделяют следующие формы:
Хронический кальцифицирующий;
Хронический обструктивный;
Хронический паренхиматозный (воспалительный или фиброзно-индуративный);
Хронические кисты и псевдокисты поджелудочной железы.
Наиболее частой формой ХП является хронический кальцифицирующий панкреатит. Он составляет 49 – 95 % от всех ХП. Различают 2 его разновидности:
Первая – характеризуется наличием камней правильной формы с высокой степенью кальцификации и имеет четкую связь с алкоголем и неполноценным питанием. При этой форме отмечается лобулярное поражение поджелудочной железы.
Вторая – характеризуется наличием мелких нерастворимых протеиновых пробок со слабой степенью кальцификации. Эта разновидность является врожденным вариантом. Для этой формы характерно рецидивирующее течение с эпизодами обострения.
Хронический обструктивный панкреатит (ХОП). Для этой формы панкреатита характерно наличие обструкции панкреатических протоков на любом уровне. ХОП возникает при стенозирующем папиллите, язвах двенадцатиперстной кишки с пенетрацией в поджелудочную железу, парапапиллярных дивертикулах, нарушающих отток панкреатического сока, дуоденостазе. Причинами ХОП являются опухоли, стеноз Фатерова сосочка, стриктуры при травматическом панкреатите, после резекции желудка. При этом поражается ткань железы выше обструкции.
Хронический паренхиматозный (воспалительный или индуративно-фиброзный) панкреатит характеризуется развитием очагов воспаления в паренхиме с преобладанием в инфильтратах мононуклеарных клеток и участков фиброза, которые замещают паренхиму поджелудочной железы.. При этой форме отсутствуют поражения протоков и кальцинаты в поджелудочной железе. Этиологическом фактором его могут быть вирусы или токсические агенты на ткань ПЖ. В клинической картине ведущими являются медленно прогрессирующие признаки экзокринной и эндокринной недостаточности и отсутствие болевого синдрома (хронический панкреатит, безболевая, латентная форма).
В последние годы стала более широко использоваться классификация В.Т. Ивашкина и А.И. Хазанова (1996), основанная на клинических и морфологических признаках. Морфология патологического процесса оценивается в железе на основании эхографического исследования, а также данных компьютерной томографии.
I. По морфологическим признакам:
Интерстициально – отечный.
Паренхиматозный.
Фиброзно-склеротический (индуративный).
Гиперпластический (псевдотуморозный).
Кистозный.
II. По клиническим проявлениям:
Болевой вариант.
Гипосекреторный.
Астеноневротический (ипохондротический).
Латентный.
Сочетанный.
III. По характеру клинического течения:
Редко рецидивирующий.
Часто рецидивирующий.
Персистирующий.
IV. По этиологии:
Билиарнозависимый (К86.1).
Алкогольный (К86.0).
Дисметаболический (сахарный диабет, гиперпаратиреоз, гиперхолестеринемия, гемохроматоз) (К86.1).
Инфекционный (К86.1).
Лекарственный (К86.1)
Идиопатический (К86.1).
Посттравматический (К86.1).
V. По состоянию функции:
С внешнесекреторной недостаточностью (умеренной, выраженной, резко выраженной).
С нормальной внешнесекреторной функцией.
С сохранной или нарушенной внутрисекреторной функцией.
VI. Осложнения:
Нарушение оттока желчи.
Портальная гипертензия (подпеченочная желтуха).
Инфекционные (холангит, абсцесс).
Дуоденальная непроходимость.
Другие осложнения (киста, парапанкреатит, «ферментативный холецистит», эрозивный эзофагит, гастродуоденальные кровотечения, в том числе синдром Меллори – Вейса, а также пневмония, выпотной плеврит, острый респираторный дистресс – синдром, паранефрит, острая почечная недостаточность).
Эндокринные нарушения (панкреатогенный сахарный диабет, гипогликемические состояния).
Исходя из представленных данных, хронический панкреатит отнюдь не является местным страданием, ограниченным пределами холедоходуоденопанкреатической зоны. Для него характерна крайне широкая палитра клинических проявлений: диспепсический синдром, расстройства питания, развитие эндокринной патологии, синдром воспалительной и ферментной интоксикации, аллергические реакции, выраженные изменения психологического статуса пациентов.
Клиническая картина.
Хронический панкреатит (ХП) — длительное воспалительное заболевание поджелудочной железы, проявляющееся необратимыми морфологическими изменениями, которые вызывают боль и/или стойкое снижение функции. При ХП морфологические изменения поджелудочной железы сохраняются после прекращения воздействия этиологического агента.
В клиническом плане ХП представляет собой динамическую, плохо поддающуюся определению болезнь, эволюция которой определяется причиной, вызвавшей ХП, интенсивностью поддержания активности, состоянием окружающих органов, оказывающих влияние на функциональную активность ПЖ и влияющих на поддержание патогенетических факторов, от которых зависит темп прогрессирования болезни, активность стадии (обострение, ремиссия) и эффективность лечебных и профилактических мероприятий.
В настоящее время в клинической картине ХП выделяют 3 периода:
1. Начальный период (до 10 лет), который характеризуется чередованием периодов обострения и ремиссии.
Основным проявлением обострения ХП является боль разной интенсивности и локализации: в правой верхней половине живота – при поражении головки ПЖ; в эпигастральной области – при преимущественном поражении тела ПЖ, в левом подреберье – при поражении хвоста ПЖ; опоясывающий характер болей в настоящее время рассматривают как проявление пареза поперечно-ободочной кишки, который не является частым.
Диспепсический симптомокомплекс если и бывает, то носит сопутствующий характер и купируется при лечении в первую очередь.
2. Второй период - это стадия внешнесекреторной недостаточности ПЖ (как правило, после 10 лет течения).
В этот период боли уступают свое место диспепсическому симптомокомплексу (желудочному и кишечному). Боли становятся менее “выразительными” и их может не быть.
Желудочный симптомокомплекс развивается в связи с гастро- и дуоденостазом, желудочно-пищеводным рефлюксом, а кишечный симптомокомплекс – в связи с нарушением всасывания и “моторными” нарушениями кишки в связи с недостаточностью выработки мотилина и изменением чувствительности рецепторного аппарата кишки к естественным стимулам.
3. Осложненный вариант течения ХП (в любом периоде). Он характеризуется изменением “привычного” варианта клинической картины: изменяется интенсивность болей, она может стать постоянной, иррадиировать, быть динамичной под влиянием лечения, более “упорно” представлен диспепсический симптомокомплекс.
При раздражении островкового аппарата ПЖ с достаточно высоким выбросом инсулина развивается клиника гипогликемии, которая долгое время может доминировать в клинической картине.
При формировании кист изменяется обычная динамика ферментных тестов – гиперамилаземия может держаться неопределенно долгий период времени. Это же можно встретить и при инфекционных осложнениях.
Таким образом, клиническая картина складывается из ряда синдромов, которые, усиливаясь при обострении хронического поражения органа, могут представлять ситуации, требующие достаточно срочного вмешательства.
Наиболее часто острую ситуацию создает воспалительно-деструктивный синдром. Анализируя составные элементы этого синдрома, прежде всего, следует отметить боль, являющуюся проявлением острого и обострением хронического панкреатита (ХП). Боль может быть сильной, длительной, с локализацией в эпигастральной области, левом или правом подреберье в зависимости от локализации процесса. Боль не связана с приемом пищи, обычно возникает через 30 минут после еды, может носить постоянный характер, иррадиировать в спину. Затихает спонтанно или уменьшается через 5-7 дней после начала обострения. Боль нередко сопровождается тошнотой и рвотой, часто неукротимой, не приносящей облегчения. Боль уменьшаются после введения спазмолитиков и препаратов, снижающих панкреатическую секрецию.
Боль возникающая при вовлечении в процесс внутрипанкреатических нервных окончаний носит интенсивный постоянный характер с иррадиацией в спину, продолжается длительно, больной принимает вынужденное положение сидя, обхватив руками колени с наклоном вперед, боль не купируется спазмолитиками.
Постоянная боль может быть обусловлена остаточными явлениями воспаления в ПЖ и развитием осложнений, таких как псевдокисты, стриктура или камень панкреатического протока, стенозирующим папиллитом. В период обострения заболевания увеличенная поджелудочная железа может оказывать давление на чревное сплетение, вызывая сильную боль.
Возникновение боли обусловлено рядом патогенетических звеньев. Повышение внутрипротокового давления в панкреатическом протоке связано с повышением объема секреции поджелудочной железы. В период усиления болей резко повышается дебит соляной кислоты. Соляная кислота является стимулятором секреции гормона секретина, который усиливает выделение жидкой части панкреатического сока. На ранних стадиях болезни болевой синдром обусловлен в основном увеличением объема секрета ПЖ.
Другой механизм возникновения и усиления болей вызван воспалительными изменениями в поджелудочной железе и ригидностью большого дуоденального соска и, как следствие, замедление опорожнения панкреатического протока.
Если на ранних стадиях болезни боль в основном обусловлена повышением внутрипротокового давления, то в поздних стадиях – вследствие нарушения оттока. Боль при обострении хронического панкреатита может иметь как «панкреатогенное» происхождение, так может быть вызвана и другими причинами (патология желчного пузыря и двенадцатиперстной кишки, раздражение солнечного сплетения).
Нередко одним из проявлений болезни является синдром желудочной диспепсии (снижение или отсутствие аппетита, отрыжка воздухом, тошнота, рвота, часто неукротимая, не приносящая облегчения), наблюдающийся у 80% больных. В наибольшей степени желудочная диспепсия наблюдается у больных хроническим панкреатитом алкогольной этиологии. Кроме клинических проявлений дуоденита и гастрита имеет значение нарушение перистальтики желудка и двенадцатиперстной кишки, что обусловлено изменением секреции гастродуоденальных гормонов (гастрин, соматостатин и др.).
Синдром кишечной диспепсии – метеоризм, нарушение стула (поносы чередуются с запорами). Внешнесекреторная недостаточность ПЖ характеризуется нарушением процессов кишечного пищеварения и всасывания. Стеаторея – наиболее ранний признак внешнесекреторной недостаточности. Стеаторея в сочетании с мальабсорбцией, приводит к потере веса. При этом стул кашицеобразный, зловонный, с жирным блеском. У части больных развивается гиповитаминоз, в частности, дефицит витамина В12.
Выраженные изменения в головке ПЖ (отек или развитие фиброза) могут привести к сдавлению общего желчного протока и развитию механической желтухи. У больных хроническим панкреатитом в дальнейшем наблюдается нарушение экскреторной и инкреторной функции ПЖ.
Синдром нарушения внутренней секреции, обусловленный нарушением секреции инсулина. В его основе лежит поражение бета-клеток островков Лангерганса. В результате поражения альфа-клеток возникает дефицит глюкагона.
Клинические симптомы сахарного диабета при хроническом панкреатите достаточно хорошо известны клиницистам. Нередко течение заболевания сопровождается и гипогликемическими состояниями, обусловленными повышенной секрецией инсулина в ранние сроки заболевания, и поражением альфа-клеток – в более поздние сроки.
Клинические особенности хронического алкогольного панкреатита. Болевой абдоминальный синдром встречается у большинства больных алкогольным ХП и является достаточно ярким симптомом заболевания, однако многие лица, злоупотребляющие алкоголем, с целью купирования болей употребляют дополнительные количества алкоголя, что может затушевывать клинику на момент первичного обращения. Кроме того, повторные эпизоды обострения ХП на фоне алкогольной "анестезии" часто не фиксируются, особенно у лиц с запойным характером пьянства.
Нередко ведущим клиническим симптомом алкогольного панкреатита является рвота. В целом безболевые формы алкогольных панкреатитов по частоте встречаемости превышают 15%; по мере прогрессирующего снижения экзокринной функции ПЖ частота безболевых форм несколько увеличивается.
Специфической чертой алкогольного панкреатита является четко прослеживаемая тенденция к постепенному снижению со временем дозы алкоголя, являющаяся провоцирующим фактором обострения ХП. Характерно, что тяжелые болевые приступы возникают не сразу после приема алкоголя, а спустя несколько часов, а иногда и суток с момента употребления алкоголя, что отчасти может быть объяснено многогранностью патологических воздействий этанола на ПЖ. У больных алкогольным панкреатитом, протекающим на фоне желудочной гиперсекреции, боли возникают зачастую после каждого приема пищи, в особенности острой и кислой, после употребления свежих овощей и фруктов.
При алкогольном ХП боль не имеет четкой локализации, чаще беспокоят боли в эпигастрии и правом подреберье из-за сопутствующего гастродуоденита, холецистита, гепатита и цирроза печени.
При прогрессировании внешнесекреторной недостаточности ПЖ на фоне нарушенной желчеобразующей функции печени у больных алкогольным ХП присоединяется вторичный энтерит, обусловленный избыточным бактериальным ростом в кишечнике. При этом начинают доминировать боли схваткообразного характера в параумбиликальной области. Наличие диарейного синдрома как маркера внешнесекреторной недостаточности ПЖ наиболее типично именно для алкогольного ХП. У большинства больных имеется белково-энергетическая недостаточность с дефицитом жирорастворимых витаминов и витаминов группы В, в первую очередь витамина В12.
Инкреторная недостаточность ПЖ, возникшая на фоне ХП алкогольной этиологии, имеет свои особенности. Симптомы диабета, как правило, возникают не ранее чем через 2 года после появления первого приступа болей в животе. В дальнейшем колебания показателей уровня сахара в крови и моче зависят от обострения ХП.
Обострения ХП, индуцированные алкоголем, зачастую протекают без повышения уровня панкреатических ферментов (амилазы, липазы) крови.
При осмотре больных можно увидеть атрофию подкожной клетчатки в области проекции ПЖ, положительный френикус-симптом.
Осложнения ХП.
1. Холестаз (желтушный и безжелтушный варианты).
2. Реактивный гепатит.
3. Инфекционные осложнения:
• воспалительные инфильтраты;
• гнойный холангит;
• септические состояния;
• реактивный плеврит, пневмония.
4. Эндокринные нарушения (панкреатогенный сахарный диабет, гипогликемические состояния).
5. Редкие осложнения:
• подпеченочная форма портальной гипертензии;
• хроническая дуоденальная непроходимость;
• эрозивный эзофагит;
• гастродуоденальные изъязвления с кровотечением;
• синдром Мэлори-Вейса;
• абдоминальный ишемический синдром.
В данный раздел не внесены кисты и псевдокисты, так как они являются осложнением деструктивной формы острого панкреатита и их диагностика и выбор тактики лечения являются прерогативой хирургов.
Говоря об осложнениях, следует подчеркнуть, что важен активный их поиск, особенно в ситуации, когда изменяется клиническая картина болезни, не находящая объяснения с обычных позиций.
Лабораторная диагностика.
1. Общий анализ крови: при обострении ХП в общем анализе крови может определяться нейтрофильный лейкоцитоз, возможен сдвиг формулы влево, увеличение СОЭ.
2. Биохимический анализ крови включает в себя исследование следующих показателей: общий билирубин и его фракции, АСАТ, АЛАТ, ЩФ, ГГТП, кальций крови, общий белок и белковые фракции, коагулограмма (по показаниям). Изменения указанных показателей помогает в установлении возможного этиологического фактора, выявлении сопутствующей патологии и дифференциальной диагностике заболевания.
Нередко в биохимических анализах крови отмечается умеренное (до 2 норм) повышение трансаминаз, ГГТП, что является условно специфичным признаком атаки ХП (чаще алкогольной этиологии). При более выраженном повышении этих тестов следует думать о сопутствующем токсическом поражении печени.
