
- •Мероприятия по уходу за ребенком:
- •Сущность метаболической адаптации новорожденного:
- •Физиологическая желтуха новорожденного
- •Оак: n, физиологический перекрест
- •Особенности обмена бр у новорожденных:
- •Гбн, с большей вероятностью обусловленная конфликтом по Rh-фактору, желтушная форма, тяжелая.
- •Обследование:
- •Лечение:
- •Гбн, с большей вероятностью обусловленная конфликтом по аво, желтушная форма, средняя степень тяжести.
- •Дополнительные исследования:
- •Дифф диагноз:
- •Лечение:
- •Осложнения фототерапии:
- •Лечение:
- •Коагулограмма (витамин к-зависимые факторы – II, VII, IX, X):
- •Вакцинация не первом году жизни
- •Наблюдение в детской поликлинике
- •Родовая травма периферической нервной системы: травматическое поражение левого плечевого сплетения типа Дюшена-Эрба (с5-с6)
- •Дополнительные исследования:
- •Лечение
- •Лекарственный электрофорез у нр с поражением цнс
- •Тяжесть состояния обусловлена
- •Тактика неонатолога в роддоме:
- •Дополнительное обследование:
- •Классификация сепсиса новорожденных:
- •Асфиксия тяжелой степени на фоне хронической и острой гипоксии плода. Гипоксическое поражение цнс: церебральная ишемия II степени, синдром угнетения цнс. Мекониальная аспирация. Пневмония
- •Предрасполагающие факторы:
- •Тактика неонатолога при первичной реанимации:
- •Лечебные мероприятия по окончании реанимации:
- •Показания к ивл:
- •Осложнения:
- •Дополнительные исследования:
- •Лечение:
- •Показания к инфузионной терапии:
- •В иммунокорригирующей терапии ребенок нуждается
- •Лечение:
- •Клиника острой фазы воспаления:
- •Дополнительные исследования:
- •Исследование спинно-мозговой жидкости:
- •Лечение:
- •Антенатальная диагностика:
- •План прививок:
- •Дополнительное обследования:
- •Дифф диагноз:
- •Лечение:
- •Тактика лечения:
- •Профилактические прививки:
- •Диабетическая фетопатия, общий отечный синдром. Церебральная ишемия 2 степени. Синдром угнетения цнс. Недоношенность, гестационный возраст 36 недель.
- •Дополнительное обследование:
- •Медикаменты
- •Прогноз:
- •Вакцинация бцж в полилинике
- •План обследования:
- •Клинические синдромы:
- •Генерализованный кандидоз, кандидозный менингоэнцефалит, кандидоз кожи и слизистых, мочевой системы. Гипертензионно-гидроцефальный синдром. Анемия I степени.
- •Дополнительные исследования
- •Афо дыхательного тракта
- •Принципы терапии:
- •Дополнительные исследования
- •Оценка массо-ростовых показателей
- •Тактика лечения:
- •Критерии эффективности лечения
- •Лечение
- •Контроль проводимой терапии
- •Спазмофилия (детская тетеания / синдром гипокальциемии при рахите), манифестная форма, гипокальциемические судороги. Рахит II степени, период разгара, подострое течение. Орви
- •Формы спазмофилии:
- •Неотложная помощь:
- •Дополнительные исследования
- •Гликогеноз I типа (болезнь Гирке / гликогенная гепатонефромегалия)
- •Методы диагностики:
- •Методы определения глюкозы в крови:
- •Гликогенозы:
- •Принципы лечения:
- •Дополнительные методы исследования
- •Лечение:
- •Лечение:
- •Аллергическая реакция: отек Квинке, аллергическая крапивница. Атопический дерматит, диффузный, младенческая форма, период обострения. Аллергический энтерит
- •Механизмы развития аллергических реакций:
- •План дальнейшего исследования
- •Инструментальные методы обследования
- •Лечение:
- •Определение вида и степени дегидратации
- •Кишечная инфекция неясной этиологии. Тэ II степени, вододефицитный (гиперосмолярный, гипертонический) тип
- •Определение вида и степени дегидратации
- •Посиндромная терапия
- •Расчет регидратации
- •Дополнительные исследвоания:
- •Впс. Тетрада Фалло
- •Дополнительные исследования:
- •Терапевтическая тактика:
- •Дополнительные исследования:
- •Дополнительные обследования:
- •Детям с экстрасистолией проводят функциональны пробы:
- •Терапия:
- •Классы антиаритимических препаратов:
- •Неревматический кардит, предположительно вирусной этиологии, с преимущественным поражением миокарда, острое течение. Лж сн и пж сн II б степени
- •Дополнительные исследования:
- •Лечение:
- •Дополнительные исследования:
- •Лечение:
- •Острая ревматическая лихорадка. Хорея. Нк 0
- •Дополнительное обследование:
- •Дифф диагноз:
- •План лечения – 1 этап (всего 3 этапа)
- •Тактика наблюдения после выписки из стационара
- •Повторная ревматическая лихорадка: кардит с поражением аортального клапана (аортальный вальвулит). Приобретенный порок сердца (недостаточность мк). Нк II а.
- •Дополнительное обследование:
- •Дифф диагноз ревматического кардита
- •План лечения:
- •Наблюдение после выписки
- •Регистрация скрытых отеков:
- •Дополнительное обследование:
- •Патоморфологические стадии иэ:
- •План лечения:
- •Дополнительные обследования:
- •Дифф диагноз:
- •План лечения:
- •Дополнительные обследования:
- •План лечения:
- •Синдром вегетативной дистонии по ваготоничексому типу. Хронический тонзиллит. Головные боли напряжения, вестибулопатия, кардиалгия. Средней степени тяжести. Вагоинсулярные кризы
- •Синдром вегетативной дистонии по смешанному типу. Хронический тонзиллит. Головные боли напряжения. Легкая – средняя степень тяжести
- •Дополнительные исследования:
- •План лечения
- •Орви, острый (простой) бронхит
- •Дифф диагноз
- •Дополнительные обследования:
- •Данного ребенка можно лечить в амбулаторных условиях
- •Выделение хламидий без клинических данных
- •Динамика рентгенологических изменений:
- •Дополнительные обследования:
- •Дополнительные исследования:
- •План дополнительного обследования:
- •Бронхиальная астма, атопическая, легкое персистирующее течение, приступ легкой тяжести, дн I-II степени. Атопический дерматит, локализованная форма, обострение
- •Дополнительные исследования:
- •Бронхиальная астма, атопическая (орви???), средней тяжести (легкая персистирующая), приступ средней тяжести. Аденоиды II-III степени
- •Острый гломерулонефрит с нефритическим синдромом, период начальных проявлений, активность 2-3 степени. Почечная недостаточность острого периода.
- •Тактика лечения:
- •Острый гломерулонефрит с нефротическим синдромом, активная стадия, активность 2-3ст., без нарушения функции почек
- •Лечение:
- •Гемолитико-уремический синдром, опн
- •План обследования:
- •Длительность диспансерного наблюдения ???
- •Дифф диагноз:
- •Дополнительные исследования:
- •Дополнительные исследования:
- •Лечение:
- •Врожденный порок развития почек (поликистоз почек). Хпн 2 степени. Анемия I степени.
- •Дополнительные исследования:
- •Методы функционального исследования почек:
- •Острый двусторонний пиелонефрит. Острый цистит. Пн0. Пиелоэктазия справа
- •Вторичный (обструктивный) острый??? пиелонефрит на фоне гипоплазии и тазовой дистопии левой почки. Пн0 – без нарушения функции почек
- •Лечебное питание:
- •План обследования:
- •Патогенез протеинурии:
- •Лечебное питание:
- •Инфекция мочевой системы (острый цистит, осложненный пиелонефритом)
- •Дополнительные исследования:
- •Вторичный хронический обструктивный пиелонефрит на фоне аномалии развития органов мочевой системы и правостороннего пузырно-мочеточникового рефлюкса, период обострения, нарушение функции 1
- •Возможна наследственная предрасположенность
- •Фосфат-диабет (витамин д-резистентный рахит)
- •План обследования:
- •Классификация итп
- •Прогноз:
- •Патогенез
- •Осложнения
- •План лечения
- •Исследования для подтверждения диагноза
- •Образование комплекса протромбиназы – нарушения при гемофилии
- •Лечение
- •Боль в суставе возникает через несколько часов после ушиба
- •Дополнительно ребенку необходимо провести исследования:
- •Основные этапы лечения:
- •Дополнительно необходимо провести
- •Патогенез
- •Дальнейший план обследования ребенка
- •Длительность диспансерного наблюдения ???
- •Обмен бр в норме и при гемолизе
- •Наследственный микросфероцитоз (болезнь Минковского-Шоффара), гемолитический криз
- •Обмен бр
- •Принципы лечения нэк:
- •Патогенез:
- •Соматотропная недостаточность
- •Причины:
- •Дополнительные исследования:
- •Ожирение первичное (экзогенно-конституциональное), III степени (76% избытка массы).
- •Методы терапии:
- •Тактика ведения больного:
- •Гипопаратиреоз
- •Дополнительные исследования:
- •Диф фдиагноз
- •Терапия:
- •Профилактика:
- •Группа здоровья II б: риск патологии цнс – синдром повышенной нервной рефлекторной возбудимости, мышечная дистония. Физиологическая желтуха новорожденных
- •Срочная госпитализация в нейрохирургическое отделение
- •Лекарственный анафилактический шок, средней степени тяжести
- •Орви, синдром крупа, стеноз гортани 2 степени (шумное дыхание, инспираторная одыщка в покое, втяжения податливых мест, нет выраженных явлений дн)
- •Патогенез шока у данного больного:
- •Противопоказания для применения наркотических анальгетиков при травматическом шоке:
- •Отравление таблетками нифедипина, острая сосудистая недостаточность, судорожный синдром
- •Общее переохлаждение I степени, обморожение обеих нижних конечностей, перелом костей правой голени (?)
- •Дальнейшая тактика: госпитализация в хирургическое отделение
- •Условия транспортировки:
- •При замерзании с оледенением
- •Передозировка амфетамина, синдром артериальной гипертензии, острая коронарная недостаточность
- •I. Систолическое действие сердечных гликозидов.
- •II. Диастолическое действие сердечных гликозидов.
- •III. Отрицательное дромотропное действие.
- •IV. Отрицательное батмотропное действие.
- •Внебольничная пневмония, этиологии, правосторонняя нижнедолевая, среднетяжелая форма
- •Половое развитие:
- •Орви (парагрипп, грипп а, рс-вирус, аденовирус, бактерии); синдром крупа, стеноз гортани III (цианоз, выпадение пульсовой волны на вдохе, тяжелая одышка, ро2 – 70.
- •Лечение:
- •Дифф диагноз:
- •Лабораторная диагностика:
- •Дифф диагноз:
- •Этиотропное лечение:
- •Инфекционный мононуклеоз (Цитомегаловирусная инфекция?)
- •Лабораторные исследования:
- •Лечение:
- •Лечение:
- •Результаты серологических исследований:
- •Инфекционный мононуклеоз
- •Дополнительные исследлования:
- •Лечение:
- •Симптомы:
- •Лечебные мероприятия
- •Бактериологическое исследование подтверждает диагноз.
- •Менингококковая инфекция: менингококцемия. Онпн.
- •Лечение:
- •Осложнения:
- •Выписка из стационара:
- •Краснуха
- •Дифф диагноз
- •Дифф диагноз
- •Лечение:
- •Гепатит а, среднетяжелая форма (бр 85-200 мкмоль/л)
- •Хронический гепатит в, острый гепатит дельта (суперинфекция – наслоение на хронический гепатит в)
- •Лечение:
- •Вакцинасоциированный полиомиелит
- •Специфические симптомы:
- •Хронический гепатит в
- •Дифф диагноз:
- •Лабораторное подтверждение:
- •Лечение:
- •Шигеллез, колит, тяжелая форма. Нейротоксикоз.
- •Дополнительные исследования:
- •Лечение:
- •Лечение:
- •Введение противоботулинистической сыворотки осуществляют по методу Безредка:
- •Дифтерия ротоглотки, токсическая форма II степени
- •Расчет регидратации
- •Дополнительные исследования:
- •Сальмонеллез, гастроэнтероколит, среднетяжелая форма. Тэ II степени.
- •Дополнительное обследование:
- •Лечение:
- •Лабораторное подтверждение:
- •Лечение:
- •Хронический гепатит с
- •Дифф диагноз:
- •Лечение:
- •Легкие формы иерсиниоза можно лечить дома.
- •Лечение:
- •Дифф диагноз:
- •Дифф диагноз:
- •Лечение:
- •Дифф диагноз:
- •Осложнения:
- •Лечение:
- •Типичные симптомы:
- •Лабораторные исследованиря:
- •Лечение:
- •Дифф диагноз:
- •Лечение:
- •Гемофильная инфекция. Острый эпиглоттит
- •Лабораторное подтверждение:
- •Лечение:
- •Особенности рс-инфекции у детей раннего возраста:
- •Туберкулез внутригрудных лимфатических узлов бронхопульмональной группы слева, фаза инфильтрации, осложненный левосторонним костно-диафрагмальным экссудативным плевритом, мбт(-).
- •Туберкулез внутригрудных лимфатических узлов всех групп справа, фаза инфильтрации, осложненный бронхолегочным поражением с3 справа, мбт(-).
- •Туберкулез паховых лимфатических узлов с двух сторон, фаза абсцедирования, мбт(-).
- •Первичный туберкулезный комплекс с3 правого легкого, фаза инфильтрации, мбт(-).
- •Туберкулез внутригрудных лимфатических узлов всех групп справа и бронхопульмональной группы слева, фаза инфильтрации, осложненный бронхолегочным поражением с3 правого легкого, мбт(-).
- •Туберкулез внутригрудных лимфатических узлов трахеобронхиальной и бронхиальной групп справа, фаза инфильтрации, осложненный бронхолегочным поражение средней доли, мбт(-)
- •Туберкулез внутригрудных лимфатических узлов трахеобронхиальной и бронхиальной групп справа, фаза инфильтрации, осложненный бронхолегочным поражение средней доли. Мбт(-)
- •Туберкулез внутригрудных лимфатических узлов трахеобронхиальной и бронхиальной групп слева, фаза инфильтрации. Мбт(-)
- •Туберкулез внутригрудных лимфатических узлов трахеобронхиальной группы слева, фаза кальцинации. Мбт(-)
- •Туберкулез внутригрудных лимфатических узлов трахеобронхиальной и бронхиальной групп справа, фаза инфильтрации, осложненный бронхолегочным поражением с4 правого легкого, мбт(-).
- •Туберкулез периферических лимфатических узлов подчелюстной группы слева, фаза инфильтрации, мбт(-).
- •Первичный туберкулезный комплекс с3 левого легкого, фаза инфильтрации, мбт(-).
- •Милиарный туберкулез легких. Туберкулез внутригрудных лимфатических узлов трахеобронхиальной и бронхопульмональной групп справа, фаза инфильтрации, мбт(-)
- •Туберкулез внутригрудных лимфатических узлов трахеобронхиальной группы слева, фаза инфильтрации, осложненный бронхолегочным поражением с3 левого легкого, мбт(-).
наблюдение и плановое обследование после завершения терапии у больных лимфогранулематозом проводится пожизненно 4 раза в год в течение первых 2 лет, затем – 1 раз в 5 лет
ЗАДАЧА № 87. Девочка Юля Х., 11 лет
острый лимфобластный лейкоз, Т-клеточный вариант, нейролейкоз, первый острый период
решающим в постановке диагноза явилось обнаружение бластов в периферической крови
Дополнительно ребенку необходимо провести исследования:
УЗИ брюшной полости
RG органов грудной клетки
б/х анализ крови (↑ ЛДГ,↑ мочевая кислота, ↑ фосфаты => вторично ↓ кальция, ↑ калий, ↑ молочная кислота => ацидоз; при нефрокальцинозе и острой почечной недостаточности – креатинин, мочевина)
общий анализ мочи (кристаллы мочевой кислоты, гиперфосфатурия)
Основные этапы лечения:
индукция ремиссии (36 дней)
консолидация (закрепление) ремиссии – несколько курсов (6-7 месяцев)
поддерживающая терапия – профилактика рецидивов (2-3 года)
причина неврологической симптоматики – нейролейкемия. Бласты через системный кровоток могут попадать в ЦНС => раздражение мозговых оболочек => менингеальные симптомы (+ возможно ↑ внутричерепного давления – гипертензионный синдром). (ликвор при нейролейкемии – цитоз ≥ 15/3, или ≥ 5 в 1 мкл; лимфобластов > 5%)
угнетение нормального кроветворения => анемия (бледность), геморрагичсекий синдром (экхимозы), ↑ склонность к инфекциям. Инфильтрация опухолевыми клетками органов => увеличение лимфоузлов, гепатоспленомегалия, костно-суставной синдром за счет ↑ давления в костях из-за гиперплазии костного мозга (боли в ногах), нейролейкоз
морфологические особенности лимфобласта: для клеток лимфоидного ростка кроветворения (лимфобласта, пролимфоцита и лимфоцита) характерно очень большое округлое, иногда бобовидное ядро плотной структуры, занимающее почти всю клетку. Цитоплазма синего или голубого цвета расположена узкой полоской вокруг ядра. Она лишена специфической зернистости, в связи с чем лимфоциты вместе с моноцитами получили название агранулоцитов.
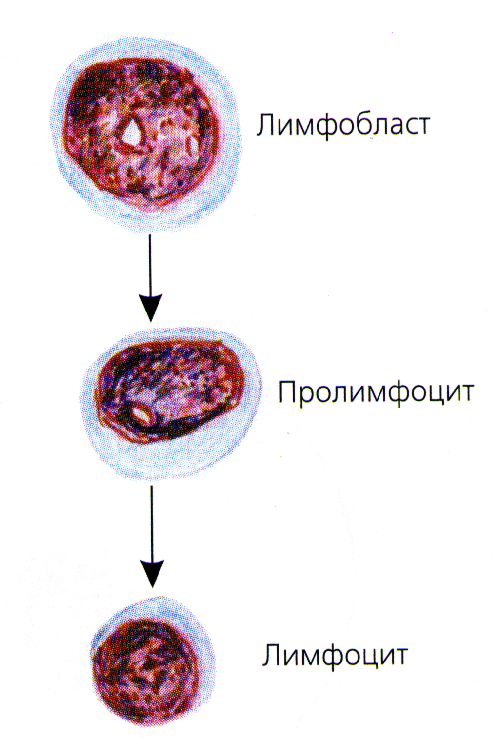
Цитохимическая р-ция |
лимфобласты |
миелобласты |
Р-ция Шика (PAS-реакция) – внутриклеточный гликоген |
глыбки |
диффузно |
На миелопериксидазу |
- |
+ |
С Суданом черным (обнаружение внутриклеточных липидов) |
- |
+ |
ЗАДАЧА № 88. Ребенок Виталий Б., 12 лет
приобретенная апластическая анемия, сверхтяжелая форма (критерии тяжести Камитты: ТЯЖЕЛАЯ форма – любые 2 из 3 признаков: 1) нейтрофилы < 500/мкл; 2) тромбоциты < 20 тыс/мкл; ретикулоциты < 40 тыс/мкл. СВЕРХТЯЖЕЛАЯ форма: -//-, но нейтрофилов < 200/мкл). В данной задаче лейкоцитов 1300/мкл, нейтрофилов (с/я + п/я) 5% или абсолютное количество 1300*0,05=65 нейтрофилов
Дополнительно необходимо провести
трепанобиопсия костного мозга – резко снижена клеточность; подавляющее кол-во клеточных элементов представлено лимфоцитами. Дизэритропоэз, часто мегалобластоидный тип кроветворения. Возможно ↑ плазматических клеток и макрофагов с появлением фагоцитоза эритроцитов
проба на ломкость хромосом с диэпоксибутаном (его воздействие вызывает возникновение спонтанных аберраций) – дифф диагноз с наследственной апластической анемией Фанкони
иммунологическое исследование – определение антител к эритроцитам, тромбоцитам, лейкоцитам
б/х крови: ↑АЛТ и АСТ (только при гепатит-ассоциированных АА); ретикулоцитоз, ↑ БР и ЛДГ (пароксизмальная ночная гемоглобинурия). гаптоглобин, ↑ фетального гемоглобина и макроцитоз – характерно для АА
общеклинические исследования (по показаниям): ЭКГ, рентген грудной клетки, костей запястья, черепа, анализ мочи, кала, ЛОР, стоматолог
дифференциальный диагноз: врожденные апластические анемии, миелодиспластичекий синдром, гипопластический дебют ОЛЛ, гемофагоцитарный лимфогистиоцитоз, мегалобластная анемия
геморрагичсекий синдром обусловлен тромбоцитопенией. Часто именно кровоизлияния в жизненно важные органы являются причиной смерти этих пациентов.
лечение: 2 направления лечения (их эффективность сопоставима между собой)
трансплантация костного мозга – только от полностью гистосовместимого донора (HLA-идентичный); ↑ выживаемость использование циклоспорина А после ТКМ
иммуносупрессивная терапия
антитимоцитарный глобулин (40 мг/кг/сут 4 дня подряд) – «золотой стандарт» первой линии терапии у молодых пациентов, не подлежащих ТКМ, и у всех пациентов старше 40 лет. Осложнения терапии АТГ: ↓ тромбоцитов, гипертензия, лихорадка, рвота, головная боль, анафилактический шок, сывороточная болезнь (через 1-2 нед.; лихорадка, пятнисто-папуллезная сыпь, артралгии, миалгии, артриты, гематурия, протеинурия) «-»: показатели крови не достигают нормы, возможны рецидивы и трансформация в миелодиспластичекий синдром или острый лейкоз
циклоспорин А – при невозможности ТКМ. 4-5 мг/кг/сут → через 2 недели ↓ дозу по 5%, min курс – 18 месяцев. При ↑ мочевины, креатинина – отмена препараты до их нормализации, затем возобновляют прием в 50% объеме. Осложнения терапии CsA: гипертензия, судороги, нарушение функции почек, гипертрихоз, ↑ массы, артралгии, тремор. Возможно развитие «циклоспориновой зависимости», т.е. для поддержания ремиссия необходимо длительное, иногда пожизненное, применение CsA/
комбинированная терапия АТГ и CsA + метилпреднизолон 1мг/кг/сут в\в или per os в 3-4 приема с 1 по 14 день. При сывоточной болезни дозу ↑ до 2 мг/кг/сут
гранулоцитарный колониестимулирующий фактор / Г-КСФ (нейпоген, граноцит) – снижает раннюю летальность от инфекционных осложнений
профилактика инфекционных осложнений – Г-КСФ, отдельная палата, кварцевание, ежедневная смена белья, полоскания рта антисептиками; при возникновении – антибиотики, противогрибковые препараты
коррекция анемического синдрома – отмытые эритроциты. Хелаторная терапия при уровне ферритина > 1000 нг/мл и положительной десфераловой пробы (повышение экскреции железа с мочой)
профилактика геморрагического синдрома - трансфузии тромбоконцентрата
причина неврологической симптоматики:
гистология костного мозга при АА: костный мозг беден клеточными элементами вплоть до замещения жировой тканью (если при пункции попадают в «горячий карман», то клеточность может быть высокой /N), дизэритропоэз, мегалобластоидный тип кроветворения, возможно ↑ плазматических клеток и макрофагов с появлением фагоцитоза эритроцитов
продолжительность жизни эритроцитов у взрослого 100-120 суток, у доношенного новорожденног – 60-70, у недоношенного – 35-50
ЗАДАЧА № 89. Девочка 4 лет
гемолитико-уремический синдром (болезнь Гассера), тяжелая форма А (анемия, тромбоцитопения, азотемия, анурия)
Патогенез
токсическое действие шига-токсина на мегакариоцитарный росток |
Активация и адгезия тромбоцитов в зоне повреждения |
↓ |
↓ |
С окращение продолжительности жизни тромбоцитов |
Т ромбоцитопения потребления |
|
|
ТРОМБОЦИТОПЕНИЯ |
|
Повреждение эндотелия сосудов шига-токсином → обнажение коллагена → активация свертывающей системы → отложение фибрина на стенке сосула → сужение и облитерация капилляров → механическое повреждение эритроцитов (шизоциты) при прохождении через МЦР → ГЕМОЛИТИЧЕСКАЯ АНЕМИЯ (внутриклеточный и внутрисосудистый)
E.coli → шига-токсин → кишечник →прикрепление к эпителиальным клеткам кишечника с помощь.ю белка интимина → связывание шига-токсина с нейтрофилами, эритроцитами, моноцитами → кровоток → повреждение эндотелия сосудов шига-токсином → активация и адгезия тромбоцитов, активация свертывающей системы → облитерация капилляров → ↓ почечного кровотока и фильтрации → ОСТРАЯ ПОЧЕЧНАЯ НЕДОСТАТОЧНОСТЬ
механизм почечной недостаточности – смотри пункт 2)
Дальнейший план обследования ребенка
ОАК: шизоциты, фрагментация Эр > 4% (в виде палочек, треугольников, дисков яичной скорлупы с фестончатыми краями)
коагулограмма (ДВС-синдром)
реакция Кумбса – отрицательная
посев крови и кала на патогенные штаммы
миелограмма: эритроидная гиперплазия, ↑ мегакариоцитов
УЗИ почек + доплерография
анализ мочи по Зимницкому и Нечипоренко
функциональное состояние почек: почечная недостаточность (↓ клиренса по эндогенному креатинину)
терапевтические мероприятия:
патогенетическая терапия: антикоагулянты, антиагреганты, свежезамороженная плазма, сосудорасширяющие препараты, при олиганурии – допамин, эуфиллин, лазикс, 20-40% глюкоза, гемодилиз при калии > 7 ммоль/л
симптоматическая терапия: коррекция анемии, коррекция сердечной и дыхательной недостаточности, коррекция КОС, антибиотики
при отеке головного мозга: гипотензивная терапия, противосудорожные препараты
исходы
полное выздоровление – 46%
гибель в остром периоде – 2-10%
переход ОПН в ХПН – 1-2%
Длительность диспансерного наблюдения ???
ЗАДАЧА № 90. Больной С., 5 лет
приобретенная гемолитическая анемия иммунная с неполными.
Данные: тяжелая анемия < 60 г/л (38 г/л), ретикулоцитоз (11%), лейкоцитоз со сдвигом до миелоцитов, наличие свободного гемоглобина в плазме, «+» прямая проба Кумбса (обнаружение антител, фиксированных на мембране эритроцитов больного)
при данном заболевании гемолиз внутриклеточный (есть в норме, происходит в макрофагах селезенки): ↑ непрямого БР, ретикулоцитоз, темная моча
осложнения: острая сердечно-сосудистая недостаточность, отек головного мозга
дифференциальный диагноз: наследственные и другие приобретенные гемолитические анемии,
неотложная терапия: купирование анемического синдрома – переливание эритроцитарной массы (лучше отмытые эритроциты после индивидуального подбора между эритроцитами донора и сывороткой реципиента с помощью непрямой реакции Кумбса)
физиологический гемолиз – разрушение стареющих эритроцитов макрофагами селезенки. В норме число разрушающихся Эр равно числу вновь образуемых. Срок жизни нормальных Эр 100-120 суток.
особенности кровообращения в селезенке, способствующие разрушению эритроцитов:
Обмен бр в норме и при гемолизе
ЗАДАЧА № 91. Девочка З., 12 лет.
группа заболеваний – тромбоцитопатии, у данного ребенка – тромбастения Гланцмана (в основе – количественный и качественный дефект комплекса GPIIb/IIIa мембраны тромбоцита)
клинические данные – повышенная кровоточивость у отца, пятнисто-петехиальный (микроциркуляторный) тип кровоточивости (кожный геморрагический синдром, носовые кровотечения, кровоизлияния в слизистые оболочки, кровотечения неадекватные тяжести травмы)
лабораторные данные – удлинение времени кровотечения по Дюке, замедление ретракции кровяного сгустка, нормальный уровень тромбоцитов в крови, нарушена агрегация под влиянием АДФ, адреналина, коллагена и нормальная ристоцетин-агрегация (↓ при болезни Виллебранда)
пятнисто-петехиальный (микроциркуляторный) тип кровоточивости
дифф диагноз: другие наследственный тромбоцитопатии
патология мембраны тромбоцитов: макроцитарная тромбодистрофия Бернара-Сулье (дефицит комплекса GPIb/IX; тромбоцитопения, гигантские тромбоциты, агрегация под влиянием АДФ, адреналина, коллагена нормальная, ↓ ристоцетин-агрегация, т.е. наоборот, чем при тромбастении Гланцмана)
болезни недостаточности пула хранения (патология альфа-гранул, дефицит плотных гранул)
нарушения высвобождения гранул
дисфункции тромбоцитов в сочетании с наследственными аномалиями (синдром Вискотта-Олдрича, аномалия Мея-Хеглина)
план лечения больной: неотложная терапия для купирования геморрагического синдрома (тромбоконцентрат) и профилактические мероприятия по предупреждению и ↓ кровоточивости.
Витамины С, Р, А (не надо В6, т.к. ингибирует функции тромбоцитов)
Ангиопротекторы – дицинон
Ингибиторы фибринолиза – эпсилон-аминокапроновая кислота
Трансплантация костного мозга
механизм возникновения геморрагического синдрома – нарушение агрегации тромбоцитов к сосудистой стенке при ее повреждении => кровотечение
неотложные мероприятия: орошение кровоточащей поверхности холодной аминокапроновой кислотой с последующей аппликацией фибринной пленки с тромбином (следует избегать тугой тампонады носа, т.к. после удаления тампона кровотечение еще больше усиливается)
консультации специалистов: гинеколог (при длительных и обильных меноррагиях), ЛОР (если необходима тонзилэктомия, то проводится специальная предоперационная подготовка)
ЗАДАЧА № 92. Девочка Лена Г., 3-х лет.
Наследственный микросфероцитоз (болезнь Минковского-Шоффара), гемолитический криз
диагностика:
клиника: бледность, желтуха, изменения черепа – гемическая гипоксия («башенный» череп, «седловидная» переносица, «готиченское» небо), спленомегалия, систолический шум
лабораторные данные
ОАК: анемия гиперрегенераторная (ретикулоциты > 2%), гипер- (ЦП > 1) / нормо-хромная (в данной задаче нормохромная – ЦП=1); анизоцитоз (Эр разного диаметра), пойкилоцитоз (Эр разной формы; в задаче – 60% Эр сферической формы + сдвиг кривой Прайс-Джонса влево), лейкоцитоз (раздражение ростка), базофильная пунктация Эр, тельца Жолли, ↑ СОЭ
ОРЭ (N min – 0,44%, max – 0,32 %; патология – min> 0,68%) – в данной задаче min=0,72%, max=0,36%
б/х анализ крови: ↑ непрямого БР (140,4 ммоль/л) – гемолиз; ↑ прямого БР (32,2) – обтурационная желтуха при желче-каменной болезни
внутриклеточный гемолиз (желтуха, бледность. спленомегалия). При болезни Минковского-Шоффара есть аномалии мембраны Эр (качественный и/или количественный дефект белков спектрина и анкирина). В норме Эр деформируются и гибнут в селезенке. Сфероциты образуются при повторном прохождении Эр через селезенку за счет потери части клеточной мембраны => сфероциты теряют эластичность и способность к деформации при прохождении через синусы селезенки => застревают в селезенке => разрушаются, гибнут и захватываются фагоцитами селезенки. Фагоцитарная гиперактивность селезенки приводит к прогрессирующей гиперплазии органа и дальнейшему повышению фагоцитарной активности. При разрушении Эр выделяется гемоглобин, который распадается на гем (→ непрямой БР↑) и глобин (→аминокислоты) + ретикулоцитоз, темная моча
оптимальное лечение. Лечение гемолитического криза
инфузионная терапия (дезинтоксикация)
альбумин (связывание непрямого БР и выведение его из организма)
форсированный диурез (петлевые диуретики => ↓ калий)
отмытые Эр
фолиевая кислота 1 мг/сут
осложнения: желче-каменная болезнь (БР камни), гиперспленизм (панцитопания + спленомегалия), апластический криз (↓ ретикулоцитов) – внезапно / после ОРВИ (парвовирус В19), мегалобластоидный криз (за счет ускоренного оборота Эр), анемическая кома, трофические язвы (чаще у взорослых)
механизм костных деформаций: за счет раздражения эритроидного ростка происходит гиперплазия красного костного мозга → увеличение объема костномозгового канала → деформация кости
физиологический гемолиз – внутриклеточный гемолиз (в норме «старые» Эр разрушаются в макрофагах селезенки)
б/х признаки:
внутриклеточный гемолиз (физиологический): ↑ непрямой БР
внутрисосудистый гемолиз (патологический): ↑ свободный гемоглобин плазмы, ↓ гаптоглобин (он утилизирует свободный гемоглобин), часть свободного гемоглобина, которая не захватилась гаптоглобином, превращается в метгемоглобин за счет кислорода крови (метгемоглобин придает моче черный цвет)
Обмен бр
ГАСТРОЭНТЕРОЛОГИЯ
ЗАДАЧА № 93. Мальчик, 13 лет, в течение последних 2 лет беспокоят боли в эпигастральной области.
Язвенная болезнь 12-перстной кишки. Острая или впервые выявленная, неосложненная. Язвы: 1- рубцующаяся, по задней стенке, небольшая, в луковице 2- острая, небольшая, на передней стенке. Признаки хеликобактериоза.
Этиопатогенез. Это полиэтиологическое заболевание: наследств.пред-ть, нейропсих. факторы, алиментарные факторы, вредные привычки, лекарственный фактор, инфекция- H.pylori. В патогенезе основа- это дисбаланс между факторами «агрессии» и факторами «защиты», а также нейроэндокринной системы, которая осущ. взаимосвязь между этими факторами. Факторы «защиты»: слизеобразование, продукция бикарбонатов, активная регенерация клеток, хорошее кровоснабжение слизистой, норм. содержание ПГ слизистой, иммунная защита. Факторы «агрессии»: соляная кислота, пепсин, нарушение моторики. Роль H.pylori: 1) образует аммиак из мочевины, что приводит к защелачиванию содержимого, что стимулирует еще большую продукцию агрессивных факторов. 2) ряд штаммов выделяют цитотоксины, повреждающих слизистую.
Оценка лабораторных данных: ОАК- без патологии; ОАМ- без патологии; БАК- без патологии; ЭГДС- признаки эзофагита, ГЭР, язвы небольшая на передней стенке, средняя на задней стенке, активные.
Дополнительные исследования: 1). исследование в/желудочной секреции (диагностически значимо HCl свыше 12 ммоль/ч и после стимуляции выше 17). 2) интрагастральная рН метрия (характерно непрерывное кислотообразование с рН от 1,0-2,5). 3) методы диагностики H.pylori: а- биопсия (уже взята, поэтому необходимо провести бактериологический, гистологический и цитологический методы). б- тесты на определение продуктов жизнедеятельности: уреазный, дыхательный. в- иммунный (на а/т к H.pylori) г- ПЦР в кале.
Следует проводить рН метрия верхних отделов ЖКТ, т.к. есть признаки на ЭГДС ГЭР и эзофагита.
Эндоскопические признаки инфекции H.pylori: наличие язв в луковице двенадцатиперстной кишки, множественные выбухания на стенках слизистой оболочки антрального отдела желудка, гиперемия слизистой оболочки, наличие мутной слизи в просвете желудка, отек и утолщение складок антрального отдела и тела желудка
Диагностика H.pylori: - ЭГДС-признаки; - биопсия (бактериологический, гистологический и цитологический методы);- тесты на определение продуктов жизнедеятельности: уреазный, дыхательный; - иммунный (на а/т к H.pylori) г- ПЦР в кале, слюне, зубном налете.
При диагностике эрадикации используют инвазивные методы (ЭГДС + как минимум цитология и гистология биоптата) и неинвазивные (уреазный и дыхательный тесты). Инвазивными методами необходимо 2 биоптата из тела и 1 биоптат из антрума.
Под эрадикацией понимается полное уничтожение микроорганизма, определяемое через 4-6 недель после проведенного лечения.
Схема лечения: 1. Лечение обострения. 2. Реабилитация. 3. Профилактика.
Лечение обострения: Режим (при впервые выявленной язве- госпитализация). Диета (№1). Физиотерапия (тепловое лечение, модулированные токи…) Фармакотерапия: 1) антациды (например, маалокс 3-4 раза в день через 1,5 ч после еды) 2) антисекреторные (Н2 блокаторы, ингибиторы протонной помпы: например, омез 20 мг 2 раза в сутки 2 недели) 3) препараты местной защиты (сукральфат) и репаранты (метилурацил) 4) антихеликобактерные схемы: не менее 3 препаратов, не менее 7 дней. Например, 1 схема: ингибитор прот.помпы + кларитромицин 500 мг 2 раза+ амоксициллин 1000 мг 2 раза. Схема № 2: ингибитор прот.помпы+ висмута цитрат+ тетрациклин+ метранидазол
Рекомендации после выписки: контроль заживления язвы через 6 недель после лечения. Режим. Диета. Консультации гастроэнтеролога (минимум 2 раза в год при отсутствии рецедивов- весна и осень).
ЗАДАЧА № 94. Девочка, 13 лет, предъявляет жалобы на боли в животе, слабость, быструю утомляемость.
Язвенная болезнь 12-перстной кишки, хроническая, осложненная кровотечением средней степени тяжести (геморрагический шок 1 степени, постгемораггическая анемия средней степени), хронические язвы: 1- активная, крупная, на задней стенке, 2- на передней стенке, стадия «красного рубцевания». Хронический гастродуоденит. Реактивный панкреатит.
Этиопатогенез. Это полиэтиологическое заболевание: наследств.пред-ть, нейропсих. факторы, алиментарные факторы, вредные привычки, лекарственный фактор, инфекция- H.pylori. В патогенезе основа- это дисбаланс между факторами «агрессии» и факторами «защиты», а также нейроэндокринной системы, которая осущ. взаимосвязь между этими факторами.
Факторы «защиты»: слизеобразование, продукция бикарбонатов, активная регенерация клеток, хорошее кровоснабжение слизистой, норм. содержание ПГ слизистой, иммунная защита.
Факторы «агрессии»: соляная кислота, пепсин, нарушение моторики. Роль H.pylori: 1) образует аммиак из мочевины, что приводит к защелачиванию содержимого, что стимулирует еще большую продукцию агрессивных факторов. 2) ряд штаммов выделяют цитотоксины, повреждающих слизистую.
Осложнения ЯБ в детском возрасте: кровотечение, перфорация язвы, пенетрация в соседние органы.
Дополнительные методы исследования: выявление инфекции H.pylori- биопсия (бактериологический, гистологический и цитологический методы);- тесты на определение продуктов жизнедеятельности: уреазный, дыхательный; - иммунный (на а/т к H.pylori) г- ПЦР в кале, слюне, зубном налете.
Состояние ребенка при поступлении тяжелое. Тяжесть состояния обусловлена осложнением основного заболевания - кровотечение с признаки геморрагического шока и постгемораггической анемии средней степени тяжести (гемоглобин 72 г/л).
ОАК: анемия средней степени (гемоглобин 72 г/л, ЭЦ 2,8, ЦП 0,77, СОЭ 12), гиперрегинераторная (РЦ= 50, ретикулоцитарный криз). Время кровотечения по Дюке укорочено (норма= 2- 3 мин), Время свертывания норма. Дополнительное гематологическое обследование не требуется. Снижение сывороточного железа
Лечение: I. остановка кровотечения: на догоспит этапе- холод, постельный режим, при низком АД положение Тренделенбурга. Кислородртерапия, в/в дицинон, глюконат кальция, внутрь аминокапроновая кислота, невсасывающиеся антациды, госпитализация. Госпит. Лечение: Реанимация/хирург. Отделение, холод, голод, покой. 1) инфузионная терапия: в/в капельно поликлюкин (или Глю 5 %, р-р Рингера), после норм АД- реополиклюкин или 10% альбумин. При необходимости- переливание эр массы. 2) Гемостатическая терапия: в/в дицинон 2-4 мл, транексамовая кислота 1-1,5 мг/кг, 100-200 мл аминокапроновой кислоты. При повышенной рН желудка- антисекреторные препараты. 3) эндоскопический метод остановки кровотечения. при отсутствии динамики и продолж. Кровотечении- экстренная операция. II. Реабилитация (обычные схемы лечения).
Методы остановки кровотечения из ВО ЖКТ: 1- медикаментозные (см. выше), 2- эндоскопические: орошение холодным физ.р-ром, фотокоагуляция, клипирование, склерозирование.
Хронический гастродуоденит. Реактивный панкреатит.
Реактивный панкреатит – это приступ острого панкреатита на фоне обострения заболеваний желудка, двенадцатиперстной кишки, желчного пузыря или печени. К развитию острого панкреатита приводит нарушение внутриклеточного образования и транспорта ферментов поджелудочной железы и активация веществ, которые называют проферментами (предшественники ферментов).
Тактика диспансерного наблюдения: контроль заживления язвы через 6 недель после лечения. Режим. Диета. Консультации гастроэнтеролога (минимум 2 раза в год при отсутствии рецедивов- весна и осень).
ЗАДАЧА № 95. Мальчик, 10лет, в течение последнего года боли в эпигастрии, появляющиеся утром
Язвенная болезнь 12-перстной кишки, острая или впервые выявленная, неосложненная. Язвы: 1 - рубцующаяся, по передней стенке, небольшая, в луковице, 2- рубцующаяся, по задней стенке, небольшая, в луковице. Признаки хеликобактериоза. Обоснование: жалобы (боли через 1-2 часа после еды, купир. Приемом пищи, препаратами, обострение после стресса), семейный анамнез, при осмотре + симптом Менделя, боли в эпигатсрии и пилородуоденальной области, при ЭГДС- наличие язв + признаки хеликобактериоза (мутная слизь, множ. выбухания слизистой, гиперемия и отечность слизистой)
Дополнительные методы исследования: на мой взгляд, ничего не надо.
Результаты исследований: ОАК- без патологии; ОАМ- без патологии; БАК- без патологии; ЭГДС- признаки язвенной болезни, хеликобактериоза.
Этиопатогенез. Это полиэтиологическое заболевание: наследств.пред-ть, нейропсих. факторы, алиментарные факторы, вредные привычки, лекарственный фактор, инфекция- H.pylori. В патогенезе основа- это дисбаланс между факторами «агрессии» и факторами «защиты», а также нейроэндокринной системы, которая осущ. взаимосвязь между этими факторами. Факторы «защиты»: слизеобразование, продукция бикарбонатов, активная регенерация клеток, хорошее кровоснабжение слизистой, норм. содержание ПГ слизистой, иммунная защита. Факторы «агрессии»: соляная кислота, пепсин, нарушение моторики. Роль H.pylori: 1) образует аммиак из мочевины, что приводит к защелачиванию содержимого, что стимулирует еще большую продукцию агрессивных факторов. 2) ряд штаммов выделяют цитотоксины, повреждающих слизистую.
Диета № 1: Стол N 1. Показан при язвенной болезни желудка и 12-перстной кишки, на протяжении 6-12 мес. после обострения, а также при гастритах с повышенной кислотностью Исключают все жареное, соленое, перченое и острое. Пищу принимают часто 5-6 раз в сутки, хорошо ее пережевывая; следует избегать слишком горячей или слишком холодной пищи. Стол N 1а. Показан при обострениях язвенной болезни, обострениях хронического гастрита с повышенной кислотностью. Прием пищи при постельном режиме через каждые 2-3 часа в жидком и полужидком виде, теплом виде. При плохой переносимости молока (пучение живота, понос) его рекомендуют давать малыми количествами, разбавляя слабым чаем. Стол N 1б. Показан при затихании обострения язвенной болезни и хронических гастритов с повышенной кислотностью Питание шестикратное в полужидком и пюреобразном виде.
принципы лечения: 1. Лечение обострения. 2. Реабилитация. 3. Профилактика.
Лечение обострения: Режим (при впервые выявленной язве- госпитализация). Диета (№1). Физиотерапия (тепловое лечение, модулированные токи…) Фармакотерапия: 1) антациды (например, маалокс 3-4 раза в день через 1,5 ч после еды) 2) антисекреторные (Н2 блокаторы, ингибиторы протонной помпы: например, омез 20 мг 2 раза в сутки 2 недели) 3) препараты местной защиты (сукральфат) и репаранты (метилурацил) 4) антихеликобактерные схемы: не менее 3 препаратов, не менее 7 дней. Например, 1 схема: ингибитор прот.помпы +кларитромицин 500 мг 2 раза+ амоксициллин 1000 мг 2 раза. Схема № 2: ингибитор прот.помпы+ висмута цитрат+ тетрациклин+ метранидазол
принципы катамнестического наблюдения: контроль заживления язвы через 6 недель после лечения. Режим. Диета. Консультации гастроэнтеролога (минимум 2 раза в год при отсутствии рецедивов- весна и осень).
ЗАДАЧА № 96. Мальчик 12 лет, в течение последнего года беспокоят боли в подложечной области
Гастроэзофагеальная рефлюксная болезнь: эрозивная форма (жалобы на боли после приема жареной пищи, газировки и ночью отрыжка, боли за грудиной, семейный анамнез отягощен по заболеваниям ЖКТ, при осмотре- болезненность в эпигастрии, Rh с барием- рефлюкс, рН метрия- снижение рН в пищеводе). Эрозивный рефлюкс эзофагит II степени: одиночная эрозия до 0,6 см (жалобы на боли после приема жареной пищи, газировки и ночью отрыжка, боли за грудиной, семейный анамнез отягощен по заболеваниям ЖКТ, Rh- дефект заполнения, кардия не смыкается; ЭГДС- языки пламени, отечность стенки н/3 пищевода, эрозия до 0,6 см- сразу II степень). Хронический гастродуоденит (жалобы на боли после приема жареной пищи, газировки и ночью отрыжка, боли за грудиной, семейный анамнез отягощен по заболеваниям ЖКТ, ЭГДС- гиперемии, отечность слизистой желудка и постбульбарных отделов). Дуоденогастральный рефлюкс (рН метрия- а антрум пенриод. Повышение рН выше 5 ед.).
Диф диагноз: ГЭРБ необходимо дифференцировать от инфекционного или лекарственного (или вызванного действием различных раздражающих веществ) эзофагита, язвенной болезни, диспепсии, желчной колики, ишемической болезни сердца и нарушений моторики (двигательной активности) пищевода.
Этиопатогенез. Это многофакторное заболевание- сочетание предрасполагающих факторов (наследственность, стресс, алиментарный, вредные привычки, прием некоторых препаратов)+ нарушение механизмов, препятствующих забросу содержимого Ж в пищевод.
Механизмы:
недостаточность запирательного механизма: сжимающее действие диафрагмы (на вдохе вниз и вправо); длина брюшного отдела пищевода (не менее 2 см); угол Гиса (между пищеводом и желудком, не более 45 гр.); клапан Губарева (выросты слизистой); зона увел. давления в области НПС (в норме 6-30 мм р.с.); в/брюшное давление (в норме 6-8 мм р.с.); мембрана Лаймера (пищеводно-диафрагмальная связка).
снижение пищ. клиренса (скорости убывания химического раздражителя из пищевода за счет перистальтики и ощелачивания слюной и слизью).
снижение резистентности слизистой
Кардиопищеводный переход = запирательный механизм – смотри 3).
Rh проводится с целью: помогает определить наличие стриктур или язв пищевода, опухоли, грыжи пищеводного отверстия диафрагмы, а также заброс содержимого Ж в пищевод. Лучше всего проводить в положениях лежа с опущенным головным концом 15 град., при покашливании, натуживании.
Осложнения: - пептические язвы пищеводы (с возмыжным осложнением- перфорацией и т.д.); - стенозирование пищевода; - пищевод Баретта (метаплазия цилиндрического эпителия).
Внепищеводные проявления ГЭРБ: 1. орофарингеальные симптомы. 2. отоларингологическая симптоматика. 3. бронхолегочные симптомы. 4. боли в грудной клетке, связ/не связ с ИБС 5. другие
Терапия. Режим (спать с приподнятым головным концом, не носить тугую одежду, не наклонеяться вперед после еды, отказ от вредных привычек). Диета (не есть обильно, не есть на ночь, не есть раздражающую пищу). Фармакотерапия: антациды, антисекреторные препараты (Н2 блокаторы, инг. Протонной помпы), прокинетики. Терапия: step-up (Н2 блокаторы+ прокинетики—1/2 д ИПП—1д ИПП—2 д ИПП) и step-down.
Режим (спать с приподнятым головным концом, не носить тугую одежду, не наклонеяться вперед после еды, отказ от вредных привычек).
