
- •Часть II
- •Строение и функции почек
- •- Клубочек
- •Врожденные аномалии
- •Кистозные болезни почек
- •Гломерулярные болезни (общие сведения)
- •Острый гломерулонефрит
- •Нефротический синдром
- •I Ранние I - II стадии | | Поздние III - IV стадии [
- •Хронический гломерулонефрит
- •Повреждения почечных клубочков, связанные с системными заболеваниями
- •Диабетический гломерулосклероз
- •Амилоидоз
- •Другие системные заболевания
- •Наследственный нефрит
- •Заболевания почек, связанные с поражением канальцев и интерстиция
- •Пиелонефрит и инфекции мочевыводящих путей
- •Тубулоинтерстициальный нефрит, вызванный лекарствами и токсинами
- •Уратная нефропатия
- •Гиперкалыщемия и нефрокалыданоз
- •Множественная миелома
- •Доброкачественный нефросклероз
- •Злокачественная фаза гипертензии (злокачественный нефросклероз)
- •Стеноз почечной артерии
- •Тромботические микроангиопатии
- •Другие сосудистые заболевания почек
- •Обструкция мочевыводящих путей (обструктивная уропатия)
- •Уролитиаз (камни почек)
- •Опухоли почек
- •Заболевания мочеточников
- •Заболевания мочевого пузыря
- •Заболевания уретры
- •Болезни мужского полового члена
- •Болезни предстательной железы
- •Заболевания яичек и придатков яичек
- •Воспалительные и некротические заболевания
- •Фиброзно-кистозные заболевания
- •Опухоли
- •Заболевания грудных желез у мужчин
- •Заболевания вульвы и влагалища
- •Болезни матки
- •Секреторная фаза
- •Причины
- •Болезни маточных труб
- •Болезни яичников
- •Опухоли
- •Опухолей
- •Глава 22 патология беременности и послеродового периода- пре- и постнатальные расстройства, заболевания младенчества и детства
- •Патология плаценты
- •Патология беременности
- •Патология маточно - плацентарных (спиральных) артерий
- •Внутриутробный возраст и масса плода
- •Родовая травма и родовые повреждения
- •Болезни легких перинатального периода
- •Врожденные пороки развития
- •Внутриутробные инфекции
- •Гемолитическая болезнь новорожденных
- •Наследственные нарушения метаболизма
- •Гидроксилирование фенилалалина Фенил апанингидроксилаза
- •Нарушение гидроксилирования при фенилкетонурии Фенил апанингидроксилаза
- •II этап галакт030 _ 1 _ фосфат—
- •III этап
- •Синдром внезапной смерти ребенка
- •Опухоли у детей
- •Болезни щитовидной железы
- •Болезни околощитовидных желез
- •Болезни коркового вещества надпочечников
- •- Дегидроэпиандростерон
- •Болезни мозгового вещества надпочечников
- •Болезни тимуса (вилочковой железы)
- •Болезни шишковидной железы
- •Множественная эндокринная неоплазия
- •24.1. Общие сведения
- •24*2» Аномалии развития костей
- •Заболевания, связанные с аномалией матрикса кости
- •Остеогенеза
- •Наследования Сущность поражения коллагена
- •Заболевания, вызванные дисфункцией остеокластов
- •Заболевания, связанные с нарушениями минерального гомеостаза
- •Остеонекроз (аваскулярный остеонекроз, асептический некроз кости)
- •Остеомиелит
- •Опухоли и опухолеподобные заболевания костей
- •Опухоли, сгруппированные по источнику гистогенеза
- •Костеобразующие опухоли
- •Хрящеобразующие опухоли
- •Соединительнотканные (фиброзные) и фиброзно-костные опухоли
- •Опухоли разного происхождения
- •Метастатические опухолевые поражения скелета
- •Болезни суставов
- •Остеоартрит, или дегенеративное заболевание суставов
- •Ревматоидный артрит
- •Серонегативные спондилоартропатии
- •Инфекционный артрит
- •Артропатии с отложением кристаллов
- •Опухоли суставов и структур, связанных с суставами
- •Опухоли и опухолеподобные образования мягких тканей
- •Заболевания скелетных мышц
- •Мышечные дистрофии
- •Врожденные миопатии
- •Миопатии, связанные с врожденными ошибками метаболизма
- •Воспалительные миопатии
- •Поражения нервно-мышечного соединения
- •Опухоли скелетной мускулатуры
- •Глава 25 заболевания кожи
- •Общие сведения
- •Нарушения пигментации.
- •Маркерные признаки
- •Доброкачественные эпителиальные опухоли
- •Предраковые состояния и злокачественные опухоли эпидермиса
- •Опухоли дермы
- •Опухоли кожи, развивающиеся из «пришлых» клеточных элементов
- •Острые воспалительные дерматозы
- •Хронические воспалительные дерматозы
- •Буллезные заболевания кожи
- •25*10* Инфекционные и паразитарные заболевания кожи
- •Глава 26 заболевания центральной нервной системы, периферических нервов, глаз и ушей
- •Общие сведения
- •Основные проявления поражений мозговой ткани
- •181 /4. Зак. М. А. Пальцева, т. 2, ч. 2
- •Объемные (расширяющиеся) внутричерепные заболевания
- •Черепно-мозговая травма
- •Нарушения кровообращения
- •Головного мозга
- •ЬСхема 26.7. Инфаркты головного мозга в бассейне средней мозговой артерии
- •Инфекционные заболевания центральной нервной системы
- •Гнойные инфекции
- •Негнойные инфекции
- •Грибковые инфекции
- •Вирусные инфекции
- •19 /4. Зак. М. А. Пальцрня, т. 2, ч. 2
- •Демиелинизирующие заболевания
- •Метаболические заболевания центральной нервной системы
- •Заболевания центральной нервной системы, связанные с различными видами недостаточности, интоксикации и лучевой терапии
- •Изменения центральной нервной системы при старении, дегенеративных процессах и деменции (слабоумии)
- •Системные заболевания центральной нервной системы
- •Врожденные аномалии (пороки развития) центральной нервной системы. Повреждения головного мозга в перинатальном периоде
- •Заболевание спинного мозга
- •Поражением
- •Опухоли центральной нервной системы
- •Заболевания периферических нервов и параганглиев
- •Заболевания глаз
- •Стекловидное тело
- •Заболевания уха
- •3 Шейки матки II, 193
- •Часть II 1
Патология беременности
Спонтанные аборты. Такие аборты составляют 10—20 % клинически диагностированных беременностей. Если аборт происходит в первые 2—3 нед после оплодотворения, то кровотечение по времени совпадает с менструацией, и такую беременность нельзя установить без гормонального исследования у женщины. С учетом этих случаев частота спонтанных абортов увеличивается до 30—40 %.
Причины спонтанных абортов: хромосомные и генные мутации, иммунологические факторы, эндокринные нарушения, психологические факторы, пороки развития матки, инфекции, сахарный диабет, системная красная волчанка и другие экстра- генитальные заболевания матери, а также физические и химические агенты (радиация, лекарственные препараты).
Особая роль в этиологии спонтанных абортов принадлежит хромосомным аберрациям (см. главу 8). Основное число эмбрионов с аберрантным кариотипом гибнет в первые недели беременности. Так, в первые 6—7 нед беременности аномальный ка- риотип имеют 60—75 %, в 12—17 нед — 20—25 %, а в 17—28 недель — только 2—7 % абортусов. Среди хромосомных аберраций у абортусов 45—55 % составляют аутосомные трисомии, 20— 30 % — моносомия 45X0, 15—20 % — триплоидия и 5 % — тет- раплоидия. Большинство цитогенетических аномалий, наблюдаемых у абортусов, возникает de novo. Небольшое число аномалий связано с хромосомными аберрациями родителей, чаще всего со сбалансированными транслокациями. В таких случаях наблюдаются повторные выкидыши. Хромосомные мутации у спонтанных абортусов часто сопровождаются аномалиями развития («пустые зародышевые мешки», одиночные и множественные пороки развития), а также отклонениями в развитии плаценты.
Любая тяжелая инфекционная болезнь матери (грипп, крупозная пневмония и др.) на ранних сроках беременности может вызвать аборт. Однако некоторые микроорганизмы обладают выраженным абортивным эффектом, не обусловливая при этом, как правило, клинически выраженной «инфекционной» симптоматики у женщины. К ним относят вирус краснухи, листе- рию, цитомегаловирус, токсоплазму, кампилобактер, вирусы простого герпеса и Коксаки. При спонтанных абортах значительно повышена частота хламидийной, микоплазменной и уреаплазменной инфекций.
Материал, получаемый после спонтанных абортов для патоморфологического исследования, очень разнороден. Это может быть полностью сохранное плодное яйцо, ворсины хориона или децидуальная ткань. Изменения зависят от времени, прошедшего между отторжением продуктов оплодотворения и гибелью плода. Под микроскопом в материале, полученном после выскабливания полости матки, можно увидеть: очаги некроза децидуальной ткани с выраженной инфильтрацией нейтрофилами; тромбы в децидуальных кровеносных сосудах; различные по объему очаги кровоизлияния (как свежего, так и старого); отечные и лишенные сосудов ворсины хориона. Исследование полностью сохранного материала позволяет оценить состояние эмбриона, наличие у него пороков развития, аномалий плаценты и пуповины. Однако такой материал редко доступен для исследования. Обычно анализируют фрагменты децидуальной ткани и ворсины хориона. Исследование при этом преследует следующие основные цели: доказать наличие беременности; подтвердить локализацию беременности в матке; оценить примерный срок аборта по морфологии ворсин; исключить трофо- бластическую болезнь (см. ниже).
Эктопическая беременность. Внематочная (эктопическая) беременность представляет собой беременность при локализации плодного яйца вне полости матки. Она встречается с частотой примерно 1 случай на 150 наблюдений беременности. В 95— 99 % случаев плод располагается в маточных трубах, очень редко — в яичниках, брюшной полости, шейке матки.
К развитию внематочной беременности могут приводить различные заболевания, прямо или косвенно влияющие на передвижение оплодотворенной яйцеклетки. На первом месте среди причин внематочной беременности находятся воспалительные заболевания придатков матки, осложняющиеся развитием спаек и сужением просвета маточных труб. При половом инфантилизме маточные трубы имеют узкий извитой просвет, кроме того, нарушена перистальтика труб. В 50 % случаев внематочная беременность связана с гипоплазией желтого тела яичника, нередко в сочетании со структурной патологией маточных труб. Среди более редких причин внематочной беременности отмечают применение гормональной контрацепции и внутриматочных контрацептивов, а также пороки развития матки. Таким образом, при эктопической беременности оплодотворенная яйцеклетка не попадает в полость матки и имплантируется в ложе, не приспособленном к развитию беременности (труба, яичник, брюшина).
Морфологическая диагностика трубной беременности обычно не представляет трудностей, так как маточная труба расширена на каком-либо участке, в нем можно увидеть плодное яйцо, часто с массивным кровоизлиянием. Гистологически определяются ворсины хориона, проникающие в толщу мышечной оболочки трубы, клетки вневорсинчатого трофобласта, Фибпиноил (рис. 22.3). В слизистой оболочке труб и матки возникает децидуальная реакция. При морфологическом исследовании материала трубной беременности важно обращать внимание на признаки, указывающие на тот или иной патогенетический вариант трубной беременности (наличие признаков хронического воспа-
Рис.
22.3. Трубная беременность. В стенке
маточной трубы скопление клеток
вневорсинчатого цитотрофобласта
(указано стрелкой), широкая полоса
фибриноида.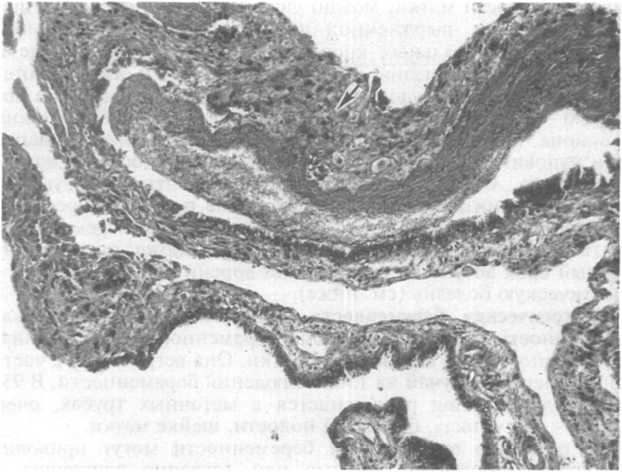
ления, недостаточная децидуальная реакция при гипоплазии желтого тела и др.). Это важно для разработки лечебной тактики, препятствующей повторному развитию у женщины трубной беременности, что заканчивается трубным бесплодием.
Эктопическая беременность, как правило, прерывается до 5—6-недельного срока и может сопровождаться опасным для жизни внутренним кровотечением. Прерывание трубной беременности происходит двумя путями: посредством трубного аборта или разрыва трубы. При разрыве трубы с выхождением плодного яйца в брюшную полость возникают резкая боль в животе, головокружение, симптомы коллапса. В таком случае необходимо срочное хирургическое вмешательство. При трубном аборте плодное яйцо отслаивается от стенки трубы и благодаря антиперистальтическим движениям изгоняется через ампулярную часть в брюшную полость. Неполным называют трубный аборт в случае, если зародыш с плацентой, окруженные сгустками крови, остаются в просвете трубы.
Казуистическими являются случаи, когда яйцеклетка имплантировалась в брюшной полости на брюшине, сальнике, печени, желудке, селезенке (первичная брюшная беременность). Чаще наблюдают вторичную брюшную беременность, возникающую после прерывания трубной беременности. Исход такой беременности также крайне неблагоприятен: в любой момент могут произойти разрыв плодовместилища и массивное кровотечение. Жизнь больной подвергается при этом смертельной опасности, а плод погибает. В некоторых случаях внутреннее кровотечение не имеет катастрофического характера, больная выздоравливает. В таких случаях погибший плод мумифицируется, иногда обызвествляется (литопедион). В диагностике внематочной беременности большое значение имеют определение уровня хорионического гонадотропина, ультразвуковое исследование, лапароскопия.
Токсикозы беременных (гестозы, токсемия беременности). Они являются наиболее частой патологией, непосредственно связанной с беременностью. В зависимости от времени возникновения выделяют ранние и поздние гестозы.
Ранние гестозы. К ним относят рвоту беременных, чрезмерную рвоту и птиализм. Ранние гестозы возникают на 1 —
м месяце беременности и обусловлены, вероятно, перераздра- жением вегетативных нервных центров импульсами от увеличенной матки и угнетением коры головного мозга. Согласно другой теории, основную роль в развитии рвоты беременных играют резкое повышение концентрации эстрогенов и прогестерона в крови женщины. Чрезмерная рвота, до 20 раз в сутки, приводит к резкому истощению и обезвоживанию, авитаминозу. В очень тяжелых случаях может развиться гипохлоремическая кома. В таких ситуациях акушеры предпочитают прерывание беременности. Птиализм (слюнотечение) — более редкая форма раннего токсикоза, характеризующаяся обильным слюноотделением (более 1 л слюны в 1 сут).
Поздние гестозы. Они представлены водянкой, нефропатией, преэклампсией и эклампсией. В настоящее время для обозначения поздних токсикозов чаще применяют термин «ЕРН-гестоз» (edema, proteinuria, hypertension). Указанные в названии симптомы — отеки, протеинурия, повышение артериального давления — являются основными диагностическими признаками этого состояния. Формы поздних гестозов служат последовательными стадиями заболевания. В англоязычной литературе первые три вида гестозов объединяют под термином «преэклампсия» и, таким образом, в общей сложности выделяют лишь две формы ЕРН-гестозов: преэклампсию и эклампсию.
Поздние гестозы развиваются, начиная с 32—34 нед беременности, однако, вероятнее всего, начало их развития приходится на гораздо более ранние сроки, а в последнем триместре происходит лишь клиническая манифестация. Частота возникновения поздних токсикозов, по данным разных авторов, значительно варьирует. Наиболее достоверной, очевидно, следует считать частоту 8—12 %. Поздние токсикозы обычно встречаются у первобеременных. Гораздо чаще, чем среди всех беремен - ных, они наблюдаются при многоплодной беременности. Раннее развитие токсикоза отмечено при пузырном заносе (см. ниже).
Причина ЕРН-гестозов не установлена. Очевидно лишь, что заболевание связано с наличием в организме беременной плацентарной ткани. Рождение плаценты прекращает течение болезни. Существует множество теорий патогенеза гестозов, ставящих во главу угла различные аспекты — наследственные, иммунологические, эндокринные и др., ни одна из них не является исчерпывающей. В настоящее время наиболее распространено мнение, что основным звеном в патогенезе гестоза служит патология спиральных артерий матки.
При нормальной беременности внеплацентарный трофо- бласт проникает глубоко в эндометрий, позднее — в миометрий, закономерно вызывая следующие изменения спиральных артерий: мышечная и эластическая оболочки разрушаются, на их месте образуется широкий слой фибриноида. Диаметр спиральных артерий при этом увеличивается в 10—15 раз, а отсутствие мышечной оболочки делает сосуды независимыми от действия сосудодвигательных агентов, поступающих с кровью матери. Описанные изменения необходимы для обеспечения нормального течения беременности, поэтому их называют физиологическими, или гестационными. При ЕРН-гестозах в спиральных артериях не происходит физиологических изменений и обычно отсутствует инвазия трофобласта в миометрий. Просвет спиральных артерий остается узким, плацента испытывает недостаток крови. Кроме того, сосуды остаются чувствительными к действию вазомоторных агентов, что усиливает ишемию плаценты. Пока не установлено, связано ли это с неполноценностью трофобласта, особенностями стромы миометрия или с какими-то другими наследственными или приобретенными причинами.
Недостаточное кровоснабжение плаценты вызывает снижение продукции простациклина (простагландин 12), простаглан- дина Е и NO, обладающих сосудорасширяющим действием, и одновременное усиление секреции вазоконстрикторов — тром- боксана А2, простагландина F, ангиотензина, эндотелина (схема 22.5). Результатом этого является развитие системной гипертензии. Другое важнейшее патогенетическое звено гестозов — ДВС-синдром. Развитие его обусловлено повреждением эндотелия из-за повышения артериального давления, массивным выделением ишемизированной плацентой тромбопластических субстанций и первичной аномалией тромбоцитов.
Клинические проявления ЕРН-гестозов включают нарастающие отеки, протеинурию, повышение артериального давления. При преэклампсии к перечисленным симптомам присоединяются головная боль и расстройство зрения. При малейшем внешнем раздражении или без него могут начаться клонико-то- нические судороги — грозный симптом эклампсии (в переводе сПервичная причина нефропатии (?)
