
- •Часть II
- •Строение и функции почек
- •- Клубочек
- •Врожденные аномалии
- •Кистозные болезни почек
- •Гломерулярные болезни (общие сведения)
- •Острый гломерулонефрит
- •Нефротический синдром
- •I Ранние I - II стадии | | Поздние III - IV стадии [
- •Хронический гломерулонефрит
- •Повреждения почечных клубочков, связанные с системными заболеваниями
- •Диабетический гломерулосклероз
- •Амилоидоз
- •Другие системные заболевания
- •Наследственный нефрит
- •Заболевания почек, связанные с поражением канальцев и интерстиция
- •Пиелонефрит и инфекции мочевыводящих путей
- •Тубулоинтерстициальный нефрит, вызванный лекарствами и токсинами
- •Уратная нефропатия
- •Гиперкалыщемия и нефрокалыданоз
- •Множественная миелома
- •Доброкачественный нефросклероз
- •Злокачественная фаза гипертензии (злокачественный нефросклероз)
- •Стеноз почечной артерии
- •Тромботические микроангиопатии
- •Другие сосудистые заболевания почек
- •Обструкция мочевыводящих путей (обструктивная уропатия)
- •Уролитиаз (камни почек)
- •Опухоли почек
- •Заболевания мочеточников
- •Заболевания мочевого пузыря
- •Заболевания уретры
- •Болезни мужского полового члена
- •Болезни предстательной железы
- •Заболевания яичек и придатков яичек
- •Воспалительные и некротические заболевания
- •Фиброзно-кистозные заболевания
- •Опухоли
- •Заболевания грудных желез у мужчин
- •Заболевания вульвы и влагалища
- •Болезни матки
- •Секреторная фаза
- •Причины
- •Болезни маточных труб
- •Болезни яичников
- •Опухоли
- •Опухолей
- •Глава 22 патология беременности и послеродового периода- пре- и постнатальные расстройства, заболевания младенчества и детства
- •Патология плаценты
- •Патология беременности
- •Патология маточно - плацентарных (спиральных) артерий
- •Внутриутробный возраст и масса плода
- •Родовая травма и родовые повреждения
- •Болезни легких перинатального периода
- •Врожденные пороки развития
- •Внутриутробные инфекции
- •Гемолитическая болезнь новорожденных
- •Наследственные нарушения метаболизма
- •Гидроксилирование фенилалалина Фенил апанингидроксилаза
- •Нарушение гидроксилирования при фенилкетонурии Фенил апанингидроксилаза
- •II этап галакт030 _ 1 _ фосфат—
- •III этап
- •Синдром внезапной смерти ребенка
- •Опухоли у детей
- •Болезни щитовидной железы
- •Болезни околощитовидных желез
- •Болезни коркового вещества надпочечников
- •- Дегидроэпиандростерон
- •Болезни мозгового вещества надпочечников
- •Болезни тимуса (вилочковой железы)
- •Болезни шишковидной железы
- •Множественная эндокринная неоплазия
- •24.1. Общие сведения
- •24*2» Аномалии развития костей
- •Заболевания, связанные с аномалией матрикса кости
- •Остеогенеза
- •Наследования Сущность поражения коллагена
- •Заболевания, вызванные дисфункцией остеокластов
- •Заболевания, связанные с нарушениями минерального гомеостаза
- •Остеонекроз (аваскулярный остеонекроз, асептический некроз кости)
- •Остеомиелит
- •Опухоли и опухолеподобные заболевания костей
- •Опухоли, сгруппированные по источнику гистогенеза
- •Костеобразующие опухоли
- •Хрящеобразующие опухоли
- •Соединительнотканные (фиброзные) и фиброзно-костные опухоли
- •Опухоли разного происхождения
- •Метастатические опухолевые поражения скелета
- •Болезни суставов
- •Остеоартрит, или дегенеративное заболевание суставов
- •Ревматоидный артрит
- •Серонегативные спондилоартропатии
- •Инфекционный артрит
- •Артропатии с отложением кристаллов
- •Опухоли суставов и структур, связанных с суставами
- •Опухоли и опухолеподобные образования мягких тканей
- •Заболевания скелетных мышц
- •Мышечные дистрофии
- •Врожденные миопатии
- •Миопатии, связанные с врожденными ошибками метаболизма
- •Воспалительные миопатии
- •Поражения нервно-мышечного соединения
- •Опухоли скелетной мускулатуры
- •Глава 25 заболевания кожи
- •Общие сведения
- •Нарушения пигментации.
- •Маркерные признаки
- •Доброкачественные эпителиальные опухоли
- •Предраковые состояния и злокачественные опухоли эпидермиса
- •Опухоли дермы
- •Опухоли кожи, развивающиеся из «пришлых» клеточных элементов
- •Острые воспалительные дерматозы
- •Хронические воспалительные дерматозы
- •Буллезные заболевания кожи
- •25*10* Инфекционные и паразитарные заболевания кожи
- •Глава 26 заболевания центральной нервной системы, периферических нервов, глаз и ушей
- •Общие сведения
- •Основные проявления поражений мозговой ткани
- •181 /4. Зак. М. А. Пальцева, т. 2, ч. 2
- •Объемные (расширяющиеся) внутричерепные заболевания
- •Черепно-мозговая травма
- •Нарушения кровообращения
- •Головного мозга
- •ЬСхема 26.7. Инфаркты головного мозга в бассейне средней мозговой артерии
- •Инфекционные заболевания центральной нервной системы
- •Гнойные инфекции
- •Негнойные инфекции
- •Грибковые инфекции
- •Вирусные инфекции
- •19 /4. Зак. М. А. Пальцрня, т. 2, ч. 2
- •Демиелинизирующие заболевания
- •Метаболические заболевания центральной нервной системы
- •Заболевания центральной нервной системы, связанные с различными видами недостаточности, интоксикации и лучевой терапии
- •Изменения центральной нервной системы при старении, дегенеративных процессах и деменции (слабоумии)
- •Системные заболевания центральной нервной системы
- •Врожденные аномалии (пороки развития) центральной нервной системы. Повреждения головного мозга в перинатальном периоде
- •Заболевание спинного мозга
- •Поражением
- •Опухоли центральной нервной системы
- •Заболевания периферических нервов и параганглиев
- •Заболевания глаз
- •Стекловидное тело
- •Заболевания уха
- •3 Шейки матки II, 193
- •Часть II 1
Глава 22 патология беременности и послеродового периода- пре- и постнатальные расстройства, заболевания младенчества и детства
Патология плаценты
Во время беременности связь между организмами матери и плода осуществляется через плаценту, которая объединяет два организма, обеспечивая поступление к плоду кислорода, питательных веществ, гормонов и выведение С02, азотистых шлаков и других продуктов метаболизма. Одновременно плацента разъединяет эти два организма, обеспечивая существование в организме женщины плода, несущего отцовские антигены. Кроме того, плацента обладает способностью к избирательному транспорту иммуноглобулинов, синтезирует гормоны. Велика роль плаценты и в защите плода от инфекций.
У человека плацента имеет гемохориалъный тип строения. Ее ворсины омываются материнской кровью, которая проникает в межворсинчатое пространство из устьев разрушенных трофо- бластом спиральных артерий (схема 22.1). Через плаценту из материнского организма в эмбрион, а по прошествии 8 нед беременности и в плод, поступают аминокислоты, электролиты, гормоны, витамины, вода, кислород, липиды, глюкоза, а также вирусы и лекарственные субстанции. В свою очередь из организма плода в кровь матери направляются продукты метаболизма и углекислый газ. В норме кровь плода и матери не смешивается. Этому препятствует гематоплацентарный барьер. Он состоит из эндотелия хориальных сосудов, базальной мембраны, рыхлой стромы, окружающей сосуды, базальной мембраны, на которой расположен трофобластический эпителий и, наконец, из самого трофобласта (цитотрофобласта и синцитиотрофобласта). К барьерной функции указаных структур относится и обеспечение иммунного гомеостаза в системе плод—мать.
В определенные периоды эмбриогенеза и фетального развития (fetus — плод), связанные с дифференцировкой различных органов (головного мозга, половых желез и др.) функции гематоплацентарного барьера снижаются. В эти периоды в организм будущего ребенка гораздо легче проникают инфекции, а также химические, в том числе лекарственные, вещества (алкоголь, наркотики, антихолинергические средства и др., см. главу 9).
В
связи с множеством функций и сложным
строением патология
плаценты очень разнообразна. Ее
классифицируют по локализации и
характеру патологического процесса.
Патологический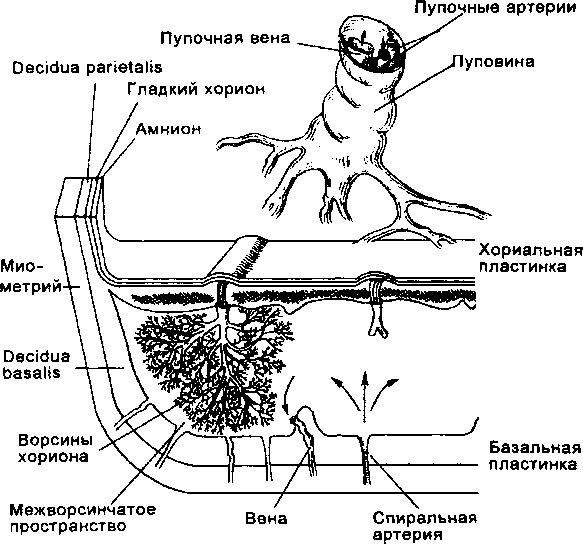
процесс может локализоваться в базальной пластинке (decidua basalis), межворсинчатом пространстве, плодовой части плаценты (ворсинах, хориальной пластинке), пуповине и внеплацен- тарных плодных оболочках. Наиболее частыми процессами являются воспаление и нарушения кровообращения. Особая уникальная для плаценты патология — нарушение созревания ворсинчатого дерева — может сопровождаться гипоплазией плаценты, недостаточной васкуляризацией ворсин и, таким образом, оказывать неблагоприятное влияние на развитие плода.
Инфекционные процессы в плаценте. Проникновение возбудителей в плаценту может происходить различными путями (схема 22.2): восходящим, через влагалище и шейку матки; гематогенным, из материнского кровотока; нисходящим, через маточные трубы, при источнике инфекции в области малого таза или самой трубе; при амниоцентезе. Основными путями заражения являются первые два. Воспаление может локализоваться в децидуальной оболочке (децидуит), ворсинах (виллит), межворсинчатом пространстве (интервиллезит), хориальной и амниотической оболочках (хориоамнионит), пуповине (фунику- лит)
.Схема
22.2. Пути инфицирования последа и плода
Гематогенный
путь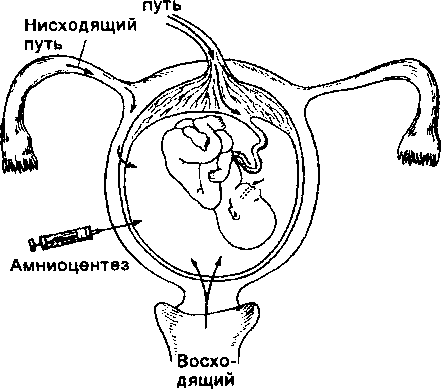
Восходящая инфекция. Наиболее частыми возбудителями являются энтерококки, стафилококки, анаэробные стрептококки и кишечная палочка, реже встречаются Hemophilus influenzae, гонококки и пневмококки. В последние годы отмечают повышение частоты хламидийной, микоплазменной и уреаплазменной инфекции плаценты. Восходящее микотическое поражение наблюдается относительно редко, преимущественно за счет Candida albicans. Gardnerella vaginalis вызывает воспаление только в сочетании с другими микроорганизмами, чаще всего с микоплазмой или анаэробами. Гемолитический стрептококк группы В, обусловливающий высокую перинатальную заболеваемость и смертность, относительно редко служит причиной инфекции плаценты. Полагают, что этот микроб способен быстро проникать через оболочки, вызывая минимальный воспалительный ответ. Факторами, предрасполагающими к развитию восходящей инфекции плаценты, являются вульвова- гинит, цервицит беременной, преждевременный разрыв плодного пузыря, длительные роды (и как следствие — длительный безводный период), истмико-цервикальная недостаточность.
Восходящая инфекция начинается с поражения внеплацен- тарных оболочек (внеплацентарный хориоамнионит. или мем- бранит), часто остро и проявляется очаговой или диффузной лейкоцитарной инфильтрацией (рис. 22.1). Инфильтрация полиморфно-ядерными лейкоцитами может распространяться на межворсинчатое пространство, но обычно встречается только в области хориальной пластинки плаценты (субхориальный
Рис.
22.1. Гнойный хориоамнионит. Плодные
оболочки инфильтрированы
полиморфно-ядерными лейкоцитами и
некротизированы.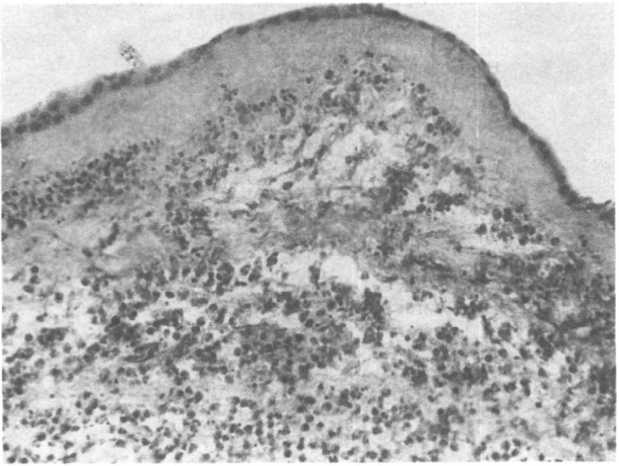
интервиллезит). Распространение инфекции на пупочный канатик проявляется воспалительной инфильтрацией студенистой ткани (вартонова студня; Th.Wharton; соединительной ткани, образующей основную массу пупочного канатика плода и содержащей студнеобразное вещество; эта ткань защищает пупочные сосуды от сдавливания и механических повреждений). Затем быстро присоединяется воспаление сосудов, сначала вен, а потом и артерий. Присоединение тромбоза (тромбофлебит, тромбартериит пупочных сосудов) может привести к нарушению кровотока в пуповине и внутриутробной смерти плода.
Влияние на плод. При хориоамнионитах повышается частота преждевременных родов. Действие протеаз лейкоцитов и самих бактерий на оболочки приводит к их преждевременному разрыву. В ответ на инфекцию повышается синтез макрофагами оболочек интерлейкинов 1, 2, 6, 8, фактора некроза опухоли и гра- нулоцитарно-макрофагального колониестимулирующего фактора, которые стимулируют синтез простагландинов децидуальной и амниотической оболочками, ингибируют синтез прогестерона и, таким образом, усиливают сократимость матки и стимулируют роды. Плод при наличии хориоамнионита имеет высокий риск заражения инфекционным агентом. При вдыхании инфицированных вод может развиться внутриутробная пневмония; непосредственный контакт с инфицированной амниотической жидкостью способен привести к поражению кожи и глаз плода; заглатывание вод может быть причиной гастрита, энтерита и перитонита.
Влияние на организм женщины. У женщин с хориоамниони- том повышается вероятность послеродовых инфекционных осложнений. При инфекции, вызванной грамотрицательными микроорганизмами, может развиться эндотоксический шок.
Гематогенные плацентиты. Гематогенное инфицирование наиболее характерно для вирусов. Поражение плаценты описано при краснухе, ветряной и натуральной оспе, герпесе, паротите, кори, энтеровирусной, парвовирусной, цито- мегаловирусной и других вирусных инфекциях. Гематогенным путём распространяются также бледная спирохета, листерии, микобактерии, бруцеллы, хламидии, а также некоторые паразиты (токсоплазма, трипаносома). Среди микозных плацентитов следует выделить поражения при кокцидиоидозе, аспергиллезе, криптококкозе и кандидозе. Стрептококки, стафилококки, кишечная палочка редко вызывают гематогенное поражение плаценты.
Для плацентита гематогенного происхождения характерно преобладание поражения паренхимы плаценты над поражением оболочек. Основной показатель гематогенного инфицирования — воспаление ворсин (виллит). Виллит может быть очаговым или диффузным, экссудативным (обычно гнойным) или продуктивным, нередко с выраженным альтеративным компонентом. В исходе хронического виллита развивается склероз стромы ворсин, сопровождающийся редукцией фетальных сосудов. Воспаление плаценты является источником инфицирования плода. Оно часто заканчивается внутриутробной смертью плода, обусловленной как инфекционным поражением организмов матери и плода, так и нарушением функции плаценты в связи с воспалением ворсин.
Аномалии плацентарного диска, локализации и прикрепления плаценты. В большинстве случаев плацента представляет собой диск округлой или овальной формы, возможно и нарушение ее строения: диффузная плацента (placenta membranacea), оконча- тая (placenta fenestrata), кольцевидная, дву- и многодолевая плацента, плацента, окруженная валиком или ободком. В большинстве случаев эти изменения клинического значения не имеют, но они могут сопровождаться дородовыми кровотечениями и аномалиями прикрепления пуповины.
Предлежанием плаценты (placenta previa) называют те случаи, когда зародыш имплантируется в нижнем сегменте матки и плацента частично или полностью прикрывает внутренний зев. Частота предлежания плаценты колеблется от 0,2 до 0,9 % случаев беременности. Более распространено частичное предлежа- ние. Для клинической картины характерно маточное кровотечение. Чаще всего оно возникает во II половине беременности. При полном предлежании плаценты самопроизвольные роды представляют собой серьезную угрозу жизни беременной из-за тяжести кровотечения.
Приращение плаценты (placenta accreta) развивается при отсутствии или значительном истончении базальной децидуальной оболочки. В результате ворсины плотно прикреплены к миометрию, прорастают поверхностные слои или всю толщу миометрия. Клинически приращение плаценты проявляется отсутствием самостоятельного отделения последа или его фрагмента с развитием кровотечения. В 14 % случаев приращение плаценты сопровождается разрывом матки. Приращение часто сочетается с предлежанием плаценты. В большинстве случаев бывает достаточным ручное отделение последа, однако иногда требуется гистерэктомия (удаление матки).
Нарушения кровообращения. Расстройства кровообращения в плаценте имеют следующие особенности. Они могут быть обусловлены нарушением как материнского, так и фетального кровотока. Подавляющее большинство этих изменений можно обнаружить в плаценте при нормальном течении беременности. Частота и тяжесть поражения увеличиваются при токсикозах, гипертонической болезни и других заболеваниях, осложняющих течение беременности. При оценке роли патологических изменений в плаценте следует учитывать распространенность процесса. Поскольку плацента обладает большими компенсаторными возможностями, поражение менее 25 % ворсинчатого дерева может не иметь клинических проявлений. Реологические нарушения в плаценте приводят к недостаточному снабжению плода кислородом, поэтому сопровождаются внутриутробной гипоксией, задержкой роста плода, внутриутробной смертью.
Наиболее частыми и важными видами нарушений кровообращения в плаценте являются следующие 4 вида.
Периворсинковое отложение фибрина. Макроскопически это плотный, хорошо отграниченный, беложелтый очаг диаметром до нескольких сантиметров, чаще располагается на периферии плаценты. Гистологически в нем определяется фибрин, окружающий ворсины. В ворсинах постепенно облитерируются сосуды и прогрессирует фиброз. Такие изменения развиваются вследствие остановки кровотока в межворсинчатом пространстве плаценты.
Ретроплацентарная гематома. Она располагается на материнской поверхности и сдавливает паренхиму. Свежая гематома мягкая, красная, легко изымается пинцетом, старая — бурая, плотная, прикреплена к плаценте. Отличить ретроплацентарную гематому от обычного сгустка крови можно по кратерообразному вдавлению паренхимы под ней. В участке
Рис.
22.2. Инфаркт плаценты. Ворсины сближены,
в их строме и эпителии видны
дистрофические и некротические
изменения.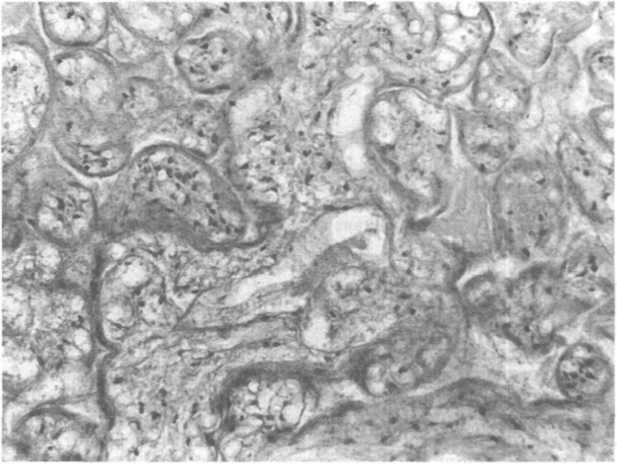
плаценты под гематомой нередко образуется инфаркт. Ретро- плацентарная гематома часто, но не всегда, сопровождается клиническими признаками отслойки плаценты. Развитие гематомы связывают с разрывом артериол децидуальной оболочки и/или нарушением венозного оттока. Как и другие виды нарушений кровообращения, указанное расстройство сопровождается снижением поступления кислорода к плоду. Клиническое значение может иметь также кровопотеря матери при массивных гематомах.
Инфаркт. Свежий инфаркт имеет треугольную или неправильную форму. Он плотный, темно-красный, с четкими границами. Старые инфаркты — желтые или белые, иногда с кистами. Гистологически межворсинчатое пространство резко сужено, ворсины сближены, сосуды в них спавшиеся, строма и эпителий подвергаются дистрофическим и некротическим изменениям (рис. 22.2). В старых инфарктах остаются лишь «тени» ворсин. Вокруг инфаркта формируется зона инфильтрации из полиморфно-ядерных лейкоцитов. Причина инфаркта — отсутствие поступления крови матери в межворсинчатое пространство, чаще всего при тромбозе спиральных артерий.
Тромбоз фетальных артерий. Макроскопически в плаценте определяется треугольный белый участок, гистологи
-Дихориальная
диамниоти-
ческая
Дихориальная
диамниоти-
ческая
(слившаяся)
Монохори-
альная
диамниоти-
ческая
Монохори-
альная
моноамниоти-
ческая
чески это очаг бессосудистых ворсин с фиброзированной стро- мой. В верхушке очага находится стволовая артерия с обтуриру- ющим тромбом в одном из сосудов. Межворсинчатое пространство свободно. Патогенез тромбоза остается неясным.
Патология пуповины. Пуповина имеет две артерии и вену, расположенные в студенистой ткани, которая состоит из мукоидной основной субстанции и сети фибробластов. Пупочные артерии не имеют эластической мембраны, а вена, напротив, имеет. По пупочной вене к плоду течет оксигенированная кровь, а по артериям от плода к плаценте — венозная. Длина пуповины значительно варьирует, в среднем она составляет 59 см. Пуповину считают короткой, если ее длина не достигает 32 см, и длинной, если ее длина превышает 70 см.
Перечислим основные клинически значимые виды патологии пуповины. Короткая пуповина ограничивает движения плода. При родах она может натягиваться, что приводит к нарушению кровотока в ней или отслойке плаценты. При аномально длинной пуповине повышается частота ее обвития, образования истинных узлов, выпадения петель при родах. Эти осложнения опасны возможностью сжатия сосудов пуповины и, таким образом, развития гипоксии плода. Единственная пупочная артерия (гипоплазия артерии пуповины) часто сочетается с врожденными пороками развития и внутриутробной гипотрофией. Этиология и патогенез этого порока неясны. Тромбоз сосудов обычно осложняет сдавление пуповины (при обвитии, узлах, аневризмах и др.) или воспаление пупочного канатика. Тромбоз вены встречается чаще, чем артерий. При обтурирующем тромбозе крайне высок риск внутриутробной смерти.
Плаценты близнецов. Близнецы могут развиваться при оплодотворении двух яйцеклеток (дизиготные) и при разделении одной оплодотворенной яйцеклетки (монозиготные). Когда две оплодотворенные яйцеклетки имплантируются в матку, формируются две отдельные плаценты. При этом плод каждого близнеца имеет свой амниотический мешок (схема 22.3). Такую пла- центацию называют дихориальной диамниотической
.Схема
22.4.
Артериовенозный
шунт при синдроме фетофетальной
трансфузии
Плод
- донор Плод - реципиент
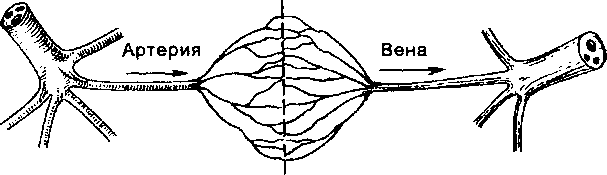
Форма плацентации плодов монозиготных близнецов зависит от стадии, когда возникло разделение. Если разделение было в первые 3 сут после оплодотворения, до начала дифференцировки трофобласта, то также образуются дихориалъные диамниотические плаценты, как у плодов дизиготных близнецов. Если удвоение произошло на стадии бластоцисты, т.е. между 3-м и 8-м днями после оплодотворения, формируется монохориальная диамниотическая плацента. При разделении зародыша в период 8—13 сут, когда амниотический мешок уже сформирован, образуется монохориальная моноамниотическая плацента. Таким образом, монохориальная плацента может принадлежать плодам только монозиготных близнецов, а дихориальная — как моно-, так и дизиготных. Монохориальная моноамниотическая плацента — самый редкий вид плацентации у близнецов. Поскольку при этом два плода ничем не разделены, часто развивается скручивание пуповин, ведущее к антенатальной смертности.
Клинически наибольшее значение в «близнецовых» плацентах имеет образование анастомозов между сосудами плодов двух близнецов. Чаще всего такие анастомозы наблюдают в монохо- риальных диамниотических плацентах. Большое значение имеют глубокие артериовенозные анастомозы (схема 22.4). В этом случае долька плаценты плода одного из близнецов получает артериальную кровь из своей собственной части плаценты, а отток крови происходит в вены части плаценты, принадлежащей плоду другого близнеца. В случае одностороннего направления таких анастомозов развивается синдром плацентарной трансфузии: один близнец является донором, другой — реципиентом. Близнецы значительно отличаются размерами и массой тела, уровнем гемоглобина. Отличаются и объемы амниотической жидкости, проявляющиеся в многоводии у близнеца-реципиен- та и маловодии у близнеца-донора. Синдром плацентарной трансфузии сопровождается высокой смертностью близнецов, в первую очередь близнецов-доноров.
