
- •Часть II
- •Строение и функции почек
- •- Клубочек
- •Врожденные аномалии
- •Кистозные болезни почек
- •Гломерулярные болезни (общие сведения)
- •Острый гломерулонефрит
- •Нефротический синдром
- •I Ранние I - II стадии | | Поздние III - IV стадии [
- •Хронический гломерулонефрит
- •Повреждения почечных клубочков, связанные с системными заболеваниями
- •Диабетический гломерулосклероз
- •Амилоидоз
- •Другие системные заболевания
- •Наследственный нефрит
- •Заболевания почек, связанные с поражением канальцев и интерстиция
- •Пиелонефрит и инфекции мочевыводящих путей
- •Тубулоинтерстициальный нефрит, вызванный лекарствами и токсинами
- •Уратная нефропатия
- •Гиперкалыщемия и нефрокалыданоз
- •Множественная миелома
- •Доброкачественный нефросклероз
- •Злокачественная фаза гипертензии (злокачественный нефросклероз)
- •Стеноз почечной артерии
- •Тромботические микроангиопатии
- •Другие сосудистые заболевания почек
- •Обструкция мочевыводящих путей (обструктивная уропатия)
- •Уролитиаз (камни почек)
- •Опухоли почек
- •Заболевания мочеточников
- •Заболевания мочевого пузыря
- •Заболевания уретры
- •Болезни мужского полового члена
- •Болезни предстательной железы
- •Заболевания яичек и придатков яичек
- •Воспалительные и некротические заболевания
- •Фиброзно-кистозные заболевания
- •Опухоли
- •Заболевания грудных желез у мужчин
- •Заболевания вульвы и влагалища
- •Болезни матки
- •Секреторная фаза
- •Причины
- •Болезни маточных труб
- •Болезни яичников
- •Опухоли
- •Опухолей
- •Глава 22 патология беременности и послеродового периода- пре- и постнатальные расстройства, заболевания младенчества и детства
- •Патология плаценты
- •Патология беременности
- •Патология маточно - плацентарных (спиральных) артерий
- •Внутриутробный возраст и масса плода
- •Родовая травма и родовые повреждения
- •Болезни легких перинатального периода
- •Врожденные пороки развития
- •Внутриутробные инфекции
- •Гемолитическая болезнь новорожденных
- •Наследственные нарушения метаболизма
- •Гидроксилирование фенилалалина Фенил апанингидроксилаза
- •Нарушение гидроксилирования при фенилкетонурии Фенил апанингидроксилаза
- •II этап галакт030 _ 1 _ фосфат—
- •III этап
- •Синдром внезапной смерти ребенка
- •Опухоли у детей
- •Болезни щитовидной железы
- •Болезни околощитовидных желез
- •Болезни коркового вещества надпочечников
- •- Дегидроэпиандростерон
- •Болезни мозгового вещества надпочечников
- •Болезни тимуса (вилочковой железы)
- •Болезни шишковидной железы
- •Множественная эндокринная неоплазия
- •24.1. Общие сведения
- •24*2» Аномалии развития костей
- •Заболевания, связанные с аномалией матрикса кости
- •Остеогенеза
- •Наследования Сущность поражения коллагена
- •Заболевания, вызванные дисфункцией остеокластов
- •Заболевания, связанные с нарушениями минерального гомеостаза
- •Остеонекроз (аваскулярный остеонекроз, асептический некроз кости)
- •Остеомиелит
- •Опухоли и опухолеподобные заболевания костей
- •Опухоли, сгруппированные по источнику гистогенеза
- •Костеобразующие опухоли
- •Хрящеобразующие опухоли
- •Соединительнотканные (фиброзные) и фиброзно-костные опухоли
- •Опухоли разного происхождения
- •Метастатические опухолевые поражения скелета
- •Болезни суставов
- •Остеоартрит, или дегенеративное заболевание суставов
- •Ревматоидный артрит
- •Серонегативные спондилоартропатии
- •Инфекционный артрит
- •Артропатии с отложением кристаллов
- •Опухоли суставов и структур, связанных с суставами
- •Опухоли и опухолеподобные образования мягких тканей
- •Заболевания скелетных мышц
- •Мышечные дистрофии
- •Врожденные миопатии
- •Миопатии, связанные с врожденными ошибками метаболизма
- •Воспалительные миопатии
- •Поражения нервно-мышечного соединения
- •Опухоли скелетной мускулатуры
- •Глава 25 заболевания кожи
- •Общие сведения
- •Нарушения пигментации.
- •Маркерные признаки
- •Доброкачественные эпителиальные опухоли
- •Предраковые состояния и злокачественные опухоли эпидермиса
- •Опухоли дермы
- •Опухоли кожи, развивающиеся из «пришлых» клеточных элементов
- •Острые воспалительные дерматозы
- •Хронические воспалительные дерматозы
- •Буллезные заболевания кожи
- •25*10* Инфекционные и паразитарные заболевания кожи
- •Глава 26 заболевания центральной нервной системы, периферических нервов, глаз и ушей
- •Общие сведения
- •Основные проявления поражений мозговой ткани
- •181 /4. Зак. М. А. Пальцева, т. 2, ч. 2
- •Объемные (расширяющиеся) внутричерепные заболевания
- •Черепно-мозговая травма
- •Нарушения кровообращения
- •Головного мозга
- •ЬСхема 26.7. Инфаркты головного мозга в бассейне средней мозговой артерии
- •Инфекционные заболевания центральной нервной системы
- •Гнойные инфекции
- •Негнойные инфекции
- •Грибковые инфекции
- •Вирусные инфекции
- •19 /4. Зак. М. А. Пальцрня, т. 2, ч. 2
- •Демиелинизирующие заболевания
- •Метаболические заболевания центральной нервной системы
- •Заболевания центральной нервной системы, связанные с различными видами недостаточности, интоксикации и лучевой терапии
- •Изменения центральной нервной системы при старении, дегенеративных процессах и деменции (слабоумии)
- •Системные заболевания центральной нервной системы
- •Врожденные аномалии (пороки развития) центральной нервной системы. Повреждения головного мозга в перинатальном периоде
- •Заболевание спинного мозга
- •Поражением
- •Опухоли центральной нервной системы
- •Заболевания периферических нервов и параганглиев
- •Заболевания глаз
- •Стекловидное тело
- •Заболевания уха
- •3 Шейки матки II, 193
- •Часть II 1
Болезни предстательной железы
Предстательная железа здорового взрослого мужчины весит около 20 г. Этот мышечно-железистый орган, лежащий ретро- перитонеально, охватывает верхнюю часть мочеиспускательного канала (уретры). Предстательная железа покрыта довольно тонкой соединительнотканной капсулой. В классической эволюционной анатомии принято разделять железу на 5 долей: заднюю, среднюю, переднюю и две боковых доли. Однако увидеть четкое разграничение железы на доли можно только у эмбриона. В процессе развития доли сливаются, и в дальнейшем предстательную железу удается анатомически разделить лишь на 3 доли: две главные боковые и маленькую среднюю. На поперечном сечении нормальной железы никакого дольчатого строения выявить не удается. По бокам от уретры имеются две массивные части этого органа, а в дне мочеиспускательного канала располагается более тонкая срединная часть (доля) (рис. 19.3, А, Б).
Рис.
19.3. Предстательная
железа (поперечный срез) взрослого
мужчины.
А (вверху) — железа 30-летнего мужчины, железистые структуры периферической части (боковых долей) органа занимают почти весь его объем; Б — железа 70-летнсго мужчины; железистые структуры в значительной степени замещены фиброзной стромой. На обоих снимках в центре срезов определяется семенной бугорок (негативы Д.Л.Грюнвальд).
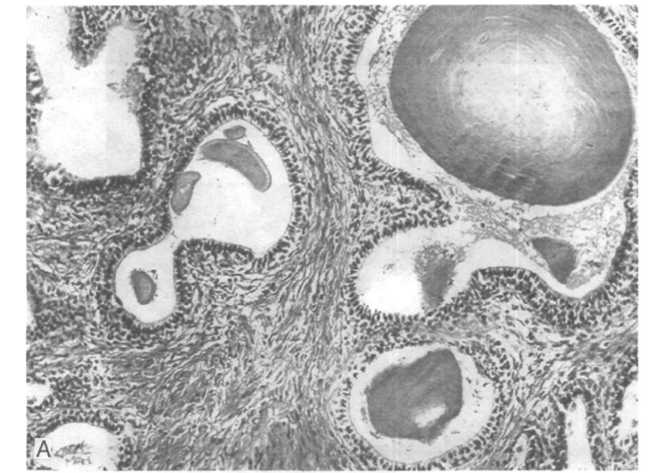
Рис.
19.4. Концевые железистые отделы
предстательной железы.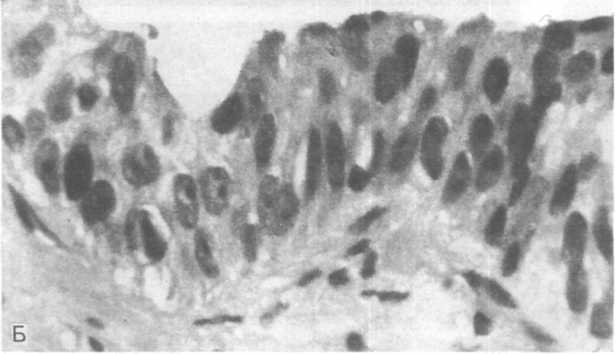
А (вверху) — выстилка концевых желез варьирует по многорядности и многослойное™, в некоторых железах видны амилоидные тельца — результат отложения и уплотнения белков; Б — многослойно-многорядная выстилка железистого концевого отдела.
Предстательная железа представляет собой сложную, тубу- лоальвеолярную железу, состоящую из множества концевых железистых отделов, выводные протоки которых открываются в уретру (рис. 19.4, А). Концевые отделы выстланы то высокими призматическими экзокриноцитами, под которыми или между которыми располагаются мелкие кубические вставочные клетки, то многорядно-многослойным эпителием (рис. 19.4, Б). В просвет многих концевых отделов вдаются сосочки, покрытые таким же эпителием. Вокруг простатической части уретры, выстланной переходно-клеточным эпителием (уротелием), располагаются железы мочеиспускательного канала Литтре (A.Littre) (рис. 19.5, А, Б) и бульбарно-уретральная железа (железа Купера; W.Cowper). Пери- и парауретральные железы к предстательной железе не относятся, поскольку связаны с простатической частью уретры, однако они участвуют в патологических процессах, развивающихся в предстательной железе. Снаружи концевые отделы ограничены базальной мембраной, за пределами которой располагается развитая фиброзно-мышечная ткань (строма) органа. Именно пучки гладких мышечных клеток, расходящиеся радиально от центра органа, и разделяют его на дольки. Каждая долька и каждый концевой железистый отдел окружены продольными и циркулярными слоями гладких мышечных клеток. С помощью сложных, попеременных сокращений этих клеток происходит выброс секрета концевых отделов в момент эякуляции (семяизвержения). Созревание всех структур предстательной железы осуществляется под влиянием тестикулярных андрогенов, поэтому кастрация приводит к атрофии железы.
В зоне впадения семявыбрасывающих протоков в уретру в ткани предстательной железы имеется семенной бугорок. [Ductus ejaculatorius образуется при слиянии семявыносящего протока (в свою очередь продолжающего проток придатка яичка) и протока семенного пузырька; он проходит через предстательную железу и открывается на семенном бугорке в простатическую часть уретры.] Как и вся простатическая часть уретры, семенной бугорок покрыт переходным эпителием (уротелием). Он очень богат нервными окончаниями и чувствителен к различным физиологическим и патологическим воздействиям. В основании бугорка (иногда чуть позади него) располагается простатическая (предстательная) маточка — слепой железистый карман, более широкий, чем концевые отделы железы, открывающийся щелевидным отверстием на семенном бугорке.
Рис. 19.5. Простатическая часть уретры.
А (вверху) — мочеиспускательный канал выстлан переходно-клеточным эпителием (уротелием), под выстилкой располагаются лимфатические сосуды и парауретральные железы Литтре; Б — железы Литтре покрыты изнутри уротелием.
В предстательной железе развиваются три группы патологических процессов с разной частотой и в разные возрастные периоды. Это воспаление, доброкачественная узловая гиперплазия и опухоли. Из этих трех процессов преобладает узловая гиперплазия. Из-за ее чрезвычайной распространенности у пожилых и старых мужчин некоторые урологи трактуют этот процесс как один из физиологических признаков старения. Конечно, это не совсем так. Кроме доброкачественной узловой гиперплазии, нередко называемой аденомой простаты, очень часто встречается рак предстательной железы. В настоящее время в США это самая распространенная форма рака у мужчин.
Воспалительные заболевания. Простатит проявляется в трех формах: острой, хронической бактериальной и хронической безмикробной. Дифференциальная диагностика в значительной степени основана на количественном бактериологическом исследовании высеянной микрофлоры, а также микроскопическом изучении фракций мочи и простатического секрета. При бактериальном простатите, как остром, так и хроническом, бактериологические посевы простатического секрета дают положительный результат (рост микробов). Однако при хроническом безмикробном простатите, несмотря на воспалительный процесс, при посевах простатического секрета не удается получить рост бактерий. Выделение трех форм простатита имеет прежде всего клиническое значение, так как их лечение различно.
Острый бактериальный простатит. Он представляет собой очаговое или диффузное гнойное воспаление в ткани предстательной железы. В качестве причины, как правило, выступают те же микробы, которые вызывают инфекции мочевых путей. Самым частым этиологическим агентом является кишечная палочка, затем — другие грамотрицательные палочки, энтерококки, стафилококки. Бактерии проникают в предстательную железу главным образом с помощью интрапростатичес- кого рефлюкса (заброса) мочи из задней уретры или даже из мочевого пузыря. Но иногда они попадают в железу лимфо- или гематогенным путем из отдаленных очагов инфекции, особенно гнойных. Изредка острый простатит развивается после оперативных вмешательств на уретре или предстательной железе, например, катетеризации, цистоскопии, бужировании уретры или резекции предстательной железы.
Острый простатит сопровождается лихорадкой, ознобами, расстройствами мочеиспускания (дизурией). При пальцевом ректальном исследовании нередко прощупывается необычайно болезненная и мягкая ткань предстательной железы. Диагностика основывается на бактериологических посевах мочи и клинических данных. Поскольку для диагностики острого простатита практически не требуется биопсия, то данные морфологического исследования уролог получает лишь после каких-либо оперативных вмешательств с иссечением ткани железы. Морфологически заболевание проявляется либо в виде мелких диссеминированных абсцессов, либо крупных сливающихся очагов некроза (гнойно-некротическое поражение), либо диффузного отека, застойных явлений и флегмонозного поражения всего органа. В последнем случае железа увеличена и размягчена. В зависимости от продолжительности и тяжести процесса микроскопические изменения выражаются в минимальном стромальном лейкоцитарном инфильтрате, скоплениях лейкоцитов в просвете железистых концевых отделов и усиленной секреции эпителием этих отделов, формировании абсцессов и возможном появлении крупных очагов некроза. Даже при наиболее тяжелом варианте поражения может наступить заживление с исходом в рубцевание и обызвествление. Однако, если экскреторные протоки закупорены экссудатом или секретом и продолжается инфекционный процесс, то заболевание переходит в хроническую форму.
Хронический бактериальный простатит. Эту болезнь трудно диагностировать и лечить. Хронический простатит может быть практически бессимптомным или же, напротив, вызывать боли в пояснице, дизурию, ощущения дискомфорта в промежности или надлобковой зоне. В анамнезе у больного, как правило, выявляются рецидивы инфекций мочевых путей (уретритов, циститов), вызванные тем же видом возбудителя. Большинство современных антибиотиков плохо проникает в ткань предстательной железы, поэтому возбудители могут там сохраняться длительное время и постоянно обсеменять мочевой тракт. Диагностика базируется на лейкоцитозе в простатическом секрете и положительных результатах посева этого секрета.
Хронический безмикробный простатит. Это наиболее частая форма простатита. Клинически он сходен с бактериальным простатитом. Однако в анамнезе отсутствуют рецидивы инфекций мочевых путей. При исследовании под большим увеличением простатического секрета можно обнаружить более 15 лейкоцитов в одном поле зрения, однако бактериологические посевы секрета безрезультатны. Среди больных преобладают лица, ведущие активную половую жизнь, поэтому современные урологи нередко высказывают мнение об этиологической роли в развитии этой формы таких возбудителей, как гарднереллы, хламидии и уреаплазмы (см. главу 14).
Морфологические изменения при бактериальной и безмикроб- ной формах хронического простатита в общем сходны. В строме органа находятся скопления многочисленных лимфоцитов, плазматических клеток, макрофагов и немногочисленных нейтрофилов. Следует отметить, что при старении организма в строме предстательной железы тоже появляются обильные лимфоидные скопления, которые могут быть ошибочно истолкованы как признаки хронического простатита.
Доброкачественная нодулярная гиперплазия (нодозная гипертрофия, «аденома простаты»). Практикующие урологи считают, что это чрезвычайно распространенное заболевание встречается после 50 лет у каждого 4-го мужчины европейской расы, а после 60 лет — у каждого 2-го). В промышленно развитых странах хирургические вмешательства по поводу «аденом простаты» по частоте находятся на 2-м месте после самой распространенной операции — экстракции катаракты (катаракта — помутнение хрусталика).
Нодулярная гиперплазия характеризуется появлением в пе- риуретральной зоне предстательной железы четко ограниченных узелков разной величины (рис. 19.6, А, Б). Сначала больные жалуются на учащенные, подчас болезненные мочеиспускания (особенно по ночам), затруднения в начале и конце мочеиспускания, вытекание капель мочи после мочеиспускания. Нередко и по неизвестной причине внезапно возникает острая задержка мочи, требующая срочной катетеризации. При значительной величине узелки сдавливают и суживают уретру, вызывая ее частичную, но иногда и практически полную обструкцию. Это создает затруднения при мочеиспускании, вызывает появление остаточной мочи в мочевом пузыре в результате его неполного опорожнения. Последнее приводит к задержке мочи, затем к рабочей гипертрофии стенки мочевого пузыря, усиленному формированию в нем трабекул, иногда дивертикулов, а также инфицированию мочи с развитием цистита и восходящего пиелонефрита. Вопреки прежним воззрениям и согласно современным взглядам, нодулярная гиперплазия не считается предраковым состоянием.
Причины появления доброкачественной узловой гиперплазии предстательной железы неизвестны. Однако нет сомнений в том, что это результат воздействия андрогенов. И у человека, и у подопытных животных гиперплазия железы развивается только при неповрежденных яичках. Полагают, что конечным медиатором роста ткани предстательной железы является дигидротестостерон, который под действием 5а-редуктазы образуется из тестостерона. У лиц с недостаточностью указанного фермента, наследуемой по аутосомно-рецессивному типу, отмечается сильное недоразвитие предстательной железы. По мере старения (по пока еще неясным причинам) в железе накапливается дигидротестостерон, там он связывается с ядерными рецепторами эпителиоцитов и вызывает гиперплазию. Лечение с помощью ингибитора 5а-редуктазы существенно снижает содержание дигидротестостерона в предстательной железе. При этом уменьшаются объем железы и степень обструкции уретры. Имеются экспериментальные данные, свидетельствующие, что в ди- гидротестостеронопосредованной гиперплазии предстательной железы участвуют и экстрогены. В опытах на собаках показано, что у молодых кастрированных кобелей гиперплазия железы
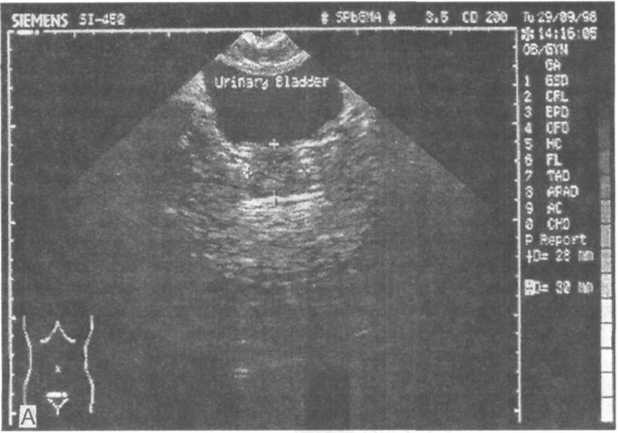
Рис.
19.6. Данные ультразвукового исследования
предстательной железы и мочевого
пузыря.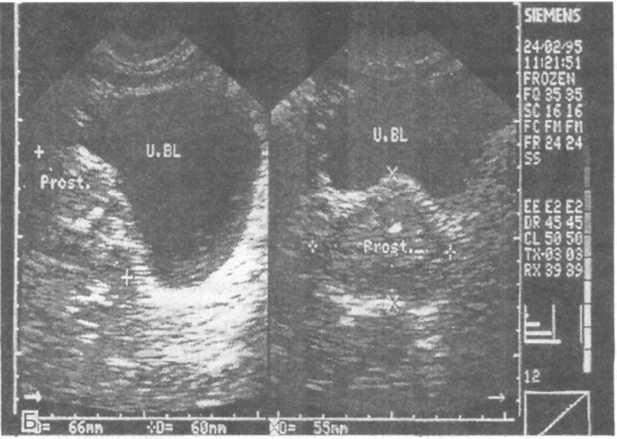
А (вверху) — видны контуры нормального мочевого пузыря и нормальной предстательной железы (+); b — нодулярная гиперплазия предстательной железы, контур «аденомы», возникшей в периуретральной зоне, оттесняет стенку мочевого пузыря
Схема
19.1.
Топографические взаимоотношения между
различными зонами предстательной
железы и уретрой (фронтальный разрез)
Обозначения:
3 — наиболее
частая локализация нодулярной
гиперплазии предстательной железы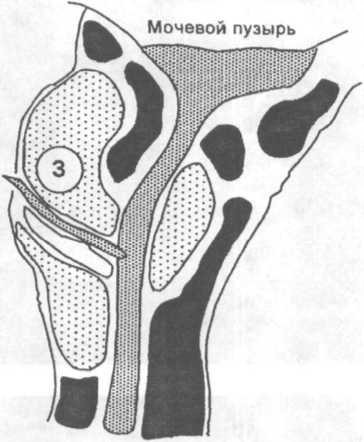
развивается после приема ими андрогенов, но эффект значительно возрастает при параллельном введении 173-эстрадиола. Известно, что у стареющих мужчин уровень эстрадиола в организме увеличивается. Возможно эстрогены «сенсибилизируют» предстательную железу к воздействию дигидротестостерона, активирующего рост концевых желез.
В типичном случае узлы, вылущенные из предстательной железы, весят 60—100 г. Но нередко их суммарная масса превышает 200 г, может быть и еще больше. Показано, что рост узлов практически всегда начинается в препростатической зоне предстательной железы. Эта зона, находящаяся проксимальнее семенного бугорка (схема 19.1), относится к внутренней периуретраль- ной порции долей органа — срединной и обеих боковых (см. выше). Такая локализация контрастирует с преимущественным расположением раковых опухолей, поражающих, как правило, заднюю долю. С места своего «зарождения» нодулярная гиперплазия распространяется в зоны предстательной железы по бокам от мочеиспускательного канала и сдавливает уретру до узкого щелевидного канала. В то же время узлы, формирующиеся в средней доле, могут оттеснять дно простатической части уретры. На поперечных разрезах пораженной предстательной железы «аденомы» варьируют по цвету и консистенции, но все же имеют весьма характерный вид. Узлы с первичной и преимущественно железистой пролиферацией довольно хорошо отграничены, имеют мягкую консистенцию и желтовато-розовый цвет. С поверхности их разреза стекает молочно-белая простатическая жидкость. Однако узлы с преимущественно фиброзномышечной пролиферацией отграничены менее четко, особенно, если они расположены под капсулой органа, плотные, бледносерые и не отделяют жидкости на разрезе. Несмотря на отсутствие истинной капсулы, сдавленная ткань предстательной железы создает вокруг узлов узкую зону отграничения, «хирургическую капсулу». Последняя используется урологами и хирургами как ориентир при энуклеации (вылущивании) «аденомы».
Микроскопические изменения при нодулярной гиперплазии предстательной железы заключаются в основном в пролиферации концевых железистых отделов, их расширении, а также в пролиферации фиброзно-мышечной стромы (рис. 19.7, А). Эпителиальный компонент выражается в скоплениях то мелких, то крупных концевых железистых отделов, часть которых кистозно расширена (рис. 19.7, Б). Концевые железы выстланы двуслойным эпителием, внутренний слой, обращенный в просветы желез, представлен цилиндрическими экзокриноцитами, а внешний, базально ориентированный слой, — кубическими или уплощенными элементами. Базальная мембрана не изменена. Гораздо чаще, чем в норме, эпителий формирует сосочковые выросты и складки, направленные в железистые полости. Кроме того, нередко обнаруживают очаги плоскоклеточной метаплазии выстилки желез и мелкие зоны инфаркта.
Рак предстательной железы. Это одна из самых частых форм рака у мужчин. Обычно заболевают лица старше 50 лет. Примерно 20 % из всех вновь выявленных случаев карциномы заканчивается летальным исходом. Существуют и так называемые латентные формы такого рака, которые выявляют как случайные находки при патологоанатомических исследованиях или при исследовании ткани предстательной железы, удаленной по поводу нодулярной гиперплазии. В разных возрастных группах заболеваемость карциномой этой железы значительно варьирует. Если среди 45—49-летних мужчин заболевают в среднем около 5 человек на 100 ООО, то среди 70—75-летних — уже около 513 человек на 100 000 населения. Заболеваемость латентной формой еще выше: она возрастает с 10 человек на 100 000 населения среди 50—60-летних до 60 среди 70—80-летних лиц. Весьма любопытны географические и расовые различия. Рак предстательной железы редко встречается у жителей Азии, широко распространен среди европейцев и американцев. В расчете на 100 000 человек это заболевание ежегодно впервые выявляется лишь у 3—4 китайцев и у 50—60 американцев европейской расы. Причем среди жителей США лица африканской расы болеют
Рис.
19.7. Нодулярная гиперплазия предстательной
железы.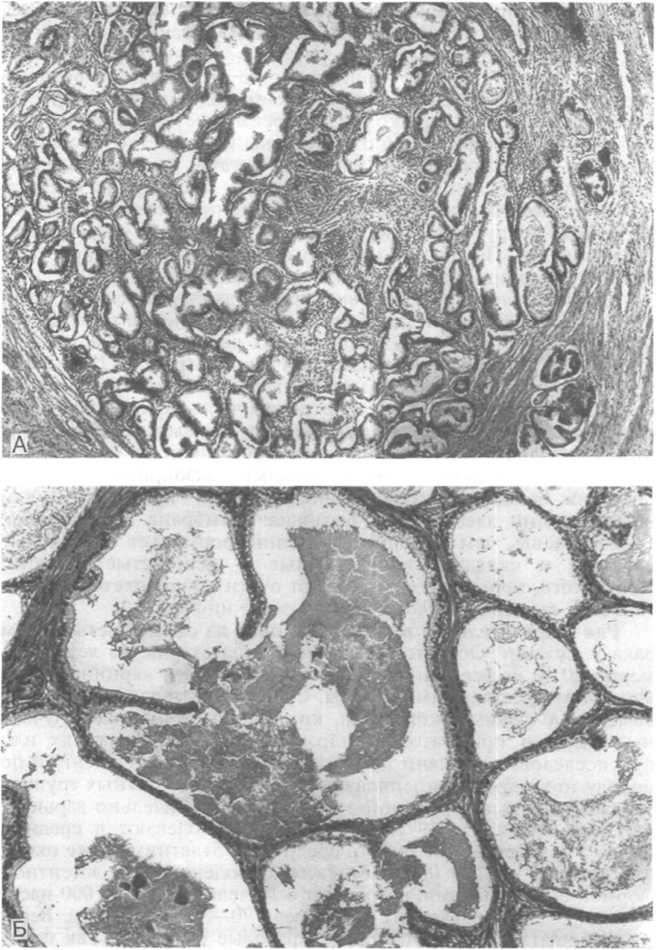
А — стадия «микроаденомы»; Б — кистозное расширение железистых структур (негативы Д.Л.Грюнвальд).
раком предстательной железы и умирают от него гораздо чаще, чем американцы, относящиеся к другим расам. В конце XX в. значительно выросла заболеваемость этим раком среди мужчин России: в настоящее время по частоте среди злокачественных опухолей, поражающих мужчин, эта болезнь уступает лишь раку бронха.
Более 75 % пациентов обращаются за урологической помощью, когда уже имеется инвазивный рак предстательной железы. Причинами обращения служат затруднения в начале и конце мочеиспускания, дизурия, иногда гематурия. На этой стадии болезни нередко возникают боли в промежности, невралгические (в том числе корешковые, спинальные) расстройства. Помимо ректального пальпирования опухоли, для верификации диагноза используют трансректальное ультразвуковое исследование, а также чреспромежностную или трансректальную биопсию. Лимфогенные метастазы можно выявить с помощью сканирующей компьютерной томографии или ядерно-магнитного резонанса. Гематогенные метастазы, особенно в костях, нередко обнаруживают рентгенологически. В диагностике рака используют также два популярных биохимических метода: определение концентрации в плазме крови простатической кислой фосфатазы и простатического специфического антигена (PSA). Обе субстанции продуцируются и нормальными, и малигнизированными экзокриноцитами предстательной железы. Однако у пациентов, у которых имеется раковая инвазия или метастазы, сывороточные уровни кислой фосфатазы повышены. К сожалению, этот тест не информативен в отношении локализованных неинвазивных форм рака. Поэтому обычно пользуются лишь тестом на PSA. Последний является серинпротеазой, которая необходима для расщепления и разжижения коагулята семенной жидкости, формирующегося после эякуляции. В сыворотке крови здорового мужчины содержится, как правило, не более 4,0 нг/л PSA. Увеличение этого показателя выше 10,0 нг/л расценивают как признак инвазивного рака предстательной железы. Во многих случаях отмечается связь между количеством и объемом раковой опухоли: сывороточные уровни этого антигена могут быть повышены и при нодулярной гиперплазии, но в меньшей степени.
О причинах заболевания известно немного. Полагают, что к важнейшим факторам риска относятся: возраст, наличие рака предстательной железы у кровных родственников, дисгормо- нальные процессы и вредоносное влияние факторов окружающей среды, в том числе стиля жизни. Среди факторов риска, отражающих влияние окружающей среды, указывают на неблагоприятную роль жиров, поступающих в организм с различными продуктами питания. Полагают, что избыток жиров повышает синтез тестостерона, который в свою очередь является промотором роста эпителиальных структур в простате. Есть сведения о вредоносном действии повторяющегося, избыточного солнечного облучения пожилых лиц европейской расы. Роль эндокринной системы в индукции рака предстательной железы до сих пор остается неясной. Многие исследователи полагают, что в основе малигнизации лежат эндокринные изменения в старом или стареющем организме мужчины. Подтверждением такому весьма общему представлению служит то, что рост карциномы предстательной железы подавляется при двусторонней орхиэк- томии (удалении яичек).
Как и нормальные эпителиоциты предстательной железы, раковые клетки обладают рецепторами для андрогенов, что делает их гормончувствительными. Вместе с тем ни в одном исследовании карциномы железы не обнаружили какого-то существенного или устойчивого изменения уровня метаболизма тестостерона. Поэтому скорее всего роль гормонов в канцерогенезе не основная. Преобладает точка зрения, что андрогены требуются для поддержания (физиологической регенерации) простатического эпителия, который в случае малигнизации подвергается раковой трансформации под действием каких-то неустановленных агентов. Некоторые исследователи полагают, что причина рака может быть генетическая. При анализе семейной связи в отдельных случаях был отмечен повышенный риск заболеваемости у ближайших кровных родственников больного раком предстательной железы, никаких специфических для этого рака аберраций хромосом не обнаружили. Получены данные о том, что сайты генов, ответственных за малигнизацию эпителия предстательной железы, находятся в хромосомах 8, 10 и 16.
Примерно у 70 % больных карцинома предстательной железы развивается в периферических зонах органа (в отличие от нодулярной гиперплазии, см. выше). Это позволяет обнаружить опухоль при пальцевом ректальном исследовании задней и боковых частей органа. Макроскопически на разрезе железы обнаруживают плотный узел из беловато-серой ткани, не имеющий четких границ. При местной инвазии раковой ткани поражаются семенные пузырьки и дно мочевого пузыря. Возможна обструкция мочеиспускательного канала. В случае выраженной инвазии определить узловой характер опухоли не удается. Микроскопически у большинства больных новообразование представляет собой аденокарциному с более или менее выраженным железистым строением паренхимы. Раковые железы имеют малый или средний размер и чаще всего выстланы одним слоем мономорфных кубических или цилиндрических клеток (рис. 19.8, А, Б). Нередко определяется внешний слой, состоящий из мелких и темных клеток, типичных для нормальных или гипер- плазированных концевых отделов. Изредка встречаются более крупные раковые железы с сосочковыми или криброзными (решетчатыми) структурами (рис. 19.9, А). Обычно опухолевые дольки неправильных очертаний, беспорядочно распределены в строме. Цитоплазма раковых эпителиоцитов не имеет четкой
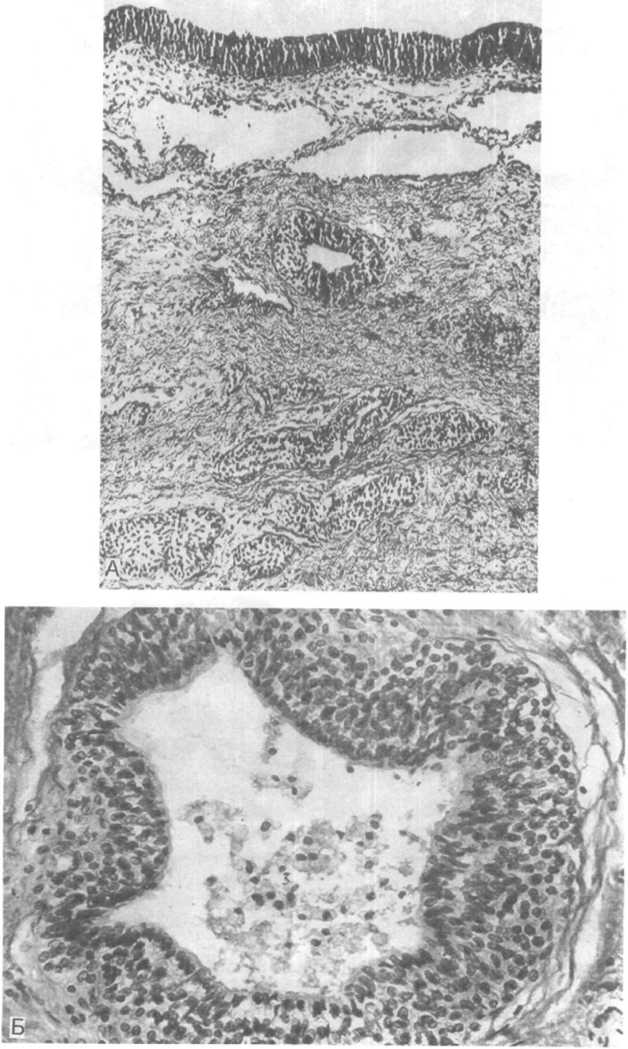
Рис.
19.8. Аденокарцинома
предстательной железы.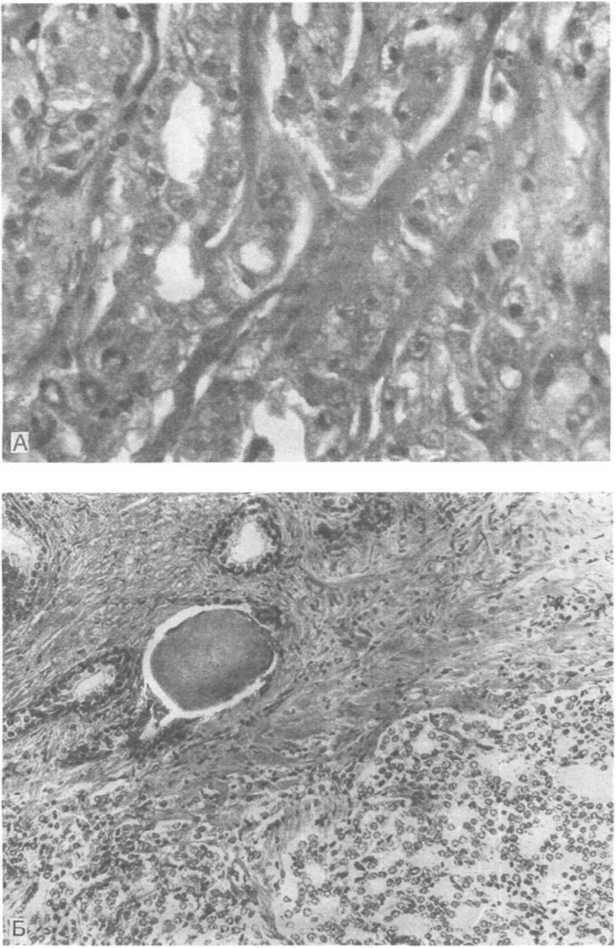
А — трабекулярно-железистое строение паренхимы опухоли; Б — зона стыка нормальных структур железы (с амилоидным тельцем) и аденокарциномы.
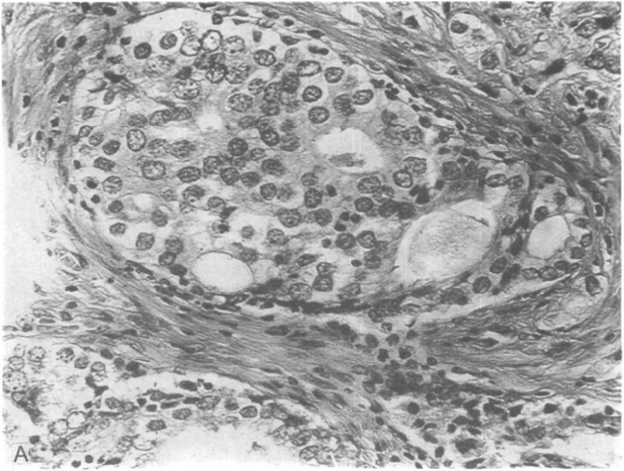
Рис.
19.9. Рак
предстательной железы.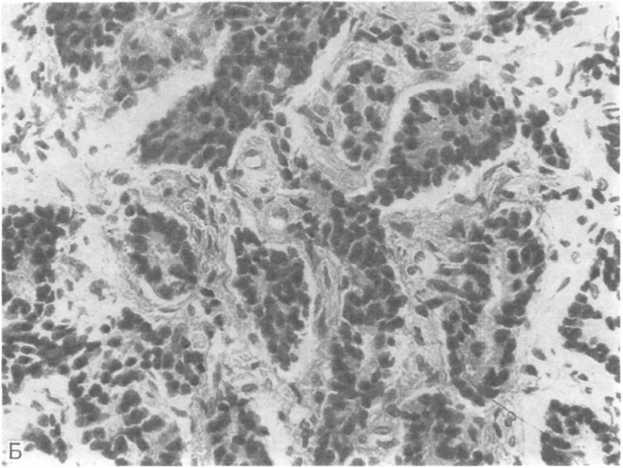
А — криброзные структуры в светлоклеточной аденокарциноме; Б — низкодифференцированная темноклеточная аденокарпинома.
гистологической характеристики: она может быть бледной или, напротив, темной, иногда заметно эозинофильной. Ядра отличаются от тех, что бывают при гиперплазии. В опухолевых клетках они крупнее, имеют пузырьковидный вид и одно или несколько ядрышек. Удается обнаружить различия в размерах и форме ядер, но в целом ядерный полиморфизм не выражен. Фигуры митоза встречаются редко.
Высокодифференцированную аденокарциному в хорошо ограниченном узле необходимо дифференцировать от нодулярной гиперплазии. Главные отличия заключаются в том, что малиг- низированные дольки мельче и располагаются теснее. Раковые железы разделены минимально узкими прослойками стромы и в большинстве своем выстланы одним слоем опухолевых эпите- лиоцитов. При проточной цитометрии (см. главу 1) раковые клетки обладают не диплоидным, а анэуплоидным и тетрапло- идным строением. При раке может быть инвазия железистых структур в капсулу органа и за ее пределы (самый надежный дифференциально-диагностический признак). В капсуле опухоль распространяется по периневральным и периваскулярным пространствам. При низкой гистологической дифференцировке раковой паренхимы железистые структуры иногда обнаружить трудно (рис. 19.9, Б). Опухолевые эпителиоциты формируют тяжи, гнезда или пласты. Стромы может быть немного (солидный рак), но в ряде случаев, наоборот, преобладание стромы служит признаком скиррозного рака. В предстательной железе встречаются анапластическая карцинома, а также переходно-кле- точный рак, который развивается из выстилки бульбоуретраль- ных желез (Купера), а также парауретральных слизистых желез (Литтре) (см. выше) (рис. 19.10). Переходно-клеточный рак по строению сходен со своим аналогом в мочевыводящих путях (см. главу 18). Описаны также отдельные наблюдения плоскоклеточного рака, апудом и неэпителиальных новообразований.
Примерно в 70 % случаев в ткани предстательной железы, удаленной по поводу рака, при адекватном и тщательном исследовании удается обнаружить изменения, расцениваемые как предраковые: дольковую или протоковую дисплазию, а также внутриэпителиальную неоплазию (карциному in situ). В отличие от рака при предраковых состояниях нет признаков инвазии, под трансформированными и гиперплазированными эпителио- цитами располагается слой мелких базальных клеток, а базальная мембрана остается интактной.
Для оценки степени гистологической дифференцировки раковой паренхимы предстательной железы в настоящее время используют систему Глисона (D.F.Gleason): дифференцировка по 5 основным степеням. Высокодифференцированный рак (степень 1) имеет четко контурированные и округлые концевые железы, «упакованные» в хорошо отграниченные железистые комплексы. Низкодифференцированный рак (степень 5) не обладает же-
Рис.
19.10. Переходно-клеточная
карцинома предстательной железы.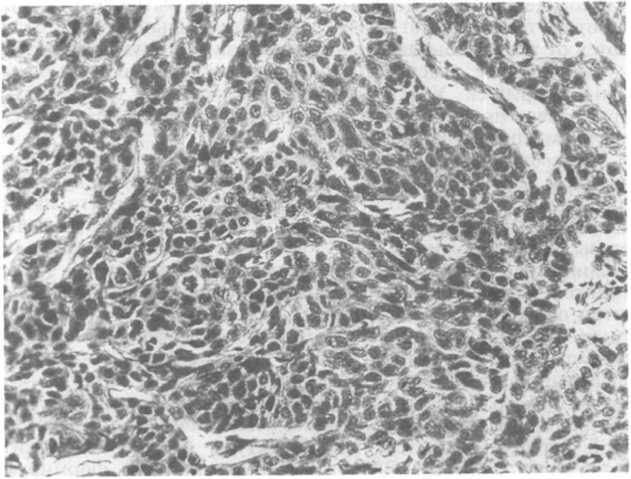
дезистой дифференцировкой, но имеет инвазивные тяжи, пласты и гнезда. Между этими двумя крайними вариантами «размещаются» остальные формы дифференцировки. Поскольку большинство карцином предстательной железы, как и раков других органов, содержит участки паренхимы, варьирующие по степени гистологической дифференцировки, оценку по Глисону делают, суммируя показатели двух участков: доминирующего по площади в паренхиме, скажем, со степенью 1, и следующего по величине, скажем, со степенью 3. Потом выводится сумма, в нашем примере 4. Крайние значения баллов по системе Глисона с учетом двух зон паренхимы выражаются для наиболее высокодифференцированного рака цифрой 2 (1 + 1), для наиболее низкодифференцированного — цифрой 10 (5+5).
Существуют две популярные схемы оценки уровней распространения рака предстательной железы: система оценки стадий инвазии Глисона (D.F.Gleason), принятая в США и многих англоязычных странах, и классификация TNM. Обе они состоят из 4 главных пунктов, примерно соответствующих друг другу.
Система Глисона:
стадия А: карцинома определяется не пальпаторно, а только при гистологическом исследовании (А, — раковый очаг с высокой степенью дифференцировки занимает менее 5 % объема изученной ткани), А2 — по суммарному объему множественные очаги превышают 5 % общего объема ткани);
стадия В: имеется пальпируемая, визуально определяемая опухоль (Bj — узел 1,5 см в диаметре находится только в одной доле железы; В2 — узел более 1,5 см или несколько узлов определяются в обеих боковых долях);
стадия С: карцинома распространяется за пределы предстательной железы, но клинических признаков метастазирования нет (С! — имеется инвазия в семенные пузырьки, С2 — за счет инвазии имеется фиксация к стенке таза);
стадия D: кроме первичного ракового узла, у больного обнаруживают метастазы (D! — поражено не более трех тазовых лимфатических узлов; D2 — распространенное лимфогенное и гематогенное метастазирование).
Схема Глисона не включает рубрикацию метастазирования.
Система TNM:
Tj — опухоль окружена неизмененной тканью предстательной железы и не пальпируется;
Т2 — раковый рост ограничен пределами предстательной железы, деформирует контур органа, но семенные пузырьки и латеральные бороздки цнтактны;
Т3 — опухоль распространяется за пределы органа и может поражать семенные пузырьки и латеральные бороздки;
Т4 — имеется несмещаемая опухоль, прорастающая в структуры, соседствующие с предстательной железой;
Nj — имеется метастаз в одном региональном (тазовом) лимфатическом узле;
N2 — обнаруживаются множественные метастазы в региональных узлах;
N3 — пораженные региональные лимфатические узлы выглядят как несмещаемые опухоли, фиксированные к стенке таза;
N4 — выявляются метастазы в региональных лимфатических узлах (паховых, общих подвздошных и парааортальных);
М0 — нет отдаленных (гематогенных) метастазов;
М{ — имеются отдаленные метастазы.
Высокодифференцированная карцинома предстательной железы дает метастазы в региональные лимфатические узлы менее чем у 20 % больных, а низкодифференцированная — более чем в 50 %. Вовлечение в процесс региональных лимфатических узлов часто приводит к сдавлению мочеточников и нарушению мочевыделения. Гематогенные метастазы встречаются в костях, головном мозге, а также в печени и легких.
Прогноз при раке предстательной железы зависит от стадии развития, степени гистологической дифференцировки опухоли, а также лечения. Этот рак лечат хирургическим путем, с помощью лучевой и гормональной терапии. При локализованном процессе (стадии А и В или Т] и Т2) и высокодифференцированном раке чаще применяют хирургическое лечение и облучение. В этой группе более 90 % пациентов выживают в течение 15 лет после постановки диагноза. Больных с низкодифференцированным раком лечат гормональными препаратами. Цель лечения — лишить раковые эпителиоциты андрогенов, нужных для роста опухоли. Необходимый результат достигается с помощью либо орхиэктомии, либо лечения экстрогенами. Несмотря на способность эстрогенов прямо подавлять синтез тестикулярных андрогенов, главный механизм их действия состоит в торможении секреции гипофизарного лютеинизирующего гормона, который в свою очередь приводит к снижению выработки тестостерона яичками. Синтетические аналоги лютеинизирующего гормона действуют так же. Хотя антиандрогенная терапия вызывает ремиссию, в ходе опухолевой прогрессии формируются клеточные клоны, нечувствительные к тестостерону. Поэтому несмотря на любые виды лечения, в лучшем случае 25 % пациентов с диссеминированными формами рака после массивного и комплексного лечения выживают в течение 10 лет.
