
- •Глава I
- •Глава II
- •Глава III
- •Глава IV
- •Глава V заболевания век
- •Глава VI
- •Глава VII
- •Глава VIII
- •Глава X
- •Глава XII
- •Глава XIII V V
- •Глава XV
- •Глава XVI
- •Глава XVIII
- •Глава XIX
- •Глава XX
- •Глава XXI
- •Глава XXII
- •Глава I. Анатомия и физиология органа зрения. —л. А. Бочкарева 15
- •Глава 11. Методики исследования органа зрения. — а. А. Бочкарева 52
Глава XIX
ПОВРЕЖДЕНИЯ ОРГАНА ЗРЕНИЯ
Профилактика повреждений органа зрения, изучение раневого процесса в глазу при проникающих повреждениях и контузиях глазного яблока, а также при его ожогах — актуальные проблемы офтальмологии. Всякая травма представляет большую опасность для глаза. Около 20% всей глазной патологии составляют травмы органа зрения. Повреждения органа зрения — причина односторонней слепоты в 50% и двусторонней—в 20% случаев. Особенность проблемы глазного травматизма состоит в том, что в большинстве случаев повреждений органа зрения можно было бы избежать; требуется лишь неукоснительное соблюдение правил техники безопасности и выполнение санитарно-гигиенических норм в производственных помещениях. Повреждения органа зрения, как, впрочем, и других органов, могли бы быть вычеркнуты из жизни человека, как войны — из жизни человеческого общества. Огромное значение для профилактики повреждений органа зрения имеет индивидуальная защита глаз с помощью всевозможных защитных очков, масок и т. п.
Травмы органа зрения можно разделить на п р о м ы ш л е н н ы е, сельскозяйственные, бытовые, детские. Особо выделяют боевые травмы. Для каждого вида травм существуют присущие ему особенности. Промышленные повреждения — это, как правило, повреждения глаз осколками металла, стружкой. В связи с широким внедрением техники в сельское хозяйство повреждения приобрели многие черты промышленных, однако встречаются и сугубо специфические травмы (удар рогом коровы, клювом петуха, захлестывание кнутом и т. д.). Бытовые травмы по характеру разнообразны: прокол глаза иглой, шилом, ножницами, ножом, стеклом, палкой и т. д.
Свои особенности имеют детские травмы. Они связаны, как правило, с шалостью и опасными играми (стрельба из лука, рогатки, чижики, различного вида запалы и пр.). В школах возможны травмы во время занятий по приобретению трудовых навыков. В нашей стране большое
внимание уделяется профилактике повреждений органа зрения у детей. Борьба с детским травматизмом является обязательной не только для родителей и учителей, но и для всех общественных организаций.
Боевые травмы глаза в современных войнах характеризуются значительными повреждениями глаза с внедрением множественных осколков, особенно минных. Повреждения глаз сочетаются с травмой лица и других частей тела. Высок процент проникающих ранений глаза амагнитными осколками.
Все разнообразные травмы, которые могут быть порождены различными жизненными ситуациями, трудно уложить в рамки классификаций. Выделяют травмы орбиты, придатков глаза и травмы глазного яблока. Рационально делить травмы на механические, термические, химические, лучистой энергией, вибрационные, токсические и др. Механические в свою очередь подразделяются на тупые травмы и ранения; последние бывают проникающими и непроникающими. По тяжести поражения травмы делятся на легкие, средние и тяжелые.
ПОВРЕЖДЕНИЯ ОРБИТЫ
Повреждения орбиты и окружающих ее частей могут быть легкими и тяжелыми, вплоть до разрушения костных стенок и размозжения глазного яблока.
Особенно многообразны и сложны огнестрельные ранения. Нередко ранения орбиты комбинируются с черепно-мозговыми, лицевыми повреждениями. При этом, как правило, страдают и придаточные пазухи носа. Может появиться эмфизема орбиты и век. Для подкожной эмфиземы характерна крепитация, для орбитальной — экзофтальм.
Свежие травмы орбиты сопровождаются кровоизлияниями. Если кровь изливается в ретробульбарное пространство, появляются экзофтальм, нарушение подвижности глазного яблока.
При переломах костей орбиты возможны смещения костных отломков и изменение ее объема. Если кости расходятся кнаружи, возникает западение глазного яблока — энофтальм. При смещении костных отломков внутрь орбиты появляется выпячивание глаза — экзофтальм. Выпячивание глаза может быть настолько сильным, что глазное яблоко ущемляется за веками. Такое состояние называется вывихом глазного яблока. Иногда глазное яблоко может быть полностью вырвано из орбиты.
При повреждении костей орбиты нередко страдает зрительный нерв. Возможны его ущемление в канале, разрыв на разных уровнях, отрыв от глазного яблока. Нарушение целости зрительного нерва сопровождается полной потерей зрения. Клиническая картина зависит от места разрыва. Если разрыв нерва возник в заднем отделе орбиты, на глазном дне сначала нет изменений, а через 2—3 нед появляется атрофия диска. Разрыв передней части зрительного нерва (не дальше 10—12 мм, где проходит центральная артерия сетчатки) характеризуется картиной, сходной с проявлениями острой сосудистой непроходимости артерии сетчатки.

ПОВРЕЖДЕНИЯ ПРИДАТКОВ ГЛАЗА
Из придатков глаза наиболее подвержены повреждениям веки и слезные пути. Даже незначительная тупая травма приводит к возникновению различных кровоподтеков. Это объясняется с одной стороны, обильной васкуляризацией век, с другой — особенностью подкожной клетчатки: она рыхлая, не содержит жира, поэтому излившаяся кровь быстро распространяется под кожей обоих век. Ранения век могут быть сквозными и несквозными, с надрывом края, с частичным или полным отрывом у наружного или внутреннего угла глаза. Особенно опасны отрывы век у внутреннего угла глаза, так как при этом повреждаются слезные канальцы. При хирургической обработке всегда следует помнить о физиологической и косметической роли век. Как правило, кожу при обработке по краям раны не иссекают, необходимо сохранять каждый ее миллиметр, чтобы избежать последующей деформации. Если ранение несквозное, то зашивают только кожу. При сквозных ранениях век необходимо накладывать раздельно швы на конъюнктивально-хрящевую часть и на кожно-мышечную. Особой герметизации требует интермаргинальный край.
При разрыве слезных канальцев надо стремиться восстановить их проходимость с помощью специальных зондов, после чего наложить швы на края разорванных канальцев. Зонд оставляют на несколько дней. Хирургическую обработку подобных ран необходимо производить под микроскопом.
Раны век, даже при полных отрывах, заживают хорошо благодаря обильному кровоснабжению.
ПОВРЕЖДЕНИЯ ГЛАЗНОГО ЯБЛОКА
Ранения конъюнктивы глазного яблока в большинстве случаев являются легкими. Как правило, возникающие при этом кровоизлияния постепенно рассасываются. Однако в редких случаях ранения конъюнктивы с кровоизлияниями могут маскировать ранения склеры, в том числе проникающие. В подобных случаях необходимы ревизия раны и рентгенологическое обследование для исключения инородного тела. К непроникающим ранениям относятся также поверхностные повреждения роговицы и склеры.
Поверхностные повреждения, или микротравмы, глазного яблока могут быть следствием удара по глазу веткой дерева, ссадины ногтем, укола злаками. В этих случаях возникает поверхностная эрозия эпителия, может развиться травматический кератит. Чаще поверхностные повреж-. дения являются результатом попадания мелких инородных тел (кусочки угля, окалина, шелуха, частички животного и

растительного происхождения), которые, не пробивая капсулу глаза, остаются на конъюнктиве или роговице (рис. 258).
Все инородные тела подлежат удалению, так как длительное пребывание их, особенно на роговице, может привести к таким осложнениям, как травматический кератит или гнойная язва роговицы. Удаляют поверхностные инородые тела в амбулаторных условиях. Нередко их можно снять влажным тампоном после двукратного закапывания в конъюнктивальный мешок 0,5% раствора дикаина. Однако, как правило, внедрившиеся в поверхностные и средние слои роговицы инородные тела приходится удалять специальным копьем, желобоватым долотом или ко_ндиком инъекционной иглы (рис. 259). Если инородное тело внедрилось в толщу роговицы, удалять его нужно осторожно во избежание вскрытия передней камеры. Из толщи роговицы металлическое магнитное инородное тело может быть извлечено с помощью магнита после предварительного рассечения поверхностных слоев роговицы над глубоко расположенным инородным телом.
., После удаления инородных тел из роговицы показано применение 30% раствора натриевой соли сульфацил-иатрия, мази с антибиотиками или с сульфаниламидными препаратами, для улучшения эпителизации роговой оболочки — 1% раствор солянокислого хинина. /л/ Проникающие.ранения глаза вызываются металлическими осколками, кусочками стекла, режущими и колющими инструментами. При этом ранящий предмет рассекает капсулу глаза. От места рассечения капсулы зависит вид проникающей раны (роговичная, лимбальная, склеральная). Каждое проникающее ранение глаза относится к разряду тяжелых. Нередки случаи, когда при относительно небольшом повреждении тканей развиваются опасные осложнения, о которых речь будет идти ниже.
^Диагностика проникающих ранений глаза не вызывает затруднений, если есть достоверные (абсолютные) признаки прободного ранения. Такими признаками прежде всего являются

сквозная рана роговицы, выпадение внутренних оболочек, отверстие в радужной оболочке, наличие инородного тела внутри глаза.
Помимо достоверных, существует ряд сомнительных (относительных) признаков проникающей травмы. В частности, в свежих случаях ранения почти всегда отмечается гипотония, которая может появляться и после контузии, но чаще она служит важным диагностическим признаком, указывающим на нарушение целости капсулы глаза при приникающих ранениях. Передняя камера вследствие истечения ее влаги может стать мелкой или полностью отсутствовать. Возможно изменение формы зрачка. Если проникающее ранение располагается в ■ склере, то передняя камера становится глубокой в результате истечения стекловидного тела и смещения кзади радужной оболочки и хрусталика.
В отдельных случаях диагностика проникающего ранения глаза оказывается весьма затруднительной. Если ранящий предмет очень острый и незначительных размеров, то довольно быстро наступают склеивание и достаточная адаптация краев раны, передняя камера восстанавливается, гипотония исчезает.
Первую помощь при проникающих ранениях глазного яблока должен оказать врач любой специальности. Необходимо инсталлировать в конъюнктивальный мешок дезинфицирующее средство, наложить бинокулярную повязку. Не следует забывать о введении противостолбнячной сыворотки по Безредке и антибиотиков широкого спектра действия. После оказания первой помощи больного следует срочно направить в офтальмологический стационар.
Хирургическую обработку ран глазного яблока необходимо производить под микроскопом. После удаления загрязняющих рану инородных частиц и размозженных тканей и орошения раны раствором антибиотика накладывают узловые или непрерывные швы. Для этого используют тонкие нити капрона, шелка, биологические нити или женские волосы. Швы следует накладывать так, чтобы наступила полная адаптация краев раны. Наложение швов способствует восстановлению тургора глаза, заживлению раны первичным натяжением (рис. 260). При небольших по протяжению ранах может быть применена бесшовная методика герметизации ран глаза с помощью цианокрилатного клея.
При проникающих ранениях глазного яблока нередко в рану выпадает радужная оболочка, реже — хрусталиковые массы и стекловидное тело.

Опасаясь проникновения инфекции в полость глаза, раньше офтальмологи всегда прибегали к иссечению выпавшей радужки. В последнее время тактика в отношении подобных ран изменилась. В первые сутки после ранения выпавшую радужную оболочку можно осторожно вправить шпателем, предварительно оросив ее раствором пени-
шлшю. s^iu u,^jiv\^_«jwyajnu lujibivu a iuivi случае, еили радужка не размозжена и не инфицирована. При малейших признаках инфицирования выпавшей радужки или краев раны вправление ее недопустимо.
Срочным хирургическим вмешательством при проникающих ранениям является также удаление инородных тел из полости глаза. Чаще всего в полость попадают металлические (магнитные и амагнитные) осколки.
Для диагностики инородных тел внутри глаза применяют метод рентгенолокализации по Комбергу —Бал-тину, являющийся уникальным по точности. В большинстве случаев он гарантирует удаление магнитных осколков даже из самых недоступных мест глазного яблока. Метод заключается в использовании алюминиевого протеза-индикатора толщиной 0,5 мм с радиусом кривизны, соответствующим радиусу роговицы (рис.261). В центре протеза-индикатора находится отверстие диаметром 11 мм. На расстоянии 0,5 мм от края отверстия впрессованы четыре свинцовые точки, располагающиеся во взаимно перпендикулярных меридианах. После эпибульбарной анестезии 0,5% раствором дикаина протез-индикатор надевают на глаз так, чтобы свинцовые метки соответствовали лимбу у 12—3—6—9 ч. Делают два рентгеновских снимка — прямой и боковой. На прямом снимке определяют меридиан, по которому располагается инородное тело, а также расстояние его от анатомической оси глаза. На боковом снимке устанавливают расстояние инородного тела от лимба (рис. 262). С помощью схем-измерителей (рис. 263) и специальной таблицы производят точное определение местоположения инородного тела.
Иногда-установление локализации металлических инородных тел в полости глаза затруднено. Это касается прежде всего тех инородных тел, которые располагаются в пограничной зоне, т. е. в оболочках глаза или в непосредственной близости от них. С помощью метода Комберга — Балтина можно и не получить сведений о точной локализации инородного тела, так как измерители рассчитаны на схематический глаз. В таких случаях более надежно сочетание рентгенологического и ультразвукового методов. Ультразвуковой метод позволяет определить размеры глаза и уточнить расположение инородного тела.
Для диагностики мелких инородных тел в переднем отделе глаза, в том числе неметаллических (стекло, камень), применяют бес скелетную рентгенографию по Фогту, которую можно производить не ранее 8-го дня после ранения.



Рис. 262. Рентгенолокализация внутриглазного инородного тела.
а — прямая задняя проекция; 6— боковая проекция. Стрелками обозначено инородное тело.

При зияющих ранах переднего отдела глаза, когда наложение протеза Комберга — Балтина рискованно, можно произвести маркировку лимба висмутовой, т. е. рентгеноконт^растной, кашицей. \ Существуют три способа удаления инородных тел из глаза: » Н*п асклеральный, передний и прямой. Большинство магнитных осколков удаляют из глаза диадклеральным путем с помощью электромагнита или ручного постоянного магнита (рис. 264, 265). Передним путем через транслимбальный разрез следует удалять лишь осколки, расположенные в переднем отделе глаза (передняя камера, радужная оболочка, хрусталик) (рис. 266, 267, см. цветную вклейку). Прямой путь показан при больших зияющих ранах и инородных телах, ущемленных в краях раны.
Иногда при внедрении металлического инородного тела в хрусталик он остается почти прозрачным и сохраняется высокая острота зрения.



катаракты.

Удаление амагнитных инородных тел из полости глаза вызывает значительные трудности. Легче удалить амагнитный осколок, распо-i лагающийся вблизи склеры. Уточнить локализацию ама-гнитного осколка помогают ультразвуковая диагностика, диафаноскопия с применением волоконной оптики. Амагни-тные инородные тела, располагающиеся более глубоко, иногда удается извлечь с помощью цанговых пинцетов с применением зуммерной сигнализации. В тех случаях, когда железные и медные осколки по какой-либо причине не удалены из глаза, возникают тяжелые осложнения, связанные с постепенным окислением металла и проникновением окислов в ткани глаза.
Наиболее тяжелые изменения вызывает пребывание в глазу осколков, содержащих железо. При этом развивается
сидероз. Радужка приобретает ржавый оттенок. Пятна ржавого цвета часто появляются в передних слоях хрусталика. На глазном дне сначала развивается токсическая ретинопатия, а затем нейроретинопа-тия с вовлечением в патологический процесс зрительного нерва. В конце концов такие глаза могут полностью ослепнуть, а позже их приходится удалять из-за рецидивирующего иридоциклита или абсолютной вторичной глаукомы.
Медные осколки также вызывают изменения в глазу — развивается х а л ь к о з вследствие отложения в тканях глаза окислов меди (рис. 268). Наиболее заметные изменения наступают в хрусталике: возникают желтовато-зеленые помутнения в виде цветущего подсолнуха — «медной катаракты». Помутнения подобного оттенка могут быть отмечены также в других тканях и средах глаза — радужке, стекловидном теле, сетчатке.
Явления сидероза и халькоза проявляются в различные сроки после проникновения осколка в полость глаза — от нескольких недель до нескольких месяцев, а иногда и лет.
Если медный осколок удалить не представляется возможным, то в послеоперационном периоде проводят терапию, в известной степени препятствующую развитию халькоза или уменьшающую его проявление. Для. выведения ионов меди на больной глаз назначают электрофорез с отрицательного полюса. Явления хачькоза уменьшаются после применения тиосульфата натрия, а также унитиола, являющегося, антидотом меди. Полезной для уменьшения сидероза и халькоза следует считать и рассасывающую терапию.
Удаление неметаллических инородных тел из глаза — задача трудная. В ряде случаев, когда воспалительные явления в глазу, возникшие после проникновения в его полость неметаллических инородных тел, постепенно стихают, можно ограничиться длительным наблюдением.
Стеклянные инородные тела редко проникают в задний отдел глаза, чаще всего они оседают в углу передней камеры или в радужке.
Обнаружить мелкие стеклянные инородные тела в углу передней камеры удается лишь с помощью гониоскопа. Операцию удаления осколка стекла (или, реже, камня) следует производить чрезвычайно осторожно во избежание его смещения. С этой целью применяют оперативный подход с рассечением конъюнктивы и расслоением лимбально-роговичной ткани. Можно применять также вертикальный разрез роговицы по Чермаку, дугообразный по Гаабу или сделать корнеосклеральную трепанацию.
ОСЛОЖНЕНИЯ ПРИНИКАЮЩИХ РАНЕНИЙ ГЛАЗА Травматическая катаракта
Если ранящий предмет проходит через хрусталик, развивается травматическая катаракта, которая может быть пол-, ной или частичной. Полное помутнение хрусталика непосредственно после ранения встречается нечасто, в основном у детей и молодых людей, у которых нет еще сформировавшегося ядра хрусталика. У этих больных вследствие проникновения влаги передней камеры через поврежденную капсулу хрусталика может возникнуть быстрое набухание хрусталиковых волокон. Набухшие хрусталиковые волокна выпадают в переднюю камеру в виде серых рыхлых комочков. Выпавшие в большом количестве хрусталиковые массы блокируют пути оттока внутриглазной жидкости, что приводит к развитию вторичной глаукомы с сильнейшими болями в глазу. В этих случаях показана неотложная операция — парацентез с выпусканием и аспирацией хрусталиковых масс. После удаления хрусталиковых масс проводят противовоспалительную и рассасывающую терапию. Ее следует назначать и тем больным, у которых увеличивается помутнение хрусталика без признаков быстрого набухания, особенно у лиц более зрелого или пожилого возраста.
Для рассасывания хрусталиковых масс полезно назначать дионин в повышающейся концентрации (от 2 до 9%), ферменты в виде
подконъюнктивальных инъекций, ультразвук, УВЧ-терапию, диат мию, парафиновые аппликации. Как противовоспалительное среде! следует применять кортикостероиды в виде инсталляций и пе] бульбарных или субконъюнктивальных инъекций. Кортикостеродл помимо противовоспалительного' оказывают сильное противоаллер: ческое действие, ослабляя реакцию на хрусталиковый белок, являюгш ся чужеродным для собственного организма.
Особенно полезно назначение кортикостероидов тем больным, которых наряду с травматической катарактой развиваются явлe^ иридоциклита.
, Травматические иридоциклиты
Проникающее ранение глазного яблока нередко сопровождав! воспалительной реакцией сосудистого тракта. Различа1 серозный (асептический), гнойный и фибринозн пластический иридо ц'и к л и т ы.
Се розный асептический иридоциклит. Возни ет на 2—3-й день после ранения, сопровождается всеми признакал характерными для ирита и иридоциклита. Степень выраженное зависит от характера травмы. Под влиянием лечения явлен иридоциклита стихают, глаз успокаивается.
Гнойная инфекция является тяжелым осложнением npoi кающего ранения глаза. Она развивается вследствие проникновеню полость глаза патогенных микроорганизмов (стафилококк, стреп' кокк, пневмококк).
В зависимости от тяжести течения можно выделить три стеш гнойной инфекции: гнойный иридоциклит, эндофтальмит, панофта. мит.
Гнойный иридоциклит. Через 2—3 дня после травг усиливается раздражение глаза. Появляется интенсивная смешан! инъекция,- в передней камере — гипопион. Изменяются цвет и рисуи радужки. В области зрачка нередко появляется серовато-желтая плеь экссудата. Глаз болезнен даже при легком дотрагивании.
Лечение. Необходимо усилить антибиотикотерапию, котор; проводят со дня ранения. Назначают большие дозы антибиотю широкого спектра действия внутримышечно или внутривенно, сульс ниламидные препараты по схеме. Антибиотики вводят также и конъюнктиву или методом электрофореза. Если явления гнойнс иридоциклита в ближайшие дни заметно не уменьшаются, показ парацентез роговицы с промыванием передней камеры дезинфициру щими растворами. Одновременно во избежание кандидамир больным следует назначать внутрь нистатин.
В целом указанная массивная противбинфекционная терапия возможным парацентезом роговицы позволяет спасти глаз от ra6ej нередко с сохранением предметного зрения.
Энд офтальмит. Более тяжелая степень гнойной инфекщ Травмированный глаз еще больше «раздражен. Кроме выраженн смешанной инъекции, на глазном яблоке нередко прявляется хеь/. конъюнктивы. При исследовании в проходящем свете вместо краенс

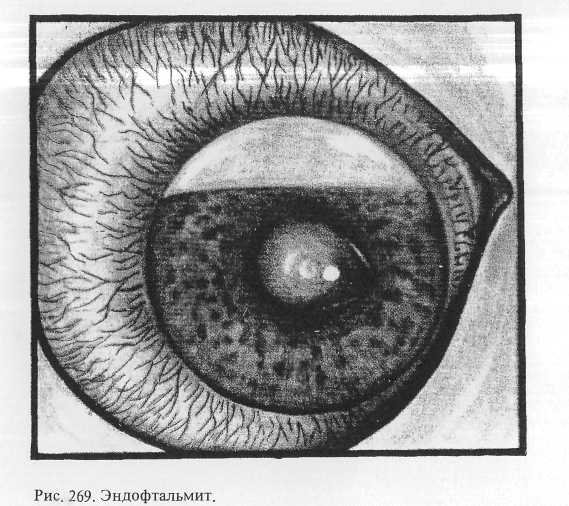
Прогноз при эндофтальмите всегда очень серьезный. Терапию проводят, как, и при гнойном иридоциклите. Показано введение антибиотиков и антистафилококкового у-глобулина под конъюнктиву, ретробульбарно, в перихориоидальное пространство. Необходимо внутривенное введение антибиотиков широкого спектра действия (морфоциклин, олеандомицин, цепарин и др.). Целесообразно применять местно и внутрь препараты нитрофуранового ряда (фурагин, фуразолидон и др.). Если энергичное противовоспалительное лечение эффекта не дает и начинается атрофический процесс, глаз следует энуклеировать (рис. 270).
Энуклеацию осуществляют под местной анестезией (у детей — под наркозом) путем введения в конъюнктивальный мешок 0,5% раствора дикаина, 2% раствора новокаина под конъюнктиву и по ходу прямых мышц и ретробульбарно в область цилиарного узла на глубину 4 см под углом 30° к оси глазницы.
Техника операции. На веки накладывают векорасши-ритель. Конъюнктиву глазного яблока захватывают пинцетом у лимба, надрезают изогнутыми ножницами и отсепаровывают от склеры по всей окружности глазного яблока. Одно за другим сухожилия прямых мышц захватывают тупым крючком и перерезают у места их прикрепления. Наружную мышцу обычно перерезают, оставляя кусочек сухожилия на склере, затем сухожилие захватывают пинцетом, слегка вытягивают и поворачивают глазное яблоко кнутри. Изогнутые
ножницы вводят за глаз, нащупывают зрительный нерв, пересекают его и отсекают две оставшиеся косые мышцы. Кровотечение останавливают тугой тампонадой. Для того чтобы избежать западения будущего протеза, создают культю: прямые мышцы ушивают, в тенонову капсулу обычно подсаживают кусочек жира самого больного или кусочек трупной консервированной хрящевой ткани. Применяют также синтетические аллопластические материалы. Протезирование производят через 4—5 дней (рис. 271).
Панофтальмит. При бурном развитии инфекции воспалительный процесс может распространяться на все оболочки глаза. Боли в глазу нарастают, усиливаются отек и гиперемия век, хемоз конъюнктивы. Появляется воспалительная реакция орбитальных тканей и, как следствие — экзофтальм, ограничение подвижности глазного яблока. Роговица становится гнойно-инфильтрированной, передняя камера заполняется гноем. Заболевание сопровождается общим недомоганием, головной болью, повышением температуры.
•Лечение. Следует проводить энерсичное лечение, как при эндофтальмите, но, как правило, спасти глаз не удается. При панофтальмите рекомендуется производить эвисцерацию глазного яблока. Эвисцерация заключается в иссечении роговой оболочки линейным ножом и ножницами с последующим выскабливанием гнойно-воспаленных внутренних оболочек специальной ложечкой.
Фибринозно-пластический иридоциклит после проникающего ранения глазного яблока нередко приобретает хроническое течение. Несмотря на энергичное лечение, травмированный |


глаз не успокаивается. На глазном яблоке сохраняется перикорнеальная или смешанная инъекция. Как правило, на задней поверхности, роговой оболочки появляются пре ципи-т а т ы, возникают задние синехии, а иногда сращение или заращение зрачка. Тем не менее внутриглазное давление в этих случаях повышается редко. Наоборот, глаз чаще бывает ги-потоничным, умеренно болезненным при пальпации. Эти симптомы указывают на хроническое, вяло текущее воспаление ресничного тела. Предметное зрение обычно почти полностью угасает, сохраняется лишь светоощущение с правильной или, чаще, неправильной проекцией света. Глаз, на котором после проникающего ранения развивается хронический фибринозно-пластический иридоциклит, представляет опасность для другого, не-травмированного, глаза,
где может возникать аналогичное воспаление. Такое воспаление называют симпатическим. Иридоциклит на травмированном глазу в таких случаях называют симпатизирующим.
Симпатическое воспаление
Симпатическое воспаление — хроническое, злокачественно протекающее воспаление сосудистого тракта неповрежденного глаза, которое развивается при наличии симпатизирующего воспаления в поврежденном глазу.
Симпатическое воспаление представляет собой вяло текущий фибринозно-пластический иридоциклит. При этом на глазном яблоке отмечается перикорнеальная или смешанная инъекция. Цвет и рисунок радужки изменены- На задней поверхности роговицы видны преципитаты, но они более типичны для так называемой серозной формы симпатического увеита. Развиваются задние синехии до полного сращения и заращения зрачка, что в свою очередь ведет к бомбажу радужки и вторичной глаукоме.
При неблагоприятном течении, несмотря на задние синехии, отмечается гипотония глаза, которая может повести к субатрофии или даже атрофии глазного яблока. В ряде случаев развивается помутнение хрусталика, которое, как правило, протекает в форме задней осложненной катаракты. В стекловидном теле развивается шварто-образование.
Сравнительно редко симпатическое воспаление протекает как нейроретинит. В здоровом глазу появляется стушеванность границ диска зрительного нерва. Перипапиллярный отек распространяется на область желтого пятна. Вследствие экссудативных изменений в хориоидее глазное дно в макулярной области может приобретать серовато-желтый оттенок.
, Описаны редкие случаи, когда симпатическое воспаление развивалось после тяжелых контузий или при распаде внутриглазной опухоли. Опасность симпатического воспаления может возникнуть в тех случаях, ксгда после какой-либо внутриглазной операции развивается тяжелый иридоциклит. В этих случаях, так же как при установлении симпатизи рующего воспаления, можно использовать лабораторные методы диагностики. ,,
Д и агностике симпатизирующего иридоциклита может способствовать реакция микропреципитации сыворотки крови больного с хрусталиковым антигеном и с антигеном из сосудистой оболочки. Положительная реакция с хрусталиковым антигеном указывает на факогенный характер воспаления, а с антигеном из сосудистой оболочки — на симпатизирующее воспаление.
Симпатическое воспаление встречается редко — не более чем в 2% случаев. Самой надежной профилактикой симпатического воспаления является своевременная энуклеация травмированного глаза. Многолетний опыт различных авторов показывает, что симпатическое воспаление развивается через 2—3 нед после травмы. В этот период необходимо проводить энергичную противовоспалительную терапию. Лишь в тех случаях, когда лечение не оказывает должного эффекта и фибринозно-пластический иридоциклит приобретает затяжной характер, травмированный глаз необходимо энуклеировать. Энуклеация травмированного глаза сопряжена с тяжелыми переживаниями больных и особенно родителей пострадавших детей. Энуклеацию, естественно, легче рекомендовать, когда травмированный глаз слеп. Однако если в течение 2—3 нед энергичная противовоспалительная терапия безуспешна и явления фибринозно-пластического иридоциклита не стихают, необходимо ставить вопрос об энуклеации даже при наличии остаточного зрения.
При развившемся симпатическом воспалещш травмированный глаз необходимо энуклеировать лишь в тех случаях, когда он слеп, и следует воздержаться от энуклеации, если сохраняется хотя бы незначительное предметное зрение, поскольку впоследствии этот глаз может оказаться лучше видящим. Прогноз при симпатическом воспалении всегда очень серьезный. /В последние годы в связи с использованием новых лекарственных средств, особенно иммунодепрессантов, развитие симпатического воспаления удается приостановить.

Вопросы этиологии и патогенеза симпатического воспаления на протяжении многих лет дискутируются в литературе. Выделяют три группы основных теорий: инфекционную, аллергическую и нервно-цилиарную. О возможном переходе воспаления с травмированного глаза на здоровый через цилиарные, а также зрительные нервы писал еще Мекензи (1840), который впервые ввел термин «симпатическое воспаление»*.
Нервно-цилиарную теорию поддержали Грефе (1856) и Мюллер (1858). В текущем столетии классические представления о роли цилиарных нервов в патогенезе симпатического воспаления находят продолжение во взглядах В. Н. Архангельского (1935). Основным патогенетическим фактором в развитии симпатического воспаления он считал длительное раздражение цилиарных нервов, через которые соответствующий сегмент, иннервирующий оба глаза, ведет к поражению другого глаза.
В создании инфекционной теории симпатического воспаления следует различать первый и второй периоды. К первому периоду относятся работы Берлина (1880), Лебера (1881) и др., которые писали о микробной природе симпатического воспаления. Другие последователи этой теории высказывали предположение о специфическом бактериальном метастазе из травмированного глаза в здоровый [Авербах М. И., 1940, Ремер, 1903]. Второй период характеризуется признанием роли различных вирусов, в частности герпеса, в развитии симпатического воспаления [Сцили, 1924; Дюк-Эльдер, 1954, и др.].
Интересна точка зрения С. С. Головина (1904), который рассматривал симпатическое воспаление как аутоцитотоксический процесс. Взгляды С. С. Головина в известной степени можно считать предпосылкой к аллергической теории. Впервые начал изучать симпатическое воспаление с иммунологических позиций Эльшниг (1910). Он высказал предположение о сенсибилизации увеального тракта продуктами его распада при травме. В подобном духе позже высказывались Вудс (1933) и Фриденвальд (1934). При помощи кожной пробы они установили явления иммунизации организма при симпатической офтальмии. В настоящее время патогенез симпатического воспаления может быть представлен следующим образом. При проникающих ранениях в сосудистую оболочку глаза внедряются вирусы. Их патогенное действие, а также механическое разрушение ткани вследствие травмы ведут к изменению структуры органоспецифических антигенов сосудистой оболочки глаза.
Измененные органоспецифические антигены сосудистой оболочки глаза вызывают аутосенсибилизацию организма, выработку гуморальных и внутриклеточных антител, которые связываются не только антигенами поврежденного, но и здорового глаза, что ведет к развитию симпатического воспаления. Эта гипотеза развития симпатического воспаления может быть названа инфекционно-аллергической.
Лечение симпатического воспаления — трудная задача. Назначают кортикостероиды, инъекции антибиотиков внутримышечно и под конъюнктиву, антибиотики тетрациклинового ряда и сульфаниламиды внутрь, десенсибилизирующие средства, местно — инсталляции мидри-атиков (атропин, скополамин, адреналин) под конъюнктиву. Показано внутривенное введение гипертонических растворов.
Прогноз симпатического воспаления стал лучше, особенно после того как для его лечения стали применяться кортикостероиды. Это лишний раз свидетельствует в пользу аллергической природы симпатического воспаления, поскольку кортикостероиды являются прежде всего сильными противоаллергическими средствами. Кортикостероиды на-_ значают внутрь строго по схеме. Местно инсталлируют 5—6 раз в день £. кортикостероиды, которые могут быть введены также под конъюнкти-1-^ ву или парабульбарно.
Л В редких случаях -в стадии исходов производят оперативное лечение Ч последствий симпатического воспаления. Как правило, приходится ^ прибегать к оптической или антиглаукоматозной иридэктомии и удалению осложненной катаракты.
v В послеоперационном периоде необходимо проводить энергичную Л противовоспалительную терапию во избежание обострения заболева-
J НИЯ. ^ ТУПЫЕ ТРАВМЫ ГЛАЗА
Тупые травмы глаза, или контузии, составляют около 20% видов ^ повреждения глаза. В отличие от проникающих ранений глаза, которые ^ чаще возникают на производстве, тупые хравмы нередко наблюдаются 1 в быту. / ЪС№>\ а "' ? йсь-о^^и, ,. .
У4 При контузиях век возникают подкожные кровоизлияния (гематомы).
Активное раскрытие век при этом невозможно, а пассивное затруднено.
^Гемат&мы, которые возникают не фазу после травмы, а спустя
^ несколько часов или даже дней, могут свидетельствовать о переломе
основантчерепа (симптом «очков»). Иногда при травмах век можно
Ц отметить н^е дкожную эмфизему вследствие проникновения
% воздуха из соседних полостей носа. Лечение кровоподтеков век состоит
да, а затем, через 2—3 дня,
> тепловых процедур для
рассасывания гематомы.
. При контузиях глазного
яблока в той или другой
степени повреждаются все
его оболочки.
Разрывы капсу-л ы глаза при контузиях чаще наблюдаются в наиболее тонких ее местах — на расстоянии 3—4 мм от лимба у места проникновения передних ресничных \
 артерий
в полость гдаза и у диска, где в глаз
проникают задние ресничные
артерии. При передних разрывах склеры
в рану могут выпадать радужка,
ресничное тело и хрусталик (рис. 272). В
этих случаях необходима хирургическая
обработка — наложение швов на рану
склеры.
Разрывы склеры при контузиях чаще бывают
подконъюнкти-вальными, поэтому сначала
приходится рассекать конъюнктиву. Для
обработки
лимбальных и склеральных ран лучше
использовать биологические
и тонкие капроновые швы или тончайшие
шелковые швы (под
микроскопом).
артерий
в полость гдаза и у диска, где в глаз
проникают задние ресничные
артерии. При передних разрывах склеры
в рану могут выпадать радужка,
ресничное тело и хрусталик (рис. 272). В
этих случаях необходима хирургическая
обработка — наложение швов на рану
склеры.
Разрывы склеры при контузиях чаще бывают
подконъюнкти-вальными, поэтому сначала
приходится рассекать конъюнктиву. Для
обработки
лимбальных и склеральных ран лучше
использовать биологические
и тонкие капроновые швы или тончайшие
шелковые швы (под
микроскопом).
с^ХИень часто при контузиях глаза возникает травматический ирит или иридоциклит. В ряде случаев развивается мидриаз вследствие паралича аккомодации. Расширенный зрачок, как правило, имеет неправильную форму. При контузии могут наступить разрывы и отрывы радужки у ее основания (iridodyalisis), больные жалуются на диплопию. Все указанные повреждения радужки в большинстве случаев сопровождаются более или менее выраженной гифемой, поэтому назначают гемостати-ческую терапию, сначала дицинон, викасол, а затем рутин или аскорутин внутрь, 10% раствор хлорида кальция.внутривенно. Больной должен соблюдать полный покой до исчезновения гифемы. При частичном иридодиализе хирургическое лечение не требуется.
В редких случаях, когда иридодиализ достигает У3 и V2 периметра и смещенная радужка закрывает область зрачка, приходится пришивать оторванную радужку к ее основанию или корнеосклеральной области.
При контузиях глазного яблока могут наступить расстройства аккомодации вследствие пареза ресничной мышцы.
Тупые травмы глаза нередко сопровождаются смещением хрусталика вследствие ослабления или разрыва связки хрусталика. При частичном разрыве волокон связки возникает подвывих хрусталика. На подвывих хрусталика указывают дрожание радужки и самого хрусталика во время движения глазного яблока, неравномерная глубина передней камеры, расширение иридохрусталиковой щели, грыжа стекловидного тела в передней камере. Если зрачок достаточно широк, можно видеть экватор хрусталика. При исследовании в проходящем свете он рефлексирует в виде дугообразной полосы.
Полный вывих хрусталика ведет к перемещению его в переднюю камеру или стекловидное тело. При смещении хрусталика в переднюю камеру она становится глубокой. Хрусталик имеет вид масляной капли, заполняющей всю камеру. Вывихнутый хрусталик блокирует зрачок и угол передней камеры. Нарушается отток внутриглазной жидкости, развивается острая вторичная глаукома (факотопическая глаукома). В подобной ситуации показано срочное извлечение хрусталика.
Более сложная задача — удаление хрусталика, вывихнутого в стекловидное тело. Нередко можно обойтись без операции удаления хрусталика, если иридоциклит не развивается, а явления вторичной глаукомы удается купировать путем консервативного лечения. В тех случаях, когда операция необходима, предварительно можно попытаться перевести хрусталик из стекловидного тела в переднюю камеру, рекомендуя для этого Вольному лечь лицом вниз. Для того чтобы переместившийся хрусталик задержать в передней камере, назначают миотики, а затем удаляют его через лимбальный разрез.
Переместить хрусталик в переднюю камеру удается не всегда. В подобных ситуациях хрусталик, приблизившийся к радужной оболочке, фиксируют иглами, которые вводят через склеру в плоскую часть цилиарного тела. Затем хрусталик удаляют обычным путем. Эта сложная операция нередко дает неплохие результаты, спасая глаз от неминуемой гибели.
Контузия глазного яблока иногда вызывает помутнение хрусталика, даже если он не смещен. Чаще всего встречается так называемое кольцо Фоссиуса — помутнение на передней капсуле хрусталика. Кольцевидное помутнение развивается вследствие плотного контакта радужки с хрусталиком в момент контузии. Под влиянием лечения кольцо Фоссиуса постепенно рассасывается.
•Помутнения в толще хрусталика при контузиях без разрыва капсулы наблюдаются редко. Иногда встречается так называемая розеточная катаракта — помутнения, чаще в заднем отделе хрусталика, в виде перьев или лепестков. По всей вероятности, такое помутнение развивается вследствие коагуляции хрусталикового белка в момент сотрясения. Розеточные катаракты могут полностью или почти полностью рассасываться: иногда же помутнения прогрессируют и развивается тотальная катаракта.
Контузии глазного яблока часто сопровождаются кровоизлияниями в стекловидное тело (гемофтальм). Гемофтальм может быть частичным или полным. Развивается он вследствие проникновения крови из сосудов цилиарного тела и сетчатки, поврежденных в момент травмы.
У больных с частичным гемофтальмом в момент исследования глаза в проходящем свете на фоне розового рефлекса глазного дна наблюдаются темные хлопьевидные плавающие помутнения (сгустки крови). При полном гемофтальме кровь пропитывает все стекловидное тело и при исследовании в проходящем свете рефлексы с глазного дна получить не удается, зрение падает до светоощущения.
Лечение гемофтальма — задача довольно сложная. В свежих случаях больному назначают полный покой, кровоостанавливающую терапию (викасол, дицинон, аскорутин). Через несколько дней приступают к рассасывающей терапии — внутривенному вливанию гипертонических растворов хлорида или йодида натрия, применению ферментов — лидазы, трипсина, фибринолизина, папаина (в виде инстилляций и под конъюнктиву). Показаны аутогемотерапия, ультразвук, гемодез, лазертерапия.
Применять ферменты в первые дни после травмы при гемофтальме не рекомендуется, так как это может усилить кровотечение.
Указанная терапия наиболее эффективна при частичном гемофтальме: кровь в стекловидном теле может почти полностью рассосаться. Хуже обстоит дело при наличии полного гемофтальма. Несмотря на энергичное лечение, кровь в стекловидном теле полностью не рассасывается, в его полости формируются шварты. Офтальмоскопически они обычно видны как серо-белые пленчатые образования, идущие из заднего отдела сетчатки в стекловидное тело. Впоследствии в глазах нередко возникает тракционная отслойка сетчатки, а при более значительном пролиферирующем ретините — вторичная глаукома.
 Неблагоприятный
прогноз нерассасывающегося Гемофтальма
вынуждает
офтальмологов ставить вопрос о
хирургическом его лечении — отсасывании
стекловидного тела с помощью витреофагов
с одновременным
замещением его различными средами:
консервированным стекловидным
телом, спинномозговой жидкостью
больного, изотоническим
раствором хлорида натрия, синтетическими
жидкими вязкими средами
(луронит, силикон, хонсурид).
Неблагоприятный
прогноз нерассасывающегося Гемофтальма
вынуждает
офтальмологов ставить вопрос о
хирургическом его лечении — отсасывании
стекловидного тела с помощью витреофагов
с одновременным
замещением его различными средами:
консервированным стекловидным
телом, спинномозговой жидкостью
больного, изотоническим
раствором хлорида натрия, синтетическими
жидкими вязкими средами
(луронит, силикон, хонсурид).
При контузиях глазного яблока опасны повреждения решетчатой пластинки зрительного нерва. Она тонка и при ударе отходит кзади, из-за чего часто возникают отеки диска зрительного нерва и кровоизлияния в сетчатую оболочку. Эти изменения получили название «сотрясение сетчатки, или травматическая ретинопатия». Изменения в сетчатке могут наступить даже при легкой контузии. Об этом могут свидетельствовать небольшое побледнение сетчатки и появление патологических рефлексов при офтальмоскопии, особенно в бескрасном свете.
При тяжелых контузиях сетчатка в заднем отделе, особенно в области желтого пятна, приобретает молочно-белый оттенок, могут быть кровоизлияния. На фоне побледневшей сетчатки в заднем отделе выделяется красный центр желтого пятна.
Описанные патологические изменения развиваются вследствие анемизации артериол сетчатки и последующего расширения капилляров. Через стенку расширенных капилляров в ткань сетчатки проникает жидкость и развивается отек этой оболочки.
Определенное значение в патогенезе травматического отека сетчатки имеет нарушение коллоидной структуры межуточного вещества.
Наконец, при контузиях глаза наряду с кровоизлияниями и отеком сетчатки может наступить нарушение целости сетчатки, что ведет £ затем к ее отслойке. Как правило, при этом наблюдается отрыв по' зубчатой линии.
Терапия травматических поражений сетчатки предусматривает внутривенные вливания гипертонических растворов хлорида натрия, назначение аскорутина и осмотических средств внутрь, внутримышечные инъекции витаминов и тканевых препаратов. В дальнейшем показаны фибринолитическче средства, ферменты, кортикостероиды (парабульбарные инъекции).
Следует помнить о том, что иногда после контузии глаза в желтом пятне возникает кистовидная дистрофия.
В результате тупой травмы глаза может наступить разрыв хориоидеи. При наличии свежей травмы распознать его не всегда удается, поскольку он оказывается прикрытым массивным кровоизлиянием, имеющим обычно округлую форму. В процессе лечения кровоизлияния постепенно рассасываются и становится виден разрыв в виде желто-белой дугообразной полосы. По мере развития рубцовой ткани разрыв хориоидеи приобретает белый цвет (рис. 273).
Нередко возникает сразу несколько разрывов сосудистой оболочки, имеющих различную протяженность и форму. При разрывах хориоидеи, совпадающих с зоной желтого пятна, зрение заметно снижается.



Различают термические и химические ожоги. Термические ожоги развиваются при попадании в глаз раскаленного металла, кипящей жидкости, реже — пламени (рис. 274).
Химические ожоги вызываются кислотами или щ е л о~ч а м и. Наиболее тяжелые ожоги глаза возникают под действием щелочей, поскольку при этом развивается колликвационный некроз и щелочь проникает в глубь тканей глаза. Установлено, что некоторые щелочи могут быть обнаружены во влаге передней камеры через -5—6 мин после попадания их в глаз. Ожоги кислотами при-вйдят к коагуляционным некрозам.
 По
тяжести патологических изменений
различают ожоги четырех степеней.
При наиболее легких ожогах — I
степени
— наблюдаются гиперемия конъюнктивы,
а на роговице — поверхностные эрозии
и легкий отек эпителия. Для поражения
II степени
характерна
выраженная ишемия конъюнктивы; слизистая
оболочка приобретает
серый оттенок, становится тусклой. В
роговице возникают значительные
участки помутнения, она становится
шероховатой и теряет
чувствительность. При ожоге III
степени
роговая оболочка выглядит
диффузно-мутной, некротизированной и
приобретает вид матового
стекла. Ожог IV
степени
отличается глубоким некрозом конъюнктивы
й роговицы, роговица приобретает
фарфоровый оттенок.
По
тяжести патологических изменений
различают ожоги четырех степеней.
При наиболее легких ожогах — I
степени
— наблюдаются гиперемия конъюнктивы,
а на роговице — поверхностные эрозии
и легкий отек эпителия. Для поражения
II степени
характерна
выраженная ишемия конъюнктивы; слизистая
оболочка приобретает
серый оттенок, становится тусклой. В
роговице возникают значительные
участки помутнения, она становится
шероховатой и теряет
чувствительность. При ожоге III
степени
роговая оболочка выглядит
диффузно-мутной, некротизированной и
приобретает вид матового
стекла. Ожог IV
степени
отличается глубоким некрозом конъюнктивы
й роговицы, роговица приобретает
фарфоровый оттенок.
При ожогах глаза, особенно щелочью, происходят значительные биохимические изменения в тканях глаза, нарушается обмен витаминов, мукополисахаридов и др. Кроме того, при тяжелых ожогах щелочью может наступить изменение структуры органоспецифических антигенов роговицы и конъюнктивы, что может повести к аутосенсибилизации организма. Все это и объясняет в известной степени тот факт, что при ожогах щелочью патологический процесс длится очень долго (несколько месяцев).
Роговая оболочка в значительной степени мутнеет и васкуляризуется.
В лечении ожогов следует различать оказание первой помощи, лечение свежих ожогов и лечение последствий ожогов. Первую помощь при ожогах глаз, особенно химических, необходимо оказывать немедленно. С' А / {
Оказание первой помощи сводится к обильному промыванию водой конъюнктивальной полости в течение 5—30 мин, в зависимости от тяжести поражения. При ожогах известью, прежде чем приступить к промыванию, необходимо тщательно удалить кусочки извести из сводов конъюнктивы.
В глаз закапывают какие-либо дезинфицирующие растворы (0,25% раствор левомицетина, 20% раствор сульфацил-натрия) и закладывают мазь (5% левомицетиновая, 1% тетрациклиновая). При ожогах II-IV степени следует вводить столбнячный анатоксин и противостолбнячную сыворотку по Безредке.
В стационаре в случаях свежих ожогов лечение больного должно быть направлено на создание благоприятных условий для регенерации поврежденных тканей, а также на профилактику инфекций. Полезно обильное промывание глаз раствором фурацилина 1:5000. Под конъюнктиву и своды вводят гемодез в количестве 3—5 мл ежедневно в течение 6—7 дней. Показано также подконъюнктивальное введение «коктейля», в состав которого входят аутосыворотка, антибиотики,] сосудорасширяющие препараты и антикоагулянты. Хороший эффект | при тяжелых ожогах наблюдается при применении сыворотки ожого- ] вых реконвалесцентов в виде подконъюнктивальных и внутривен-1 ных инъекций. Для борьбы с инфекцией, а также для улучшения тро-фики и регенерации тканей глаза необходимы частые (каждый час) за-капывания 20% раствора сульфацил-натрия, 1% раствора солянокислого хинина, 5% раствора глюкозы, 0,01% раствора рибофлавина, заклады вание 5% метациловой или 1% тетрациклиновой мази, подъконъюнкти
вальные инъекции антибиотиков. Необходимо назначать десенсибилизирующие препараты внутрь (димедрол, супрастин, пипольфен). При особо тяжелых свежих ожогах (III-IV степени) необходима экстренная послойная лечебная кератопластика консервированной донорской роговицей. Некротизированную конъюнктиву замещают лоскутом слизистой с губы больного (операция Денига) или аутоконъюнктивой.
В дальнейшем после полной эпителизации роговицы для уменьшения явлений аутосенсибилизации и облитерации новообразованных сосудов роговицы показано введение кортикостероидов. Облитерация сосудов может быть достигнута также р-терапией с помощью глазных р-аппликаторов. В тяжелых случаях ожог ведет к образованию грубого бельма и массивного симблефарона. В нашей стране разработаны методы устранения полных симблефаронов с последующей послойной кератопластикой. При особо тяжелых бельмах трансплантируют кератопротезы из аллопластических материалов.
ПРОФЕССИОНАЛЬНЫЕ ПОРАЖЕНИЯ ОРГАНА ЗРЕНИЯ
Профессиональные повреждения органа зрения весьма разнообразны. Кроме многочисленных травм глаза, ожогов, о которых подробно говорилось выше, следует отметить разнообразные физические, химические и токсические влияния на орган зрения через загрязненный пылью, дымом, парами различных вредных веществ воздух. Вредное действие этих агентов приходится наблюдать на различных промышленных предприятиях. Сюда относятся угольная, цементная, мукомольная, лесопильная промышленность, многие виды химической промышленности, где рабочие имеют дело с кислотами, щелочами, парами соединений бензола, тринитротолуола, соединениями мышьяка, фосфора, свинца, марганца, йода и т. д. Промышленная токсикология насчитывает несколько сотен ядовитых веществ, которые при повышенной концентрации способны вызвать патологические изменения органа зрения. Часто поражается конъюнктива.
Больные жалуются на покраснение, ощущение засоренности глаз, слезотечение, жжение, тяжесть в веках. К вечеру все явления усиливаются и трудоспособность больного снижается. По утрам у внутреннего угла- глазной щели скапливается отделяемое в виде комочков слизи.
При осмотре конъюнктива век гиперемирована, разрыхлена, имеет бархатистый вид. Нередко при хронических конъюнктивитах субъективные жалобы резко выражены, а объективные изменения скудны или отсутствуют.
Лечение. Назначают капли и холодные примочки из вяжущих
средств (настой чая, 0,25% раствор сульфата цинка, лучше с адренали-
; ном, 1—^2% раствор резорцина), при обострениях.и наличии отделяемо-
I го — 20—30% раствор сульфацил-натрия, антибиотики. На ночь
закладывают дезинфицирующие мази. Главное в лечении — устранение
причины, поэтому при профессиональных конъюнктивитах прежде
j всего требуются профилактические мероприятия с целью ликвидации
Ц профессиональных вредных моментов, улучшения условий труда на
Щ предприятиях.
к
При токсических воздействиях нередки случаи поражения аккомодационного аппарата, в частности при интоксикации бензолом и др. В результате отравления соединениями фосфора, бензола, цианистого водорода, свинца и др. могут поражаться сетчатка и зрительный нерв — возникают явления отека, кровоизлияния. Позже развивается атрофия зрительных нервов. При интоксикации тетраэтилсвинцом, кроме того, нередко возникает токсическая глаукома, а при интоксикации тренитротолуолом — тринитротолуоловая (тротиловая) катаракта.
Особого внимания заслуживают изменения органа зрения, вызванные воздействием 'различных видов лучистой энергии (инфракрасные, ультрафиолетовые, рентгеновские лучи, радио- и микроволны, а-, р-, Y -лучи, излучения оптических квантовых генераторов и др.). Ультрафиолетовое облучение вызывает в основном так называемую электроофтальмию, что бывает при электросварке. Если при этом глаза не были защищены, ультрафиолетовые лучи, образующиеся в в процессе электросварки, попадают на передний отдел глаза и вызывают воспалительные явления, которые развиваются после скрытого периода, продолжающегося 4—10 ч, поэтому нередко больные обращаются за помощью к окулисту в ночное время. Симптоматика электроофтальмии характеризуется светобоязнью, слезотечением, гиперемией конъюнктивы. Роговица при этом прозрачная, блестящая, но иногда наблюдаются мелкие пузыревидные вздутия эпителия.
Лечение заключается в инсталляциях 0,25—0,5% раствора дикаина, 2% раствора новокаина и рыбьего жира или вазелинового масла, а также 30% раствора сульфацил-натрия для предотвращения инфекции. Полезны холодные примочки.
л Очень сходна с электроофтальмией и так называемая снежная слепота, или снежная офтальмия, которая также развивается в результате ультрафиолетового облучения. Возникает она у полярников и горных туристов вследствие сильного отражения ультрафиолетовых лучей, проникающих через чистый воздух до самой земли. Ношение дымчатых очков предохраняет от развития снежной офтальмии.
При развившейся снежной офтальмии лечение такое же, как при электроофтальмии.
Патогенное действие сильного инфракрасного облучения на глаэ серьезное и заключается в образовании катаракт у рабочих горячих цехов (плавильщики, металлурги, сталевары, стеклодувы и др.) — так называемых огневых катаракт.
Патогенез такой катаракты зависит, с одной стороны, от патогенного действия коротковолновой части инфракрасных лучей на хрусталик, с другой — от действия высокой температуры на передний отдел глазного яблока. '
Чрезмерное инфракрасное облучение может привести к отеку сетчатки, а иногда — к кровоизлияниям в стекловидное тело и сетчатку.
Повреждающее действие рентгеновского излучения заключается также в развитии катаракты. Такая катаракта обычно развивается . после довольно длительного скрытого периода (от 2 до 17 лет).
i Чувствительность хрусталика к рентгеновскому облучению уменьшается с возрастом, поражаемость его зависит от дозы облучения.
Рентгеновская катаракта характеризуется образованием дисковидного помутнения в задних слоях хрусталика. В сравнительно редких случаях рентгеновские катаракты достигают полного созревания.
Катаракта, вызванная жестким Y-излучением, а также нейтронами, по динамике и характеру развития напоминает рентгеновскую.
Избыточное микроволновое излучение (частая диатермия с лечебной целью, несоблюдение, норм работы с радарными установками) также может вызвать помутнение хрусталика.
В последние годы в медицине широко используются световая энергия оптических квантовых генераторов. Отмечено, что при работе с лазерами до 5—6 лет в хрусталике образуются множественные точечные субкапсулярные помутнения. В глаз попадают не столько прямые, сколько отраженные световые лучи лазера. Под действием прямых лучей рубинового лазера могут развиться дистрофические изменения сетчатки. Для профилактики лучевых поражений, в частности от ультрафиолетового, инфракрасного излучения, необходимо использовать разнообразные световые фильтры, т. е. защитные поглощающие цветные стекла.
Особенно большое значение имеет разработка средств защиты глаз для работников, занимающихся сваркой. Сварка с каждым годом получает все большее распространение — в промышленном производстве, строительстве, конструировании подводных сооружений.
Для профилактики избыточного ультрафиолетового облучения сварщику недостаточно пользоваться защитными очками. Необходим защитный ручной щит, который делают из фанеры и покрывают кремневой краской, предохраняющей от загорания. Щит имеет одно или два защитных окошка. В металлургической промышленности сталевары при наблюдении за раскаленным металлом также должны пользоваться ручным щитом с цветным стеклом, как правило, голубого оттенка, поскольку такой цвет позволяет осуществлять визуальный контроль за температурой и течением процесса.
Однако при использовании щитов и закрытых защитных очков может наступить перегревание в подочковом пространстве, особенно при работе в сталелитейных цехах. С учетом этого в последнее время разрабатываются варианты открытых защитных очков, надежно предохраняющих от избыточного инфракрасного облучения и в то же время создающих благоприятный микроклимат.
Защита от вредного действия рентгеновских лучей заключается в использовании защитных стекол и стенок, содержащих свинец (до 30%). Стены помещений, в которых осуществляется работа с излучающими веществами, должны быть покрыты свинцовой краской, а стены рабочих помещений для лазеров — темной матовой краской.
В целом же профилактика профессиональных поражений органа зрения» как и других органов, заключается прежде всего в строжайшем | соблюдении правил техники безопасности, неукоснительном соблюдении нормативов предельно допустимых концентраций ядовитых газов, паров и пыли в воздухе рабочих помещений.



Большое внимание необходимо уделять эстетике производства. Правильно подобранная краска для стен, станков, чистота цехов и ликвидация в них шума приводят к снижению промышленного травматизма на 7—10%.
