
- •Глава 6 переливание крови
- •Источники крови
- •Механизм действия перелитой крови
- •Основные гемотрансфузионные среды Консервированная кровь
- •Свежецитратная кровь
- •Гепаринизированная кровь
- •Компоненты крови
- •Эритроцитарная масса
- •Эритроцитарная взвесь
- •Замороженные эритроциты
- •Тромбоцитарная масса
- •Лейкоцитарная масса
- •Плазма крови
- •Сухая плазма
- •Препараты крови Альбумин
- •Протеин
- •Криопреципитат
- •Определение группы крови и резус-фактора Определение групп крови по стандартным изогемагглютинирующим сывороткам
- •Определение группы крови системы ав0 по стандартным отмытым эритроцитам с известной групповой принадлежностью
- •Определение Rh-фактора
- •Методы переливания крови
- •Прямое переливание крови
- •Обменное переливание крови
- •Аутогемотрансфузия
- •Реинфузия крови
- •Аутотрансфузия предварительно заготовленной крови
- •Гемодилюция
- •Аутоплазмотрансфузия
- •Основные способы переливания крови Внутривенное переливание крови
- •Внутриартериальное переливание крови
- •Внутриаортальное переливание крови
- •Внутрикостное введение трансфузионных сред
- •Основные действия врача и последовательность их выполнения при переливании крови
- •Определение показаний к переливанию крови
- •Определение противопоказаний для переливания крови
- •Подготовка больного к переливанию крови
- •Выбор трансфузионной среды, способа трансфузии
- •Контрольное определение группы крови реципиента и донора
- •Проведение проб на совместимость
- •Приготовление системы и начало трансфузии
- •Проведение пробы на биологическую совместимость
- •Наблюдение за переливанием крови
- •Регистрация переливания крови
- •Наблюдение за больным после гемотрансфузии
- •Осложнения при переливании крови
Подготовка больного к переливанию крови
У больного, поступившего в хирургический стационар, определяют группу крови и Rh-фактор. Проводят исследование сердечно-сосудистой, дыхательной, мочевыделительной систем с целью выявления противопоказаний к переливанию крови. За 1-2 дня до трансфузии делают общий анализ крови, перед переливанием крови больной должен опорожнить мочевой пузырь и кишечник. Переливание лучше проводить утром натощак или после лёгкого завтрака.
Выбор трансфузионной среды, способа трансфузии
Переливание цельной крови для лечения анемии, лейкопении, тромбоцитопении, нарушения свёртывающей системы при дефиците отдельных компонентов крови неоправданно, так как для восполнения отдельных факторов расходуются другие, во введении которых больному нет необходимости. Лечебный эффект цельной крови в таких случаях ниже, а расход крови значительно больше, чем при введении концентрированных компонентов крови, например эритроцитарной или лейкоцитарной массы, плазмы, альбумина и др. Так, при гемофилии больному необходимо ввести лишь фактор VIII. Чтобы покрыть потребность в нём организма за счёт цельной крови, необходимо несколько её литров, и в то же время эту потребность можно обеспечить всего несколькими миллилитрами антигемофильного глобулина. При гипо- и афибриногенемии для восполнения дефицита фибриногена необходимо перелить до 10 л цельной крови, однако вместо этого достаточно ввести 10-12 г препарата крови фибриногена. При лейкопении, агранулоцитозе, иммунодефицитном состоянии целесообразно переливание лейкоцитарной массы, при анемии - эритроцитарной.
Переливание цельной крови может вызвать сенсибилизацию больного, образование антител к клеткам крови (лейкоцитам, тромбоцитам) или белкам плазмы, что чревато тяжёлыми осложнениями при повторных переливаниях крови или беременности.
Цельную кровь переливают при острой кровопотере с резким снижением ОЦК, обменных трансфузиях, искусственном кровообращении во время операции на открытом сердце.
При выборе трансфузионной среды следует применять тот компонент, в котором больной нуждается, используя также кровезамещающие жидкости (табл. 3).
Основной способ переливания крови - внутривенный капельный с использованием пункции подкожных вен. При массивной и длительной комплексной трансфузионной терапии кровь наряду с другими средами вводят в подключичную или наружную яремную вену, в экстремальных ситуациях её вводят внутриартериально.
Таблица 3. Выбор трансфузионных сред при различных патологических состояниях
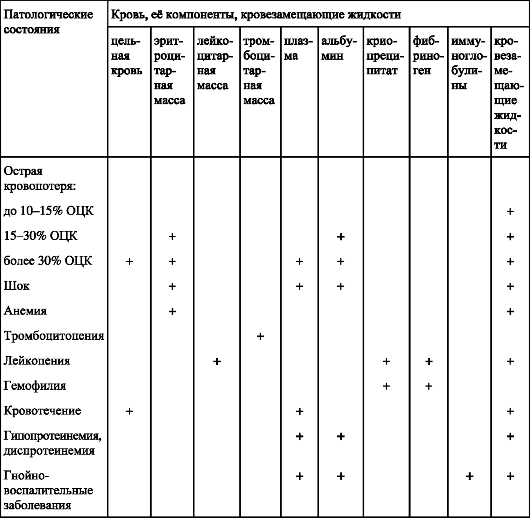
Объём трансфузии определяют в зависимости от показаний, выбранной трансфузионной среды, состояния больного. Так, при острой кровопотере (см. главу 5) количество переливаемой среды зависит от степени дефицита ОЦК. При кровопотере до 15% ОЦК кровь не переливают, при снижении содержания гемоглобина ниже 80 г/л, при гематокрите менее 30 переливание крови необходимо. При снижении ОЦК на 35-40% показаны трансфузии плазмы и эритроцитарной массы или цельной крови. Объём трансфузии, как и выбор компонента крови, индивидуален при каждом заболевании и для каждого больного в соответствии с существующей программой лечения того или иного больного.
Оценка пригодности консервированной крови и её компонентов для переливания
Перед трансфузией определяют пригодность крови для переливания (рис. 41, см. цв. вкл.): проверяют целостность упаковки, срок годности, режим хранения крови (возможное замерзание, перегревание). Наиболее целесообразно переливать кровь со сроком хранения не более 5-7 сут, так как с удлинением срока хранения в крови происходят биохими- ческие и морфологические изменения, которые снижают её положительные свойства. При макроскопической оценке кровь должна иметь три слоя. На дне расположен красный слой эритроцитов, затем - тонкий слой лейкоцитов, а сверху - прозрачная, слегка желтоватая плазма. Признаками непригодности крови являются красное или розовое окрашивание плазмы (гемолиз), появление в ней хлопьев, помутнения, наличие плёнки на поверхности плазмы (признаки инфицирования крови), сгустков (свёртывание крови). При срочном переливании неотстоявшейся крови часть её отливают в пробирку и центрифугируют. Розовое окрашивание плазмы указывает на гемолиз. При переливании замороженных компонентов крови упаковки с кровью быстро подогревают до 38 °С, затем эритроциты отмывают от использованного криопротектора (глицерина - для эритроцитов, диметилсульфоксида - для лейкоцитов и тромбоцитов).
