
Тимофеев 1-3 том / том 3 / 29. ОПУХОЛИ И ОПУХОЛЕПОДОБНЫЕ ОБРАЗОВАНИЯ МЯГКИХ ТКАНЕЙ / 29.2. ПОРОКИ РАЗВИТИЯ И ОПУХОЛИ КОЖИ
.doc29.2. ПОРОКИ РАЗВИТИЯ И ОПУХОЛИ КОЖИ
О пухоли
кожи являются наиболее частыми
новообразованиями у человека. Многообразие
физиологических функций кожи обусловливает
сложность ее строения, а последнее
объясняет возможность развития
большого количества опухолей. Врачу
необходимо знать особенности строения
кожи, т.к. это нужно учитывать для
выяснения гистогенеза опухолей и при
проведении оперативных вмешательств.
пухоли
кожи являются наиболее частыми
новообразованиями у человека. Многообразие
физиологических функций кожи обусловливает
сложность ее строения, а последнее
объясняет возможность развития
большого количества опухолей. Врачу
необходимо знать особенности строения
кожи, т.к. это нужно учитывать для
выяснения гистогенеза опухолей и при
проведении оперативных вмешательств.
В коже человека (рис. 29.2.1) выделяют эпидермис, дерму и подкожную жировую клетчатку (гиподерму).
Рис. 29.2.1.Микропрепарат кожи человека: 1-эпидер-мис; 2-собственно кожа (дерма); 3-подкожная клет-чатка (гиподерма); 4-роговой слой; 5-блестящий слой; 6-зернистый слой: 7-шиповатый слой; 8-базаль-ный слой; 9-сосочковый слой; 10-сетчатый слой; 11-потовые железы.
Эпидермис состоит из пяти слоев: 6азального, шиповатого, зернистого, блестящего и рогового.
Базальный слой представлен одним рядом призматических клеток (базальные эпидермоциты), которые расположены на базальной мембране, разделяющей эпидермис и дерму. Кроме эпидермоцитов, в базальном слое располагаются клетки, способные вырабатывать пигмент меланин-меланоциты (в среднем их приходится одна на десять эпидермоцитов). Степень накопления меланина находится в прямой зависимости со степенью пигментированности кожи.
Шиповатый слой состоит из 3-6 рядов полигональных клеток - шиповатых эпидермоцитов, постепенно уплощающихся к поверхности кожи. Эти клетки соединены между собой мостиками-шипами. Такое своеобразное соединение клеток придает эпидермису прочность и эластичность.
Зернистый слой представлен одним рядом уплощенных клеток в цитоплазме которых содержаться многочисленные зерна кератогиалина.
Блестящий слой на коже лица маловыражен или не выражен.
Роговой слой — очень тонкий и состоит из безъядерных клеток, которые имеют вид чешуек. Ороговение клеток проходит постепенно. Начинается с базальных эпидермоцитов и заканчивается образованием клеток рогового слоя.
Дерма состоит из плотной соединительной ткани, которая является опорой для придатков кожи (волосы, сальные и потовые железы). В ней выделяют два слоя: прилежащий к эпидермису сосочковый и сетчатый (ретикулярный).
Сосочковый слой пронизан густой сетью эластических волокон, которые в сетчатом слое более редкие. В сосочковом слое встречаются клеточные элементы, свойственные рыхлой соединительной ткани, а в сетчатом слое преобладают фиброциты. Основную массу дермы составляют коллагеновые волокна, которые переплетаются между собой и располагаются в сетчатом (ретикулярном) слое. Коллагеновые волокна способны удерживать тканевую жидкость, набухая при этом. Эластические волокна в дерме расположены горизонтально и обеспечивают нормальный тургор кожи.
Подкожная клетчатка (гиподерма) представлена рыхлой сетью коллагеновых, эластичных и ретикулярных волокон, в петлях которых располагаются дольки жировой ткани. На веках подкожная жировая клетчатка отсутствует. К придаткам кожи относят волосы, сальные и потовые железы. Наиболее крупные сальные железы располагаются в коже носа, щек, ушных раковин. Потовых желез много в коже лба.
О собенностью
строения кожи лица является то, что в
нее вплетаются поперечнополосатые
(мимические) мышцы. При их сокращении
на лице образуются складки. Мимические
мышцы обеспечивают функцию век, щек,
губ и крыльев носа. Мышцы лица иннервируются
лицевым нервом. При повреждении его
ветвей возникает нарушение функций
мимических мышц, что вызывает
обезображивание лица, затрудняет речь,
а несмыкание век приводит к понижению
зрения.
собенностью
строения кожи лица является то, что в
нее вплетаются поперечнополосатые
(мимические) мышцы. При их сокращении
на лице образуются складки. Мимические
мышцы обеспечивают функцию век, щек,
губ и крыльев носа. Мышцы лица иннервируются
лицевым нервом. При повреждении его
ветвей возникает нарушение функций
мимических мышц, что вызывает
обезображивание лица, затрудняет речь,
а несмыкание век приводит к понижению
зрения.
Рис. 29.2.2. Одиночный папилломатоз-ный порок развития кожи.
Кожа лица очень чувствительна к воздействиям, что требует проведения обезболивания более высокими, концентрациями анестетиков, чем в других участках кожи человека. Обильное кровоснабжение кожи лица позволяет выполнять разнообразные местнопластические операции для устранения дефекта кожи, который образуется после удаления опухоли.
В раннем детском возрасте толщина различных слоев кожи в 1,5-3 раза тоньше, чем у взрослого. Толщина гиподермы выражена в течение первых 9 месяцев жизни ребенка, а затем (до 5 лет) постепенно уменьшается. Эпидермис и дерма с возрастом утолщается и у 7-летнего ребенка приближается к толщине взрослого человека. Митотическая активность базального слоя эпидермиса у детей выше, отторжение роговых чешуек с поверхности кожи происходит быстрее. У новорожденных кровеносные сосуды кожи переполнены кровью, стенки их расширены и тонкие. С возрастом число кровеносных сосудов увеличивается, а стенки их утолщаются. У ребенка количество волос, сальных и потовых желез на единицу площади кожи в 4-8 раз больше, чем у взрослого. На 1-2 году жизни происходит смена пушковых волос. Сальные железы начинают функционировать во внутриутробном периоде, а потовые — на 2-18 день после рождения.
Процессы инволюции кожи начинаются у взрослых на открытых участках кожного покрова (лицо), т.к. эти участки более всего подвергаются воздействиям факторов окружающей среды (солнца, ветра, влажности и т.д). После 40-летнего возраста наблюдается уменьшение толщины эпидермиса, гиподермы, длины фолликулов волос, происходит атрофия мелких сальных желез, уплотняются и огрубевают коллагеновые и эластичные волокна. После 50 лет эти изменения в коже усиливаются. К 60 годам заметно истончаются все слои кожи (эпидермис, дерма и гиподерма), снижается число функционирующих сальных и потовых желез. После 75-летнего возраста все слои кожи резко истончены, а гиподерма во многих участках полностью атрофируется. Стенки кровеносных сосудов склерозируются, в них образуются тромбы, расширяются вены. Атрофии подвергаются все волокнистые структуры дермы.
Кожа лица по толщине, окраске, эластичности и даже гистологическому строению наиболее близка к коже внутренней поверхности верхних конечностей. Эту особенность необходимо учитывать при проведении свободной пересадки кожи на лицо.


Рис. 29.2.3. Множественный порок развития кожи лица (а, б), верхних и нижних ко-нечностей (в, г) и туловища (д).
Кожа является источником возникновения следующих заболеваний: пороков развития (опухолеподобных образований) — папилломатозного или фибропапилломатозного пороков развития эпидермиса, пиогенной гранулемы, невусов; доброкачественных опухолей и новообразований с местным деструктивным ростом (предрак) — фибромы, папилломы, кератоакантомы, кератомы, базалиомы, некротизирующей эпителиомы Малерба, трихоэпителиомы, цилиндромы, аденомы сальной железы, сирингоаденомы и др., а так же злокачественных опухолей — плоскоклеточного рака, рака придатков кожи, меланомы. Некоторые новообразования кожи нами уже рассмотрены в предыдущем разделе (29.1. Предраковые заболевания...). В этом разделе мы представим наиболее часто встречающиеся пороки развития и опухоли кожи, а в дифференциальной диагностике уточним клинические особенности других опухолей кожи.
♦ Папилломатозный порок развития кожи
Это врожденное заболевание, которое появляется в раннем возрасте без видимых причин. Различают одиночный и множественный папилломатозный порок развития кожи. Папилломатозные разрастания располагаются по ходу нервов, сосудов, эмбриональных линий смыканий кожи. Может захватывать большие участки кожи лица, шеи, спины, верхних и нижних конечностей (рис. 29.2.2-29.2.3).
П атоморфология.
Микроскопически папилломатозный
порок развития кожи представляет
собой возвышающиеся над поверхностью
кожи соединительнотканные наросты,
которые покрыты многослойным плоским
эпителием. Роговой слой развит
неравномерно, имеются явления
гиперкератоза и акантоза. Акантотические
тяжи, состоящие из высокодифференцированных
шиповатых клеток с выраженным базальным
слоем, проникают глубоко в дерму.
атоморфология.
Микроскопически папилломатозный
порок развития кожи представляет
собой возвышающиеся над поверхностью
кожи соединительнотканные наросты,
которые покрыты многослойным плоским
эпителием. Роговой слой развит
неравномерно, имеются явления
гиперкератоза и акантоза. Акантотические
тяжи, состоящие из высокодифференцированных
шиповатых клеток с выраженным базальным
слоем, проникают глубоко в дерму.
Клиника. Порок развития кожи представляет собой выступающие над поверхностью кожи безболезненные, мягкие сосочковые разрастания. Могут быть покрыты волосами. Цвет темно-коричневый. Могут быть трещины, которые покрыты серыми корками. Размеры разрастания различные. Не кровоточат. Некоторые сосочки могут располагаться на ножке и легко смещаться. Другие сосочки могут ножки не иметь и непосредственно граничить со здоровой кожей. У взрослого человека размеры этого разрастания стабильны, увеличиваются только при наличии воспаления (при травмах). Тенденции к росту не проявляют.
Рис. 29.2.4. Обширный фибропапилломатозный по-рок развития кожи лба.
Диагностика. Дифференцировать его необходимо с фибропапилломатозным пороком развития кожи, который также является врожденным заболеванием. Клинически этот порок представляет собой одиночное, плотное, безболезненное образование размером от нескольких миллиметров до нескольких сантиметров. Новообразование имеет коричневую окраску разной степени интенсивности, которое располагается на широкой ножке и покрыто морщинистой кожей. Подвижное, легко травмируется и воспаляется, изъязвляется, некротизируется, рецидивирует (рис. 29.2.4).
Лечение — хирургическое. Иссечение проводят в пределах здоровых тканей с последующей местной пластикой. Множественные или обширные папилломатозные пороки развития эпидермиса хирургическому лечению не подлежат.
♦ Пиогенная гранулема
Синоним:
ботриомикома.
Пиогенная
гранулема -
это опухолеподобное образование кожи
и слизистой оболочки полости рта
инфекционной этиологии. Вызывается
чаще всего золотистым стафилококком
или смешанной микрофлорой. Течение
хроническое. Пиогенная гранулема —
это одиночное, безболезненное, округлой
формы опухолеподобное образование
величиной с горошину или больше. Цвет
— ярко -, темно- или синюшно- красный с
гладкой или зернистой поверхностью
(похожа на ягоду малины). Может быть
покрыта желто-бурыми корками. Расположено
на широкой ножке. П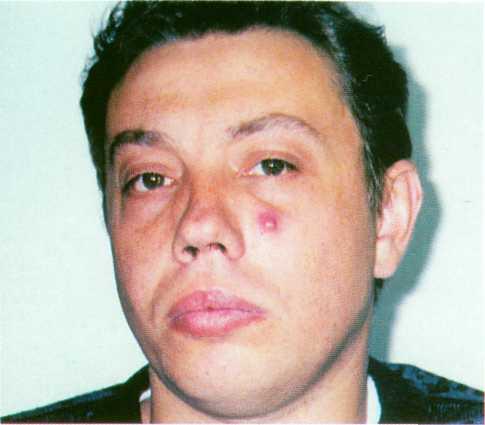 од
действием травмы легко кровоточит. Кожа
вокруг пиогенной гранулемы гиперемированная,
застойная, отечная (рис.
29.2.5). Патоморфологически
выявляется утолщение эпидермиса в
области ножки и истончение его на
поверхности образования. В дерме —
воспалительная инфильтрация тканей.
од
действием травмы легко кровоточит. Кожа
вокруг пиогенной гранулемы гиперемированная,
застойная, отечная (рис.
29.2.5). Патоморфологически
выявляется утолщение эпидермиса в
области ножки и истончение его на
поверхности образования. В дерме —
воспалительная инфильтрация тканей.
Рис. 29.2.5. Пиогенная гранулема лица.
Лечение — хирургическое. Удаляют в пределах здоровых тканей с последующим патогистологическим исследованием.
♦ Невус
Невус (родимое пятно) — это пигментное образование нейроэктодермального происхождения на коже, в состав которого входят невусные клетки, содержащие меланин. Невусы появляются в период полового созревания, под влиянием солнечной радиации, во время беременности и под воздействием других факторов.
Невусы могут быть плоскими и бородавчатыми, пигментированными или депигментированными. Невус пигментный наблюдается в раннем детском и молодом возрасте. На коже лица или шеи появляются одиночные или множественные пятна или папулы коричневого или черного цвета (рис. 29.2.6 - 29.2.8). Размеры их различные (от нескольких миллиметров до нескольких сантиметров). Форма разная — от круглой до неправильной.

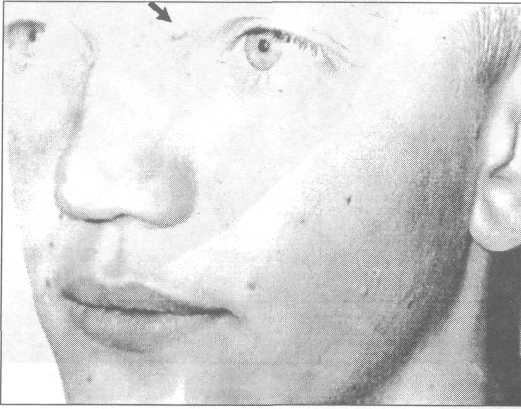
Рис. 29.2.6. Депигментированный невус Рис. 29.2.7. Одиночный пигментный
(указан стрелкой). невус верхней губы у ребенка 7-ми
лет.
Невус пигментный волосяной образуется в любом возрасте. На коже лица или шеи имеется плоское или приподнятое, гладкое или бородавчатое образование неравномерно покрытое волосами (могут располагаться пучками и иметь различную длину) Кожа в очаге пoрaжения гиперпигментирована (рис. 29.2.9).

Рис. 29.2.8.Пигментный невус лица у девочки 15-ти лет (а- вид спереди, б- вид сбоку).

Рис. 29.2.9. Внешний вид больных с волосяным пигментным невусом (а, б).
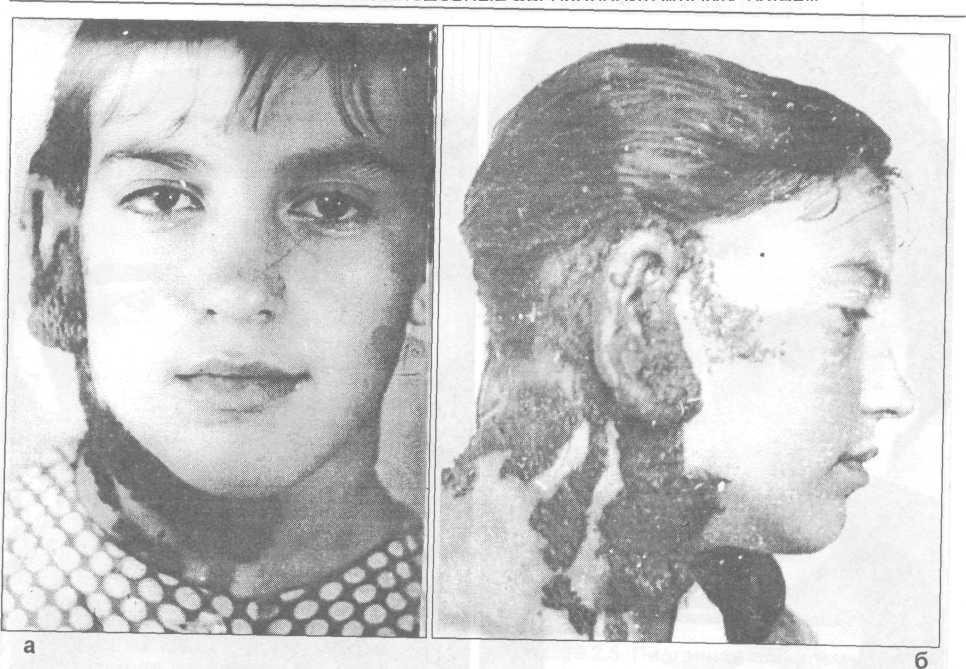
Рис. 29.2.10. Невус гигантский пигментированный у девочки 14-ти лет (а- вид спереди, б- вид сбоку).

Рис. 29.2.11. Бородавчатый невус кожи воло-систой части головы.
Невус голубой встречается в раннем детском возрасте. На лице появляется округлое одиночное образование с четкими границами голубого цвета. Поверхность его гладкая Степень выпячивания над кожей различная.
Невус гигантский пигментированный - поражает значительную часть челюстно-лицевой области и шеи (рис. 29.2.10).
Невус бородавчатый появляется на любом участке кожи, разной формы. Размеры — от небольшого узелка до 10 см в диаметре. Цвет — от нормального цвета кожи до коричневого. Консистенция может быть эластичной или плотной (рис. 29.2.11).
Основными признаками озлокачествления невуса являются: резкое увеличение его размеров или степени пигментации (усиление или ослабление), появление застойных воспалительных явлений по периферии невуса, изъязвление, кровоточивость, появление дочерних образований — сателлитов (узелков) вокруг пигментного пятна, увеличение регионарных лимфоузлов в области невуса.
Следует остановиться на таком заболевании как предраковый ограниченный меланоз Дюбрея. Это новообразование правильнее называть не предраковым, а предопухолевым меланозом, т.к. это заболевание неэпителиального происхождения. Локализуется на лице, шее, слизистой оболочке полости рта. Клинически характеризуется наличием бляшки с неровными очертаниями, которая отличается очень медленным ростом. Особенностью поражения является его неравномерная окраска (участки от светло-коричневого до темно-коричневого или черного цвета). Вначале этот очаг не возвышается над уровнем кожи, не уплотнен. То есть кожный рельеф не изменен. При развитии его в злокачественную опухоль (меланому) отмечается увеличение очага поражения, появляется его более темная окраска (до черной) и образование на поверхности узловатых или папилломатозных элементов с выраженным гиперкератозом или участками атрофии.
Лечение невуса зависит от его размеров, локализации и клинической симптоматики. Если невус подвергается постоянному травмированию (очками, расческой), то он подлежит удалению — хирургическому иссечению. Иссекать нужно отступя 0,2-0,3 см от видимого края (на лице), а в других областях (шеи и т.д.) — следует отступить 0,5-0,6 см. При гигантских невусах возможно прибегать к поэтапному иссечению образования с последующей пластикой образовавшегося дефекта.
♦ Меланома
Синонимы: меланобластома, меланокарцинома, меланосаркома, меланоцитома и др. Меланома — это злокачественная опухоль, которая развивается из пигментообразующих клеток. Впервые описана в 1864г. Р. Вирховым. Меланома развивается на фоне пигментного невуса, внешне неизмененной кожи или ограниченного предракового меланоза Дюбрея.
Малигнизация невуса наступает при его многократном травмировании. Пол и возраст не имеют значения в возникновении меланомы. Следует отметить, что в большинстве случаев ее обнаруживают у лиц в возрасте 30-60 лет, но опухоль может встречаться у более молодых людей и стариков. Выявлены ряд факторов, влияющих на возникновение меланомы: повышенная радиация, солнечное излучение, травматические воздействия, резкое снижение реактивности организма и др. По мнению М.М. Соловьева (1983), у 25-40% больных меланомы располагаются в области головы и шеи.

Рис. 29.2.12. Внешний вид больных с меланомой (а, б).
Патоморфология. Гистологически обнаруживаются признаки инфильтративного роста опухоли. Clark W.H. (1969) выделяет 5 стадий роста меланомы:
1) опухоль располагается в эпидермисе;
2) проникает через базальную мембрану в сосочковый слой дермы;
3) заполняет сосочковый слой и достигает сетчатого слоя дермы;
4) инвазия клеток опухоли (меланоцитов) в сетчатый слой дермы;
5) опухолевые клетки располагаются в подкожной клетчатке.
Клиника. При возникновении меланомы, на внешне неизмененной коже, появляется как бы вкрапленное вовнутрь кожи пятно темно-бурой или черной окраски размером от 1 до2 см, которое постепенно увеличивается и приобретает овальную или неправильную форму. Пальпаторно это пятно такое же как и здоровая кожа, не выступает над поверхностью кожи. В дальнейшем пятно уплотняется и превращается в бляшку черного цвета с блестящей (глянцевой) поверхностью. Рано возникают метастазы в регионарные лимфатические узлы.
В других случаях (при развитии опухоли на фоне пигментного невуса) меланома может иметь вид пигментированного пятна или узла (рис. 29.2.12), папилломы или язвы. Цвет колеблется от бледно-серого до черного. Могут встречаться беспигментные меланомы. Размеры меланомы могут быть от 0,5 см до 2 см и более. Опухоль быстро метастазирует в регионарные лимфоузлы и другие органы (лимфогенным или гематогенным путем).
Диагноз устанавливается на основании анамнеза и клинических данных. Основанием для направления больного с невусом к челюстно-лицевому хирургу может быть появление признаков, указывающих на озлокачествление невуса (см. ранее). Уточнить диагноз можно при помощи цитологического метода обследования.
Лечение меланомы комбинированное. Вначале проводят предоперативную лучевую терапию, а затем применяют хирургический метод лечения (отступают от краев опухоли не менее, чем на 3см). Регионарные метастазы удаляются путем проведения операции Крайла или фасциально-футлярного иссечения клетчатки шеи (см. ранее) в едином блоке с первичным очагом.
Прогноз неблагоприятный и зависит от стадии распространения инфильтративного роста опухоли. Чем дальше в толщу кожи внедрилась опухоль, тем прогноз менее благоприятный.
♦ Фиброма кожи
Это доброкачественная опухоль кожи, развивающаяся из волокнистой соединительной ткани. Может локализоваться на любом участке кожи челюстно-лицевой области и шеи. Различают следующие виды фибром: твердая — состоит из веретенообразных клеток типа фибробластов или фиброцитов и большого количества коллагеновых волокон; мягкая — содержит помимо волокнистой соединительной ткани элементы жировой ткани; ангиофиброма_— состоит из сосудистого и волокнистого соединительнотканного компонентов; дерматофиброма (гистиоцитома) — содержит коллагеновые волокна, фибробласты, фиброциты и гистиоциты; папиллярная фиброма (фибропапиллома) — напоминает папиллому (см. описание клинической картины в разделе 29.1).
Клинически фиброма кожи представляет собой безболезненную опухоль плотной или мягкой консистенции находящуюся в толще кожи, но выступающую над ее поверхностью. Образование ограничено подвижное, имеет цвет нормальной кожи, розовой или коричневатой окраски. Поверхность опухоли бывает гладкой (твердая фиброма) или морщинистой (мягкая фиброма).
Фибропапиллома напоминает мягкую фиброму, имеет тонкое основание и колбообразную форму, расположено на ножке.
Дерматофиброма характеризуется одиночным или множественными узлами округлой формы, глубоко залегающими в коже. Внешне опухоль как бы впаяна, втянута в кожу, так что верхний полюс ее находится на одном уровне с поверхностью кожи. В некоторых случаях дерматофиброма может выступать в виде полушария над кожей. Опухоль плотной консистенции и темно-коричневого цвета.
Лечение хирургическое — иссечение в пределах здоровых тканей.
♦ Базалиома
Синонимы: базальноклеточный рак, базальноклеточная эпителиома, кожный карциноид, эпителиома Литтла, ulcus rodens, и др. Это опухоль сложного строения с местнодеструирующим ростом. Базалиома локализуется на коже в области лица и шеи (чаще у внутреннего и наружного углов глаза, на границе лба и носа, в области крыльев носа) у лиц пожилого возраста. Одинаково часто встречается как у мужчин, так и у женщин (рис.29.2.13). В значительном большинстве случаев возникает на фоне старческих кератом — избыточных разрастаний эпидермиса с ороговением.
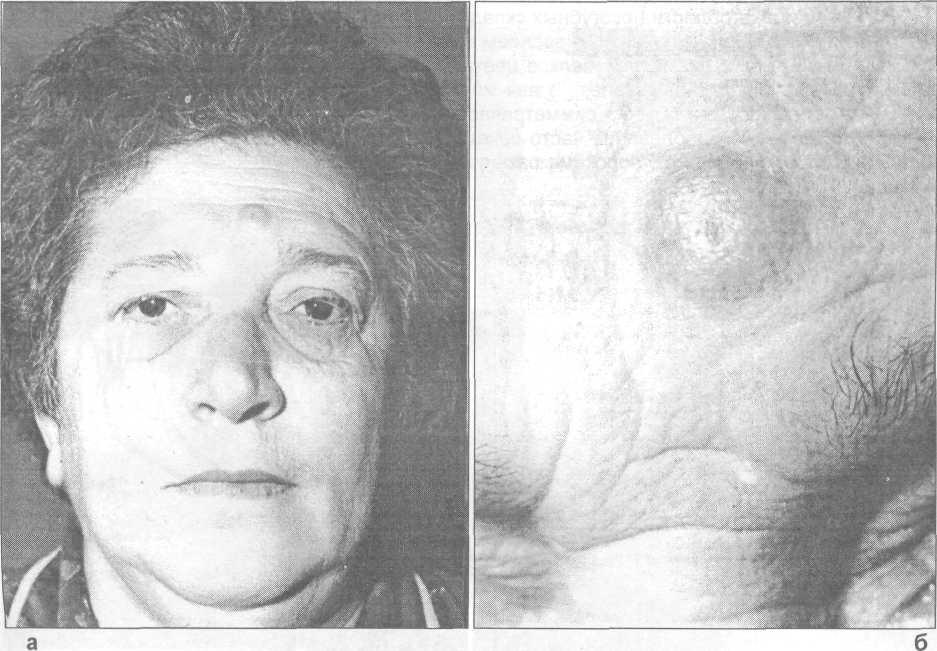
Рис. 29.2.13. Внешний вид базалиомы кожи лба (а). Это же образование в увеличенном виде (б).
Патоморфология. Микроскопически имеет вид плоской бляшки (узла) или язвы с темно-красным дном. Характерной микроскопической структурой базалиомы служит базалиомный тяж, который состоит из клеток напоминающих клетки базального слоя эпидермиса, но лишенных межклеточных мостиков. В клетках базалиомы встречаются преимущественно правильные митозы и очень редко атипичные. В зависимости от особенностей микроскопического строения различают следующие виды базалиом: поверхностную мультицентрическую, солидную, кистозную и аденоидную. Базалиома редко может содержать меланин в клетках и строме опухоли.
Клиника. Проявления базалиомы могут быть многообразны. Вначале заболевания она чаще всего представлена узелком размером с чечевичное зерно, которое выступает над поверхностью кожи. Опухоль на этой стадии плотной консистенции, матово-белого цвета (напоминает жемчужину), розового или розово-желтого цвета. Узелков может быть несколько, они сливаются и образуются бляшки дольчатого вида. Отдельные узелки на этой бляшке могут самопроизвольно исчезнуть. Опухоль склонна к изъязвлению. Язва может быть округлой или неправильной формы. Дно и края язвы плотные, может достигать хрящевой консистенции. Дно язвы неровное, покрытое желтовато-серыми корками и имеет вид воронки. Эта язва имеет название ulcus rodens — разъедающая язва. По краям язвы образуется валик, состоящий из матово-беловатых узелков, т.е. края язвы кратерообразные. Кожа вокруг язвы матово-белого цвета. Язвы могут распространятся как по периферии, так и вглубь (с кожи крыла носа или уха на хрящи). Базалиома кожи метастазы дает в крайне редких случаях.
Дифференциальную диагностику в начальных стадиях развития базалиомы следует проводить с кератомами, кератоакантомой, болезнью Боуэна, бородавками и другими заболеваниями. В поздних стадиях базалиому необходимо дифференцировать с плоскоклеточным раком кожи или меланомой. Для уточнения диагноза проводится цитологическое исследование отпечатков или соскоба, биопсия.
Лечение — хирургическое. Удаление опухоли проводят в пределах здоровых тканей. Если, по каким-либо причинам, не удается удалить опухоль, то возможно проведение лучевой терапии.
♦ Доброкачественные опухоли придатков кожи
Трихоэпителиома — это доброкачественное новообразование, развивающееся из волосяных фолликулов и содержащее железистые кисты. Синоним — эпителиома множественная доброкачественная кистозная. На коже лица (чаще веки и щеки) и шее появляются одиночные или множественные небольшие узлы, которые имеют шаровидную форму, с четкими границами и плотные на ощупь. Размером от 2 до 6см. Безболезненные при пальпации. Цвет имеют нормальной кожи или с желтоватым оттенком. Могут изъязвляться. На разрезе узел бледно-розового цвета или с желтоватым оттенком с наличием мелких кистозных полостей. Лечение — хирургическое.
Трихофолликулома — это доброкачественная опухоль волосяных фолликулов, состоящих из высокодифференцированных клеточных элементов. Существует мнение, что это образование является средним между опухолью и пороком развития волосяного фолликула. Локализуется на коже лица и волосистой части головы. Чаще представлена плотным, безболезненным, небольшим узлом, который выступает над кожей. Кожа в цвете не изменена, поверхность гладкая. В некоторых случаях над опухолью в коже можно обнаружить маленькое отверстие, из которого при надавливании выделяется содержимое беловатого цвета. Патоморфологически опухоль состоит из множества волосяных фолликулов различной формы и величины. Лечение — хирургическое.
Ф олликулярная
кератома
— это доброкачественная опухоль,
гистогенетически связанная с воронкой
волосяного фолликула. Характеризуется
появлением одного или нескольких плотных
узелков сероватого цвета размером от
0,5 до 1,5см. Центральная часть узелка
покрыта сероватой чешуйкой. Может
иметься углубление в центре, а по
периферии — зона эритемы. Патоморфологически
характеризуется разрастанием шиповатых
и базалоидоподобных клеток эпидермиса
с формированием структур, напоминающих
раковые "жемчужины". Лечение
—
хирургическое.
олликулярная
кератома
— это доброкачественная опухоль,
гистогенетически связанная с воронкой
волосяного фолликула. Характеризуется
появлением одного или нескольких плотных
узелков сероватого цвета размером от
0,5 до 1,5см. Центральная часть узелка
покрыта сероватой чешуйкой. Может
иметься углубление в центре, а по
периферии — зона эритемы. Патоморфологически
характеризуется разрастанием шиповатых
и базалоидоподобных клеток эпидермиса
с формированием структур, напоминающих
раковые "жемчужины". Лечение
—
хирургическое.
Аденома сальных желез — доброкачественная опухоль, возникающая из эпителия сальных желез и сохраняющая структурное сходство с исходной железой. Рост медленный. Локализуется на коже лица и волосистой части головы. Безболезненная, плотная, округлая, гладкая опухоль величиной от 0,5 до 1см в диаметре. Опухоль состоит из клеток сальных желез и окружена соединительнотканной капсулой. Лечение — удаление опухоли.
Рис. 29.2.14. Одиночная цилиндрома кожи волосистой части головы.
На коже лица, в области носогубных складок, у детей может быть аденома сальных желез Прингла. Характеризуется возникновением в детском или юношеском возрасте мелких (несколько миллиметров в диаметре) узелков цвета нормальной кожи или коричнево-желтоватой окраски (гиперплазия сальных желез). Узлы мягкой или плотной консистенции с гладкой поверхностью. Локализуются обычно симметрично в носогубных складках, на щеках, в области лба и подбородка. Это заболевание часто сочетается с умственной отсталостью, эпилепсией, изменениями со стороны глаз, пороками развития других органов. Лечение — удаление новообразования.
