
- •ПРЕДИСЛОВИЕ
- •Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
- •Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
- •2.1. Видеоэндоскопическая хирургия
- •2.1.1. Видеолапароскопическая хирургия
- •2.1.2. Торакоскопическая хирургия
- •2.2. Интервенционная радиология
- •Глава 3. ШЕЯ
- •3.1. Пороки развития
- •3.2. Повреждения органов шеи
- •3.3. Абсцессы и флегмоны
- •3.4. Лимфаденит (специфический и неспецифический)
- •3.5. Опухоли шеи
- •Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
- •4.1. Методы исследования
- •4.2. Заболевания щитовидной железы
- •4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
- •4.2.2. Токсическая аденома (болезнь Пламмера)
- •4.2.3. Многоузловой токсический зоб
- •4.2.4. Эндемический зоб (йоддефицитные заболевания)
- •4.2.5. Спорадический зоб (простой нетоксический зоб)
- •4.2.6. Аберрантный зоб
- •4.2.7. Тиреоидиты
- •4.2.8. Гипотиреоз
- •4.3. Опухоли щитовидной железы
- •4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
- •4.3.2. Злокачественные опухоли.
- •4.4. Паращитовидные железы
- •4.4.1. Заболевания паращитовидных желез
- •4.4.1.1. Гиперпаратиреоз
- •4.4.1.2. Гипопаратиреоз
- •4.4.1.3. Опухоли паращитовидных желез
- •Глава 5. МОЛОЧНЫЕ ЖЕЛЕЗЫ
- •5.1. Методы исследования
- •5.2. Пороки развития
- •5.3. Повреждения молочных желез
- •5.4. Воспалительные заболевания
- •5.4.1 Неспецифические воспалительные заболевания
- •5.4.2. Хронические специфические воспалительные заболевания
- •5.5. Дисгормональные дисплазии молочных желез
- •5.5.1 Мастопатия
- •5.5.2. Выделения из сосков
- •5.5.3. Галактоцеле
- •5.5.4. Гинекомастия
- •5.6. Опухоли молочной железы
- •5.6.1. Доброкачественные опухоли
- •5.6.2. Злокачественные опухоли
- •5.6.2.2. Рак молочной железы in situ
- •5.6.2.3. Рак молочной железы у мужчин
- •5.6.2.4. Саркома молочной железы
- •Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
- •6.1. Методы исследования
- •6.2. Грудная стенка
- •6.2.1. Врожденные деформации грудной клетки
- •6.2.2. Повреждения грудной клетки
- •6.2.3. Воспалительные заболевания
- •6.2.4. Специфические хронические воспалительные заболевания грудной стенки
- •6.2.5. Опухоли грудной стенки
- •6.3. Трахея
- •6.3.1 Пороки развития
- •6.3.2. Травматические повреждения
- •6.3.3. Воспалительные заболевания
- •6.3.4. Стенозы трахеи
- •6.3.5. Пищеводно-трахеальные свищи
- •6.3.6. Опухоли трахеи
- •6.4. Легкие. Бронхи
- •6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
- •6.4.2. Пороки развития сосудов легких
- •6.4.3. Воспалительные заболевания
- •6.4.3.1. Абсцесс легкого
- •6.4.3.2. Гангрена легкого
- •6.4.3.3. Хронический абсцесс легкого
- •6.4.4. Специфические воспалительные заболевания
- •6.4.4.1. Туберкулез легких
- •6.4.4.2. Сифилис легких
- •6.4.4.3. Грибковые заболевания легких (микозы)
- •6.4.4.4. Актиномикоз легких
- •6.4.5. Бронхоэктатическая болезнь
- •6.4.6. Кисты легких
- •6.4.7. Эхинококкоз легких
- •6.4.8. Опухоли легких
- •6.4.8.1. Доброкачественные опухоли
- •6.4.8.2. Злокачественные опухоли
- •6.4.8.2.1. Рак легких
- •6.5. Плевра
- •6.5.1 Травматические повреждения
- •6.5.1.1. Пневмоторакс
- •6.5.2. Воспалительные заболевания плевры
- •6.5.2.1. Экссудативный неинфекционный плеврит
- •6.5.2.2. Острая эмпиема плевры
- •6.5.2.3. Хроническая эмпиема
- •6.5.3. Опухоли плевры
- •6.5.3.1. Первичные опухоли плевры
- •6.5.3.2. Вторичные метастатические опухоли
- •Глава 7. ПИЩЕВОД
- •7.1. Методы исследования
- •7.2. Врожденные аномалии развития
- •7.3. Повреждения пищевода
- •7.4. Инородные тела пищевода
- •7.5. Химические ожоги и рубцовые сужения пищевода
- •7.6. Нарушения моторики пищевода
- •7.6.1. Ахалазия кардии (кардиоспазм)
- •7.6.2. Халазия (недостаточность) кардии
- •7.7. Рефлюкс-эзофагит (пептический эзофагит)
- •7.8. Дивертикулы пищевода
- •7.9. Опухоли пищевода
- •7.9.1. Доброкачественные опухоли и кисты
- •7.9.2. Злокачественные опухоли
- •7.9.2.2. Саркома
- •Глава 8 ДИАФРАГМА
- •8.1. Методы исследования
- •8.2. Повреждения диафрагмы
- •8.3. Диафрагмальные грыжи
- •8.4. Грыжи пищеводного отверстия диафрагмы
- •8.5. Релаксация диафрагмы
- •Глава 9. ЖИВОТ
- •9.1. Методы исследования
- •9.2. Острый живот
- •9.3. Травмы живота
- •9.4. Заболевания брюшной стенки
- •9.5. Опухоли брюшной стенки
- •Глава 10 ГРЫЖИ ЖИВОТА
- •10.1. Наружные грыжи живота
- •10.1.1. Паховые грыжи
- •10.1.2. Бедренные грыжи
- •10.1.3. Эмбриональные грыжи
- •10.1.4. Пупочные грыжи
- •10.1.5. Грыжи белой линии живота
- •10.1.6. Травматические и послеоперационные грыжи
- •10.1.7. Редкие виды грыж живота
- •10.1.8. Осложнения наружных грыж живота
- •10.2. Внутренние грыжи живота
- •Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
- •11.1. Методы исследования
- •11.2. Пороки развития
- •11.3. Инородные тела желудка и двенадцатиперстной кишки
- •11.4. Химические ожоги и рубцовые стриктуры желудка
- •11.5. Повреждения желудка и двенадцатиперстной кишки
- •11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
- •11.6.1. Осложнения язвенной болезни
- •11.6.1.1. Желудочно-кишечные кровотечения
- •11.6.1.2. Перфорация язвы
- •11.6.1.3. Пилородуоденальный стеноз
- •11.6.1.4. Пенетрация язвы
- •11.7. Острые язвы
- •11.8. Патологические синдромы после операций на желудке
- •11.9. Опухоли желудка и двенадцатиперстной кишки
- •11.9.1. Доброкачественные опухоли желудка
- •11.9.2. Злокачественные опухоли желудка
- •11.9.2.1. Рак желудка
- •11.9.2.2. Саркома желудка
- •11.9.2.3. Лимфома желудка
- •11.9.3. Опухоли двенадцатиперстной кишки
- •Глава 12. ПЕЧЕНЬ
- •12.1. Специальные методы исследования
- •12.2. Пороки развития
- •12.3. Травмы печени
- •12.4. Абсцессы печени
- •12.4.1. Бактериальные абсцессы
- •12.4.2. Паразитарные абсцессы
- •12.5. Паразитарные заболевания печени
- •12.5.1. Эхинококкоз
- •12.5.2. Альвеококкоз
- •12.5.3. Описторхоз
- •12.6. Непаразитарные кисты печени
- •12.7. Хронические специфические воспалительные заболевания
- •12.8. Опухоли печени
- •12.8.1. Доброкачественные опухоли
- •12.8.2. Злокачественные опухоли
- •12.9. Синдром портальной гипертензии
- •12.10. Печеночная недостаточность
- •Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
- •13.1. Специальные методы исследования
- •13.2. Врожденные аномалии развития желчевыводящих протоков
- •13.3. Повреждения желчных путей
- •13.4. Желчнокаменная болезнь
- •13.4.1. Хронический калькулезный холецистит
- •13.4.2. Острый холецистит
- •13.5. Бескаменный холецистит
- •13.6. Постхолецистэктомический синдром
- •13.7. Опухоли желчного пузыря и желчных протоков
- •13.8. Желтуха
- •Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
- •14.1. Аномалии и пороки развития
- •14.2. Повреждения поджелудочной железы
- •14.3. Острый панкреатит
- •14.4. Хронический панкреатит
- •14.5. Кисты и свищи поджелудочной железы
- •14.6. Опухоли поджелудочной железы
- •14.6.1. Доброкачественные опухоли
- •14.6.2. Злокачественные опухоли
- •14.6.2.1. Рак поджелудочной железы
- •14.6.3. Нейроэндокринные опухоли
- •Глава 15. СЕЛЕЗЕНКА
- •15.1. Пороки развития
- •15.2. Повреждения селезенки
- •15.3. Заболевания селезенки
- •15.4. Гиперспленизм
- •Глава 16. СРЕДОСТЕНИЕ
- •16.1. Повреждения средостения
- •16.2. Воспалительные заболевания
- •16.2.1. Нисходящий некротизирующий острый медиастинит
- •16.2.2. Послеоперационный медиастинит
- •16.2.3. Склерозирующий (хронический) медиастинит
- •16.3. Синдром верхней полой вены
- •16.4. Опухоли и кисты средостения
- •16.4.1. Неврогенные опухоли
- •16.4.2. Тимомы
- •16.4.3. Дизэмбриогенетические опухоли
- •16.4.4. Мезенхимальные опухоли
- •16.4.5. Лимфоидные опухоли
- •16.4.6. Кисты средостения
- •Глава 17 СЕРДЦЕ. ПЕРИКАРД
- •17.1. Специальные методы исследования
- •17.2. Обеспечение операций на сердце и крупных сосудах
- •17.3. Ранения сердца и перикарда
- •17.4. Врожденные пороки сердца
- •17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
- •17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
- •17.4.1.2. Врожденный стеноз устья аорты
- •17.4.1.3. Открытый артериальный проток
- •17.4.1.4. Дефект межпредсердной перегородки
- •17.4.1.5. Дефект межжелудочковой перегородки
- •17.4.1.6. Тетрада Фалло
- •17.5. Приобретенные пороки сердца
- •17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
- •17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
- •17.5.3. Аортальные пороки сердца
- •17.6. Инфекционный эндокардит и абсцессы сердца
- •17.7. Хроническая ишемическая болезнь сердца
- •17.8. Постинфарктная аневризма сердца
- •17.9. Перикардиты
- •17.9.1. Острые перикардиты
- •17.9.2. Выпотные перикардиты
- •17.9.3. Хронические перикардиты
- •17.10. Нарушения ритма
- •17.10.1. Брадикардии
- •17.10.2. Тахикардии
- •Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
- •18.1. Методы исследования
- •18.2. Общие принципы лечения заболеваний артерий
- •18.3. Врожденные пороки
- •18.4. Патологическая извитость артерий (кинкинг)
- •18.5. Гемангиомы
- •18.6. Травмы артерий
- •18.7. Облитерирующие заболевания
- •18.7.1. Облитерирующий атеросклероз
- •18.7.2. Неспецифический аортоартериит
- •18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
- •18.7.4. Облитерирующие поражения ветвей дуги аорты
- •18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
- •18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
- •18.7.7. Облитерирующие заболевания артерий нижних конечностей
- •18.8. Аневризмы аорты и периферических артерий
- •18.8.1. Аневризмы аорты
- •18.8.2. Аневризмы периферических артерий
- •18.8.3. Артериовенозная аневризма
- •18.9. Тромбозы и эмболии
- •18.9.1. Эмболия и тромбоз мезентериальных сосудов
- •18.10. Заболевания мелких артерий и капилляров
- •18.10.1. Диабетическая ангиопатия
- •18.10.2. Болезнь Рейно
- •18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
- •Глава 19. ВЕНЫ КОНЕЧНОСТЕЙ
- •19.1. Методы исследования
- •19.2. Врожденные венозные дисплазии
- •19.3. Повреждения магистральных вен конечностей
- •19.4. Хроническая венозная недостаточность
- •19.4.1. Варикозное расширение вен нижних конечностей
- •19.4.2. Посттромбофлебитический синдром
- •19.4.3. Трофические язвы венозной этиологии
- •19.5. Острый тромбофлебит поверхностных вен
- •19.6. Острые тромбозы глубоких вен нижних конечностей
- •19.7. Окклюзии ветвей верхней полой вены
- •19.8. Эмболия легочной артерии
- •Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
- •20.1. Заболевания лимфатических сосудов
- •20.1.1. Лимфедема
- •20.1.2. Лимфангиомы
- •Глава 21. ТОНКАЯ КИШКА
- •21.1. Аномалии и пороки развития
- •21.2. Травмы тонкой кишки
- •21.3. Заболевания тонкой кишки
- •21.3.1. Дивертикулы тонкой кишки
- •21.3.2. Ишемия кишечника
- •21.3.3. Болезнь Крона
- •21.4. Опухоли тонкой кишки
- •21.5. Кишечные свищи
- •21.6. Синдром "короткой кишки"
- •Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
- •22.1. Острый аппендицит
- •22.1.1. Типичные формы острого аппендицита
- •22.1.2. Атипичные формы острого аппендицита
- •22.1.3. Острый аппендицит у беременных
- •22.1.4. Острый аппендицит у ВИЧ-инфицированных
- •22.1.5. Осложнения острого аппендицита
- •22.1.6. Дифференциальная диагностика
- •22.2. Хронический аппендицит
- •22.3. Опухоли червеобразного отростка
- •Глава 23. ОБОДОЧНАЯ КИШКА
- •23.1. Аномалии и пороки развития
- •23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
- •23.1.2. Идиопатический мегаколон
- •23.2. Воспалительные заболевания ободочной кишки
- •23.2.1. Неспецифический язвенный колит
- •23.3. Дивертикулы и дивертикулез
- •23.4. Доброкачественные опухоли
- •23.4.1. Полипы и пол и поз
- •23.5. Злокачественные опухоли
- •23.5.1. Рак ободочной кишки
- •Глава 24 ПРЯМАЯ КИШКА
- •24.1. Методы исследования
- •24.2. Врожденные аномалии
- •24.3. Травмы прямой кишки
- •24.4. Заболевания прямой кишки
- •24.4.1. Геморрой
- •24.4.2. Трещина заднего прохода
- •24.4.3. Парапроктит и свищи прямой кишки
- •24.4.4. Выпадение прямой кишки
- •24.5. Рак прямой кишки
- •Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
- •25.1. Острая непроходимость
- •25.1.1. Обтурационная непроходимость
- •25.1.2. Странгуляционная непроходимость
- •25.1.3. Динамическая непроходимость
- •Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
- •26.1. Брюшина
- •26.1.1. Перитонит
- •26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
- •26.1.1.2. Туберкулезный перитонит
- •26.1.1.3. Генитальный перитонит
- •26.1.2. Опухоли брюшины
- •26.2. Забрюшинное пространство
- •26.2.1. Повреждение тканей забрюшинного пространства
- •26.2.2. Гнойные заболевания тканей забрюшинного пространства
- •26.2.3. Опухоли забрюшинного пространства
- •26.2.4. Фиброз забрюшинной клетчатки
- •Глава 27 НАДПОЧЕЧНИКИ
- •27.1. Гормонально-активные опухоли надпочечников
- •27.1.1. Альдостерома
- •27.1.2. Кортикостерома
- •27.1.3. Андростерома
- •27.1.4. Кортикоэстрома
- •27.1.5. Феохромоцитома
- •27.2. Гормонально-неактивные опухоли
- •Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
- •28.1. Источники донорских органов
- •28.2. Иммунологические основы пересадки органов
- •28.3. Реакция отторжения пересаженного органа
- •28.4. Иммунодепрессия
- •28.5. Трансплантация почек
- •28.6. Трансплантация поджелудочной железы
- •28.7. Трансплантация сердца
- •28.8. Пересадка сердце—легкие
- •28.9. Трансплантация печени
- •28.10. Трансплантация легких
- •28.11. Трансплантация тонкой кишки
- •28.12. Врачебный долг и трансплантология
- •Глава 29. ОЖИРЕНИЕ
6.5.3. Опухоли плевры
Различают первичные и вторичные опухоли плевры. Первичные опухоли могут начать свой рост из любых тканей плевры или грудной клетки.
Вторичные опухоли представляют собой метастазы злокачественных опухолей других органов в плевру.
6.5.3.1. Первичные опухоли плевры
Доброкачественные и злокачественные опухоли исходят либо из соединительнотканной пластинки плевры (мезенхимомы), из мезотелия (мезотелиомы) или из тканей грудной стенки (фибромы, хондромы, остеомы, нейриномы, ангиомы, саркомы и др.). Опухоли, исходящие из тканей грудной клетки, не отличаются от аналогичных опухолей, возникающих в других областях тела. В процессе роста они распространяются в плевральную полость.
Опухоли, исходящие из мезотелия, подлежащей соединительной ткани и содержащихся в ней кровеносных и лимфатических сосудов, по строению трудноотличимы друг от друга. Мезотелиомы могут быть доброкачественными и злокачественными.
Мезотелиомы возникают из мезотелия плевры, клетки которого обладают свойствами эпителия и одновременно свойствами клеток соединительной ткани. Поэтому по классификации ВОЗ мезотелиомы разделяют по характеру клеток, преобладающих в опухоли. В соответствии с гистологической структурой выделяют мезотелиомы эпителиальные, фиброзные и
смешанные.
Злокачественные опухоли мезотелиального происхождения по структуре также разделяют на опухоли с преобладанием эпителиального (рак) или соединительнотканного (саркома) компонента. Иногда они имеют смешанный характер и содержат в структуре элементы рака и саркомы (карциносаркомы).
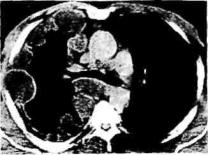
Рис. 6.18. Мезотелиома плевры Доброкачественные опухоли, исходящие из тканей грудной клетки, не нуждаются в
рассмотрении, потому что не отличаются от аналогичных опухолей другой локализации. Опухоли, произрастающие из плевральных листков (мезотелиомы и мезенхимомы), по характеру роста делят на доброкачественные и злокачественные. По макроскопическому виду мезотелиомы разделяют на локализованные (преимущественно доброкачественные) и диффузные (преимущественно злокачественные)
Мезотелиома локализованная в большинстве случаев бывает доброкачественной с выраженным фиброзным строением. Однако наблюдаются иногда и злокачественные формы. Для доброкачественной мезотелиомы характерны медленный рост, четкое отграничение узла опухоли, имеющего круглый или овальный вид. Опухоль имеет хорошо выраженную васкуляризованную капсулу. Своей свободной поверхностью она выступает в просвет плевральной полости и иногда имеет довольно длинную ножку. Это дает ей возможность в некоторых случаях, при достаточно длинной ножке, проникать в междолевую щель легкого и имитировать опухоль легкого. Если основание мезотелио-мы широкое, то оно стелется по плевре, при этом плевральный листок значительно утолщается и интимно срастается с грудной стенкой.
При небольших размерах локализованные мезотелиомы клинически себя не проявляют. При значительных размерах опухоли она сдавливает легкое и вызывает умеренное нарушение дыхания, кашель, боль в груди, повышение температуры тела. Иногда бывает заметно выбухание грудной стенки соответственно локализации опухоли, отставание пораженной части груди при дыхании. При перкуссии определяется притупление
168
перкуторного звука и ослабление дыхания в этой области. При локализации опухоли в куполе плевры боль иррадиирует в плечо, появляется синдром Бернара—Горнера. Наибольшую информацию о локализации и распространенности мезоте-лиомы дают компьютерная томография и рентгенологическое исследование (рис. 6.18). Для дифференциальной диагностики необходимо произвести пункцию новообразования с последующим гистологическим или цитологическим исследованием. При локализованной злокачественной мезотелиоме с преобладанием фибробластических элементов цитологическое исследование пунктата плевры и экссудата не всегда позволяет уточнить диагноз. В трудных для диагностики случаях целесообразно произвести торакоскопию и прицельную биопсию.
Доброкачественная мезенхимальная опухоль исходит из соединительнотканной пластинки плевры, расположенной под слоем мезотелия. Опухоль бывает различных размеров и локализации. Опухоли больших размеров вызывают компрессию прилежащих органов. Сдавление легкого вызывает одышку, боли в боку. Прорастание и сдавление межреберных нервов сопровождается межреберной невралгией, а при сдавлении средостения развивается синдром верхней полой вены.
Лечение. Необходимо возможно раннее удаление опухоли, после чего, как правило, исчезают явления остеоартропатии и симптомы, обусловленные компрессией органов средостения.
Злокачественные опухоли. Диффузная мезотелиома протекает, как правило, злокачественно. Диффузный рост опухоли ускоряет ее распространение по плевре и ее лимфатическим путям. Она прорастает в междолевые щели, легочную ткань, лимфатические узлы корня легкого и средостения. Распространяясь на легкое, опухоль словно панцирем сковывает легкое, уменьшает объем легочного поля. Наиболее ранним рентгенологическим признаком диффузной мезотелиомы является асептический плеврит — скопление жидкости в плевральной полости, часто геморрагического вида. Раннее накопление экссудата в плевральной полости мешает выявлению изменений в плевре при рентгенологическом исследовании. Точность исследования может быть улучшена после удаления экссудата, так как позволит увидеть неравномерный характер утолщения плевры, бугристость ее, напластования и тяжи на плевре. Раннему выявлению диффузной мезотелиомы может способствовать компьютерная томография, с помощью которой даже без удаления экссудата можно распознать характерные для этой опухоли патологические изменения в плевральных листках, распространенность опухоли по плевре, взаимоотношения ее с тканями грудной стенки, легкими, средостением. Наиболее точно изменения в плевральной полости можно выявить с помощью торакоскопии. Она помогает при всех видах поражений плевры рано выявить опухоль, определить степень ее распространенности и взаимоотношения с другими органами, взять материал для биопсии и произвести некоторые манипуляции.
Определить с большой достоверностью толщину плевральных листков, жидкость и ее количество в плевральной полости можно с помощью УЗИ.
При злокачественной мезотелиоме болезнь развивается быстро и, как правило, в течение нескольких месяцев завершается летальным исходом.
При локализации опухоли в области купола плевры возможны боли в области плеча (синдром Бернара—Горнера).
Классификация стадий мезотелиомы плевры (1997 г.)
Т — первичная опухоль
Тх — первичная опухоль не выявлена. ТО — нет признаков первичной опухоли.
Т1— ограниченная опухоль париетальной плевры.
Т2 — опухоль распространяется на легкое, внутригрудную фасцию, диафрагму, перикард.
ТЗ — опухоль прорастает в мышцы грудной стенки, ребра, клетчатку средостения, его
169
органы.
Т4 — опухоль распространяется на противоположную плевру, легкие, брюшину, внутрибрюшные органы, ткани шеи.
N — регионарные метастазы
Nx — регионарные метастазы не выявлены. N0 — нет регионарных метастазов.
N1 — метастазы в перибронхиальные лимфатические узлы или лимфатические узлы корня легкого на стороне поражения.
N2 — метастазы в медиастинальные или в лимфатические узлы в области карины на стороне поражения.
N3 — метастазы в лимфатические узлы средостения, в корень легкого, прескаленные и подключичные лимфатические узлы противоположной стороны.
М — отдаленные метастазы
Мх — отдаленные метастазы не выявлены. МО — нет отдаленных метастазов.
Ml — имеются метастазы в отдаленных органах.
Диагностика мезотелиомы основана на особенностях клинической картины, данных компьютерной томографии, торакоскопии, рентгенологического исследования, при которых обнаруживают плоскую пристеночную тень. Данные торакоскопии и биопсии подтверждают диагноз.
Первичная саркома плевры вырастает из субмезотелиальной соединительнотканной пластинки. Опухоль распространяется диффузно по плевре, по ходу кровеносных и лимфатических сосудов легкого и плевры. Клиническая симптоматика при ней развивается быстрее, чем при злокачественной мезо-телиоме (раке плевры). Дифференцировать опухоли плевры необходимо с опухолями грудной стенки, осумкованными плевритами, метастазами опухолей, исходящими из других, отдаленных органов.
Лечение. Основным методом лечения локализованных опухолей плевры является хирургический, предусматривающий удаление опухоли в пределах здоровых тканей. При прорастании опухоли в грудную стенку или легкое производится резекция этих органов. Результаты операции, как правило, малоутешительные. При диффузных (обычно злокачественных) мезотелио-мах, как правило, проводят симптоматическое лечение. Применяют обезболивающие средства, разгрузочные пункции плевры с удалением экссудата и введением в плевральную полость химиотерапевтических препаратов для снижения темпа экссудации и стимуляции процесса облитерации полости.
6.5.3.2. Вторичные метастатические опухоли
Возможны три пути распространения опухоли на плевру: имготантацион-ный (из опухолей окружающих органов и тканей), лимфогенный (наиболее часто встречается при раке молочной железы, желудка, матки) и гематогенный. Наиболее часто метастазирование в плевру проявляется в виде ракового лимфангита или в виде множественных солитарных узелков.
Клиническая картина и диагностика. В начальной стадии клиническая картина вторичного опухолевого процесса в плевре схожа с таковой при сухом плеврите. На пораженной стороне появляются боли, иногда шум трения плевры, асимметричность дыхательных движений. В дальнейшем в плевральной полости быстро накапливается экссудат, приобретающий геморрагический характер; возникает одышка, не соответствующая количеству экссудата. Диагностика основана на особенностях клинической картины, данных компьютерной томографии и рентгенологического исследования, при которых обнаруживают плоскую пристеночную тень. Нахождение раковых клеток при цитологическом исследовании экссудата, полученного во время пункции плевры или торакоскопии, подтверждает диагноз опухоли метастатического
170
