
Акушерство для студентов / ПатАкушерство_студент_Часть І
.pdfНавчальний посібник для студентів
Упуповинній крові плода визначають:
-рівень гемоглобіну;
-групу та Rh-фактор;
-рівень білірубіну;
-кількість ретикулоцитів;
-рівень сироваткового білка;
-антитіла, фіксовані на еритроцитах плода.
При Rh-негативній крові плода необхідності в подальших дослідженнях немає.
Лікування ГХ плода
В зв’язку з відсутністю ефекту від неспецифічної терапії при вираженій сенсибілізації вагітної жінки і визначені тяжкої форми ГХП рекомендовано використання внутрішньоутробного переливання крові плоду. Методом вибору є внутрішньосудинне переливання еритроцитарної маси плоду. Показанням до внутрішньоутробної трансфузії є значне зниження гематокриту (нижче 25%), гемоглобіну (нижче 80г/л) і поява початкових ознак набряку за даними УЗД. Об’єм еритроцитарної маси визначають за величиною гематокриту плода, гематокриту крові донора та фетоплацентарного об’єму крові, відповідного строку вагітності. Час проведення повторних переливань залежить від ефективності першого переливання і розраховується за часом зниження гематокриту плода до 25-30%, якщо відомо, що за добу він зменшується на 1%. Повторні переливання визначаються клінічною картиною, рівнем гематокриту у плода. Операція може бути повторена до досягнення плодом життєздатності та зрілості легень. В тяжких випадках ГХ плода проводять внутрішньоматкове замінне переливання крові плоду крізь судини плаценти. Методика більш успішна, ніж просте переливання крові для дуже тяжких плодів, хоча технічно вона складніше. Незважаючи на складності інвазивного лікування, воно дозволяє практично у 70-80% спостережень уникнути смертності при дуже тяжких формах ГХП.
Тактика ведення вагітності і пологів у Rhнегативних вагітних (див. алгоритм)
Метою антенатального ведення є ідентифікація дуже тяжких форм захворювання та проведення лікування до оптимального часу розродження.
На етапі жіночої консультації:
Визначають титр Rh-антитіл у крові при першому відвідуванні, у 20 тижнів, в подальшому кожні 4 тижні. У разі наявності у вагітної 0(1) групи крові визначають групу крові чоловіка для виявлення групи ризику немовляти по АВО-конфлікту.
На етапі акушерського стаціонару.
Розродження вагітної з Rh-негативним типом крові за умови наявності ізоімунізації проводиться достроково у залежності від рівня титру антитіл у крові вагітної.
Показання до дострокового розродження при Rh-конфлікті:
1.Титр антитіл дорівнює чи перевищує критичний 1:64 (критичний рівень).
2.Наростання титру при повторному аналізі у 4 рази.
3.ОЩНВ 0,35 –70 і вище; концентрація білірубіну в амніотичній рідині 4,7-9,5 мг/л.
4.Ультразвукові ознаки ГХ плода.
5.Мертвонародження та народження дітей із ГХ в анамнезі.
Відразу після народження дитини пуповину перетискають та відтинають з метою уникнення попадання Rh-антитіл у кровоток немовляти, плацентарний кінець пуповини не перетискають ( для зниження ризику та об’єму фетоматеринської трансфузії). При кесарському розтині плаценту рукою не відокремлюють.
23

Патологічне акушерство
ВЕДЕННЯ RH-НЕГАТИВНИХ НЕІМУНІЗОВАНИХ ВАГІТНИХ ЖІНОК
ВЕДЕННЯ RH-НЕГАТИВНИХ ВАГІТНИХ З ІЗОІМУНІЗАЦІЄЮ
24

Навчальний посібник для студентів
Клінічна характеристика основних форм гемолітичної хвороби новонародженого
Гемолітична анемія без жовтяниці та водянки – найменш поширена і найбільш легка фо-
рма захворювання. Основним її симптомом є блідість шкіри в поєднанні з низькою кількістю гемоглобіну та еритроцитів, збільшення незрілих форм еритроцитів (еритробластів, нормобластів, ретикулоцитів). Можливе невелике збільшення печінки та селезінки, петехіальні висипання.
Гемолітична анемія з жовтяницею – більш тяжка та часта форма гемолітичної хвороби. Важливішими симптомами її є анемія, жовтяниця, гепатоспленомегалія. В тяжких випадках спостерігаються симптоми враження центральної нервової системи. При народжені дитини нерідко звертає на себе увагу жовте забарвлення навколоплідних вод, первородної змазки. Анемія носить нормохромний або гіперхромний характер і зазвичай не досягає вираженого ступеня за рахунок високої репараційної активності кісткового мозку та вогнищ екстрамедулярного кровотворення.. Еритробластоз є показником важкості захворювання. Поява та посилення жовтяниці обумовлені підвищенням в крові рівня непрямого білірубіну. У розвитку захворювання грає роль не тільки кількість білірубіну на момент народження, а й інтенсивність погодинного приросту його вмісту. При гемолітичній жовтяниці його величина знаходиться в межах 8,5 – 17,1 мкмоль/л ( у здорових дітей - до 3,2 мкмоль/л). З наростанням жовтяниці стан дитини погіршується, з’являються симптоми, які вказують на враження нервової системи. До них відносяться судомні посмикування, ністагм, гіпертонус, розвивається симптом ―ядерної жовтяниці‖ Критичний рівень непрямого білірубіну, при якому розвивається ядерна жовтяниця, дорівнює 307,8 –342,0 мкмоль/л. У недоношених дітей з ГХ його рівень складає 153,9 – 205,2 мкмоль/л.
Гемолітична анемія з жовтяницею та водянкою (універсальний набряк) – найбільш тяжка форма гемолітичної хвороби. Найбільш вираженими симптомами захворювання є загальний на- бряк-анасарка, асцит, значна анемія, менш різко виражена жовтяниця, гепатоспленомегалія, гемодинамічні порушення (гіперволемія, підвищення венозного тиску, застій в малому та великому колі кровообігу, серцево-судинна недостатність). Часто при цій формі спостерігається геморагічний синдром.
Діагностика ГХ новонародженого
Діагноз ГХ новонародженого ставиться враховуючи клінічну картину (колір склер, шкірних покровів, розміри печінки, селезінки, набряк) та результати комплексного обстеження, яке включає визначення групової та резус-належності дитини, рівня гемоглобіну та непрямого білірубіну в крові пуповини, виразність еритробластозу в периферичній крові.
Тяжкість ГХ визначається по сукупності вираженості основних симптомів – набряку, жовтяниці і анемії на момент народження дитини (табл. 3.1).
Таблиця 3.1
Критерії ступеня тяжкості гемолітичної хвороби
Основні клінічні ознаки |
Ступінь тяжкості гемолітичної хвороби |
|
|||
|
|
|
|
|
|
І |
ІІ |
|
ІІІ |
|
|
|
|
|
|||
|
|
|
|
|
|
Анемія (вміст гемоглобіну в крові |
≥ 150 |
149-100 |
|
≤ 100 |
|
(15,1 – 10,0 г |
|
||||
пуповини г/л) |
(≥ 15 г %) |
(≤ 10 г %) |
|
||
%) |
|
|
|||
|
|
|
|
|
|
|
|
|
|
|
|
Жовтяниця (вміст білірубіну в |
≤ 85,5 |
85,6 – 136,8 |
|
≥ 136,9 |
|
(5,1 – 8,0 |
мг |
|
|||
крові пуповини мкмоль/л) |
(≤ 5,0 мг %) |
( ≥ 8,1 мг %) |
|
||
%) |
|
|
|||
|
|
|
|
|
|
|
|
|
|
|
|
Набряковий синдром |
Пастозність підш- |
Пастозність |
|
Універсальний |
на- |
кірної клітковини |
та асцит |
|
бряк |
|
|
|
|
|
|||
|
|
|
|
|
|
25
Патологічне акушерство
Лікування гемолітичної хвороби новонародженого
Лікування гемолітичної хвороби новонароджених проводиться лікарями-неонатологами. Основні завдання лікування: не допустити токсичної концентрації непрямого білірубіну в крові (попередження ураження ядер головного мозку) та корекція анемії.
На теперішній час застосовують такі методи:
1.Замінне переливання крові.
2.Фототерапія лампами, спектр випромінювання яких відповідає спектру поглинання білірубіну.
3.Введення стандартних імуноглобулінів для блокади Fcрецепторів, що блокує гемоліз.
Профілактика Rh-імунізації
Профілактика під час вагітності при відсутності імунізації вагітної.
Проводиться шляхом в/в введення 1 дози (300 мкг) анти-Rh0(D) імуноглобуліну, який дозволено використовувати під час вагітності:
у термін вагітності 28-32 тижня;
у разі появи симптомів загрози переривання вагітності до 28 тижнів;
після амніоцентезу чи біопсії хоріону;
після видалення міхурцевого заносу;
після позаматкової вагітності;
після переривання вагітності ( не пізніше 48 годин після аборту);
після випадкової трансфузії Rh-позитивної крові Rh-негативній жінці;
після переливання тромбоцитарної маси;
в клінічних ситуаціях, що супроводжуються попаданням клітин плода в кровоток матері (відшарування плаценти, маткова кровотеча нез’ясованої етіології, травма матері (наприклад, автомобільна катастрофа).
В термін вагітності до 13 тижнів доза Rh0(D)імуноглобуліну складає 75 мкг, при терміні вагітності більше 13 тижнів – 300 мкг.
Профілактика після пологів при народженні Rh-позитивної дитини.
Впродовж перших 72 годин в/м вводиться 1 доза (300 мкг) анти-Rh0(D) імуноглобуліну.
Протипоказання до введення антиRh0(D) імуноглобуліну:
Відомі анафілактичні чи тяжкі системні реакції до глобуліну людини.
Профілактика ГХ по системі АВО під час вагітності не проводиться.
Неспецифічна медикаментозна профілактика та медикаментозне лікування Rhконфлікту вагітної не проводиться.
26

Навчальний посібник для студентів
Контрольні запитання для оцінки вихідного рівня знань
1.Яке визначення термінів ―ізоімунізація‖, ―гемолітична хвороба плода та новонародженого‖?
2.Які причини розвитку імунологічного конфлікту?
3.Який патогенез ізоімунного конфлікту?
4.Які методи діагностики ізоімунного конфлікту в антенатальному періоді?
5.Які форми та ступінь тяжкості гемолітичної хвороби плода?
6.Яка акушерська тактика і методи лікування гемолітичної хвороби плода?
7.Які методи діагностики ізоімунного конфлікту в постнатальному періоді?
8.Які форми та ступінь тяжкості гемолітичної хвороби новонародженого?
9.Які методи лікування гемолітичної хвороби новонародженого?
10.Який алгоритм ведення вагітності у Rh-негативних не імунізованих жінок?
11.Який алгоритм ведення вагітності у Rh-негативних жінок при ізоімунізації?
12.Яка специфічна профілактика резус-сенсибілізації?
27

Патологічне акушерство
Тема 4. БАГАТОПЛІДНА ВАГІТНІСТЬ. ПАТОЛОГІЯ НАВКОЛОПЛІДНОГО СЕРЕДОВИЩА (БАГАТОВОДДЯ, МАЛОВОДДЯ)
Багатоплідною називається вагітність двома чи більшою кількістю плодів. При наявності вагітності двома плодами кажуть про двійню, трьома - про трійню і т.д. Кожен з плодів при багатоплідній вагітності називається близнюк. Пологи двійнею зустрічаються один раз на 87 пологів, трійнею - один раз на 872 (6400) двоїн, четвернею - один раз на 873 (51200) троєнь і т.д. (згідно формулі Галлина). За останні 10 років у світі відзначено прогресуюче зростання багатоплідності, не в останню чергу завдяки поширенню допоміжних репродуктивних технологій і значному відсотку пологів у жінок віком понад 35 років.
Причини багатопліддя вивчені недостатньо. Певне значення має спадковість. Багатоплідна вагітність частіше зустрічається у родинах, де мати або батько, або подружжя із двоїн. В теперішній час вивчено вплив на частоту багатопліддя географічних, соціально-економічних, побутових та інших факторів. Частота народження близнюків може бути пов’язана з належністю подружжя до визначеної етнічної групи. Так, у Китаї вона складає 3:1000 пологів живими дітьми, у Шотландії - 12,3:1000, в Нігерії – 57,2:1000. ці відмінності пов’язані з коливаннями частоти народження двояйцевих близнюків, так як народження однояйцевих двоїн у всьому світі тримається приблизно на однім рівні - 3,5:1000.
Різні варіанти розвитку багатопліддя (класифікація)
Розрізняють двійні двояйцеві, які утворюються від запліднення двох яйцеклітин, та однояйцеві - з однієї яйцеклітини в результаті атипового дрібнення яйця. Співвідношення однодо двояйцевих двоїн 1:10.
Походження двояйцевих двійнят може бути в разі:
одночасного дозрівання та овуляції двох та більше фолікулів в одному яєчнику;
дозрівання двох та більше фолікулів та овуляції в обох яєчниках;
запліднення двох та більше яйцеклітин, які дозріли в одному яєчнику.
Ці дані підтверджуються під час оперативних втручань, коли виявляються два та більше жовтих тіл у фазі розвитку.
Причина дозрівання одночасно кількох яйцеклітин - підвищена кількість фолікулостимулюючого гормону (ФСГ). Це може бути спадкоємно детерміновано, а також наслідком медикаментозної дії (застосування стимуляторів овуляції, відміна синтетичних естроген-гестагенних препаратів, екстракорпоральне запліднення).
До факторів, що впливають на частоту народження дизиготних (двояйцевих) близнюків відносяться: вік матері, кількість пологів та час зачаття після припинення прийому оральних контрацептивів. Доведено, що при прийомі оральних контрацептивів протягом понад 6 місяців й зачаття в межах 1 місяця вірогідність настання вагітності двома плодами збільшується майже вдвічі.
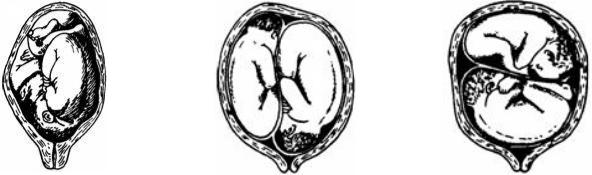
Однояйцеві (монозиготні) двійні можуть бути двоамніотичні та моноамніотичні (рис. 4.1).
Рис. 4.1. Типи плацентації у разі монозиготної двійні: а – диамніотичний дихоріальний тип, б – диамніотичний монохоріальний тип, в – моноамніотичний монохоріальний тип.
28
Навчальний посібник для студентів
Походження однояйцевих (монозиготних) близнюків пов'язане з поділом єдиного ембріонального зародку на дві та більше частин. Якщо розподіл відбувся в перші три дні після запліднення (1/3 всіх випадків) розвивається двохоріальна вагітність (біхоріальний біамніотичний тип плацентації), якщо на 3—8 добу, тобто до появи плідного міхура, розвивається вагітність з монохоріальним біамніотичним послідом, на 9-12 добу - монохоріальна моноамніотична вагітність. Після 12-ї доби повний розподіл ембріональних зачатків неможливий і розвиваються зрощені близнюки.
У більшості випадків виникнення однояйцевих близнюків розподіл зародкових листків відбувається до 8-го дня (монохоріальний двоамніотичний послід).
Існують теорії "надзародження" та "надзапліднення".
Надзародження - це запліднення яйцеклітин різних овуляційних періодів, тобто поява нової вагітності при наявності вже існуючої. Надзапліднення — запліднення двох або кількох яйцеклітин, які виділилися під час однієї овуляції, сім’яною рідиною різних батьків.
Особливості перебігу вагітності і можливі ускладнення при багатоплідді.
Загальні неприємні симптоми багатоплідної вагітності(«малі» ускладнення багатоплідної вагітності):
печія;
біль у попереку;
геморой;
обмеженість рухливості;
набряки;
підвищене сечовиділення;
закрепи;
підвищена стомленість.
Можливі ускладнення багатоплідної вагітності:
надмірна блювота вагітних
самовільні викидні;
передчасні пологи (у 50% випадків);
підвищення артеріального тиску;
прееклампсія та гестаційна гіпертензія (зустрічаються у 5 разів частіше, ніж при одноплідній вагітності);
діабет вагітних;
анемія вагітних;
варикозна хвороба;
багатоводдя;
оперативне розродження.
Ризик для плодів:
аномалії розвитку плодів;
наявність монохоріального типу плацентації (обидва плоди мають одну плаценту) та пов'язаний з цим синдром фето-фетальної трансфузії;
затримка розвитку плодів;
дистрес плодів.
29
Патологічне акушерство
Ризик для новонародженого:
недоношеність. Передчасні пологи виникають у 50% вагітностей двійнею, 90% вагітностей трійнею.
підвищена перинатальна захворюваність та смертність. У порівнянні з одноплідною вагітністю, новонароджені з двійні мають у сім разів вище ризик померти протягом першого місяця життя, а новонароджені з трійні - у 20 разів. Близько 50% всіх випадків неонатальної смерті дітей від багатоплідної вагітності пов’язані з недоношеністю, в першу чергу з РДС.
інвалідність. Близько 25% дітей з масою тіла при народженні менш ніж 1000 г є інвалідами.
Діагностика багатоплідної вагітності
Достовірне розпізнавання багатоплідної вагітності в ранні терміни можливе тільки при застосуванні ультразвукового дослідження. У другій половині вагітності звертають увагу на невідповідність розмірів матки терміну вагітності. При пальпації визначають багато дрібних частин, дві голівки, дві спинки (або більше). При аускультації - дві або більше точок визначення серцебиття плода й зони мовчання між ними. Висота стояння дна матки більше, ніж при одноплідній вагітності в ті ж терміни. При вимірюванні довжини плода тазоміром - велика довжина плода при невеличкій голівці.
Найбільш точним методом діагностики багатоплідної вагітності є УЗД [A]. Слід зазначити, що без проведення УЗД приблизно 40% багатоплідних вагітностей будуть визначені лише у терміні вагітності 25-26 тижнів, а близько 20% не вдасться розпізнати до терміну пологів. За допомогою УЗД можна виконати ранню діагностику і визначити характер розвитку плодів та ін. Оптимальним методом організації ранньої діагностики багатоплідної вагітності є проведення першого УЗД в 9-11 тижнів. В подальшому проводиться друге УЗД - в 16-20 тижнів, третє УЗД - в 32-36 тижні та за показаннями. Показане своєчасне медико-генетичне консультування.
Варіанти можливих положень плодів при багатоплідді:
1.Обидва плоди у поздовжньому положенні (рис.4.2):
–обидва у головному (рис.4.2а);
–обидва у тазовому;
–один у головному, другий – у тазовому та навпаки (рис.4.2б).
2.Обидва плоди у поперечному положенні (рис.4.2в).
3.Один у поздовжньому, другий в поперечному положенні.
а |
б |
в |
Рис.4.2. Положення плода при багатоплідді: а – обидва плода у головному передлежанні, б – один у головному, другий – у тазовому, в – обидва плода у поперечному положенні.
30
Навчальний посібник для студентів
Особливості ведення багатоплідної вагітності
Данні рандомізованих контрольованих досліджень свідчать про відсутність зниження частоти передчасних пологів у жінок з багатоплідною вагітністю, якім було призначено постільний режим в умовах стаціонару, у порівнянні з жінками, які залишались на амбулаторному нагляді. На сьогоднішній день практика рутинної госпіталізації та призначення постільного режиму для вагітних при багатоплідді не рекомендується [A].
До того ж немає достовірних доказів щодо ефективності обмеження рухливої активності з метою профілактики передчасних пологів у жінок з багатоплідною вагітністю [C].
Існують наукові докази помірної достовірності відносно використання шва на шийку матки та тривалого перорального прийому токолітичних препаратів у жінок з багатоплідною вагітністю з метою попередження передчасних пологів.
Згідно сучасних наукових даних, рутинний профілактичний шов на шийку матки при багатоплідній вагітності не може бути рекомендований, крім випадків, коли виявляються ознаки істмікоцервікальної недостатності [B].
Більшість рандомізованих досліджень не підтвердили ефективність внутрішньовенного або перорального застосування токолітиків для профілактики передчасних пологів при багатоплідній вагітності. Використання токолітиків при багатоплідній вагітності може бути обґрунтовано лише наявністю показань (клінічні ознаки загрози переривання вагітності) [B].
Ускладнення монохоріального типу плацентації – Синдром фето-фетальної трансфузі:
В кожній монохоріальний плаценті присутні судинні анастомози, що поєднують кров’яні русла обох плодів. У деяких випадках баланс в обміні кров’ю між плодами порушається – кров від одного плода (донора) по артеріовенозним анастомозам плаценти починає поступати в кров’яне русло іншого плода (реципієнта). Розвивається синдром фето-фетальної трансфузії, важкість якого залежить від сумарного об’єму крові, що поступає від одного плода до іншого. Плід донор страждає від гіповолемії, гіпоксії, олігурії, розвивається затримка розвитку плода. Реципієнт, навпаки, страждає від гіперволемії, яка приводить до поліурії, багатоводдя, серцевої недостатності з високим серцевим викидом. Більш ніж 90% вагітностей, ускладнених синдромом фето-фетальної трансфузії закінчується самовільним викиднем або передчасними пологами.
Лікування: амніоцентез кожні 1-2 тижні з аспірацією великої кількості навколоплідних вод. Більш сучасним методом лікування є введення в порожнину матки тонкого ендоскопа та лазерна коагуляція плацентарних анастомозів (70% плодів виживають).
Особливості ведення пологів при багатоплідній вагітності
Дані контрольованих досліджень, на підставі яких можливо було б визначити який метод розродження, кесарський розтин чи пологи через природні пологові шляхи, має перевагу для жінок при багатоплідді, відсутні.
Але необхідно пам’ятати, що ризик розвитку ускладнень пологів при багатоплідній вагітності вище, ніж при вагітності одним плодом.
Ускладнення пологів та післяпологового періоду при багатоплідній вагітності:
слабкість пологової діяльності;
відшарування та виділення посліду до народження другого плода, як наслідок - внутрішньоутробна загибель другого плода;
передчасне вилиття навколоплідних вод;
випадіння дрібних частин плода та пуповини;
колізія близнюків;
поперечне положення другого плода;
кровотеча у третьому періоді пологів, у ранньому післяпологовому
періоді;
субінволюція матки в післяпологовому періоді.
31
Патологічне акушерство
При потиличному передлежанні І плода, цілому плідному міхурі, регулярній пологовій діяльності і доброму стані плодів пологи ведуть під кардіомоніторним контролем за станом плодів, за характером скоротливої діяльності матки, динамікою розкриття шийки матки (партограма), за вставленням і опусканням передлеглої частини І плода. Потрібно відмітити, що внаслідок невеликих розмірів плодів, починаючи з розкриття шийки матки на 6-7 см і більше, паралельно з цим відмічається опускання передлеглої частини в порожнину малого тазу. Це обумовлює труднощі в точному визначенні закінчення 1-го періоду пологів і початок ІІ-го періоду пологів.
Знеболення пологів не відрізняється від знеболення при одноплідній вагітності: щоб попередити аортокавальну компресію, оптимальним є положення роділлі на боці. Якщо існує багатоводдя, показаний розтин плідного міхура при відкритті шийки матки 4 см та повільне випускання вод.
Після народження першого плода показаний розтин плідного міхура другого плода. Якщо після народження першого плода почалася кровотеча або виник дистрес плода, необхідне негайне розродження.
За показаннями проводять абдомінальне розродження:
трійня, або більша кількість плодів;
моноамніотична двійня;
зрощені близнюки;
поперечне положення обох або одного з плодів;
тазове передлежання обох плодів, або першого з них;
дистрес одного або двох плодів;
аномалії пологової діяльності;
випадіння пуповини або дрібних частин плода.
У післяпологовому періоді необхідне спостереження за породіллями, профілактика та лікування субінволюції матки.
Редукція надлишкової кількості ембріонів: для покращення прогнозу вагітності при на-
явності в матці чотирьох та більше ембріонів запропонована їх редукція. Вона полягає в пункції серця плода під контролем ультразвуку й введення в його порожнину хлориду калію. Протягом наступних місяців мертві плоди та їх плаценти розсмоктуються. Технічно редукція може бути виконана з 7 тижневого терміну вагітності, але пропонують відкласти її до 11 тижнів в надії на загибель одного з плодів, а також для можливості діагностики вад розвитку, щоб визначити на якому плоді слід проводити операцію.
Патологія навколоплідного середовища
Навколоплідні води (НПВ)– зовнішнє середовище плода. Вони надають можливість йому рости й вільно рухатись, захищають організм плода від неблагоприємних зовнішніх впливів, приймають участь в обміні речовин плода, запобігають здавленню пуповини. Під час пологів плодовий міхур сприяє нормальному перебігу пологів. НПВ весь час знаходяться у постійному руху. В останні місяці вагітності вони поновлюються кожні 3 години. Щоденно плід заковтує майже 4 літри НПВ. Утворюються НПВ в результаті секреції епітелію амніону, надлишок вод виводиться через спеціальні пори та канальці амніону. До вод примішуються сеча плода, пушкове волосся плода, лусочки епідермісу, продукти секреції сальних залоз шкіри. До складу НПВ входять білки, жири, вуглеводи, солі, вітаміни, гормони, різні біологічно активні речовини. Їх склад відносно постійний, а кількість наприкінці вагітності становить 600 – 1500 мл. Якщо вони становлять більше 1500 мл кажуть про багатоводдя.
Багатоводдя
Багатоводдя (гідрамніон) - акушерська патологія, що характеризується збільшеною кількістю НПВ в амніотичній порожнині і часто призводить до важких ускладнень вагітності – аж до перинатальної смертності, яка при багатоводді становить 4,12 ‰ проти 1,97 ‰ у вагітних з нормаль-
32
