
Клиника перитонита
Жалобы больного характерны для заболевания того или иного органа брюшной полости, послужившего причиной перитонита.
Клинические проявления перитонита складываются из сочетания симптомов основного заболевания и клиники непосредственно перитонита. В случаи развития перитонита отмечается нарастания тяжести состояния пациента. Это, прежде всего, явлений эндогенной интоксикации (лихорадка, тахикардия, рвота, тошнота). На этом фоне усиливается болевой синдром. Боли носят разлитой характер и усиливаются при изменение положения тела. Локализация боли зависит от локализации первичного воспалительного очага. Для уменьшения боли пациенты стараются лежать неподвижно на боку с приведенными к животу ногами, избегая лишних движений. Для клинической картины перитонита характерна рвота, которая не приносит облегчение больному.
При объективном исследование отмечается бледность кожных покровов, а в терминальной стадии присоединяется акроцианоз, заостряются черты лица, западают глазные яблоки (лицо Гиппократа). Слизистые ротовой полости сухие, язык сухой и обложен темным налетом. Для больных перитонитом характерна тахикардия, сниженное артериальное давление.
При исследование живота отмечается ограниченная подвижность брюшной стенки при дыхании. При перкуссии тимпанит за счет пареза кишечника, притупление перкуторного звука при скоплении значительного количества экссудата в той или иной области брюшной полости. При поверхностной пальпации живота отмечается защитное напряжение мышц передней брюшной стенки соответственно зоне воспалительно-измененной париетальной брюшины. При глубокой пальпации можно определить воспалительный инфильтрат. Характерным симптомом перитонита является симптом Щеткина – Блюмберга, который более выражен в зоне основного очага воспаления. В случаи прободного перитонита отмечается триада симптомов: симптом Дьелафуа (резко выраженная боль), симптом Краснобаева (доскообразный живот) и Жобера (триада симптомов: симптом Дьелафуа (резко выраженная боль), симптом Краснобаева (доскообразный живот) и Жобера (уменьшение или отсутствия печеночной тупости).
Диагностика перитонита
Для постановки диагноза перитонит необходимо опираться на следующие симптомы:
-
Боль, которая носит разлитой характер с доминированием боли в зависимости от локализации пораженного органа. Боль усиливается при изменение положения тела, пациент принимает вынужденное положение на спине или на боку с подтянутыми ногами. Разлитой характер боли связан с особенностью инервации брюшины, которая получает чувствительное восприятие от межреберных нервов, реагирующих на все виды воздействия. Тазовая брюшина не имеет соматической инервации, поэтому при перитоните малого таза отсутствует симптомы напряжения брюшины;
-
Тахикардия;
-
Изменение АД; при мезентериальном тромбозе, как правило, это гипертензия, а при перфорации полого органа наоборот гипотония;
-
Лихорадка: обычно фебрильная, реже гектическая, носит постоянный характер;
-
Дегидратация вследствие рвоты, тошноты, иногда диареи. Сухой язык, снижение тургора тканей, сниженный диурез;
-
Тимпанит (при появление газа в брюшной полости) или укорочения перкуторного звука при наличие экссудата;
-
При ректальном исследовании нависание прямой кишки при перитоните малого таза;
-
При пальпации живота определяется выраженная мышечная защита, боль (симптом Щеткина – Блюмберга);
-
Симптом Гефтера – Шипицина (шум плеска в животе);
-
Для прободных перитонитов характерна триада симптомов: симптом Дьелафуа («кинжальная боль»), симптом Краснобаева («доскообразный живот») и симптом Жобера (уменьшение или отсутствия печеночной тупости);
-
И, наконец, внешний вид больного – лицо Гиппократа, извращенный тип дыхания (симптом Бейли).
Для подтверждения диагноза необходимо:
-
Общий анализ крови (лейкоцитоз, с нейтрофилезом);
-
Рентгенография органов брюшной полости (газ под диафрагмой, высокое стояние диафрагмы на стороне поражения, чаши Клойбера при ОКН).
-
УЗИ брюшной полости (газ и/ или жидкость);
-
Лапароцентез (наличие патологической жидкости в брюшной полости);
-
Лапараскопия (наличие воспалительного очага в брюшной полости, изменение цвета брюшины, наличие в брюшной полости патологического экссудата);
-
Лапаратомия
Особенности диагностики стадий перитонита
-
Реактивная стадия: преобладание местных, локальных симптомов над общими, хотя возможны тахикардия, гипертермия, рвота.
-
Токсическая стадия: для нее характерно преобладание общей симптоматики над местной: рвота, парез кишечника, нарушение системы кровообращения, несколько ослабевает напряжение мышц брюшной стенки за счет истощения висцеромоторных рефлексов. Нарастает метаболический ацидоз, гипокалиемия, гипопротеинемия. Если присоединяется ОПН, то гиперкалиемия сочетается с метаболическим ацидозом.
-
Терминальная стадия: клиника септического шока.
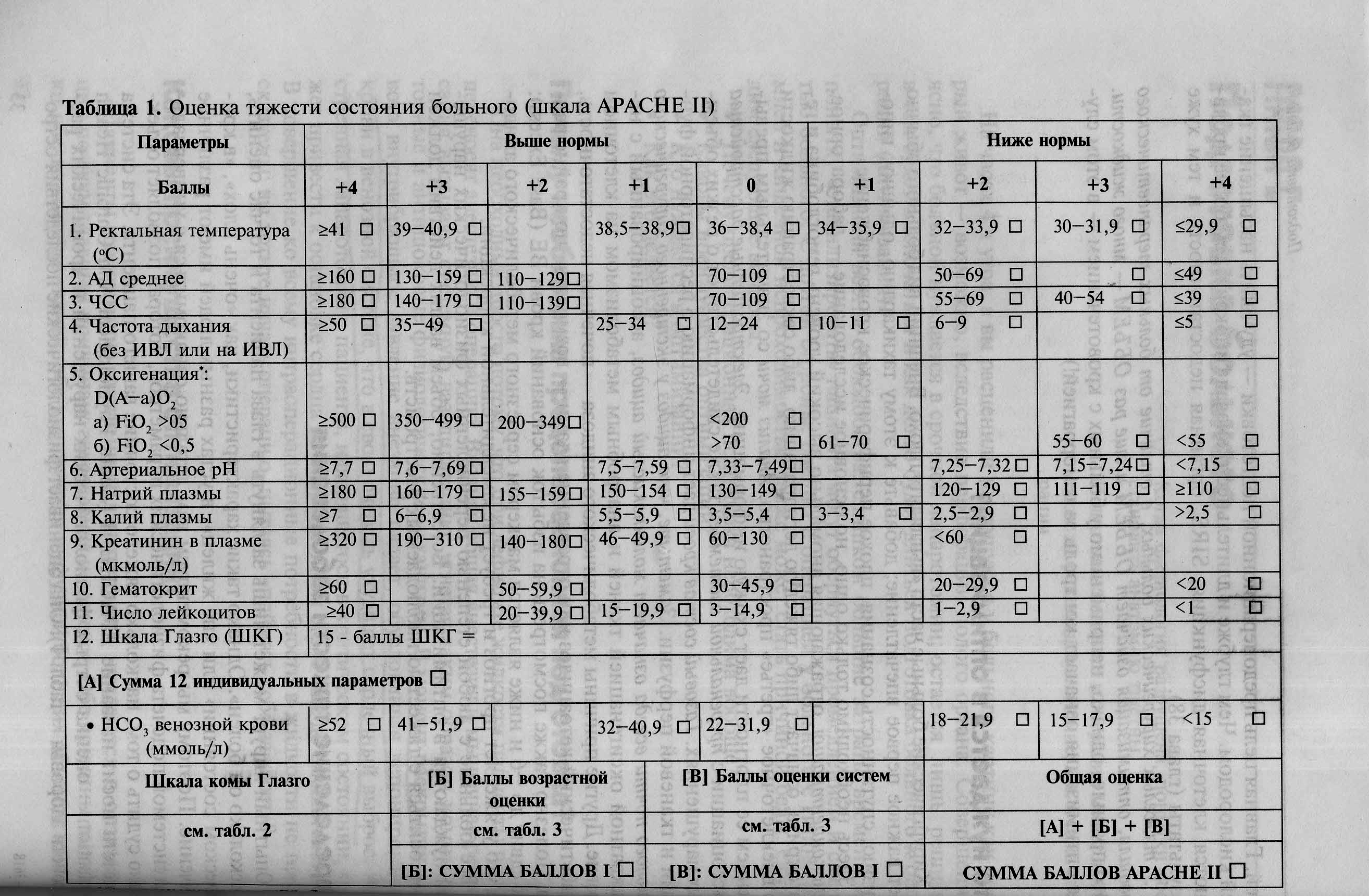
Объективная оценка тяжести состояния
Надо помнить, что объем поражения брюшины при перитоните не всегда коррелирует с тяжестью состояния пациента. Причины этого многофакторные и зависят от состояния самого пациента – возраст, пол, сопутствующая патология, а также возбудителя инфекции- вирулентности, резистентности к антибиотикам и прочие.
Для объективной оценки тяжести состояния применяют различные шкалы. Наиболее простой является определение лейкоцитарного индекса интоксикации (ЛИИ)
( 4М + 3Ю + 2П + С) х (Пл + 1)____ Благоприятный исход – 4,1+ 0,6
ЛИИ = ( лимфоциты + моноциты) х (Э+1) Неблагоприятный исход - 3,2+ 0,6
Индекс Майхамера, который в баллах учитывает:
-
Возраст более 50 лет - 5 баллов
-
Женский пол - 4 балла
-
Наличие опухоли - 4 балла
-
Температуру более 24 часов - 4 балла
-
Поражение толстой кишки - 4 балла
-
Разлитой перитонит - 6 баллов
-
Экссудат: - серозный - 0 баллов
- гнойный - 6 баллов
- каловый - 12 баллов
Критический показатель состояния и прогноза 29 + 0,6 балла.
В настоящее время оценка тяжести и прогноза состояния пациентов с перитонитом производиться по шкалам APACHE II u APACHE III, в которых учитываются демографические показатели, состояние систем кровообращения и дыхания, метаболизм, а также преморбидный фон пациента. Критическая величина более 20 баллов.

Осложнения перитонита
Различают интраабдоминальные и эктраадоминальные осложнения перитонита. К первым относят:
-
Нагноение послеопрационной раны
-
Эвентрацию
-
Инфильтрат брюшной полости
-
Абсцессы
-
Кишечные свищи
Экстраабдоминальные:
-
Нозокомиальные пневмонии;
-
Абдоминальный сепсис;
-
Абдоминальный компартамент синдром или синдром высокого внутрибрюшного давления.
Местные осложнения
-
Поддиафрагмальный абсцесс;
-
Межкишечный абсцесс;
-
Абсцесс малого таза.
Поддиафрагмальный абсцесс. Причиной является острый холецистит, острый аппендицит, прободная язва желудка, несостоятельность швов и подкожный разрыв двенадцатиперстной кишки. Слева абсцесс возникает при несостоятельности пищеводных анастомозов, панкреонекрозе.
Клинически поддиафрагмальный абсцесс проявляется болевым синдромом. Боль иррадиирует в надплечевую область и боковую поверхность шеи на стороне поражения. Также отмечается присоединение лихорадки, резистентной к проводимой антибактериальной терапии. Диагноз подтверждается данными УЗИ. Лечение оперативное. Один из вариантов – это дренирование абсцесса под контролем УЗИ. В случаи неэффективности показана операция Клермона, позволяющая сразу проникнуть в переднее и заднее поддифрагмальное пространство. Разрез 12-14 см. по боковой поверхности живота параллельно реберной дуге. При рассечение брюшной стенки, опасность вскрытия брюшной полости минимальна, но вместе с тем возможно дренирование поддиафрагмального пространства и латерального канала.
Абсцесс малого таза. Наиболее частые причины – это деструктивный аппендицит, гнойный сальпингит, несостоятельность швов толстой кишки. Клиника: боли в низу живота, высокая температура, дизурические расстройства, возможно диарея. Для абсцесса малого таза характерен симптом Коупа, а также нависания прямой кишки при ректальном либо вагинальном исследовании. Вскрытие абсцесса производят через прямую кишку, а у женщин через задний свод влагалища под контролем иглы, введенной в область наибольшей флюктуации. В полости абсцесса оставляют дренажную трубку, которую фиксируют кетгутом к слизистой оболочке прямой кишки. В дальнейшем 3-4 дня полость абсцесса промывают и при отсутствие гноя дренаж удаляют.
Межкишечный абсцесс. Еще одно осложнение перитонита, часто возникает при недостаточной санации брюшной полости, а также при прободном дивертикулите, прободной гастродуоденальной язве, несостоятельности швов и анастомозов толстой и тонкой кишок. Диагностика сложна. На первое место выходят признаки эндогенной интоксикации и лишь по мере формирования нагноительного инфильтрата, появляется клиника локального нагноительного процесса. Лечение оперативное. Разрез производят в проекции наибольшего взбухания гнойника. Межкишечный абсцесс вскрывают тупым путем, осторожно раздвигая петли спаянных кишок. Полость абсцесса тампонируют.
Хирургическое лечение перитонита. Релапаротомии
Перитонит является абсолютным показанием для операции, причем более 85% успеха лечения перитонита – это оперативное вмешательство, задачами которого являются:
-
Устранение источника инфекции;
-
Удаление экссудата и инфильтрированного материала;
-
Механическое очищение брюшной полости;
-
Декомпрессия кишечника;
-
Дренирование брюшной полости;
-
Закрытие послеоперационной раны.
Доступ при перитоните - практически всегда срединная лапаротомия, благодаря которой возможна полноценная ревизия брюшной полости. Сам объем операции минимальный: при аппендиците – аппендэктомия, холецистите – холецистэктомия, при перфорации гастродуоденальных язв – иссечение или ушивания язвы. При опухолях кишечника – наложения стомы, тампонирование, подведение дренажей. Большие операции на фоне перитонита строго противопоказаны. После удаления источника инфекции брюшная полость осушается, удаляется рыхлый фибрин, сама полость промывается антисептиком. Следующим этапом с целью декомпрессии проводят интубацию кишешника двух просветным зондом, стараясь довести зонд до связки Трейца, и введение 0,25% раствора новокаина (100 – 120 мл.) в корень брыжейки. Дренируется брюшная полость 4 – 5 дренажами: с право – под печенью, слева под диафрагмой, правый боковой канал и полость малого таза.
Таким образом, философия ведения пациентов с перитонитом проста и в основном сводится к двум разновидностям контроля: контроль над источником инфекции и контроль над повреждениями, вызванными этой инфекцией (Шайн М ., 2003).
Контроль над источником инфекции Своевременное хирургическое вмешательство, цель которого прервать распространение инфекции.
Контроль над повреждением включает туалет брюшной полости. Доказано, что перитониальный диализ не снижает показатель летальности (Шайн М., 2003), как и внутрибрюшное введение антибиотиков. Дренирование может создать ложное чувство безопасности.
Не всегда первая операция состоятельна, но при этом не надо ждать признаков персистирующей инфекции и органной недостаточности как показания к релапаротомии. Чтобы улучшить результаты лечения перитонита следует обратиться к двум концепциям:
Повторить вмешательство и удовлетвориться в контроле за источником инфекции, и второе – продолжить контроль за морфологическим изменениями (Damage control). Первое – это плановые лапаротомии, которые намечаются уже во время первой операции, и может служить также подготовкой к радикальной операции.
Релапаротомии проводят через 24 – 48 часов после первой операции, но показаниями должно быть не явное ухудшение состояния пациента, а нарушение функции органов, отсутствие динамики состояния.
По мнению Г.Е.Григорьева и др.(1991)., Г.Р.Аскерханова и др., (2000), С.А.Совцова (2001) плановые санационные лапаротомии показаны в следующих ситуациях:
1.В терминальной стадии перитонита.
2.При послеоперационном перитоните на почве несостоятельности швов полых органов и анастомозов.
3.При клинической картине анаэробного перитонита.
4.При оставленном источнике перитонита (панкреонекроз, нерезектабельная опухоль).
5.Токсическая форма перитонита с явлениями полиорганной недостаточности.
Указанные авторы предлагают не пренебрегать традиционно закрытыми методами лечения гнойного перитонита. К таковым относятся перитониальный и ретроперитониальный лаваж физиологическим растворам и антисептиками через дренажную систему, функционирующую в проточном или фракционном режиме.
В современных условиях метод санационных программируемых релапаротомий или некрсеквестрэктомий является достаточно эффективным средством ликвидации распространенного перитонита, позволяет предупредить развитие септических дистантных осложнений только при правильном определении показаний, которые основываются на положительных и отрицательных сторонах этого метода и объективного состояния больного.
ПРОГРАММИРУЕМЫЕ САНАЦИОННЫЕ РЕЛАПАРОТОМИИ.
|
Преимущества |
|
1. Полноценная санация брюшной полости; |
|
2. Своевременная диагностика и коррекция внутрибрюшных осложнений; |
|
3. Возможность активного дренирования брюшной полости; |
|
Недостатки |
|
1. Отрицательное системное последствие повторных вмешательств (вторичный медиатоз с развитием септического шока) |
|
2. Повторная травма брюшной стенки и органов брюшной полости; |
|
3. Длительная интубация кишечника, трахеи с высоким риском развития нозокомиальной пневмонии; |
|
4. Длительная ИВЛ |
|
5. Длительная катетеризация сосудов-риск ангиогенного сепсиса; |
|
6. Высокий риск образования кишечных свищей и внутрибрюшного кровотечения; |
|
7. Длительное пребывание в стационаре. |
По данным Б.Р.Гельфанд, В.А.Гологорского (1997),В.С.Савельева (1990) при перитоните, осложненном полиорганной недостаточностью с поражением более трех систем и органов, метод программируемой лапаротомии утрачивает свои преимущества, целиком сохраняя существенные недостатки.
Вторая концепция. Она возникла давно и была следствием не удовлетворительного результата лечения перитонита. Поэтому возникла идея открытого живота (Микулич Н.). Лапаростомии кроме возможного контроля, сокращают количество релапаротомий, снижают ВБД (профилактика АКС), но при лапаростомии было получено большое количество осложнение и поэтому они показано только:
-
При критическом состояние пациента;
-
Избыточном висцеральном отеке, препятствующим закрытию брюшной полости;
-
При обширных дефектах брюшной полости;
-
Неполных некрэктомиях;
-
При неуверенности в жизнеспособности оставленных петель кишечника.
Существуют два способа проведения лапаростомии: первый – это закрытой эвисцерации, когда кишечник закрывается салфетками с антисептиком или мазями (Макоха Н.С.,1984) или сеткой из полимеров (Mughol M.M., 1986). Второй способ – это открытой эвисцерации, когда кишечник не накрывается, а промывается постоянно 18 – 40 л/сутки. При лапаростомии закрывают брюшную полость на «бантики» или застежки молнии. Иногда вживляют гильзу для лапарскопического контроля.
Таким образом, хирургическое лечение перитонита до конца не изучено, имеются преимущество и недостатки того или иного метода.
