
- •1. Особенности переломов костей у детей. Переломы по типу «зеленой ветки», поднадкостничные переломы, эпифизеолизы, остеоэпифизеолизы, апофизеолизы.
- •2. Основные принципы классификации переломов у детей, их практическое значение. Первая помощь при переломах. Способы временной иммобилизации и их основные принципы.
- •3. Клиника и диагностика переломов костей в детском возрасте. Абсолютные и относительные клинические симптомы переломов. Значение рентгенологического метода исследования и его основные принципы.
- •4. Основные методы лечения переломов в детском возрасте.
- •5. Родовые повреждения скелета. Переломы ключицы. Акушерский парез верхней конечности. Клиника, диагностика, лечение.
- •Перелом ключицы:
- •Акушерский парез верхней конечности:
- •6. Родовые повреждения плечевой и бедренной костей. Клиника, диагностика, лечение. Переломы плечевой кости:
- •Травматические эпифизеолизы плечевой кости:
- •Переломы бедренной кости:
- •7. Кефалогематома. Клиника, диагностика, лечение. Возможные осложнения, их профилактика и коррекция.
- •8. Врожденная мышечная кривошея. Клиника, диагностика, методы лечения.
- •9. Родовые травмы шейного отдела позвоночника. Механизмы. Клиника, диагностика, принципы ортопедической коррекции.
- •1. Принцип ранней и точной диагностики
- •2. Принцип иммобилизации (создания покоя)
- •3. Принцип комплексности и этапности
- •4. Принцип динамического наблюдения и контроля
- •5. Принцип "Не навреди" (Максимальной осторожности)
- •6. Принцип активного участия родителей
- •10. Переломы ключицы у детей. Механизм травмы, клиника, диагностика, лечение. Показания к оперативному лечению переломов ключицы.
- •Переломы ключицы группы 15.1
- •Т.О. Это сочетание Относительных и Абсолютных (кпд) признаков перелома.
- •11. Переломы проксимального отдела плечевой кости – переломы хирургической шейки плеча. Классификация в зависимости от вида смещения костных отломков. Клиника, диагностика, лечение.
- •13. Диафизарные переломы плечевой кости. Механизм травмы. Клиника, диагностика, принципы лечения, возможные осложнения.
- •14. Диафизарные переломы костей предплечья – монооссальные и полиоссальные. Клиника, диагностика, принципы лечения.
- •Монооссальные переломы: переломы локтевой кости
- •Переломы лучевой кости
- •Полиоссальные переломы:
- •15. Переломы дистального отдела костей предплечья – эпифизеолизы и остеоэпифизеолизы лучевой и локтевой костей. Механизм травмы. Клиника, диагностика, принципы лечения.
- •Эпифизеолиз дистального конца лучевой кости
- •Повреждения Монтеджа
- •Повреждение Галеацци
- •Чем ниже перелом, тем меньше отклонение центрального отломка кнаружи и кпереди.
- •Выбор метода консервативного лечения зависит главным образом от возраста ребенка и характера перелома:
- •1. Прямой механизм травмы
- •2. Непрямой механизм травмы
- •Повреждения мочевого пузыря и уретры:
- •По глубине (1960 г.):
- •По глубине (мкб-10):
- •Прибывший на место происшествия персонал скорой медицинской помощи должен последовательно выполнить следующие мероприятия:
- •I. Ожоговый шок;
- •II. Ожоговая токсемия;
- •III. Ожоговая септикотоксемия.
- •I. Ожоговый шок;
- •II. Ожоговая токсемия;
- •III. Ожоговая септикотоксемия.
- •Консервативные методы лечения:
- •Хирургические методы лечения (преимущественно при глубоких ожогах):
- •Нарушение ползания:
- •Укорочение конечности
- •Асимметрия ягодичных и бедренных складок
- •Наружная ротация ноги
- •1. Ранний возраст (до 3 лет) – Фундамент осанки:
- •2. Дошкольный возраст (3–7 лет) – Формирование привычек:
- •3. Младший школьный возраст (7–12 лет) – Критический период:
- •4. Подростковый возраст (12–18 лет) – Стабилизация и коррекция:
- •II. Нейромышечные
- •III. Врожденные
- •1. Инфантильный идиопатический сколиоз (от 0 до 3 лет)
- •2. Ювенильный идиопатический сколиоз (от 4 до 10 лет)
- •3. Подростковый идиопатический сколиоз (от 10 лет до окончания роста скелета)
- •I. Остеохондропатии эпифизарных концов трубчатых костей:
- •III. Остеохондропатии апофизов:
- •IV. Частичные клиновидные остеохондропатии суставных поверхностей:
- •5. Сцинтиграфия костей (Остеосцинтиграфия):
- •6. Лабораторная диагностика:
- •7. Диагностическая артроскопия
- •«ПеРвый Келлер — пеРвая косточка»
- •1. Хрящеобразующие опухоли:
- •1. При вялых параличах
- •2. При спастических параличах
- •Клиническая картина, диагностика и лечение на примере Аппендикулярного Перитонита:
- •1) Врожденные сужения гортани:
- •2) Приобретенные стенозы гортани:
- •3) Сужения трахеи:
- •Закон операций при вкн: Абсолютно обязательна ревизия всего желудочнокишечного тракта, даже в том случае, когда хирург, «войдя в брюшную полость», сразу обнаружил «locus morbi»
- •Классификация Заргар:
- •I. Острая бактериальная деструкция.
- •II. Хронические формы (исходы острой деструкции).
- •Основная задача хирурга в специализированном стационаре при лечении пиопневмоторакса в возможно более ранние сроки расправить легкое!!!
- •Ущемленная паховая грыжа — показание к экстренному оперативному вмешательству.
- •Аномалии развития урахуса:
- •Пузырно-пупочный свищ:
- •Киста урахуса:
- •Неполный пупочный свищ:
- •Дивертикул мочевого пузыря:
- •Аномалии желточного протока:
- •Полный свищ пупка:
- •Неполный свищ пупка:
- •Энтерокистома (Киста желточного протока):
- •Дивертикул подвздошной кишки (дивертикул Меккеля):
- •Заворот яичка:
- •Некроз гидатид яичка:
- •Травма яичка и мошонки:
- •Острый неспецифический эпидидимит, орхиэпидидимит:
- •Аллергический отек мошонки:
- •Аномалии развития яичка: Монорхизм:
- •Анорхизм:
- •Полиорхизм:
- •Аномалии опускания яичка:
- •Пороки развития уретры:
- •Эписпадия:
- •Экстрофия мочевого пузыря
- •Аномалии количества:
- •Аномалии положения:
- •Аномалии взаимоотношения:
- •Аномалии величины и структуры:
- •Уретерогидронефроз
- •Повреждения почек:
- •Повреждения мочевого пузыря:
- •Повреждения уретры:
1. Прямой механизм травмы
Наиболее распространенный механизм. Энергия воздействия прикладывается непосредственно к месту перелома.
Характерные причины:
Удар бампером автомобиля о голень («бамперный перелом»).
Прямой удар тяжелым предметом (например, падение груза на ногу).
Падение на ногу с высоты с ударом голенью о твердый предмет.
Приземление на ноги при прыжке с высоты (осевая нагрузка + удар).
Особенности переломов при прямом механизме:
Локализация: Перелом возникает именно в точке приложения силы.
Характер перелома: Чаще всего это поперечные или оскольчатые (включая сегментарные) переломы.
Смещение: Костные отломки часто смещаются по ширине. При сильном ударе可能 высокая степень раздробленности.
Повреждение мягких тканей: Как правило, значительное. Часто сопровождается ушибом, размозжением мышц, повреждением кожи (от ссадин до открытых ран). Высок риск развития синдрома сдавления (компартмент-синдрома) из-за отека и гематомы в замкнутом фасциальном пространстве голени.
2. Непрямой механизм травмы
Возникает при фиксированной голени и одновременном воздействии силы, скручивающей или изгибающей конечность. Перелом происходит в самом слабом месте диафиза, а не в точке приложения силы.
Характерные причины:
Скручивание (ротация) голени: Классический пример — когда стопа и ботинок жестко зафиксированы (например, при катании на лыжах, сноуборде, в футболе), а тело по инерции продолжает вращение. Это приводит к спиральному перелому.
Резкое сгибание: Например, при подворачивании ноги.
Особенности переломов при непрямом механизме:
Локализация: Перелом возникает на расстоянии от точки приложения силы.
Характер перелома: Чаще всего это спиральные (винтообразные) или косые переломы.
Смещение: Отломки часто смещаются по длине и под углом.
Повреждение мягких тканей: Обычно менее выражено, чем при прямом механизме. Открытые переломы встречаются реже, но риск повреждения сосудов и нервов все равно существует.
Клиническая картина. Распознавание переломов костей голени особых затруднений не представляет. Ведущими клиническими признаками являются: внезапно возникшая боль, невозможность пользоваться конечностью, наличие гематомы, патологическая подвижность, крепитация и деформация голени. Ввиду расположения большеберцовой кости непосредственно под кожей (по передневнутренней поверхности) уровень повреждения легко обнаруживают при пальпации.
Рентгенологическое исследование производят в двух взаимно перпендикулярных проекциях. На основании полученных данных не только уточняют диагноз, но и определяют методику лечения пострадавшего.
Лечение переломов костей голени у детей в большинстве случаев осуществляют консервативными методами.
Показаниями для оперативной репозиции являются открытые переломы и оставшееся значительное смещение отломков после неудавшейся попытки сопоставления их консервативным методом (чаще при интерпозиции мягких тканей).
При переломах без смещения, но при трещинах диафиза одной или обеих костей голени накладывают глубокий гипсовый лонгет от пальцев до верхней трети бедра при слегка согнутом коленном суставе. Срок фиксации — 2—3 недели.

Косые и спиральные переломы большеберцовой кости сравнительно редко сопровождаются значительным смещением отломков.
! Следует помнить, что у детей смещение до одной трети поперечника кости при сохранении правильной оси в процессе роста полностью исправляется
В связи с этим при косых и спиральных переломах мы одномоментно (под наркозом) исправляем ось конечности путем вытяжения и давления пальцами на область искривления. Однако у части детей ликвидировать деформацию не удается из-за наличия фиксирующих точек у концов большеберцовой кости, тяги мышц и неповрежденной межкостной мембраны. В таких случаях мы производим фиксацию отломков двумя спицами, проводимыми чрескожно электродрелью (рис. 104).
Поперечные переломы большеберцовой кости подлежат закрытой репозиции при смещении отломков более одной трети диаметра. Вытяжение по оси с одновременным давлением на выступающий под кожей участок кости обычно приводит к полному успеху.
После проведения закрытой репозиции (или фиксации спицами) ребенку накладывают глубокий гипсовый лонгет от пальцев до паховой складки при слегка согнутом коленном суставе и среднем положении стопы. Срок фиксации — 4 —5 недель. После снятия гипсовой повязки ребенку назначают теплые ванны (5—7 дней), лечебную гимнастику и массаж.
19. Переломы костей голени в детском возрасте. Переломы дистального отдела костей голени – переломы лодыжек, метафизарные переломы. Клиника, диагностика, принципы лечения.
Повреждения области дистального отдела костей голени характерны для детского возраста, в отличие от повреждений проксимального конца. Травма происходит в момент скручивания при фиксированной стопе, при этом вид перелома зависит от положения стопы в момент травмы. Также возможен перелом при прямой травме, путем сдавления (падение тяжелого предмета), падении с высоты и приземлении на согнутые ноги. При этом внимательно следует отнестись к костям стопы, так как возможно их сочетанное повреждение при данном механизме травмы.
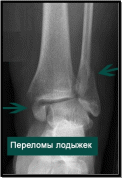
Переломы лодыжек наблюдаются преимущественно у детей старшего школьного возраста и редко сопровождаются смещением отломков. Чаще возникает перелом внутренней лодыжки по краю эпифиза или отрыв в средней ее трети
Клиническая картина при неполных переломах весьма скудная. Ребенок жалуется на умеренную боль при движениях в голеностопном суставе. Имеется припухлость в зоне повреждения и болезненность при пальпации.
Перелом со смещением отломков сопровождается значительным отеком и деформацией области голеностопного сустава. Ребенок не может наступать на ногу, движения в суставе резко ограничены из-за болезненности.
Для первичной диагностики выполняется рентгенография. При повреждении внутрисуставных структур для определения тактики дальнейшего лечения дополнительно выполняется КТ.
Лечение переломов лодыжек без смещения отломков проводят в амбулаторных условиях. Иммобилизацию осуществляют гипсовым лонгетом, который накладывают до коленного сустава сроком на 2—3 недели.
 При
изолированных
переломах внутренней
лодыжки
сопоставление отломков производят под
наркозом путем давления большим пальцем
хирурга при тракции за стопу, которой
придается легкое варусное
положение. В том же положении стопы
накладывают лонгетную повязку, которую
через 4-5 дней подгипсовывают, превращая
в циркулярную.
При
изолированных
переломах внутренней
лодыжки
сопоставление отломков производят под
наркозом путем давления большим пальцем
хирурга при тракции за стопу, которой
придается легкое варусное
положение. В том же положении стопы
накладывают лонгетную повязку, которую
через 4-5 дней подгипсовывают, превращая
в циркулярную.
При изолированном переломе наружной лодыжки в момент репозиции стопе придается вальгус положение, которое сохраняют в гипсовой повязке. Срок фиксации — 3—4 недели.
После снятия повязки назначают ношение стельки супинатора (при переломах внутренней лодыжки) или пронатора (при переломах наружной лодыжки) сроком на 2 —3 месяца.
При переломах обеих лодыжек с расхождением «вилки» голеностопного сустава (разрыв связок между берцовыми костями) показано лечение в стационаре.
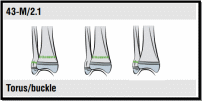 Метафизарные
переломы:
Метафизарные
переломы:
 Перелом
тора (Torus),
также известный как пряжечный
перелом
(buckle
fracture),
является наиболее распространенным
переломом у детей. Это обычное явление
после падения, поскольку запястье
поглощает большую часть удара и сдавливает
костную ткань с одной стороны и остается
неповрежденным с другой, создавая эффект
выпячивания.
Перелом
тора (Torus),
также известный как пряжечный
перелом
(buckle
fracture),
является наиболее распространенным
переломом у детей. Это обычное явление
после падения, поскольку запястье
поглощает большую часть удара и сдавливает
костную ткань с одной стороны и остается
неповрежденным с другой, создавая эффект
выпячивания.
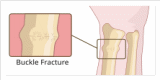 Поскольку
выпуклость находится только на одной
стороне кости, эту травму можно
классифицировать как неполный перелом.
Усилие сжатия создается трабекулами и
направлено в продольном направлении
по отношению к оси длинной кости, что
означает, что сам перелом перпендикулярен
этой оси. Слово «Тор» происходит от
латинского слова «выпуклость».
Поскольку
выпуклость находится только на одной
стороне кости, эту травму можно
классифицировать как неполный перелом.
Усилие сжатия создается трабекулами и
направлено в продольном направлении
по отношению к оси длинной кости, что
означает, что сам перелом перпендикулярен
этой оси. Слово «Тор» происходит от
латинского слова «выпуклость».
Переломы тора представляют низкий риск и могут вызывать острую боль. Поскольку кость прогибается (или сминается), а не ломается, они представляют собой стабильную травму, поскольку не происходит смещения кости. Как и при других переломах, место перелома может быть болезненным на ощупь и вызывать острую боль при надавливании на поврежденную область.
 При
оскольчатых переломах, в том числе и
метафизарных, обеих костей (тип 43‑М/3.2)
и изолированных переломах большеберцовой
или малоберцовой кости следует
выполнять открытый остеосинтез с
фиксацией отломков
блокированной
дистальной тибиальной и малеолярной
пластиной 3,5 мм. Как правило, подобные
повреждения характерны для детей
старшего возраста (14–15 лет) с
закрывающимися или закрытыми зонами
роста,
поэтому остеосинтез и проведение винтов
в этой области не оказывают влияния на
возникновение различных деформаций в
послеоперационном периоде.
При
оскольчатых переломах, в том числе и
метафизарных, обеих костей (тип 43‑М/3.2)
и изолированных переломах большеберцовой
или малоберцовой кости следует
выполнять открытый остеосинтез с
фиксацией отломков
блокированной
дистальной тибиальной и малеолярной
пластиной 3,5 мм. Как правило, подобные
повреждения характерны для детей
старшего возраста (14–15 лет) с
закрывающимися или закрытыми зонами
роста,
поэтому остеосинтез и проведение винтов
в этой области не оказывают влияния на
возникновение различных деформаций в
послеоперационном периоде.
При переломах в этой области у детей с открытыми зонами роста, особенно трансэпифизарных, даже при очень хорошем сопоставлении костных фрагментов в отдаленные сроки возможно появление различных деформаций, которые с ростом будут прогрессировать и отрицательно скажутся на статической функции голеностопного сустава. Причина — травма физарной пластинки. В связи с этим пациенты с повреждениями в области метаэпифизов берцовых костей должны находиться под диспансерным наблюдением ортопеда‑травматолога не менее 2–3 лет.
20. Переломы костей таза у детей – краевые переломы (апофизеолизы седалищного бугра, остей подвздошных костей, копчика). Механизм травмы. Клиника, диагностика, лечение.
Переломы таза у детей относятся к числу относительно редких (1,4–4,3%), но довольно тяжелых травм.
Последнее объясняется механизмом повреждения (падение с высоты, транспортные катастрофы, обвалы и т.п.), которое часто сочетается с травмой внутренних органов брюшной полости, мочевых путей и конечностей.
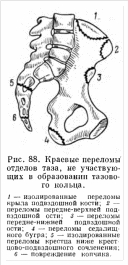 Особенности
анатомического строения таза у детей
обусловливают некоторые отличия
повреждения его от взрослых. Высокая
эластичность кости ребенка, наличие
множественных хрящевых прослоек
(безымянная
кость формируется как единое целое к
16–18 годам)
и апофизарных ядер окостенения создают
предпосылки для смягчения прямого удара
и возникновения повреждений, характерных
только для детского и юношеского возраста
(смещения но линии Y-образного хряща,
лобково-крестцового сочленения, отрывные
переломы передних остей и седалищного
бугра).
Особенности
анатомического строения таза у детей
обусловливают некоторые отличия
повреждения его от взрослых. Высокая
эластичность кости ребенка, наличие
множественных хрящевых прослоек
(безымянная
кость формируется как единое целое к
16–18 годам)
и апофизарных ядер окостенения создают
предпосылки для смягчения прямого удара
и возникновения повреждений, характерных
только для детского и юношеского возраста
(смещения но линии Y-образного хряща,
лобково-крестцового сочленения, отрывные
переломы передних остей и седалищного
бугра).
Некоторые виды травм, довольно типичные для взрослых (поперечные переломы массы крестца, обширные отрывы подвздошной кости и др.), у детей практически не встречаются.
В дошкольном возрасте переломы таза возникают редко, наибольшее количество наблюдений этой тяжелой травмы приходится на возраст от 8 до 12 лет.
Среди всех повреждений таза краевыые переломы протекают относительно легко. Сочетание краевых переломов с ранениями тазовых органов практически не встречается.
Краевые переломы (рис. 88) чаще возникают в старшем детском и юношеском возрасте, что объясняется отсутствием прочного сращения апофизарных ядер окостенения с безымянной и седалищной костям. Переломы нередко возникают во время спортивных упражнений при наличии выраженной диспропорции между развитием мышечной и костной систем. Мы наблюдали отрывы седалищного бугра (апофизеолиз седалищного бугра) у детей 13–14 лет при прыжках в длину и выполнении упражнения «шпагат» без достаточно хорошей подготовки.
В редких случаях отрывные переломы подвздошной (апофизеолиз подвздошной кости) и седалищной костей могут быть следствием прямого удара. У детей старше 10 лет этот механизм является основным при переломах и вывихах копчика и переломах отдела крестца, не участвующего в образовании тазового кольца.
Клиническая картина. При краевых переломах преобладают местные признаки повреждения. Общее состояние нарушается в случаях, где переломы возникли в результате непрямой травмы в комбинации с другими повреждениями.
В первые часы после травмы боль обычно является единственным признаком перелома. В последующем развивается выраженный отек, а через 6–24 ч можно определить гематому, изменяющую цвет кожных покровов.
Клинический диагноз краевых переломов довольно труден. Он должен основываться на тщательно выявленных обстоятельствах травмы с выяснением у ребенка локализации боли в покое и при выполнении различных движений. Обычно больные могут передвигаться, но испытывают различные затруднения и боль, по характеру которых можно судить о месте травмы.
При апофизеолизе седалищного бугра ребенку трудно согнуть с больной стороны ногу в коленном суставе. Появление боли связано с сокращением сгибателей голени, прикрепляющихся к tuber ischiadicum.
Типичным для апофизеолиза передне-верхней подвздошной ости являются сильные боли при попытке отвести и согнуть бедро и сделать шаг вперед (это объясняется напряжением m. sartorius и m. tensor fascia lattae, прикрепляющихся к передне-верхней ости). Для таких больных характерно передвижение спиной вперед (симптом «заднего хода»). Также наблюдается уменьшение длины конечности.
При апофизеолизе передне-нижней подвздошной ости болезненно сокращение прямой мышцы бедра и разгибание голени.
Переломы и вывихи копчика вызывают резкую боль при сидении и дефекации. Анамнез всегда указывает на наличие прямой травмы — падение на лыжах, неудачный соскок с гимнастического снаряда, пинок и т. п.
Обследование больного должно завершаться рентгенографией таза. Следует отметить, что последняя не всегда является решающей в окончательной постановке диагноза, так как отрывы хрящевых зон видны на рентгенограмме только через несколько недель или месяцев после травмы, когда на фоне мягких тканей появляется тень оссификата. Поэтому нужно использовать КТ.
Дифференциальный диагноз. Отрывные переломы нередко можно принять за ушнбы мягких тканей. Правильный диагноз возможен прн тщательном выяснении обстоятельств травмы, данных пальпации, измерений, особенностей походки. Окончательный диагноз выставляют только после рентгенологического обследования. Читая снимки, необходимо знать нормальную рентгенологическую картину точек окостенения, чтобы не принять за линию перелома зону роста. Отличительным признаком последней является тонкая полоска склерозпроваиной кости вдоль л и н и и просветления.
Лечение краевых переломов таза, как правило, консервативное. Больного укладывают на щпт с фиксацией конечности в положении, дающем максимальное расслабление мышц, прикрепляющихся к оторванному фрагменту.
Прп отрывах седалищного бугра без смещения и с небольшим смещением накладывают широкий лонгет от пояснпчной области до кончиков пальцев при полном разгибании в коленном и тазобедренном суставах. Срок фиксации — 3 недели.
Отрывы седалищного бугра с большим смещением подлежат оперативному лечению — подшиванию отломка после его открытой репозиции.
 Отрыв
передних подвздошных остей
лечат
иммобилизацией на шине Беллера (см.
рисунок) с отведением до угла 165—170° и
«дисциплинарным» липкопластырным
вытяжением за голень в течение 16—18
дней.
Отрыв
передних подвздошных остей
лечат
иммобилизацией на шине Беллера (см.
рисунок) с отведением до угла 165—170° и
«дисциплинарным» липкопластырным
вытяжением за голень в течение 16—18
дней.
 Переломы
и вывихи копчика
лечат
постельным режимом в положении на животе
в течение двух недель. Попытки репозиции
через прямую кишку не должны иметь места
из-за опасности повреждения её стенки.
Переломы
и вывихи копчика
лечат
постельным режимом в положении на животе
в течение двух недель. Попытки репозиции
через прямую кишку не должны иметь места
из-за опасности повреждения её стенки.
Если у девочек сохраняется значительное смещение копчика кпереди под углом (рис. 89) или развивается болевой синдром (кокцигодиния: это боли в области копчика при длительном сидении, усиливающиеся в тот момент, когда человек встает, иногда боли появляются в момент дефекации), прибегают к операции удаления фрагмента с обязательным тщательным восстановлением заднего отдела дна таза.
21. Переломы костей таза у детей. Механизмы травмы. Повреждения уретры и мочевого пузыря. Клиника, диагностика, лечение.
Переломы костей таза можно разделить на:
● Краевые переломы отделов таза, не участвующих в образовании тазового кольца;
(апофизеолизы седалищного бугра, остей подвздошных костей, копчика)
● Переломы костей тазового кольца без нарушением его непрерывности;
(только при переломах лобковой и седалищной костей)
● Переломы костей тазового кольца с нарушением его непрерывности.
(разрывы лонного сочленения, лонно-седалищного синхондроза и вывихи в подвздошно-крестцовом сочленении)
Про краевые переломы отделов таза читайте выше.
Про переломы костей тазового кольца с нарушением его непрерывности: Обычно больные находятся в тяжелом состоянии. Прп сборе анамнеза удается установить лишь факт автомобильной катастрофы, падения с высоты или сдавления области таза при обвалах.
