
5 курс / Госпитальная хирургия / Экзамен / Госпитальная хирургия кафедра №3 ответы на экзамен 2024-2025 (+ новые вопросы)
.pdf
Профундопластика:
Вскрывают просвет общей бедренной артерии над устьем глубокой, производят эндартерэктомию: удаляют стенозирующую бляшку, отслаивая ее лопаточкой от мышечной оболочки сосуда. Просвет глубокой артерии бедра увеличивают путем вшивания заплаты (используют аутовену, синтетический материал).
Бедренно-подколенное шунтирование.
Бедренно-тибиальное шунтирование.
Применение синтетических протезов (при невозможности использования большой подкожной вены пациента в качестве возможного шунта из-за, например, варикозной трансформации вены или её склерозирования, или же при её отсутствии/удалении).
Результаты лечения. 30-суточная летальность после реконструктивных вмешательств при ХАННК колеблется в зависимости от вида патологии и стадии заболевания от 2 до
6%.
27. Острые тромбозы и эмболии магистральных сосудов: клиника, дифференциальная диагностика, лечение, антикоагулянтная и фибринолитическая терапия, показания.
Эмболии и тромбозы магистральных артерий конечностей — одна из распространенных сосудистых патологий.
Эмболия возникает вследствие внезапной закупорки артерии, принесенным с током крови эмболом;
Тромбоз — в результате острого прекращения артериального кровотока из-за развития обтурирующего тромба в зоне измененной по причине заболевания или травмы сосудистой стенки.
Клиническая картина:
Внезапно возникают интенсивные боли в нижних конечностях и гипогастральной области, иррадиирующие в поясничную область и промежность.
"Мраморный рисунок" кожи в течение ближайших 1 - 2 ч распространяется на кожные покровы ягодиц и нижние отделы передней брюшной стенки. В связи с нарушением кровообращения органов малого таза возможны дизурические явления и тенезмы.
Пульсация на бедренных артериях не определяется, а зона нарушенной чувствительности достигает нижних отделов живота. Быстро исчезает двигательная функция конечности, развиваются мышечные контрактуры и наступают необратимые изменения в тканях.
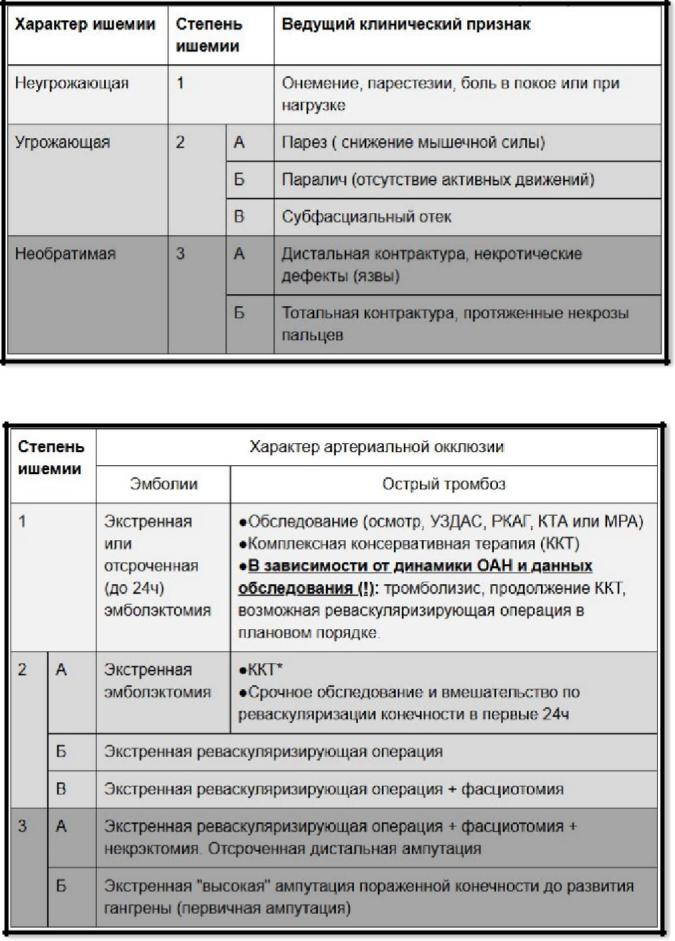
Классификация острой ишемии нижних конечности по В. С. Савельеву (1972) в модификации А. В. Покровского (2004)
Лечебно-диагностическая тактика:
Дифференциальная диагностика:
Для установления характера острой артериальной непроходимости необходимо прежде всего провести дифференциальный диагноз между эмболией и острым тромбозом.
При эмболии начало заболевания в большинстве случаев внезапное, острое, особенно сильные боли возникают в момент закупорки артерии. Ишемия всегда выражена резко, быстро прогрессирует и без адекватного лечения приводит к развитию гангрены в ближайшие несколько суток.
При остром тромбозе она обычно выражена умеренно и не столь чревата развитием гангрены. Начало заболевания при остром тромбозе на фоне облитерирующего атеросклероза или артериита не столь бурное, как при эмболии. Вместе с тем артериальный тромбоз иногда может протекать молниеносно, это обусловлено так называемой тромботической готовностью (наличием значительных изменений сосудистой стенки на большом протяжении, резкой гиперкоагуляцией и т.д.).
В части случаев приходится проводить дифференциальную диагностику с острым илиофеморальным флеботромбозом, который может сопровождаться резким артериальным спазмом. Основной диффренциально-диагностический признак венозного тромбоза — отёк конечности, который возникает сразу вслед за появлением болей и доходит до паховой складки, а иногда и распространяется на нижнюю половину брюшной стенки, что никогда не происходит при острой артериальной непроходимости.
Острое расслоение аорты может симулировать эмболию бифуркации аорты. Это патологическое состояние характеризуется внезапным возникновением резких болей, преимущественно в области спины и поясницы. Они, как правило, иррадиируют в нижние конечности. Существенно выявление выраженной артериальной гипертензии и расширения тени средостения на рентгенограмме. Ишемия конечностей при расслоении аорты не столь резкая, как при эмболии.
Кроме заболеваний сосудов, острую артериальную непроходимость необходимо дифференцировать с патологией центральной и периферической нервной системы. В
частности, поперечный миелит может привести к ошибочной диагностике эмболии бифуркации аорты.
Лечение (антикоагулянтная и фибринолитическая терапия, показания):
Энергичная консервативная терапия проводится во всех случаях ОАН, независимо от избранной лечебной тактики и характера оперативного вмешательства.
Как самостоятельный метод лечения она показана при наличии абсолютных или относительных противопоказаниях к операции.
Абсолютными противопоказаниями к хиругическому лечению являются:
1)агональное состояние больных,
2)тотальная ишемическая контрактура конечности (III В стадия),
3)крайне тяжелое общее состояние больных при легких степенях ишемии (IБ степень).

Относительные противопоказания - острый инфаркт миокарда, инсульт, неоперабельные опухоли и т. д. при легкой ишемии (IБ степени) и отсутствии ее прогрессировании.
Во всех остальных случаях, как при эмболиях, так и при тромбозах, показана экстренная операция – эмболэктомия, которая иногда может быть вынуждено отсрочена.
Антикоагулянтная терапия:
Одним из наиболее эффективных антикоагулянтов прямого действия, используемых для лечения больных с острой артериальной непроходимостью, является гепарин. Он препятствует образованию тромбина, блокируя тем самым процесс свертывания крови. Антикоагулянтный эффект гепарина наступает сразу же после внутривенного и через 10– 15 мин после внутримышечного введения и продолжается в течение 4–5 ч. Суточная доза гепарина составляет 30 000–50 000 ЕД.
Антикоагулянты непрямого действия (неодикумарин, пелентан, синкумар, фенилин и др.) подавляют биологический синтез протромбина в ретикулоэндотелиальной системе печени. Действие их начинается через 18–48 ч от начала применения и сохраняется в течение 2–3 дней после отмены препарата.
Фибринолитическая терапия:
Среди тромболитических препаратов наиболее широкое распространение получил фибринолизин. Препарат растворяют в изотоническом растворе хлорида натрия и вводят внутривенно капельно. Суточная доза его составляет 40 000 – 60 000 ЕД. Наибольший эффект достигается при введении фибринолизина 2 раза в сутки с 12-часовым интервалом.
!Выраженное тромболитическое и антикоагулянтное действие оказывает тромболитин, являющийся соединением трипсина с гепарином.
28. Тромбозы и эмболии мезентериальных сосудов. Ишемический колит. Диагностика, лечение.
Тромбозы и эмболии мезентериальных сосудов:
Закупорка мезентериальных артерий возможна как тромбом, так и эмболом; вен - лишь тромбом.
Этиология: основной причиной эмболий являются заболевания сердца, осложненные образованием тромбов. Предрасполагают изменения сосудистой стенки на фоне атеросклероза или артериита. Возможно при наличии гнойных процессов в брюшной полости, в частности при пилефлебите, при портальной гипертензии, сопровождающейся застоем крови в воротной вене, сепсисе, травмах, сдавлении сосудов новообразованиями.
Патологическая анатомия: вследствие нарушения кровообращения в сосуде наступает ишемия стенки кишки, в которой развиваются тяжелые изменения, варьирующие от ишемического до геморрагического инфаркта.

Клиническая картина:
Заболевание начинается внезапно с приступа интенсивных болей в животе, локализация которых зависит от уровня окклюзии сосуда. Боли при острой мезентериальной непроходимости чаще постоянные, иногда носят схваткообразный характер, напоминая таковые при кишечной непроходимости. Из-за боязни их усиления больные стараются лежать неподвижно, на спине, согнув ноги в коленных и тазобедренных суставах. Тошнота и рвота наблюдаются уже в первые часы заболевания. Впоследствии эти симптомы становятся постоянными. Частый жидкий стул, нередко содержит примесь неизмененной крови.
В начале заболевания пульс обычно учащен, язык влажный, живот, как правило, мягкий, не вздут, малоболезненный. С прогрессированием – картина паралитической кишечной непроходимости: вздутием живота, отсутствием перистальтики, задержкой стула и газов, частой рвотой. Язык становится сухим, живот болезненным, отмечается напряжение мышц. При пальцевом исследовании прямой кишки на перчатке иногда обнаруживают следы крови. Финалом заболевания является развитие перитонита.
Диагностика:
Рентген брюшной полости информативен в поздней стадии процесса, когда имеется паралитическая кишечная непроходимость.
Селективная ангиография – достоверным признаком является отсутствие контрастирования основного артериального ствола или его ветвей.
Лечение:
При отсутствии некроза кишечника может быть произведена реконструктивная операция на брыжеечных сосудах. При этом операция сводится к удалению эмбола или тромба. При гангрене кишки показана ее резекция в пределах здоровых тканей.
Ишемический колит:
Ишемический колит – заболевание характеризуется ишемическими расстройствами кровообращения органов брюшной полости.
Этиология и патогенез:
Атеросклероз и неспецифический аортоартериит, реже бывают фиброзно-мышечная дисплазия, гипоплазии, аномалии развития висцеральных артерий. При окклюзии чревного ствола происходит сброс крови из бассейна верхней брыжеечной артерии. При облитерации нижней брыжеечной артерии кровоснабжение соответствующей зоны осуществляется за счет дуги Риолана и маргинальной артерии.
Клиническая картина:
Боли в животе. Возникают через 20-40 мин после приема пищи и продолжаются 1,5-2 часа. Чаще локализуются в эпигастраль области, реже в мезогастральной и левой подвздошной областях. Дисфункция кишечника выражается во вздутии живота, неустойчивом стуле, запорах.

Диагностика:
При рентгене – медленное прохождение бария по кишечнику, метеоризм, сегментарные спазмы кишечника.
Лабораторные – снижение абсорбционной и секреторной функции кишечника.
Копрограмма показывает большое количество слизи, нейтрального жира и непереваренных мышечных волокон.
БАК – с прогрессированием развивается диспротеинемия, характеризующаяся снижением альбуминов и повышением глобулинов, увеличивается активность АЛТ и ЛДГ, возрастают показатели тимоловой пробы.
Аортография, произведенная в переднезадней и боковой проекциях позволяет оценить состояние устьев чревной и верхней брыжеечной артерий. Прямые (дефекты наполнения, постстенотическое расширение, сужение, окклюзия сосудов), так и косвенные (ретроградное заполнение пораженной артерии, расширение коллатералей).
Лечение:
Консервативная терапия, включающая диету, спазмолитические и антисклеротические препараты, средства, улучшающие метаболизм тканей и реологические свойства крови.
При поражении двух из трех висцеральных артерий необходима операция.
При стенозах и окклюзиях в области устьев висцеральных артерии эффективна эндартериэктомия, а в случаях распространенных поражений операцией выбора является либо резекция пораженного участка с последующим его протезированием, либо шунтирование.
29. Острые медиастиниты: причина, клиника, диагностика, хирургическое лечение.
Острый медиастинит — тяжелый гнойный воспалительный процесс, поражающий клетчаточные пространства средостения. По причинам возникновения воспалительного процесса:
•Нисходящий некротизирующий острый медиастинит — острое гнойное воспаление клетчатки средостения, протекающее в большинстве случаев в виде быстропрогрессирующей флегмоны. Он возникает из гнойных очагов, расположенных на шее и голове. Частая причина нисходящего медиастинита — одонтогенные флегмоны дна полости рта и шеи. Инфекция быстро спускается по фасциальным пространствам шеи в средостение и вызывает тяжелое некротизирующее воспаление тканей последнего.
•Послеоперационный медиастинит после продольной стернотомии, применяемой при операциях на сердце. Факторы риска развития медиастинита: ожирение, предыдущие операции на сердце, сердечная недостаточность, длительность искусственного кровообращения.
Возбудители инфекции — Staphylococcus aureus, Staphylococcus epidermidis, Pseudomonas.
Клиническая картина:
Высокая лихорадка, озноб, одышка, общая слабость.
При нисходящем некротизирующем медиастините – затруднение дыхания и глотания, отечность тканей и покраснение кожи на шее. Вследствие болей в области передней поверхности шеи пациенты принимают вынужденное полусидячее положение с наклоном головы вперед, что несколько уменьшает болевые ощущения. С газообразующей микрофлорой – подкожную крепитацию.
Для медиастинита после стернотомии – увеличение болевых ощущений в области раны, смещение краев рассеченной грудины при кашле или при пальпации, покраснение и отечность краев раны.
Диагностика:
Увеличение одышки, тахикардии, нарастание лейкоцитоза.
При переднем медиастините боли усиливаются при разгибании шеи, отведении головы назад и надавливании на грудину. При локализации гнойного процесса в заднем средостении возникает болезненность при надавливании на задние отделы ребер. При перфорации пищевода, трахеи или главных бронхов в некоторых случаях возникает подкожная эмфизема на шее, лице, грудной стенке.
В ОАК высокий лейкоцитоз со сдвигом формулы влево, увеличение СОЭ.
Обзорная рентгенография грудной клетки (ГК) – расширение тени средостения, при перфорации полых органов — газ на фоне тени средостения.
Если имеется подозрение на перфорацию пищевода больному проводят рентгенологическое исследование с приемом внутрь водорастворимого контрастного вещества.
КТ – расширение клетчаточных пространств средостения, отек тканей и скопление даже небольшого объема газа.
Хирургическое лечение:
Оперативное вмешательство преследует две цели:
•Устранение источника инфицирования мягких тканей средостения;
•Адекватное дренирование клетчаточных пространств, вовлеченных в воспалительный процесс.
При нисходящем медиастините выполняют хирургическую санацию полости рта, удаление пораженных гнойных процессом лимфатических узлов, переднюю медиастинотомию над яремной вырезкой.
У пациентов с передним медиастинитом после стернотомии проводят иссечение нежизнеспособных тканей. В ряде случаев весьма полезной оказывается ранняя тампонада переднего средостения прядью большого сальника, проведенного в переднее средостение через сагиттальную диафрагмотомию.

Возможно выполнение как радикальных операций (экстирпации пищевода, резекции культи бронха и т.п.), так и малотравматичных, паллиативных (тампонирование и дренирование зоны несостоятельности швов на пищеводе, бронхах).
При медиастините верхнего отдела - поперечный разрез над рукояткой грудины, тупо раздвигая ткани и следуя позади нее. У больных с передним медиастинитом – разрез на шее параллельно и кпереди от левой грудино-ключично-сосцевидной мышцы, тупым путем раздвигая ретростернальную клетчатку.
При заднем медиастините с преимущественным поражением клетчатки его нижнего отдела – верхнюю срединную лапаротомию в сочетании с сагиттальной диафрагмотомией.
Обширным поражением заднего средостения и эмпиемой плевры – торакотомия.
Антибиотикотерапия, дезинтоксикационная и инфузионная терапия, парентеральному и энтеральному (зондовому) питанию.
30. Рак легкого: классификация, клиника, диагностика, принципы современного лечения.
Рак легкого (РЛ):
-Независимо от стадии 5-летняя выживаемость: 20%;
-80% больных – курильщики;
-90% больных – мужчины (занимает 1-ое место среди ЗНО у мужчин).
Этиология:
Выхлопные газы, сигаретный дым (бензпирин), химические канцерогены, другие задымления.
Классификация:
I. Центральный рак: главные, долевые, сегментарные, субсегментарные бронхи (ткань легкого не затрагивает) (в эти анатомические области может добраться эндоскоп):
а) Эндобронхиальный (экзофитный) рак;
б) Экзобронхиальный (эндофитный) рак;
в) Перибронхиальный рак;
г) Разветвлённый рак.
II. Периферический рак: более мелкие бронхи и ткань легкого (в эти анатомические области не может добраться эндоскоп):
а) Узловой рак;
б) Пневмониеподобный рак;
в) Рак Панкоста (рак верхушки легкого, включающий в себя синдром плексалгии и периферический синдром Горнера).
III. Атипичные формы рака:
а) Медиастинальная форма рака;
б) Миллиарный карциноматоз;
в) другие…
Морфологические формы РЛ:
● Мелкоклеточный |
● Немелкоклеточный |
- самый агрессивный у |
1) плоскоклеточный (G1,G2,G3) – самый частый |
курильщиков. |
(он же самый частый у курильщиков) |
|
бывает с ороговением (благоприятный) и без ороговения; |
|
2) аденокарцинома ~ 20-25% (чаще у молодых кур.) |
|
3) крупноклеточный ~ 2%. |
TNM-классификация:
T – первичная опухоль
Тx – первичная опухоль не может быть оценена или опухоль верифицирована путем обнаружения злокачественных клеток в мокроте или лаваже, при этом опухоль не визуализируется при бронхоскопии.
Т0 – первичная опухоль не определяется.
Tis – карцинома in situ.
Т1 – опухоль достигает 30 мм в диаметре или менее в наибольшем измерении, окружена легочной паренхимой или висцеральной плеврой, нет признаков инвазии проксимальнее долевого бронха при бронхоскопии (это значит, что опухоль не расположена в главном бронхе).
Т1(mi) – минимально инвазивная аденокарцинома
T1а – опухоль 10 мм в диаметре или менее в наибольшем измерении
T1b – опухоль от 10 до 20 мм в диаметре в наибольшем измерении
Т1с – опухоль от 20 до 30 мм в диаметре в наибольшем измерении
Т2 – опухоль от 31 до 50 мм в диаметре в наибольшем измерении или опухоль в сочетании с вовлечением главного бронха, независимо от расстояния до карины, но без ее поражения; с поражением висцеральной плевры; с ателектазом или обструктивным пневмонитом, который располагается в прикорневых отделах, вовлекает часть легкого или все легкое
Т2а – опухоль от 31 до 40 мм в диаметре в наибольшем измерении или опухоль, размер которой не может быть определен (например, если опухоль неотделима от ателектаза).
Т2b – опухоль от 41 до 50 мм в диаметре в наибольшем измерении.
Т3 – опухоль от 51 до 70 мм в диаметре в наибольшем измерении или прямая инвазия в грудную стенку (включая париетальную плевру и опухоли верхней борозды), диафрагмальный нерв, париетальный перикард, а также метастатические узлы (узел) в той же доле.
Т4 – опухоль более 70 мм в диаметре в наибольшем измерении или поражение диафрагмы, средостения, сердца, крупных сосудов, трахеи, возвратного гортанного нерва, пищевода, тела позвонка, бифуркации трахеи, висцерального перикарда, а также метастатические узлы (узел) в других ипсилатеральных долях.
N – вовлечение регионарных лимфатических узлов
Nx – невозможно дать оценку регионарных лимфатических узлов.
N0 – нет метастазов в регионарных лимфатических узлах.
N1 – метастазы в ипсилатеральных перибронхиальных и/или ипсилатеральных корневых лимфатических узлах или метастазы во внутрилегочных лимфатических узлах, включая прямое поражение лимфатических узлов.
N2 – метастазы в ипсилатеральных медиастинальных и/или субкаринальных лимфатических узлах.
N3 – метастазы в контралатеральных медиастинальных, контралатеральных корневых, ипсилатеральных или контралатеральных любых лестничных или надключичных лимфатических узлах.
M – отдалённые метастазы
М0 – нет отдаленных метастазов.
М1 – отдалённые метастазы есть.
М1а – опухолевые узлы в контралатеральном легком, опухолевое узелковое поражение плевры, метастатический плевральный или перикардиальный выпот
M1b – одиночный отдаленный опухолевый узел
М1с – множественные внелегочные метастазы в одном или нескольких органах.
Клиническая картина:
Центрального рака легкого:
Обусловлена в основном нарушением бронхиальной проводимости. Наиболее частый признак – кашель, который возникает из-за раздражения СО бронха опухолью. Имеет раздражающий и приступообразный характер, в начальной стадии – сухой. По мере роста опухоли количество мокроты увеличивается. Кровохарканье появляется при распаде опухоли и проявляется в виде прожилок крови в мокроте. Дальнейший рост опухоли приводит к полной обтурации бронха с развитием ателектаза => боль в груди, одышка, повышение температуры тела, общая слабость, потливость.
Периферического рака легкого:
Характеризуется поражением субсегментарных бронхов и бронхиол. Долгое время остается незамеченным. Его клинические проявления связаны с распространением процесса на плевру или грудную стенку (боль), распадом опухоли и перифокальной пневмонией (повышение температуры тела, кашель с гнойной мокротой, кровохарканье), интоксикация (снижение массы тела, общая слабость, бледность кожи).
Атипичная форма РЛ (медиастинальная):
Клиническая картина обусловдена прорастанием бронхогенного рака в средостение или увеличением количества метастазов в л.у. средостения. Развивается синдром сдавления верхней полой вены (кава-синдром) => отёк, цианоз верхней половины туловища, вздутие вен шеи (яремных), одышка.
Паранеопластические синдромы:
-Синдром Пьера-Мари-Бамбергера (гипертрофическая артропатия) – артропатия в этом случае развивается быстро: 3-4 недели, сильные суставные боли, ночью из-за них почти не спят. У пожилых артропатия другого генеза нарастает постепенно и медленно, а при ЗНО нарастает крайне стремительно;
-Пальцы Гиппократа (барабанные палочки, часовые стекла);
-Синдром Иценко-Кушинга;
-Синдром Базека: эритема, гиперкератоз, кератодермия на коже кистей, стоп, носа, ушей, колен, туловища;
-Чёрный акантоз на шее, пальцах.
Диагностика:
-Рентгенография в прямой и боковой проекциях, томография (КТ) + ПЭТ;
-Цитологическое исследование мокроты;
-Бронхоскопия и биопсия опухоли – основной метод диагностики центр. РЛ;
-Трансторакальная пункция опухоли опухоли с цитологическим исследованием пунктата – периф. РЛ;
-Диагностическая торакоскопия – периф. РЛ;
