
- •1. Анатомия органов малого таза женщины.
- •2. Кровоснабжение женских половых органов.
- •3. Связочный аппарат матки и придатков.
- •4. Опущение и выпадение (пролапс) матки и влагалища. Причины, клиника, варианты лечения, профилактика.
- •5. Нормальный менструальный цикл и его регуляция.
- •Параматеры нормального Менструального цикла:
- •Регуляция Менструального цикла:
- •6. Менструальный цикл и его регуляция. Репродуктивная система (пять уровней регуляции). См. Вопрос №5
- •7. Циклические изменения в яичниках, матке, влагалище на протяжении менструального цикла у женщин репродуктивного периода.
- •Циклические изменения в яичниках:
- •Циклические изменения в матке:
- •Циклические изменения в шейке матки и во влагалище:
- •Циклические изменения в молочных железах:
- •8. Физиология и патология периода пре- и постменопаузы. Диагностика, принципы лечения.
- •Ранние симптомы климактерия:
- •Средневременные симптомы климактерия:
- •Поздневременные симптомы климактерия:
- •Принципы лечения климактерических нарушений:
- •9. Тесты функциональной диагностики.
- •1) Цитологическое исследование влагалищных мазков (кольпоцитология):
- •2) Изучение свойств цервикальной слизи:
- •3) Определение базальной температуры (бт):
- •10. Диагностика гинекологических заболеваний при помощи ультразвукового исследования, допплерографии, гидросонографии.
- •11. Рентгенологические методы исследования в гинекологии.
- •12. Эндоскопические методы исследования в гинекологии: лапароскопия, гистероскопия.
- •13. Предоперационное обследование и подготовка гинекологических больных (лапаротомический, лапароскопический доступы).
- •14. Гистероскопия. Диагностическое выскабливание цервикального канала и стенок полости матки. Роль в диагностике гинекологических заболеваний. Гистероскопия – см. Вопрос №12.
- •15. Кольпоскопия в диагностике патологии шейки матки.
- •16. Физические и природные факторы в лечении гинекологических больных.
- •II. Естественные (природные) факторы:
- •18. Нейроэндокринные синдромы (послеродовой гипопитуитаризм, гиперпролактинемия).
- •Верхняя граница нормопролактинемии у женщин - 25 нг/мл (500 ме/л).
- •19. Нейроэндокринный климактерический синдром. Принципы коррекции.
- •20. Синдром поликистозных яичников. Формы. Клиника, диагностика, принципы лечения.
- •См. Вопрос №22
- •2. Физикальное обследование
- •3. Инструментальная диагностика
- •1. Лабораторные исследования:
- •2. Медикаментозная подготовка
- •3. Подготовка к операции
- •4. Психологическая подготовка
- •5. Выбор метода хирургического лечения
- •!Вирус папилломы человека (впч) (99,7%):
- •Факторы риска развития патологии шейки матки:
- •Ниже мелким шрифтом подробно будут описаны фоновые и предраковые заболевания: фоновые заболевания шейки матки:
- •Предраковые заболевания шейки матки:
- •См. Вопрос №42.
- •См. Вопрос №42
- •Таким образом, если в вопросе написано «опухоли яичников», то говорить об «опухолевидных образованиях яичников», наверное, всё же не стоит.
- •1. Нормальные компоненты яичников:
- •2. Эмбриональные остатки и дистопии:
- •Легкая форма:
- •! По типу трубного аборта прерывается беременность в ампулярном отделе !
- •Ранние сроки (до 12 недель (периода имплантации) включительно):
- •Поздние сроки (с 12 недели (момента имплантации) и до 21 недели:
- •См. Вопрос №73
- •Маточная форма аменореи
- •Болезнь Иценко - Кушинга
- •Нервная анорексия
- •Синдром Шиена (послеродовый гипопитуитаризм)
- •Синдром преждевременного истощения яичников
- •Синдром резистентных яичников
- •Синдром Шерешевского-Тернера см. Вопрос №94
- •См. Вопрос №78
- •Первичная альгодисменорея
- •Вторичная альгодисменорея
- •VIII. Порядок оказания медицинской помощи несовершеннолетним с гинекологическими заболеваниями
- •Про шкалу Таннер в вопросе ниже:
- •Рост волос в подмышечной впадине (Ax):
- •Дополнительные методы обследования при подозрении на половую патологию у детей:
- •Внутриутробный период
- •Период новорожденности
- •Нейтральный период
- •Про препубертатный и пубертатный периоды см. Вопрос №87
- •Степень полового развития Tanner 2 и более у девочек младше 9 лет - признак ппр!
- •Препубертатный период
- •Пубертатный период
- •Период половой зрелости
- •Степень полового развития Tanner 2 и более у девочек младше 9 лет - признак ппр!
- •Конституциональная форма ппр носит наследственный, семейный характер.
- •Степень полового развития Tanner 2 и более у девочек младше 9 лет - признак ппр! Конституциональная форма ппр носит наследственный, семейный характер.
- •Степень полового развития Tanner 2 и более у девочек младше 9 лет - признак ппр!
- •Степень полового развития Tanner 2 и более у девочек младше 9 лет – признак ппр!
- •См. Вопрос №93
- •Гормональная контрацепция
- •Методы экстренной контрацепции
- •См. Вопрос №80
- •См. Вопрос №80
- •Занятия в центре подготовки к родам с 20 недель беременности до родов.
- •Использование современных перинатальных технологий.
- •Гормональные изменения
20. Синдром поликистозных яичников. Формы. Клиника, диагностика, принципы лечения.
Синдром поликистозных яичников (СПКЯ) (синдром Штейна-Левенталя) – полигенное эндокринное расстройство, обусловленное как генетическими, так и эпигенетическими факторами. В зависимости от периода жизни женщины клиническая картина, диагностика, лечебная тактика заболевания различна. СПКЯ имеет комплекс репродуктивных, метаболических и психологических особенностей.

Классификация:
Официальная международная классификация отсутствует. С учетом клинико-патогенетических особенностей поликистоз яичников принято подразделять:
• первичный – синдром Штейна-Левенталя (СПКЯ);
• вторичный (СПКЯ) на фоне:
- гипоталамического синдрома;
- метаболического синдрома (ожирения, инсулинорезистентности);
- гиперпролактинемии;
- врожденной дисфункции коры надпочечников.

Формы (КР 2023):

Эпидемиология:
СПКЯ встречается у 5-10% женщин репродуктивного возраста и у 20-25% женщин с бесплодием. Поликистозные яичники выявляют у 80-90% женщин с разными формами гиперандрогении, а среди пациенток с эндокринным бесплодием частота СПКЯ достигает 50-60%. Пациенты с СПКЯ составляют 2-4% всех гинекологических больных. Однако истинное число пациенток оценить довольно сложно, поскольку поликистозные яичники статистически относят к эндокринным заболеваниям, а первыми специалистами, к которым обращаются женщины в силу специфических симптомов, становятся гинекологи. Кроме того, диагноз СПКЯ нельзя установить только на основании УЗИ. К сожалению, до опубликования консенсуса по поликистозным яичникам (2003) такая практика была широко распространена и УЗИ до сих пор иногда неверно считают основным диагностическим критерием СПКЯ. Это негативно отражается на объективности эпидемиологических данных.
Медико-социальное значение заболевания связано не только с репродуктивной несостоятельностью этих женщин, но и с осложнениями поликистозных яичников – развитием сахарного диабета 2-го типа, нарушением липидного обмена и риском развития сердечно-сосудистых заболеваний, рака эндометрия и молочных желез.
Клиническая картина:
Клиническая картина типична для синдромов, сопровождающихся поликистозным изменением яичников. Исходя из особенностей патогенеза условно можно выделить 4 группы клинических проявлений:
• Нарушения менструальной функции; • Ановуляторное бесплодие; • Клинические проявления гиперандрогении; • Метаболические нарушения.
Нарушение менструальной функции начинается с менархе. Возраст менархе обычно не отличается от среднепопуляционного — 12-13 лет. Наиболее типична олиго-аменорея, реже возможны ациклические кровотечения.

Кистозная атрезия фолликулов – признак нарушения фолликулогенеза и хронической ановуляции. Даже при относительно регулярных менструа циях циклы будут преимущественно ановуляторными. Основная причина обращения женщин к врачу – бесплодие (чаще первичное).
У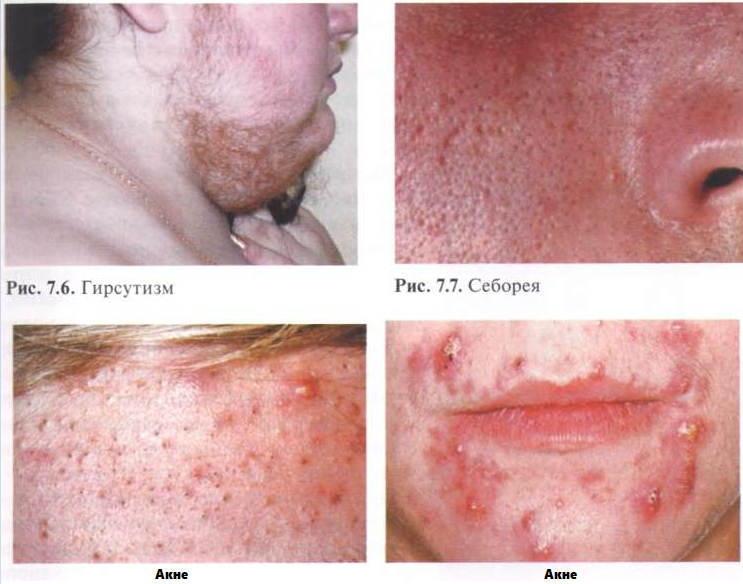 величение
концентрации свободных андрогенов
приводит к изменению в андрогензависимых
тканях: гиперандрогенной дермопатии,
реже к дефеминизации и маскулинизации.
величение
концентрации свободных андрогенов
приводит к изменению в андрогензависимых
тканях: гиперандрогенной дермопатии,
реже к дефеминизации и маскулинизации.
Гиперандрогенная дермопатия включает:
• Гипертрихоз; • Гирсутизм; • Себорею; • Акне (жирные угри); • Алопецию (облысение); • Черный акантоз.
Метаболические нарушения проявляются ожирением у 50% пациенток с СПКЯ. В дальнейшем морфотип пациентки будет обусловлен характером отложения подкожной жировой клетчатки. При исходно нормальной массе тела постепенно развивающееся ожирение носит универсальный характер с сохранением женских пропорций тела. Жировая клетчатка может распределяться и в области плеч, грудной клетки и передней брюшной стенки. Нарушение липидного обмена приводит к гиперхолестеринемии и атерогенным осложнениям в возрасте 30-40 лет. Кроме того, ожирение при СПКЯ может потенцировать развитие сахарного диабета 2-го типа.
Диагностика:
Диагностика СПЯ основана на результатах клинических и лабораторных проявлений гиперандрогении, оценке менструальной, овуляторной функции, а также оценке морфологического строения яичников с помощью УЗИ.
Диагностические подходы отличаются у подростков и женщин репродуктивного возраста. У подростков СПЯ диагностируется при наличии клинической гиперандрогении и нерегулярного менструального цикла, при этом ультразвуковые критерии практически не используются.
Диагностику ановуляторного бесплодия проводят с помощью функциональных тестов (монотонная кривая базальной температуры, отсутствие при УЗИ доминантного фолликула на 10-12-е сутки менструального цикла). Дополнительно применяют ультразвуковую цветовую допплерометрию, позволяющую выявить усиление кровотока в строме яичников.
Гиперандрогению диагностируют на основании гормональных исследо ваний:
• определения уровня общего и свободного тестостерона; • ДЭА (Дегидроэпиандростерон); • 17-ОН-прогестерона.
Принципы лечения:
Независимо от формы заболевания на первом этапе лечения обязательно проводят коррекцию метаболических нарушений (модификация образа жизни, статины, метформинчик).
Параллельно с коррекцией метаболических нарушений проводят консервативное лечение антиандрогенами и регуляцию ритма менструаций (КОК, влагалищное кольцо, контрацептивный пластырь.
Лечение бесплодия показано только после комплексной поэтапной патогенетической терапии, которая одновременно представляет собой и эффективную предгравидарную подготовку.
Оперативное лечение (лапароскопическую клиновидную резекцию яичников) проводят только при отсутствии эффекта от консервативных методов.
21. Хронический эндометрит. Этиопатогенез. Клиника, диагностика, лечение.
Хронический эндометрит – это воспаление во внутренней части слизистой маточной оболочки, которое может приводить к нарушению менструальной функции и быть причиной бесплодия или невынашивания беременности.
Этиопатогенез:
Причины:
Роды, хирургические манипуляции, аборты, внутриматочная контрацепция, инфекционные агенты (длительно персестирующие), частые спринцевания.
Хронический эндометрит возникает чаще вследствие неадекватного лечения острого эндометрита, чему способствуют неоднократные выскабливания слизистой оболочки матки по поводу кровотечений, остатки шовного материала после кесарева сечения, ВМК, остатки плодного яйца.
Хронический эндометрит – понятие клинико-анатомическое; роль инфекции в поддержании хронического воспаления весьма сомнительна, вместе с тем есть морфологические признаки хронического эндометрита: лимфоидные инфильтраты, фиброз стромы, склеротические изменения спиральных артерий, наличие плазматических клеток, атрофия желез или, наоборот, гиперплазия слизистой оболочки с образованием кист и синехий (сращений). В эндометрии снижается число рецепторов к половым стероидным гормонам, результатом чего становится неполноценность превращений слизистой оболочки матки в течение менструального цикла. Клиническое течение латентное.
Клиническая картина:
Нарушения менструального цикла – мено или менометроррагии вследствие нарушения регенерации слизистой оболочки и снижения сократительной способности матки.
Тянущие, ноющие боли внизу живота, серозно-гнойные выделения из половых путей. Нередко в анамнезе есть указания на нарушения генеративной функции: бесплодие или самопроизвольные аборты вследствие повреждения рецепторного аппарата слизистой матки.
Диагностика:
ГИСТОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ – самое главное!!!
• УЗИ проводится в первую и вторую фазу менструального цикла. Основными признаками эндометрита являются следующие: утолщение базального слоя эндометрия и появление в нем участков фиброза, склероза и кальцинатов); неравномерность и ассиметрия передней и задней стенок эндометрия; расширение полости матки, спустя несколько дней после менструации; истончение эндометрия и несоответствие толщины эндометрия фазе менструального цикла (чаще всего признак атрофического эндометрита).
• Пайпель-биопсия эндометрия: Метод исследования, основанный на взятии части эндометрия для дальнейшего гистологического исследования. Пайпель-биопсия проводится специальной одноразовым инструментом – пайпелем – тонкой пластиковой трубочкой, на конце которой находится отверстие. Метод хорош тем, что не требует наркоза. Проводится в первую фазу менструального цикла на 7-10 день.Частой ошибкой при проведении диагностики является назначение гистероскопии или пайпель-биопсии во вторую фазу менструального цикла (на 20-24 день). Во второй фазе менструального цикла лимфоциты могут появляться в эндометрии. Их наличие может быть расценено как воспалительный процесс, хотя на самом деле его не будет!
• Гистероскопия: проводится в первую фазу менструального цикла – на 7-10 день. Начинать гистероскопию лучше с офисной. Отличается она от обычной тем, что производится очень тонким (3-4 мм в диаметре) гистероскопом. И поэтому не требует зондирования и расширения цервикального канала. Гистероскопическая картина в этом случае является более достоверной.
Лечение:
Антибиотики широкого спектра действия, иммуностимуляторы, физиопроцедуры, НПВС, КОК (обоснована гормональная терапия для улучшения толщины эндометрия и ее кровоснабжения).
При диагностике патологии полости матки – хирургическое лечение.
22. Острый неспецифический сальпингоофорит. Этиология, клиническая симптоматика, диагностика. Лечение.
Острый неспецифический сальпингоофорит – острое воспалительное заболевание одного или обоих придатков матки (с локализацией в маточных трубах и яичниках).
Синоним – аднексит.
Этиология:
Неспецифические (негонорейные) сальпингоофориты вызываются патогенными и условно-патогенными возбудителями.
Среди них: золотистый и эпидермальный стафилококк, стрептококки группы В, энтерококки, кишечная палочка, эпидермальный стафилококк, хламидии, бактероиды, пептококки, пептострептококки. Чаще всего наблюдают смешанную инфекцию.
Клиническая картина:
· сильные боли внизу живота;
· повышение температуры выше 38°С;
· озноб, ухудшение общего состояния;
· дизурические, диспепсические проявления;
· живот напряжен в первые дни - феномен мышечной защиты;
· патологические (серозные, гноевидные, серозно-гноевидные, кровянистые) выделения из половых путей.
Осложнения: пиовар, тубоовариальное гнойное образование.
Диагностика:
Анамнез: осложнённые роды, аборты; внутриматочные инвазивные манипуляции; выскабливания; ГСГ; гистероскопия; введение и извлечение ВМК; случайные половые контакты и др.
Физикальное исследование: Бимануальное гинекологическое исследование – боль усиливается; придатки увеличены, пастозны, подвижность их ограничена, контуры их определяются не отчетливо.
Лабораторное исследование: Главное значение придают бактериоскопическому и бактериологическому исследованиям материала из цервакального канала, влагалища и уретры. Цель — выявления возбудителей и определения их чувствительности к антибиотикам.
Инструментальное исследование: - УЗИ, Лапароскопия
Лечение:
- Госпитализация если требуется (вероятность срочного оперативного вмешательства, беременность, тяжелое состояние, иммунодефицит);
- Антибактериальная терапия – антибиотики широкого спектра;
- Симптоматическая терапия – НПВС;
- Оперативное вмешательство - лапароскопия (диагностика и лечебные мероприятия – разъединение спаек, удаление гнойников, дренирование брюшной полости).
23. Острый аднексит. Этиология, клиника, лечение.
