
- •5.Бронхиальная и сердечная астма: дифференциальный диагноз.
- •16.Профилактика орл.
- •3. Характерная динамика сывороточных ферментов.
- •26.Ранние и поздние осложнения инфаркта миокарда.
- •28.Дифференциальный диагноз инфаркта и стенокардии
- •29.Купирование ангинозного приступа.
- •32.Перикардиты: этиология, патогенез, классификация, клиника, диагностика, принципы лечения.
- •33.Хроническая недостаточность кровообращения
- •34.Острая сердечная недостаточность
- •35.Острая сосудистая недостаточность
- •36.Понятие экстрасистолии
- •38.Мерцание и трепетание предсердий (мерцательная аритмия)
- •39.Нарушение функции проводимости. Блокады
- •4.4. Полная а-в блокада (а-в блокада III степени)
- •4.5. Внутрижелудочковая блокада.
- •Модифицированная Сиднейская классификация хронических гастритов (Хьюстон, 1994)
- •Клиническая картина
- •Выявление Helicobacter pylori (диагностика)
- •Классификация язвенной болезни
- •44.Хронический холецистит
- •45.Хронический гепатит
- •Клиническая картина
- •Лабораторные данные
- •Лабораторные данные
- •Лабораторные данные
- •46.Цирроз печени
- •Лабораторные и инструментальные данные
- •Особенности циррозов в зависимости от этиологии
- •Лабораторно-инструментальные данные
- •50.Острый гломерулонефрит
- •Клиническая картина
- •51.Хронический гломерулонефрит
- •Клинические проявления хгн
- •52.Хронический пиелонефрит
- •53.Синдром хронической почечной недостаточности
- •Классификация хронической почечной недостаточности по н.А. Лопаткину и и.Н. Кучинскому.
- •54.Ревматоидный артрит
- •Классификация
- •Функциональные классы (фк):
- •Лабораторные данные
- •Инструментальные исследования
- •Диагностические критерии ревматоидного артрита (Американская ревматологическая ассоциация, 1987)
- •Варианты течения
- •56. Системный склероз: этиология, патогенез, основные клинические проявления, принципы диагностики и лечения.
- •57.Геморрагический васкулит
- •Классификация гв:
- •Клиническая картина
- •58.Аутоиммунные тромбоцитопении
- •Клиническая картина
- •Лабораторные данные
- •60.Железодефицитная анемия
- •Клинические проявления железодефицитных анемий
- •61.Витамин в12-(фолиево)-дефицитные анемии
- •62.Острый лейкоз (ол)
- •Классификация:
- •Клинические проявления острого лейкоза
- •Лабораторная диагностика ол
- •63.Хронический миелолейкоз
- •Клинические проявления хронического миелолейкоза
- •64.Хронический лимфолейкоз (хлл)
- •Классификация стадий хлл по j. Benet
- •65.Сахарный диабет
- •Этиологическая классификация нарушений гликемии (воз, 1999)
- •Клиническая картина
- •Лабораторная диагностика
- •Критерии нарушений углеводного обмена (воз, 1999)
- •66.Гипергликемическая кома
- •Клиническая картина
- •67.Гипогликемическая кома
- •Клиническая картина
- •68.Диффузный токсический зоб
- •Клиническая картина
- •Лабораторная диагностика
16.Профилактика орл.
а) первичная – предупреждения развития ОРЛ: бензил-пенициллин G 600.000 ЕД (при массе менее 60 кг) или 1.200.000 ЕД (при массе больше 60 кг) в/м однократно или феноксиметилпенициллин 250 мг 3 раза/сут внутрь 10 дней или при аллергии к пенициллинам – эритромицин 20-40 мг/кг 2-4 раза в день (максимально до 1 г/сут) внутрь 10 дней.
б) вторичная – профилактика ревмоатак: бензил-пенициллин G 2.400.000 ЕД в/м каждые 3 недели или пенициллин V 250 мг 2 раза в день внутрь или сульфадиазин 0,5 г (при массе меньше 60 кг), 1,0 г (при массе больше 60 кг) внутрь или эритромицин 250 мг 2 раза в день внутрь
в) текущая – назначение пенициллинов при интеркуррентных заболеваниях (ОРЗ, хирургические вмешательства и др.) для предупреждения ревмоатак.
Принципы профилактики:
- проводится круглогодично до 20-летнего (ВОЗ – до 25) возраста и в течение 5 лет после последней ревмоатаки; при наличии порока сердца профилактика проводится пожизненно
- обязательна при определенных эпидемиологических факторах риска: школьники, студенты, солдаты и т.д.
- разрабатывается вакцинация очищенным М-протеином клеточной стенки стрептококка.
- профилактика инфекционного эндокардита должна обязательно проводиться при дентальных вмешательствах у больных с ревматическими пороками сердца.
- обязательно продолжение профилактики после хирургического лечения ревматических пороков сердца
МСЭ: сроки общей ВН при ОРЛ без вовлечения сердца 20-25 дней, при вовлечении сердца от 20-30 дней до 50-60 дней в зависимости от степени активности процесса.
Реабилитация: ЛФК, специализированные ревматологические санатории (в РБ – «Бобруйск», «Нарочь», «Несвиж», «Приднепровский», основные лечебные факторы: хлоридно-натриевые, углекислые, кислородные, жемчужные, радоновые ванны, ЛФК) и др.
17-18-19 Артериальная гипертензия: этиология, патогенез, клинические проявления, диагностика, классификация, принципы лечения. План обследования на амбулаторном этапе.
Артериальная гипертензия – стабильное повышение АД – систолического до величины > 140 мм рт.ст. и/или диастолического до величины > 90 мм рт.ст. по данным не менее чем двукратных измерений по методу Короткова при двух или более последовательных визитах пациента с интервалом не менее 1 недели.
Среди артериальных гипертензий выделяют (классификация):
а) первичная АГ (эссенциальная, гипертоническая болезнь, 80% всех АГ) - повышение АД – основной, иногда единственный, симптом заболевания, не связанный с органическим поражением органов и систем, регулирующих АД.
б) вторичная АГ (симптоматическая, 20% всех АГ) – повышение АД обусловлено почечными, эндокринными, гемодинамическими, нейрогенными и другими причинами.
Эпидемиология: АГ регистрируется у 15-20% взрослых; с возрастом частота повышается (в 50-55 лет – у 50-60%);
Основные этиологические факторы эссенциальной АГ.
а) наследственная предрасположенность (мутации генов ангиотензиногена, альдостеронсинтетазы, натриевых каналов почечного эпителия, эндотелина и др.)
б) острое и хроническое психоэмоциональное перенапряжение
в) избыточное потребление поваренной соли
г) недостаточное поступление с пищей кальция и магния
д) вредные привычки (курение, злоупотребление алкоголем)
е) ожирение
ж) низкая физическая активность, гиподинамия
Основные факторы и механизмы патогенеза эссенциальной АГ.
1. Полигенная наследственная предрасположенность → дефект плазматической мембраны ряда клеток с нарушением ее структуры и ионотранспортной функции → нарушение функции Na+/K+-АТФ-азы, кальциевых насосов → задержка Na+ и жидкости в сосудистой стенке, увеличение внутриклеточного содержания Ca2+ → гипертонус и гиперреактивность ГМК сосудов.
2. Нарушение равновесия между прессорными (катехоламины, факторы РААС, АДГ) и депрессорными (предсердный натрийуретический гормон, эндотелиальный релаксирующий фактор - оксид азота, простациклины) факторами.
3. Психоэмоциональное перенапряжение → формирование в коре головного мозга очага застойного возбуждения → нарушение деятельности центров сосудистого тонуса в гипоталамусе и продолговатом мозге → выделение катехоламинов →:
а) чрезмерное усиление симпатических вазоконстрикторных влияний на α1-адренорецепторы резистивных сосудов → повышение ОПСС (пусковой механизм).
б) усиление синтеза белка, роста кардиомиоцитов и ГМК и их гипертрофия
в) сужение почечных артерий → ишемия почечной ткани → гиперпродукция ренина клетками юкстагломерулярного аппарата → активация ренин-ангиотензиновой системы → выработка ангиотензина II → вазоконстрикция, гипертрофия миокарда, стимуляция выработки альдостерона (в свою очередь альдостерон способствует задержке натрия и воды в организме и секреции АДГ с дальнейшим накоплением жидкости в сосудистом русле)
Вышеперечисленные механизмы вызывают повышение АД, которое приводит к:
1. гипертрофии стенок артерий и миокарда → развитие относительной коронарной недостаточности (т.к. рост капилляров миокарда не успевает за ростом кардиомиоцитов) → хроническая ишемия → рост соединительной ткани → диффузный кардиосклероз.
2. длительному спазму почечных сосудов → гиалиноз, артериолосклероз → первично-сморщенная почка → ХПН
3. хронической цереброваскулярной недостаточности → энцефалопатия и т.д.
Классификация эссенциальной АГ:
Категории |
САД мм рт. ст. |
ДАД мм рт. ст. |
Оптимальное АД |
< 120 |
< 80 (до 60) |
Нормальное АД |
< 130 |
< 85 |
Высокое нормальное АД |
< 130-139 |
< 85-89 |
Артериальная гипертензия: |
|
|
Степень I (мягкая) |
140-159 |
90-99 |
Степень II (умеренная) |
160-179 |
100-109 |
Степень III (тяжелая) |
> 180 |
> 110 |
Изолированная систолическая гипертензия |
> 140 |
< 90 |
Примечания: 1) при различных САД и ДАД ориентируются на более высокое значение 2) на фоне гипотензивной терапии степень АГ повышается на 1 уровень.
Стратификация риска – вероятность развития сердечно-сосудистых осложнений у данного пациента в ближайшие 10 лет (риск 1 – до 15%, риск 2 – 15-20%, риск 3 – 20-30%, риск 4 – более 30%).
Факторы, влияющие на прогноз и используемые для стратификации риска:
Факторы риска сердечно-сосудистых заболеваний |
Поражение органов-мишеней |
Сопутствующие (ассоциированные) клинические состояния |
А. Используемые для стратификации риска: - возраст: мужчины > 55 лет, женщины > 65 лет - курение - общий холестерин крови > 5,0 ммоль/л - СД (сразу риск 4) - семейный анамнез раннего развития сердечно-сосудистых заболеваний (до 55 лет для мужчин, до 65 лет для женщин) |
- гипертрофия левого желудочка (ЭКГ, рентгенография, ЭхоКГ) - протеинурия и/или небольшое повышение концентрации креатинина плазмы (1,2-2,0 мг/дл) - ультразвуковые или рентгенологические признаки атеросклеротической бляшки (сонные, подвздошные и бедренные артерии, аорта) - генерализованное или фокальное сужение артерий сетчатки |
Цереброваскулярные заболевания: - ишемический инсульт - геморрагический инсульт - транзиторная ишемическая атака. Заболевания сердца: - инфаркт миокарда - стенокардия - реваскуляризация коронарных артерий - застойная сердечная недостаточность Заболевания сосудов: - расслаивающая аневризма аорты - клинически проявляющееся поражение периферических артерий Выраженная гипертоническая ретинопатия - кровоизлияния или экссудаты - отек соска зрительного нерва Заболевания почек: - диабетическая нефропатия - почечная недостаточность (креатинин плазмы > 2,0 мг/дл) |
Б. Другие факторы, неблагоприятно влияющие на прогноз: - сниженный холестерин ЛПВП - повышений холестерин ЛПНП - микроальбуминурия (30-300 мг/сут) при СД - нарушение толерантности к глюкозе - ожирение - малоподвижный образ жизни - повышенный уровень фибриногена - социально-экономические факторы высокого риска - этническая группа высокого риска - географический регион высокого риска. |
Определение степени риска
Другие факторы риска (кроме АГ), поражение органов-мишеней (ПОМ), сопутствующие заболевания: |
Степень I |
Степень II |
Степень III |
1. Нет |
Низкий риск |
Средний риск |
Высокий риск |
2. 1-2 фактора риска |
Средний риск |
Средний риск |
Очень высокий риск |
3. 3 и более факторов риска или ПОМ |
Высокий риск |
Высокий риск |
Очень высокий риск |
4. Сопутствующие клинические состояния |
Очень высокий риск |
Очень высокий риск |
Очень высокий риск |
NB! В диагнозе АГ указывается ее степень (I, II или III) и риск (1, 2, 3, 4).
Клинические проявления артериальной гипертензии.
1. Субъективно – жалобы на:
- головные боли – возникают преимущественно утром, различной интенсивности (от нерезко выраженных, воспринимаемых как ощущение тяжести в голове, до значительных, сильных колющих или сдавливающих), локализации (чаще в области затылка, реже – в височной области, области лба, темени); чаще боль нарастает при повышении давления и уменьшается при его снижении; может сопровождаться головокружением, пошатыванием при ходьбе, ощущением заложенности или шума в ушах и т.д.
- мелькание мушек, появление кругов, пятен, ощущение пелены, тумана перед глазами, при тяжелом течении заболевания - прогрессирующую потерю зрения
- неустойчивое настроение, раздражительность, плаксивость, иногда подавленность, быстрая утомляемость (невротические нарушения, выявляются у половины больных АГ)
- боли в области сердца – умеренно интенсивные, чаще в области верхушки сердца, появляются после эмоциональных нагрузок и не связаны с физическим напряжением; могут быть длительными, не купирующимися нитратами, но уменьшающимися после приема седативных средств
- сердцебиение (чаще в результате синусовой тахикардии, реже – пароксизмальной), ощущение перебоев в области сердца (из-за экстрасистолии)
2. Объективно:
а) осмотр - может быть выявлена повышенная масса тела, при развитии ХСН – акроцианоз, одышка, периферические отеки
б) пальпация периферических артерий (общих сонных, височных, подключичных, плечевых) - позволяет предположить развитие в них атеросклеротического процесса: артерии хорошо прощупываются, плотные, извитые, четкообразные, пульсация снижена, напряженная, трудно сжимаемая.
в) перкуссия границ сердца – расширение их влево при гипертрофии миокарда.
в) аускультация сонных, подключичных артерий, брюшной аорты, почечных и подвздошных артерий (систолический шум при стенозирующем поражении), сердца (акцент II тона над аортой, при атеросклерозе аорты - систолический шум изгнания на основании сердца справа).
В диагностике АГ выделяют два уровня обследования пациента:
а) амбулаторный – план обследования:
1) лабораторные методы: ОАК, ОАМ, БАК (общие липиды, холестерол, глюкоза, мочевина, креатинин, протеинограмма, электролиты – калий, натрий, кальций)
2) инструментальные методы:
- ЭКГ (для оценки степени гипертрофии миокарда, определения ишемических изменений)
- реоэнцефалография (для определения типа мозговой гемодинамики)
- рентгенография органов грудной клетки
- осмотр глазного дна офтальмологом
- нагрузочные тесты
- при возможности желательно выполнить также: Эхо-КГ, УЗИ почек, исследование щитовидной железы, тетраполярную реоплятизмографию (для определения типа нарушения гемодинамики)
б) стационарный: выполняется дообследование пациента всеми возможными методами с целью подтверждения АГ и установления ее стабильности, исключения ее вторичного происхождения, выявления факторов риска, поражения органов-мишеней, сопутствующих клинических состояний.
Принципы лечения АГ.
1. Цели лечения первичной АГ:
1) максимально переносимое больным снижение САД и ДАД с помощью немедикаментозных мероприятий и лекарственных препаратов
2) предупреждение поражений органов-мишеней, а при наличии – их стабилизация и регрессия
3) снижение риска сердечно-сосудистых осложнений и смертности
4) повышение продолжительности и качества жизни пациента.
Снижение АД достигается следующими мероприятиями:
а) немедекаментозные мероприятия, польза которых доказана:
- увеличение дозированной физической нагрузки (до 30-45 мин ежедневно)
- снижение избыточной массы тела
- снижение суточной калорийности пищевого рациона до 1200 ккал
- ограничение потребления животных жиров, холестерина
- ограничение потребления натрия с пищей до 5-6 г поваренной соли в день
- увеличение потребления калия с пищей до 1,5 г/сут
- ограничение потребления спиртных напитков до 168 мл 100% алкоголя в неделю для мужчин (30 мл/день спирта = 60 мл/день водки = 240 мл/день вина = 700 мл/день пива) и до 112 мл в неделю для женщин
- регулярные изотонические физические нагрузки на открытом воздухе умеренной интенсивности и продолжительностью не менее 30-60 мин, 3-4 раза в неделю (дозированная быстрая ходьба, плавание, велосипед);
- отказ от курения
Мероприятия, которые рекомендуются, хотя их польза не доказана: употребление пищевых добавок, содержащих кальций, магний; употребление рыбьего жира; ограничение употребления кофеина (чай, кофе);
- использование методов релаксации, нормализация сна.
б) длительная фармакотерапия – основные принципы:
1) начало лечения с минимальных доз одного препарата, подобраного с учетом показаний и противопоказаний
2) переход к препаратам другого класса при недостаточном эффекте (после увеличения дозы первого) или плохой переносимости
3) использование препаратов длительного действия (24-х часовой эффект при однократном приеме)
4) комбинация препаратов для максимального гипотензивного действия и уменьшения нежелательных проявлений
Основные группы антигипертензивных препаратов:
а) препараты I ряда
1) тиазиды и тиазидоподобные диуретики: гидрохлортиазид, циклометиазид, клопамид, бринальдикс, индапамид - используются в малых дозах, эффект наступает через 3-4 недели: индапамид (арифон) 2,5 мг 1 раз в сутки
2) бета-блокаторы:
- некардиоселективные:
а) без симпатомиметической активности: пропранолол, соталол
б) с симпатомиметической активностью: тразикор, пиндолол (вискен), алпренолол, бетапрессин, лабеталол.
- кардиоселективные бета-1-адреноблокаторы:
а) без симпатомиметической активности: метапролол (спесикор), атенолол (тенормин), бисопролол, карведилол, небивалол.
б) с симпатомиметической активностью: ацебуталол (сектраль), талинолол (корданум), эпанолол.
Среднесуточные дозы: атенолол 25-100 мг/сут в 1-2 приема, бисопролол 2,5-10 мг/сут в 1 прием, пропранолол 40-240 мг/сут в 2-3 приема, пиндолол 14-40 мг/сут в 2-3 приема.
3) блокаторы кальциевых каналов:
а) L-типа (по химической структуре):
-производные фенилалкиламина: верапамил, галлопамил
-производные бензотиазепина: дилтиазем, клентиазем
-производные дигидропиридина: нифедипин, амлодипин, нисолдипин, нитрендипин, релодипин
б) Т-типа: мибефрадил
Среднесуточные дозы: амлодипин 5-10 мг/сут, верапамил-ретард 120-480 мг/сут, дилтиазем-ретард 120-360 мг/сут, исрадипин 5-10 мг/сут, исрадипин-ретард 5-10 мг/сут, нифедипин-ретард 30-60 мг/сут, фелодипин-ретард 5-10 мг/сут.
4) ингибиторы АПФ
I класс - липофильные препараты: каптоприл, алацеприл, альтиоприл
II класс - липофильные пролекарства:
подкласс IIА - препараты, активные метаболиты которых выводятся преимущественно через почки: беназеприл, квинаприл, периндоприл, цилазаприл, эналаприл
подкласс IIВ - препараты, активные метаболиты которых выводятся как через почки, так и с желчью и калом: моэксиприл, рамиприл, спираприл, трандолаприл, фозиноприл
III класс - гидрофильные лекарства: лизиноприл, церонаприл
Среднесуточные дозы: каптоприл 50-100 мг/сут, берлиприл 5-15 мг/сут, рамиприл 5-10 мг/сут, фозиноприл 20-40 мг/сут, цилазаприл 2,5-5 мг/сут, эналаприл 10-24 мг/сут
5) антагонисты рецепторов ангиотензина II: лозартан, вальсартан, ирбесартан
6) альфа-адреноблокаторы: празозин, кардура.
б) препараты II ряда – используются в основном для купирования кризов
1) калийсберегающие: спиронолактон, триамтерен и петлевые: фуросемид диуретики
2) прямые вазодилятаторы: гидралазин, диазоксид.
3) нейротропные средства центрального действия: клонидин, допегит, резерпин
4) ганглиоблокаторы: гексаметоний, бензогексоний, пентамин
5) с неизвестным механизмом действия: сернокислая магнезия, дибазол
Принцип подбора рациональной фармакотерапии в зависимости от степени АГ и риска:
Ц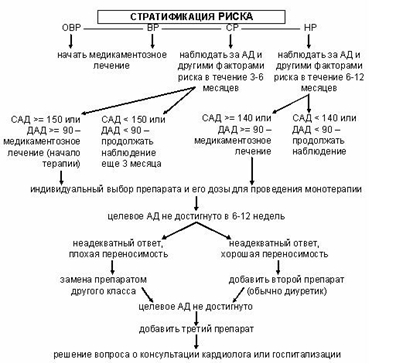 елевое
АД (по Европейским рекомендациям 2007
г.):
елевое
АД (по Европейским рекомендациям 2007
г.):
общая популяция больных: < 140/90
АГ + сахарный диабет без протеинурии: < 130/85
АГ + сахарный диабет с протеинурией: < 125/75
АГ + ХПН: < 125/75
Важнее нормализовать систолическое, чем диастолическое артериальное давления.
Длительность периода достижения целевого АД – от 6-12 недель до 3-6 месяцев.
Рекомендованы следующие комбинации антигипертензивных препаратов (сплошная черта):
1. диуретик + ингибитор АПФ (или блокатор рецепторов ангиотензина II) – наиболее показанная комбинация гипотензивных ЛС
2. диуретик + β-блокатор
3. антагонист кальция (дигидропиридин) + β-блокатор
4. антагонист кальция + ингибитор АПФ
5. α1-адреноблокатор + β-блокатор.
20.Атеросклероз: факторы риска, профилактика.
Фактор риска в развитии атеросклероза
Нерациональное питание. Постоянное употребление пищи с повышенным содержанием жиров и холестерина это сало, яйца, свиное мясо, жареные продукты, топленое масло, кожа птицы и др. (увеличение их уровня в крови и риск развития атеросклероза);
Ожирение (избыточное отложение жира в организме приводит к его отложению и в стенках сосудов);
Наследственная предрасположенность (в результате врождённого недостатка определённых ферментов, участвующих в распаде жиров, происходит увеличение их уровня в крови и отложение в стенках сосудов);
Мужской пол (женщин в определённой степени защищают женские половые гормоны);
Курение (в табаке содержатся вещества, которые поражают стенку сосудов, что увеличивает риск развития атеросклероза);
Сахарный диабет (повышенное содержание сахара в крови приводит к повреждению сосудов, нарушению жирового обмена, в сторону увеличения жиров и как следствие возможное развитие атеросклероза);
Пожилой возраст (связанно с образом жизни, меньше физической активности, приводящий к накоплению жиров, снижению его сжигания, ожирению и отложению его в стенках сосудов);
Гормональные изменения организма (у лиц с ослабленной функцией щитовидной железы, уровень холестерина увеличивается);
Повышенное артериальное давление (в результате этого заболевания происходит повреждение внутренней стенки артерий, приводящее к отложению холестерина в этих повреждённых местах);
Хроническое употребление алкоголя (алкоголь нарушает функцию печени, которая имеет много функций, одной из которых является распад жиров, в результате происходит повышенное накопление их в крови и отложение в стенках сосудов);
Психоэмоциональные стрессы (повышают уровень холестерина в крови, поражение стенки артерий из-за его токсического действия и его отложение на ней);
Менопауза (вырабатывается гормон, прогестерон, который способствуют усилению образования жира в женском организме);
Ишемическая болезнь сердца (приводит к нарушению структуры стенки сосудов и выпадению в неё холестерина, с последующим образованием атеросклеротической бляшки).
Профилактика атеросклероза
Профилактика направлена на предотвращение повышения уровня жиров в крови и их отложения в стенках сосудов и предупреждение развития возможных осложнений. Первый шаг: отказаться от курения и алкоголя. Второй шаг улучшить и/или изменить рацион питания по вышеуказанной схеме (описанной в подразделе «Диета»). При наличии сопутствующих заболеваний (сахарный диабет, ожирение, повышенное артериальное давление, другие болезни сердца) своевременное их лечение. Вести активный образ жизни (заниматься спортом, гимнастикой, бегом в зависимости от индивидуальных особенностей). Избегать стрессов. При наличии некоторых симптомов, характеризующие атеросклероз, немедленно обратиться за медицинской помощью для обследования, и, если необходимо, лечения, чтобы предотвратить возможные опасные осложнения атеросклероза.
21.ИБС: классификация, факторы риска.
ИБС – острая или хроническая дисфункция миокарда вследствие относительного или абсолютного уменьшения снабжения миокарда артериальной кровью, чаще всего связанная с патологическим процессом в системе коронарных артерий (КА).
Этиология ИБС:
1. Атеросклероз КА – чаще поражается передняя нисходящая ветвь левой КА, реже – огибающая ветвь левой КА и правая КА.
2. Врожденные аномалии КА (отхождение огибающей артерии от правого коронарного синуса или правой коронарной артерии и др.)
3. Расслаивание КА (спонтанное или вследствие расслаивания аневризмы аорты)
4. Воспалительные поражения КА (при системных васкулитах)
5. Сифилитический аортит с распространением процесса на КА
6. Лучевой фиброз КА (после облучения средостения при лимфогранулематозе и др. опухолях)
7. Эмболия КА (чаще при ИЭ, МА, реже – при ревматических пороках)
В настоящее время ИБС считается ишемия миокарда, вызванная только атеросклеротическим процессом в КА.
Факторы риска ИБС:
а. Модифицируемые: 1) курение сигарет 2) артериальная гипертензия 3) сахарный диабет 4) низкий ХС ЛПВП, высокий ХС ЛПНП, общий ХС выше 6,5 ммоль/л 5) ожирение
б. Немодифицируемые: 1) возраст: 55 лет и старше у мужчин, 65 лет и старше у женщин 2) мужской пол 3) семейная отягощенность по ИБС
Также выделяют основные (возраст старше 65 лет для женщин и старше 55 лет для мужчин, курение, общий ХС > 6,5 ммоль/л, семейная отягощенность по ИБС) и прочие (низкий ХС ЛПВП, высокий ХС ЛПНП, нарушение толерантности к глюкозе, ожирение, микроальбуминурия при СД, малоподвижный образ жизни, повышение уровня фибриногена) факторы риска ИБС.
Классификация ИБС:
1. Внезапная коронарная смерть (первичная остановка кровообращения).
2. Стенокардия:
а) стенокардия напряжения: 1) впервые возникшая (до 1 мес); 2) стабильная (больше 1 мес); 3) прогрессирующая
б) спонтанная (вазоспастическая, особая, вариантная, стенокардия Принцметала)
3. Инфаркт миокарда: а) с Q-зубцом (крупноочаговый – трансмуральный и нетрансмуральный) б) без Q-зубца (мелкоочаговый)
4. Постинфарктный кардиосклероз (через 2 мес после ИМ)
5. Нарушения сердечного ритма
6. Сердечная недостаточность
7. Безболевая («немая») ишемия
8. Микроваскулярная (дистальная) ИБС
9. Новые ишемические синдромы (оглушение миокарда, гибернация миокарда, ишемическое прекондиционирование миокарда)
Некоторые клинические формы ИБС - впервые возникшая стенокардия, прогрессирующая стенокардия, стенокардия покоя и ранняя постинфарктная стенокардия (первые 14 дней после ИМ) - являются формами нестабильной стенокардии.
22.Стенокардия: патогенез, классификация, клиника и лечение.
Стенокардия – заболевание, характеризующееся приступами загрудинных болей, возникающими в ответ на повышение кислородно-метаболической потребности миокарда вследствие физического или эмоционального напряжения; это синдромное понятие, клинически характеризующееся рядом признаков:
1) условия возникновения боли – физическая нагрузка или эмоциональное напряжение, выход на холодный воздух
2) характер болевых ощущений – сжимающий, жгучий, давящий
3) локализация боли – загрудинная область или предсердечная область слева от грудины
4) иррадиация боли – в левую руку по ульнарному краю к мизинцу, в левую лопатку, нижнюю челюсть
5) продолжительность болевых ощущений – 2-3 минуты, но не более 10-15 мин; исчезают после уменьшения или прекращения физической нагрузки
6) боль быстро и полно купируется после приема нитроглицерина через 3-5, но не более чем через 10 мин
Основные клинические формы стенокардии и их характеристика.
1. Стенокардия напряжения:
а) впервые возникшая – давность заболевания до 1 мес; характеризуется полиморфностью течения – может регрессировать, перейти в стабильную стенокардию или принять прогрессирующее течение, поэтому требует усиленного наблюдения и лечения
б) стабильная (с указанием функионального класса) – давность заболевания более 1 мес; характерны стереотипные боли в ответ на обычную для даннорго больного нагрузку
в) прогрессирующая – формируется чаще на фоне стабильности; характерны нарастающие по частоте, продолжительности и интенсивности ангинозные приступы с резким уменьшением переносимости больными физических нагрузок, с расширением зоны локализации, путей иррадиации болей и ослаблением эффекта от приема нитроглицерина.
2. Спонтанная (особая) стенокардия – характерны приступы ангинозных болей, возникающие без видимой связи с факторами, ведующими к повышению потребности миокарда в кислороде; у большинства больных болевой синдром развивается в строго определенное время суток (чаще ночью или в момент пробуждения), структурно состоит из цепочки 3-5 болевых эпизодов, чередующихся с безболевыми паузами
3. Безболевая («немая») стенокардия – диагностируется при выявлении четких ишемических изменений на ЭКГ в процессе суточного мониторирования или проведения нагрузочных проб, не проявляющихся клиническими признаками
4. Микроваскулярная стенокардия (синдром Х) – характерна типичная клиническая картина стенокардии, выявление ишемии на ЭКГ при нагрузочных или фармакологических пробах при неизмененных КА по данным коронарографии; обусловлена дефектной эндотелийзависимой вазодилатацией мелких миокардиальных артериол, что приводит к снижению резерва коронарного кровотока и ишемии миокарда
Диагностика стенокардии.
1. Данные анамнеза (условия возникновения болей) и характерная клиническая картина.
2. ЭКГ: в покое и во время приступа, Холтеровское мониторирование – специфическим для стенокардии является дислокация сегмента ST на 1 мм вниз (субэндокардиальная ишемия) или вверх (трансмуральная ишемия) от изолинии, чаще всего регистрируемая в момент приступа
3. Нагрузочные тесты: ВЭП, тредмил, чрезпищеводная кардиостимуляция (в ответ на повышение ЧСС возникают ишемические повреждения на ЭКГ), фармакологические пробы с добутамином и изадрином (вызывают повышение потребности миокарда в кислороде), дипиридамолом и аденозином (вызывают синдром обкрадывания, расширяя прежде всего интактные сосуды) - позволяют выявить ишемию миокарда, не определяемую в покое, установить степень выраженности коронарной недостаточности.
Признаки ишемии миокарда во время нагрузочного тестирования:
а) возникновение приступа стенокардии
б) депрессия или элевация сегмента ST горизонтального или косонисходящего типа на 1 мм и более продолжительностью не менее 0,8 сек от точки j
в) увеличение амплитуды зубца R в сочетании с депрессией сегмента ST
4. Радионуклидная сцинциграфия миокарда с 201Тl (поглощается нормальным миокардом пропорционально коронарной перфузии) или 99mTc (избирательно накапливается в зонах некроза миокарда)
5. Эхо-КГ (в т.ч. стресс-Эхо-КГ, Эхо-КГ с фармакологическими пробами) – позволяет оценить локальную и большую сократимость миокарда (нарушение локальной сократимости соответствует очагу ишемии)
6. Коронарография – «золотой стандарт» для диагностики ИБС; выполняется чаще для решения вопроса о целесообразности хирургического лечения
7. Электрокардиотопография – ЭКГ-картирование по 60 отведениям
8. Позитронно-эмиссионнная томография – позволяет получить информацию о коронарном кровотоке и жизнеспособности миокарда
9. Обязательные лабораторные обследования: ОАК, ОАМ, сахар крови, БАК (липидограмма, электролиты, кардиоспецифические ферменты: КФК, АСТ, ЛДГ, миоглобин, тропонин Т), коагулограмма.
Функциональные классы стенокардии позволяют оценить функциональное состояние больных ИБС и переносимость ими физических нагрузок:
Критерий |
ФК I |
ФК II |
ФК III |
ФК IV |
Условия возникновения стенокардии |
Повышенная физическая нагрузка (интенсивная, длительная, быстрая) |
Значительная физическая нагрузка (ходьба по ровному месту >500 м, подъем >, чем на 1 этаж) |
Незначительная физическая нагрузка (ходьба по ровному месту в пределах 100-500 м, подъем на 1 этаж) |
Малейшая физическая нагрузка: ходьба на ровном месте < 100 м); приступы стенокардии в покое |
Ограничение обычной физической активности |
Не ограничена |
Незначительно ограничена |
Значительно ограничена |
Неспособность выполнять любую физическую нагрузку |
W – величина освоенной нагрузки при ВЭП, м*кг/мин |
> 750 (или > 125 Ватт) |
450 – 750 (или 75-100 Ватт) |
300 – 450 (или 50 Ватт) |
> 150 (или 25 Ватт) |
Двойное произведение = ЧСС * АДсист/100 |
> 278 |
216 – 277 |
151 – 215 |
< 150 |
Принципы лечения стенокардии:
1. Рекомендации по изменению стиля жизни: снижение массы тела при ожирении; отказ от вредных привычек (курения, злоупотребления алкоголем); стабилизация гипертензии и сахарного диабета
рациональная диета (ограничение жирной и соленой пищей, не есть перед сном); занятия лечебной физкультурой
2. Медикаментозное лечение – основные группы препаратов:
а) антиангинальные средства (донаторы оксида азота) – нитраты (нитроглицерин, изосорбида динитрат, изосорбида-5-мононитрат), сиднонимины (молсидомин, корватон, сиднофарм).
1) препараты нитроглицерина: сублингвальные формы (нитроглицерин таб. 0,5 мг), оральные аэрозоли (нитроминт), депо-препараты (нитронг-форте: разовая доза 6,5 мг, суточная 13,0-26,0 мг, сустак мите/форте, нитрогранулонг: разовая доза 5,3 мг, суточная 10,6-15,9 мг, нитро-тайм), мази и пластыри для накожного применения (нитродерм, депонит-5,10: разовая доза 1 пластырь, в сутки до 3-х пластырей, нитромазь 2%: разовая доза 1 г, суточная 2 г), инфузионные формы (перлинганит, нитроглицерин для инфузий)
2) препараты изосорбида динитрата: пероральные формы (кардикет ретард: разовая доза 20-120 мг, суточная 60-120 мг, изосорб ретард, изолонг, нитросорбид: разовая доза 10-20 мг, суточная 40-80 мг), оральные аэрозоли (изокет, аэросонит, изо-мик), инфузионные формы (изокет, изолонг), буккальные формы (тринитролонг, динитросорбилонг)
3) изосорбида мононитрат: пероральные формы (мононит: разовая доза 20-40 мг, суточная 80-120 мг, оликард: разовая доза 40 мг, суточная 40-80 мг, моночинкве: разовая доза 50 мг, суточная 50 мг).
б) β-адреноблокаторы:
1) без вазодилатирующих свойств:
¬ - неселективные (пропранолол / обзидан 120-240 мг/сут, надолол, окспренолол, соталол, тимолол)
¬ - β1-селективные (атенолол / тенормин – 100-150 мг/сут, бисопролол / конкор 2,5-10 мг/сут, метопролол / эгилок 100-200 мг/сут)
2) с вазодилатирующими свойствами:
¬ - неселективные (карведилол / дилатренд 12,5-50 мг/сут, пиндолол, лабеталол)
¬ - β1-селективные (небиволол / небилет 5-10 мг/сут, ацебутолол / сектраль 200-800 мг/сут).
Противопоказаны при: а) интервал P–Q более 0,24 с; б) ЧСС менее 50 в 1 минуту; в) уровень систолического АД менее 90 мм. рт. ст.; г) АВ блокада II–III степени (при отсутствующем электрокардиостимуляторе); д) БА, ХОБЛ; е) выраженная СН.
в) антагонисты кальция (верапамил, дилтиазем и др.): учащающие пульс (дигидропиридиновые – нифедипин 30-60 мг/сут, амлодипин 5-10 мг/сут, исрадипин) и замедляющие пульс (верапамил 240-480 мг/сут, дилтиазем 90-120 мг/сут); препараты выбора при вазоспастической стенокардии
г) антитромбоцитарные препараты: аспирин – достоверно снижает смертность больным ИМ, поэтому при ИМ всем пациентам, которые не принимали аспирин в течение последних суток, немедленно назначается в дозе 0,160-0,325 мг внутрь разжевать
д) ингибиторы АПФ (при наличии АГ или снижении ФВ левого желудочка менее 40%)
е) противоатеросклеротические (гиполипидемические) средства (симвастатин, правастатин и др.)
ж) метаболические средства (триметазидин, триметазидин MB / предуктал 40-60 мг/сут).
Достоверно продлевают жизнь больных со стенокардией: β-адреноблокаторы; ингибиторы АПФ (при наличии ЛЖ недостаточности); аспирин; амиодарон (ПАС III, нельзя одновременно с β-блокаторами).
3. Дополнительные методы лечения:
а) психофармакологические воздействия
б) физические тренировки
в) хирургическое лечение: коронарная ангиопластика (показана при: поражение одного или двух коронарных сосудов; стенокардия рефрактерная к медикаментозной терапии; доказанная ишемия в покое или при нагрузке; доказанная ишемия с высоким риском операции; повторная стенокардия после инфаркта миокарда или желудочковая тахикардия) и аорто-коронарное шунтирование (показано при: стенокардия, рефрактерная к медикаментозной терапии, нестабильная стенокардия, вариантная стенокардия; критический стеноз (более 50%) ствола левой коронарной артерии или 2-х, 3-х сосудистое поражение (более 75%); острый инфаркт миокарда, синдром внезапной смерти; застойная сердечная недостаточность; повторяющиеся желудочковые аритмии, желудочковая тахикардия, связанная с аневризмой ЛЖ).
Тактика лечения больных стенокардией.
При ФК I – медикаментозное лечение не проводится, рекомендуются немедикаментозные мероприятия, воздействие на факторы риска, профилактический прием небольших доз аспирина (100 мг/сут), нитроглицерин сублингвально или в виде спрея по требованию.
При ФК II – показана дополнительная терапия нитратами длительного действия, бета-блокаторами или антагонистами кальция
При ФК III – добавляется один из не применявшихся ранее антиангинальных ЛС (чаще используют нитрат длительного действия с бета-блокатором или антагонистом кальция)
При ФК IV – показаны все три основных антиангинальных препарата (нитрат длительного действия, антагонист кальция, бета-блокатор), метаболическая терапия, ингибиторы АПФ и ставится вопрос о хирургическом лечении.
При неэффективности консервативного лечения на всех стадиях решается вопрос о хирургическом лечении!
Дифференциальная диагностика – см. вопрос 137.
МСЭ: при ФК I больные в медикаментозной терапии не нуждаются, при ФК II сроки ВН для стационарного лечения при стабильной стенокардии 5-7 дней, при ФК III – 7-10 дней, при ФК IV больные нетрудоспособны, при нестабильной стенокардии сроки ВН для стационарного лечения 8-12 дней.
Реабилитация: оздоровление образа жизни и коррекция факторов риска (снижение избыточной массы тела, отказ от курения, коррекция сопуствующей АГ и др. заболеваний), регулярная дозированная физическая нагрузка (ходьба, лыжные прогулки, плавание и др.), психологическая реабилитация (рациональная и групповая психотерапия, аутогенная тренировка), рациональное трудоустройство, диспансерное наблюдение, адекватная медикаментозная терапия.
23-24. Инфаркт миокарда: этиология, патогенез, клинические варианты (типичные и атипичные). Тактика ведения больных, принципы лечения. Медико-социальная экспертиза. Реабилитация.
Инфаркт миокарда (ИМ) – ишемический некроз участка сердца, возникающий вследствие острого несоответствия между потребностью миокарда в кислороде и его доставкой по коронарным артериям.
Эпидемиология: ИМ – одна из наиболее частых причин смерти в развитых странах; в США ежегодно у 1 млн больных, 1/3 из них – умирает, ½ из них – в течение первого часа; заболеваемость 500 мужчин и 100 женщин на 100 тыс. населения; до 70 лет мужчины болеют чаще, затем – одинаково с женщинами.
Этиология ИМ: тромбоз коронарной артерии в области атеросклеротической бляшки (90%), реже – спазм коронарной артерии (9%), тромбоэмболия и другие причины (эмболия коронарных артерий, врожденные дефекты коронарных артерий, коагулопатии - 1%).
Патогенез ИМ: нарушение целостности эндотелия, эрозия или разрыв атеросклеротической бляшки адгезия тромбоцитов, формирование «тромбоцитарной пробки» наслоения эритроцитов, фибрина, тромбоцитов с быстрым ростом пристеночного тромба и полной окклюзией просвета артерии ишемическое повреждение кровоснабжаемой данной КА области миокарда (15-20 мин, обратимое состояние) некроз миокарда (необратимое состояние).
Клиническая картина и варианты течения ИМ.
В клиническом течении типичного ИМ выделяют 5 периодов:
1. Продромальный, или прединфарктный, период (от нескольких мин до 1-1,5 мес) – клинически проявляется клиникой нестабильной стенокардии с транзиторными ишемическими изменениями на ЭКГ.
2. Острейший перид (от 2-3 ч до 2-3 суток) – часто возникает внезапно, определяется появлением признаков некроза на ЭКГ, характерны различные варианты течения:
а) ангинозный вариант (status anginosus, типичный вариант) – чрезвычайно интенсивная, волнообразная, давящая («обруч, железные клещи, сдавливающие грудную клетку»), жгучая («пожар в груди, ощущение кипятка»), сжимающая, распирающая, острая («кинжальная») боль за грудиной, нарастает очень быстро, широко иррадиирует в плечи, предплечья, ключицы, шею, нижнюю челюсть слева, левую лопатку, межлопаточное пространство, длится от нескольких часов до 2-3 сут, сопровождается возбуждением, чувством страха, двигательным беспокойством, вегетативными реакциями, не купируется нитроглицерином.
б) астматический вариант (ОЛЖН) – проявляется клиникой сердечной астмы или альвеолярного отека легких; чаще встречается у больных с повторным ИМ, тяжелой АГ, в пожилом возрасте, при дисфункции папиллярных мышц с развитием относительной недостаточности митрального клапана
в) аритмический вариант – проявляется пароксизмальной тахикардией, фибрилляцией желудочков, полной АВ-блокадой с потерей сознания и др.
г) абдоминальный (гастралгический) вариант – внезапно возникает боль в эпигастральной области, сопровождающаяся тошнотой, рвотой, парезом ЖКТ с резким вздутием живота, напряжением мышц брюшной стенки; чаще встречается при нижней локализации некроза
д) церебральный вариант – может начинаться с клинических проявлений динамического нарушения мозгового кровообращения (головная боль, головокружение, двигательные и сенсорные расстройства).
е) периферический с атипичной локализацией боли (леворучная, леволопаточная, гортанно-глоточная, верхнепозвоночная, нижнечелюстная)
ж) стертый (малосимптомный)
Другие редкие атипические варианты ИМ: коллаптоидный; отечный
3. Острый период (до 10-12 дней) – окончательно определяются границы некроза, в нем происходит миомаляция; боль исчезает, характерен резорбционно-некротический синдром (повышение температуры тела до субфебрилльной, нейтрофильный лейкоцитоз, повышение СОЭ со 2-3 сут в течение 4-5 дней, повышение активности ряда кардиоспецифических ферментов в БАК: АсАТ, ЛДГ и ЛДГ1, КФК, КФК-МВ, миоглобина, ТnT, TnI).
4. Подострый период (до 1 мес) – формируется рубец; смягчаются и исчезают проявления резорбционно-некротического синдрома, сердечной недостаточности.
5. Постинфарктный кардиосклероз: ранний (до 6 мес) и поздний (после 6 мес) – консолидация образовавшегося рубца.
Диагностика ИМ.
Согласно рекомендациям ВОЗ, диагноз ИМ ставится при наличии минимум двух из трех критериев:
1. характерный болевой синдром (status anginosus), не купирующийся нитроглицерином
2. изменения на ЭКГ, типичные для некроза миокарда или ишемии
С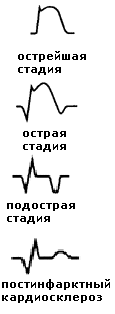 огласно
Bayley,
ЭКГ при ИМ формируется по влиянием трех
зон:
зоны
некроза
– расположена в центре очага поражения
(зубец Q),
зоны
повреждения
– расположена по периферии от зоны
некроза (сегмент ST),
зоны
ишемии
– расположена по периферии от зоны
повреждения (зубец Т)
огласно
Bayley,
ЭКГ при ИМ формируется по влиянием трех
зон:
зоны
некроза
– расположена в центре очага поражения
(зубец Q),
зоны
повреждения
– расположена по периферии от зоны
некроза (сегмент ST),
зоны
ишемии
– расположена по периферии от зоны
повреждения (зубец Т)
Типичные изменения, характерные для Q-инфаркта миокарда:
1) острейший период – вначале высокий заостренный зубец Т (имеется только зона ишемии), затем появляется куполообразная элевация сегмента ST и его слияние с зубцом Т (появляется зона повреждения); в отведениях, характеризующих противоположные инфаркту зоны миокарда может регистрироваться реципрокная депрессия сегмента ST.
2) острый период – появляется зона некроза (патологический зубец Q: длительность более 0,03 с, амплитуда более ¼ зубца R в отведениях I, aVL, V1-V6 или более ½ зубца R в отведениях II, III, aVF), зубец R может уменьшиться или исчезнуть; начинается формирование отрицательного зубца Т.
3) подострый период – сегмент ST возвращается на изолинию, формируется отрицательный зубец Т (характерно наличие только зон некроза и ишемии).
4) постинфарктный кардиосклероз – сохраняется патологический зубец Q, амплитуда отрицательного зубца Т может уменьшиться, со временем он может стать сглаженным или даже положительным.
Для nonQ-инфаркта миокарда изменения на ЭКГ будут происходить в зависимости от стадии лишь с сегментом ST и зубцом Т. Помимо типичных изменений на ЭКГ на ИМ может указывать впервые возникшая полная блокада левой ножки пучка Гиса.
Топическая диагностика ИМ по данным ЭКГ: переднеперегородочный – V1-V3; передневерхушечный – V3, V4; переднебоковой – I, aVL, V3-V6; передний обширный (распространенный) – I, II, aVL, V1-V6; переднезадний – I, II, III, aVL, aVF, V1-V6; боковой глубокий – I, II, aVL, V5-V6; боковой высокий – I, II, aVL; заднедиафрагмальный (нижний) – II, III, aVF.
При малой информативности стандартной ЭКГ можно снять ЭКГ в дополнительных отведениях (по Небу и т.д.) или сделать кардиотопографическое исследование (60 отведений).
