
Рябов Г.А. - Синдромы критических состояний - 1994
.pdf
Г.А.Рябов
СИНДРОМЫ
КРИТИЧЕСКИХ
СОСТОЯНИЙ
Москва "Медицина" 1994

ББК 54.5 Р98
УДК 616-03SJ82+616-001.36-0086
Рябов ГА.
Р98 Синдромы критических состояний.— М.: Медицина,. 1994.—368 с.: ил. ISBN 5- 225-01123-3.
В книге рассмотрены неспецифические синдромы, характерные для больных, находящихся в крайне тяжелых (критических) состояниях, которые возникают вследствие внешней и внутренней агрессии: кровопотери, травмы, внутренние воспалительные и деструктивные процессы (перитонит, панкреонекроз). Описаны расстройства транспорта) кислорода и различные формы гипоксических состояний, расстройства водноэлектролитного и кислотно-основного состояния, неспецифические коагулопатии и ДВСсиндром, синдром дыхательных расстройств взрослых, различные варианты недостаточности функций органов и систем. Подчеркивается, что основными задачами реаниматолога при лечении больного в критическом состоянии являются ликвидация патологических синдромов и коррекция нарушенных функций (вплоть до их протезирования).
Книга предназначена для анестезиологов-реаниматологов, терапевтов, хирургов.
Р |
4108050000-35 96—92 |
ББК 54,5. |
|
039(01)—94 |
|
Монография Геннадий Алексеевич Рябов
СИНДРОМЫ КРИТИЧЕСКИХ СОСТОЯНИЙ
Зав. редакцией канд. мед. наук Э. М. Попова. Научный редактор А. Л. Тверской. Редактор издательства Л. Д. Иванова. Редактор В. И. Лукьянова. Художественный редактор В. И.
Романенко. Оформление художника Т. И. Гросицкой. Технический редактор Я. А.
Пошкребнева. Корректор Л. Г. Воронина
ИБ 5377
ЛР № 010215 от 11.08.92. Сдано в набор 17.03.94. Подписано к печати 07.07,94. Формат бумаги 60Х90/.6. Бумага тип. № 2. Гарнитура литерат. Печать высокая. Уел, печ. л 230
Усл. кр.-отт. 23.0. Уч.-изд. л. 24,74. Тираж 10000 экз: Заказ 1059:
Ордена Трудового Красного Знамени издательство «Медицина». 101000. Москва. Петроверигский пер., 6/8.
Смоленская областная ордена «Знак Почета» типография им. Смирнова. 214000, г. Смоленск, пр. им. Ю. Гагарина, 2.
Тип. им. Смирнова, Смолоблупрполиграфиздат ИБ 5377
ISBN 5-225-01123-3 |
©Г.А.Рябов. 1994 |
ПРЕДИСЛОВИЕ
Пятнадцать лет назад в издательстве «Медицина» вышла книга «Критические состояния в хирургии» (1979). В ней обсуждались проблемы расстройств гомеостаза у хирургических больных в крайне тяжелых состояниях. Судьба книги оказалась весьма счастливой, и вскоре, по определению самого издательства, возникла необходимость ее переиздания. Однако за прошедшее время в медицинской науке, в профессиональных и научных представлениях самого автора и коллектива, его окружающего, естественно, произошли перемены. Помимо получения обширной дополнительной информации о патологии крайне тяжелобольных, окончательного утверждения в справедливости положения о неспецифичности синдромов, выражающих критическое состояние, появилась вполне осознанная необходимость представить и обсудить эти синдромы не только с точки зрения хирурга, но и с позиций общего врача. Ведь критические состояния, а следовательно, и синдромы, их выражающие, не являются «привилегией» одной хирургии. Появились также новые факты, новые научные концепции и суждения, новые методы исследований, пересмотрен ряд старых позиций.
Все это побудило написать книгу, в которой были бы использованы известные реаниматологические «сюжеты», представленные в современной научной форме. Такая книга и предлагается вниманию читателя.
При создании книги использован 40-летний опыт работы автора анестезиологом-реаниматологом и 25-летней работы руководимого им коллектива — кафедры анестезиологии-реаниматологии на базе клинической больницы № 51 Москвы.
Итак, в настоящей книге нашла отражение большая часть не обсуждавшихся ранее проблем, переработаны рассмотренные ранее концепции.
Глава «Иммунология критических состояний» написана известным в нашей стране клиническим иммунологом доктором медицинских наук Ю. И. Зиминым.
Созданию книги помогал весь коллектив клиники, однако основная часть технической работы выпала на долю В. Н. Полукаровой, которую автор искренне благодарит. Отдельные поручения по оформлению книги были выполнены А. П. Авиловым и С. И. Дороховым, за что автор выражает им признательность.
При создании крупной работы всегда возможны ошибки и погрешности. Автор с благодарностью примет указания на них.
ВВЕДЕНИЕ
Интенсивная терапия критических состояний является достижением последних лет. Это направление врачебной деятельности родилось, как чаще всего бывает, на стыке ряда специальностей и было обусловлено не только жизненной потребностью лечить и вылечивать крайне тяжелобольных, но и новыми возможностями медицины и техники. Развитие кардиологии и кардиохирургии, а затем и общей хирургии дало импульс к углубленному изучению и осмыслению ряда новых клинических явлений, а формирование специальности анестезиолога-реаниматолога обусловило возможность использования сложных методик лечения крайне тяжелобольных.
В предлагаемой вниманию читателя книге описаны основные клинические синдромы, которые — по отдельности или вместе — являются сущностью критического состояния.
Справедливости ради надо сказать, что синдромный подход к оценке состояния больного существовал не всегда. В общей и частной медицине врачи при постановке диагноза привыкли оперировать понятием нозологической формы и рассматривали синдром лишь как клинический симптомокомплекс, характерный для тех или иных заболеваний, приобретенных или врожденных. Симптомокомплекс (синдром) осмысливался, следовательно, как специфическое явление, характерное именно для данного заболевания. В основу же современной «синдромологии» положено представление о неспецифичности синдрома как клинического явления, то есть представление о том, что один и тот же комплекс патологических проявлений может быть следствием различных по этиологии состояний — травмы, кровопотери, септического состояния, острой сердечной недостаточности и др.
Учение о «синдромологии» имеет свою историю. В ней не было какихлибо поворотных событий или поражающих воображение открытий, и хотя «сюжеты» были разные, «сценарии» появления на свет каждого синдрома складывались примерно одинаково.
Давно известен, например, синдром острой почечной недостаточности, возникающий как следствие почечной гипоперфузии различного происхождения, что свидетельствует о неспецифичности этого патологического состояния. Однако патогенетическое обоснование данного состояния произошло все же значительно позже, и тогда появилось понятие «синдром острой почечной недостаточности».
Пожалуй, первое такое патогенетическое обоснование относится к синдрому, который был описан в 1967 г. D. G. Ash-baugh и соавт. Использовав данные, полученные при наблюдении за 12 больными, авторы описали клиническую картину состояния, которое мы называем теперь синдромом дыхательных расстройств взрослых (СДРВ). Авторы особо подчеркивали зависимость СДРВ от предшествующих повреждающих моментов шока, кровопотери, избыточной инфузионной терапии и др. Однако еще до появления цитируемой обобщающей работы было известно

явление, носившее названия «шоковое легкое», «болезнь гиалиновых мембран взрослых», «легкие Дананга».
Примерно так же обстояло дело с синдромом внутрисосудистого свертывания крови (ДВС-синдром), который описан в общей форме A. Robb в 1963 г., но отдельные элементы рассмотрены в литературе несколько раньше. В 1956 г. L. Gelin описал агрегацию эритроцитов и так называемое сладжирова-ние (термин появился позже), выявленное при прямом исследовании конъюнктивы у людей, переживших тяжелую травму. Агрегацию эритроцитов как один из компонентов внутрисосудистого свертывания крови изучали также N. Brill и W. Shoemaker (1960), а затем Е. Block и Т. Elliott (1962), М. Knisely (1966). Лишь в 70-х годах на основе вновь появившейся информации об инициации коагуляционного процесса, роли при этом факторов внешнего и внутреннего механизмов свертывания, изменений тромбоцитов, антитромбина-III, факторов фибринолиза и другой информации появилось целостное учение о ДВС-синдроме как неспецифическом состоянии, требующем интенсивного лечения и в ряде случаев реанимационного вмешательства.
Интересна также история развития учения о коматозном состоянии как неспецифическом синдроме. Еще в 60-х годах кома являлась почти исключительно прерогативой невропатолов, но уже в 70-х годах представление о ней вышло за рамки неврологии и она стала рассматриваться как следствие различных по характеру этиологических моментов, т. е. была признана неспецифическим состоянием.
Реаниматология и интенсивное лечение — молодое направление медицины, а также весьма своеобразный род врачебной деятельности. В последние годы сформировался тип врача-практика (и научного работника), который теперь не только оформлен номером специальности, но и выработал особые, временами мало схожие с другими (в рамках медицины) подходы к объекту лечения и исследования — к больному. Сформировалось и особое медицинское мышление, свойственное только реаниматологу и врачу- «интенсивисту»1. Мы хотели бы подчеркнуть и выделить эти особенности.
1Мы пользуемся этими терминами условно, поскольку в номенклатуре специальностей существует единая специальность анестезиологреаниматолог.
Совершенно очевидно, что упоминаемые подходы и особенности осмысления клинической ситуации возникли не сами по себе, а обусловлены обстоятельствами и чрезвычайностью состояния больного. Они состоят в следующем:
1. Если в работе врача любой другой специальности наряду с вариантами действия допускается обоснованный вариант медицинского невмешательства, например воздержание от лечебных мер (иногда полезное для больного) и установление периодического контроля, то в реаниматологии бездействие в большинстве случаев недопустимо и может быть губительным. Реаниматология и интенсивная терапия потому и являются таковыми, что их
концептуальной основой является коррекция нарушенных функций, а иногда протезирование функций. Однако это не должно приводить к «деятельной суете» вокруг больного: в ряде случаев перманентное мониторирование с минимальной коррекцией — тоже действие.
2.Обычно реаниматолог должен принимать решение немедленно, и правильность решения проверяется в большинстве случаев ближайшим результатом.
3.Как правило, реаниматолог не имеет альтернативных вариантов выбора лечебных мер (за исключением редких случаев, например, лечения гиперкалиемии внутривенным введением глюкозы с инсулином в ожидании гемодиализа) и успех может быть обеспечен (с известными оговорками) только при выборе единственно правильного лечения (например, для лечения гиповолемии применяют инфузионную терапию, гипоксемии — кислород и различные варианты ИВЛ). Если при неверно выбранных реаниматологом методах лечения и последовательности действий больной все же выживает, то это «заслуга» самого организма больного, а не врача.
4.В реаниматологии и интенсивной терапии нозологический принцип осмысления существа патологии больного недостаточен и необходим синдромный подход. Однако при этом этиологический фактор состояния (не болезни!) непременно отодвигается на второй план и главенствует комплекс синдромов, требующих, как правило, немедленной коррекции. Для принятия решения реаниматологу мало что дает, например, диагноз «инфаркт миокарда». Гораздо важнее знать, есть ли синдром малого выброса. Вызвал ли инфаркт миокарда несостоятельность оксигенации в легких из-за их отека? Имеется ли гиперкоагуляционный синдром? Другой пример: при лечении больного в критическом состоянии различия между диагнозом распадающейся опухоли желудка и диагнозом язвенной болезни, обусловивших одинаковое по объему и интенсивности кровотечение, имеют второстепенное значение, главное же в обоих случаях — кровопотеря и синдромы, ею вызванные. Несмотря на выраженность отдельных синдромов при критических состояниях, лечить надо, конечно, не синдромы, а больного.
5.В формировании критического состояния принимает участие обычно столь большое число патологических и патогенных факторов и их комбинаций, что при оценке состояния чисто клинические признаки нередко утрачивают первенствующее значение: глубокая гипоксия может протекать и без привычного цианоза, а тахикардия может отсутствовать при гиповолемическом синдроме.
6.Точная и продуктивная ориентация в состоянии находящегося в реанимационном отделении больного возможна лишь при максимальной и разносторонней информации об основных функциях и органах. Во всяком случае врач должен стремиться получить максимум информации о больном в критическом состоянии. С другой стороны, при большом объеме и разносторонности информации и лечебных методов возможны противоречия, иногда существенно затрудняющие диагностику и интенсивную терапию. Так обстоит дело, например, с усилением интерстициального отека легких
при СДРВ, когда больному начинают переливать белковые растворы, справедливо считая гипопротеинемию одной из причин этого синдрома.
Таким образом, у больного в крайне тяжелом (критическом) состоянии наблюдается комплекс патологических синдромов. В настоящей книге мы стремились с максимальной точностью изложить современные сведения и собственный опыт лечения каждого из представленных синдромов. Однако в жизни при развитии критического состояния дело, как правило, не ограничивается возникновением изолированного синдрома: обычно выявляются признаки несостоятельности не одного, а нескольких органов.
В литературе и медицинской практике несколько лет назад появилось понятие «полиорганная недостаточность». Может быть, точнее было бы назвать недостаточность полисистемной. Хотя и не имеет смысла затевать здесь терминологические споры, мы все же считаем важным подчеркнуть, что сущность патологии больного в критическом состоянии заключена не столько в поражении конкретного органа, сколько в расстройствах функций физиологических систем. Например, система транспорта; кислорода может быть дефектна не только в результате поражения легких, но и вследствие недостаточности кровообращения или патологии метаболизма. Аналогичным образом обстоит дело при острой печеночной недостаточности, когда в результате поражения печени происходит не только глубокое расстройство метаболических функций, гемокоагуляции и других специфических печеночных функций, но и поражение нервной деятельности. Таким образом, термин «синдромы критических состояний» объединяет как понятие о полиорганной недостаточности, так и понятие о системной патологии.
Наконец, следует сказать несколько слов о критических состояниях. Сейчас уже нет необходимости объяснять, что это такое. В наших более ранних монографиях [Рябов Г. А., 1979, 1988] были даны определения этого понятия. Центральным в этих определениях являлось положение о необходимости коррекции функций или возможной искусственной замене их при состояниях, называемых критическими. Здесь же мы считаем необходимым подчеркнуть важность получения разносторонней и всеобъемлющей информации о состоянии больного и правильной ее интерпретации. Становится возможным вылечивать подобных больных. Но эта возможность появляется лишь при хорошей информации о состоянии больного, разумеется, при соблюдении прочих условий — квалификации врача, высокой оперативности его мышления, технической и лекарственной оснащенности и, конечно, честного ;и сострадательного отношения к больному со стороны персонала, его неусыпного внимания.
Недавно в нашей клинике введено в обиход понятие «гемодинамическое мониторирование». Предусматривается получение перманентной информации об основных параметрах гемодинамики с использованием, например, термодилюционного или какого-либо другого метода. Практической целью такого мониторирования является не только оценка состояния конкретной функции, но и контроль эффективности лечения. Особенно четко видна польза гемодинамического мониторирования
у больных с острым инфарктом миокарда (большей частью тяжелым и осложненным). В таких случаях эффективность терапии кардиотоническимисредствами и (или) вазодилататорами можно безошибочно оценить только при использовании этого метода.
Внастоящее время идеальным методом мониторирования больного в критическом состоянии мы считаем метаболическое мониторирование. Метод сложен, также основан на использовании инвазивной методики и включает в качестве элемента гемодинамическое мониторирование. Но он дает возможность оценить основной метаболический комплекс — баланс кислорода, его потребление, обеспечение им организма и в конечном счете потребность организма в кислороде. Подробно метод описан нами в книге «Гипоксия критических состояний» (1988). Однако для широкой медицинской практики — это дело будущего.
Взаключение следует еще раз подчеркнуть, что успех лечения больных
вкритических состояниях возможен лишь при соблюдении трех основных (и бесчисленного множества второстепенных) условий: высокой квалификации врача, технической и лекарственной вооруженности и исчерпывающей информации о состоянии больного. Нельзя вылечить больного, если не понимаешь, что с ним происходит, невозможно помочь больному, если нечем его лечить, наконец, нельзя вылечить больного, если лечишь его наугад.
Глава 1
СИНДРОМЫ РАССТРОЙСТВ ВОДНО-ЭЛЕКТРОЛИТНОГО БАЛАНСА
Оценка состояния водно-электролитного баланса может быть осуществлена на основании анамнеза, клинических наблюдений и данных лабораторных исследований. В сущностищт правильной оценки состояния водно-электролитного баланса зависит режим его восстановления при различных расстройствах. При этом сам режим восстановления может быть определен как:
1)восстановление объема внеклеточной (экстрацеллюлярной) жидкости. При этом важно добиться восстановления объема внутрисосудистой жидкости без перегрузки интерстициального пространства;
2)восстановление жидкостного объема в средах организма без нарушения осмоляльности в экстрацеллюлярном и, следовательно, в клеточном пространствах и достижение оптимального диуреза;
3)поддержание нормального содержания К+ в организме и его нормального распределения между средами;
4)восстановление нормального кислотно-основного состояния крови (КОС). Соблюдение этих фундаментальных принципов в процессе лечения
больного требует знания основных фактов, относящихся к содержанию жидкости в организме, составу электролитов в нем, осмоляльности сред, распределению жидкостей и электролитов между средами, а также ясных представлений об основных патофизиологических феноменах, которые характеризуют в целом общие расстройства водно-электролитного и кислотно-основного метаболизма [Hillman К., 1990].
1.1. Общая вода организма и водные среды
Вода составляет примерно 60% массы тела нормального здорового мужчины (около 42 л при массе 70 кг). У женщин больше жира, меньше мышц и общее количество воды равно примерно 50%. У детей содержание воды в организме выше, чем у взрослых. С возрастом содержание ее постепенно уменьшается.
На рис. 1.1 представлена общая схема распределения воды в организме. Различают два главных водных сектора: внутриклеточный, вода которого составляет примерно 30—40% массы тела (около 28 л у мужчин при массе 70 кг), и внеклеточный — примерно 20% массы тела (около 14 л). Внеклеточный объем воды распределяется между интерстициальной водой (15—16% массы тела, или 10,5 л), в которую входит также вода связок и хрящей, плазмой (около 4—5%, или 2,8 л), лимфой и трансцеллюлярной водой (цереброспинальная и внутрисуставная жидкости, содержимое желудочно-кишечного тракта), не принимающей активного участия в метаболических процессах.
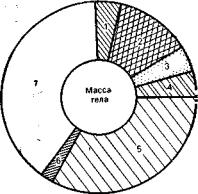
Рис. 1.1. Распределение воды в организме.
1—плазма (4,5% массы тела); 2 —интерстициальная жидкость и ли и фа (12%); 3— вода плотных тканей и хрящей (4,5%); 4 — необменная вода костей (4,5%); 5 — внутриклеточная вода (33%); 6 — трансцеллюлярная вода
(1,5%); 7 — плотные ткани (40%).
Внеклеточная жидкость омывает клетки и является транспортной средой для метаболических субстанций, обеспечивающих нормальную жизнедеятельность клеток. Через нее в клетку проникают кислород, различные вещества из крови и желудочно-кишечного тракта и выводятся продукты метаболизма клетки, которые затем попадают в кровь и экскретируются легкими, почками и печенью.
Плазма — часть внеклеточной жидкости — служит средой для эритроцитов, лейкоцитов и тромбоцитов. Содержание белков в плазме примерно 70 г/л, что значительно превышает содержание их в интерстициальной жидкости (10—30 г/л). На долю чистой воды в плазме приходится в связи с этим 93% объема, т. е. несколько меньше, чем в инстерстициальной жидкости.
Интерстициальная жидкость представляет собой жидкость внеклеточного и внесосудистого пространств (вместе с лимфой). По определению С. Bernard, это «внутреннее море», в котором активно живут клетки.
Строго говоря, интерстициальное пространство заполнено не свободно перемещающейся жидкостью, а гелем, удерживающим воду в фиксированном состоянии. Основу геля составляют гликозаминогликаны, преимущественно гиалуроновая кислота. Таким образом, интерстициальная жидкость является транспортной средой, а точнее, фиксированным «перевалочным пунктом», который благодаря своему статичному состоянию не позволяет растекаться по организму транспортируемым субстратам, движущимся от капилляров к клеткам, и, следовательно, концентрирует эти субстраты в нужном месте.
Значение интерстициального пространства невозможно оценивать и обсуждать без упоминания о лимфатической системе. Лимфа по существу
