
- •1. Исторические этапы развития дерматовенерологии.
- •3. Процесс ороговения, меланогенез. Патоморфологические изменения в эпидермисе и дерме.
- •4. Пятно. Клинические разновидности.
- •5. Экссудативные первичные высыпные элементы: волдырь, пустула, пузырек, пузырь. Вторичные высыпные элементы. Понятие о полиморфизме.
- •6. Пролиферативные первичные высыпные элементы: папула, бугорок, узел. Вторичные высыпные элементы. Понятие о полиморфизме
- •7. Дерматиты. Общая характеристика, классификация. Роль облигатных раздражителей и веществ, вызывающих сенсибилизацию, в патогенезе развития дерматита.
- •9. Простой контактный дерматит от действия облигатных химических раздражителей (кислоты, щелочи). Клиника. Лечение. Профилактика.
- •10. Поздняя кожная порфирия. Этиология и патогенез. Клинические проявления. Лечение и профилактика.
- •11. Ознобление. Патогенез. Клинические разновидности. Лечение профилактика.
- •12. Аллергические дерматиты. Этиология, патогенез. Клиника. Лечение, профилактика.
- •13. Токсикодермии. Общая характеристика, патогенез, типы аллергических реакций. Клинические разновидности. Лечение, профилактика
- •14. Макуло-папулезные формы токсикодермии. Фиксированная эритема. Йодистые и бромистые угри (йододерма и бромодерма). Клиника. Лечение. Профилактика.
- •15. Многоформная экссудативная эритема. Этиология. Патогенез. Клинически е проявления. Лечение, профилактика.
- •16. Эпидермальный некролиз. Синдром Стивенса-Джонсона. Этиология, патогенез. Клинические проявления. Лечение, профилактика.
- •1) Прием лс:
- •2) Характер поражения со:
- •4) Высыпания на коже:
- •17. Эпидермальный некролиз. Синдром Лайелла. Этиология, патогенез. Клинические проявления. Лечение, профилактика.
- •19. Экзема (истинная, дисгидротическая, помфолекс). Этиология, патогенез, патоморфология. Клиника. Лечение и профилактика.
- •20. Микробная и микотическая экзема. Этиология, патогенез, патоморфология. Клиника. Лечение и профилактика.
- •21. Атопический дерматит. Этиология, патогенез. Клиника. Лечение, профилактика.
- •22. Острые поверхностные стафилодермии. Клинические разновидности. Диагностика. Лечение. Профилактика.
- •23. Острые глубокие стафилодермии. Клинические разновидности Особенности течения фурункула на лице. Клиника, диагностика, лечение.
- •24. Хроническая стафилодермия. Патогенетические факторы развития. Клиника. Лечение. Профилактика.
- •25. Эпидемическая стафилококковая пузырчатка новорожденных. Клиника, дифференциальная диагностика с сифилитической пузырчаткой. Лечение, профилактика.
- •26. Острые стрептодермии. Клинические разновидности. Клиника, диагностика. Лечение, профилактика.
- •27. Хронические стрептодермии. Вульгарная эктима. Клиника, диагностика. Лечение, профилактика.
- •28. Чесотка. Эпидемиология, характеристика возбудителя, диагностика. Клиника, лечение, профилактика.
- •29. Норвежская чесотка. Характеристика возбудителя. Эпидемиология. Диагностика. Клиника. Лечение. Профилактика.
- •30. Педикулез. Эпидемиология, характеристика возбудителя, диагностика. Клиника, лечение, профилактика.
- •31. Дерматомикозы. Общая характеристика, классификация, эпидемиология. Условно-патогенные, патогенные микромицеты и патогенетические факторы развития заболевания.
- •32. Малассезиозы (кератомикозы) - разноцветный отрубевидный лишай, трихоспория. Характеристика возбудителей, диагностика. Клиника. Лечение, профилактика.
- •33. Поверхностный кандидоз слизистых оболочек: полости рта, вульвовагинит, баланопостит. Патогенетические факторы. Клинические проявления. Лечение и профилактика.
- •35. Дерматофитии (патогенные дерматомицеты): микоз стоп и кистей, генерализованный микоз, онихомикоз. Эпидемиология, характеристика возбудителей, диагностика. Клиника. Лечение, профилактика.
- •36. Паховая эпидермофития. Эпидемиология, характеристика возбудителя, диагностика. Клиника. Лечение, профилактика
- •37. Трихофития поверхностная. Эпидемиология, характеристика возбудителей, диагностика. Клиника. Лечение, профилактика.
- •38. Инфильтративно- нагноительная трихофития. Эпидемиология, характеристика возбудителей, диагностика. Клиника. Лечение, профилактика.
- •39. Дифференциальная диагностика паразитарного и вульгарного сикозов.
- •40. Микроспория. Эпидемиология, характеристика возбудителей, диагностика. Клиника. Лечение, профилактика.
- •42. Дискоидная и диссеминированная красная волчанка. Этиология и патогенез. Клинические проявления. Патоморфология. Лечение. Диспансеризация.
- •43. Ограниченные формы склеродермии. Этиология и патогенез. Клинические проявления. Патоморфология. Лечение. Диспансеризация.
- •Жалобы и анамнез
- •47. Псориаз. Этиология, патогенез, патоморфология. Клинические разновидности.Лечение. Диспансеризация.
- •48. Вирусные дерматозы. Общая характеристика. Простой пузырьковый герпес. Характеристика возбудителей. Клиника. Лечение, профилактика.
- •49. Опоясывающий герпес. Этиология, патогенез. Клинические разновидности, лечение, профилактика.
- •I. Продромальный период
- •II. Острые проявления
- •III. Остаточные явления (пгн)
- •50. Бородавки. Папилломовирусная инфекция. Заразительный контагиозный моллюск. Характеристика возбудителей. Клинические проявления. Лечение. Профилактика.
- •1 Неспецифические нетрепонемные тесты:
- •2 Специфические трепонемы тесты.
- •52. Общая характеристика течения сифилиса. Современная классификация воз. Инкубационный период.
- •53. Ранний период сифилиса: первичный период. Твердый шанкр, клинические проявления. Атипичные и осложненные шанкры. Диагностика. Лечение. Профилактика.
- •3. Осложненные твердые шанкры:
- •54. Дифференциальная диагностика твердого шанкра с мягким шанкром и простым пузырьковым герпесом.
- •55. Ранний период сифилиса: вторичный период. Пятнистые сифилиды. Алопеция. Клиника Диагностика (серодиагностика). Лечение. Профилактика.
- •56. Ранний период сифилиса: вторичный период. Папулезные сифилиды. Клиника. Диагностика (серодиагностика). Лечение. Профилактика.
- •57. Ранний период сифилиса: вторичный период. Пустулезные сифилиды. Клиника. Диагностика (серодиагностика). Лечение. Профилактика.
- •58. Поздний период сифилиса: розеола Фурнье, бугорковые и гуммозные сифилиды. Клиника, диагностика (серодиагностика). Лечение.
- •59. Серодиагностика сифилиса. Скрытый ранний и поздний сифилис. Лечение.
- •60. Ранний врожденный сифилис: плода, грудного возраста, раннего детского возраста. Клинические проявления, диагностика. Профилактика.
- •61. Поздний врожденный сифилис. Клинические проявления, диагностика. Профилактика.
- •62. Лепра. Характеристика возбудителя. Эпидемиология. Лепроматозный тип лепры. Клинические проявления. Диагностика. Лепрозории. Лечение. Профилактика.
- •Мультибациллярная проказа
- •Олигобациллярная проказа
- •Препараты при лепре
- •63. Лепра. Характеристика возбудителя. Эпидемиология. Турбекулоидный и недифференцированный типы. Клинические проявления. Диагностика. Лепрозории. Лечение. Профилактика.
- •64. Туберкулез кожи. Характеристика возбудителя. Эпидемиология. Туберкулезная волчанка. Клинические разновидности. Диагностика. Люпозории. Лечение. Профилактика.
- •65. Туберкулез кожи. Характеристика возбудителя. Эпидемиология. Скрофулодерма. Бородавчатый туберкулез. Клинические разновидности. Диагностика. Люпозории. Лечение. Профилактика.
- •66. Туберкулез кожи. Характеристика возбудителя. Эпидемиология. Диссеминированные формы туберкулеза. Клинические разновидности. Диагностика. Люпозории. Лечение. Профилактика.
- •67. Дифференциальная диагностика бугоркового сифилида и туберкулезной волчанки.
- •68. Соединительно-тканные доброкачественные опухоли кожи. Фиброма. Дерматофиброма. Ксантелязмы. Этиология. Классификация, диагностика, лечение.
- •69. Классификация сосудистых аномалий кожи. Этиология. Классификация, диагностика, лечение.
- •1. Мальформации с медленным кровотоком.
- •2. Мальформации с быстрым кровотоком:
- •3. Комбинированные сложные сосудистые мальформации.
- •Гемангиома
- •Мальформации
- •70. Меланоцитарные невусы – Этиология. Классификация, диагностика, профилактика.
33. Поверхностный кандидоз слизистых оболочек: полости рта, вульвовагинит, баланопостит. Патогенетические факторы. Клинические проявления. Лечение и профилактика.
Кандидозы - многообразная группа заболеваний, вызываемая микромицетами рода Candida
С. Albicans 70-80%, C. glabrata, C. tropicalis - диморфные микромицеты, не имеют спор, размножаются почкованием, образуют псевдомицелий.
Беременные женщины подвержены инфицированию, т.к. у них во время беременности в СО увеличивается количество гликогена (питательная среда для грибов). Опасно тем, что может передать ребенку через плаценту или родовые пути.
Предрасполагающие факторы (общие):
травмы - зубные протезы, тесная синтетическая одежда;
авитаминозы, дефицит Fe;
возраст (дети и пожилые);
беременность;
СД, гипофункция надпочечников;
Иммунодефицит (ВИЧ, онкология);
Дисбиоз, прием АБ.
Молочница (по-другому - SOOR, псевдомембранозный кандидоз) - поражение СО полости рта и влагалища. Включает в себя белые рыхлые пленки (грибы), слущенный эпителий и остатки пищи.
Образуются белые пленки - колонии грибов, располагаются на отечном, гиперемированном основании. Сначала снимаются легко, потом тяжелее и остаются мокнущие эрозивные поверхности.

Может быть кандидозная ангина - общее состояние не нарушено, боли и темпы нет.
Кандидозный глоссит - скротальный (складчатый) язык. Мб черный волосатый язык при присоединении инфекции (микс). Возникает гиперплазия сосочков. Такой язык может быть признаком системного кандидоза.
Субъективные ощущения: сухость во рту, жжение, усиливающееся при приеме острой и горячей пищи.


Кандидоз углов рта (заеды) - возникает из-за распространения заболевания со СО рта и может сочетаться с хейлитом. Развивается на фоне недостатка витамина В2.
Характерна гиперемия, на фоне которой находятся белые пленки, эрозии (в виде трещин).
Кандидозный хейлит - отечность и синюшность красной каймы губ, шелушение с жжением, болью.
Кандидозный вульвовагинит - часто у беременных. Влагалище и вульва гиперемированы, с белесоватыми пятнами и мелкими везикуло-пустулами. Творожистые выделения из половых путей, зуд, жжение

Кандидозный баланопостит - может развиться в результате заражения от женщин с к. вульвовагинитом. СО головки полового члена и внутреннего листка крайней плоти становится красной, блестящей, с мелкими эрозиями, с везикуло-пустулами и белым налетом. Сопровождается зудом и жжением.

Лечение:
Фунгицидная терапия:
Капс. Флюконазол 150 мг
Итраконазол 100 мг
Пимафуцин табл. свечи. крем
Наружно: на кожу Тридерм, Кандидерм (бетаметазон, гентамицин, клотримазол) х2 в сутки, Тетрадерм
На СО: бурА с глицерином, фукорцин, Кандид р-р.
34. Поверхностный кандидоз складок: межпальцевая дрожжевая эрозия, интертриго. Кандидозная паронихия и онихомикоз. Хронический гранулематозный кандидоз. Патогенетические факторы. Клинические проявления. Лечение и профилактика.
Вызвается микромицетами рода Candida.
Микромицеты этого рода широко распространены в природе, особенно часто они культивируются на ягодах, овощах, фруктах. Известно около 150 видов микромицетов рода Candida, но в 90% случаев поражение вызывают С. albicans, реже С. tropicalis, С. krusei, С. lusitaniae, С. parapsilosis.
Candida albicans — наиболее распространенный возбудитель оппортунистических микозов. Дрожжи и дрожжеподобные микромицеты— это несовершенные возбудители, представленные овальными клетками, размножающимися бесполым путем за счет вегетативной части мицелия. Дрожжи размножаются только почкованием, образуют псевдомицелий.
Дрожжеподобные микромицеты рода Candida не являются истинными диморфными микромицетами, так как в тканях можно выявлять как дрожжевые клетки, так и гифы. Переход дрожжей в мицелиальную фазу можно наблюдать при их культивировании при комнатной температуре (22—25 градусов).
Candida albicans является обычным представителем микрофлоры слизистых оболочек желудочно-кишечного тракта, ротовой полости, кожи ,влагалища. Наиболее патогенетически значимыми в развитии патологического процесса являются ферменты (адгезины, фосфолипазы, кислые протеазы) и токсины (эндотоксин и гемолизин), обеспечивающие высокую инвазивность.
В 90% всех случаев кандидоз — это эндогенная инфекция, характеризующаяся поражением кожи, слизистых оболочек и реже внутренних органов. Носительсто микромицетов рода Candida на слизистой оболочке рта имеют около 50% клинически здоровых лиц, на слизистой оболочке половых органов их обнаруживают у 30% здоровых женщин. Кандидозы-маркер ВИЧ-инфекции и сахарного диабета.
Тольков в 10% случаев наблюдается экзогенное инфицирование микромицетами Candida алиментарным и контактно-бытовым, половым путями. Доказано внутриутриутробное заражение новорожденных детей и при прохождении их через родовые пути, молочница развивается при кормлении грудью.
В патогенезе развития дерматомикозов выделим: адгезию, колонизацию и инвазию.
Поверхностный кандидоз слизистых оболочек, кожи, ногтей:
—молочница- кандидоз слизистой оболочки полости рта и влагалища
кандидозный глоссит
—кандидозый ангулярный стоматит углов рта (заеды)
— кандидоз крупных складок кожи (интертриго или опрелости)
- межпальцевая дрожжевая эрозия
— кандидоз гладкой кожи;
— кандидозные онихии и паронихии.
Хронический генерализованный (гранулематозный) кандидоз.
Дополнительно выделяют кандидамикиды (левуриды) — вторичные аллергические высыпания.
Кандидоз крупных складок ( интертриго, опрелости) наблюдается чаще в пахово-мошоночной области, в межъягодичной складке, часто у детей грудного возраста, под молочными железами у женщин, реже в подмышечных впадинах и складках живота у тучных людей.Заболевание начинается с высыпания мелких величиной с булавочную головку пузырьков и пустул,которые сливаются и вскрываются с образованием зрозий, быстро разрастающихся по периферии и сливающихся между собой.
Эрозии имеют полициклические края, четко отграниченные от окружающей кожи, края очагов имеют фестончатые очертания, по периферии видна беловатая полоса отслаивающегося эпидермиса. В глубине складок нередко образуются болезненные трещины. Высыпания сопровождаются зудом, болезненностью.

При межпальцевом кандидозе (межпальцевая дрожжевая эрозия), который чаще встречается у женщин, (болезнь домашних хозяек), когда поражаются складки третьего и четвертого межпальцевых складок кистей, где происходит вскрытие везикуло-пустул с образованием мокнущих ярко-красного цвета эрозий. На стопах межпальцевой кандидоз встречается редко. Кандидоз гладкой кожи развивается, как правило, вторично при распространении процесса с кожных складок, слизистых оболочек или околоногтевых валиков. Клиническая картина напоминает поражение кожи периферии складок. Отмечаются пузырьки, пустулы различных размеров с тонкой покрышкой с мутным содержимым. Везикуло-пустулы быстро вскрываются с образованием мелких эрозий. По краям очага видна белесоватая полоска отслаивающегося рогового слоя.


Кандидозные онихии и паронихии возникают в результате местной травматизации кожи. Вначале поражается околоногтевой валик, что проявляется его гиперемией и отечностью. При надавливании на валик из-под него выделяется скудное, серозно-гнойное отделяемое. Со временем острые явления исчезают, процесс принимает хроническое течение, кожа в области околоногтевого валика становится инфильтрированной, приобретает синюшную окраску, исчезает эпонихиум. В дальнейшем с ногтевого валика процесс переходит на ноготь, который становится тусклым, на нем появляются поперечные бороздки.

Для кандидозной онихии характерен проксимальный тип поражения ногтевой пластинки, латеральный тип возникает реже. Ногтевые пластинки утолщаются, становятся грязно-серого, зеленого, вплоть до черного цвета. У детей ногти могут поражаться первично, без развития паронихии, при этом ногтевая пластинка может разрушаться.
Кандидоз хронический генерализованный (гранулематозный) развивается в детском возрасте, чаще на фоне выраженного нарушения иммунитета (особенно Т-клеточного), снижения выработки антикандидозного IgA, нарушения функции нейтрофилов и макрофагов, участвующих в фагоцитозе и эндокринопатии, вследствие чего развивается генерализованное поражение кожи и слизистых оболочек. Первые проявления генерализованного кандидоза могут локализоваться на слизистых оболочках полости рта и на губах в виде гранулем красного цвета с быстро возникающими веррукозными разрастаниями в углах рта и выраженным хейлитом с массивным наслоением серозно-гнойных корок. Возможны тяжелые поражения с локализацией на волосистой части головы ,шее, коже туловища в виде гранулем, узлов красного или желтого цвета с изъязвлениями, покрытыми корками на фоне тяжелого общего состояния и поражения внутренних органов. Затем возникают паронихиии, онихии с вегетациями в области околоногтевых валиков и под ногтями.
Ногтевые пластинки теряют блеск, утолщаются, деформируются. После разрешения процесса на гладкой коже остается рубцовая атрофия. Гранулематозные разрастания на волосистой части головы напоминают глубокие формы пиодермии, в исходе процесса приводят к необратимой алопеции. При тяжелом иммунодефицитном состоянии возможно развитие висцерального кандидоза в виде кандидозной пневмонии, менингита, поражения почек, кишечника, печени, сердца и кандидозного сепсиса.
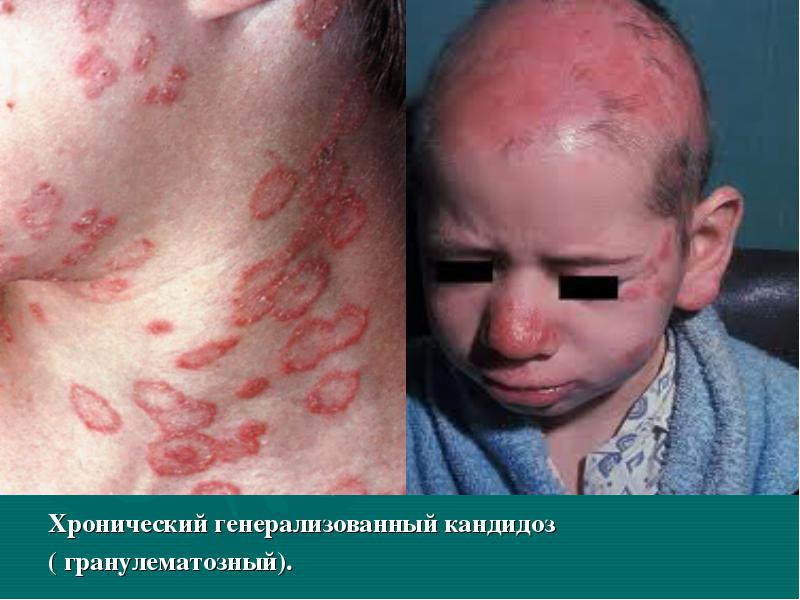

Диагностика.
Окончательный диагноз ставится на основании лабораторных исследований: микроскопии соскобов кожи, мазков со слизистых оболочек, посевов материала, полученного путем соскобов с тампона, а также биоптатов. Имеет значение гистологическое изучение биоптатов слизистых оболочек, полученных путем браш-биопсии, взятие материала для биопсии из более глубоких слоев не рекомендуется из-за опасности занесения в ткани инфекции. В проведении диагностики необходимо участие эндокринолога, терапевта, клинического миколога.
Критерии диагностики хронического кандидоза кожи и слизистых оболочек:
• характерная клиническая картина;
• обнаружение при микроскопии активно вегетирующих форм дрожжевых микромицетов: псевдомицелия, почкующихся клеток;
•культуральная диагностика
Лечение.
При кандидозах лечение должно быть этиологическим и патогенетическим. Необходимо выявить и ликвидировать факторы, способствовавшие возникновению заболевания. Хороший эффект отмечен при применении системных и топических противогрибковых препаратов: флуконозола (Дифлюкан*), кетоконазола (Низорал*), амфотерицина Б. У взрослых флуконазол применяют по 50 мг ежедневно или по150 мг еженедельно 2—3 нед. Итраконазол — по 200 мг/сут 2 нед или по 400 мг/сут 7 дней. Кетоконазол — по 200 мг/сут в течение 1—2 нед.
У детей доза флуконазола рассчитывается в зависимости от возраста, с учетом тяжести инфекции. При поверхностных формах кандидоза с успехом применяются наружные средства: 1—2% раствор анилиновых красок, клотримазол (Кандид*), изоконазол (Травоген*), - (Пимафуцин*кандидерм).
Прогноз. Как правило, прогноз благоприятный. Если не устранены предрасполагающие факторы, возможны рецидивы.
