
- •История детской хирургии в России.
- •Организация детской хирургической помощи в Краснодарском крае.
- •Диспансеризация и реабилитация детей, перенесших гнойно-септические заболевания.
- •Особенности хирургии детского возраста. Вопросы деонтологии и врачебной этики.
- •Инвагинация кишечника у детей. Этиопатогенез, классификация, дифференциальная диагностика, методы лечения. 341
- •Принципы лечения гнойной хирургической инфекции у детей.
- •Острый гематогенный остеомиелит у детей. Этиопатогенез, классификация, диагностика, принципы лечения.
- •Острый гематогенный остеомиелит у детей старшего возраста. Классификация, клиника, диагностика, принципы лечения.
- •Эпифизарный остеомиелит у детей. Особенности течения, диагностика, принципы лечения.
- •Гнойно-воспалительные заболевания мягких тканей у новорожденных (некротическая флегмона новорожденных, острый гнойный мастит). Клиника, диагностика, принципы лечения.
- •Некротическая флегмона новорожденных. Этиопатогенез, дифференциальная диагностика, особенности хирургического лечения.
- •Омфалит у детей. Классификация, клиника, лечение.
- •Абсцесс и флегмона мягких тканей у детей. Клиника, дифференциальная диагностика, принципы лечения.
- •Панариций у детей. Классификация, диагностика, принципы хирургического лечения.
- •Острый аппендицит у детей старшего возраста. Клиника, диагностика, лечение.
- •Особенности острого аппендицита у детей до 3-х лет. Диагностика, принципы лечения.
- •Осложнения острого аппендицита у детей. Клиника, диагностика, лечение.
- •Дифференциальная диагностика острого аппендицита у детей.
- •Первичный перитонит у детей. Причины возникновения. Клиника, диагностика, дифференциальная диагностика, лечение.
- •Атрезия пищевода у детей. Клиника, диагностика, принципы лечения.
- •Антенатальная диагностика врождённых пороков и её роль в современной детской хирургии.
- •Правила транспортировки новорождённых с пороками развития, требующими экстренного оперативного лечения.
- •Высокая врожденная кишечная непроходимость. Клиника, диагностика, принципы лечения.
- •Низкая врожденная кишечная непроходимость. Клиника, дифференциальная диагностика, лечебная тактика.
- •Врожденный пилоростеноз. Клиника, диагностика, принципы лечения.
- •Грыжа пупочного канатика. Классификация, методы лечения.
- •Гастрошизис. Диагностика, дифференциальная диагностика, лечебная тактика.
- •Пупочная грыжа у детей. Клиника, диагностика, лечебная тактика.
- •Паховая грыжа у детей. Клиника, диагностика, особенности хирургического лечения.
- •Ущемленная паховая грыжа у детей. Клиника, диагностика, показания к консервативному и оперативному лечению.
- •Парапроктит у детей. Клиника, диагностика, лечение.
- •Кровотечения из верхних отделов желудочно-кишечного тракта у детей. Причины, клиника, диагностика, лечебная тактика.
- •Кровотечения из нижних отделов пищеварительного тракта у детей. Причины, клиника, диагностика, лечение.
- •Синдром портальной гипертензии у детей. Этиопатогенез, классификация, методы диагностики и лечения.
- •Тупая травма живота у детей с повреждением паренхиматозных органов. Клиника, диагностика, лечебная тактика.
- •Тупая травма живота у детей с повреждением полых органов. Клиника, диагностика, лечебная тактика.
- •Закрытая травма живота у детей с повреждением селезёнки. Клиника, диагностика, современные органосохраняющие подходы в лечении.
- •Врожденная диафрагмальная грыжа с асфиксическим синдромом. Клиника, диагностика, лечебная тактика.
- •Острая деструктивная пневмония у детей. Этиопатогенез, классификация, принципы диагностики.
- •Внутрилегочные формы деструктивной пневмонии у детей. Клиника, диагностика, лечебная тактика.
- •Легочно-плевральные формы деструктивной пневмонии у детей. Клиника, диагностика, лечебная тактика.
- •Напряженный пиопневмоторакс при острой деструктивной пневмонии у детей. Диагностика, лечебная тактика.
- •Фимоз и парафимоз у детей. Клиника, диагностика, лечебная тактика.
- •Баланопостит у детей. Клиника, диагностика, лечение.
- •Гемангиомы у детей. Классификация, клиника, диагностика, методы лечения.
- •Лимфангиомы у детей. Классификация, клиника, диагностика, лечебная тактика.
- •Пигментные пятна у детей (невус, юношеская меланома, винное пятно). Дифференциальная диагностика, осложнения, принципы лечения.
- •Ранняя спаечная кишечная непроходимость у детей. Классификация, особенности клинического течения и лечебной тактики.
- •Поздняя спаечная кишечная непроходимость у детей. Классификация, особенности клинического течения и лечебной тактики.
- •Синдром рвоты у новорожденных и грудных детей. Причины возникновения, дифференциальная диагностика.
- •Пороки развития ануса и прямой кишки у детей. Классификация, клиника, диагностика.
- •Повреждения мягких тканей. Принципы лечения гнойных ран у детей.
- •Особенности онкологии детского возраста. Организация онкологической помощи детям.
- •Синдром пальпируемой опухоли в животе и забрюшинном пространстве у детей. Тактика врача-педиатра. Методы обследования. Дифференциально-диагностический алгоритм.
- •Врождённый гидронефроз у детей. Этиопатогенез, диагностика, дифференциальная диагностика.
- •Интенсивная терапия при перитоните у детей.
- •Патология вагинального отростка брюшины у детей (паховая грыжа, водянка оболочек яичка и семенного канатика, крипторхизм). Этиопатогенез, клиника, принципы лечения.
- •Синдром отёчной мошонки у детей (травма, перекрут яичка, некроз гидатиды Морганьи, орхоэпидидимит). Клиника и диагностика, принципы лечения.
Синдром пальпируемой опухоли в животе и забрюшинном пространстве у детей. Тактика врача-педиатра. Методы обследования. Дифференциально-диагностический алгоритм.
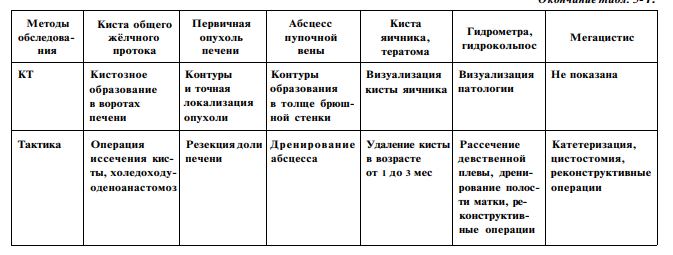
К заболеваниям этой группы относят пороки развития, травматические повреждения, гнойно-септические заболевания, опухоли (как брюшной полости, так и забрюшинного пространства). Увеличение живота при рождении и пальпируемое опухолевидное образование нередко бывают единственным симптомом заболевания.
В верхнем этаже брюшной полости плотные неподвижные объёмные образования чаще исходят из печени и могут быть: солитарной кистой печени, кистой общего жёлчного протока, доброкачественной или злокачественной опухолью, подкапсульной гематомой печени, абсцессом пупочной вены.
В среднем этаже брюшной полости подвижные округлые эластические образования чаще бывают энтерокистомами.
Образования, пальпируемые в нижнем этаже брюшной полости, связаны с патологией органов малого таза: солитарная или тератоидная, осложнённая или неосложнённая киста яичника, гидрокольпос и гематометра при атрезии влагалища и девственной плевы, нейрогенный мочевой пузырь, киста урахуса.
Клиническая картина
Антенатальное обследование плода позволяет выявить наличие объёмного образования, локализовать его в брюшной полости или забрюшинно, поставить предварительный диагноз.
Единственным симптомом при рождении ребёнка может быть пальпируемое в различных областях брюшной полости объёмное образование, чаще подвижное, безболезненное, с ровными контурами, сопровождающееся увеличением размеров живота.
Диагностика.|
После рождения проводят комплексное обследование. УЗИ позволяет уточнить локализацию забрюшинного или внутрибрюшинjporo образования, определить его структуру и связь с внутренними органами.
\ Дифференциальная диагностика и тактика лечения наиболее часjto встречающихся заболеваний представлены в табл. 5-1.


Врождённый гидронефроз у детей. Этиопатогенез, диагностика, дифференциальная диагностика.
Гидронефроз — прогрессирующее расширение лоханки и чашечек, возникающее вследствие нарушения оттока мочи в области лоханочно-мочеточникового сегмента.
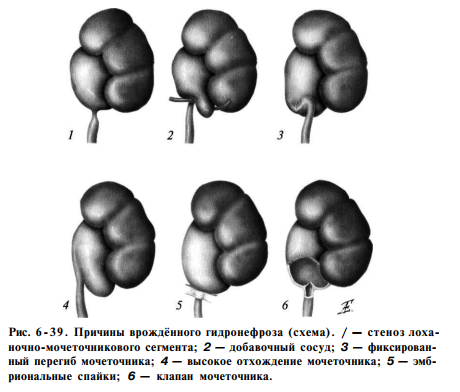
Причины, вызывающие гидронефроз, могут быть анатомическими и функциональными, обусловленными дисплазией мышц и нервных элементов стенки сегмента и нарушением проходимости в нём перистальтической волны.
Наиболее частая причина гидронефроза в детском возрасте — стеноз лоханочно-мочеточникового сегмента. Следствием антенатального воспаления бывают эмбриональные тяжи и спайки, сдавливающие его извне или вызывающие фиксированный перегиб. У части больных затруднение опорожнения лоханки связано с наличием добавочных (аберрантных) нижнеполюсных сосудов. Высокое отхождение мочеточника — следствие врождённой аномалии, приводящее к преимущественному расширению нижней части лоханки. Ещё одной из причин гидронефроза могут быть клапаны мочеточника, локализующиеся в области лоханочно-мочеточникового сегмента и либо представляющие собой складку слизистой оболочки (ложные клапаны), либо в их состав входят все слои мочеточника (истинные клапаны).
Независимо от причин, вызывающих развитие гидронефроза, его патогенез сходен во всех случаях. Задержка мочи в лоханке вследствие затруднённого оттока вызывает ишемию и постепенную атрофию почечной паренхимы. Скорость развития этого процесса связана со степенью обструкции и типом лоханки. При внутрипочечной лоханке этот процесс развивается быстрее. При наличии препятствия оттоку лоханка некоторое время справляется с функцией выведения мочи за счёт рабочей мышечной гипертрофии, затем наступает её атония, лоханка значительно растягивается, чашечки увеличиваются и приобретают монетообразную форму.
Интересен факт, что даже при выраженном блоке почка длительное время остаётся работоспособной. Спасают почку пиелоренальные рефлюксы. Повышение давления в лоханке приводит к поступлению мочи из лоханки в канальцы (тубулярный рефлюкс). При выраженной обструкции мочеточника возможен разрыв форникальных зон, при этом моча проникает в интерстициальное пространство, откуда оттекает по венозным и лимфатическим сосудам (пиеловенозный и пиелолимфатический рефлюксы). Но вместе с тем пиелоренальные рефлюксы вызывают воспаление паренхимы и приводят к замещению её рубцовой тканью.
Стаз мочи и ишемия органа способствуют присоединению такого грозного осложнения гидронефроза, как обструктивный пиелонефрит, встречающийся у 87% больных.
Клиническая картина
Основные клинические проявления гидронефроза — болевой синдром, изменения в анализах мочи и синдром пальпируемой опухоли в брюшной полости.
Болевой синдром возникает у 80% больных. Боли носят разнообразный характер — от ноющих тупых до приступов почечной колики. Частота и интенсивность болей связаны с присоединением пиелонефрита и/или растяжением почечной капсулы на фоне резкого нарушения оттока мочи. Боль обычно локализуется в области пупка, лишь дети старшего возраста жалуются на боль в поясничной области.
Изменения в анализах мочи характеризуются лейкоцитурией и бактериурией (при присоединении пиелонефрита) либо гематурией (за счёт пиелоренального рефлюкса и форникального кровотечения).
Синдром пальпируемой опухоли — нередкое клиническое проявление гидронефроза, особенно у маленьких детей со слабо развитой передней брюшной стенкой. Образование врач обычно выявляет случайно при пальпации брюшной стенки. Иногда его находят и сами родители, что становится причиной обращения к врачу. Опухолевидное образование обычно имеет чёткие контуры, эластическую консистенцию, при пальпации смещается.
Диагностика
Основные методы диагностики гидронефроза у детей — УЗИ, экскреторная урография, радионуклидное исследование и почечная ангиография.
При УЗИ выявляют увеличение размеров почки за счёт расширения её коллекторной системы, истончение и уплотнение паренхимы (рис. 6-40). Мочеточник не визуализируется.
Следующий этап исследования — выполнение экскреторной урографии. Характерная рентгенологическая картина гидронефроза — расширение и монетообразная деформация чашечек, их шеек, расширение лоханки, более выраженное при её внепочечном расположении (рис. 6-41). Следует отметить, что при выполнении экскреторной урографии больным с подозрением на гидронефроз обязательным является выполнение отсроченных (через 1—6 ч) рентгеновских снимков для получения чёткой картины на фоне снижения функций почек и большого объёма коллекторной системы. Мочеточник при гидронефрозе визуализируется редко, обычно на отсроченных снимках; он узкий, контрастируется по цистоидному типу, ход его обычный.
Выполнение радионуклидного исследования позволяет количественно оценить степень сохранности почечных функций и определить тактику лечения.
Если при УЗИ заподозрен гидронефроз, а при экскреторной урографии даже на отсроченных снимках изображения коллекторной системы почки нет, можно думать о значительном снижении её функций. В этих случаях уточнить диагноз помогает ангиографическое исследование. Оно даёт представление об ангиоархитектонике почки, а иногда позволяет установить и такую причину гидронефроза, как аберрантный сосуд.
Нередко трудности возникают при дифференциальной диагностике гидронефроза и гидрокаликоза, характеризующегося стойким расширением чашечек при нормальных размерах лоханки и хорошей проходимости лоханочно-мочеточникового сегмента. Заболевание — результат медуллярной дисплазии, сопровождается недоразвитием и истончением мозгового вещества почки. Диагностике помогают экскреторная урография с выполнением отсроченных снимков и ангиографическое исследование. При гидрокаликозе почечные артерии сохраняют сегментарное строение, диаметр основных стволов обычный, отмечают обеднение и истончение сосудистого рисунка в участках расположения чашечек.
Лечение
Лечение гидронефроза только оперативное.
Объём оперативного вмешательства зависит от степени сохранности почечных функций.
Если функции почки снижены умеренно, выполняют реконструктивно-пластическую операцию — резекцию изменённого лоханочномочеточникового сегмента с последующей пиелоуретеростомией (операция Андерсена—Кучеры).
В случае значительного снижения функций почек можно прибегнуть к предварительной деривации мочи с помощью нефростомии.
При последующем улучшении почечных функций, выявляемом с помощью радионуклидного исследования, возможно выполнение реконструктивной операции.
Если изменения функций почки необратимы, встаёт вопрос о нефрэктомии.
Прогноз
Послеоперационный прогноз заболевания во многом зависит от степени сохранности функций почки и активности пиелонефрита.
Диспансерное наблюдение за детьми, перенёсшими оперативное вмешательство по поводу гидронефроза, осуществляют совместно уролог и нефролог. Контрольную урографию выполняют через 6-12 мес, УЗИ и радиоизотопное исследование проводят ежегодно. Хорошая проходимость лоханочно-мочеточникового сегмента и отсутствие обострений пиелонефрита в течение 5 лет позволяют снять ребёнка с учета.
