
4 курс / Акушерство и гинекология / Осенний семестр / АиГ Осень 2
.pdf
РАЗДЕЛ I
152 |
МЕТОДЫ ДИАГНОСТИКИ |
11.3. КАРДИОТОКОГРАФИЯ
ОБОСНОВАНИЕ
Показатели сердечной деятельности наиболее точно характеризуют функциональное состояние плода в анте- и интранатальном периодах. Мониторный контроль за сердечной деятельностью плода осуществляется с помощью специально предназначенных для этих целей приборов — кардиотокографов (фетальных кардиомониторов). Современные кардиомониторы основаны на принципе Допплера, использование которого позволяет регистрировать изменение интервалов между отдельными циклами сердечной деятельности плода, которые преобразуются в изменения ЧСС и отображаются в виде светового, звукового, цифрового сигналов и графического изображения (кардиотокограмма). Приборы оснащены также тензометрическими датчиками для одновременной регистрации сократительной деятельность матки. Во время схватки давление на тензометрический датчик, расположенный на животе беременной, повышается пропорционально внутриматочному давлению и преобразуется датчиком в электрические импульсы, регистрирующиеся в виде кривой. Таким образом, кардиотокограмма представляет собой две кривые, совмещённые по времени: одна из них отображает ЧСС плода, а другая — сократительную активность матки. Кривая маточной активности, помимо сокращений матки, регистрирует также двигательную активность плода.
ЦЕЛЬ
Цель кардиомониторного наблюдения — своевременная диагностика нарушения функционального состояния плода. Это позволяет выбрать адекватную тактику лечебных мероприятий, а также оптимальные срок и метод родоразрешения.
ПОКАЗАНИЯ
Показания к КТГ во время беременности — наличие факторов риска гипоксии плода: гестоза, гипертонической болезни, СД, анемии, изоиммунизации, переношенной беременности, многоплодной беременности, ЗРП, маловодия, отягощённого акушерского анамнеза (перинатальные потери), снижения двигательной активности плода, гемодинамических нарушений в системе «мать–плацента– плод» по данным допплерометрии. Во время родов проведение непрерывного кардиомониторирования плода показано всем роженицам.
МЕТОДИКА
Различают непрямую (наружную) и прямую (внутреннюю) КТГ. Во время беременности используется только непрямая КТГ; в настоящее время её применение наиболее распространено и в родах.
При непрямой кардиотографии наружный ультразвуковой датчик помещают на переднюю брюшную стенку матери в месте наилучшей слышимости сердечных тонов плода. На поверхность датчика наносят слой специального геля для обеспечения оптимального контакта с кожей. Наружный тензометрический датчик накладывают в области дна матки, на его поверхность гель не наносят. Пациентка с помощью специального устройства для регистрации шевелений плода самостоятельно отмечает каждый эпизод шевеления.
КТГ проводят в положении беременной (роженицы) на боку или полусидя во избежание возникновения синдрома сдавления нижней полой вены.
Для получения максимально точной информации о состоянии плода кардиомониторирование следует проводить не менее 20–30 мин. Такая продолжительность исследования обусловлена наличием у плода периодов сна и активности.
Прямую КТГ проводят только во время родов после излития ОВ и при открытии шейки матки не менее 2 см. При использовании внутренних датчиков спе-
Рекомендовано к покупке и прочтению разделом по акушерству сайта https://meduniver.com/
ИНСТРУМЕНТАЛЬНЫЕ НЕИНВАЗИВНЫЕ МЕТОДЫ ДИАГНОСТИКИ |
153 |
циальный спиралевидный электрод накладывают на кожу головки плода, для регистрации сократительной деятельности матки используют интраамниальный катетер. В настоящее время прямой метод КТГ не находит широкого применения в практической деятельности.
Проведение КТГ считается обоснованным с 32 нед беременности. Использование приборов с автоматическим анализом кардиотокограмм позволяет проводить оценку сердечной деятельности плода с 26 нед беременности.
ИНТЕРПРЕТАЦИЯ РЕЗУЛЬТАТОВ
Изучение кардиотокограммы начинают с определения базального ритма (рис. 11-10). Под базальным ритмом понимают среднюю величину между мгновенными значениями сердцебиения плода, сохраняющуюся неизменной в течение 10 мин и более, при этом не учитывают акселерации и децелерации.
Рис. 11-10. Базальная частота сердечных сокращений.
При характеристике базального ритма необходимо учитывать его вариабельность, т.е. частоту и амплитуду мгновенных изменений сердечных сокращений плода (осцилляций). Подсчёт частоты и амплитуды мгновенных осцилляций проводят в течение каждых последующих 10 мин. Амплитуду осцилляций определяют по величине отклонения от базального ритма, частоту — по количеству осцилляций за 1 мин.
В клинической практике наибольшее распространение получила следующая классификация типов вариабельности базального ритма:
•немой (монотонный) ритм, характеризующийся низкой амплитудой, (0,5 в минуту);
•слегка ундулирующий (5–10 в минуту);
•ундулирующнй (10–15 в минуту);
•сальтаторный (25–30 в минуту).
Наличие немого (монотонного) и слегка ундулирующего ритма обычно свидетельствует о нарушении функционального состояния плода. Ундулирующий и сальтаторный ритмы указывают на удовлетворительное состояние плода.
Помимо осцилляций при интерпретации кардиотограмм обращают внимание также на акцелерации и децелерации.
Акцелерации — повышение ЧСС на 15–25 в минуту по сравнению с исходной (базальной). Акцелерации возникают в ответ на шевеление плода, схватку, функциональные пробы, наличие акцелераций является благоприятным признаком и свидетельствует об удовлетворительном состоянии плода.
Под децелерациями понимают эпизоды замедления ЧСС на 30 ударов и более продолжительностью не менее 30 с. Различают три основные типа децелераций.
Ранние децелерации (тип I) начинаются одновременно со схваткой или с запаздыванием до 30 с и имеют постепенные начало и конец (рис. 11-11). Длительность и амплитуда ранних децелераций соответствуют длительности и интенсивности схватки. Ранние децелерации представляют собой рефлекторную реакцию плода на кратковременную ишемию головного мозга вследствие сдавления головки плода во время схватки. В отсутствие других патологических изменений на кардиотокограмме ранние децелерации не считают признаком гипоксии.
11 ГЛАВА

154 |
МЕТОДЫ ДИАГНОСТИКИ |
РАЗДЕЛ I
Рис. 11-11. Ранние децелерации.
Поздние децелерации (тип II) также связаны со схватками, но возникают через 30 с и более после начала сокращения матки (рис. 11-12). Поздние децелерации достигают пика после максимального напряжения матки, длительность их часто превышает продолжительность схватки. Поздние децелерации являются признаком нарушения маточно-плацентарного кровообращения и прогрессирующей гипоксии плода.
Рис. 11-12. Поздние децелерации.
Вариабельные децелерации (тип III) характеризуются различным по времени возникновением по отношению к началу схватки и имеют различную (V-, U-, W-образную) форму (рис. 11-13). Появление вариабельных децелераций связано со сдавлением пуповины во время схватки, шевелением плода или маловодием.
Рис. 11-13. Вариабельные W-образные децелерации.
Критериями нормальной антенатальной кардиотокограммы служат:
• базальный ритм 120–160 в минуту;
Рекомендовано к покупке и прочтению разделом по акушерству сайта https://meduniver.com/

ИНСТРУМЕНТАЛЬНЫЕ НЕИНВАЗИВНЫЕ МЕТОДЫ ДИАГНОСТИКИ |
155 |
•амплитуда вариабельности базального ритма 10–25 в минуту;
•отсутствие децелераций;
•наличие двух и более акцелераций на протяжении 10 мин записи.
При наличии нормальной кардиотокограммы в течение 10 мин дальнейший мониторинг можно не продолжать.
Для сомнительной кардиотокограммы характерны следующие признаки:
•базальный ритм в пределах 100–120 или 160–180 в минуту;
•амплитуда вариабельности базального ритма менее 10 в минуту или более 25 в минуту;
•отсутствие акцелераций;
•спонтанные неглубокие и короткие децелерации.
При таком типе кардиотокограммы необходимо повторное исследование через 1–2 ч и применение других дополнительных методов исследования функционального состояния плода.
Для патологической кардиотокограммы характерны:
•базальный ритм менее 100 в минуту или более 180 в минуту;
•амплитуда вариабельности базального ритма менее 5 в минуту;
•выраженные вариабельные децелерации;
•поздние децелерации;
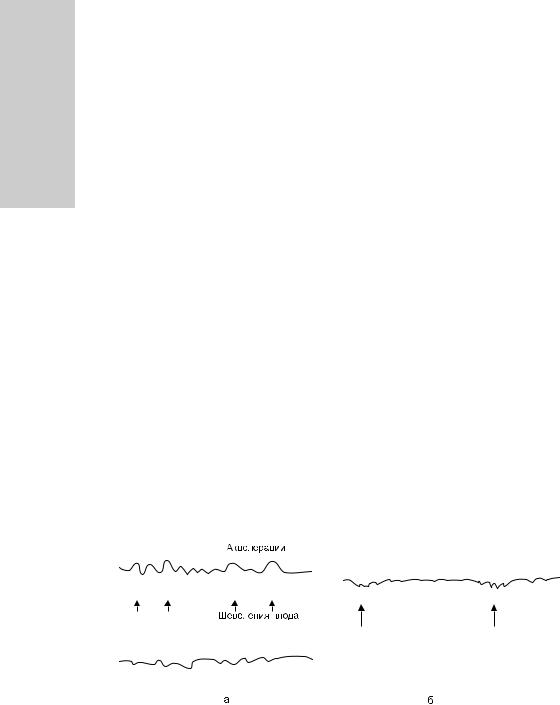
•синусоидальный ритм (рис. 11-14).
Рис. 11-14. Синусоидальный ритм сердечных сокращений плода.
Для унификации и повышения точности интерпретации данных антенатальной кардиотокограммы предложены балльные системы оценки. Наибольшее распространение получила система, разработанная W. Fischer (1976), в различных модификациях (табл. 11-5).
Таблица 11-5. Шкала оценки сердечной деятельности плода во время беременности (в модификации Г.М. Савельевой)
Параметр |
|
Балльная оценка |
|
||
0 |
1 |
2 |
|||
|
|
||||
|
|
|
|
|
|
ЧСС |
Базальная ЧСС |
≤100 |
100–120 |
120–160 |
|
|
|
≥180 |
160–180 |
– |
|
Вариабельность |
Частота осцилля- |
≤3 |
3–6 |
≥6 |
|
ЧСС |
ций в 1 мин |
|
|
|
|
|
Амплитуда осцил- |
5 или синусоидальная |
5–9 или ≥25 |
10–25 |
|
|
ляций |
|
|
|
|
Изменения ЧСС |
Акцелерации |
Отсутствуют |
Периодические |
Спорадические |
|
|
Децелерации |
Поздние длительные |
Поздние кратковремен- |
Отсутствуют или |
|
|
|
или вариабельные |
ные или вариабельные |
ранние |
|
|
|
|
|
|
|
11 ГЛАВА
РАЗДЕЛ I
156 |
МЕТОДЫ ДИАГНОСТИКИ |
Оценка 8–10 баллов свидетельствует о нормальной сердечной деятельности, 5–7 баллов — о начальных признаках нарушения жизнедеятельности, 4 балла и менее — о серьёзных изменениях состояния плода.
Существуют и другие системы оценки состояния плода по данным КТГ, а также специальные уравнения для определения показателя состояния плода. В.Н. Демидовым и соавт. (1993) была создана автоматизированная система КТГ, которая позволила оценивать показатель состояния плода с учётом математической взаимосвязи между отдельными показателями кардиотокограммы и состоянием плода. Значение показателя состояния плода менее 1 свидетельствует о нормальном состоянии плода; от 1,01 до 2 — о начальных признаках нарушения состояния плода; от 2,01 до 3 — о выраженном нарушении, более 3 — о критическом состоянии плода.
Точность правильной оценки состояния плода при использовании различных методов интерпретации кардиотокограмм составляет от 70 до 85%.
Большую помощь в оценке состояния плода и резервных возможностей фетоплацентарной системы оказывают функциональные пробы — изучение реакции сердечной деятельности плода в ответ на шевеления (нестрессовый тест), на введение матери окситоцина, непродолжительную задержку дыхания на вдохе или выдохе, термическое раздражение кожи живота, физическую нагрузку, стимуляцию сосков или акустическую стимуляцию (стрессовые тесты).
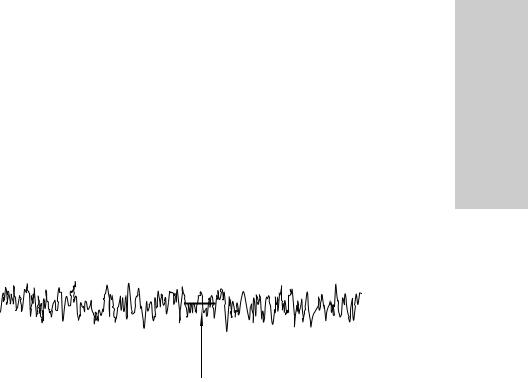
При проведении антенатальной КТГ в настоящее время наиболее распространён нестрессовый тест. Сущность теста заключается в изучении реакции сердечно-сосудистой системы плода в ответ на его движения. Нестрессовый тест является реактивным, когда в течение 20 мин наблюдается 2 учащения сердцебиения плода или более по меньшей мере на 15 в минуту и продолжительностью не менее 15 с, связанные с движениями плода (рис. 11-15). Нестрессовый тест является ареактивным при наличии менее 2 учащений сердцебиения плода менее чем на 15 в минуту, продолжительностью менее 15 с, в течение 40-минутного интервала времени. Если плод находится в состоянии физиологического покоя, нестрессовый тест может быть ложноположительным. В таких ситуациях исследование необходимо повторить через 2–4 ч.
Рис. 11-15. Нестрессовый тест. а — реактивный; б — ареактивный.
Окситоциновый тест основан на реакции сердечно-сосудистой системы плода в ответ на вызванные введением окситоцина сокращения матки. Для проведения теста внутривенно вводят раствор окситоцина, содержащий 0,01 ЕД в 1 мл изотонического раствора натрия хлорида или 5% раствора глюкозы со скоростью 1 мл в минуту. Тест можно оценивать, если в течение 10 мин при скорости введения 1 мл/мин наблюдается не менее 3 сокращений матки. При достаточных компенсаторных возможностях фетоплацентарной системы в ответ на сокращение матки наблюдается нерезко выраженная кратковременная акцелерация или ранняя
Рекомендовано к покупке и прочтению разделом по акушерству сайта https://meduniver.com/

ИНСТРУМЕНТАЛЬНЫЕ НЕИНВАЗИВНЫЕ МЕТОДЫ ДИАГНОСТИКИ |
157 |
непродолжительная децелерация. Противопоказания к проведению окситоцинового теста: патология прикрепления плаценты и её частичная преждевременная отслойка, угроза прерывания беременности, наличие рубца на матке. В связи с этим данный тест используют редко.
11.4. ОПРЕДЕЛЕНИЕ БИОФИЗИЧЕСКОГО ПРОФИЛЯ ПЛОДА
В настоящее время для оценки внутриутробного состояния плода используется так называемый биофизический профиль плода. Определение биофизического профиля плода для получения объективной информации возможно уже с начала III триместра беременности.
Понятие «биофизический профиль плода» включает в себя данные нестрессового теста (при КТГ) и показатели, определяемые при ультразвуковом сканировании: дыхательные движения плода, двигательная активность, тонус плода, объём ОВ, степень зрелости плаценты. Каждый параметр оценивают в баллах от 0 (патология) до 2 (норма). Баллы суммируют и получают показатель состояния плода (табл. 11-6).
Таблица 11-6. Критерии оценки биофизического профиля плода (A. Vintzileos, 1983)
Параметры |
|
Балльная оценка |
|
|
2 |
1 |
0 |
||
|
||||
Нестрессовый |
5 и более акцелераций с уча- |
От 2 до 4 акцелераций с уча- |
1 и менее акцелераций |
|
тест |
щением сердцебиения плода |
щением сердцебиения плода |
за 20 мин |
|
|
не менее чем на 15 ударов и |
не менее чем на 15 ударов и |
|
|
|
продолжительностью не менее |
продолжительностью не менее |
|
|
|
15 с, связанные с движениями |
15 с, связанные с движениями |
|
|
|
плода, за 20 мин |
плода, за 20 мин |
|
|
Двигательная |
Не менее 3 генерализованных |
1 или 2 генерализованных дви- |
Отсутствие генерали- |
|
активность плода |
движений в течение 30 мин |
жения плода в течение 30 мин |
зованных движений |
|
|
|
|
плода в течение |
|
|
|
|
30 мин |
|
Дыхательные дви- |
Не менее 1 эпизода дыхатель- |
Не менее 1 эпизода дыхатель- |
Отсутствие дыхатель- |
|
жения плода |
ных движений плода продол- |
ных движений плода продол- |
ных движений плода |
|
|
жительностью не менее 60 с |
жительностью от 30 до 60 с за |
или продолжитель- |
|
|
за 30 мин |
30 мин |
ность менее 30 с за |
|
|
|
|
30 мин |
|
Мышечный тонус |
1 эпизод и более возвращения |
Не менее 1 эпизода возвра- |
Конечности в разогну- |
|
плода |
конечностей плода из разогну- |
щения конечностей плода из |
том положении |
|
|
того в согнутое положение |
разогнутого в согнутое поло- |
|
|
|
|
жение |
|
|
Объём ОВ |
Вертикальный карман свобод- |
2 и более кармана ОВ величи- |
Карман ОВ менее 1 см |
|
|
ного участка вод 2–8 см |
ной 1–2 см |
|
|
Степень зрелости |
Соответствует гестационному |
— |
III степень зрелости в |
|
плаценты |
сроку |
|
сроке до 37 нед |
Сумма баллов 8–12 свидетельствует о нормальном состоянии плода. Оценка биофизического профиля плода 6–7 баллов указывает на сомнительное состояние плода. Сумма баллов 4–5 и менее — показатель выраженной гипоксии плода и высокого риска развития перинатальных осложнений.
Высокие чувствительность и специфичность биофизического профиля плода объясняются сочетанием маркёров острого (нестрессовый тест, дыхательные движения, двигательная активность и тонус плода) и хронического (объём ОВ, степень зрелости плаценты) нарушения состояния плода. Реактивный нестрессовый тест даже без дополнительных данных — показатель удовлетворительного состояния плода, в то время как при наличии нереактивного нестрессового теста особое значение приобретает УЗИ остальных биофизических параметров плода.
11 ГЛАВА

РАЗДЕЛ I
158 |
МЕТОДЫ ДИАГНОСТИКИ |
СПИСОК РЕКОМЕНДУЕМОЙ ЛИТЕРАТУРЫ
Приказ Министерства здравоохранения России № 457 «О совершенствовании пренатальной диагностики в профилактике наследственных и врождённых заболеваний у детей» // Пренатальная диагностика. — 2002. — №1(1). — С. 5–11.
Стрижаков А.Н., Давыдов А.И., Белоцерковцева Л.Д., Игнатко И.В. Физиология и патология плода. — М.: Медицина, 2004. — 356 с.
Callen P.W. Ultrasonography in obstetrics and gynecology. — WB Saunders company. — 2000. — 1078 p.
Рекомендовано к покупке и прочтению разделом по акушерству сайта https://meduniver.com/

Глава 12
Инструментальные инвазивные методы диагностики
12.1. АМНИОСКОПИЯ
Амниоскопия — визуальный метод исследования ОВ путём осмотра нижнего полюса плодного пузыря с помощью амниоскопа.
ПОКАЗАНИЯ
•Хроническая гипоксия плода.
•Перенашивание беременности.
ПРОТИВОПОКАЗАНИЯ
•Кольпит.
•Цервицит.
•Предлежание плаценты.
•Тазовое предлежание плода.
ПОДГОТОВКА К ИССЛЕДОВАНИЮ
Обработка наружных половых органов, опорожнение мочевого пузыря.
УСЛОВИЯ ПРОВЕДЕНИЯ
Зрелая или сглаженная шейка матки, целый плодный пузырь.
МЕТОДЫ ОБЕЗБОЛИВАНИЯ
Проводится без анестезии.
МЕТОДИКА
Перед амниоскопией беременную укладывают в гинекологическое кресло и производят влагалищное исследование для определения проходимости цервикального канала и внутреннего зева. При необходимости производят его осторожное пальцевое расширение. В асептических условиях по пальцу или после обнажения шейки матки с помощью зеркал в шеечный канал за внутренний зев вводят тубус с мандреном. Размер тубуса подбирают в зависимости от диаметра цервикального канала (12–20 мм). После извлечения мандрена в тубус направляют свет. Тубус располагают таким образом, чтобы был виден нижний полюс плодного пузыря. Если осмотру мешает слизистая пробка, её осторожно удаляют с помощью тупфера. При амниоскопии обращают внимание на цвет ОВ, наличие

РАЗДЕЛ I
160 |
МЕТОДЫ ДИАГНОСТИКИ |
примеси крови, мекония, присутствие хлопьев казеозной смазки. При низком расположении плаценты на плодных оболочках видны сосуды.
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТКИ
Перед процедурой пациентку информируют о показаниях, технике выполнения и возможном риске, получают её информированное согласие на проведение процедуры.
ОСЛОЖНЕНИЯ
Возможно появление незначительных кровянистых выделений, преждевременное излитие ОВ.
12.2. ХОРИОНБИОПСИЯ
Хорионбиопсия — инвазивная процедура, заключающаяся в получении ворсин хориона для последующего исследования в целях диагностики врождённых и наследственных заболеваний плода.
СИНОНИМЫ
Биопсия ворсин хориона, аспирация ворсин хориона.
КЛАССИФИКАЦИЯ
По технике доступа:
•трансабдоминальная;
•трансцервикальная.
По технике выполнения (трансабдоминальная хоринбиопсия):
•одноигольная;
•двухигольная.
ПОКАЗАНИЯ
•Возраст беременной 35 лет и старше.
•Наличие в семье ребёнка или выявление при предыдущих беременностях плода с синдромом Дауна или другими хромосомными болезнями.
•Наличие в семье ребёнка с множественными ВПР.
•Аномалии кариотипа у родителей.
•Наличие биохимических и/или ультразвуковых маркёров хромосомных болезней или ВПР у плода.
•Определение пола плода при наличии X-сцепленных генных заболеваний.
ОТНОСИТЕЛЬНЫЕ ПРОТИВОПОКАЗАНИЯ
•Острый воспалительный процесс или обострение хронического воспалительного процесса любой локализации.
•Наличие клинических и/или ультразвуковых признаков угрожающего или начавшегося прерывания беременности.
ПОДГОТОВКА К ИССЛЕДОВАНИЮ
Перед хорионбиопсией проводят УЗИ для уточнения срока беременности, наличия сердцебиения плода, локализации хориона, длины цервикального канала, состояния тонуса матки. Производят стандартную обработку операционного поля.
МЕТОДЫ ОБЕЗБОЛИВАНИЯ
В большинстве случаев проводят без анестезии.
Рекомендовано к покупке и прочтению разделом по акушерству сайта https://meduniver.com/

ИНСТРУМЕНТАЛЬНЫЕ ИНВАЗИВНЫЕ МЕТОДЫ ДИАГНОСТИКИ |
161 |
ТЕХНИКА ОПЕРАЦИИ
Хорионбиопсию проводят в 10–12 недель беременности. Для оптимальной визуализации необходимо умеренное наполнение мочевого пузыря.
Биопсию ворсин хориона можно осуществлять трансцервикальным или трансабдоминальным доступом. Выбор доступа определяет лечащий врач с учётом локализации хориона.
Трансабдоминальная биопсия предпочтительнее. Её производят методом свободной руки или с использованием пункционного адаптера. Использование пункционного адаптера предпочтительно, поскольку позволяет выбирать с помощью трассы на экране монитора траекторию движения пункционной иглы и контролировать глубину её погружения. Существуют две методики биопсии ворсин хориона трасабдоминальным доступом: одноигольная и двухигольная. Одноигольный метод заключается в последовательной пункции брюшной стенки, стенки матки, ткани хориона стандартной иглой диаметром 20G. Двухигольный метод: с помощью проводниковой иглы (диаметром 16–18G) и внутренней биопсийной иглы меньшего диаметра (20G). При одноигольной технике иглу направляют в ткань хориона, располагая её параллельно хориальной оболочке. После того как игла пересечёт миометрий, её направляют параллельно его внутреннему контуру. Как и при трансцервикальной биопсии, игла должна быть погружена в ткань хориона, оставаясь при этом расположенной параллельно хориальной оболочке. Убедившись с помощью УЗИ в правильном расположении иглы, из неё извлекают мандрен и присоединяют шприц с 5 мл транспортной среды. Извлечение иглы также сопровождают процессом аспирации. При отсутствии условий для трансабдоминального доступа проводят трансцервикальную биопсию.
Трансцервикальная биопсия предпочтительна при локализации хориона на задней стенке матки. Манипуляцию проводят при нахождении пациентки в гинекологическом кресле. Иногда для изменения положения матки её шейку фиксируют с помощью пулевых щипцов. Для транцервикального доступа используют полиэтиленовый катетер, внутри которого размещают гибкий мандрен, обтурирующий его просвет и обеспечивающий ему необходимую прочность. Проксимальный конец катетера имеет переходник, который позволяет подсоединять его к обычным шприцам модификации Люэра. Катетер последовательно продвигают через цервикальный канал, внутренний зев, затем направляют между хориальной оболочкой и стенкой матки, в ткань хориона. Мандрен удаляют из просвета катетера, к нему присоединяют шприц объемом 20 мл, содержащий около 5 мл питательной среды. За счёт создаваемого в шприце отрицательного давления производят аспирацию ворсин, постепенно удаляя катетер из толщи ткани хориона.
При двухигольной технике иглу бульшего диаметра (наружную) используют как троакар, который вводят в миометрий, а более тонкую и длинную (внутреннюю) погружают непосредственно в толщу хориона. Затем из неё извлекают мандрен и присоединяют шприц. Далее аспирацию осуществляют так же, как при одноигольной методике.
Для большинства генетических исследований необходимо не менее 5 мг ткани хориона. Если при первой попытке получено недостаточное количество материала, процедуру можно выполнить повторно без дополнительного риска. Риск угрозы прерывания беременности достоверно возрастёт после третьей попытки.
Причиной ложноположительных и ложноотрицательных результатов лабораторного исследования биоптата могут быть: контаминация материала материнскими клетками, а также наличие мозаицизма, ограниченного плацентой, который встречается в 1% исследований. При выявлении плацентарного мозаицизма рекомендуют проведение дополнительного кордоцентеза для уточнения диагноза.
12 ГЛАВА
