
Тема 9
.docxТЕМА : КЛИНИЧЕСКАЯ АНАТОМИЯ ПЕЧЕНИ. ЖЕЛЧНОГО ПУЗЫРЯ И ЖЕЛЕЧНЫХ ПУТЕЙ. ТЕХНИКА ОПЕРАЦИЙ ВЫПОЛНЯЕМЫЕ НА ПЕЧЕНИ И ЖЕЛЧНЫХ ПУТЯХ. ПЕЧЕНОЧНЫЕ ШВЫ. РЕЗЕКЦИЯ ПЕЧЕНИ. ХОЛЕЦИСТОТОМИЯ. ХОЛЕЦИСТЭКТОМИ. ОПЕРАТИВНЫЕ ВМЕШАТЕЛЬСТВА НА ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЕ. КЛИНИЧЕСКАЯ АНАТОМИЯ И ОПЕРАТИВНАЯ ХИРУРГИЯ ОРГАНОВ НИЖНЕГО ЭТАЖА БРЮШИННОЙ ПОЛОСТИ. ОПЕРАТИВНЫЕ ВМЕШАТЕЛЬСТВА НА ТОНКОМ И ТОЛСТОМ КИШЕЧНИКЕ. КИШЕЧНЫЕ ШВЫ
План
1. Клиническая анатомия печени
2. Кишечный шов
3. Оперативные вмешательства на поджелудочной железе
Клиническая анатомия печени
Известно высказывание, сравнивающее ультразвуковые исследования (УЗИ) с волшебным фонариком, позволяющим заглянуть в темную комнату и рассмотреть ее содержимое. УЗИ представляют нам "живую анатомию" органа, позволяя поставить топический диагноз при очаговом поражении печени или объективно охарактеризовать динамику диффузного процесса.
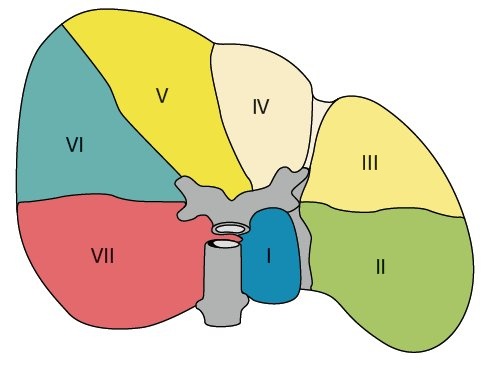
Правая и левая доли печени отделены бороздой, идущей от дна желчного пузыря к нижней полой вене. В каждой доле печени 4 сегмента: в левой доле первые четыре, в правой - с V по VIII. Сегменты выделяются на основе веточки воротной вены в их центре и печеночной вены на периферии. I сегмент (рис. 1) известен как хвостатая доля (доля Шпигеля).
.
 Рис.
1. Сегментарное строение печени
Рис.
1. Сегментарное строение печени
а) Вид с диафрагмальной поверхности.
б) Вид с абдоминальной поверхности.
Ветви воротной вены отходят в форме, напоминающей две лежащие на боку буквы "Н", одна из которых снабжает левую долю (сегменты I-IV), другая - правую (сегменты V-VIII). "Н" левой доли лучше всего визуализируется при косом субксифоидальном доступе (рис. 2). К этой лежащей на боку "Н" прикрепляются серповидная и венозная (малый сальник = печеночно-желудочная связка) связки. Венозная связка - фиброзный остаток венозного протока, по которому у плода осуществляется сброс крови из левой пупочной в нижнюю полую вену. Венозная связка отграничивает I сегмент от II, серповидная - III от IV. I сегмент (хвостатая доля печени) располагается позади от нижней полой вены, сбоку от венозной связки и впереди левой ветви воротной вены. Особенность I сегмента - кровоснабжение правой и левой ветвями воротной вены (из-за малого диаметра плохо визуализируются при УЗИ) и дренаж непосредственно в нижнюю полую вену, минуя 3 основные большие печеночные вены. Портальная вена, снабжающая II сегмент - непосредственное продолжение левой ветви воротной вены, образует нижнюю "палочку" горизонтально расположенной "Н". Другую горизонтальную линию образуют ветви к сегментам III и IV. Сегменты II и III располагаются слева от венозной и серповидной связок. Сегмент IV, квадратная доля, располагается справа от серповидной связки и отделен от I сегмента левой ветвью воротной вены [1].
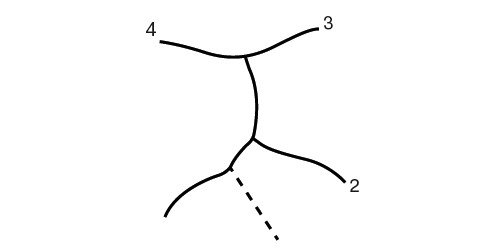
Рис. 2. Схематическое изображение сегментарных ветвей воротной вены левой и правой долей печени.
а) Левая доля печени.
 б) Правая доля
печени
б) Правая доля
печени
Правая часть воротной вены и ее ветвление к сегментам визуализируются при сагиттальном или косом среднеаксиллярном межреберном доступе. У детей и грацильных субъектов возможен субкостальный доступ. Правая ветвь воротной вены располагается косо вперед или вертикально. Ветви правой доли воротной вены, направляющиеся к сегментам, также формируют фигуру расположенной на боку буквы "Н" (рис. 2). Перемычку между ножками буквы "Н" образует правая ветвь воротной вены, ветви к сегментам V и VIII - верхнюю ножку, ветви к VI и VII сегментам расположены косо. Поэтому для визуализации VI сегмента датчик надо направлять в сторону правой почки. Средняя печеночная вена отграничивает V и VIII сегменты от IV, правая - V и VIII сегменты от VI и VII. V сегмент располагается медиальней от желчного пузыря. Правая ветвь воротной вены служит границей между V и VIII сегментами. Сегмент VIII отделен от VII правой печеной веной, от IV - средней печеночной веной. VI и VII сегменты отделяются от V и VIII правой печеночной веной. VI сегмент непосредственно прилежит к почке, его латеральной границей является грудная клетка. VII сегмент отделен от VIII правой печеночной веной, примыкая латерально к ребрам, каудально - к куполу диафрагмы.
Печеночные вены при косом субксифоидальном коронарном доступе напоминают букву "W", располагающуюся своим основанием на нижней полой вене. Левая печеночная вена является границей между II и III сегментами, средняя отграничивает IV сегмент от V и VIII, правая - V и VIII сегменты от VI и VII. При косом субксифоидальном доступе хорошо визуализируется правая печеночная вена, что позволяет отграничить поверхностный V сегмент от глубокого VIII.
Полноценное УЗИ подразумевает неукоснительную визуализацию ветвей воротной вены, их сегментарных ветвей, печеночных вен. Это позволяет диагностировать не только очаговые поражения печени, но и обнаружить тромбозы, сдавление сосудов объемным образованием или прорастанием опухоли в сосуд. Допплеровское исследование завершает диагностическую процедуру, определяя наличие и направление кровотока в сосудах. Рядом с сосудистым пучком (печеночная артерия и воротные вены) располагаются желчные ходы. Они становятся видны при блокаде оттока желчи [2].
Клинические проблемы
Желтухи новорожденных могут быть результатом паренхиматозных процессов (гепатоцеллюлярные) обструктивного характера, гемолитического и септического происхождения.
Диагноз должен быть установлен на самых ранних сроках. Если лечение обструкции желчевыведения или метаболических нарушений не начнется в течение ближайших 2 мес жизни, развивается фатальный цирроз печени. Эхография - важнейший метод диагностики причин гипербилирубинемий новорожденных. Методика позволяет ускорить дифференциальную диагностику внутри- и внепеченочной обструкции желчных протоков, включая кисты холедоха, спонтанную перфорацию желчного протока, атрезию внутрипеченочных ходов. Другие причины обструкции желчевыводящей системы (камни, опухоли, врожденный стеноз общего желчного протока) в периоде новорожденности встречаются редко. Внутрипеченочные нарушения могут быть при внутрипеченочной атрезии желчных ходов, редко - при развитии фиброзной ткани вокруг желчных ходов за счет гомозиготной мутации гена циррина CIRH1A на хромосоме 16q22. Кроме того, желтуха новорожденного может быть гепатоцеллюлярной (гепатиты вирусные, бактериальные, грибковые, паразитарные) или метаболической (непереносимость фруктозы, дефицит α1-антитрипсина, муковисцидоз). С холестазом протекают гемолиз, сердечная недостаточность, шок, сепсис, волчанка новорожденных [3, 4].
Желтуха - показание к УЗИ. Расширение внутрипеченочных протоков свидетельствует о внепеченочной обструкции желчных ходов. Если причина обструкции остается неясной, проводится чрескожная холангиоили холецистография. При условии сохранной функции гепатоцитов проходимость общего желчного протока может быть установлена и гепатобилиарной сцинтиграфией [5]. Исследования, направленные на уточнение характера выделения желчи, или сканирование желчного пузыря проводятся после 3-5 дней назначения фенобарбитала как стимулятора выделения желчи [6]. На заключительном этапе диагностики возможна биопсия печени. Эхографическим признаком билиарной атрезии является конусовидное уплотнение, визуализируемое при поперечном или продольном сканировании и распространяющееся вверх от воротной вены, особенно в сочетании с малым по размерам желчным пузырем (длинник <1,5 см) или его отсутствием [7].
Кисты желчевыводящей системы. Причиной желтухи у новорожденных и детей грудного возраста может быть и расширение общего желчного протока разной степени выраженности и локализации, известное как кисты холедоха. Кисты холедоха могут выявляться и у более старших детей. В этом случае они проявляются болями, желтухой, холангитом, очень редко - пальпируемым образованием. По мере существования кисты возможно расширение внутрипеченочных протоков или образование в ней камней. Эхографически кисты проявляются тонкостенными округлыми образованиями в области ворот печени или внутри ее паренхимы (рис. 3). Отдельно визуализируется желчный пузырь, что очень важно для дифференциальной диагностики
Кишечный шов — метод восстановления повреждений кишечной стенки, а также соединения различных отделов желудочно-кишечного тракта после резекции кишечника или с целью наложения обходных соустий (гастро-, энтеро-, эзофагоеюно-, холецистоэнтеро-, энтероэнтеро-, илеотрансверзо- и колоколоанастомозы). О кишечном шве упоминает еще врач Праксагор (431 г. до н. э.).
Кроме различных способов и вариантов ручного шва, в хирургической практике нашел значительное распространение механический шов с помощью различных сшивающих аппаратов (см.).
Независимо от метода наложения Кишечного шва после операции необходим режим, обеспечивающий оптимальные условия заживления. Этот режим определяется особенностями каждой операции и заболевания, по поводу которого оперирован больной.
Ручной шов остается основным методом, который практически не имеет противопоказаний к применению, тогда как использование сшивающих аппаратов не всегда возможно (при рубцовых и инфильтративных изменениях стенок кишки, при разной ширине просвета сшиваемых отрезков кишечника и пр.). К этому нужно добавить, что некоторые сшивающие аппараты (ПКС-25, КЦ-28, НЖКА) обеспечивают наложение лишь одного ряда металлических скобочных швов и большинство хирургов после этого с целью перитонизации накладывают второй ряд швов ручным способом.
Ручные швы различают по глубине захвата тканей стенки кишки (через все. слои, серозно-мышечный и серо-серозный), по количеству рядов (одно-, двух- и трехрядный), по материалу нитей (кетгут, шелк, синтетические монофильные и полифильные вязаные или крученые волокна и др.— см. Шовный материал), по методике наложения (отдельные узловые швы или непрерывный обвивной, с вворачиванием краев, гемостатический и др.) и по использованию обычных или атравматических игл.
Принципиальное значение имеет предложение А. Ламбера (1826) сшивать края раны кишечной стенки, захватывая серозный или серозно-мышечный ее слой (рис. 1). При этом важна рекомендация автора вводить иглу на расстоянии 5—8 мм и выводить ее на расстоянии 1 мм от края раны кишечной стенки, а другой край раны захватывать в обратном порядке. При завязывании такого шва края слизистой оболочки остаются в просвете кишки и довольно хорошо прилегают друг к другу.
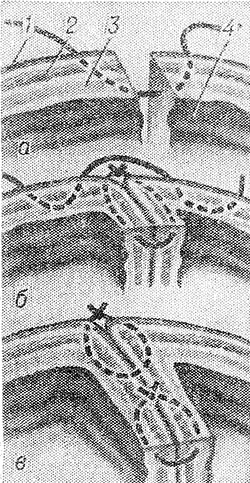
Рис. 2. Схематическое изображение трех последовательных этапов наложения двухрядного шва по Черни: а — наложение серозно-мышечного шва по Ламберу; б — шов Ламбера (первый ряд) затянут, сверху накладывается такой же шов второго ряда; в — шов по Черни в законченном виде (завязаны ламберовские швы обоих рядов, слизистая оболочка не сшивается); 1 — серозная оболочка кишки, 2 — мышечный слой, 3 — подслизистая основа, 4 — слизистая оболочка.

Рис. 3. Схематическое изображение двухрядного кишечного шва по Альберту. Первый ряд швов захватывает вое слои стенки кишки, включая слизистую оболочку, второй ряд проходит через серозную оболочку, мышечный слой и подслизистую основу кишки; 1 — серозная оболочка, 2 — мышечный слой, 3 — подслизистая основа, 4 — слизистая оболочка, 5 — шов первого ряда, 6 — шов второго ряда.
Черни (V. Czerny, 1880) накладывал два ряда ламберовских швов (рис. 2), а Альберт (Е. Albert) первый ряд швов накладывал через все слои кишечной стенки и перитонизировал их серо-серозными швами (рис. 3). В результате был выработан один из основных принципов современной хирургии желудочно-кишечного тракта — необходимость перитонизации линии анастомоза. Сопоставление серозных оболочек сшиваемых органов приводит к быстрому склеиванию по линии швов за счет выпадающего фибрина, обеспечивает герметичность анастомоза и гемостаз.
Большинство хирургов признает необходимым накладывать двухрядный шов как наиболее надежный и рациональный. Внутренний ряд швов, выполнив свои функции при заживлении раны, через 15—30 дней или несколько позднее прорезывается и отторгается в просвет кишки. Для уменьшения отрицательного влияния на заживление кишечной раны нерассасывающихся нитей из шелка или синтетических материалов хирурги давно стали применять вначале обычный кетгут, а затем хромированный, отличающийся от обычного большей прочностью и меньшей скоростью рассасывания.
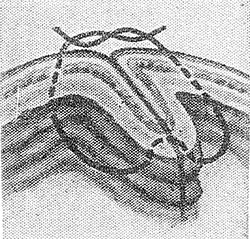
Рис. 4. Схематическое изображение однорядного кишечного шва по Гамби, захватывающего все слои стенки кишки.
Кушинг (H. W. Cushing, 1889), В. П. Матещук (1945), Гамби (L. Gambee, 1951), В. С. Савельев с сотр. (1976) с успехом использовали однорядный шов, считая, что он меньше нарушает кровоснабжение сшиваемых участков кишечной стенки (рис. 4). И. Д. Кирпатовский (1964) и др. отстаивают трехрядный шов при операциях на толстой кишке, исходя из анатомических особенностей этого органа и большой опасности инфицирования брюшной полости. Однако большинство хирургов предпочитает на толстой кишке применять двухрядный шов, но обязательно узловой.
В хирургии жел.-киш. тракта распространены также непрерывные швы, причем чаще непрерывной нитью накладывают внутренний шов (обычно кетгутом), а снаружи узловой или также непрерывный шелком или синтетической нитью. Наложение непрерывного шва несколько сокращает продолжительность операции, но сопровождается сбориванием тканей и слегка суживает просвет анастомоза. Непрерывный шов способствует большему некрозу сшитых тканей по линии соустья, поэтому при наложении наиболее опасных в отношении недостаточности соустий с толстой кишкой отдается предпочтение двум рядам узловых швов.
Непрерывный шов вполне допустим при формировании гастроэнтеро- и энтероэнтероанастомозов.

Рис. 5. Схематическое изображение обвивного кишечного шва (2), накладываемого на все слои задней стенки межкишечного соустья после серо-серозных швов (1).

Рис. 6. Схематическое изображение наложения непрерывного вворачивающего шва по Шмидену: наложен шов (1) на сквозной дефект в стенке кишки (2); при погружении слизистой оболочки в просвет кишки поверхности серозных оболочек сшиваемых участков плотно соприкасаются друг с другом.
Существует несколько методик наложения внутреннего непрерывного (обычно кетгутового) шва. Применяются обычный обвивной (рис. 5), скорняжный и вворачивающий шов по Шмидену (рис. 6). При необходимости ушивания поперечно пересеченной кишки обычно используют непрерывный обвивной шов кетгутом с последующим погружением культи кисетным или рядом узловых швов из шелковых (или синтетических) нитей. Лучше пользоваться швами на атравматических иглах, особенно при операциях на толстой кишке, имеющей тонкую стенку со слабо выраженным мышечным слоем.

Рис. 7. Схематическое изображение наложения серо-серозного кисетного шва, позволяющего инвагинировать культю кишки в ее просвет.
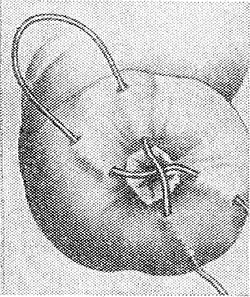
Рис. 8. Схематическое изображение инвагинирующего серо-серозного Z-образного шва, позволяющего провести перитонизацию несквозного дефекта стенки кишки.
Широкое распространение получили серо-серозные инвагинирующие кисетный (рис. 7) и Z-образный (рис. 8) швы, служащие для ушивания небольших ран кишки, не проникающих в ее просвет, а также для перитонизации культи кишки при ее резекции или червеобразного отростка при аппендэктомии.
Механический шов с использованием металлических скобок имеет ряд положительных качеств, среди которых необходимо отметить инертность шовного материала (тантал и т. п.), обусловливающую малую реакцию сшиваемых тканей, меньшую возможность образования гранулем. Сшивающие аппараты обычно обеспечивают хорошую адаптацию сшиваемых тканей, герметичность и быстроту наложения шва. Однако каждый аппарат рассчитан на работу в условиях определенной стандартизации эластичности, плотности, толщины тканей и т. п., что далеко не всегда встречается при выраженных патологических изменениях.
