
- •Трансплантация лица. Частичная и Полная трансплантация лица???
- •Терминология к теме «Профилактика вби. Асептика. Антисептика»
- •Документы и инструкции, регламентирующие санитарно – профилактический режим в лечебных учреждениях.
- •Лекция «Профилактика вби. Асептика. Антисептика»
- •Бактерии Вирусы Грибы Простейшие Многоклеточные паразиты.
- •Гнотобиология
- •Nв! При появлении хлопьев или осветлении раствора, его использовать нельзя. «Узелки на память»
- •1.Погружая инструменты в дезраствор, их следует раскрыть.
- •2.При механической очистке особенно тщательно прочистить ребристые
- •3 .При дезинфекции полых инструментов тщательно заполнять каналы.
- •Методические указания
- •Дезинфекция и предстерилизационная обработка хирургических инструментов лизофином.
- •Способы стерилизации.
- •Организационные формы асептики включают следующие мероприятия:
- •1.Основной принцип устройства любого хирургического учреждения – это деление
- •Алгоритм.
- •14.Сделать отметку в журнале генеральных уборок: дата, дезосредство,
- •Частота документального контроля стерильности в операционно – перевязочном блоке.
- •2.Физическая антисептика:
- •4.Биологическая антисептика:
- •Мероприятия по профилактике
- •Аварией считается загрязнение кожи, слизистых, оборудования кровью и биологическими жидкостями пациента.
- •Асептика в акушерстве. В родильных отделениях профилактика вби очень актуальна потому что:
- •Антисептика в акушерстве.
- •Инструментальная перевязка раны проводится с целью контроля состояния раны и её лечения.
- •Показания: невозможность венепункции при необходимости инфузионной терапии 3 – 4 дня.
- •Трепанация черепа.
- •Тема: Пункции.
- •Люмбальная пункция.
- •Плевральная пункция.
- •3.Виды операций по срочности оказания помощи:
- •4.Виды операций по результатам:
- •5.Виды операций по характеру воздействия на патологический процесс:
- •3. Периоперативный период.
- •Транспортируют пациента из операционной под руководством врача – анестезиолога, так чтобы:
- •Подготовка палаты и постели:
- •Наблюдение за повязкой:
- •Поворачиваться через 2 часа. Лфк с первого дня.
- •Соблюдать режим дня:
- •10. Своевременное питание.
- •14. Профилактика пролежней:
- •I. Повторите словарь терминов.
- •Осложнения при спинномозговой и перидуральной анестезии
- •8.Лечебные новокаиновые блокады.
- •А нестезия – выключение всех видов чувствительности: болевой, температурной, тактильной.
- •Гаоу спо нсо Новосибирский медицинский колледж
- •1 Группа – 0 α β 3 группа – в α
- •2 Группа – а β 4 группа - ав0
- •3Я степень (тяжёлая реакция):
- •По клиническому течению.
- •По возбудителю:
- •По распространённости:
- •9.Тромбофлебит – воспаление стенок вен с образованием в них тромба. Различают тромбофлебиты поверхностные и глубокие.
- •10.Остеомиелит – гнойное воспаление костного мозга, захватывающее все
- •Диагностические признаки острого гематогенного остеомиелита:
- •11.Мастит – воспаление молочной железы.
- •12.Рожистое иоспаление.
- •13.Панариции
- •Глубокие формы панариция.
- •Показания к экстренной операции при местной гнойной хирургической инфекции.
- •2.Отечно-токсическая форма заболевания газовой гангреной.
- •3.Флегмозная газовая гангрена
- •I.Решите задачи.
- •Задания:
- •Задания:
- •Задания:
- •Задания:
- •Объективно: в правой подмышечной области болезненная припухлость размером полтора на два см. Кожа над припухлостью истончена, гиперемирована, определяется флюктуация. Задания:
- •II.Выполните тестовые задания.
- •5. Разлитое воспаление жировой клетчатки называется:
- •8. Местные признаки воспаления:
- •9. Субъективный признак нагноения:
- •10. Признаки общей интоксикации организма:
- •Содержание.
- •Диагностические признаки варикозного расширения вен нижних конечностей.
- •4.Разрыв варикозно - расширенного узла и венозное кровотечение.
- •Диагностические признаки облитерирующего атерослероза сосудов нижних конечностей.
- •Жирные мясные, почки, мозги, клбасы, а так же молочные блюда.
- •Сладкие и солёные блюда. Соль не более 2-3г в сутки.
- •Яйца можно съедать не более 4х штук в неделю.
- •1.По происхождению различают:
- •2.По отношению к внешней среде различают:
- •4.Алгоритм объективного обследования живота.
- •5.Методику выявления симптомов, характерных для острого аппендицита,
- •6.Этиологию, патогенез, диагностические признаки, осложнения, объём доврачебной
- •Визуальный осмотр:
- •Пальпация живота:
- •Перкуссия живота:
- •Аускультация живота.
- •5.Определение абдоминальных симптомов, указывающих на характер заболевания:
- •1.Живот вздут, болезненный при пальпации в нижней части эпигастральной
- •2.Ослабление или исчезновение пульсации брюшной аорты.
- •2Ой карман между маткой и прямой кишкой.
- •Хирургические осложнения язвенной болезни желудка и двенадцатиперстной кишки.
- •Перфоративная язва желудка и дуоденум.
- •Диагностические признаки прободной язвы желудка
- •1.Период болевого шока - длительность 2 – 4 часа
- •2.Период «предательский или мнимого благополучия.
- •3.Период разлитого перитонита.
- •Острое гастродуоденальное кровотечение.
- •68% Язвенных кровотечений приходится на язвы 12типерстной кишки, а 32% - на язвы желудка.
- •Диагностические субъективные признаки гастродуоденальных кровотечений:
- •Стадия– компенсированная:
- •Острая кишечная непроходимость. Острая кишечная непроходимость – это прекращение продвижения содержимого по кишечнику.
- •3.Особая форма механической кишечной непроходимости инвагинация кишечника.
- •Доврачебная помощь при острой механической кишечной непроходимости:
- •Анатомически слабые места передней брюшной стенки – места выхода грыж:
- •Классификация грыж по клиническому течению:
- •Повреждения живота.
- •1Ая помощь при закрытой травме передней брюшной стенки:
- •6. Составьте задачу так, чтобы по результатам субъективного и объективного обследования пациента можно было поставить диагноз: «Декомпесированный стеноз привратника.
- •19.Малигнизация – перерождение в рак.
- •1.Спаечный процесс. 2.Оухолевый процесС
- •3.Инвагинация 4.Ущемлённая грыжа.
- •5.Каловый камень. 6.Заворот.
- •Основы урологии.
- •2.Почечных чашечек и лоханок.
- •Свойства и состав мочи.
- •Субъективный метод.
- •Объективный метод
- •1.Осмотр.
- •3.Перкуссия почек.
- •9.Лабораторная диагностика.
- •10.Гистологическое исследование ткани почек и мочевого пузыря.
- •11.Бакпосев мочи с определением чувствительности к антибиотикам.
- •12.Исследование крови на «пса» - простатический специфический антиген – онкомаркер для диагностики рака предстательной железы.
- •Определение суточного диуреза.
- •Определение часового диуреза. Используют для быстрого определения функции почек.
- •1Аномалии развития почек:
- •2.Аномалии развития мочеиспускательного канала:
- •3.Удвоение головки пениса.
- •1.Мочекаменная болезнь обычно проявляется приступом сильных болей в поясничной области – почечной коликой.
- •2.Гематурией
- •Сестринский процесс в периоперативном периоде при урологических операциях.
- •Повторите терминологию темы.
- •Болезни прямой кишки - широко распространены во всем мире, особенно часто наблюдаются у жителей индустриально развитых стран.
- •Ш овное лигирование геморроидальных узлов под контролем ультразвуковой доплерометрии
- •Опухоли прямой кишки.
- •Злокачественные опухоли прямой кишки.
- •Инновационные методики подготовки пациентов к обследованию толстого кишечника.
Опухоли прямой кишки.
Опухоли прямой кишки могут быть доброкачественными злокачественными.
Самое частое доброкачественное новообразование прямой кишки это полип. Гиперпластический полип является результатом хронических воспалительно-регенераторных процессов и не представляет собой истинной опухоли.
Истинные полипы — это аденомы прямой кишки исходящие из ее эпителия. Они имеют грибовидную форму, на длинной и тонкой ножке или на широком основании Аденоматозные полипы могут быть одиночными и множественными, иметь размеры от нескольких миллиметров до 5—7 см. Поверхность их гладкая, бугристая, ворсинчатая. Аденоматозные полипы нередко протекают без клинических симптомов.
Папиллярная аденома (ворсинчатая опухоль) клинически проявляется выделением крови и слизи при дефекации. Ворсинчатые опухоли составляют приблизительно 15% всех полипов и представляют собой одиночный полип от 1,5 до 7 см в диаметре округлой формы, розовато-красного цвета с сосочковой или бархатистой поверхностью. В ворсинчатой опухоли может возникнуть рак, имеющий, как правило, железисто-сосочковое строение.
Малигнизация аденоматозных полипов наблюдается примерно в 10—30% случаев, Ворсинчатая аденома малигнизируется в 30—50% случаев.
Семейный полипоз является предраковым заболеванием, при котором злокачественные опухоли могут возникать уже в детском возрасте. У половины больных семейным полипозом рак развивается чаще в возрасте до 30 лет. Основными методами распознавания полипов в поликлинических условиях являются пальцевое ректальное исследование и ректороманоскопия.



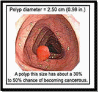


Лечение включает трансанальное удаление полипов после предварительно проведенной биопсии. Прогноз при одиночных не малигнизированных полипах благоприятный. Прогноз при семейном полипозе всегда серьезный.
К предраковым заболеваниям кроме полипов и семейного полипоза относятся также язвенный неспецифический колит и проктит.
Злокачественные опухоли прямой кишки.
Рак прямой кишки занимает 3-е место в структуре заболеваемости злокачественными новообразованиями органов желудочно-кишечного тракта, составляя 45% среди новообразований кишечника.
Злокачественные опухоли чаще всего представлены различными гистологическими формами рака, среди не эпителиальных опухолей чаще всего встречается меланома.. По анатомическому типу раковые опухоли делят на:
Экзофитные с четкими границами, растущие в просвет прямой кишки в виде узла, Эндофитные- без четких границ, растущие главным образом по ее подслизистому слою и Смешанные. Экзофитный рак чаще растет из полипа, при достижении значительных размеров изъязвляется, приобретает блюдцеобразную форму.
Эндофитные формы рака имеют склонность к росту по окружности кишки, довольно быстро суживают ее и вызывают непроходимость кишечника.
Раком прямой кишки часто заболевают в возрасте 50-60 лет. В мире ежегодно регистрируется более полумиллиона случаев рака прямой кишки.
Предрасполагающими факторами для возникновения рака прямой кишки считаются:
Полипы,
Длительно существующие язвы и стриктуры прямой кишки.
Клиническая картина рака прямой кишки зависит от локализации опухоли и типа ее роста:
85% всех случаев рака прямой кишки локализуется в ампулярном отделе.
10-12% локализуется в надампулярной части.
3-5% локализуется в анальной части прямой кишки (промежностный рак).


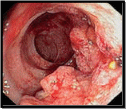
При локализации опухоли в анальном канале
ранним симптомом является боль,
усиливающаяся при дефекации (для других
локализаций рака это поздний симптом).
При прорастании наружного сфинктера
наступает недержание кала.
Больной может сам определить наличие
опухоли.
Диагностические признаки ампулярного и надампулярного рака:
В начальных стадиях неясные, неприятные ощущения в области крестца, заднего прохода,
Бесплодные, иногда частые позывы на низ, при которых выделяется лишь незначительное количество слизи (ложные позывы).
Иногда ощущение тупой боли при прохождении кала.
Наличие крови в кале - это основной симптом ампулярного рака. Кровь может быть чистая или с примесью кала. Количество крови небольшое, в виде отдельных полосок, пунктира, капелек расположенных на поверхности калового комка. Постепенно выделение крови становится постоянным и к испражнениям кроме крови, слизи примешивается гной.
В клизменной воде иногда можно обнаружить элементы опухоли.
Общее состояние больных в этом периоде может оставаться удовлетворительным. Выделение со стулом слизи, гноя, особенно выделения крови вынуждают пациента обратиться к врачу.
Выделение крови получает особое значение, если оно появляется у пожилого человека. При большом изъязвлении опухоли кровянистые выделения приобретают вид «мясных помоев», разлагающейся кофейной жижи со зловонным запахом.
Гнойное выделение появляется в поздних стадиях в результате распада, изъязвления и инфицирования опухоли и сопутствующего ректита.
Обращает на себя внимание изменение формы кала «лентовидный кал» – признак развивающегося стеноза прямой кишки.
Функциональные расстройства выражаются в длительно нарастающих запорах, разрешающихся поносами с частым выделением полужидких и жидких каловых масс.
Часто больные жалуются на чувство неполного опорожнения кишечника, чувство присутствия какого-то инородного тела в прямой кишке – это вынуждает больных часто и безуспешно пытаться опорожнять кишечник - ложные тенезмы.
Поносы в начальных стадиях болезни редки, но при развитии сужения, изъязвления опухоли, инфицирования её наступает усиленная секреция и разжижжение каловых масс, что проявляется многократными жидкими испражнениями. Появляется вздутие живота, боли в нём.
Иногда наблюдаются явления непроходимости кишок.
Перемежающиеся поносы и запоры всегда должны вызывать подозрение на наличие опухоли.
Прорастание опухоли в соседние органы приводит к образованию ректовагинальных и ректовезикальных свищей.
Метастазы наиболее часто обнаруживаются в паховых, подвздошных лимфатических узлах и в печени.
Диагноз рака прямой кишки основывается на данных анамнеза и результатах пальцевого ректального исследования, позволяющего поставить диагноз в 80% случаев.

Ректороманоскопия дает возможность осмотреть все отделы прямой кишки, взять материал для гистологического исследования.
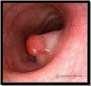 В
ранней диагностике рака прямой
кишки большое значение имеет диспансеризация
больных с
В
ранней диагностике рака прямой
кишки большое значение имеет диспансеризация
больных с
полипами прямой и ободочной кишки.
семейным полипозом кишечника и
неспецифическим язвенным колитом.
Применяют два метода лечения рака прямой кишки:
Оперативный.
Лучевой.
Основной метод лечения рака прямой кишки - хирургический.
Операция состоит в удалении опухоли с окружающей клетчаткой и регионарными лимфатическими узлами.
Операция может быть проведена одномоментно или двухмоментно. При двухмоментном – при первой операции накладывают временный противоестественный задний проход, а спустя 2-3 недели удаляют дистальный конец пересечённой кишки, несущей злокачественную опухоль.
При неоперабельных раках с явлениями кишечной непроходимости накладывают противоестественный задний проход. Эта операция зачастую заставляет больного изменить образ жизни, характер работы или даже перейти на инвалидность. Она откладывает отпечаток на семейную жизнь, отдых, на психологическое состояние человека, порой существенно изменяя его характер, делая его более замкнутым, раздражительным, эмоционально неустойчивым.
Социальная, психологическая, профессиональная, бытовая реабилитация таких больных – сложная задача. Помочь больному почувствовать себя полноценным членом общества должны лечащий врач и медсестра, в сложных случаях – психолог, а также близкие больного, родственники, друзья, коллеги.
Прогноз при раке прямой кишки всегда серьезный. Он ухудшается по мере прогрессирования процесса, особенно при инфильтративных формах заболевания. В случаях, когда болезнь предоставлена собственному течению, безнадёжный.
 Продолжительность
жизни таких больных от одного года до
двух с половиной лет в зависимости от
формы рака.
Продолжительность
жизни таких больных от одного года до
двух с половиной лет в зависимости от
формы рака.
Обследование толстой кишки.
Анамнез. Необходимо обратить внимание на следующие моменты:
Характер дефекации до и во время заболевания: Регулярность. Учащение. Задержка.
Консистенция стула: Оформленный. Кашицеобразный. Жидкий. В виде не переваренных пищевых масс. Овечий.
3. Цвет кала: Черный (мелена). Обесцвеченный. Желтый.
4. Патологические примеси в стуле: Кровь. Слизь. Гной.
При выделении крови уточняют ее цвет: В виде дегтеобразной массы. В чистом виде.
На поверхности калового комка. Перемешана с калом.
Важно установить в какой момент дефекации появляется кровь: В начале. В конце.
В течение всего акта.
Выясняют, выделяется ли кровь: Струей. Каплями. Сгустками.
Необходимо установить имелись ли в анамнезе у больного или членов его семьи:
Воспалительные заболевания толстой кишки.
Полипы или рак.
Онкологические заболевания других органов.
При наличии болевого синдрома – его характеристика.
Осмотр.
Оценивают общее состояние больного, обращают внимание на состояние кожных покровов и видимых слизистых оболочек.
Осмотр живота проводят по стандартной методике (см. «Обследование живота»).
Следует обратить внимание на состояние кожи вокруг заднего прохода (пигментация, гиперкератоз, мацерация эпидермиса).

 Положение
больного во время исследования:
Положение
больного во время исследования:
Коленно-локтевое положение больного.
В гинекологическом кресле или
на боку с приведенными к животу ногами.
 При
наружном осмотре легко обнаруживают:
При
наружном осмотре легко обнаруживают:
Наружные геморроидальные узлы.
Наружные отверстия параректальных свищей.
Первичное отверстие и вторичные свищевые отверстия эпителиального копчикового хода.
Кондиломы и анальные бахромки.
При натуживании хорошо видны анальные гипертрофированные сосочки и полипы прямой кишки.
Пальцевое исследование прямой кишки производят II пальцем. Его смазывают вазелином и осторожно вводят в просвет кишки.
Определяют:
Тонус сфинктера.
Наличие патологических образований.
Болезненные точки.
Рубцовые стриктуры,
Размеры предстательной железы.
Пальцевое исследование противопоказано только при остром воспалении в области анального отверстия.
Инструментальные методы исследования толстого кишечника.
1.Аноскопия (осмотр ректальным зеркалом) позволяет:
оценить состояние слизистой оболочки анального канала (эрозии, трещины) и геморроидальных узлов,
взять биопсию в зоне анального канала,
произвести коагуляцию полипа.
Исследование ректальным зеркалом рассчитано на осмотр прямой кишки на глубину 12-14 см.
К аноскопии и пальцевому исследованию прямой кишки специальной подготовки не требуется, достаточно, чтобы был самостоятельный стул.
2.Ректороманоскопия. Применяют для осмотра прямой кишки и начальной части S-образной кишки с целью выяснения состояния слизистой оболочки, выявления воспалительных изменений в ней при хронической дизентерии, проктитах, колитах, язв и опухолей (полипы, папилломы, рак).
А также для профилактических осмотров и контроля за течением заболевания. Для
малых хирургических вмешательств – для удаления и прижигания полипов,
С помощью ректороманоскопии, кроме осмотра,

можно взять материал для исследования,
произвести прижигание слизистой оболочки,
удалить полип путем отсечения или коагуляции ножки с
помощью термокаутера,

взять кусочек опухоли на исследование (биопсия) и выполнить ряд других оперативных вмешательств.
Противопоказана Ректороманоскопия при тромбозах геморроидальных узлов, острых воспалительных процессах и наличии трещин заднего прохода, при которых введение трубки очень болезненно и может быть произведено только под анестезией.
Обязанности медицинской сестры при этом исследовании: подготовка больного, приготовление и проверка всех инструментов, помощь врачу при введении ректороманоскопии. Всегда можно ожидать истечения оставшихся в кишке промывных вод или жидких испражнений, поэтому у медицинской сестры наготове должен быть таз, который подставляется к наружному концу трубки ректороманоскопа в момент извлечения обтуратора.

 Ректороманоскопия
позволяет уточнить
Ректороманоскопия
позволяет уточнить
данные пальцевого исследования,
выявить различные патологические образования и процессы на всем протяжении прямой кишки и дистальной части сигмовидной (от прямокишечно- заднепроходной линии на протяжении 25-30см).
Подготовка больного к ректороманоскопии:
Бесшлаковая диета.
Вечером накануне и в день исследования больному не рекомендуется принимать пищу.
За 2 дня до исследования назначают слабительные, накануне – очистительные клизмы до чистых промывных вод
В день исследования 1-2 очистительные клизмы с интервалом в 2 часа.
 Лапароскопия
– проводят для исключения
генерализации злокачественного процесса
по брюшине при определении показаний
и противопоказаний к первичным операциям
по поводу рака или перед плановыми
реконструктивными операциями.
Лапароскопия
– проводят для исключения
генерализации злокачественного процесса
по брюшине при определении показаний
и противопоказаний к первичным операциям
по поводу рака или перед плановыми
реконструктивными операциями.
Рентгенологическое исследование.
Обзорная рентгенография органов брюшной полости дает возможность обнаружить в поддиафрагмальном пространстве свободный газ при перфорации кишки, а также перерастянутые газом петли кишечника при непроходимости.
В практическую работу отделения лучевой диагностики активно внедряются цифровые технологии. Ретроградное одномоментное двойное контрастирование толстой кишки на цифровых телеуправляемых аппаратах
 Ирригоскопия
– ретроградное контастирование –
применяют для определения
Ирригоскопия
– ретроградное контастирование –
применяют для определения
положения кишки, ее формы и длины,
величины просвета, гаустрации,
состояния рельефа слизистой оболочки,
эластичности стенок, а также для определения состояния взаимоотношений ободочной кишки с окружающими органами. Часто удается поставить правильный диагноз органической патологии толстой кишки.
 Колоноскопия
– позволяет провести визуальное
обследование внутренней поверхности
всей
толстой кишки, выполнить биопсию, мелкие
хирургические вмешательства (удаление
полипов, остановка кровотечения),
неотложные хирургические манипуляции
(реканализация структурирующей опухоли
ободочной кишки, деторсию сигмовидной
кишки, при заворотах).Это не легкая
процедура, и от больного требуется
значительное физическое напряжение.
Поэтому колоноскопию применяют по
строгим показаниям в дополнение к
ректороманоскопии рентгеноскопии.
Колоноскопия
– позволяет провести визуальное
обследование внутренней поверхности
всей
толстой кишки, выполнить биопсию, мелкие
хирургические вмешательства (удаление
полипов, остановка кровотечения),
неотложные хирургические манипуляции
(реканализация структурирующей опухоли
ободочной кишки, деторсию сигмовидной
кишки, при заворотах).Это не легкая
процедура, и от больного требуется
значительное физическое напряжение.
Поэтому колоноскопию применяют по
строгим показаниям в дополнение к
ректороманоскопии рентгеноскопии.
Подготовка к колоноскопии:
Бесшлаковая диета за 2-4 дня до исследования
Вечером накануне исследования ставят две очистительные клизмы из воды комнатной температуры с интервалом в 1ч.
Утром в день обследования ставят 1 очистительную клизму (по показаниям сифонную)
Больным с хроническими запорами дополнительно за 2-3 дня до исследования назначают легкое слабительное (лучше 30-50 грамм касторового масла)
Осмотр производится не ранее, чем через 1-2 ч после очистительной клизмы
В некоторых случаях перед колоноскопией применяют премедикацию (анальгетики с седативными средствами и спазмолитиками).
Осложнения. Наиболее характерные осложнения колоноскопии:
кровотечение и
перфорация кишки. Их частота менее 2%.
