
- •Порушення серцевого ритму Порушення провідності
- •Що таке “нормальний ритм”?
- •Класифікація порушень ритму (затверджена на VI Національному конгресі кардіологів України, 2000 р.)
- •148.0 Фібриляція і тріпотіння передсердь
- •149.0 Фібриляція і тріпотіння шлуночків
- •II. Порушення проведення імпульсу
- •145.5 Синоаурикулярні блокади;
- •145.0.....Блокада правої ніжки пучка Гіса
- •Ііі. Комбіновані порушення утворення і проведення імпульсу
- •IV. Захворювання, синдроми і феномени
- •V. Аритмії при нормальній або порушеній функції кардіостимуляторів різного типу
- •Клінічна діагностика аритмій
- •Кардліоверсія Масаж каротидного синуса
Кардліоверсія Масаж каротидного синуса
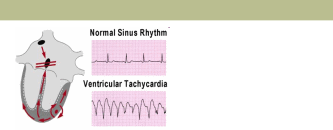
Шлуночкова пароксизмальна тахікардія (ШПТ) – є результатом підвищеної активності ектопічного вогнища, розташованого в одному з шлуночків, який генерує імпульси з частотою 100-140-220 за 1 хв. Хід збудження у шлуночках різко порушується; якщо імпульси виходять з правої ніжки п. Гіса, то спочатку збуджується правий шлуночок, в подальшому збудження іншим шляхом розповсюджується на лівий шлуночок. Хід збудження при цьому нагадує його розповсюдження при блокаді лівої ніжки п.Гіса. Про топіку ектопічного вогнища при ПШТ судимо так як при шлуночковій екстрасистолії.
Імпульс із шлуночків не може бути проведений ретроградно до передсердь, тому передсердя збуджуються під впливом імпульсів із синусового вузла, однак вони не можуть бути проведені до шлуночків, так як застають їх в рефрактерній фазі.
ЕКГ-ознаки ШПТ:
значне почащення ритму до 100-140-250 за 1 хв;
розширення більше 0,14 сек і деформація комплекса QRS, який нагадує блокаду однієї з ніжок п. Гіса;
дисоціація в діяльності передсердь і шлуночків;
реєстрація на ЕКГ нормальних або майже нормальних комплексів (шлуночкові захоплення);
наявність комбінованих (зливних) скорочень;
відстань R-R відрізняється між собою 0,02-0,03 сек і більше.

Шлуночкова пароксизмальна тахікардія
Розрізняють наступні види ШПТ: 1)правошлуночкова; 2) лівошлуночкова; 3) конкордантна верхівкова; 4) конкордантна базальна; 5) альтернуюча; 6) двонаправлена; 7) багатоформна; поворотна; 9) парасистолічна; 10) тахікардія з миготінням або тріпотінням передсердь.
Механізми виникнення ШПТ подібні до механізмів шлуночкових і надшлуночкових екстрасистолій (повторного входу збудження, підвищеного ектопічного автоматизму провідникової системи, тригерна активність).
Суб´єктивні симптоми:
серцебиття з раптовим початком і кінцем (не завжди чітким);
адинамія;
тяжкість в серцевій ділянці, ангінозний синдром;
слабкість, головокружіння, темні круги перед очима, синкопе, судоми, парези;
прояви шоку: префузний піт, зниження АТ, блідість шкірних покривів, олігурія;
ознаки декомпенсації: задишка, кашель, збільшення печінки;
нудота, блювота, метеоризм.
Об´єктивні симптоми:
почащена серцева діяльність до 140-220 за 1 хв;
правильний ритм;
інтермітуюче підсилення І тону, розщеплення І і ІІ тону на верхівці;
яремні вени пульсують з частотою, меншою частоти пульсу;
симптоми кардіогенного шоку;
застійна серцева недостатність;
загальна мозкова і вогнищева неврологічна симптоматика;
синдром Морган´ї-Адамса-Стокса;
оліго- або анурія з проявами гострої ниркової недостатності;
-відсутність ефекту від проведення вагусних проб.

Після зняття пароксизму шлуночкової тахікардії необхідно проводити підтримуючу терапію: лідокаїн внутрівенно крапельно 0,001-0,004 г/хв, не більше 3 г; новокаїнамід довенно крапельно 0,002-0,005 г/хв протягом 1 год; орнід довенно 0,001-0,003 г/хв, не більше 2-3 г; мексилетин у вену крапельно 0,25 г з розрахунку 0,004 г/хв протягом 1 год, потім 0,25 г/хв) протягом 2 год; ритмілен довенно крапельно (сумарна доза протягом першої години не повинна перевищувати 0,3 г; на добу не більше 0,8 г); аміодарон у вену крапельно 6 мл 5 % розчину (0,3 г/протягом 20-120 хв).
При розвитку кардіогенного шоку або серцевої недостатності на фоні ПШТ найбільш ефективною і безпечною є ЕІТ; у випадку неможливості її проведення вводяться вазопресорні (норадреналін, дофамін) і антиаритмічні препарати; при гострому інтерстиціальному і альвеолярному набряку легенів – орнід (3-4 мл 5 % розчину) довенно протягом 10-15 хв з розрахунку 0,004-0,005 г/кг, потім дом´язево кожні 8 год по 0,005-0,01 г/кг. При відсутності ефекту – електроімпульсна терапія; якщо останню неможливо провести – лідокаїн, діфенін.
При шлуночковій тахікардії на фоні лікування серцевими глікозидами або їх передозуванні застосовуються лідокаїн і калію хлорид, діфенін аюо анаприлін; на фоні лікування бета-адреноблокаторами – лідокаїн, новокаїнамід, етмозин.

Шлуночкові тахікардія

Фібриляція шлуночків
Миготіння передсердь, фібриляція передсердь, абсолютна аритмія – це синоніми миготливої аритмії (МА). Сучасний термін –„фібриляція передсердь”
МА представляє собою хаотичні, швидкі, неправильні, некоординовані між собою збудження і скорочення окремих волокон передсердь з частотою від 350 до 700 за 1 хв.
“Фібриляція передсердь (ФП) – суправентрикулярна тахіаритмія, яка характеризується некоординованою активацією передсердь з погіршенням їх механічної функціїю.
На ЕКГ замість стійких зубців Р реєструють швидкі осциляції або фібриляторні хвилі f, змінні за розмірами, формою, часом виникнення і асоційовані з нерегулярною, часто швидкою відповіддю шлуночків за інтактного атріовентрикулярного проведення.” (ACC/AHA/ESC 2006 guidelines for the management of patients with atrial fibrillation)
ЕКГ-критерії ФП: відсутність зубця Р, наявність хвиль f ; різні відстані R-R; електрична альтернація зубців R.

Великохвилева фібриляція передсердь

Дрібно хвилева фібриляція передсердь

Тріпотіння передсердь
Розрізняють: великохвильову МА (хвилі f висотою більше 1 мм і частотою від 350 до 450 за 1 хв); середньохвильову МА (хвилі f меншої амплітуди з частотою 450-550 за 1 хв); дрібнохвильову МА (передсердні хвилі f не реєструються, то їх не видно, частота збудження передсердь в межах 550-700 за 1 хв). Хвилі f краще видно у ІІ, ІІІ, aVF, V1 і V2 відведеннях.
Розрізняють: брадисистолічну форму МП (ЧШС менше 60/хв); нормосистолічну форму (ЧШС від 60 до 90/хв); тахісистолічну форму (ЧШС більше 90/хв).
Найчастіші етіологічні фактори:
Коронарний склероз з або без інфаркту міокарда, з або без АГ (50 % випадків);
Гострий інфаркт міокарда (7-20 %);
Мітральний стеноз (35 %);
Тиреотоксикоз (10 %).
Основні гемодинамічні порушення при тахіформах МА:
знижений ударний і хвилинний об´єм серця з ішемією життєвоважливих органів;
дефіцит пульсу;
серцева недостатність гіподіастолічного типу, часто застій у легенях.
Чим вищий дефіцит пульсу, тим важчі порушення гемодинаміки.
Клінічна картина при постійній формі МА проявляється в більшій мірі серцевою недостатністю, ніж самою аритмією:
задишка, кашель, швидка втома, тощо;
серцебиття і відчуття тупих ударів в серцевій ділянці;
головокружіння, слабість, втрата свідомості;прояви основної хвороби серця.
Пароксизмальна форма МА супроводжується дуже частими скороченнями шлуночків і супроводжується сильно вираженими суб´єктивними відчуттями.
Симптоми її подібні до симптомів пароксизмальних тахікардій:
раптове серцебиття, слабість;
відчуття тріпотіння або тупих поштовхів в грудній клітці;
відчуття стиснення в серцевій ділянці, дискомфорт, страх, збудження;
поліурія;
загальна слабість, темні круги перед очима, синкопе;
ознаки серцевої недостатності: задишка, кашель, відчуття тяжкості в правому підребір΄ї, набряк легень, набряки кінцівок;
стенокардія – рідко;
кардіогенний шок – рідко.
Об´єктивні симптоми:
виражена неправильність серцевого ритму (повна аритмія);
неоднакова сила серцевих тонів;
неправильний і неоднакового наповнення пульс; дефіцит пульсу;
ознаки основного захворювання серця;
симптоми серцевої недостатності (в 60-70 % випадків);
емболії – мозку, нирок, селезінки тощо.
ТАКТИКА при ФП ВИЗНАЧАЄТЬСЯ:
наявністю фонового структурного захворювання серця;
наявністю порушення гемодинаміки і/або симптомів;
перший чи повторний пароксизм;
частотою серцевих скорочень;
тривалістю епізоду ФП, наявністю ФР тромбоемболії;
досвід попередньої антиаритмічної терапії;
наявністю ФР проаритмії (ішемія, СН, електролітний дизбаланс, >Q-T);
доцільністю відновлення синусового ритму.
ТАКТИКА ПРИ ФІБРИЛЯЦІЇ ПЕРЕДСЕРДЬ
Класифікація |
Клінічні ознаки |
Клінічний перебіг |
Лікування |
Перша подія |
|
У подальшому відновлюється або ні |
Профілактична ААТ не потрібна за винятком випадків з тяжкими симптомами |
Пароксизмальна |
Спонтанне припинення (< 7 днів, найчастіше <48 год.) |
Зворотній |
Запобігання повторним епізодам, за необхідності-контроль ЧСС та антикоагулянти |
Персистуюча |
Не припиняється спонтанно, триває >7 днів або до кардіоверсії |
Зворотній |
За необхідності – контроль ЧСС та антикоагулянти і/або кардіоверсія та профілактик на ААТ |
Перманентна |
|
Постійна ФП |
За необхідності – контроль ЧСС та антикоагу лянти |
Приклади ЕКГ з основними порушеннями ритму серця
(ІІ відведення ЕКГ)

Синусний правильний ритм

Синусна брадикардія

Синусна тахікардія

Синусна аритмія

Суправентрикулярні екстрасистоли

Шлуночкові екстрасистоли

Пароксизм суправентрикулярної тахікардії

Шлуночкова тахікардія

Фібриляція передсердь

Тріпотіння передсердь

Ідіовентрикулярний ритм

Фібриляція шлуночків

Блокади серця
Діагностика порушень провідності (блокад серця) базується на виявленні сповільнення або повного припинення проведення імпульсу у будь-якій ділянці провідної системи. У залежності від локалізації цього порушення розрізняють кілька видів блокад: синоаурикулярну, внутріпередсердну, атріовентрикулярну і внутрішньошлуночкові. В клінічній практиці особливе значення мають атріовентрикулярні блокади, особливо ІІ і ІІІ ступенів.
Атріовентрикулярною
(АV-блокадою)
або передсердно-шлуночковою блокадою
називають порушення проведення збудження
від передсердь до шлуночків.
Розрізняють АV-блокади І, ІІ і ІІІ ступеня.
АV-блокада І ступеня представляє собою лише ЕКГ-феномен (подовження інтервалу Р-Q більше 0,20 с) і клінічно не проявляється.

АV-блокада І ступеня
АV-блокада ІІ ступеня характеризується тим, що деякі імпульси не проводяться від передсердь до шлуночків і це проявляється випадіння частини шлуночкових комплексів на ЕКГ.


АV-блокада ІІ ступеня (Мобітц І)

АV-блокада ІІ ступеня (Мобітц ІІ)
При АV-блокаді ІІІ ступеня ні один імпульс із передсердь не проводиться до шлуночків, в звязку з тим передсердя і шлуночки функціонують незалежно один від одного. На ЕКГ реєструються зубці Р, які не звязані з шлуночковими комплексами. Шлуночки, як правило, збуджуються в повільному ритмі.

АV-блокаді ІІІ ступеня
Клінічно високоступенева блокада ІІ ступеня і блокади ІІІ ступеня проявляються зниженням частоти серцевих скорочень. Зниження ЧСС менше 40 за хвилину може супроводжуватись загальною слабкістю, головокружінням, запомороченням аж до розвитку синкопальних станів, іноді у вигляді нападів Морган’ї-Адамс-Стокса (МАС): на тлі значного зниження темпу серця виникає церебральна ішемія з втратою притомності, судомами, мимовільним сечепуском і дефекацією. При нападі МАС проводяттся реанімаційні заходи, при вираженій брадикардії застосовують ізадрин (під язик), атропін, алупент, астмопент.
При блокадах лікувальна тактика направлена на лікування основного захворювання. Лише при високоступеневих і поперечних блокадах застосвується самостійне лікування направлене на усунення блокади, як правило, шляхом тимчасової кардіостимуляції або імплантації постійних штучних водіїв серцевого ритму (ШВР).


ЕКГ при передседній електрокардіостимуляції

ЕКГ при шлуночковій електрокардіостимуляції

ЕКГ при передсердно-шлуночковій електрокардіостимуляції
