
- •Акушерство и гинекология
- •От автора
- •Список сокращений
- •Введение
- •Глава 1 Организация родовспоможения и гинекологической помощи в Республике Беларусь
- •1.1. Организация поликлинической акушерско-гинекологической помощи
- •1.2. Организация стационарной акушерско-гинекологической помощи
- •1.3. Организация акушерско-гинекологической помощи женщинам, работающим на промышленных предприятиях
- •1.4. Организация акушерско-гинекологической помощи в сельской местности
- •1.5. Специализированная акушерско-гинекологическая помощь
- •1.6. Вопросы деонтологии в сестринском деле
- •1.7. Планирование семьи. Формирование здорового образа жизни. Современные методы контрацепции
- •Глава 2
- •2.1. Источники инфекционных заболеваний
- •2.2. Профилактика инфекционных заболеваний
- •Глава 3 Анатомия и физиология женских половых органов
- •3.1. Наружные половые органы
- •3.2. Внутренние половые органы
- •3.3. Связочный аппарат половых органов и клетчатка малого таза
- •3.4. Кровоснабжение, иннервация и лимфатическая система
- •3.5. Молочные железы
- •3.6. Физиология женской половой системы
- •3.7. Анатомия женского таза
- •3.8. Периоды жизни и гигиена женщины
- •Глава 4 Физиология беременности. Наблюдение и уход за беременной. Головка плода как объект родов
- •4.1. Оплодотворение и развитие плодного яйца
- •4.2. Признаки зрелости плода. Головка плода как объект родов
- •4.3. Физиологические изменения в организме женщины во время беременности
- •4.4. Диагностика беременности в ранние и поздние сроки
- •4.5. Определение срока беременности, начала дородового отпуска и даты родов
- •4.6. Гигиена и питание беременной
- •4.7. Диспансерное наблюдение беременной в женской консультации
- •Глава 5 Роды, помощь при родах. Уход за роженицей. Первый туалет новорожденного. Обезболивание родов
- •5.1. Роды. Предвестники родов.
- •Родовые изгоняющие силы
- •5.2. Клиническое течение родов
- •5.3. Помощь и подготовка роженицы к родам
- •5.4. Санитарная обработка роженицы
- •5.5. Наблюдение и уход за роженицей в периоде раскрытия
- •5.6. Наблюдение и уход за роженицей в периоде изгнания
- •5.7. Первый туалет новорожденного
- •5.8. Асфиксия новорожденных и реанимация
- •5.9. Уход за роженицей в последовом периоде
- •5.10. Осмотр родовых путей после родов
- •5.11. Современные методы обезболивания
- •5.12. Обезболивание при акушерских операциях
- •Глава 6 Физиология послеродового периода. Уход за родильницей
- •6.1. Физиология послеродового периода
- •6.2. Уход за здоровой родильницей
- •Глава 7 Патология послеродового периода
- •7.1. Уход за родильницей
- •7.2. Послеродовые септические заболевания
- •7.3. Процедуры, выполняемые медицинской сестрой обсервационного отделения
- •Глава 8 Основные виды акушерской патологии. Неотложная доврачебная помощь при них
- •8.1. Ранний токсикоз беременных
- •8.2. Поздний гестоз беременных
- •8.3. Кровотечения в первой половине беременности
- •8.4. Кровотечения во второй половине беременности
- •8.5. Заболевания сердечно-сосудистой системы и беременность
- •8.6. Роды при тазовых предлежаниях плода
- •8.7. Роды при поперечном и косом положении плода
- •8.8. Роды при разгибательных предлежаниях плода
- •8.9. Роды при узком тазе
- •8.10. Кровотечения в последовом и раннем послеродовом периодах
- •8.11. Родовой травматизм матери
- •Глава 9
- •Акушерские операции.
- •Работа медицинской сестры операционного
- •Блока родильного отделения
- •9.1. Структура и организация работы операционного блока
- •9.2. Обязанности операционной сестры
- •9.3. Подготовка к акушерским операциям
- •Глава 10 Методы обследования гинекологических больных
- •10.1. Сбор анамнеза гинекологической больной
- •10.2. Методы объективного исследования в гинекологии
- •10.3. Дополнительные методы исследования в гинекологии
- •Глава 11 Основные гинекологические заболевания
- •11.1. Воспалительные заболевания женских половых органов
- •11.2. Нарушения менструальной функции
- •11.3. Нейроэндокринные синдромы
- •11.4. Эндометриоз
- •11.5. Кисты женских половых органов
- •11.6. Опухоли женских половых органов
- •11.6.1. Фоновые и предраковые заболевания шейки матки
- •11.6.2. Рак шейки матки
- •11.6.3. Фоновые и предраковые заболевания тела матки
- •11.6.4. Доброкачественные опухоли матки
- •11.6.5. Рак тела матки
- •11.6.6. Опухоли яичников
- •11.6.7. Профилактика злокачественных новообразований женских половых органов
- •11.7. Неправильное положение женских половых органов
- •11.7.1. Аномалии развития женских половых органов
- •11.8. Бесплодие в браке
- •11.9. Экстренные состояния в гинекологии. Доврачебная помощь и уход за больными
- •11.9.1. Перекрут ножки кисты
- •11.9.2. Апоплексия яичника
- •11.9.3. Травмы женских половых органов
- •Глава 12 Основы детской гинекологии
- •12.1. Организация обслуживания девочек
- •12.2. Половое созревание и половая зрелость
- •12.3. Патология периода полового созревания
- •12.4. Гинекологические заболевания детского возраста
- •Глава 13 Консервативные методы лечения гинекологических больных и уход за ними
- •13.1. Организация работы гинекологического отделения консервативных методов лечения
- •13.2. Задачи медицинской сестры отделения консервативной гинекологии
- •13.3. Техника выполнения основных лечебных процедур
- •13.4. Физические методы лечения
- •13.5. Лечение антибактериальными препаратами
- •13.6. Лечение препаратами, изменяющими реактивность организма. Десенсибилизирующая терапия
- •13.7. Симптоматическая терапия
- •13.8. Гормонотерапия
- •13.9. Лучевая терапия
- •Глава 14
- •14.2. Задачи медицинской сестры отделения оперативной гинекологии
- •14.3. Подготовка больных к гинекологическим операциям
- •14.4. Обезболивание при гинекологических операциях
- •14.5. Основные гинекологические операции
- •14.6. Уход за гинекологической больной в послеоперационном периоде
10.3. Дополнительные методы исследования в гинекологии
Все женщины, поступающие в гинекологический стационар, подвергаются бактериоскопическому исследованию. Исследованию подлежат выделения из нижних отделов мочеполовой системы - влагалища, канала шейки матки и уретры. Медицинская сестра, работающая в стационаре или женской консультации, должна владеть техникой правильного взятия мазков. Прежде всего медицинской сестре следует предупредить больную о том, что накануне и в день взятия мазков она не должна иметь половые сношения, делать спринцевания. Она также не должна мочиться в течение 2 ч перед взятием мазков. Медицинской сестре необходимо подготовить два предметных стекла, хорошо вымытых, протертых спиртом или эфиром и высушенных. Специальным карандашом каждое стекло делят на три части, на одной из которых пишут букву U, что означает уретра (urethra), на второй С - шейка (cervix), на третьей V - влагалище (vagina).
При взятии материала из различных участков половых органов женщины медицинской сестре следует. помнить о необходимости тщательного соблюдения правил асептики и антисептики. Используются только стерильные инструменты, причем одним и тем же инструментом нельзя брать мазки из разных мест. Взятие мазков производится до гинекологического исследования больной, а также до проведения влагалищных лечебных процедур. Для получения мазков женщину укладывают на гинекологическое кресло. Сначала берут мазки из уретры; для этого пальцем, введенным во влагалище, слегка массируют ее. Первую порцию выделений из уретры полагается снять ватным шариком, а затем ввести в мочеиспускательный канал (на глубину не более 1,5-2 см) желобоватый зонд, кончик пинцета или специальную ложечку (Фолькмана). Материал из уретры получают легким поскабливанием и наносят его в виде кружочка на два предметных стекла с отметкой U.
После взятия мазков, из уретры во влагалище вводят стерильное зеркало, обнажают шейку матки и после протирания ее ватным шариком стерильным инструментом берут мазок из шеечного канала так же, как из уретры. Легкое поскабливание необходимо, чтобы в исследуемый материал попали гонококки, обычно располагающиеся не на поверхности слизистой оболочки, а под эпителиальным покровом. Далее берут выделения из заднего свода влагалища пинцетом или корнцангом. Отделяемое из шейки матки и влагалища наносят отдельно в виде штриха на предметные стекла с соответствующей отметкой. Мазки высушивают, после чего отправляют с сопроводительной запиской в лабораторию. В лаборатории мазки на одном стекле окрашиваются метиленовым синим, на втором - по Граму, после чего они подвергаются микроскопическому исследованию. При бактериоскопическом исследовании мазков из заднего влагалищного свода определяют степень чистоты влагалищного содержимого. Мазки из уретры и шеечного канала используют для бактериоскопического исследования на гонококки и флору. Бактериоскопическому исследованию при необходимости может быть подвергнут секрет вестибулярных желез и прямой кишки. Больным, у которых имеется подозрение на наличие гонореи, проводится так называемая провокация. Под провокацией понимают специальные меры воздействия на организм женщины, направленные на обострение воспалительного процесса гонорейного происхождения с целью облегчения бактериоскопической диагностики заболевания. Различаются физиологическая, биологическая, термическая, механическая и алиментарная провокации.
Физиологической провокацией является менструация, поэтому мазки из уретры и цервикального канала при использовании этого метода рекомендуется брать на 2—4-й день менструации.
Из многочисленных методов искусственной активизации воспалительного процесса чаще всего пользуются следующими: 1) внутримышечным введением гоновакцины (500 млн и более микробных тел); 2) смазыванием слизистой оболочки цервикального канала и уретры раствором Люголя на глицерине или раствором нитрата серебра (для уретры - 0,5% раствор, для шейки - 2-3% раствор); 3) физиотерапевтическими процедурами (индуктотермия, электрофорез цинка с помощью шеечного или влагалищного электрода, ультразвук, лечебные грязи). В настоящее время широко используются для провокации гонореи препараты пирогенного действия (пирогенал). После указанных методов провокации необходимо брать мазки через 24, 48, 72 ч.
У ряда больных с целью выявления латентной формы гонореи для выяснения биологических свойств флоры и определения чувствительности к антибиотикам, а также для выявления туберкулезных палочек при подозрении на специфический воспалительный процесс в гениталиях используется бактериологическое исследование методом культур, т. е. посев отделяемого из различных отделов половой системы на искусственные питательные среды. Взятие материала для бактериологического исследования осуществляется стерильным тампоном на проволоке, который медленно помещают в стерильную пробирку и направляют в лабораторию.
В клинической амбулаторной практике с целью ранней диагностики рака половых органов широко используется цитологический метод исследования. Для цитологического исследования шейки матки мазки следует брать с поверхности ее влагалищной части и из цервикального канала. Материал может быть получен с помощью анатомического пинцета, ложечки Фолькмана, желобоватого зонда или специального металлического шпателя с выемкой на конце. Мазки из полости матки получают с помощью аспирации шприцем, имеющим длинный наконечник (шприц Брауна). Полученные мазки из различных участков половой системы наносят на предметные стекла, фиксируют в смеси спирта и эфира, окрашивают и просматривают под микроскопом для выявления атипичных клеточных комплексов.
Тесты функциональной диагностики. Тесты позволяют оценить гормональную функцию яичников. Медицинская сестра должна быть знакома с наиболее простыми и доступными тестами функциональной диагностики.
Исследование шеечной слизи основано на изменениях физико-химических свойств слизи в течение менструального цикла. Количество ее увеличивается от 60-90 мг/сут в раннюю фолликулиновую фазу до 600-700 мг/сут в период овуляции; к этому же периоду повышается активность некоторых ферментов слизи и уменьшается ее вязкость. На изменении секреции и преломляющей силы шеечной слизи основаны феномены «зрачка» и «папоротника».
Симптом (феномен) «зрачка» позволяет судить о продукции эстрогенов яичниками. С 8-9-го дня двухфазного менструального цикла наружное отверстие шеечного канала начинает расширяться, достигая максимума к моменту овуляции; в нем появляется стекловидная прозрачная слизь. При направлении луча света наружный зев с выступающей каплей слизи кажется темным и напоминает зрачок. Во второй фазе цикла наружный зев шейки матки начинает постепенно закрываться, количество слизи значительно уменьшается, симптом исчезает к 20-23-му дню менструального цикла. Тест не характерен при эрозии шейки матки эндоцервиците, старых разрывах шейки матки.
Симптом «папоротника» (тест арборизации) основан на способности шеечной слизи при высушивании образовывать кристаллы.
Материал забирается из канала шейки матки анатомическим пинцетом на глубине 0,5 см; капля слизи высушивается и результат оценивается под микроскопом при малом увеличении.
Тест используется для диагностики овуляции. Наличие симптома «папоротника» в течение всего менструального цикла свидетельствует о высокой секреции эстрогенов и отсутствии лютеиновой фазы; невыраженность его во время обследования может свидетельствовать об эстрогенной недостаточности.
Симптом натяжения шеечной слизи также позволяет судить о продукции эстрогенов яичниками. Максимальная его выраженность совпадает с овуляцией - слизь из канала шейки матки, взятая пинцетом, растягивается браншами на 10-12 см.
Кольпоцитологическое исследование - изучение клеточного состава влагалищных мазков, основанное на циклических изменениях эпителия влагалища.
В мазках из влагалища различают четыре типа клеток -базальные, парабазальные, промежуточные и поверхностные:
I реакция: мазок состоит из базальных клеток и лейкоцитов; картина характерна для выраженного дефицита эстрогенов;
II реакция: мазок состоит из парабазальных, нескольких базальных и промежуточных клеток; картина характерна для эстрогенной недостаточности;
III реакция: в мазке преимущественно промежуточные клетки, имеются единичные парабазальные и поверхностные; картина характерна для нормальной продукции эстрогенов.
IV реакция: в мазке определяются поверхностные клетки и незначительное количество промежуточных; картина характерна для высокой продукции эстрогенов.
Количественное соотношение клеток в мазке и морфологическая характеристика являются основой гормональной цитологической диагностики. Материал для исследования забирают из бокового свода верхней трети влагалища (наиболее чувствительного к гормональному воздействию), без грубых манипуляций, так как исследованию подлежат клетки, отделившиеся от стенки влагалища.
Для интерпретации теста вычисляют следующие индексы:
индекс созревания (ИС) - процентное соотношение поверхностных, промежуточных и парабазальных клеток. Записывается в виде трех последовательных чисел, например: 2/90/8;
кариопикнотический индекс (КИ, КПИ) - процентное отношение поверхностных клеток с пикнотическим ядром к поверхностным клеткам, имеющим ядра.
В течение овуляционного менструального цикла наблюдаются следующие колебания КИ (КПИ): в первой фазе 25-30% , во время овуляции 60-80% , в середине второй фазы 25-30%.
Измерение базалъной температуры - тест основан на гипертермическом эффекте прогестерона, который оказывает непосредственное воздействие на центр терморегуляции, расположенный в гипоталамусе.
Базальную температуру женщина измеряет утром, не вставая с постели в течение 10 мин, одним и тем же термометром в течение всего менструального цикла. Для установления характера температурной кривой необходимо измерять базальную температуру на протяжении 3 месяцев. В течение менструального цикла отмечаются колебания температуры в прямой кишке в зависимости от фазы цикла. Нормальный характер температурной кривой - двухфазовый.
Первая фаза гипотермическая, с температурой ниже 37 °С, вторая - гипертермическая, с температурой выше 37 °С; при этом повышение базальной температуры на 0,4-0,6 °С отмечается не посредственно после овуляции и держится в течение 12-14 дней. За 1-3 дня до начала менструации базальная температура вновь снижается.
Монофазная температура в пределах 36,5-36,9 °С с незначительными колебаниями характерна для ановуляции. Во время проведения этого теста следует помнить, что базальная температура может повышаться при хронических инфекциях, патологических изменениях высших органов центральной нервной системы, патологии щитовидной железы.
Гистологическое исследование (биопсия) эндометрия. Основано на характерных изменениях слизистой оболочки матки под воздействием стероидных гормонов яичников. Эстрогены вызывают пролиферацию эндометрия, а прогестерон - секреторные преобразования его.
Материал для исследования получают при выскабливании или вакуум-аспирации, при этом должен удаляться весь функциональный слой.
Зондирование матки. Производится специальным металлическим маточным зондом с сантиметровыми делениями для уточнения положения матки, определения ее длины и наличия опухолей или повреждений стенок. Для зондирования матки медицинской сестре следует приготовить ложкообразные стекла, пулевые щипцы, корнцанг и маточный зонд, а также ватные шарики и дезинфицирующие растворы для обработки слизистой оболочки влагалища и шейки матки. Для зондирования шейку матки обнажают в зеркалах, обрабатывают дезинфицирующим раствором, фиксируют за переднюю губу пулевыми щипцами. Затем без напряжения вводят
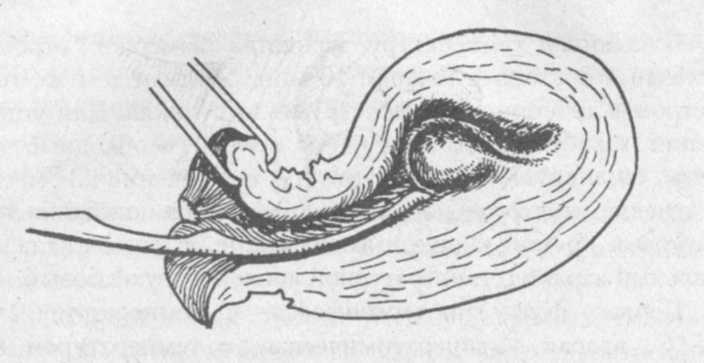
Рис. 70. Зондирование матки при субмукозной миоме
стерильный зонд через цервикальный канал в полость матки до упора в области дна матки. Длина матки по зонду у нерожавшей женщины 7 см, у рожавшей 8 см (рис. 70).
Пункция брюшной полости через задний влагалищный свод. Производится с целью выяснения характера содержимого брюшной полости (экссудат, кровь, гной), Для этой манипуляции медицинская сестра должна приготовить ложкообразные зеркала, корнцанг, пулевые щипцы, острую длинную иглу с широким просветом и насаженным на нее шприцем, ватные шарики, дезинфицирующие растворы для обработки влагалища и шейки матки.
Шейку матки обнажают в зеркалах, обрабатывают дезинфицирующим раствором, затем фиксируют пулевыми щипцами за заднюю губу и отводят кпереди, обнажая задний свод влагалища. Под шейкой матки строго по средней линии, отступив на 1 см от места перехода свода во влагалищную часть шейки матки, проводят иглу через задний свод. После этого нужно потянуть поршень шприца на себя для забора содержимого позадиматочного пространства (рис. 71).
Биопсия - это иссечение кусочка патологического образования половых органов, влагалища, влагалищной части шейки матки с целью определения гистологической формы патологического процесса (рис. 72). Чаще всего возникает необходимость в биопсии шейки матки при подозрении на рак или при наличии на ней эрозии, подлежащей электрокоагуляции.

Рис. 71. Пункция брюшной полости через задний свод влагалища
Для проведения биопсии у медицинской сестры должны быть наготове стерильные инструменты: ложкообразные зеркала, пулевые корнцанги, длинные хирургические пинцеты, скальпель или специальный инструмент - конхотом, иглодержатель, иглы, ножницы, шовной материал.
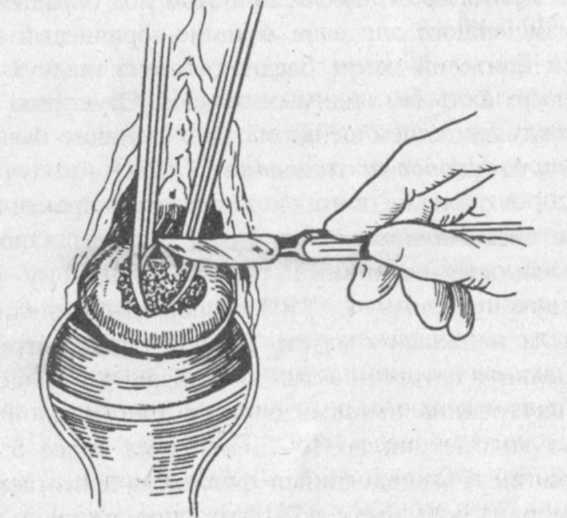
Рис. 72. Биопсия влагалищной части шейки матки
Иссеченный участок ткани помещают в баночку с 10% раствором формалина или спиртом, а затем отправляют в лабораторию для гистологического исследования с сопроводительной запиской. В настоящее время широко используют прицельную биопсию - взятие участка ткани после кольпоскопии.
Диагностическое выскабливание слизистой оболочки тела матки и цервикального канала с последующим гистологическим исследованием соскоба является одним из основных диагностических и лечебных методов в гинекологии.
Эндоскопические методы. Существующие эндоскопические методы разделяют на диагностические и оперативные.
Кольпоскопия позволяет осуществлять осмотр шейки матки при 10-30-кратном увеличении, обнаружить патологически измененные участки слизистой оболочки и произвести прицельную биопсию. Различают простую и расширенную кольпоскопию. Для выявления измененных фрагментов при расширенной кольпоскопии применяют 3% раствор уксусной кислоты, которая вызывает кратковременный отек эпителия, набухание клеток шиповатого слоя, сокращение подэпителиальных сосудов и уменьшение кровоснабжения тканей. Затем проводят пробу Шиллера - смазывают шейку матки 3% раствором Люголя, при этом йод окрашивает гликоген неизмененного эпителия в темно-коричневый цвет. Нормальный эпителий имеет бледно-розовую гладкую и блестящую поверхность без видимых сосудов. Отчетливо видна граница между эпителием шейки матки и шеечного канала.
Ультразвуковое исследование (УЗИ) - получило широкое распространение в гинекологической практике и в настоящее время является рутинным методом. Оно основано на способности различных тканей по-разному поглощать ультразвуковую энергию. УЗИ позволяет определить форму, размеры и положение матки, величину эндометрия, яичников и выявить патологические образования в области малого таза и внутренних половых органов. Нормальной считается толщина эндометрия до 10-15 мм и не более 5 мм после менструации. Развивающийся фолликул достигает зрелости и диаметра 15-20 мм к 12-14-му дню цикла и считается функционально полноценным.
Гистероскопия - это осмотр внутренней поверхности матки с помощью оптической аппаратуры. Современные гистероскопы позволяют производить увеличение в 5-50 раз. Различают газовую и жидкостную, диагностическую и оперативную гистероскопию. Для оперативной гистероскопии используется специальный инструментарий, позволяющий производить внутриматочные вмешательства и прицельную биопсию патологически измененных участков эндометрия под оптическим контролем.
Лапароскопия - обследование органов брюшной полости и малого таза, производимое на фоне пневмоперитонеума с использованием в качестве газовой среды С02, N02, 02 и воздуха. Созданы модели лапароскопов с набором инструментов, позволяющих производить биопсию яичников, пункцию кистозных образований, рассечение спаек, электрокоагуляцию поликистозных яичников, очагов эндометриоза, а также удаление миоматозных узлов. В современных условиях возможно проведение больших гинекологических операций (надвлагалищная ампутация, экстирпация матки) лапароскопическим доступом.
Рентгенологическое исследование. Гистеросальпингография производится для определения формы и размеров матки, состояния и проходимости маточных труб. Исследование проводят на 5-7-й день менструального цикла с использованием водорастворимых рентгеноконтрастных веществ (веротраст, уротраст, верографин). В обязанности медицинской сестры входит подготовка больной к исследованию. Предварительно проводится проба на чувствительность к йодсодержащим препаратам. Накануне и в день исследования пациентке необходимо провести опорожнение кишечника при помощи очистительной клизмы, непосредственно перед исследованием - опорожнение мочевого пузыря.
В рентгенологическом кабинете медицинская сестра готовит стерильные зеркала, пулевые щипцы, корнцанги и длинные пинцеты, маточный наконечник для введения контрастного вещества, шприц, иглы, стерильный материал (ватные шарики и марлевые салфетки), дезинфицирующие растворы для обработки наружных половых органов, влагалища, шейки матки. Рентгеноконтрастное вещество перед введением подогревают до температуры тела. Ассистенция врачу заключается в подготовке инструментов, фиксации зеркал и инструментов, обработке Инструментов после завершения исследования.
Рентгенография черепа. Проводится определение формы, размеров и контуров турецкого седла для диагностики опухоли гипофиза. Соотношение высоты и длины турецкого седла (индекс седла) в половозрелом возрасте меньше единицы.
Компьютерная томография основана на изменении интенсивности пучка рентгеновского излучения, перемещающегося вокруг исследуемого объекта, после прохождения тканей разной плотности. Полученная информация, состоящая из суммы коэффициентов поглощения лучей тканями, подвергается компьютерной обработке и представляется на экране в виде срезов сагиттальной, фронтальной или любой заданной плоскости. Компьютерная томография дает возможность дифференцировать изображение отдельных тканей и органов. Минимальная величина патологического очага, диагностируемого при этом, составляет 0,5-1 см в диаметре.
Магнитно-резонансная томография основана на воздействии ядерного магнитного поля на ткани тела. В результате ядра некоторых атомов поглощают энергию и сами могут высвобождать электромагнитные волны, формирующие в воспринимающих системах изображение исследуемых органов и тканей. Метод позволяет провести качественную оценку структуры тканей, определение степени распространения опухолевого процесса, поражения лимфатического аппарата, что дает преимущества перед другими методами исследования.
Пертубация и гидротубация - методы диагностики проходимости маточных труб с помощью специальных аппаратов. В настоящее время они не применяются.
