
- •Заболевания венозной и лимфатической системы конечностей:
- •Варикозная болезнь вен нижних конечностей
- •Тромбофлебит.
- •О стрый тромбофлебит поверхностных вен.
- •Острые тромбозы глубоких вен нижних конечностей.
- •Посттромбофлебитический синдром.
- •Лимфостаз.
- •Лечение:
- •Тромбоэмболиия лёгочной артерии(тэла)
- •Классификация.
- •Клиническая картина тэла
- •Диагностика.
- •Лечение:
- •Профилактика:
- •Заболевания периферических артерий:
- •Облитерирующий атеросклероз
- •Э тиология:
- •Классификация:
- •Облитерирующий эндартериит
- •Болезнь Рейно
- •Диабетическая ангиопатия нижних конечностей.
- •Предоперационная подготовка и послеоперационное ведение больных, перенесших операцию на сосудах
Болезнь Рейно
Б олезнь
Рейно -
ангиотрофоневроз с преимущественным
поражением мелких концевых артерий и
артериол.
олезнь
Рейно -
ангиотрофоневроз с преимущественным
поражением мелких концевых артерий и
артериол.
Процесс локализуется на верхних конечностях, поражение обычно симметричное и двустороннее, чаще заболевают женщины молодого возраста.
Этиология: длительное ознобление, хроническая травматизация пальцев, эндокринные нарушения (щитовидной железы, половых желез), тяжелые эмоциональные стрессы.
Патогенез: Нарушение сосудистой инервацииспазм сосудов пальцев рук и ног и очень редко кончика носа и ушей
Клиническая картина:
 Выделяют
3 стадии заболевания:
Выделяют
3 стадии заболевания:
1.Ангиоспастическая (кратковременные спазмы сосудов концевых фаланг 2 и 3 пальцев кисти или 1-3 пальцев стопы (пальцы становятся мертвенно-бледными, холодными на ощупь и нечувствительными); спазм быстро сменяется расширением сосудов с покраснением кожи, потеплением пальцев, отмечается сильное жжение и резкие боли, отечность в области межфаланговых суставов;
2.Ангиопаралитическая (приступы побледнения повторяются редко,кисть и пальцы приобретают цианотичную окраску,при опускании рук вниз она усиливается и принимает лиловый оттенок; отечность и пастозность пальцевстановятся постоянными);
3. Трофопаралитическая (склонность к развитию панарициев и язв, очаги поверхностного некроза мягких тканей концевых фаланг, после отторжения-длительно незаживающие язвы).
Лечение: В начальных стадиях- комплексное медикаментозное, применяемое при других облитерирующих заболеваниях сосудов.
При отсутствии эффекта - грудная симпатэктомия. При трофических расстройствах -некроэктомия.
Диабетическая ангиопатия нижних конечностей.
Диабетическая ангиопатия нижних конечностей-заболевание, развивающееся у людей с сахарным диабетом и характеризуется поражением мелких и крупных сосудов нижних конечностей.
Причина: метаболические нарушения, вызванные инсулиновой недостаточностью.
Диабетическая ангиопатия.

Микроангиопатия (поражение мелких сосудов) Макроангиопатия (поражение сосудов среднего и крупного калибра) СДС (синдром диабетической стопы)
К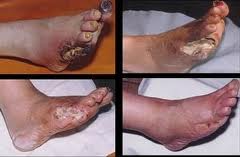 линика
диабетических микроангиопатий:
сходна с облитерирующим эндатериитом.
Однако имеет особенности:
линика
диабетических микроангиопатий:
сходна с облитерирующим эндатериитом.
Однако имеет особенности:
1.раннее присоединение симптомов полиневрита( от чувства жжения и онемения отдельных участков или всей стопы до выраженного болевого синдрома);
2. появление трофических язв, гангрены пальцев стоп при сохраненной пульсации периферических артерий;
3.сочетание ангиопатии с ретино- и нефропатиями.
Клиника диабетических макроангиопатий: сочетание симптомов микроангиопатий и атеросклероза магистральных артерий. Характеризуется более тяжелым течением, развитием влажной гангрены.
СДС(синдром диабетической стопы)-позднее хроническое осложнение СД, характеризующееся прогрессированием язвенно-некротического процесса во всех тканях стопы вплоть до возникновения диабетической гангрены.
Формы СДС:
1.Нейропатическая (отсутствии защитных чувствительных функций (болевой, тактильной, температурной);
2.Ишемическая ( признаки ишемии с нарушением микроциркуляции);
3.Смешанная.
Лечение: Лечение СД.
Препараты, улучшающие кровообращение(трентал), АБ, обезбаливающая терапия, антиоксиданты(витамины группы А,В);
При появлении трофических язв:
А) системная АБ-терапия.
Б) местная обработка язвы: удаление некротических тканей и хирургическая обработка краев язвы; локальная АБ-терапия; обеспечение асептичности раневой поверхности и близлежащих участков кожи стопы; иммобилизация.
Уход: -Ноги рекомендуется мыть каждый день теплой водой с использованием мягкого мыла, особенно тщательно в складках между пальцами, под ногтями.
-После мытья ноги осушают мягким чистым полотенцем, не забывая о тех же складках кожи. Грубо растирать стопы нельзя, чтобы не повредить кожу.
-Вымытые ноги следует внимательно осмотреть при хорошем освещении и, используя зеркало, ощупать руками. Омозоления удаляют после теплой ножной ванны с помощью пемзы или щетки-терки. Но не переусердствуйте, работайте деликатно.
-Подрезать ногти нужно с большой осторожностью. Длинный острый ноготь может травмировать кожу соседнего пальца. Край нужно подрезать до уровня кожно-ногтевой складки, чтобы не допустить врастания ногтя и возможных неприятностей.
-Если случилось пораниться, обязательно обработайте рану имеющимися под рукой средствами, наложите повязку, но не чрезмерно тугую, и обращайтесь к врачу.
-Важно правильно подбирать обувь: туфли должны быть впору, не узкие и не широкие, без грубых швов и рубцов внутри, желательно из натуральной кожи. Обновку не следует носить более двух часов, а сняв, убедитесь, что ни волдырей, ни покраснений на коже нет.
-Нельзя курить!
-Нельзя ходить босиком, даже если вы на пляже или дома. Ваши туфли, тапочки всегда должны быть с закрытыми носами.
-Обрабатывая ногти, нельзя пользоваться острыми ножничками и пилкой, так же недопустимы все химические средства для удаления мозолей, они могут вызвать ожоги. Спиртовые согревающие компрессы тоже не для вас.
-Нельзя греть ноги у открытого огня, а также с помощью грелок, электробытовых приборов.
-Нельзя надевать влажные туфли, чулки, носки из-за опасности натереть кожу.
-Нельзя лечить раны самостоятельно, обращайтесь к специалисту.
