
- •Методика исследования сердечно - сосудистой системы у детей.
- •Врожденные пороки сердца
- •Классификация врожденных пороков сердца
- •Врожденные пороки сердца с обогащением малого круга кровообращения (с артери0вен03ным шунтом крови)
- •Лечение и диспансерное наблюдение больных с врождёнными пороками сердца.
- •Острая ревматическая лихорадка
- •Этиология и патогенез
- •Патологоанатомические изменения
- •Клиника
- •Диагностика
- •Критерии диагностики орл (арр, 2003)
- •Клиническая классификация ревматической лихорадки (арр, 2003)
- •Критерии активности кардита
- •Клинико-лабораторная характеристика активности ревматического процесса
- •Лечение
- •Профилактика
- •Прогноз
- •Неревматические кардиты
- •Приобретенные кардиты
- •Острые диффузные кардиты
- •Лечение
- •Раздел II. Заболевания органов кровообращения
- •Каллагенозы Патогенез
- •Цик крови могут найти точку приложения:
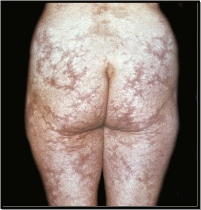
- •Системная красная волчанка
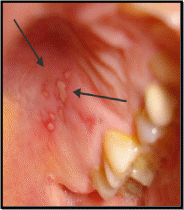
- •Изменения слизистой полости рта при скв
- •Ювенильный дерматомиозит.
- •Диагностические критерии дерматомиозита и полимиозита ( Tahimoto и соавт., 1995 г.)
- •Системная склеродермия
- •Диагностические признаки системной склеродермии
- •Ювенильный ревматоидный артрит.
- •Классификация ювенильного ревматоидного артрита (а.В.Долгополова и соавторы, 1980)
- •Лабораторные данные
- •Диагностика.
- •Лечение
- •Ведущие признаки узелкового периартериита
- •Недостаточность кровообращения
- •Рецепты:
- •Список литературы:
- •А.Геппе- Педиатрия: учебник- м. 2009 год-352 стр.
- •Н.П. Шабалов- Детские болезни: учебник 5-е издание переработанное и дополненное в двух томах. Составили:
Ведущие признаки узелкового периартериита
Чрезвычайный полиморфизм
Лихорадка
Прогрессирующее похудение
Боли различной локолизации
Подкожные, внутрикожные узелки
Локальные отеки
Висцериты, измененные на глазном дне
Кожные некрозы
Дистальная гангреа
Повышение АД
СОЭ повышен, гиперлейкоцитоз



Сравнительная характеристика диффузных заболеваний соединительной ткани
Синдром |
СКВ |
Дерматомиозит |
ЮРА |
Склеродермия |
Узелковый периартериит |
Температура |
Часто |
Часто |
+- |
Нет |
+- |
Слизистые |
Хейлит |
Хейлит |
Нет |
Нет |
Некроз |
Кожный |
Сыпь |
Сыпь |
+- |
Склероз |
Склероз |
Суставной |
Артралгия |
Артралгия |
Артрит (деформация) |
Нет |
Артралгия |
Мышечный |
Слабость +- |
Псевдопараличи |
Атрофия |
Атрофия локальная |
- |
Недостаточность кровообращения
Определение
Недостаточность кровообращении (НК) — патологическое состояние, заключающееся в неспособности системы кровообращения доставлять органам и тканям кровь в количестве, необходимом для их нормального функционирования. НК может быть обусловлена как нарушением кардиальных механизмов, т.е. снижением сократительной способности миокарда или нарушением внутрисердечной гемодинамики, так и сосудистым фактором, т.е. функциональной или органической недостаточностью сосудов. Кроме того, в нарушении координированной работы сердца и сосудов большое значение имеет несостоятельность нейрогуморальных механизмов регуляции и адаптации, что усугубляет недостаточность кровообращения. НК чаще проявляется в виде сердечной или сосудистой недостаточности и только в поздних стадиях НК протекает по типу сердечно-сосудистой.
Сердечная недостаточность (СИ) патологическое состояние, при котором сердце неспособно обеспечить кровообращение, необходимое для удовлетворения потребностей организма, несмотря на нормальный венозный возврат и достаточное давление наполнения желудочков кровью, т.е. неспособность сердца перевести венозный приток в адекватный сердечный выброс.
Сосудистая недостаточность состояние, при котором отмечается несоответствие между большой емкостью сосудистого русла и уменьшенным объемом циркулирующей крови, при этом несоответствие может быть обусловлено как первичной гиповолемией (кровопотеря, дегидратация), так и первичной вазодилатацией (надпочечниковая недостаточность, анафилактический шок), либо их сочетанием (инфекционно-токсический шок).
Классификация
В настоящее время нет единой классификации СН.
Этиологические факторы СП:
— непосредственное поражение миокарда (миокардит миокардио- дистрофия, инфаркт миокарда, кардиомиопатия);
нарушение внутрисердечной гемодинамики [ВПС, ППС)];
нарушение внесердечной гемодинамики (ЛГ, тромбоэмболии легочных артерий);
нарушение ритмической работы сердца (бради- и тахиарит- мии);
-механическая травма сердца (бытовая и хирургическая травма сердца).
Характер течения СН:
острая, возникающая и развивающаяся в течение часов или дней;
хроническая СИ, развивающаяся в течение месяцев и лет, когда включаются компенсаторные механизмы.
Происхождение СН:
миокардиальная (обменная) СИ, обусловленная непосредственным повреждением миокарда;
СН от перегрузки сопротивлением (митральный и аортальный стеноз, легочная и системная гипертензия);
СН от перегрузки объемом (недостаточность аортального и атриовентриулярных к л а п а и о в);
смешанная СИ — сочетание поражения миокарда и гемодинамической перегрузки (ревмокардит на фоне пороков сердца).
Нарушение фаз сердечного цикла:
систолическая СМ характеризуется снижением систолической сократимости миокарда, значительным уменьшением фракции выброса;
диастолическая СМ характеризуется сохраненной сократимостью миокарда, нормальной фракцией выброса, но затруднением наполнения желудочков кровью в результате сдавления их (констриктивный перикардит) или нарушения релаксации (гипертрофическая и рестриктивная кардиомиопатия);
смешанная СМ может быть обусловлена как снижением систолической сократимости при поражении миокарда, так и нарушением диастолической растяжимости (фиброэластоз).
Клинические варианты СМ:
преимущественно левожелудочковая, сопровождающаяся засто йными нарушениями в МКК;
преимущественно правожелудочковая, сопровождающаяся венозным застоем в БКК;
бивентрикулярная или тотальная;
гипсркинетическая СН на фоне увеличения минутного объема крови (тиреотоксикоз, хронические заболевания легких, анемия);
аритмическая СН обусловленная острым или хроническим нарушением сердечного ритма и проводимости;
коллаптоидная СН, развивающаяся при ее сочетании с сосудистой недостаточностью и периодически возникающими коллаптоидными состоя н и я м и.
Градация НК
I стадия (скрытая) — признаков НК в покое и при обычных физических нагрузках нет, но после интенсивной физической нагрузки клинически выявляются признаки НК.
II-А стадия (декомпенсированная, обратимая) признаки умеренной Н К уже в покое в виде умеренного застоя в МКК, реже в БКК.
П-Б стадия (декомпенсированная, малообратимая) — выраженные признаки НК в покое в виде выраженного застоя в МКК и БКК с нарушением всех видов обмена и метаболическим ацидозом.
III стадия (необратимая, дистрофическая) — признаки тяжелой НК в покое с выраженным нарушением гемодинамики и застоем в БКК и МКК, тяжелой дистрофией и недостаточностью всех органов и систем. Терапевтические мероприятия не дают какого-либо клинического эффекта.
Функциональная классификация СИ.
Наряду с применяемой в нашей стране классификацией НК Стражеско--Василенко в мире широко используют функциональную классификацию СН Ныо-Йоркской ассоциации сердца (NYHA), которая получила всеобщее международное признание ввиду своей простоты, возможности динамического использования для оценки результатов лечения по переходу больных из одного функционального класса в другой.
~ I функциональный класс (бессимптомная дисфункция левого желудочка)- у больного с заболеванием сердца нет ограничения физической активности, а повседневная физическая нагрузка не вызывает чувство дискомфорта (в виде одышки, сердцебиения, слабости);
II функциональный класс (легкая СН) в покое и при обычных
повседневных физических нагрузках признаков СН нет, но при
интенсивных физических нагрузках возникают неадекватная одышка, сердцебиение, мышечная слабость;
Ш функциональный класс (среднетяжелая СИ) — повседневная физическая активность значительно ограничена за счет появления одышки, сердцебиения и слабости;
IY функциональный класс (тяжелая СМ) одышка, сердцебиение и слабость в покое и даже незначительная физическая или психоэмоциональная активность вызывает чувство дискомфорта.
ОСТРАЯ СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ
Острая СИ может быть первичной миокардиальной, т.е. развиваться при отсутствии каких-либо органических изменений сердца и сосудов (острый миокардит, пароксизмальные нарушения ритма сердца) и вторичной острой СИ, развивающейся как обострение или осложнение хронической СН, протекающей на фоне ВПС или ППС, кардиомиопатий. Выделяют острую левожелудочковую и острую правожелудочковую СИ. К факторам, провоцирующим возникновение острой СИ, относят: наслоение интеркуррентных заболеваний, неадекватные физические или эмоциональные нагрузки, несбалансированное внутривенное введение растворов, передозировка [Ьадреноблокаторов, резкое изменение ритма сердца, хирургические операции на сердце, травма сердца, отрыв створок или перфорация перегородок сердца при инфекционном эндокардите и другие.
Острая левожелудочковая СН может развиваться при диффузных кардитах, кардиомиопатиях, при пороках аортального и МК, гипертонических кризах, отрыве створки МК, на фоне пароксизмальных нарушений ритма сердца и др.
Клинически острая левожелудочковая СН проявляется симп- томокомплексом сердечной астмы, а патофизиологическая основа ее — отек легкого, обусловленный острой недостаточностью левого желудочка или предсердия, застоем и повышением давления в левом предсердии и легочных венах, повышением давления в легочных капиллярах до 30—35 мм рт. ст. и более, нарушением капиллярно- альвеолярной проницаемости. Сначала происходит пропотевание плазмы через стенку капилляров в иптерстициальную периваскулярную и нерибронхиальную ткань легкого — развивается интерстициальный отек легкого. При этом снижается его растяжимость, возникает рестриктивная гиповентиляция. В дальнейшем происходит пропотевайие в полость альвеол плазмы и форменных элементов крови — развивается альвеолярный отек легких. Образующаяся пена обтурируег просвет альвеол и бронхов, возникает рефлекторный бронхоспазм. Все это приводит к острой дыхательной недостаточности, еще более осложняющей СН.
Клиническая картина
Острая левожелудочковая СН возникает внезапно. Младенцы становятся беспокойными, мечутся, у старших детей появляется чувство страха, удушья, они принимают сидячее положение. Дыхание учащается, выдох удлиняется, с участием вспомогательной мускулатуры. Кашель сухой, упорный. Кожа бледная, покрыта липким холодным потом, позже появляется периоральный цианоз. Пульс учащенный, слабого наполнения. Границы сердца расширены влево и вверх. 1-й тон приглушен, 2-й тон акОптирован над легочной артерией. Над верхушкой можно выслушивать «ритм галопа».
В легких скудные физикальные данные не соответствуют выраженности удушья, умеренное количество сухих хрипов. Прогрессирование СН и переход ее в стадию альвеолярного отека легкого сопровождается появлением всех признаков тяжелой дыхательной недостаточности, нарастанием периорального и акроцианоза, шумным, клокочущим дыханием, выделением пенистой розовой мокроты, множеством разнокалиберных сухих и влажных хрипов.
Рентгенография грудной клетки. Легочный рисунок усилен, прикорневой рисунок нечеткий и «размыт». В стадии альвеолярного отека легких-— выраженное затемнение легочных полей, особенно в прикорневых и базальных отделах.
Электрокардиография. К изменениям, связанным с основным пороком сердца, присоединяются признаки перегрузки отделов сердца и нарастающего нарушения процессов рсполяризации, нарушение проводимости или экстрасистол и я.
Эхокардиография. Определяется расширение левых полостей сердца, гипокинезия задней стенки левого желудочка и МЖП, уменьшение фракции выброса.
Лечение
— Устранение альвеолярной гиповентиляции (очищают верхние дыхательные пути от слизи и мокроты, налаживают постоян-ную подачу 30% увлажненной кислородно-воздушной смеси через носовой катетер. Для прекращения пенообразования применяют ингаляции кислорода, пропущенного через 30% раствор этилового спирта. Получасовые спиртовые ингаляции чередуют с 15-минутными ингаляциями воздушно-кислородной смеси. Еще более эффективно применение поверхностно- активного пеногаси теля аитифомсилана.
Уменьшение венозного возврата к сердцу и объема циркулирующей крови (вводят внутривенно фуросемид, под контролем диуреза и АД, периферический венодилататор нитроглицерин или вазодилататор смешанного действия — нитронруссид натрия).
Снижение давления в сосудах легких и снятие бронхоспазма (вводят аминофиллин или азаметония бромид под контролем АД).
Уменьшение проницаемости альвсолярно-капиллярных мембран (внутривенно вводят преднизолон или дексаметазон, при этом на первое введение приходится половина суточной дозы).
Усиление сократимости левых отделов сердца (дитоксин, донамин, добутамин).
ОСТРАЯ ПРАВОЖЕЛУДОЧКОВАЯ НЕДОСТАТОЧНОСТЬ
Острая правожелудочковая СН может быть обусловлена обострением хронической СН на фоне стенотических пороков правой половины сердца (стеноз легочной артерии, стеноз трехстворчатого клапана) или пороков сердца с легочной гипертензией (ДМЖП, синдром Эйзенменгера и другие) вследствие кардиохирургических операций, острой перфорации МЖП на фоне инфекционного эндокардита (ИЭ). СН может также развиваться и при наличии экстракардиальных причин затянувшийся приступ БА, тромбоэмболия ветвей легочной артерии и др.).
Клиническая картина
Клиническое течение отличается очень быстрым развитием симптомов: беспокойство, отказ от еды, ортопноэ, резкая слабость, появление холодного пота. Старшие дети жалуются на чувство стеснения за грудиной, удушье, кардиалгию. Нарастает периоральный и акроцианоз, набухают шейные вены, появляется одутловатость и пастозность лица, усиливается венозный рисунок на коже груди и живота. Печень быстро увеличивается, становится плотной и болезненной. Отмечаются боли в правом подреберье, рвота, метеоризм. Появляется и нарастает отечность в области передней брюшной стенки, поясницы, ног, полостные отеки в виде асцита, гидроторакса. Значительно уменьшается диурез. Пульс частый, слабого наполнения, снижено систолическое АД. Характерно повышение центрального венозного давления до 200—300 мм рт. ст. Дыхание учащенное, затрудненное, по типу диспноэ. Границы сердца расширены, больше вправо. Разлитой сердечный толчок, выражена эпигастральная пульсация. 1-й тон глухой, иногда выслушивается «ритм галопа».
Диагностика
Электрокардиография. Признаки острой перегрузки правых отделов сердца: «Р-pulmonale», отклонение ЭОС вправо, неполная блокада правой ножки пучка Гиса, депрессия сегмента STn инверсия зубцов Т в отведениях от V, до V4.
Эхокардиография. Расширение правых полостей сердца, уменьшение фракции выброса, ударного и минутного объемов кровообращения.
Рентгенография грудной клетки. Правый контур сердца увеличен, повышен правый атриовазальный угол, расширен конус легочной артерии.
По мере нарастания острой правожелудочковой СН увеличивается артериовенозная разница по кислороду, возникает декомпенси- рованный метаболический ацидоз, нарастают признаки печеночной недостаточности, резко снижается диурез. Для острой правожелудочковой СН характерно катастрофически быстрое утяжеление симптоматики и возможен летальный исход.
Лечение
Лечение направлено на:
уменьшение объема циркулирующей крови и венозного возврата (введение фуросемида, этакриновой кислоты; периферических вазодилататоров — нитроглицерина, нитропруссида натрия, молсидомина);
снижение давления в легочной артерии (применяют аминофиллин);
усиление сократимости миокарда (введение сердечных глико- зидов, синтетических катехоламинов);
улучшение метаболических и ионообменных процессов в миокарде (вводят кокарбоксилазу, аскорбиновую кислоту, фос- фокреатин, селен*, левокарнитин).
ХРОНИЧЕСКАЯ СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ
Хроническая СН (ХСН) может сформироваться в течение первого года жизни (при ВПС) или нарастать постепенно (при ППС, хронических кардитах, кардиомиопатиях). Характер и скорость прогресси- рования хронической СН во многом зависят и от развития компенсаторной гипертрофии миокарда, коллатерального кровообращения, гемической компенсации.
Патогенез
Одна из важнейших функций сердечно-сосудистой системы — поддержание постоянного оптимального перфузионного давления крови, что обеспечивает достаточный объемный кровоток во всех органах и оптимальный уровень обмена веществ. Это достигается пропульсивной деятельностью сердца, объемом внутрисосудистой жидкости и тонусом сосудистой стенки.
При гипертрофии миокарда увеличивается его общая сократимость, однако возрастание микроциркуляции не соответствует увеличению массы миокарда, поэтому развитие гипертрофии — «зачаток» миокардиодистрофии и фиброза. Снижается эластичность и податливость миокарда, что увеличивает ригидность его стенок, нарушает расслабление и диастолическую функцию наполнения. В генезе гипертрофии миокарда и прогрессирующего фиброза придают особое значение роли ангиотензина-Н (стимулятор роста фибробластов).
Дилатация полостей сердца уменьшает нагрузку на единицу поверхности эндокарда, активирует механизм Франка-Старлинга. Однако последующее перерастяжение полостей сердца приводит к нарастанию ишемии и неэффективности указанного механизма. Гипертрофия миокарда и выраженная миогенная дилатация служат основой ремоделирования сердца.
Кроме кардиальных механизмов компенсации для поддержания оптимального перфузионного давления крови активируются экс-тракардиальныс ауторегуляторные нсйрогормональныс механ измы компенсации, которые опосредуются через активацию симпато- адреналовой системы, САС, ренин- ангиотензин альдостероновой систем ы (РА АС) и высвобождения гормона (АДГ). Снижение сердечного выброса, стимулирует синтез ренина (преимущественно почками) и его активацию. Ренин превращает ан гиотензи ноген в неактивный ангиотензин-I, который под действием АПФ трансформируется в ангиотензин-II.
Аншотензин-П играет головную роль в системе РА АС, являясь мощным вазоконстриктором. Он вызывает задержку натрия и воды, увеличивает экскрецию калия, через стимуляцию выработки АДГ и альдостерона, тормозит активность блуждающего нерва, вызывая тахикардию, стимулирует развитие гипертрофии и фиброза миокарда, оказывает кардиотоксическое действие.
Альдостсрон, содействуя задержке натрия и воды и увеличению экскреции калия, повышает внутриклеточную концентрацию натрия, в результате чего возрастает ригидность сосудистой стенки и ее чувствительность к действию ангиотензина-I Г
Эндотелии секретируется эндотелием сосудов, а ангиотензин-II стимулирует эту секрецию при СН. Эндотелии способствует задержке солей в организме и служит мощным вазоконстриктором.
Снижение сердечного выброса ведет к повышению симпатической стимуляции сердца (рефлекторная тахикардия), почек (задержка соли и воды) и периферических сосудов (р-адренорепепторы, повышение уровня норадреналина в плазме крови) и соответствено приводит к вазоконстрикции и сохранению величины среднего гемодинами- ческого давления на стабильном уровне. Однако пролонгированная гиперактивация симпатической нервной системы может приводить к некрозу кардиомиоцитов, а длительное укорочение диастолы сопровождается уменьшением объемного коронарного кровотока, нарушением метаболизма в мышце сердца и миокардиодистрофией.
В начальной стадии декомпенсации последствия увеличения внутрисосудистой жидкости и вазоконстрикции ограничиваются изменением концентрации в крови эндогенных контррегуляторных веществ (предсердный натрийуретический пептид), а также повышением продукции простагландинов и кннинов почками. Однако по мере тфогрессирования СИ баланс смещается в сторону симпатической нервной стимуляции, РААС и АДГ. Увеличение объема внутрисосудистой жидкости и вазоконстрикции приводят к переферического сосудистого сопротивления( постнагрузки)
. Одновременно растет центральное венозное давление (преднагрузка), что еще больше перегружает работу сердца и усугубляет декомпен- сац и ю.
Клиническая картина
Начальная стадия ХСН (I ФК или HK-I) может не выявляться ни в покое, ни при обычной нагрузке. Однако при интенсивной нагрузке выявляются бледность, а также тахикардия и одышка, не адекватные нагрузке, увеличение времени реституци.
Легкая СН (II ФК или HK-I.I) характеризуется умеренным сни жением толерантности уже к повседневной физической нагрузке, при которой появляется тахикардия и одышка, бледность. В нижних отделах легких можно выслушивать мелкопузырчатые влажные хрипы, печень умеренно увеличена, стопы к концу дня становятся пастозными, диурез незначительно снижается. После ночного сна состояние больных нормализуется.
-При среднегяжелой СИ (III ФК или II II) отмечаются признаки выраженной СИ в покое (тахикардия и одышка) и даже небольшая физическая или эмоциональная активность сопровождается ощущением дискомфорта. В легких выслушиваются нос тоянные застойные влажные хрипы с обеих сторон, выражено ортопноэ, возникает застойный кашель по ночам. Значительно увеличиваются размеры болезненной печени, нарастают отеки на нижних конечностях, асцит, значительно уменьшен диурез. Дети беспокойны, у них нарушаются все виды обмена, развивается тяжелый метаболический ацидоз.
При тяжелой СП (IV ФК или Н-П) имеют место стойкие, тяжелые нарушения гемодинамики, сопровождаемые полиорганной недостаточностью(почеч н а я, печ е ноч н а я, н ад почеч н и ко ва я, иммунологическая), тяжелой дистрофией («сердечная кахексия»), анемией, нарушением всасываемости в ЖКГ, катаболизмом белков, тяжелой тканевой гипоксией. Изменения со стороны сердца проявляются в форме кардиомегалии с тяжелыми нарушениями ритма сердца и проводимости. В детском возрасте Н~1П встречается редко.
Лечение
Лечение ХСН включает.
Снижение преднагрузки.
— Воздействие на кардиальный фактор компенсации:
Усиление сократимости миокарда;
Восстановление метаболизма в миокарде.
В настоящее время при лечении ХСН применяют пять основных групп препаратов, клиническая эффективность которых доказана в многоцентровых рандомизированных исследованиях. Это ингибиторы АПФ, мочегонные, сердечные гликозиды, В-адреноблокаторы, спироноланктоны.
Ингибиторы АПФ показаны всем больным с тяжелой систолической ХСН, а при средней тяжести ХСН они способны вместе с мочегонными, назначаемыми в поддерживающих дозах, заменить сердечные глкозиды. Ингибиторы АПФ уменьшают содержание в крови ангиотензина-П, снижают пред-, так и постнагрузку на сердце, урежают сердечный ритм, снижают давление в легочной артерии, периферическое сосудистое сопротивление и системное АД, увеличивают сердечный выброс, почечный кровоток. Детям с ХСН рекомендуют назначать «негипотензивные» дозы ингибиторов АПФ, курсом от нескольких недель до нескольких месяцев. Их применение не целесообразно при СН, протекающей с высоким сердечным выбросом.
Мочегонные средства, уменьшая количество внеклеточной жидкости, снижают венозный возврат и давление наполнения желудочков (преднагрузка), а так же уменьшают и постнагрузку. Вследствие снижения периферического сопротивления, уменьшается давление в МКК, улучшается вентиляция легких. Наиболее широко применяют петлевые (фуросемид и этакриновая кислота) и тиазидовые (гидрохлоротиазид) диуретики. Фуросемид эффективен даже при тяжелой СН, когда клубочковая фильтрация низкая, есть метаболический алкалоз, высокий альдостеронизм.
Спиронолактон- не только мочегонный «калийсберегающий» препарат, но и активный нейрогор- мональный модулятор, ингибирующий уровень альдостерона и тем самым подавляющий активность РА АС. Критерий адекватности терапии - стабильная масса тела. Воздействие на кардинальный механизм компенсации складывается из применения сердечных гликозидов (дигоксин); синтетических катехоламинов (допамин, добутамин); ингибиторов фосфодиэстеразы (милринон).
Синтетические катехоламины показаны при ХСН в случаях быстро наступающей гликозидной интоксикации, исходной брадикардии, нарушениях проводимости, когда применение сердечных гликозидов невозможно. Их используют в случаях обострения ХСН, кардиогенном шоке, состояниях, возникающих после хирургических вмешательств при пороках сердца т.е. в критических ситуациях, сопровождающихся снижением сократимости и АД. Допамин или добутамин вводят внутривенно капельно в течение 4 ч. Добутамин лучше применять при тяжелой ХСН с малым сердечным выбросом и повышенным периферическим сопротивлением, а допамин- при ХСН с артериальной гипотензией.
В-адреноблокаторы, несмотря на их отрицательный инотропный эффект, применяют при ХСН с целью снижения энергозатрат «эргоголодающего» миокарда. Поэтому их ценность возрастает при ХСН, сочетающейся со стойкой тахикардией, нарушениями ритма сердца ишемией миокарда. Их назначают в медленно нарастающих, титруемых дозах только на фоне ингибиторов АПФ, диуретиков и дигоксина, но они не показаны при IV функциональном классе ХСН.
Препараты, улучшающие метаболизм миокарда. Чем длительнее существует ХСН и чем более она выражена, тем значительнее сдвиги в энергетических и пластических процессах в миокарде, в электролитном балансе, КОС. Поэтому для улучшения белкового обмена в миокарде назначают нестероидные (инозин, оротовая кислота, магнерот, цианокобаламин) и стероидные (нандролон) анаболики. Для улучшения энергетического обмена в миокарде (при митохондриальной недостаточности) можно назначать цитохром С, мельдоний, триметазидин, фосфокреатин. Коррекцию электролитного обмена проводят препаратами калия и магния (калия и магния аспарагинат, магнерот). Ан- тиоксидантная терапия включает назначение поливитаминных препаратов, микроэлемента селена:
витамакс, олиготал-Se, триовит. Хорошим антиоксидантным эффектом обладют: эссенциале, мексидол, метилэтилпиридинол, димефосфон и др.
Ингибиторы АПФ: каптоприл-12,5; 25, 50, 100 мг.; беназеприл- 10, 20 мг.; лизиноприл- 5, 10, 20 мг.; рамиприл- 1,25; 2,5; 5 мг. В-адреноблокаторы-атенолол- 25, 50, 100 мг.; анаприлин- 10, 20, 40, 80, 120 мг.
