
- •IV. За патогенезом:
- •IV. За патогенезом:
- •I. Фізіологічний апоптоз відбувається:
- •II. Апоптоз в патологічних умовах може відбуватися:
- •Механізми виникнення та розвитку захворювання (Патогенез)
- •I. Свд може виявлятися:
- •II. Свд може характеризуватися:
- •I. Зменшення об'єму циркулюючої крові:
- •II. Зменшення хвилинного об'єму серця:
- •IV. Порушення реологічних властивостей крові:
Перелік екзаменаційних питань з патофізіології для студентів медичного факультету №2 - спеціальність «Педіатрія».
Предмет і завдання патофізіології, зв'язок з іншими науками, значення для клініки. Патофізіологія як навчальна дисципліна.
Хвороба і хворий організм є предметом вивчення багатьох загальнотеоретичних медичних і всіх клінічних дисциплін. Особливість предмету патологічної фізіології полягає в тому, що вона вивчає загальне у хворобі, тобто найбільш загальні закономірності виникнення і розвитку хвороби, тимчасом як інші науки вивчають особливе, спеціальне.
Які завдання розв'язує патологічна фізіологія як наука?
1. З'ясування сутності хвороби (що таке хвороба?).
2. Вивчення причин і умов виникнення хвороби.
3. Розкриття механізмів розвитку хвороби і окремих її проявів, установлення закономірностей перебігу хвороби і механізмів видужання.
4. Визначення загальних принципів профілактики і лікування хвороб.
1. Зв'язок з науками, що вивчають властивості чинників навколишнього середовища, здатних викликати хвороби (фізика, хімія, біологія, мікробіологія, соціологія). Ці науки дають відомості, необхідні для вивчення етіології.
2. Зв'язок з науками, що вивчають властивості організму і його життєдіяльність (цитологія, ембріологія, гістологія, нормальна фізіологія, біохімія, імунологія, генетика). Ці науки створюють основу для вивчення патогенезу.
3. Зв'язок з загальнотеоретичними науками, що вивчають хворобу (патологічна анатомія, фармакологія). Ці науки разом з патологічною фізіологією створюють цілісну картину хвороби.
4. Зв'язок з клінічними науками. Патологічна фізіологія визначає основні етіологічні і патогенетичні принципи профілактики, діагностики і лікування хвороби.
Клініка порушує перед патофізіологами проблеми і надає необхідний для їх розв'язання фактичний матеріал.
Патофізіологія, будучи науковою основою медицини (філософією медицини), установлює етіологію і патогенез хвороб і на цій основі визначає головні напрями їх попередження і лікування (рис. 2).
За образним висловом О. О. Богомольця, лікар, який у своїй діяльності не вміє керуватися засадами патологічної фізіології, ніколи не зрозуміє жодного рядка в чудесній книзі природи про людину.
Методи патофізіології. Експеримент, його значення для вирішення фундаментальних проблем медицини. Види експерименту. Основні етапи проведення експериментальних досліджень. Сучасні методи і методики моделювання патологічних процесів.
Які методи використовує медицина у вивченні хвороб?
Для вивчення хвороби використовують - клінічний, епідеміологічний, анатомічний, експериментальний методи.
Клінічний метод передбачає вивчення хвороби безпосередньо біля ліжка хворої людини. Патофізіологія завжди використовувала цей метод для розв'язання поставлених перед нею завдань. Сучасні досягнення науки уможливлюють дослідження великої кількості функціональних, біохімічних, імунологічних та інших показників у хворої людини. У зв'язку із цим сьогодні досить швидко розвивається один з напрямів патологічної фізіології - клінічна патофізіологія.
Епідеміологічний метод має об'єктом вивчення хвороби популяцію людей. Він відіграє важливу роль при встановленні причин виникнення і закономірностей розвитку інфекційних захворювань. Патофізіологія не застосовує цей метод безпосередньо, але використовує отримані з його допомогою дані, що стосуються етіології основних неінфекцій-них хвороб (наприклад, вивчення факторів ризику атеросклерозу).
Анатомічний метод є основним методом патологічної анатомії, яка разом з патофізіологією вивчає сутність хвороби, використовуючи при цьому як об'єкт досліджень труп людини.
Експериментальний метод передбачає вивчення хвороби на лабораторних тваринах, які є об'єктом моделювання хвороб людини.
Що є основним методом патологічної фізіології? У чому його особливість?
Основний метод патофізіології- експеримент. Експеримент у широкому розумінні слова — це активний вплив людини на природу і штучне відтворення різних її явищ з метою пізнання об'єктивних закономірностей. Особливість патофізіологічного експерименту полягає у відтворенні на лабораторних тваринах експериментальних моделей хвороб з метою встановлення механізмів їх виникнення, розвитку і завершення у людини.
Що ми називаємо експериментальною моделлю хвороби?
Експериментальна модель хвороби — це штучне відтворення у лабораторних тварин хвороби, що має ті чи ті риси відповідної хвороби людини.
Яке значення має патофізіологічний експеримент як метод вивчення хвороби у людини?
Хоча експеримент на тваринах не відтворює повну картину відповідної хвороби у людини, він дає можливість спостерігати і вивчати хворобу від самого початку до її завершення, що неможливо в клініці. В експерименті можна контролювати умови навколишнього середовища, що впливають на перебіг хвороби, а також вихідний стан тварин, які є об'єктом досліду. Експеримент - це єдина можливість вивчення таких впливів на організм, використання яких у клініці неприпустимо (травма, трансплантація пухлин, опромінення). Експериментальні дослідження дають об'єктивний матеріал для побудови наукових теорій.
Які існують види експерименту?
Розрізняють гострий і хронічний експерименти.
Гострий експеримент (вівісекція) ґрунтується на оперативному втручанні в організм тварини. Він дозволяє вивчати гострі розлади в організмі, наприклад шок, колапс, краш-синдром, гостру недостатність дихання, кровообігу, нирок та ін.
Хронічний експеримент — тривалий, дає можливість вивчати динаміку розвитку хвороби. Його використовують для моделювання хронічних хвороб, наприклад атеросклерозу, артеріальної гіпертензії, цукрового діабету, виразкової хвороби та ін.
Назвіть етапи проведення патофізіологічного експерименту.
1. Планування експерименту.
2. Моделювання патологічного процесу.
3. Отримання інформації про зміни в організмі експериментальних тварин.
4. Аналіз і синтез отриманих результатів.
Що таке планування експерименту?
Цей етап експериментальних досліджень передбачає:
а) створення робочої гіпотези;
б) постановку мети і завдань дослідження;
в) визначення об'єкта експерименту (вид, вік, стать тварин);
г) складання схеми експерименту (характер і частота патогенних впливів, доза, тривалість і т. д.);
ґ) визначення обсягу досліджень (кількість дослідів, перелік конкретних методик, які будуть використані).
Які існують методи моделювання хвороб?
Метод видалення. Видаленням печінки моделюють печінкову недостатність, нирок — гостру ниркову недостатність, підшлункової залози — цукровий діабет, гіпофіза - пангіпопітуїтаризм.
Метод руйнування (ушкодження). Із цією метою використовують хірургічні втручання (перетинання нервів, руйнування нервових центрів, ушкодження тканин), фізичні фактори (іонізуюча радіація, температура та ін.), хімічні агенти (отрути, інгібітори), імунні впливи (протитканинні сироватки, антитіла).
Метод перевантажень. Викликаючи функціональні перевантаження вищих центрів ЦНС, моделюють неврози; створюючи штучні вади серця, відтворюють серцеву недостатність; уведенням великих кількостей холестеролу й хлориду натрію моделюють відповідно атеросклероз і артеріальку гіпертензію.
Метод створення дефіциту. Створюючи дефіцит кисню в барокамері, моделюють гіпоксію; застосовуючи раціони, що не містять вітамінів, отримують а- і гіповітамінози, антиоксидантну недостатність.
Метод порушення нервової і гормональної регуляції. Широко використовують подразнення або ушкодження нервових структур, фармакологічні втручання в обмін нейромедіаторів, уведення великих кількостей гормонів або їхніх аналогів.
Метод створення перешкод. Перев'язуючи кровоносні судини, моделюють інфаркт міокарда і артеріальну гіпертензію, а загальну жовчну протоку — механічну жовтяницю. Введення в коронарні судини емболів використовують для відтворення інфаркту міокарда.
Метод екзогенної індукції. Вводять в організм або діють на нього факторами, які є специфічними збудниками хвороби. Так моделюють усі інфекційні хвороби, злоякісні пухлини, алергію.
Метод трансплантації застосовують при вивченні злоякісних пухлин, склеротичних уражень судин.
Метод експлантації - вивчення патологічних процесів поза організмом: в культурах тканин, на ізольованих органах. Використовують при вивченні пухлинного росту, атеросклерозу, алергічних реакцій.
Які методи використовує патологічна фізіологія для отримання інформації про зміни в організмі експериментальних тварин?
1. Морфологічні (макроскопічне вивчення, світлова і електронна мікроскопія та ін.).
2. Функціональні (реєстрація м'язових скорочень, електрокардіографія, енцефалографія, запис спірограм, визначення споживання кисню та ін.).
3. Біохімічні (визначення концентрації субстратів, гормонів, електролітів, продуктів обміну, активності ферментів).
4. Імунологічні (визначення титру антитіл, бласттрансформації лімфоцитів та ін.).
За допомогою зазначених методів отримують інформацію про зміни на молекулярному, субклітинному, клітинному, органному, системному рівнях і на рівні організму в цілому.
Які методи аналізу отриманих результатів можуть бути використані в експериментальних дослідженнях?
1. Математичні методи. До них належать методи статистики, що дозволяють виявити кореляцію між різними групами показників; прийоми математичного моделювання.
2. Порівняльні методи аналізу:
а) філогенетичний — моделювання і порівняння патологічних процесів у видів тварин, що перебувають на різних рівнях еволюційного розвитку;
б) онтогенетичний - вивчення і порівняння патологічних процесів у тварин на різних етапах їхнього індивідуального розвитку;
в) топографо-анатомічний - вивчення і порівняння патологічних процесів у різних органах, у різних ділянках того самого органа, у різних клітинах.
3. Метод поєднання патогенних впливів передбачає використання різних комбінацій патогенних чинників. У цих умовах іноді вдається виявити такі властивості патологічного процесу, які залишаються прихованими, якщо на організм діє тільки один фактор.
4. Метод коригуючих впливів. Спочатку моделюють патологічний процес, а потім намагаються усунути ті чи ті його прояви введенням певних речовин або іншими впливами. Цей метод дає можливість уточнити механізми розвитку патологічних процесів і може бути покладений в основу пошуку засобів їх профілактики і лікування.
Історія розвитку патофізіології в Україні (H.A. Хржонщевський, В.В. Підвисоцький, О.О. Богомолець, О.В. Репрьов, Д.О. Альперн).
Якою є історія розвитку патологічної фізіології в Україні?
Історичними центрами розвитку патофізіології в Україні були Київ, Харків і Одеса. Серед найяскравіших представників української школи патофізіологів всесвітньо відомі вчені Н. А. Хржонщевський, В. В. Підвисоцький, О. О. Богомолець, О. В. Реп-рьов, Д. О.Альперн, М.Н.Зайко.
Н. А. Хржонщевський заснував у 1869 р. кафедру загальної патології на медичному факультеті Університету ім. Св. Володимира в Києві, запропонував оригінальні методи прижиттєвого фарбування клітин і тканин.
В. В. Підвисоцький очолював кафедру загальної патології в Київському університеті з 1887 по 1900 рік, а з 1900 по 1905 рік був деканом і завідувачем кафедри загальної пато-логії в університеті м. Одеси. Його наукові праці присвячено проблемам регенерації паренхіматозних органів, вивченню інфекційного процесу, епідеміологічним дослідженням. Цей учений створив відому наукову школу, представниками якої були О. О. Богомолець, Д. К. Заболотний, І. Г. Савченко, Л. О. Тарасевич.
О. В. Репрьов очолював кафедру патофізіології Харківського медичного інституту. Його наукові праці стосуються головним чином проблем обміну речовин і ендокринології.
Д. О. Альперн (1894-1968), учень О. В. Репрьова, протягом 40 років завідував Харківською кафедрою, був автором підручника з патологічної фізіології, працював над проблемами запалення й алергії.
Який внесок О. О. Богомольця в розвиток патологічної фізіології?
О.О. Богомолець багато працював у різних галузях патологічної фізіології (ендокринна патологія, пухлинний ріст, переливання крові, старіння), але найбільше зусиль доклав до вивчення фізіологічної системи сполучної тканини.
Він довів, що ця система не тільки з'єднує клітини в тканинах і органах, але також відіграє величезну роль у їхньому функціонуванні. Від стану сполучної тканини залежить стійкість організму до інфекційних хвороб, злоякісних пухлин. Стан сполучної тканини визначає і фактичний вік людини. Звідси — прагнення О.О. Богомольця знайти спосіб активації системи сполучної тканини. Цього він досяг за допомогою антиретикулярної цитотоксичної сироватки (сироватки Богомольця), яка в малих дозах стимулює сполучну тканину, підвищуючи резистентність організму.
О.О. Богомолець, тривалий час перебуваючи на посаді президента АН УРСР, був організатором Інституту фізіології (тепер імені О.О. Богомольця) та ініціатором створення Інституту геронтології, Інституту проблем онкології, Інституту ендокринології і обміну речовин.
Чим відома наукова школа О. О. Богомольця?
О.О. Богомолець створив відому в усьому світі наукову школу патофізіологів. Його учнями були М. М. Сиротинін, Р. Є. Кавецький, Є. О. Татаринов, М. М. Горев, В. П. Комісаренко, М. Н. Зайко.
М. М. Сиротинін (1896—1977) зробив вагомий внесок у вивчення проблем реактивності і резистентності. Він здійснив порівняльно-еволюційний аналіз явищ інфекції, імунітету і алергії. Ним вивчено гіпоксичні стани в умовах розвитку різних патологічних процесів, розроблено практичні рекомендації з проблем кисневого го-
подування в космічній медицині. М. М. Сиротинін створив науково-дослідну лабораторію на Північному Кавказі (поблизу гори Ельбрус), яка активно діє і нині.
Р. Є. Кавецькгш (1899—1978), очолюючи Інститут проблем онкології, вивчав роль сполучної тканини й нервово-ендокринної регуляції в розвитку пухлин. Він показав, що інтенсивність метастазування злоякісних пухлин залежить від функціонального стану системи сполучної тканини. Розробив концепцію взаємовідносин пухлини й організму.
Є. О. Татариное (1892-1950) був завідувачем кафедри патофізіології Київського медичного інституту. Досліджував проблеми загальної патології інфекцій, реактивності організму, злоякісного росту.
М. М. Горев (1900-1992) був одним з організаторів і директором Інституту геронтології. Основні його дослідження присвячено патології кровообігу. Ним розроблено експериментальні моделі, що дозволяють вивчати роль різних відділів нервової системи в патогенезі артеріальної гіпертензії; досліджено особливості розвитку атеросклерозу залежно від віку.
В. П. Комісаренко (1907-1993) організував і очолив Київський НДІ ендокринології і обміну речовин. Його роботи присвячено вивченню механізмів дії гормонів на організм. Він запропонував гормональні препарати, які широко використовуються в лікуванні ендокринних хвороб.
М. Н. Зайко (1908-1991), учень О. О. Богомольця, М. М. Аничкова і Є. С. Лондона, протягом 25 років очолював кафедру патологічної фізіології Київського медичного інституту. Є автором підручника, який витримав три видання. Створив наукову школу в галузі вивчення нервової трофіки і нейр оди строфічного процесу. Багато років був головою Українського науково-медичного товариства патофІзіологів.
Основні поняття нозології: здоров'я, хвороба, патологічний стан, патологічний процес, типовий патологічний процес, патологічна реакція.
Що таке здоров'я?
Єдиного всеосяжного визначення поняття "здоров'я" немає. Кожне з визначень характеризує якусь одну грань здоров'я.
Здоров'я — це стан гармонії (філософське визначення).
Здоров'я - це стан нічим не обмеженої реалізації генетично запрограмованих процесів саморегуляції, самовідновлення й самовідтворення, що становлять сутність життя. Це життя в повному обсязі (загальнобіологічне визначення).
Здоров'я — це здатність зберігати сталість внутрішнього середовища організму в мінливих умовах навколишнього світу (загальнофізіологічне визначення).
Здоров'я - це стан повного фізичного, психологічного й соціального благополуччя, а не тільки відсутність хвороб чи фізичних вад (визначення ВООЗ, 1946).
Здоров'я - це стан норми (визначення, що його використовують у практичній діяльності лікарі).
2.3. Що таке норма?
Існує два підходи до визначення цього поняття: статистичний і загальнофізіологічний. Відповідно до першого, норма - це те, що найчастіше зустрічається в популяції. Відповідно до другого, норма — це біологічний оптимум функціонування і розвитку організму.
Друге визначення відображає науковий підхід до поняття "норма". Однак цей підхід — через обмеженість наших знань і можливостей — залишається поки що нереалізованим. Тому лікар у повсякденній діяльності послуговується статистичним визначенням норми.
Який зміст вкладають у поняття "хвороба"?
Залежно від співвідношення абстрактного й конкретного, поняття "хвороба" використовують у медицині в трьох значеннях: хвороба як філософське узагальнення, хвороба як нозологічна одиниця і хвороба як захворювання конкретної людини
Патологічний процес - це певна послідовність змін і реакцій, що заісономірно виникають і розвиваються в організмі внаслідок дії патогенного фактора. Це поєд-
нання процесів руйнування (ушкодження) і захисних компенсаторних реакцій, що виникають на різних рівнях організації організму під дією патогенного фактора.
Чим відрізняються поняття "патологічний процес" і "хвороба"?
Патологічний процес може розвиватися на різних рівнях організації: молекулярному, клітинному, тканинному, органному, системному. Хвороба ж - це стан організму. Якщо патологічний процес досягає рівня організму в цілому, тобто порушує його життєдіяльність, то він перетворюється на хворобу. Тому патологічний процес — це не обов'язково хвороба, однак не може бути хвороби без патологічного процесу.
Дайте визначення поняття "типові патологічні процеси".
Типові патологічні процеси - це процеси, які розвиваються за однаковими законами, незалежно від причини, локалізації, виду тварин та індивідуальних особливостей організму. Прикладами таких процесів можуть бути запалення, пухлинний процес, місцеві розлади кровообігу, гіпоксія, голодування, гарячка.
Що таке патологічний стан?
У широкому розумінні патологічний стан — це сукупність патологічних змін в організмі, що виникають унаслідок розвитку патологічного процесу. У вузькому значенні слова— це стійке відхилення від норми, що має біологічно негативні наслідки для організму (стан після ампутації кінцівок, рубець, втрата зубів та ін.).
Як взаємопов 'язані патологічний процес і патологічний стан?
Патологічний процес і патологічний стан мають такі ж зв'язки, як і категорії "рух" і "спокій", "динамічне" і "статичне".
Коли лікар вивчає хворого в даний конкретний момент часу, то він вивчає патологічний стан. Коли лікар вивчає хворого в динаміці, тобто зміни патологічних станів, то він вивчає патологічний процес
Можливі такі варіанти взаємовідносин між цими двома категоріями.
1. Патологічний процес без патологічного стану. На початкових етапах дії патогенного фактора патологічний процес може розвиватися, але завдяки захисним компенсаторним реакціям відхилень від норми ще немає.
2. Патологічний процес виявляє себе патологічними станами. Це найпоширеніший варіант зв'язку.
3. Патологічний стан без патологічного процесу. Патологічний процес уже завершений, а патологічний стан залишається надовго.
Що таке патологічна реакція?
Патологічна реакція— це неадекватна і біологічно недоцільна відповідь організму чи його систем
на дію звичайних або надмірних подразників. Патологічна реакція є елементом руйнівного, власне патологічного боку патологічного процесу. Приклади: алергія, патологічні рефлекси
Основні напрями вчення про хворобу (гуморальний, солідарний, целюлярний), їх сучасний стан.
Назвіть основні історично сформовані напрями у вченні про хворобу.
Гуморальний, солідарний, віталістичний, анатомічний, целюлярний, функціональний.
Назвіть головних представників гуморального напряму в ученні про хворобу. Як розвивається цей напрям на сучасному етапі?
Гуморальна патологія — це система теоретичних поглядів, згідно з якими основним механізмом розвитку хво-
роб є порушення стану рідин організму. Основоположником цього напряму є Гіппократ. Його послідовниками були Гален, Ібн-Сіна (Авіценна), Парацельс, Рокитан-ський, Сельє.
На сучасному етапі гуморальний напрям відображається у розв'язанні таких проблем, як порушення гуморальних механізмів регуляції (ендокринологія), роль гуморальних факторів у розвитку патологічних процесів (медіатори запалення, регулятори проліферації та ін.), гуморальні механізми імунітету.
Назвіть головних представників солідарного напряму в ученні про хворобу. Як розвивається цей напрям на сучасному етапі?
Солідарний напрям — це система теоретичних поглядів, згідно з якими сутність хвороби полягає в порушенні співвідношення і характеру руху твердих часток організму (sol-idus - твердий). Цей напрям виник на основі атомістичного вчення Демокрита. Його основоположником вважається давньогрецький лікар Асклепіад (II—І ст. до н.е.).
Сучасним етапом розвитку цього напряму варто вважати молекулярну патологію, що вивчає молекулярні механізми розвитку хвороб (спадкова патологія, молекулярна онкологія, імуногенетика та ін.).
У чому сутність клітинної теорії патології Вірхова?
Клітинна (целюлярна) патологія — це напрям, що розглядає клітину як матеріальний субстрат хвороби, а саму хворобу — як певну суму уражень великої кількості окремих клітин.
Основні положення цієї теорії було сформульовано в роботах Р. Вірхова в 1855-1858 pp. у вигляді таких тверджень.
1. Хвороба організму - це хвороба його клітин.
2. Хвороба завжди має свою локалізацію.
3. Хвороба виникає хоча б за однієї з трьох умов (тріада Вірхова);
а) гетерометрія, тобто зміна кількості клітин;
б) гетеротопія — поява клітин не на своєму місці;
в) гетерохронія — поява клітин не у свій час.
У чому сутність функціонального напряму в ученні про хворобу?
Представники цього напряму вважають, що в основі розвитку хвороб лежать порушення функціональних зв'язків між окремими елементами організму.
Основоположниками функціонального напряму є Ф.Мажанді і К. Бернар.
У другій половині XIX століття в Росії успішно розвивалася концепція нервізму, що визнавала провідну роль нервової системи в регулюванні процесів життєдіяльності організму і розвиткові хвороб. Яскравими представниками нервізму були І. М. Сєченов, І. П. Павлов, М. Є. Введенський, О. О. Ухтомський, Л. А. Орбелі, О. Д. Сперанський.
Філософські, медико-біологічні та соціальні аспекти вчення про хворобу. Принципи класифікації хвороб.
На основі вищесказаного виділяються три рівні опису цінності “здоров’я”: 1) біологічний – початкове здоров’я передбачає досконалість саморегуляції організму, гармонію фізіологічних процесів як наслідок максимуму адаптації; 2) соціальний – здоров’я є мірою соціальної активності, діяльності відношення людського індивіда до світу; 3) особливий психологічний – здоров’я є відсутність хвороби, але швидше заперечення її у значенні подолання (здоров’я – не тільки стан організму, але й стратегія життя людини). Біологічні ознаки здоров’я передбачають фізіологічно нормальний стан і функціонування організму, тобто такий стан, за яким поточність формоутворюючих, фізіологічних і біологічних процесів в організмі підпорядковується доцільним біологічним процесам. Перші елементи здоров’я передаються дитині від батьків. З розвитком людини до визначеного ступеня змінюється й її здоров’я. На біологічному рівні здоров’я характеризується нормальною функцією організму на всіх рівнях його організації – організму, органів, гістологічних, клітинних та генетичних структур; нормальною поточністю типових фізіологічних і біохімічних процесів, які сприяють вираженню та відтворенню; здатністю організму пристосовуватися до умов існування в навколишньому середовищі, що постійно змінюються (адаптація); здатністю підтримувати постійність внутрішнього середовища організму; забезпеченням нормальної і різнобічної життєдіяльності та зберіганням живої основи в організмі. Враховуючи, що людина є соціальною істотою, то її здоров’я є соціальною цінністю і передумовою для соціологізації особистості, для її “обростання” суспільними відносинами, включення в ритм та життя суспільної системи. Здоров’я є мірою соціальної активності, діяльності, відношення людини до світу. Найбільш повно сутність соціальної цінності здоров’я сформулювали В.В. Канеп, Г.І. Цареградцев і Б.І. Ольшанський: “Здоров’я – це не тільки одна з необхідних передумов щастя людини, його всебічного, гармонійного розвитку. Воно є не тільки однією з умов досягнення людиною максимальних успіхів у галузі освіти, професійної підготовки, продуктивності праці, оптимістичного і життєстверджуючого ставлення до усього, що відбувається. Здоров’я – це також важливий показник і чутливий індикатор благополуччя народу”. Здоров’я є своєрідним дзеркалом соціально-економічного, екологічного, демографічного і санітарно-гігієнічного благополуччя країни, одним із соціальних індикаторів суспільного прогресу, важливим чинником, який впливає на якість та ефективність трудових ресурсів. Психологічний рівень здоров’я обумовлений психічними особливостями людини, можливостями забезпечити і подолати хворобу, способом життя і розумінням того, що здоров’я – це не тільки стан організму, але і стратегія життя. Суттєво впливають на здоров’я людини її особливі психічні стани, які не є постійними її якостями, але виникають спонтанно або під впливом зовнішніх факторів (розлад свідомості, зміни настрою, апатія, афектні стани, напруженість тощо). Здоров’я часто розглядається як відсутність хвороби. Медична наука приділяє цьому велику увагу і розробила класифікацію хвороб, в яку включено тисячі найменувань і описів механізмів, їх розвитку, клінічних проявів, лікування і прогнозів кожної з цих хвороб.
Існує кілька принципів класифікації хвороб:
1. Етіологічний, відповідно до якого виділяють спадкові і набуті, інфекційні і не-інфекційні хвороби.
2. Лнатомо-топографічний - серцево-судинні хвороби, хвороби органів дихання, хвороби нирок та ін.
3. За віком і статтю — дитячі хвороби, хвороби старечого віку, жіночі хвороби.
4. Екологічний — тропічні хвороби, хвороби Крайньої Півночі та ін.
5. Залежно від рівня уражень - молекулярні хвороби, хромосомні хвороби.
6. Соціальний - професійні хвороби, хвороби воєнного часу, "хвороби цивілізації'".
7. Патогенетичний принцип - алергічні, запальні, пухлинні, обмінні та інші хвороби.
8. Залежно від співвідношення структурних і функціональних порушень — органічні і функціональні хвороби.
9. За клінічним перебігом - гострі, підгострі і хронічні.
10. Залежно від методів, які переважно використовують для лікування хвороб, - терапевтичні і хірургічні хвороби.
Універсальні періоди в розвитку хвороби. Варіанти завершення хвороб. Поняття про термінальні стани: агонія, клінічна смерть, біологічна смерть. Принципи реанімації.
Чим може завершуватися хвороба?
Можливі варіанти завершення хвороби: видужання (повне і неповне), рецидив, перехід у хронічну форму, смерть.
Що таке видужання?
Видужання - це процес, що веде до ліквідації порушень, спричинених хворобою, і відновлення нормальних відносин із середовищем, для людини - насамперед до відновлення працездатності.
Повне видужання - це стан, при якому зникають всі ознаки захворювання і організм повністю відновлює свої пристосувальні можливості. При неповному видужанні наявними є наслідки хвороби. Вони залишаються надовго або назавжди. Видужання забезпечується негайними (аварійними) і довгостроковими захисно-компенсаторними реакціями організму.
Що таке ремісія, рецидив, ускладнення?
Ремісія - це тимчасове поліпшення стану хворого, що виявляє себе в уповільненні або припиненні прогресування хвороби, частковому зворотному розвитку або зникненні клінічних проявів патологічного процесу.
Рецидив - це новий прояв хвороби після уявного або неповного її припинення.
Ускладнення - це вторинний стосовно наявної хвороби патологічний процес, що виникає у зв'язку з особливостями патогенезу первинного (основного) захворювання або як непередбачений наслідок діагностичних і лікувальних заходів, що проводилися.
Що таке термінальні стани?
Термінальні стани - це стани, перебуваючи в яких, організм стоїть на межі життя і смерті. До таких належать стани вмирання, що складаються з кількох стадій: преагонії, агонії, клінічної смерті, біологічної смерті.
Преагональное состояние (лат. lastatus praeagonalis; син. преагония) — это состояние, которое предшествует агонии и характеризуется развитием торможения в высших отделах центральной нервной системы; проявляется сумеречным помрачением сознания, протекающее в некоторых случаях с возбуждением бульбарных центров.
Агонія (грец. αγωνια — боротьба) — сукупність останніх проявів життєвих функцій, що безпосередньо передують смерті. Під час агонії глибоко порушується діяльність вищих відділів мозку, затьмарюється свідомість, згасає діяльність усіх органів чуття, різко падає серцева діяльність. Закінчується агонія з останнім ударом серця.
Кліні́чна смерть — це стан організму, в якому він перебуває перші 8—10 хвилин після зупинки дихання і кровообігу. Після зупинки дихання серце може працювати 1 хвилину. Стан клінічної смерті може тривати довше в умовах охолодження.
Клінічна смерть має дві фази:
перші 4—6 хвилин після зупинки дихання і кровообігу — фаза повністю зворотніх змін в організмі;
після 6—10 хвилин — фаза частково зворотних змін в організмі (духовна смерть, соціальна смерть, декортикація). Це фаза протягом якої має місце відмирання клітин кори головного мозку: людину в цей період можна повернути, але свідомість не відновлюється.
За цих обставин пропонується розпочати заходи реанімації, якщо відсутні трупні ознаки (ранні і явні).
Основні ознаки клінічної смерті
відсутність пульсу на магістральних судинах;
відсутність дихання;
розширення зіниці.
Додаткові ознаки клінічної смерті
відсутність свідомості;
зміна кольору шкірних покривів;
атонія;
арефлексія.
Смерть — припинення життєдіяльності організму. У теплокровних тварин і людини смерть пов'язана насамперед із припиненням дихання і кровообігу[1].
Визначення поняття «етіологія». Основні напрями вчення про етіологію: монокаузалізм, кондиціоналізм, конституціоналізм, психосоматична концепція. Проблема причинності в патології, сучасний стан її вирішення.
Етіологія — це вчення про причини і умови виникнення хвороб
Які філософські категорії становлять основу етіології?
В основі етіології лежать поняття причиновості й детермінізму. Причішовість -це філософська категорія, що відображає об'єктивно існуючий зв'язок явищ, серед яких одне явище (причина) за певних умов неминуче викликає виникнення іншого явища (наслідку).
Детермінізм - це філософське вчення про загальний, об'єктивний, універсальний взаємозв'язок і причинову обумовленість процесів і явищ природи, суспільства і свідомості.
Стосовно до етіології будь-яка хвороба як явище має свою причину. Виникнення й розвиток хвороби відбуваються не випадково, а підпорядковані певним закономірностям. Оскільки закони виникнення й розвитку будь-якого явища можна пізнавати, то принципово можливим є керування процесами природи, а отже, і хвороби.
3.3. Що таке причина хвороби? Які властивості вона має?
Причиною хвороби варто вважати той чинник, без якого вона не може виникнути ні за яких умов.
Фактор може бути причиною, якщо у нього є три властивості:
1) він є матеріальним, тобто існує об'єктивно, незалежно від свідомості;
2) взаємодіє з організмом;
3) надає хворобі специфічності (М. Н. Зайко).
3.4. Скільки причин може мати хвороба?
Якщо мова йде про хворобу як про типовий патологічний процес або нозологічну одиницю, то можна дійти висновку про існування багатьох причин захворювання. Це так званий принцип поліетіологіч-ності. Наприклад, причинами запалення легень як нозологічної одиниці можуть бути віруси, стафілокок, пневмокок, грибки, радіація, отруйні речовини, аспірація та ін
Однак коли мова йде про хворобу як захворювання конкретної людини, то принцип поліетіологічності є хибним. У цих умовах єдино правильним є твердження: одна хвороба - одна причина.
3.5. Що таке умови виникнення хвороби? Як умови можуть впливати на розвиток хвороб?
Умови виникнення хвороби — це сукупність різних факторів, серед яких жоден не є абсолютно необхідним для її розвитку. За характером впливу на виникнення хвороби всі умови поділяють на дві групи
I. Умови, які підсилюють дію причини і в такий спосіб сприяють розвитку хвороби. Наприклад, причиною гострих респіраторних захворювань є віруси, а сприятливими умовами - переохолодження, стомлення, відсутність імунітету. Іноді умови можуть мати вирішальне значення. Без певних умов, незважаючи на наявність причини, хвороба не виникає (наприклад, алергія на харчові продукти).
II. Умови, які послаблюють дію причини і в такий спосіб перешкоджають розвитку хвороби. Такими є раціональне харчування, правильна організація режиму дня, фізична культура, гарний догляд за хворим. Іноді умови можуть повністю нейтралізувати дію причини (наприклад, наявність природного або набутого імунітету до тих чи інших збудників інфекційних хвороб).
Назвіть основні напрями загальної етіології. У чому їх сутність?
Основні напрями загальної етіології:
1. Моношузсшізм. Це концепція в патології, що визнає абсолютне верховенство причини у виникненні хвороби. У хвороби завжди є одна причина. Різні умови практично не мають ніякого значення. Ця концепція виникла в другій половині XIX ст. і пов'язана з успіхами в мікробіології. Є матеріалістичною, метафізичною.
2. Кондщіонсмізм. Ця концепція не визнає визначальної ролі причини у виникненні хвороби. її представники вважають, що хвороба виникає як наслідок поєднання багатьох однакових за значенням чинників, тобто умов. Виділити з такої сукупності який-небудь один, істотний фактор не є можливим (принцип поліетіологіч-ності). Зазначена концепція виникла на початку XX ст. і є відображенням суб'єктивно ідеалістичних поглядів на хворобу.
3. Конституціоналізм. Прихильники цієї концепції вважають, що вирішальне значення у виникненні хвороби належить не патогенним факторам навколишнього середовища, а самому організму, зокрема, його спадковості і конституції.
4. Психосоматичний напрям. Вважають, що в основі розвитку хвороб лежать порушення психічної сфери людини, зокрема підсвідомих психічних процесів. Часто соматична хвороба виникає як результат конфлікту між потребами організму і можливостями їх задоволення. Ця концепція є розвитком учення Фрейда в медицині.
Сутність сучасних уявлень про співвідношення причин і умов у виникненні хвороб грунтується на головних принципах діалектики й детермінізму, які в патології розкриваються у складному переплетенні таких протилежностей, як зовнішнє і внутрішнє, спадкове і набуте, випадкове і необхідне, специфічне і неспецифічне. Жодна з умов, без яких патогенна властивість збудника не виявиться, ні навіть їх сукупність не викличуть захворювання, якщо відсутній сам збудник. Однак і загальні закономірності, і саме виникнення патологічного процесу при дії збудника будуть мати місце в кожному окремому випадку тільки за наявності необхідних для цього умов. При цьому специфічні особливості хвороби (її форма, перебіг і т. д.) залежать уже не стільки від збудника, скільки від комплексу умов, насамперед від загального стану організму, його генетичної схильності та ін. При такому розгляді кожна з умов стосовно певної особливості хвороби сама виступає вже як причина
Класифікація етіологічних чинників, поняття про фактори ризику. «Хвороби цивілізації».
Класифікація етіологічних факторів
Екзогенні фактори поділяють на:
а) фізичні - механічний вплив, радіація, висока і низька температури, електричний струм, перевантаження внаслідок прискорення, невагомість та ін.;
б) хімічні — неорганічні й органічні сполуки природного і штучного походження:
в) біологічні - віруси, рикетсії, бактерії, найпростіші, гельмінти, членистоногі;
г) психічні - слово;
ґ) соціальні - рівень розвитку суспільства, традиції та ін.
Ендогенними факторами є спадковість, конституція, вік, стать, реактивність організму. .
3.7. Що таке фактори ризику? Наведіть приклади.
Фактори ризику- це сукупність чинників, наявність яких у популяції людей статистично вірогідно збільшує захворюваність на певну хворобу.
Належність тих чи тих умов до факторів ризику визначають за допомогою епідеміологічних методів у дослідженнях, що їх проводять на великих контингентах людей. Так, було встановлено, що факторами ризику атеросклерозу є порушення ліпідного складу плазми крові, артеріальна гіпертензія, вік, належність до чоловічої статі, ожиріння, гіподинамія, спадкові фактори, стрес
Як впливають соціальні чинники на виникнення хвороб?
Соціальними називають фактори, пов'язані з діяльністю суспільства, рівнем розвитку економіки. Розрізняють "хвороби цивілізації" і "хвороби слабкорозвине-них країн".
"Хвороби цивілізації" пов'язані з високим рівнем розвитку промисловості, з досягненням суспільством певного рівня цивілізації. До них відносять атеросклероз, інфаркт міокарда, гіпертонічну хворобу, алергію, неврози.
У слабкорозвинених країнах поширені хвороби, у виникненні яких важливе значення мають погані умови життя, недотримання гігієнічних вимог, відсутність специфічної профілактики, послаблена опірність організму. Це інфекційні хвороби, білково-енергетична недостатність та ін. Найбільш уразливим контингентом є діти.
3.9. Впливом яких чинників пояснюють розвиток "хвороб цивілізації"?
У розвитку "хвороб цивілізації"" мають значення: а) забруднення навколишнього середовища;
б) урбанізація - переміщення великих груп населення із сільської місцевості в міста (неможливість швидкої адаптації викликає стреси і розвиток хвороб);
в) гіподинамія;
г) зміна характеру харчування - споживання високоенергетичних рафінованих продуктів.
Принципи етіотропної, патогенетичної і симптоматичної терапії.
Етіотропна терапія спрямована на усунення причини захворювання (наприклад, антибактеріальна терапія при інфекційних хворобах). Патогенетична терапія спрямована на механізми розвитку захворювання. Вона застосовується при неможливості етіотропної терапії (наприклад, замісна терапія інсуліном при цукровому діабеті у зв'язку з недостатньою продукцією цього гормону підшлунковою залозою і неможливістю, на сучасному рівні розвитку медицини, відновити цю функцію). Симптоматична (паліативна) терапія застосовується для усунення окремих симптомів захворювання (наприклад, застосування анальгетиків при болю, жарознижуючих препаратів при «високій температурі» тощо) Вона може застосовуватися на додаток до етіотропної та патогенетичної терапії. Симптоматична терапія при неможливості радикального лікування (термінальна стадія онкологічного захворювання та ін) здійснюється в рамках спектру лікувально-соціальних заходів, званого паліативної допомогою.
Визначення поняття «патогенез». Патологічні (руйнівні) і пристосувально-компенсаторні (захисні) явища в патогенезі (на прикладах гострої променевої хвороби, запалення, крововтрати).
Патогенез — це вчення про механізми розвитку, перебігу і завершення хвороби.
4.2. З яких періодів складається патогенез хвороби?
Розрізняють чотири періоди:
1) латентний (інкубаційний);
2) продромальний;
3) період виражених клінічних ознак;
4) завершення хвороби.
У латентному періоді ще відсутні будь-які клінічні ознаки. Його тривалість - від кількох секунд до багатьох років (для лепри - 20 років). Під час продромального періоду з'являються деякі неспецифічні ознаки хвороби.
4.3. Як взаємопов'язані причина і патогенез хвороби?
Існує три варіанти зв'язків між причиною і патогенезом
1. Етіологічний ф актор відіграє роль поштовху і вмикає патогенез. Для перебігу патогенезу подальше існування причини не є обов'язковим (опіки, променева хвороба).
2. Співіснування причини й патогенезу. Патогенез триває доти, доки діє етіологічний фактор (більшість інфекційних хвороб).
3. Персистенція етіологічного фактора. Агенти, що спричинюють хворобу, затримуються в організмі довше, ніж триває патогенез. При цьому властивості етіологічного фактора можуть змінюватися під впливом організму (бактеріоносійство після інфекційної хвороби).
4.4. Поєднання яких процесів і явищ складає основу патогенезу?
Патогенез хвороби завжди містить в собі два типи процесів і явищ. З одного боку, це ушкодження, руйнування, тобто власне патологічні зміни і процеси. Вони ведуть до порушень гомеостазу. З другого — це захисні, пристосувальні реакції і процеси. Вони спрямовані на усунення порушень гомеостазу, що виникають під впливом патогенних факторів і руйнівних процесів в організмі
Що таке адаптація й компенсація? Що спільного мають ці поняття і чим вони відрізняються?
Адаптація - це пристосування організму і його структур до мінливих умов зовнішнього середовища. Адаптація забезпечує збереження гомеостазу і попереджає ушкодження в умовах дії чинників навколишнього середовища.
Компенсація - це стан, що розвивається як результат реалізації компенсаторних реакцій і процесів, спрямованих на відновлення порушеного гомеостазу внаслідок дії патогенних факторів. Компенсація ліквідує наслідки ушкодження.
Основу адаптації й компенсації становлять одні і ті самі механізми, що їх називають захисно-пристосувальними, або захисно-компенсаторними.
Відмінність цих понять полягає в тому, що адаптація розвивається при збільшенні інтенсивності дії звичайних факторів зовнішнього середовища. Ушкодження ще не відбулося, а показники гомеостазу перебувають на крайній межі норми. Компенсація ж розвивається при дії патогенних факторів, коли відбувається ушкодження, а показники гомеостазу вже вийшли за межі норми.
4.6. Як відбувається становлення адаптації і компенсації?
Розрізняють два етапи розвитку цих станів.
I. Етап негайної адаптації і компенсації. Відбувається мобілізація існуючих механізмів і резервів, у результаті чого збільшується навантаження на одиницю функціонуючої системи, розвивається її гіперфункція, На цьому етапі події розвертаються за такою схемою: дія патогенного фактора → порушення гомеостазу → сприйняття порушень гомеостазу → регуляторні центри → негайні захисні реакції (специфічні і неспецифічні) → гіперфункція відповідних структур, що підтримують гомеостаз.
II. Етап довгострокової адаптації і компенсації. Його основу становить збільшення потужності систем, відповідальних за адаптацію і компенсацію. Це досягається збільшенням кількості структур, що забезпечують гіперфункцію, тобто розвивається гіпертрофія. При цьому навантаження на одиницю функціонуючої системи зменшується до норми. На клітинному рівні розвивається такий ланцюг подій: гіперфункція → порушення внутрішньоклітинного гомеостазу → активація геному →- збільшення синтезу відповідних білків → гіпертрофія клітини.
Причинно-наслідкові зв'язки, роль circulus viсiosus в патогенезі; поняття про головну та побічні ланки патогенезу. Специфічні та неспецифічні механізми розвитку хвороб.
Різні події, які відбуваються в організмі в процесі розвитку хвороби, перебувають між собою в певних причиново-наслідкових зв'язках, тобто одне й те ж саме явище патогенезу одночасно є наслідком одних подій і причиною інших. Розрізняють кілька типів таких зв'язків. 1. "Пряма лінія". Події в патогенезі розвиваються по прямій лінії, коли одне явище є наслідком попереднього і причиною наступного
Розгалужені типи. Такими є дивергенція і конвергенція. При дивергенції певні події патогенезу мають багато наслідків. Наприклад, при цукровому діабеті відсутність інсуліну як центральна ланка патогенезу має своїм наслідком порушення вуглеводного, жирового, білкового, водно-сольового обмінів і кислотно-основної рівноваги
При конвергенції'різні події патогенезу ведуть до одного і того ж наслідку. Наприклад, при запаленні в різних клітинах і в плазмі крові утворюються різні біологічно активні речовини (гістамін, серотонін, простагландини, кініни). Всі вони викликають розширення артеріол (артеріальну гіперемію) і підвищують проникність судин (рис. 16).
3. "Зачароване коло" (circulus vitiosus). Це такий тип причиново-наслідкових зв'язків, коли певні явища патогенезу через певну послідовність подій призводять до посилення самих себе. Зазначений варіант є найбільш небезпечним, тому що він самопідтримує патогенез хвороби і погіршує її перебіг.
4.8. Наведіть приклади розвитку патогенезу за типом "зачарованого кола".
У патогенезі будь-якого шоку велике значення має зменшення артеріального тиску. Артеріальна гіпотензія, що виникає, є причиною кисневого голодування. Гіпоксія
головного мозку призводить до пригнічення судинорухового центру і ще більшого зниження артеріального тиску (коло замкнулося)
У стадії декомпенсації при перегріванні підвищується температура тіла. Це призводить до збільшення швидкості всіх біохімічних реакцій в організмі, у тому числі й окисних. У результаті цього зростає теплопродукція і, як наслідок, ще бі*льше підвищується температура тіла
Що таке головна ланка патогенезу?
Головна ланка патогенезу - це процес, необхідний для розгортання всіх інших. Він розвивається під дією етіологічного фактора й визначає специфіку хвороби. Своєчасна ліквідація головної ланки веде до усунення патологічного процесу в цілому. На цьому ґрунтується основний принцип патогенетичного лікування хвороб.
Так, при цукровому діабеті головною ланкою патогенезу є нестача інсуліну. Усунення її введенням гормону веде до зникнення інших проявів хвороби (гіперглікемії, глюкозурії, полідипсії, кетонемії, коми).
4.10. Який зміст вкладають у поняття специфічні і неспецифічні механізми патогенезу?
У патогенезі завжди поєднуються специфічні і неспецифічні процеси і механізми.
Специфічні цілком залежать від властивостей і особливостей причини й визначають основні характеристики хвороби. Пошук специфічних ознак лежить в основі розпізнавання (діагностики) хвороб.
Неспецифічні визначаються генетично детермінованими властивостями самого організму, закріпленими в еволюції. Це механізми стандартної відповіді на будь-який патогенний фактор. Вони спрямовані на збільшення резистентності організму до ушкодження і здійснюються за участю нервової і ендокринної регуляторних систем. У зв'язку з цим виділяють нервові (парабіоз, патологічна домінанта, порушення корково-вісцеральних відносин, нейродистрофічний процес) і ендокринні (стрес) неспецифічні механізми патогенезу.
Які існують зв'язки між місцевими і загальними явищами в патогенезі?
Можливе існування двох типів зв'язків між місцевим і загальним у патогенезі.
I. Первинно розвиваються місцеві порушення. Вони за відповідних умов можуть спричинятися до загальних змін в організмі.
Так, запалення, пухлини, опіки є місцевими процесами. Однак якщо їх вираже-ність досягає певного рівня, вони можуть викликати розвиток загальних порушень - гарячки, кахексії, опікової хвороби.
II. Первинно розвиваються загальні порушення. Вони можуть виявляти себе місцевими змінами.
Так, гіри цукровому діабеті (загальному захворюванні) вторинно розвиваються місцеві процеси — фурункули, ураження судин, нервів, нирок, сітківки ока. Загальні зміни ліпідного обміну в організмі часто ведуть до розвитку атеросклерозу, який може виявляти себе такими місцевими ураженнями, як інфаркт міокарда, інсульти, гангрена нижньої кінцівки та ін.
4.12. Як взаємопов 'язані структурні і функціональні порушення в патогенезі?
В основі будь-яких функціональних порушень лежать структурні зміни на різних рівнях біологічної організації — молекулярному, субклітинному, клітинному і т. д. Звідси випливає, що чисто функціональних хвороб немає. З другого боку, функціональні порушення, що виникають у патогенезі, можуть бути причиною розвитку вторинних структурних змін. Так, гіперфункція клітин і органів (функціональні зміни) закономірно призводить до їх гіпертрофії (структурні зміни).
Закономірності розвитку механічної травми. Травматичний шок. Синдром тривалого розчавлення.
Механічна травма - це ушкодження тканини твердим тілом або ударною хвилею. Місцево травма може виявляти себе розривами, забитими місцями, переломами, роздавленням або їх комбінаціями. Часто механічна травма поєднується із крововтратою, ушкодженням нервових стовбурів і шкірних покривів. Найбільш важкими загальними проявами травми є травматичний шок і синдром тривалого роздавлювання (краш-синдром)
Травматичний шок розвивається внаслідок великих за обсягом ушкоджень тканин. У його клініці розрізняють дві стадії: збудження (еректильну) і гальмування (торпідну).
Стадія збудження короткотривала, для неї характерний стан збудження центральної нервової системи, що виникає в результаті надходження великої кількості больових імпульсів з ушкоджених тканин. Розвивається больовий стрес, що виявляє себе посиленням функцій системи кровообігу, дихання, деяких ендокринних залоз
(аденогіпофіза, мозкової і кіркової речовини надниркових залоз, нейросекреторних ядер гіпоталамуса) з вивільненням у кров великої кількості кортикотропіну, адреналіну, норадреналіну, вазопресину (див. розд. 33).
Стадія гальмування більш тривала (від кількох годин до доби) і характеризується розвитком у центральній нервовій системі гальмівних процесів. Генера-лізоване гальмування захоплює й центри життєво важливих функцій (кровообігу, дихання), вони порушуються, унаслідок чого розвивається кисневе голодування. Гіпоксія, у свою чергу, збільшує порушення в серцево-судинному й дихальному центрах. Розлади гемодинаміки і зовнішнього дихання прогресують - "зачароване коло "замикається
Крім нервово-рефлекторних механізмів у виникненні і розвитку травматичного шоку певну роль відіграє токсемія, обумовлена всмоктуванням у кров продуктів розпаду нежиттєздатних тканин. Особливе значення надають так званому ішемічному токсину.
Участь токсичних продуктів у патогенезі травматичного шоку доводиться дослідами з "перехресним кровообігом", коли після відтворення шоку в однієї тварини явища цього патологічного процесу виникають у другої, інтактної, пов'язаної з першою загальним кровообігом
Краш-синдром (синдром тривалого роздавлювання) - це патологічний процес, який розвивається у потерпілих у результаті тривалого (4-8 г і більше) роздавлювання м'яких тканин кінцівок уламками зруйнованих будинків, споруд, брилами ґрунту при обвалах у шахтах та ін.
У перебігу краш-синдрому розрізняють три періоди: 1) ранній (до 3-х діб) з переважанням явищ шоку; [ 2) проміжний (з 3-ї до 12-ї доби) з переважанням гострої ниркової недостатності; 3) пізній (з 8-12-ї доби до 1-2 міс), або період видужання, з переважанням місцевих симптомів.
У розвитку краш-синдрому велике значення мають три патогенетичних фактори:
а) больове подразнення;
б) травматична токсемія, обумовлена всмоктуванням токсичних продуктів аутолі-зу тканин з вогнища ураження;
в) плазмо- і крововтрата, пов'язані з набряком і крововиливами в зоні роздавлених або довготривало ішемізованих тканин.
Загальна і місцева дія термічних факторів на організм. Патологічні і пристосувально-компенсаторні зміни в патогенезі гіпо- та гіпертермії.
Які патологічні процеси можуть розвиватися при дії на організм термічних факторів?
При загальній дії на організм високої температури може розвиватися гіпертермія (перегрівання), при місцевій- опіки. Тривале перебування організму в умовах низької температури може призводити до розвитку гіпотермії, місцева ж дія низької температури буває причиною відмороження.
У розвитку гіпер- І гіпотермії виділяють дві стадії: компенсації і декомпенсації. У першу стадію завдяки захисно-компенсаторним реакціям організму температура ядра тіла не змінюється, незважаючи на дію термічних факторів. Якщо зазначені реакції будуть недостатні, то настає стадія декомпенсації, основною ознакою якої є вихід температури тіла за межі норми.
5.3. Як змінюється теплопродукція і тепловіддача в різні стадії гіпо- і гіпертермії?
Патологічний процес |
Теплопродукція |
Тепловіддача |
Гіпотермія |
|
|
Стадія компенсації |
Збільшується |
Зменшується |
Стадія декомпенсації |
Зменшується |
Збільшується |
Гіпертермія |
|
|
Стадія компенсації |
Зменшується |
Збільшується |
Стадія декомпенсації |
Збільшується |
Зменшується |
5.4. Які захисно-компенсаторні реакції розвиваються при гіпотермії?
При гіпотермії захисно-компенсаторні реакції розвиваються у двох напрямах.
I. Реакції, спрямовані на обмеження тепловіддачі:
а) спазм периферичних судин;
б) зменшення потовиділення;
в) зміна пози й інші поведінкові реакції, що зменшують площу відкритих поверхонь тіла;
г) підвищення теплоізоляційних властивостей шерсті у тварин завдяки скороченню гладких м'язів, що піднімають волосся (у людини збереглася рудиментарна реакція — "гусяча шкіра").
II. Реакції, спрямовані на підвищення теплопродукції:
а) збільшення скоротливого термогенезу (підвищення тонусу скелетних м'язів, м'язове тремтіння, мимовільні рухи);
б) збільшення нескоротливого термогенезу (посилення окисних процесів, роз'єднання окиснення і фосфорування).
5.5. Які власне патологічні зміни складають суть стадії декомпенсації при гіпотермії?
Головною ознакою цієї стадії є зниження температури ядра тіла, що закономірно призводить до зменшення швидкості всіх біохімічних реакцій в організмі, у тому числі і процесів біологічного окиснення. При цьому різко зменшується споживання кисню і утворення АТФ у клітинах. Дефіцит енергії спричиняється до пригнічення життєво важливих функцій організму: діяльності ЦНС, дихання, кровообігу, у результаті чого розвивається кисневе голодування. Гіпоксія, у свою чергу, збільшує дефіцит АТФ - замикається "зачароване коло", що веде зрештою до смерті.
5.6. Які захисно-компенсаторні реакції розвиваються при гіпертермії?
При гіпертермії захисно-компенсаторні реакції спрямовані на збільшення тепловіддачі. Такими є:
1) розширення периферичних судин;
2) збільшення потовиділення;
3) реакції, спрямовані на збільшення площі відкритої поверхні тіла (зміна пози, поведінкові реакції);
4) теплова задишка у тварин.
5.7. Які власне патологічні зміни характерні для стадії декомпенсації при гіпертермії?
Основною ознакою другого періоду перегрівання - стадії декомпенсації - є підвищення температури тіла. Воно супроводжується різким збудженням ЦНС, посиленням дихання, кровообігу і обміну речовин. Подальше підвищення температури тіла і перезбуджсння нервових центрів можуть закінчитися їх виснаженням, порушенням дихання, функції серця і зниженням артеріального тиску. Розвивається гіпоксія.
У результаті інтенсивного потовиділення виникає зневоднення, порушується електролітний обмін. Згущення крові й підвищення її в'язкості створюють додаткове навантаження на апарат кровообігу і є одними з чинників розвитку недостатності серця. На тлі прогресування явищ кисневого голодування з'являються судоми, настає смерть.
Гостре перегрівання зі швидким підвищенням температури тіла отримало назву теплового удару.
Які загальні зміни в організмі можуть виникати при опіках?
Комплекс загальних змін в організмі, що виникають при великих і глибоких опіках, має назву опікової хвороби.
Розрізняють такі стадії опікової хвороби: опіковий шок, опікова токсемія, опікова інфекція, опікове виснаження, завершення.
У розвитку опікового шоку головну роль відіграє больовий фактор. Саме цим пояснюють досить велику тривалість еректильної фази (фази збудження) шоку.
Опікові токсини з'являються в організмі в результаті порушення обміну речовин, але найбільше їх утворюється на місці ушкодження. З ушкоджених тканин у загальний кровообіг надходять денатурований білок і токсичні продукти його ферментативного гідролізу.
Інтоксикація організму посилюється інфекцією. її джерелом є ушкоджені тканини і вміст кишок. Це ускладнення пов'язують зі зниженням бар'єрних властивостей організму і його структур, зумовленим некрозом шкіри, порушенням функції системи мо-нонуклеарних фагоцитів, зміною захисних властивостей слизової оболонки кишок.
Велике значення в патогенезі опікової хвороби мають зневоднення і порушення електролітного обміну. Втрата білків і рідини відбувається головним чином на місці ураження як результат підвищення проникності судинної стінки. Згущення крові і підвищення її в'язкості утруднюють кровообіг і роботу серця.
Опікове виснаження характеризується поступовим розвитком кахексії, набряками, анемією, дистрофічними змінами у внутрішніх органах, ускладненнями (пневмонією, гломерулонефритом), недостатністю кіркової речовини надниркових залоз.
У процесі видужання відбувається повне відторгнення некротичних тканин, заповнення дефекту грануляціями, рубцювання і епітелізація
Механізми патогенної дії іонізуючого випромінювання на організм. Радіочутливість тканин. Загальна характеристика форм променевого ураження.
Які види іонізуючого випромінювання можуть справляти патогенну дію на організм?
Здатність чинити патогенну дію мають всі види іонізуючого випромінювання: корпускулярні (а- і (3-частки, нейтрони, протони) і електромагнітні хвилі (рентгенівське, гамма-випромінювання).
5.10. Від чого залежить чутливість тканин до дії іонізуючої радіації? Основним чинником, що визначає чутливість тканин до іонізуючої радіації, є
здатність клітин до поділу й інтенсивність цього процесу. Отже, найвищу радіочутливість мають тканини, у яких процеси поділу клітин відбуваються найбільш інтенсивно. Це в першу чергу кровотворна і лімфоїдна тканини, де відновлення клітин відбувається постійно. Далі йде епітеліальна тканина, особливо епітелій травного каналу і статевих залоз, а також покривний епітелій шкіри, потім — ендотелій судин; останні в цьому ряду - хрящова, м'язова і нервова тканини.
У чому сутність прямої патогенної дії іонізуючої радіації на клітини?
Під прямою дією іонізуючої радіації розуміють безпосередній її вплив на макромолекули й надмолекулярні структури клітин (див. рис. 19). Енергія іонізуючої радіації, що перевищує енергію внутрішньомолекулярних зв'язків, спричинює іонізацію молекул, розрив найменш міцних зв'язків, утворення вільних радикалів і т. д.
Структурними проявами прямої дії радіації є розрив хромосом, розщеплення молекул ДНК, РНК, набрякання органоїдів клітини.
Підраховано, що пряма дія радіації обумовлює близько 45 % сумарного біологічного її ефекту.
У чому сутність непрямої патогенної дії іонізуючої радіації на клітини? Що таке радіоліз води?
Непряма дія іонізуючої радіації обумовлена утворенням у клітинах великої кількості вільних радикалів. Основним їх джерелом є молекули води. Процес утворення вільних радикалів водню й гідроксилу з води під впливом радіації отримав назву радіолізу води.
Радіоліз води:
![]()
Утворення вторинних вільних радикалів:
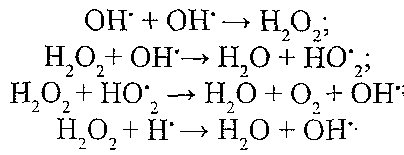
Утворені вільні радикали взаємодіють один з одним, у результаті чого утворюються так звані вторинні вільні радикали й гідропероксиди. їх накопичення веде до швидкої активації процесів вільнорадикального окиснення азотистих основ ДНК і РНК, білків-ферментів (особливо сульфгідрильних груп, що входять до складу активних центрів), ліпідів, амінокислот.
На частку непрямої дії припадає 55 % сумарного біологічного ефекту іонізуючої радіації.
5.13. Що таке радіотоксини?
Радіо токсин її - це продукти вільнорадикального окиснення, що утворюються в тканинах під дією радіоактивного опромінення. Найбільше значення в патогенезі променевих уражень мають ліпідні радіотоксини (ліпідні гідропероксиди, епоксиди, альдегіди, кетони). Будучи проміжними й кінцевими продуктами пероксидного окиснення ліпідів, вони накопичуються в мембранах клітин і порушують їхні бар'єрні властивості.
Крім того, в опромінених клітинах з деяких амінокислот (тирозин, триптофан) утворюються так звані хінонові радіотоксини. Вони є хімічними мутагенами, пригнічують активність багатьох ферментів.
Радіотоксини, потрапляючи з ушкоджених клітин у кров, чинять патогенну дію й на віддалені від місця їх утворення органи і тканини. Цим, зокрема, пояснюють загальні порушення в організмі при місцевих променевих ураженнях.
Місцева і загальна дія на організм іонізуючого випромінювання. Гостра променева хвороба, її форми. Патогенез кістково-мозкової форми гострої променевої хвороби. Віддалені наслідки дії іонізуючого опромінення.
Які чинники сприяють і які перешкоджають розвитку променевих уражень ?
Розвитку променевих уражень сприяють підвищення температури, збільшення напруги кисню і вмісту води в тканинах. За цих умов збільшується швидкість вільно-радикальних реакцій, а отже, і непряма патогенна дія іонізуючої радіації. І навпаки, зниження температури, кисневе голодування й зневоднення є факторами, що сповільнюють розвиток променевих уражень.
5.15. Які захисно-компенсаторні механізми в клітинах спрямовані на попередження й ліквідацію променевого ушкодження? Що таке радіопротектори ?
Для захисту клітин від променевого ураження найбільше значення мають антиоксидантні системи й механізми репарації ДНК (докладно див. розд. 6 і 11).
Радіопротекторами називають речовини, уведення яких попереджує або зменшує ступінь розвитку променевих уражень. Найбільш вивчені сьогодні з цього погляду антиоксиданти й препарати, що є донаторами сульфгідрильних груп. При використанні останніх досягається ефект захисту власних SH-груп, що входять до складу активних центрів багатьох ферментів.
5.16. Назвіть форми і стадії розвитку гострої променевої хвороби.
Залежно від поглиненої дози опромінення виділяють три форми гострої променевої хвороби: кістково-мозкову (поглинена доза — від 0,5 до 10 Гр), кишкову (від 10 до 50 Гр) і мозкову (від 50 до 200 Гр).
У клініці кістково-мозкової форми розрізняють 4 періоди: 1) період первинних реакцій (тривалість - 1—2 доби); 2) період удаваного благополуччя (кілька діб); 3) період виражених клінічних ознак; 4) завершення.
5.17. Які синдроми найбільш характерні для періоду виражених клінічних ознак гострої променевої хвороби? Який їх патогенез?
1. Гематологічний синдром. Виявляє себе панцитопенією, тобто зменшенням вмісту в крові всіх формених елементів. Раніше всього зникають із крові лімфоцити. Лімфопенію можна виявити вже в період удаваного благополуччя. Потім зменшується вміст гранулоцитів (нейтропенія), потім - тромбоцитів (тромбоцитопенія) і, нарешті, еритроцитів (анемія).
Розвиток панцитопенії обумовлений ураженням червоного кісткового мозку й природною загибеллю зрілих формених елементів, що містяться в крові. Оскільки тривалість життя різних клітин крові неоднакова, то спочатку зменшується вміст короткоживучих формених елементів - лімфоцитів, нейтрофілів, і значно пізніше - еритроцитів.
2. Геморагічний синдром. Підвищена кровоточивість при гострій променевій хворобі обумовлена такими факторами:
а) тромбоцитопенією;
б) променевим ушкодженням ендотелію судин;
в) підвищенням проникності судинної стінки під дією біогенних амінів (гістаміну, серотоніну), що вивільнюються тканинними базофілами в умовах опромінення;
г) порушенням зсідання крові в результаті виділення тканинними базофілами великих кількостей гепарину.
3. Інфекційні ускладнення. їхній розвиток пов'язаний з порушенням зовнішніх бар'єрів організму (ушкодження покривного епітелію шкіри, епітелію слизової оболонки порожнини рота, глотки, кишок) і лейкопенією, результатом якої є порушення імунних реакцій організму (імунологічна недостатність) і фагоцитозу.
4. Аутоімунні реакції. Причиною їхнього виникнення є поява аутоантигенів в опромінених тканинах. Радіаційні аутоантигени являють собою власні тканинні білки, змінені під дією іонізуючого випромінювання.
5. Астенічний синдром. Охоплює складний комплекс клінічних ознак, які виникають у результаті функціональних порушень центральної нервової системи (загальна слабкість, запаморочення, непритомності, сонливість удень, безсоння вночі та ін.).
6. Кишковий синдром. Виявляє себе порушеннями функції кишок (проноси, спастичні болі). Розвивається внаслідок ушкодження епітелію слизової оболонки.
5.18. Назвіть найбільш важливі віддалені наслідки дії на організм іонізуючої радіації.
Такими наслідками є мутації в статевих і соматичних клітинах.
Перші можуть виявлятися в наступних поколіннях розвитком спадкових хвороб, другі — виникненням злоякісних пухлин (лейкози, рак) через багато років після опромінення
Патогенний вплив надмірної та недостатньої інсоляції ультрафіолетовими променями. Фотосенсибілізація.
Ультрафіолетове випромінювання має теплову, фотохімічну і слабку іонізуючу дію.
При місцевій його дії може розвиватися еритема (почервоніння). Спочатку вона короткочасна, з'являється через кілька хвилин і швидко проходить. Виникає рефлекторно і пов'язана з тепловим впливом ультрафіолетового випромінювання (первинна еритема). Через кілька годин з'являється стійке почервоніння з явищами набряку, болем, загальними змінами (слабкість, головний біль, інтоксикація). Це вторинна еритема. Вона обумовлена утворенням і вивільненням у тканину біологічно активних речовин (гістаміну, серотоніну, кінінів, простагландинів), а також утворенням токсичних продуктів при розпаді тканинних білків, викликаному ультрафіолетовим випромінюванням.
Крім того, тривалий вплив ультрафіолетового випромінювання може мати генетичні наслідки: мутації, розвиток злоякісних пухлин шкіри й поверхневих тканин.
5.27. Що таке фотосенсибілізація?
Фотосенсибілізація — це підвищення чутливості організму до дії ультрафіолетового випромінювання. Речовини, що викликають ефект фотосенсибілізації, отримали назву фотосенсибілізаторів.
Розрізняють екзогенні (еозин, риванол, акридин, хінін, сульфаніламіди) і ендогенні фотосенсибілізатори (жовчні кислоти, гематопорфірини, холестерол, білірубін).
Вважають, що під впливом фотосенсибілізаторів ультрафіолетові промені починають взаємодіяти з тими молекулами тканин, з якими під час відсутності фотосенсибілізаторів вони не взаємодіють. Крім того, є підстави думати, що в цих умовах прискорюється проходження енергії ультрафіолетових променів по вуглецевих скелетах біологічних молекул
Дія на організм високого та низького атмосферного тиску. Патогенез синдромів компресії і декомпресії. Вибухова декомпресія.
За яких обставин людина зазнає дії зниженого атмосферного тиску? Які патогенні фактори діють на організм за цих умов ?
Впливу зниженого атмосферного тиску людина зазнає під час піднімання на висоту: у літаку, у горах. На організм людини за цих умов діють такі патогенні чинники.
1. Власне зменшення атмосферного тиску. Цей фактор зумовлює розвиток синдрому декомпресії, що виявляє себе болем у вухах і лобових пазухах у результаті розширення повітря, яке заповнює їхні порожнини; метеоризмом; кровотечами з носа внаслідок розриву дрібних судин.
2. Зменшення парціального тиску кисню у едихуваному повітрі є причиною розвитку кисневого голодування (гіпоксії) (див. розд. 19).
5.20. Коли людина зазнає дії підвищеного атмосферного тиску? Які патогенні фактори діють на організм за цих умов?
Впливу підвищеного атмосферного тиску людина зазнає при зануренні на велику глибину у воду під час водолазних і кесонних робіт. При цьому на організм людини діють такі патогенні фактори.
1. Власне підвищення атмосферного тиску (компресія). Цей фактор викликає вдавлення барабанних перетинок, у результаті чого може з'являтися біль у вухах. При різкому й дуже швидкому підвищенні атмосферного тиску можливий розрив легеневих альвеол. В умовах компресії в крові й тканинах організму розчиняється додаткова кількість газів (сатурація).
2. Азот чинить патогенну дію при диханні стисненим повітрям. При цьому виникають порушення діяльності ЦНС: спочатку легке збудження, що нагадує ейфорію ("глибинний екстаз"), далі - явища наркозу й інтоксикації.
Зазначені порушення пояснюють тим, що в результаті сатурації кількість азоту в організмі зростає в кілька разів, причому найбільше він накопичується в органах, багатих на жирову тканину, зокрема, у тканинах головного мозку, що містять велику кількість ліпідів. Азот у високих концентраціях справляє наркотичну дію, що нагадує дію оксиду азоту (І) ("закис азоту").
Щоб уникнути шкідливої дії азоту, цей газ у дихальній суміші заміняють гелієм. Одержують суміш — геліокс.
3. Кисень при підвищенні атмосферного тиску має токсичну дію. Це пов'язано в першу чергу з тим, що в умовах гіпероксії активуються процеси вільнорадикального окиснення, які є одним з механізмів ушкодження клітин (докладно див. розд. 11).
Крім того, як вважають, при гіпероксії порушується виведення із тканин вуглекислого газу, що зумовлює своєрідне їх "удушення".
Що таке хвороба декомпресії і вибухова декомпресія?
Хвороба декомпресії виникає при швидкому поверненні людини в умови нормального атмосферного тиску після водолазних робіт, робіт у кесонах (кесонна хвороба). При цьому розчинені в крові й тканинах гази (азот, кисень) у великій кількості переходять у газоподібний стан, утворюючи величезну кількість бульбашок, - відбувається десатурація. Бульбашки газів, затримуючись у крові й тканинах, можуть закупорювати кровоносні судини, справляючи тиск на клітини, подразнюючи рецептори (газова емболія).
Клінічна картина такої хвороби визначається локалізацією газових бульбашок. Найчастіше виникає біль у суглобах, свербіж шкіри; у важких випадках - порушення зору, параліч, втрата свідомості.
Щоб уникнути подібних порушень, декомпресію варто проводити повільно, щоб швидкість утворення газів не перевищувала можливості легень щодо їх виведення.
Вибухова декомпресія виникає у випадку швидкого перепаду атмосферного тиску від нормального до зниженого, що буває при розгерметизації висотних літальних апаратів (літаків, космічних кораблів). У розвитку цього синдрому має значення баротравма легень, серця й великих судин внаслідок різкого підвищення внутрішньо-легеневого тиску. Розрив альвеол і судин сприяє проникненню газових бульбашок у кровоносну систему (газова емболія). У крайніх випадках настає миттєва смерть унаслідок закипання крові й інших рідин організму, а також у результаті блискавичної форми гіпоксії.
Хімічні патогенні чинники як проблема екології і медицини. Токсичність, канцерогенність, тератогенність хімічних сполук. Екзоінтоксикації. Патофізіологічні аспекти паління, алкоголізму і наркоманії.
Токсичність – це здатність речовин шкідливо впливати на життєдіяльність організмів. Токсичні речовини (отрути) це такі речовини, що проникають в організм, вступають у з’єднання з його тканинами і вже в невеликих кількостях викликають порушення їхньої нормальної діяльності. Виробничі отрути – це ті отруйні речовини, з якими робітник стикаеться на виробництві і які при неправильній організації праці і відсутності санітарно-технічних мір можуть зробити шкідливий вплив на здоров’я і працездатність людини.
Для характеристики токсичності промислових отрут користуються значеннями гранично припустимих концентрацій (ПДК). ПДК (у мг/м3) - це такі концентрації, що при восьмигодинному робочому дні не викликають змін в організмі протягом усього робочого стажу. За ступенем впливу на організм шкідливі речовини підрозділяються на чотири класи: надзвичайно небезпечні, високонебезпечні, помірковано небезпечні, малонебезпечні.
Хімічні канцерогени можуть бути поділені на дві групи в залежності від їх природи. Більшість канцерогенних хімічних сполук мають антропогенне походження. Поряд з ними були виявлені природні канцерогени, не пов‘язані з виробничою або іншою діяльністю людини.
За хімічною структурою канцерогенні речовини належать до різноманітних класів неорганічних та органічних сполук, вони відносяться до:
поліциклічних ароматичних вуглеводнів (ПАВ);
ароматичних азосполук;
ароматичних аміносполук;
нітрозосполук та нітрамінів;
металів, металоїдів та неорганічних солей.
Тератогенна дія (від греч. τερατος "Чудовисько, виродок, потворність") - порушення ембріонального розвитку під впливом тератогенних факторів - деяких фізичних, хімічних (в тому числі лікарських препаратів) і біологічних агентів (наприклад, вірусів) з виникненням морфологічних аномалій і вад розвитку.
Інфекційний процес, загальні закономірності розвитку. Механізми захисту організму від інфекції.
Інфекція або Заражування — стан, коли в організм потрапляє чужорідний агент (бактерія, грибок, найпростіші або вірус), який розмножується і здійснює хвороботворний ефект.
Сукупність патологічних, адаптаційно-пристосувальних і репаративних реакцій організму, що виникають у результаті його конкурентної взаємодії з патогенними й за певних умов потенційно-патогенними вірусами, бактеріями й грибами. Аналогічне явище стосовно протозоа й метазоа називається інвазія.
Шкіра і слизисті оболонки — перешкоджають проникненню мікробів із зовнішнього середовища у тканини організму. Окрім функцій механічного захисту від інфекції, шкіра та слизисті оболонки мають ряд факторів додаткового захисту від мікробів. Так, потові та сальні залози шкіри виводять на поверхню шкіри жирні кислоти та лізоцим (фермент, що знищує компоненти мікробів), який сприяє швидкій смерті мікробів осівши на поверхні шкіри. Слизисті оболонки захищені імуноглобуліном А (антитіло IgA), виконуючи специфічний захист від мікробів. Крім вищеописаних факторів захисту, у шкірі та слизистих оболонках знаходяться багаточисленні клітини імунної системи, що знищують інфекції, які потрапляють всередину тканин.
Лімфатичні вузли та селезінка виконують роль своєрідного фільтру у якому затримуються усі чужорідні структури циркулюючі в крові та лімфі, у тому числі і мікроорганізми. Дуже часто, проникнувши через шкірні бар’єри, інфекція заримується у лімфатичних вузлах і руйнується там.
Гуморальні фактори захисту — представлені циркулюючим у крові комплектом (комплекс білків, руйнуючий мікроорганізми), а також специфічними антитілами, що розпізнають та руйнують інфекцію.
Імунна система організму — це найбільш потужний і складний механізм захисту. Основними компонентами імунної системи людини є імунні клітини і гуморальні фактори, що секретуються ними. Клітини імунної системи здатні розігнати той або інший вид мікробів і дати початок специфічній імунній відповіді, направленій на знищення цих мікробів. Руйнування мікроорганізмів здійснюється двома шляхами: в одному випадку мікроби поглинаються імунними клітинами та перетравлюються всередині них, в іншому випадку мікроорганізми зв’язуються і знешкоджуються специфічними антитілами, котрі також виробляють імунні клітини.
Спадкові та вроджені хвороби. Мутації як причина виникнення спадкових хвороб (види, причини, наслідки мутацій). Мутагенні впливи. Порушення репарації ДНК та елімінації мутантних клітин як фактори ризику накопичення мутацій і виникнення захворювань.
Спадкові хвороби — це хвороби, зумовлені порушеннями спадкової інформації (мутаціями), отриманими організмом зі статевими клітинами своїх батьків.
Уродженими називають хвороби, прояви яких виявляють себе при народженні дитини. Вони можуть бути зумовлені як спадковими, так і екзогенними (тератоген-ними) факторами (наприклад, вади розвитку, пов'язані з дією патогенних агентів на організм ембріона, плода).
У той же час спадкові хвороби можуть бути вродженими, тобто виявлятися з моменту народження, а можуть бути й не вродженими. В останньому випадку ознаки хвороби з'являються значно пізніше
Як класифікують спадкові хвороби?
Залежно від обсягу порушеної генетичної інформації спадкові хвороби поділяють на три типи:
1) моногенні;
2) полігенні (мультифакторіальні);
3) хромосомні.
6.3. Що таке мутації? Як їх класифікують ?
Мутація — це раптова зміна генетичної інформації. Це стійка стрибкоподібна зміна в спадковому апараті клітини, не пов'язана зі звичайною рекомбінацією генетичного матеріалу.
Класифікація мутацій.
I. За причинами виникнення мутації бувають спонтанними й індукованими. Спонтанні виникають при дії звичайних факторів зовнішнього середовища, а індуковані отримують штучно, діючи факторами, що отримали назву мутагенів.
II. За локалізацією мутації можуть бути соматичними (виникають у соматичних клітинах) і статевими (виникають у статевих клітинах). Соматичні мутації виявляють себе тільки в організмі, що є хазяїном клітин, в яких відбулася мутація. Прояви статевих мутацій можливі тільки в наступних поколіннях. Саме ці мутації є причиною спадкових хвороб.
Ш. За значенням для організму мутації бувають корисними й шкідливими. Останні
поділяють на летальні (несумісні з життям) і нелетальні. IV. Залежно від обсягу генетичного матеріалу, що зазнав мутації, виділяють:
а) геномні (зміна кількості хромосом);
б) хромосомні (зміна структури хромосом);
в) генні (зміна структури гена) мутації.
6.4. Що може бути причиною мутацій?
Фактори, які спричиняються до мутацій, називають мутагенами. Залежно від походження мутагени поділяють на три групи. -
1. Фізичні. До них належать усі види іонізуючого випромінювання, ультрафіолетове випромінювання, підвищена температура.
2. Хімічні. Основними їхніми представниками є:
а) агенти, які викликають дезамінування (азотиста кислота й інші нітросполуки);
б) речовини, які здатні переносити на молекулу ДНК алкільні групи (метилову, етилову й ін.);
в) сполуки - аналоги азотистих основ (5-бромурацил, 2-амінопурин та Ін.);
г) сполуки, що вбудовуються в молекулу ДНК і викликають її деформацію (акридин і його похідні).
3. Біологічні мутагени — віруси.
6.5. Які порушення в геномі клітин можуть виникати при дії мутагенів?
Дія мутагенів може викликати такі порушення.
1. hчактішуючі ушкодження. Це ушкодження ДНК, при яких неможлива її реплікація. Якщо такі ушкодження не ліквідуються відповідними системами репарації, то клітина гине.
2. Власне мутагенні ушкодження. Це ушкодження, які не порушують реплікацію ДНК, але змінюють послідовність азотистих основ у її ланцюгах.
Більшість мутагенів викликає як інактивуючі, так і власне мутагенні ушкодження ДНК.
6.6. Які механізми проти мутацій ного захисту мають клітини?
Системи протимутаційного захисту, що забезпечують репарацію ДНК, представлено такими основними групами ферментів:
1) нуклеозидази - каталізують відщеплення окремих азотистих основ;
2) інсертази — вставляють азотисті основи в нитку ДНК;
3) ліази - розщеплюють пІримідинові димери;
4) ендонуклеази - надрізають нитку ДНК біля ушкодженої ділянки;
5) екзоиуклеази — видаляють ушкоджену ділянку;
6) ДНК-полімерази - здійснюють синтез відсутньої ділянки ДНК;
7) лігази— "зшивають" кінці новоутвореної ділянки з кінцями ниток ДНК,
Прикладом механізмів репарації ДНК може бути ексцизійна репарація. Вона складається з чотирьох етапів (рис. 21):
I етап - розрізування ланцюга ДНК. Здійснюється ендонуклеазами.
II етап — видалення ушкодженої ділянки (ексцизія). Відбувається під дією екзо-нуклеаз.
III етап — синтез ДНК на інтактній матриці. Здійснюється ДНК-полімеразою.
IV етап — "зшивання". Відбувається під дією лігази.
Характеристика моногенних хвороб за типом успадкування. Молекулярні та біохімічні основи патогенезу моногенних хвороб з класичним типом успадкування: дефекти ферментів, рецепторів, транспортних, структурних білків та білків, що регулюють клітинний поділ.
Моногенні спадкові хвороби — це хвороби людини, спадкування яких відбувається за законами Менделя. їх причинами є генні мутації, тобто мутації, обмежені одним геном.
6.8. Назвіть типи спадкування моногенних хвороб.
1. Аутосомно-домінантнш тип. При цьому типі спадкування патологічний ген виявляє себе завжди, незалежно від стану, у якому він перебуває - гомо- чи гетерозиготному.
Розрізняють також неповне домінування, коли ступінь прояву домінантного гена в гомозиготному стані — максимальний, а в гетерозиготному — мінімальний.
2. Аутосомно-рецесивний тип. У цьому випадку мутантний патологічний ген виявляє себе тільки в гомозиготному стані.
3. Спадкування, зчеплене зі статтю. Найчастіше має місце зчеплення з Х-хромосо-мою. Патологічний ген перебуває в Х-хромосомі і виявляє себе завжди у чоловіків (у них тільки одна Х-хромосома), а у жінок, якщо мутантний ген рецесивний, може виявлятися тільки в гомозиготі (така ситуація буває дуже рідко).
Наведіть приклади спадкових хвороб, які передаються за аутосомно-домінантним типом.
За аутосомно-домінантним типом успадковуються різні скелетні й інші аномалії, що не перешкоджають розмноженню, що не скорочують тривалість життя і тому мало підлягають відбору. Такими аномаліями можуть бути короткопалість, багатопа-лість, пальці, що зрослися, і скривлені пальці, скривлення нігтів, відсутність бокових різців, короткозорість, далекозорість, астигматизм. Із важких хвороб за домінантним типом передаються вроджена катаракта, отосклероз, деякі форми прогресуючої м'язової атрофії, хорея Геттінгтона, ахондроплазія, множинний поліпоз товстої кишки, нейрофіброматоз (хвороба Реклінгаузена).
6.10. Наведіть приклади спадкових хвороб, які передаються за аутосомно-рецесивним типом.
До цієї групи хвороб відносять дефекти амінокислотного обміну (фенілкето-нурія, альбінізм, алкаптонурія), уроджена глухонімота, мікроцефалія, пігментний ретиніт. За таким самим типом успадковуються ферментопатії (дефіцит ферменту і блокування на певному етапі метаболізму). Ряд спадкових захворювань пов'язаний з порушеннями синтезу неферментних білків, наприклад факторів зсідання крові (коа-гулопатії), транспортних білків, білково-пептидних гормонів.
6.11. Наведіть приклади спадкових хвороб, які передаються за типом, зчепленим зі статтю.
Більшість патологічних генів, що містяться в Х-хромосомі, рецесивні. Це означає, що у вигіднішому становищі перебувають жінки, у яких наявність Х-хромосо-ми з патологічним геном компенсується другою нормальною Х-хромосомою. Отже, хвороба виявляється тільки в чоловіків, у той час як жінки залишаються здоровими, будучи, однак, носіями патологічної ознаки.
За таким типом успадковуються гемофілія, дальтонізм, атрофія зорових нервів, юнацька глаукома, відсутність сутінкового зору. На відміну від перелічених хвороб ген вітамін-D-резистентного гіпофосфатемічного рахіту зчеплений з Х-хромосомою. але є домінантним, тобто виявляє себе як у чоловіків, так і в жінок навіть у гетерозиготному стані.
Патогенез моногенних хвороб з некласичним успадкуванням. Полігенні (мультифакторіальні) хвороби.
Що таке полігенніхвороби? Наведіть приклади. Полігенними (мультифакторіальними) називають хвороби зі спадковою схильністю. Вони зумовлені взаємодією декількох або багатьох генів з факторами навколишнього середовища.
На відміну від спадкування, обумовленого одним геном, у цьому випадку наявність ознаки залежить від взаємодії багатьох генів. Тому вираженість її може варіювати в дуже широкому діапазоні.
Прикладами полігенних хвороб є подагра, деякі форми цукрового діабету, гіпер-ліпопротеїнемії, атопічна алергія
Хромосомні хвороби, їх етіологія, патогенез. Загальна характеристика синдромів Дауна, Клайнфельтера, Шерешевського-Тернера. Роль хромосомних аберацій в етіології і патогенезі пухлин.
Що таке хромосомні хвороби? Чому вони виникають? Хромосомними називають хвороби, які виникають унаслідок порушення кількості хромосом або їхньої структури. Вони виникають у результаті геномних і хромосомних мутацій.
Геномні - це мутації, при яких змінюється кількість хромосом. При хромосомних мутаціях мають місце дефекти структури хромосом.
6.14. Які механізми лежать в основі геномних мутацій? В основі геномних мутацій можуть лежати такі механізми.
1. Нерозходженш хромосом під час мейозу або під час мітотичного поділу соматичних клітин на етапах дроблення зиготи. В останньому випадку спостерігається явище під назвою мозаїцизм: в організмі розвиваються клітини трьох популяцій -нормальні клітини, клітини-трисоміки і клітини-моносоміки.
2. Втрата окремої хромосоми внаслідок так званого "хромосомного відставання" під час мітотичного поділу клітин зародка. При цьому в організмі з'являються дві популяції клітин: нормальні і клітини-моносоміки.
3. Поліплоїдизація - збільшення кількості наборів хромосом (більше двох).
4. Зміна кількості хромосом без зміни кількості спадкового матеріалу - робєртсо-ніеські перебудови:
а) центричне злиття;
б) центричний поділ хромосом.
6.15. Які синдроми пов 'язані зі зміною кількості соматичних хромосом? Дайте їх коротку характеристику.
Зі зміною кількості соматичних хромосом пов'язані такі синдроми.
Синдром Дауна—трисомія по 21-й хромосомі. Характеризується розумовою відсталістю, характерною зовнішністю (низький зріст, короткопалі ноги й руки, монголоїдний розріз очей, затримка фізичного розвитку), аномаліями внутрішніх органів, особливо серця. Частота виникнення цього синдрому— 1 випадок на 500-600 пологів.
Синдром Патау - трисомія по 13-й хромосомі. Основними ознаками є розщеплення губ і піднебіння ("заяча губа", "вовча паща"), серйозні порушення зору, нервової й серцево-судинної систем. Частота виникнення - 1 випадок на 5000 пологів.
6.16. Які синдроми пов'язані зі зміною кількості статевих хромосом? Дайте їх коротку характеристику.
Трисомія по Х-хромосомі (каріотип XXX). Загальна кількість хромосом— 47, статевих- З, тілець Барра- 2, стать жіноча, відзначається незначне слабоумство й недорозвинення яєчників.
Синдром Шерешевського-Тернера (каріотип ХО). Загальна кількість хромосом — 45, статевих — 1, тільця Барра відсутні, стать жіноча. Характерні недорозвинення гонад та інших статевих органів (безпліддя), порушення скелета (низький зріст, деформація грудної клітки та ін.); розумової відсталості, як правило, немає.
Синдром Клайнфельтера (каріотип XXY). Загальна кількість хромосом - 47, статевих- 3, тілець Барра- 1, стать чоловіча. Виявляється недорозвиненням чоловічих гонад і статевих органів (стерильність), появою вторинних жіночих статевих ознак (фемінізація), відсталістю розумового розвитку.
Іноді зустрічаються варіанти цього синдрому з каріотипами XXXY і XXXXY.
6.17. Назвіть види хромосомних мутацій. У чому їх сутність?
Існують такі види хромосомних мутацій.
1. Делеція — втрата ділянки хромосоми.
2. Дуплікація — подвоєння фрагмента хромосоми, коли одна з ділянок представлена у хромосомі більше одного разу.
3. Інверсія — поворот на 180° окремих ділянок хромосом, унаслідок чого в інвертованій ділянці послідовність генів міняється на зворотну.
4. Транслокація - зміна положення якої-небудь ділянки хромосоми в хромосомному наборі. її основу можуть становити взаємний обмін ділянками між двома негомо-логічними хромосомами (реципрокна транслокація), переміщення ділянки в межах тієї ж хромосоми (внутрішньохромосомна транспозиція) або в іншу хромосому (міжхромосомна транспозиція).
6.18. Якими клінічними ознаками виявляють себе хромосомні мутації?
Хромосомні мутації можуть виявлятися такими клінічними ознаками. 1. Загальні ознаки: різка затримка розвитку, розумова відсталість, низький зріст.
2. Аномалії голови, обличчя, верхніх і нижніх кінцівок: мікроцефалія, неправильне розміщення очниць, вушних раковин, неповне окостеніння.
3. Ураження внутрішніх органів: уроджені вади серця й великих судин, вади розвитку сечостатевої системи.
Принципи діагностики спадкових хвороб. Цитологічні методи. Методи діагностики ДНК. Принципи профілактики і лікування спадкових хвороб.
Назвіть основні методи вивчення спадкових хвороб,
1. Демографо-статистичншметод. Полягає у порівнянні частоти виникнення спадкового захворювання в родині хворого із частотою виникнення його в популяції. Статистично достовірне розходження доводить спадкову природу захворювання.
2. Генеалогічний метод - метод складання родоводу. Допомагає встановити тип спадкування спадкової хвороби, щоб визначити ймовірність повторення її в потомствІ.
3. Близнюковий метод. Дає можливість розмежувати роль спадкових факторів і факторів зовнішнього середовища у виникненні хвороби.
4. Цитологічні методи: дослідження каріотипу в ядрах клітин, що діляться, вивчення статевого хроматину в клітинах слизової оболонки рота, дослідження "барабанних паличок" у ядрах ссгментоядерних нейтрофілів.
5. Біохімічні методи. Часто використовують як єкспрес-методи діагностики спадкових аномалій обміну речовин.
6. Експериментальне моделювання спадкових хвороб у тварин. З цією метою виводять мутантні лінії тварин, що мають спадкові дефекти, аналогічні таким у людини (гемофілія у собак, атеросклероз у голубів, м'язова дистрофія у хом'яків).
Аномалії конституції як фактор ризику виникнення і розвитку хвороб. Класифікації конституціональних типів за Гіппократом, Ciro, Кречмером, Шелдоном, І.П. Павловим, О.О. Богомольцем, М.В.Чорноруцьким.
Діатез — це своєрідна аномалія конституції, що характеризується ненормальною реакцією організму на фізіологічні й патологічні подразники. Діатез найчастіше виявляється в дитячому віці, коли ще недостатньо дозріли механізми гомеостазу.
6.23. Які існують види діатезу?
Ексудативно-катаральний діатез. Зовнішній вигляд дитини нормальний або пастозний. Легко виникають запальні процеси з утворенням ексудату і алергічні реакції. Клінічно спостерігаються екзема шкіри, бронхіальна астма, кропивниця, набряк Квінке.
Лімфатико-гіпопластичнкй діатез. Зовнішній вигляд характеризується пастоз-ністю й блідістю, м'язова тканина розвинена слабко, збільшені лімфатичні вузли. Часті ангіни й фарингіти, у крові збільшений вміст лімфоцитів. Характерна схильність до аутоалергічних захворювань.
Нервово-артритичний діатез. Зовнішній вигляд нормальний або пастозний, можливе ожиріння. Збудливість нервової системи підвищена. Характерна схильність до деформуючих захворювань суглобів неінфекційного походження, шкірних захворювань типу екземи, порушень психіки, подагри, ожиріння, ревматизму.
Астенічний діатез. Характеризується загальною адинамією, лабільністю судинних реакцій. Часто буває опущення внутрішніх органів
Конституція - це комплекс морфологічних, функціональних і психічних особливостей організму, досить стійких, що визначають його реактивність і сформовані на спадковій основі під впливом факторів зовнішнього середовища.
Конституція визначає індивідуальну реактивність організму, його адаптаційні особливості, своєрідність перебігу фізіологічних і патологічних процесів, патологічну схильність.
6.21. Які існують класифікації конституціональних типів людини? На чому вони основані?
Класифікація Гіппократа. Залежно від особливостей темпераменту людини і її поведінки в суспільстві виділяють сангвініків, холериків, флегматиків І меланхоліків.
Класифікація Сіго. У її основі лежить принцип переважаючого розвитку тієї чи іншої фізіологічної системи. Розрізняють такі типи: дихальний (респіраторний), травний (дигестивний), м'язовий (мускулярний) І мозковий (церебральний) (рис. 22).
Класифікація Кречмера. Пов'язує морфологічні особливості людини з особливостями її психіки і з частотою певних психічних захворювань. Виділяють атлетичний, пікнічний і астенічний типи конституції.
Класифікація М. В. Чорноруцького. З погляду основних функцій і обміну речовин людей поділяють на нормостеніків, гіпостеніків і гіперстеніків.
Юіасифікація О.О. Богомольця. Ґрунтується на особливостях будови й функції сполучної тканини в організмі. Розрізняють фіброзний, ліпоматозний, пастозний і
астенічний типи конституції. Для фіброзного типу характерна щільна волокниста сполучна тканина. Для ліпоматозного — інтенсивний розвиток жирової тканини, для пастозного - переважання набрякової, пухкої сполучної тканини, а для астенічного — ніжної, тонкої мезенхіми.
Класифікація І. П. Павлова. Залежно від співвідношення першої і другої сигнальних систем вищої нервової діяльності людини виділяють два типи: художній (переважає перша система) і розумовий (переважає друга).
Старіння. Структурні, функціональні та біохімічні прояви старіння. Прогерія. Сучасні теорії старіння.
Старіння — це біологічний руйнівний процес, що неминуче розвивається з віком і веде до обмеження адаптаційних можливостей організму, розвитку вікової патології і збільшення ймовірності смерті.
7.6. Як класифікують старіння?
I. За темпами розвитку виділяють передчасне (прискорене) і ретардоване (уповільнене) старіння.
II. За причинами розвитку старіння може бути фізіологічним і патологічним. Фізіологічне розвивається як неминучий біологічний процес, патологічне — під впливом патогенних факторів.
III. Залежно від рівня біологічної організації виділяють старіння молекул, клітин, органів і систем, організму в цілому.
7.7. Які чинники впливають на видову тривалість життя?
Видовою називають тривалість життя представників певного виду.
Вважають, що максимальна видова тривалість життя генетично запрограмована й становить для деяких видів черепах 150 років, людини— 115 років, індійського слона - 70 років, коня - 62 роки, шимпанзе - 44 роки, собаки - 34 роки, домашньої великої рогатої худоби — 30 років, кішки - 28 років, вівці — 20 років, кози — 18 років, морської свинки - 7,5 років, домашнього кролика - 4,5 роки, миші - 3,5 роки.
Виявлено кореляцію між максимальною видовою тривалістю життя й такими факторами:
1) тривалістю періоду росту;
2) рівнем розвитку мозку;
3) масою тіла;
4) тривалістю вагітності;
5) довжиною кишок;
6) руховою активністю;
7) енергетичними витратами;
8) здатністю до репарації ДНК;
9) активністю мікросомального апарату печінки;
10) потужністю антиоксидантних систем організму.
7.8. Які фактори впливають на індивідуальну тривалість життя людини?
Показано, що на тривалість життя окремого індивідуума впливають такі фактори.
1. Стать. Жінки в середньому живуть на 5-10 років довше чоловіків.
2. Географічні фактори. Найбільшу кількість довгожителів виявлено в горах Кавказу, у південній частині Еквадору і в північно-східному Пакистані.
3. Соціально-економічні чинники (умови життя, роботи, відпочинку).
4. Екологічні фактори.
5. Захворюван іст ь,
6. Сімейний стан. Як правило, холостяки, удови, розведені живуть менше, ніж одружені.
7.9. Назвіть основні закономірності процесу старіння.
1. Гетерохронність - різний час появи вікових змін у різних тканинах, органах і системах.
Так, інволюція вилочкової залози починається у віці 13—15 років, а інволюція статевих залоз — у віці 48-52 роки.
2. Гетеротопність - неоднакова вираженість процесу старіння в різних органах і структурах того самого органа.
Наприклад, старіння пучкової зони кори надниркових залоз виражене в меншій мірі, ніж клубочкової і сітчастої.
3. Гетерокінетичність - розвиток вікових змін з різною швидкістю.
В одних органах вікові зміни розвиваються рано, повільно й плавно, в інших - пізніше, але стрімко.
4. Гетерокатефтентнїсть - різно спрямованість вікових змін.
Ця властивість пов'язана із пригніченням одних і активацією інших життєвих процесів в організмі, що старіє.
7.10. Якими структурними змінами виявляє себе старіння?
У процесі старіння на клітинному рівні виявляються ознаки ушкодження. Зменшуються розміри ядра, воно зморщується, з'являються ядерні включення невідомого походження. Збільшується об'єм цитоплазми, відбувається їївакуолізація, з'являється багато включень, що складаються з ліпофусцину й гемосидерину. Зменшується кількість мітохондрій, рибосом, загальна площа цистерн ендоплазматичного ретикулуму. У той же час зростає кількість лізосом, зменшується стійкість лізосомпих мембран.
На тканинному і органному рівнях характерні явища атрофії — зменшується кількість функціонально активних клітинних елементів паренхіми. Якщо загальна клітинна маса організму людини у віці 25 років становить 47 % маси тіла, то у віці 70 років - тільки 36%.
Одночасно збільшується кількість функціонально неактивних компонентів органів і тканин - розвивається їх фізіологічний склероз.
На рівні організму в цілому старіння виявляє себе характерним виглядом старої людини: змінюється шкіра, вона стає тонкою, зі зморшками й пігментними плямами; міняється постава; відбувається атрофія скелетних м'язів і жирової тканини; з'являється сивина.
7.11. Які функціональні зміни характерні для старіння?
У процесі старіння зменшується функціональна активність клітин, тканин, органів і систем; зменшуються їх функціональний резерв і надійність.
Нарівні клітин виявляють порушення електрофізіологічних процесів (зміни потенціалів дії й спокою, зменшення швидкості поширення збудження та ін.); змен-
шення міграційної здатності клітин; порушення ендо- і екзоцитозу, скоротливості, процесів клітинного поділу, міжклітинних взаємодій і рецепції.
Характерними є порушення сенсорної, інтегративної, рухової і вегетативної функцій нервової системи. Функція одних ендокринних залоз (статевих, щитоподібної) пригнічується, діяльність інших (аденогіпофіз) - навпаки, збільшується. Істотних змін зазнає функція системи кровообігу: зменшуються хвилинний і ударний об'єми серця, збільшується загальний периферичний опір і артеріальний тиск, розвивається віковий атеросклероз.
Зменшуються статичні й динамічні показники легеневої вентиляції, секреторна й рухова активність органів травлення. Порушуються антитоксична функція печінки, видільні функції нирок.
На рівні організму в цілому збільшується стомлюваність, зменшується працездатність і адаптаційні можливості організму.
7.12. Якими біохімічними ознаками виявляє себе старіння?
При старінні в клітинах з'являються й накопичуються невластиві молодому організмові речовини - ліпофусцин, амілоїд. Утворюються аномальні білки, що мають внутрішньомолекулярні "зшивки"; змінюється активність багатьох ферментів. У сполучній тканині з'являється "старий" колаген, погано розчинний, із численними внутрішньо- і міжмолекулярними "зшивками".
Порушується функціонування геному клітин: розладнується регуляція роботи генів, виникають мутації, страждають процеси транскрипції.
Істотних змін зазнає енергетичний обмін: зменшується інтенсивність тканинного дихання і збільшується активність гліколізу, зменшується вміст АТФ і креатинфос-фату в клітинах; пригнічується активність АТФ-аз.
У багатьох структурах збільшується інтенсивність пероксидного окиснення ліпідів.
У крові зростає вміст холестеролу, ліпопротеїнів дуже низької і низької густини.
7.13. У чому сутність теорій генетично запрограмованого старіння?
Відповідно до цих теорій, старіння, як і інші етапи індивідуального розвитку, є генетично запрограмованим процесом.
Існує генетична програма старіння, реалізація якої починає здійснюватися з певного віку. Фактори зовнішнього середовища якщо і впливають на темпи розвитку старіння, то у незначній мірі.
Механізми старіння склалися в еволюції як інструмент, що обмежує тривалість індивідуального життя. Вимирання окремих особин, тобто зміна одних поколінь іншими, забезпечує краще пристосування виду в цілому до умов існування.
Як доказ основних положень цих теорій наводять факт існування великих розходжень у максимальній тривалості життя окремих видів. Крім того, відомо, що тривалість життя однояйцевих близнюків майже однакова.
Експериментальною основою теорій генетично запрограмованого старіння є відкриття Хейфліком ліміту клітинного поділу (ліміту Хейфліка). Було показано, що клітини можуть ділитися тільки певну кількість разів. Ця кількість закладена в генетичній програмі клітини.
Так, фібробласти новонародженої людини, перенесені в культуральне середовище, дають 50 поділів, і не більше. Якщо брати фібробласти в особин різного віку, то чим старша особина, тим менше число поділів дають клітини в культурі, і навпаки.
Кількість поділів клітин у культурі залежить від тривалості життя представників даного виду. Так, ліміт Хейфліка у мишей значно менший, ніж у людини.
За розрахунками Хейфліка, максимальна тривалість життя людини має становити 110-120 років, що до певної міри підтверджується.
7.14. У чому сутність теорій накопичення ушкоджень, що пояснюють причини старіння?
Відповідно до теорій накопичення ушкоджень, старіння є імовірнісним (стохас-тичним) процесом. Інакше кажучи, старіння не запрограмоване, воно розвивається внаслідок дії на організм різноманітних патогенних факторів зовнішнього і внутрішнього середовищ. Вплив цих чинників веде до накопичення в організмі невідновлюваних ушкоджень. Таким чином, з віком збільшується ймовірність старіння.
До факторів, що сприяють розвитку старіння, відносять іонізуючу радіацію (навіть фоновий її рівень), хімічні агенти, попередні інфекції, випадкові коливання температури й рН у мікрооб'ємах та ін.
Сходячись у головному, різні теорії цієї групи віддають перевагу якомусь одному фактору ушкодження як причині старіння. Звідси й назви теорій: теорія соматичних мутацій, "теорія помилок", теорія вільних радикалів, "теорія зшивок" макромолекул, теорія аутоімунного старіння й ін.
7.15. Поясніть сутність синтетичних теорій старіння.
Синтетичні теорії поєднують основні положення теорій генетично запрограмованого старіння і теорій накопичення ушкоджень.
. Вважають, що в організмі генетично детерміновані не тривалість життя й активні механізми старіння, а властивості організму, від яких залежить темп розвитку старіння, Старіння, власне кажучи, є побічним продуктом порушення функціонування цих систем.
Фактори зовнішнього й внутрішнього середовищ можуть прискорювати старіння, вносячи в нього стохастичний елемент.
Відповідно до синтетичних теорій індивідуальна тривалість життя визначається головним чином стохастичними ефектами, у той час як видова — генетично детермінованими факторами.
Найбільший розвиток ці погляди отримали в адаптаційно-регуляторній теорії (В- В. Фролькіс) і гіпоталамічній теорії (В. М. Дільман).
7.16. Які існують в організмі механізми, що перешкоджають старінню?
Процеси, що відбуваються в організмі під час старіння, можна розділити на дві групи: 1) руйнівні - власне старій-
ня і 2) відновлювальні, тобто механізми антистаріння або механізми продовження життя. Останні, за В. В. Фролькісом, отримали назву вітаукту (vita— життя, auct-um — збільшувати).
Вважають, що кожному механізму старіння відповідає певний механізм вітаукту:
Механізми старіння |
Механізми вітаукту |
Ушкодження ДНК |
Системи репарації ДНК |
Вільні радикали і пероксиди |
Антиоксидантні системи |
Токсичні продукти |
Механізми детоксикації |
Ушкодження клітин |
Репаративний синтез клітинних структур та ін. (див. розд. 11) |
Загибель клітин |
Компенсаторна гіперфункція й гіпертрофія клітин, що залишилися |
Гіпоксія |
Антигіпоксичні механізми |
Стрес |
Механізми обмеження стресу |
7.17. Який зв 'язок існує між старінням і хворобами людини?
Існує єдність і нерозривний зв'язок старіння і хвороб. Це, однак, не означає їхньої тотожності. Дотепер триває давня суперечка про співвідношення старіння і хвороб. Дві крайні точки зору з цього приводу можна сформулювати в такий спосіб: "старість — це хвороба" і "старіння - це нормальний фізіологічний процес". Багато вчених вбачають у старості щось середнє між здоров'ям і хворобою.
Підводячи організм до старості, хвороби накопичуються, знову виникають, набувають якісних і кількісних особливостей перебігу і, внаслідок зниження пристосувальних можливостей організму, стають причиною його загибелі. Старість підводить людину до краю прірви, куди її скидають хвороби (В. В. Фролькіс).
Старіння сприяє розвитку багатьох хвороб, які в кінцевому підсумку призводять до смерті. Такими хворобами, зокрема, є атеросклероз, ішемічна хвороба серця, артеріальна гіпертензія, цукровий діабет, злоякісні пухлини, паркінсонізм.
З другого боку, старіння, сприяючи розвитку одних хвороб, утрудняє розвиток інших. Так, завдяки віковим змінам реактивності організму літні й старі люди рідше хворіють на ревматизм, виразкову хворобу, бронхіальну астму, гіпертиреоз. Деякі вчені вважають, якщо до 70-річного віку немає бурхливого розвитку атеросклерозу, то надалі цей процес різко не прогресує.
7.18. Що таке прогерія?
Прогерія - це патологічне старіння, що виникає в результаті дії на організм патогенних факторів. Прикладом є синдром Гетчинсона-Гілфорда. Це аутосомно-ре-цесивне спадкове захворювання. Його перші ознаки з'являються дуже рано, уже на
першому році життя. Характерна затримка росту, посивіння волосся, облисіння, шкіра набуває старечого вигляду, розвивається катаракта, атеросклероз. Смерть, як правило, настає на 1-2-му десятиріччі життя.
7.19. Що таке геропротєкція? Які підходи вона використовує?
Геропротекція - це напрям у медицині, що вивчає шляхи збільшення тривалості життя, уповільнення темпів старіння, віддалення строків виникнення патології, пов'язаної з віком людини.
Вважають, що чинниками подовження життя є дієта, рухова активність, антиоксиданти. Вивчається геропротскторна дія фізіологічно активних речовин (полівітамінні комплекси, геровітал, аспірин, латирогени, мікроелементи) і ентеро сорбенті в.
Поняття про пренатальну патологію. Гамето-, бласто-, ембріо- і фетопатії. Тератогенні фактори. Критичні періоди в пренатальному онтогенезі. Внутрішньоутробні дистрофії, інфекція, гіпоксія. Хвороби і шкідливі звички матері як причинні або фактори ризику патології плода.
Назвіть види порушень внутрішньоутробного розвитку залежно від часу їх виникнення.
I. Гаметопатїї. Виникають до запліднення, під час гаметогенезу.
II. Бластопатії. Формуються в перші 15 діб розвитку зародка (бластоцисти).
НІ. Ембріопатії. Охоплюють порушення, що виникають після диференціювання
ембріобласта до закінчення закладки органів (від 16-ї доби до 12-го тижня). IV. Фетопатії - порушення розвитку плода (фетогенезу).
Розрізняють патологію раннього фетогенезу, коли відбувається утворення тонких структур і досягається життєздатність плода (від 12-го тижня до 7-го місяця), і порушення пізнього фетогенезу, коли відбувається становлення функцій плода й одночасно - старіння плаценти (від 7-го місяця до пологів).
7.2. Назвіть основні причини порушень внутрішньоутробного розвитку.
1. Неповноцінність статевих клітин (гаметопатїї).
2. Патогенні фактори зовнішнього середовища:
а) фізичні (іонізуюча радіація, термічні фактори);
б) хімічні (нікотин, алкоголь, пестициди, деякі лікарські препарати);
в) біологічні (віруси краснухи, кору, грипу, збудник токсоплазмозу);
г) кисневе голодування;
ґ) нераціональне харчування матері.
3. Хвороби матері,
7.3. Що таке тератотенні фактори?
Тератогенні фактори - це фактори зовнішнього середовища, які, впливаючи протягом вагітності, викликають розвиток уроджених вад (див. зап. 7.2).
7.4. Що таке критичні періоди внутрішньоутробного розвитку? Яке вони мають значення в патології?
Критичний період - це такий проміжок часу в розвитку організму, коли після чергової стадії визначаються подальші шляхи становлення: всього зародка або окремих його зачатків, їхній вступ у новий етап морфогенезу.
Розрізняють два основних критичних періоди:
1) період переходу зародка від стадії дроблення до диференціювання на три зародкових листки, що закінчується імплантацією (1-й тиждень);
2) період закладки органів, у тому числі й плаценти, - період плацентації й великого органогенезу (3—8-й тижні).
Критичні періоди характеризуються високою метаболічною активністю й підвищеною чутливістю до дії патогенних факторів. Висока уразливість організму в ці періоди пояснює частий розвиток уроджених вад при дії тератогенних факторів
Роль реактивності в патології. Реактивність і резистентність: визначення, види, механізми. Залежність реактивності від віку, статі, спадковості, стану нервової та ендокринної систем.
Реактивність — це властивість організму і його структур відповідати змінами життєдіяльності на дію факторів зовнішнього середовища.
Реактивність забезпечує взаємодію організму з навколишнім світом. Вона істотно впливає на розвиток і перебіг хвороб.
8.2. Наведіть приклади проявів реактивності на різних рівнях організації живих об'єктів.
На молекулярному рівні — зміщення кривої дисоціації оксигемоглобіну вправо в умовах ацидозу, спричиненого гіпоксією (ефект Бора).
На клітинному рівні — здійснення фагоцитозу лейкоцитами у відповідь на проникнення в тканини мікроорганізмів.
На тканинному рівні — розвиток складного комплексу реакцій під назвою "запалення" у відповідь на дію факторів, що ушкоджують тканину (див. розд. 14).
На органному рівні - збільшення частоти серцевих скорочень при підвищенні температури крові.
На системному рівні — реакції систем зовнішнього дихання, кровообігу й крові при кисневому голодуванні (див. розд. 19).
На рівні організму в цілому — складні орієнтувальні реакції у відповідь на дію звукових і світлових сигналів.
8.3. Які розрізняють види реактивності?
Реактивність буває:
а) видовою, груповою та індивідуальною. Видова реактивність властива всім особинам даного виду, групова— певній групі особин, індивідуальна— конкретному індивідуумові;
б) неспецифічною і специфічною. Неспецифічна (первинна, проста) реактивність виявляє себе при дії різноманітних факторів на організм. У її основі - генетично запрограмовані стандартні варіанти відповіді (наприклад, захисно-компенсаторні реакції при дії високої й низької температур, при кисневому голодуванні; фагоцитоз та ін.).
Специфічною називають імунологічну реактивність (див. розд. 9);
в) фізіологічною і патологічною.
Фізіологічна реактивність охоплює реакції здорового організму. Патологічною називають якісно змінену реактивність при дії патогенних факторів на організм. її прикладом є алергія (див. розд. 10);
г) підвищеною (гіпєрергія), зниженою (гіпоергія) і спотвореною (дизергія).
Великий внесок у розвиток учення про різні види реактивності зробив М. М. Си-
ротинін та його учні.
8.4. Які фактори впливають на реактивність організму людини?
1. Вік. Для раннього дитячого віку характерна низька реактивність. Вона поступово зростає, стає максимальною у дорослих, а в літньому віці починає зменшуватися.
2. Стать,
3. Спадковість.
4. Конституція (див. розд. 6).
5. Функціональний стан нервової, ендокринної, імунної систем і сполучної тканини.
6. Фактори навколишнього середовища (клімат, характер харчування, соціальні умови та ін.)
Що таке резистентність?
Резистентність ~ це стійкість організму до дії патогенних факторів.
8.6. Які виділяють види резистентності?
Резистентність буває пасивною і активною, неспецифічною і специфічною. В основі специфічної резистентності лежить імунологічна реактивність (див. розд. 9).
8.7. Що таке пасивна і активна резистентність ? У чому їх відмінність ? Пасивна резистентність - це нечутливість до дії патогенного фактора, несприйнятливість до нього. Вона виникає в тому випадку, коли взаємодія організму з патогенним фактором неможлива або утруднена. Пасивна резистентність є енергоне-залежною і може бути обумовлена такими механізмами:
1) існуванням перешкод для взаємодії патогенного фактора зі структурами організму (біологічні бар'єри);
2) відсутністю або руйнуванням структур організму, здатних взаємодіяти з патогенним фактором, наприклад, відсутністю рецепторів до патогенних вірусів;
3) знищенням патогенного фактора механізмами, не пов'язаними з реакцією організму на дію цього чинника (наприклад, знищення холерного вібріона шлунковим соком);
4) уповільненням реалізації патогенетичних механізмів, що запускають взаємодією організму з патогенним фактором (наприклад, збільшення пасивної резистентності при гіпотермії).
Активна резистентність (опірність) — це стійкість, що забезпечується комплексом захисно-компенсаторних реакцій, спрямованих на знищення патогенного фактора і наслідків його дії. Активна резистентність енергозалежна, її основу складають механізми реактивності (наприклад, фагоцитоз, синтез антитіл, реакції клітинного імунітету).
8.8. Як взаємопов'язані реактивність і резистентність?
Між реактивністю і резистентністю існує складний взаємозв'язок. Можливі різні його варіанти.
1. Збільшення реактивності викликає підвищення активної резистентності. Наприклад, при підвищенні температури тіла збільшується утворення антитіл, що підвищує активну резистентність до інфекцій.
2. Збільшення реактивності викликає зменшення активної резистентності. Так, збільшення утворення антитіл може бути причиною алергії, при якій зменшується стійкість організму до дії речовин антигенної природи.
3. Зменшення реактивності призводить до зменшення активної резистентності. Наприклад, зменшення утворення антитіл зменшує активну резистентність до інфекцій.
4. Зменшення реактивності супроводжується збільшенням пасивної резистентності. Так, при гіпотермії збільшується пасивна резистентність до інфекцій, інтоксикацій та дії інших патогенних факторів (наприклад, у тварин під час зимової сплячки).
8.9. Назвіть механізми неспецифічної резистентності, що забезпечують стійкість організму до дії інфекційних агентів.
1. Ареактивність клітин.
2. Фізичні і фізико-хімічні фактори.
3. Біологічні бар'єри.
4. Антагоністичні взаємини між нормальною й патогенною мікрофлорою.
5. Функціонування фізіологічної системи сполучної тканини.
6. Гуморальні фактори неспецифічної резистентності.
7. Фагоцитоз.
8. Запалення.
Вивченню неспецифічних механізмів протиінфекційно-го імунітету були присвячені роботи одного з учнів О.О. Богомольця - Є. О. Татаринова.
8.10. Що розуміють під а реактивністю клітин, характеризуючи механізми неспецифічної резистентності до інфекцій?
Ареактивність клітин - це їх нездатність взаємодіяти з інфекційним агентом. Вона може бути обумовлена:
а) відсутністю на поверхні клітин рецепторів до вірусів;
б) відсутністю в клітинах рецепторів до бактеріальних токсинів;
в) зв'язуванням токсину рецепторами клітин, які нечутливі до його дії (екранування рецепторів).
8.11. Які фізичні й фізико-хімічні фактори є чинниками неспецифічної резистентності організму до інфекцій?
1. Температура. У птахів рівень температури забезпечує їхню нечутливість до збудника сибірки. При підвищенні температури тіла порушується репродукція багатьох вірусів і вони гинуть.
2. Значення рН середовища. У кислому вмісті шлунка гине багато збудників інфекційних хвороб, зокрема, холерний вібріон. У вогнищі запалення створюється висока концентрація іонів водню, що викликає ушкодження мікроорганізмів, які тут перебувають.
3. Напруга кисню в тканинах. У звичайних умовах показник рО, у тканинах такий, що перешкоджає розвитку анаеробних інфекцій
Роль фізіологічної системи сполучної тканини в резистентності організму до дії патогенних агентів (0.0. Богомолець). Біологічні бар'єри, їх класифікація.
Як класифікують біологічні бар'єри організму?
Біологічні бар'єри поділяють на зовнішні і внутрішні.
Зовнішніми бар'єрами є шкіра і слизові оболонки.
Серед внутрішніх розрізняють органи-бар'єри (печінка) і гістогематичні бар'єри. Останні розділяють кров і тканини.
Гістогематичні бар'єри, у свою чергу, поділяють на не-спеціалізовані і спеціалізовані. Неспеціалізовані являють собою стінку капіляра й складаються з ендотелію і базальної мембрани. До складу спеціалізованих бар'єрів входять додаткові структури, які істотно впливають на їхню проникність. Спеціалізованими є гематоенцефалічний, гсматоофтальміч-ний, гематотестикулярний, гематотиреоїдний і гематокохле-арний бар'єри.
Великий внесок у вивчення біологічних бар'єрів належить Л. С. Штерн та її учням.
8.13. Які функції виконує фізіологічна система сполучної тканини?
На важливу роль сполучної тканини в забезпеченні резистентності організму вперше вказав О. О. Богомолець. Він і ввів в обіг термін "фізіологічна система сполучної тканини ".
Ця система виконує такі функції: 1) захисну (створення біологічних бар'єрів, фагоцитоз, реакції гуморального й клітинного імунітету); 2) трофічну (забезпечення живлення елементів паренхіми); 3) опорну, пластичну.
8.14. Що таке сироватка Богомольця? Який механізм її дії? Сироваткою Богомольця називають антиретикулярну цитотоксичну сироватку
(АЦС), уперше отриману й запропоновану в медичну практику О. О. Богомольцем.
Означена сироватка містить антитіла проти компонентів сполучної тканини. При введенні невеликих її кількостей прискорюються процеси загоєння ран і виразок, відбувається завершення запальних процесів із млявим перебігом.
Механізми дії АЦС пов'язані з розвитком цитотоксичних імунних реакцій
Наведіть приклади гуморальних факторів неспецифічної резистентності організму до дії інфекційних агентів.
До таких факторів відносять лізоцим, С-реактивний білок, лейкіни і |3-лізин, інгібітори ферментів бактерій, інгібітори вірусів, інтерферони, систему комплементу.
8.16. Що таке інтерферони?
Інтерферони — це низькомолекулярні білки, які утворюються в інфікованих вірусом клітинах і запобігають ураженню вірусами інших клітин.
Вони належать до групи речовин, що отримали назву цитокіни (див. розд. 14). Сьогодні відомо кілька різновидів інтерферонів, зокрема ІФН-а, ІФН-р, ІФН-у та ін.
Під впливом інтерферонів у незараженій клітині стимулюється утворення біл-ків-інгібіторів, які гальмують синтез вірусних нуклеїнових кислот і порушують у такий спосіб репродукцію вірусів.
Інтерферони захищають клітини не тільки від того вірусу, яким інфікований організм, але й від інших вірусів.
8.17. Що таке система комплементу? Як вона активується?
Комплемент — це система білків сироватки крові, послідовна активація яких викликає ушкодження (перфорацію) клітинних мембран і, як наслідок, знищення (лізис) бактерій.
Система комплементу складається з 11 білків, які становлять 9 фракцій, що їх позначають СІ, С2,... С9.
Білки комплементу зазнають регуляторного впливу такої ж кількості інгібіторів та інактиваторів.
Існує кілька механізмів активації комплементу.
1. Класичний шлях (антитілозалежний). Активація комплементу пов'язана з утворенням комплексів антиген-антитіло на поверхні бактеріальної клітини.
2. Альтернативний шлях (пропердиновий). Активацію комплементу безпосередньо викликають полі- і ліпосахариди бактеріальної стінки. Цей механізм вимагає участі сироваткових білків, що отримали назву пропердину.
3. Неспецифічна активація. Може здійснюватися активними протеазами (трипсином, плазміном, калікреїном, лізосомними ферментами та ін.) на будь-якому етапі процесу активації.
8.18. Назвіть функції комплементу і продуктів його активації.
Основна функція активованого комплементу — лізис бактеріальних клітин, обумовлений перфорацією їхньої мембрани (рис. 23).
Проміжні продукти активації, зокрема СЗЬ, є опсонінами й сприяють імунному прилипанню, а продукт С4а зумовлює нейтралізацію вірусів.
Побічні продукти активації комплементу (СЗа і С5а) беруть участь у патогенезі алергії, викликаючи дегрануляцію тканинних базофілів, а також стимулюють хемотаксис лейкоцитів.
8.19. Які первинні порушення можуть виникати в системі комплементу?
Описано дві групи таких порушень.
I. Дефіцит компонентів комплементу. Може бути спадково обумовлений дефіцит СІ, С2, СЗ та інших компонентів цієї системи. Набуті порушення, як правило, пов'язані із загальними розладами біосинтезу білків і посиленою інактивацією компонентів комплементу.
II. Дефіцит інгібіторів та інактиваторів компонентів комплементу. Прикладом є дефіцит інгібітора СІ, що веде до надмірної активації комплементу і, як наслідок, до розвитку ангіонееротичного набряку — набряку Квінке.
Порушення фагоцитозу: причини, механізми, наслідки.
Що таке фагоцитоз? Які клітини мають властивості фагоцитів?
Фагоцитоз — це активне поглинання клітинами твердого матеріалу. Клітини, що мають здатність здійснювати фагоцитоз, отримали назву фагоцитів. Розрізняють поліморфноядерні (нейтрофіли) і мононуклеарнї фагоцити.
До мононуклеарних відносять облігатні фагоцити, які становлять систему мо-ионуклеарних фагоцитів. У цю систему входять моноцити і клітини, що є їхніми похідними: макрофаги сполучної тканини, клітини Купфера в печінці, альвеолярні макрофаги легень, макрофаги червоного кісткового мозку, вільні й фіксовані макрофаги селезінки, макрофаги серозних порожнин, остеокласти, мікрогліальні клітини центральної нервової системи.
8.21. Які функції властиві клітинам-фагоцитам?
1. Міграція - здатність до безладного переміщення в просторі.
2. Хемотаксис - здатність до спрямованого переміщення в просторі.
3. Адгєзивність - здатність фагоцитів прилипати до певних субстратів і затримуватися на них.
4. Ендогщтоз — здатність захоплювати й поглинати тверді частки і краплини рідини.
5. Бактерщидність - здатність убивати й перетравлювати бактерії.
6. Секреція - здатність виділяти речовини в навколишню тканину.
8.22. Назвіть стадії фагоцитозу.
1. Стадія зближення.
2. Стадія прилипання.
3. Стадія поглинання.
4. Стадія перетравлювання (рис. 24).
8.23. Що є причиною хемотаксису фагоцитів?
Хемотаксис фагоцитів виникає під дією речовин, що отримали назву хемотак-cunie.
Розрізняють екзогенні й ендогенні хемотаксини. Екзогенними, зокрема, є бактеріальні ліпополісахариди (ендотоксини), продукти руйнування бактеріальних стінок (мурамілдипептид).
Ендогенними називають хемотаксини, що утворюються в самому організмі. Серед них найбільше значення мають побічні продукти активації комплементу (СЗа, С5а), лейкотрієни, лімфокіни і монокіни, фактор еміграції нейтрофілів.
8.24. Які механізми забезпечують прилипання фагоцита до об'єкта фагоцитозу?
Розрізняють нерецепторні й рецепторопосередковані механізми.
Нерецепторними механізмами є електростатична й гідрофобна взаємодія поверхні фагоцита з об'єктом фагоцитозу. Оскільки поверхневий заряд фагоцитів негативний, то добре прилипають позитивно заряджені частки. Так само добре прилипають і частки з гідрофобними поверхнями.
Рецепторопосередковані механізми обумовлені існуванням на поверхні фагоцитів спеціальних рецепторів до речовин-опсонінів. Взаємодія фагоцита з об'єктом фагоцитозу відбувається через опсоніни, пов'язані з рецепторами
Що таке опсоніни? Які опсоніни мають найбільше значення для здійснення фагоцитозу?
Опсоніни - це речовини, які сприяють прилипанню бактерій і корпускулярних антигенів до фагоцитів і стимулюють у такий спосіб фагоцитоз. Адсорбція опсонінів на поверхні бактеріальних клітин і корпускулярних антигенів отримала назву опсонізації.
Серед опсонінів найбільше значення для фагоцитозу мають антитіла— IgGi проміжні
продукти активації' комплементу, зокрема СЗЬ. їх опсонізаційний ефект пов'язаний з наявністю на поверхні мононуклеарних фагоцитів спеціальних рецепторів до Fc-фрагменту IgG і рецепторів до СЗЬ (рис. 25).
Крім того, властивості опсонінів мають С-реактивний білок, фібронектин, тафтсин.
8.26. Які процеси становлять сутність 3-їстадії фагоцитозу - стадії поглинання?
1. Інвагінація плазматичної мембрани фагоцита в місці його контакту з об'єктом фагоцитозу.
2. Утворення фагосоми, що має свою мембрану і містить усередині об'єкт фагоцитозу.
3. Злиття фагосоми з лізосомами, у результаті чого утворюється фаголізосома.
8.27. Що відбувається під час 4-ї стадії фагоцитозу - стадії перетравлювання ?
1. Знищення (вбивання) бактерій- внутрішньоклітинний цитоліз. Здійснюється за допомогою бактерицидних систем фагоцитів.
2. Власне перетравлювання- гідроліз компонентів убитих бактерій за допомогою гідролітичних ферментів лізосом. Продукти, що утворилися при цьому, можуть бути використані фагоцитами для власних потреб.
8.28. Які засоби знищення бактерій використовують фагоцити? Бактерицидними системами й речовинами фагоцитів є:
1) мієлопероксидазна система;
2) лізоцим;
3) лактоферин;
4) нсферментні катіонні білки;
5) молочна кислота.
8.29. Як функціонує мієлопероксидазна система фагоцитів?
Активація мієлопероксидазної системи в лізосомах фагоцитів відбувається за
такою схемою:
Бактерицидність мієлопероксидазної системи обумовлена двома факторами: 1) гіпохлорит-іоном (СЮ"), який викликає галогенізацію (хлорування) компонентів мікробних стінок, у результаті чого бактерії гинуть;
2) вільними радикалами й пероксидами ("02", Н0*„ ОН*, Н_02), які активують пе-роксидне окиснення ліпідів і, як наслідок, порушують бар'єрні властивості мікробних мембран.
8.30. Як класифікують порушення фагоцитозу?
I. Порушення, пов'язані з особливостями об'єкта фагоцитозу.
II. Порушення, обумовлені спряженими з фагоцитозом системами,— порушення опсонізації.
III. Порушення, пов'язані з кількісними і якісними змінами самих фагоцитів.
8.31. Наведіть приклади порушень фагоцитозу, пов'язаних з особливостями об'єкта фагоцитозу.
Збудники деяких інфекційних захворювань — мікобактерії туберкульозу, токсоплазми, бруцели, лістерії, збудник лепри, багато видів найпростіших, перебуваючи у фагосомі, виділяють речовини, які утруднюють або унеможливлюють злиття фа-госоми з лізосомою, тобто формування фаголізосоми. Макрофаги при цьому перебувають у стані постійної активації, виділяють вміст лізосом у навколишню тканину й цим самим підтримують вогнище хронічного запалення.
Фагоцити, поглинаючи кристали й пилові частки неорганічних сполук (кварцу, азбесту, цементу, каоліну, кам'яного вугілля та ін.), не можуть їх ані перетравити, ані утилізувати. При цьому відбувається ушкодження лізосом, кристали й пилові частки із загиблих макрофагів знову потрапляють у тканину, де їх починають поглинати нові макрофаги. І так усе повторюється спочатку. Постійна загибель макрофагів і виділення ними в тканину вмісту лізосом викликає хронічне запалення й склероз. За таким "сценарієм" відбувається розвиток захворювань легень, відомих під назвою пневмоконіозів (силікоз, антракоз, азбестоз та ін.).
8.32. Які причини можуть порушувати процеси опсонізації й викликати розлади фагоцитозу?
1. Імунодефіцити, що виявляють себе порушеннями утворення імуноглобулінів G (/gG).
2. Порушення активації системи комплементу, що призводять до дефіциту СЗЬ.
3. Порушення системи пропердину.
4. Дефіцит фібронектину.
5. Видалення селезінки, що зумовлює дефіцит тафтсину.
8.33. Які якісні зміни фагоцитів можуть бути причиною порушень фагоцитозу?
1. Порушення рецепторів до хемотаксинів і опсонінів (спадково обумовлені зміни, блокада рецепторів імунними комплексами).
2. Порушення специфічного мембранного глікопротеїну (GP110), що забезпечує адгезивність мембрани фагоцитів.
3. Порушення мікрофіламентів — синдром "лінивих лейкоцитів ", Як результат нездатності актину до полімеризації порушуються міграція і процес поглинання лейкоцитами об'єкта фагоцитозу (ендоцитоз).
4. Порушення мікротрубочок - синдром Чедіака-ХІгаші. Характеризується появою гігантських лізосом. Виявляє себе порушеннями хемотаксису, утворення фаголізосом і секреторної дєгрануляції (екзоцитозу).
5. Порушення бактерицидних систем лейкоцитів. Описані такі спадково обумовлені розлади: а) дефіцит НАДФН-оксидази (розвивається хвороба під назвою хронічний грануломатоз); б) дефіцит глюкозо-6-фосфатдегідрогенази, у результаті чого страждає пентозний цикл і генерація вільних радикалів; в) дефіцит мієлопс-роксидази (виявляється порушеннями галогенізації мембран мікробних клітин).
6. Порушення лізосомних ферментів. Результатом цього є незавершений фагоцитоз.
7. Розлади енергопостачання фагоцитів. За цих умов порушуються процеси, що потребують затрат енергії: міграція, хемотаксис, ендо- і екзоцитоз.
Загальна характеристика порушень діяльності імунної системи: ненормальна імунна відповідь на екзоантигени і втрата толерантності до аутоантигенів. Механізми толерантності імунної системи до аутоантигенів. Причини та наслідки її скасування.
Що таке імунологічна реактивність?
Імунологічна реактивність — це здатність організму відповідати на дію антигенів утворенням антитіл і комплексом клітинних реакцій, специфічних щодо даного антигену.
9.2. Які механізми забезпечують імунологічну реактивність?
Існує два механізми імунологічної реактивності: гуморальний і клітинний.
Гуморальний шип імунної відповіді направлений передусім на позаклітинні бактерії й віруси. Ефекторною ланкою цього типу відповіді є антитіла (імуноглобулі-ни) - продукти діяльності В-лімфоцитів.
Клітинний тип імунної відповіді направлений на захист від внутрішньоклітинних інфекцій і мікозів, внутрішньоклітинних паразитів і пухлинних клітин. Його ефекторною ланкою є імунні Т-лімфоцити, які несуть специфічні рецептори до даного антигену.
9.3. Що таке антигени?
Антигени — це речовини, здатні при надходженні в організм викликати імунну відповідь і взаємодіяти з продуктами цієї відповіді — антитілами або активованими Т-лімфоцитами.
Антигенами, як правило, є високомолекулярні сполуки.
Неповними антигенами (гоптенами) називають низькомолекулярні сполуки, які не мають імуногенності (не можуть індукувати імунну відповідь), але здатні специфічно взаємодіяти з антитілами.
9.4. Що таке антитіла?
Антитіла — це білки (імуноглобуліни), які синтезуються під впливом антигенів і специфічно взаємодіють з ними.
Основними властивостями антитіл є:
1) специфічність — здатність зв'язуватися тільки з визначеним антигеном;
2) валентність, яка визначається кількістю антидетермінант у молекулі імуногло-буліну;
3) афінність, що відображає міцність зв'язків між детермінантами антигену і анти-детермінантами антитіл;
4) авідність, що характеризує міцність зв'язків між антигеном і антитілом у цілому. Остання залежить від валентності і афінності імуноглобулінів.
9.5. Які клітини беруть участь у здійсненні імунних відповідей? Імунну відповідь здійснюють В-лімфоцити, Т-лімфоцити і макрофаги.
Види імунної недостатності. Етіологія, патогенез первинних і вторинних імунодефіцитів. Типові прояви імунної недостатності.
Імунологічна недостатність — це вроджений або набутий дефект імунної системи, що виявляється нездатністю організму повноцінно здійснювати реакції гуморального і (або) клітинного імунітету.
Імунологічна недостатність може бути первинною і вторинною.
9.13. Що таке первинна імунологічна недостатність? Які причини її викликають?
Первинною називають імунологічну недостатність, що виникає внаслідок уроджених дефектів імунної системи.
Причиною виникнення первинних імунодефіцитів можуть бути:
а) генні мутації. Дефектні гени, що утворилися, передаються або зчеплено зі статтю (1/3 відомих на сьогодні первинних імунодефіцитів), або аутосомно-рецесивно;
б) хромосомні мутації. Найчастіше до розвитку імунодефіцитів ведуть аномалії 14, 18, 20-ї пар хромосом і синдром Дауна. Імунологічна недостатність при цьому поєднується з іншими складними синдромами, що виникають внаслідок хромосомних аберацій;
в) внутрішньоутробні інфекції. Часто до виникнення імунологічної недостатності спричиняються вірус краснухи й цитомегаловірус, що викликають складні вади розвитку плода.
9.14. Як класифікують первинну імунологічну недостатність?
Залежно від рівня порушень і локалізації дефекту виділяють такі види первинних імунодефіцитів:
1) гуморальні, або В-клітинні;
2) клітинні, або Т-клітинні;
3) комбіновані.
9.15. Наведіть приклади первинних В-клітинних імунодефіцитів.
Первинні В-імунодефіцити виникають у результаті порушення процесів утворення й диференціювання В-лімфоцитів. У цю групу входять:
а) агаммаглобулінемія Брутона. Спадковий дефект передається зчеплено з Х-хромо-сомою, тому виявляє себе практично тільки у хлопчиків. Порушується диференціювання клітин-попередників В-лімфоцитів. Тому в організмі відсутні В-лімфоци-ти, плазматичні клітини й імуноглобуліни. Т-система лімфоцитів не порушена;
б) загальний варіабельний імунодефіцит. Охоплює дуже багато форм. Загальним їх проявом є гіпогаммаглобулінсмія, що виникає досить пізно - у віці 25-30 років. Різноманітні генетичні дефекти порушують диференціювання В-лімфоцитів на різних стадіях дозрівання;
в) селективний дефіцит імуноглобулінів. Порушується утворення одного або кількох класів імуноглобулінів. Утворення ж інших класів антитіл може бути не порушене або навіть збільшене.
9.16. Наведіть приклади первинних Т-клітинних імунодефіцитів. Первинні Т-імунодефіцити виникають у результаті порушення процесів утворення й диференціювання Т-лімфоцитів. До таких недуг, зокрема, належать:
а) синдром ДіДжорджі -уроджена аплазія вилочкової залози. Є наслідком вад ембріонального розвитку і часто поєднується з "вовчою пащею", аномаліями дуги аорти, аплазією прищитоподібних залоз.
Порушується диференціювання клітин-попередників Т-лімфоцитів у ^-лімфоцити. Імунна відповідь клітинного типу неможлива. Гуморальна відповідь на тим-уснезалежні антигени зберігається;
б) синдром Незелофа - алІмфоцитоз. Генетичний дефект передається за аутосомно-рецесивним типом. Порушується перетворення Т0~лімфоцитів у Т,-лімфоцити, унаслідок чого не можуть здійснюватися клітинні механізми імунної відповіді.
9.17. Наведіть приклади комбінованих первинних імунодефіцитів.
Комбіновані імунодефіцити виникають у результаті порушень перетворення
стовбурової клітини в клітину-попередницю лімфоцитопоезу або в результаті поєднання дефектів В- і Т-ліній лімфоцитів.
До цієї групи входять: а) важкий комбінований імунодефіцит (швейцарський тип). Генетичний дефект передається аутосомно-рецесивно або зчеплено з Х-хромосомою. Порушується утворення В- і Т-лімфоцитів, синтез імуноглобулінів. Хворі діти рідко досягають 2-річного віку;
б) синдром Луї-Барр. Характеризується поєднанням імунологічної недостатності з атаксією (порушеннями координації рухів) і телеангіектазією (ураженнями дрібних судин). Тривалість життя хворих рідко досягає 20-30 років;
в) синдром Віскотта-Олдрича. Імунологічна недостатність супроводжується розвитком екземи (уражень шкіри) і тромбоцитопенії. Як і в попередніх випадках, страждають гуморальні й клітинні механізми імунної відповіді. Тривалість життя хворих не перевищує 10 років.
9.18. Що таке вторинна імунологічна недостатність? Які причини її викликають?
Вторинною називають набуту імунологічну недостатність (син. — імунодепре-сивні стани).
Причинами її розвитку можуть бути екзогенні фактори фізичного (іонізуюче випромінювання), хімічного (речовини, що мають цитостатичну дію, - імунодепресан-ти) і біологічного походження (віруси).
Ендогенними факторами, що сприяють розвитку вторинних імунодефіцитів, є старіння й інтоксикації (при уремії, опіковій хворобі, злоякісних пухлинах).
9.21. Які механізми можуть лежати в основі розвитку набутих імунних порушень гуморального типу?
I. Порушення В-лімфоцитів (клітинний рівень).
1. Зменшення вмісту В-лімфоцитів:
а) порушення лімфоцитопоезу;
б) руйнування В-лімфоцитів (дія вірусів, аутоімунні реакції).
2. Якісні зміни В-лімфоцитів:
а) переродження в пухлинні клітини (лейкози, імунопроліферативні захворювання);
б) порушення перетворення В-лімфоцитів у плазматичні клітини.
3. Порушення кооперативних зв'язків:
а) пригнічення функції макрофагів;
б) зменшення Т-хелперних впливів;
в) збільшення Т-супресорних впливів.
II. Порушення імуноглобулінів (молекулярний рівень),
1. Порушення біосинтезу імуноглобулінів:
а) гальмування транскрипції;
б) пригнічення трансляції;
в) дефіцит амінокислот;
г) дефіцит енергії;
ґ) порушення посттрансляційної модифікації.
2. Посилення процесів розпаду антитіл — гіперкатаболізм імуноглобулінів:
а) утворення агрегатів імуноглобулінів;
б) утворення антитіл проти імуноглобулінів.
3. Втрата імуноглобулінів (наприклад, при нефротичному синдромі).
9.22. Які прояви характерні для імунних порушень гуморального типу?
Порушення цього типу виявляють себе зменшенням стійкості організму до первинних бактеріальних інфекцій, спричинюваних стафіло-, стрепто- і пневмококами, І в меншій мірі — ентерококами та грамнегативними бактеріями.
9.23. Які механізми можуть лежати в основі розвитку набутих імунних порушень клітинного типу?
1. Зменшення кількості Т-лімфоцитів:
а) порушення лімфоцитопоезу;
б) руйнування Т-лімфоцитів (СНІД, аутоімунні реакції).
2. Якісні зміни Т-лімфоцитів:
а) порушення цитотоксично сті;
б) порушення утворення лімфокінів.
З. Порушення кооперативних зв 'язків:
а) пригнічення функції макрофагів;
б) порушення утворення інтерлейкіну-2;
в) збільшення Т-супресорних впливів.
9.24. Які прояви характерні для імунних порушень клітинного типу?
1. Зменшення стійкості до вірусних, протозойних інфекцій і мікозів.
2. Збільшення частоти виникнення злоякісних пухлин.
3. Приживлення на тривалий час трансплантатів.
4. Аутоімунні реакції (дефіцит Т-супресорів).
Етіологія, патогенез СНІДу. Патофізіологічна характеристика періодів ВІЛ-інфекції. Типові клінічні прояви. Принципи профілактики і терапії ВІЛ-інфекції.
Що таке синдром набутого імунодефіциту (СНІД)? Що є його причиною?
СШД— це інфекційне захворювання, що виникає в результаті ураження вірусом імунної й інших систем, унаслідок чого організм стає високосприйнятливим до вторинних інфекцій і злоякісних пухлин.
Причиною СНІДу є лімфотропний ретровірус- вірус імунодефіциту людини (ВІЛ).
9.20. Який патогенез імунологічної недостатності у хворих на СНІД?
Вірус імунодефіциту людини (ВІЛ) уражає клітини, які на поверхні плазматичної мембрани мають особливий білок CD4+. Цей білок виконує роль рецептора до білка-глікопротеїну вірусної оболонки gp-120.
Найбільш уразливими стосовно ВІЛ є СВ4-Т-лімфоцити. За своїми функціональними характеристиками вони належать до Т-хелперів.
Імунологічна недостатність в умовах СНІДу характеризується насамперед недостатністю Т-хелперів. В основі її розвитку лежать такі механізми:
1) руйнування Т-хелперів вірусними частками, що залишають клітини після репродукції;
2) утворення багатошарового нежиттєздатного синцитію, що складається з ураже-щ них вірусом Т-хелперів;
3) знищення заражених Т-хелперів цитотоксичними Т-лімфоцитами (Т-кілерами);
4) знищення Т-кілерами незаражених Т-хелперів, до поверхні яких приєдналися вірусні білки.
Наслідком недостатності Т-хелперів є: а) зменшення утворення антитіл В-лімфоцитами у відповідь на дію тимусзалежних антигенів;
б) порушення активації Т-кілерів;
в) порушення регуляції імунної відповіді у зв'язку зі зменшенням утворення лімфо-кінїв, зокрема інтерлейкіну-2
Класифікація імунних реакцій за механізмами пошкодження клітин або їх дисфункції (за Кумбсом і Джелом).
Як класифікують алергічні реакції?
I. За походженням алергенів:
1) алергічні реакції, що спричиняються екзогенними алергенами;
2) аутоалергічні реакції.
II. За клінічними ознаками (класифікація Кука):
1) алергічні реакції негайного типу;
2) алергічні реакції уповільненого типу.
III. За характером і місцем взаємодії алергену з ефекторами імунної системи (класифікація Кумбса і Джслла):
I тип - анафілактичні реакції;
II тип - цитотоксичні реакції;
III тип - імунокомплексні реакції;
IV тип - гіперчутливість уповільненого типу.
IV. За патогенезом:
1) алергічні реакції гуморального типу (І, II і III типи реакцій за Кумбсом і Джеллом);
2) алергічні реакції клітинного типу (IV тип реакцій за Кумбсом і Джеллом).
Визначення поняття «алергія», принципи класифікації алергічних реакцій. Мультифакторіальна природа алергічних захворювань. Класифікація і характеристика алергенів.
Алергія — це імунна реакція організму, що супроводжується ушкодженням власних тканин. Це якісно змінена реакція організму на дію речовин антигенної природи, яка викликає різні структурні і функціональні порушення.
10.2. Що спільного і відмінного в поняттях "імунітет" і "алергія"?
Основу як алергії, так і імунітету становлять імунні реакції гуморального й клітинного типу, що забезпечують захист проти антигенів. Однак в умовах імунітету знищення антигену відбувається без ушкодження власних тканин, у той час як при алергії таке ушкодження завжди має місце.
10.3. Що таке алергени?
Алергени - це речовини антигенної природи, що викликають алергію. Залежно від будови алергени можуть бути повними й неповними (гаптени). Залежно від походження розрізняють екзогенні й ендогенні алергени.
1,0.4. Як класифікують екзогенні алергени?
I. За способом проникнення в організм розрізняють:
а) інгаляційні;
б) харчові;
в) контактні;
г) ін'єкційні алергени.
II. За походженням екзогенні алергени бувають:
а) рослинні;
б) тваринні;
в) інфекційні;
г) синтетичні.
Ш. Залежно від джерела надходження в організм виділяють алергени:
а) побутові (домашній пил);
б) промислові (бензол, формалін та ін.);
в) харчові;
г) лікарські;
ґ) пилкові (пилок рослин);
д) епідермальні (шерсть тварин).
70.5. Як класифікують ендогенні алергени?
Ендогенні алергени (аутоалергени) поділяють на дві групи. І. Природні. Такими є нормальні, незмінені білкові компоненти ряду органів і тканин: мозку, очей, статевих залоз, щитоподібної залози, внутрішнього вуха.
II. Набуті. Це власні білки організму, які змінили свою конформацію внаслідок дії на них факторів зовнішнього середовища. Залежно від природи цих факторів набуті ендоалергени можуть бути неінфекційними (опікові, холодові, променеві) та інфекційними.
10.6. Що таке інфекційні набуті ендоалергени?
Інфекційні набуті ендоалергени — це власні білки організму, змінені під дією інфекційних агентів або продуктів їх життєдіяльності. Вони бувають простими і комплексними (тканина-мікроб, тканина-токсин).
10.7. Поясніть факт існування природних ендоалергенів.
Природні ендоалергени — це компоненти так званих забар' єрних органів, що мають особливим образом улаштовані гістогематичні бар'єри, такі як гематоенцефалічний, гематоофтальмічний, гематотестикуяярний, гематотиреоїдний і гематокохлеарний.
Існування цих бар'єрів унеможливлює контакт імунокомпетентних клітин з антигенами тканин головного мозку, очей, сім'яників, щитоподібної залози, внутрішнього вуха в період ембріогенезу, коли відбувається становлення імунологічної толерантності до власних білків.
Неможливість такого контакту є причиною того,, що до антигенів зазначених вище забар'єрних органів не сформувалася імунологічна толерантність, тобто в організмі існують клони лімфоцитів, здатні давати імунну відповідь на зазначені антигени.
В умовах патології, коли порушується цілісність спеціалізованих гістогематич-них бар'єрів, лімфоцити можуть проникати в забар'єрні тканини і взаємодіяти з нормальними їх компонентами, ініціюючи комплекс клітинних і гуморальних імунних реакцій, - розвивається аутоалергія.
10.8. Як класифікують алергічні реакції?
I. За походженням алергенів:
1) алергічні реакції, що спричиняються екзогенними алергенами;
2) аутоалергічні реакції.
II. За клінічними ознаками (класифікація Кука):
1) алергічні реакції негайного типу;
2) алергічні реакції уповільненого типу.
III. За характером і місцем взаємодії алергену з ефекторами імунної системи (класифікація Кумбса і Джслла):
I тип - анафілактичні реакції;
II тип - цитотоксичні реакції;
III тип - імунокомплексні реакції;
IV тип - гіперчутливість уповільненого типу.
