
- •Затверджую затверджую
- •2. Алгоритм проведення біологічної проби при переливанні крові донора.
- •2. Резус – сумісність крові донора та реципієнта:
- •2. Хрестоподібна пов’язка на променево-зап’ястний суглоб.
- •Класифікація хірургічної інфекції
- •2. Транспортна іммобілізація при переломі кісток передпліччя.
- •2. Обробка рук за методом Спасокукоцького-Кочергіна.
- •Передмова
- •Методичні рекомендації «Хірургічна та гігієнічна обробка рук медичного персоналу»
- •1. Загальні положення
- •2. Загальні вимоги
- •3. Хірургічна обробка рук
- •3.1. Звичайне миття рук перед хірургічною обробкою рук
- •3.2. Хірургічна антисептика рук
- •3.3. Хірургічне миття рук
- •4. Гігієнічна обробка рук
- •4.1. Показання
- •4.2. Звичайне миття
- •4.3. Гігієнічна антисептика
- •5. Використання медичних рукавичок
- •6. Переваги та недоліки методів обробки рук
- •7. Можливі негативні наслідки обробки рук та їх профілактика
- •8. Догляд за шкірою рук
- •Обладнання для гігієни рук
- •Хірургічна антисептика рук методом втирання засобу
- •Стандартна методика обробки кистей рук антисептиком згідно з en 1500
- •Вимоги до антимікробних засобів та спиртових антисептиків
- •Властивості антисептиків на основі спирту*
- •Література
- •2. Колосовидна пов’язка на плечовий суглоб.
- •2. Накладіть артеріальний джгут Есмарха при артеріальній кровотечі в нижній третині плеча.
- •2. “Накладання пов’язки „Чепець”
- •2. Одягання стерильного халата на хірурга.
- •2. Накладіть артеріальний джгут Есмарха при артеріальній кровотечі у верхній третині плеча.
- •2. Визначити групу крові за допомогою стандартних сироваток.
- •2.Скласти набір інструментів для трепанації черепа:
- •2. Підготувати до роботи стіл перев’язувальної сестри.
- •2. Обробити руки стериліумом та іншими сучасними препаратами.
- •2. Підготувати набір для венесекції.
- •2. Підберіть все необхідне для катетеризації сечового міхура та проведіть його на фантомі.
- •2. Проведіть екстренну профілактику правця.
- •3. Кишкова непрохідність.
Івано-Франківський базовий медичний коледж
Предметна (циклова) методична комісія хірургічних дисциплін
Затверджую затверджую
Голова П(Ц)МК Заступник директора
хірургічних дисциплін з навчально-методичної роботи
____________ В.М.Василюк та післядипломної освіти
Протокол № « » ____ 201__ р. ____________ О.Д.Воєвода
« » __________ 201__ р.
Комплекс задач та алгоритмів практичних навиків для проведення державного іспиту з дисципліни «Медсестринство в хірургії» спеціальність «Сестринська справа».
Дисципліна «медсестринство в ХІРУРГІї»
Спеціальність 5.12010102 «Сестринська справа»
Підготували викладачі:
Стасюк П.Б., Цибаньов О.А., Гуменюк Т.П.
м. Івано-Франківськ
2014 рік
№ 1
Дівчина, внаслідок ДТП, у важкому стані з клінічною картиною внутрішньої кровотечі доставлена в хірургічне відділення для проведення екстреного оперативного втручання.
1. Які дії повинні бути виконані черговою палатною медичною сестрою в передопераційному періоді?
2. Одягніть стерильний халат та маску медичної сестри.
3. Поняття про передопераційний період. Підготовка хворого до планової та екстреної операції.
Відповідь.
1. Дії медичної сестри: реєстрація в журналі обліку пацієнтів, транспортування в палату, катетеризація вени, забір крові з вени, постановка назогастального зонда, катетеризація сечового міхура, підготовка операційного поля, інфузійна терапія згідно призначень лікаря, премедикація, транспортування в операційну.
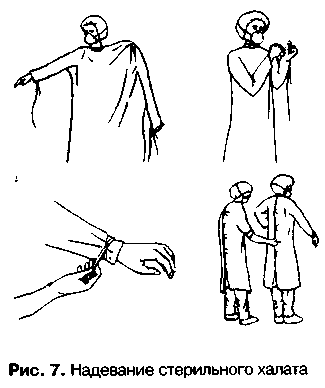
2. Одягання стерильного халата та маски медичної сестри.
Послідовність |
Зміст |
Примітка |
Місце виконання.
Підготувати необхідне.
Попередня підготовка.
Алгоритм виконання. |
Операційна.
1. Бікс з халатами.
1. Медсестра обробляє руки одним із методів. 2. Забезпечується присутність санітарки.
1. Одягнути шапочку, маску, бахіли, фартух. 2. Обробити руки одним із методів. 3. Відкрити стерильний бікс за допомогою педалі підставки для біксів. 4. Оцінити якість стерилізації білизни по індикатору та витягнути халат. 5. Взявши халат за верхні частини комірця, розгорнути його не торкаючись ним оточуючих предметів, і одягнути на себе. 6. Зав’язати зав’язки на рукавах, попросити санітарку підтягнути, поправити та зав’язати халат на спині. 7. Подати обережно пасок халата санітарці, тримаючи його за 50-60см від кінців. 8. Одягнути рукавички та обробити 96% етиловим спиртом або 0.5% розчином гібітану 9. Охайний вигляд. |
1. УВАГА! Всі наступні етапи виконувати так, щоб не порушити стерильність халату, рук, рукавичок. 2. Санітарка стоїть по заду медсестри, не торкаючись її рук та передньої поверхні операційного одягу. |
3. Передопераційний період – час від моменту госпіталізації
хворого до початку операції. Тривалість його буває різною і
залежить від: 1) характеру захворювання; 2) важкості стану
хворого; 3) терміновості операції; 4) потреби доопераційної
підготовки.
Попередня підготовка до операції. Напередодні
операції хворому роблять очисну клізму. Хворий приймає
гігієнічну ванну або душ, йому замінюють натільну і постільну
білизну. Ранком в день операції хворому голять волосся в
ділянці операційного поля сухим способом.
За наявності рани підготовка операційного поля має
особливості. Пов‘язку знімають, рану накривають стерильною
серветкою, шкіру навколо рани протирають антисептиком і
голять волосся. Всі рухи мають проводитися в напрямку від
рани, щоб уникнути її забруднення. Після гоління волосся
серветку з рани знімають, шкіру навколо рани змазують 5 %
спиртовим розчином йоду і рану знову накривають стерильною
серветкою. В операційній рану також обробляють спиртовим
розчином йоду та ізолюють стерильною операційною білизною.
Очищення товстої кишки проводять напередодні
(ввечері) операції очисними або сифонними клізмами до чистої
води. Ранком, не менше, ніж за 3-4 години до операції
виконують очисну клізму, як заключний стан очищення кишки.
Доставка хворого в операційну проводиться на
каталці. В екстрених випадках під час транспортування може
проводитися інфузійна терапія, штучна вентиляція легень.
Якщо у хворого зовнішня кровотеча і накладений
джгут, то його знімають тільки під час операції.
Хворих з гострою кишковою непрохідністю
доставляють в операційну із зондом, введеним у шлунок.
№ 2
На приймальний покій доставили пацієнта, який випадково вилив сірчану кислоту на передню поверхню правого стегна та гомілку. Чоловік неспокійний, скаржиться на пекучі болі в нижній кінцівці, просить допомоги. На правому стегні та гомілці по передній поверхні множинні опікові міхурі з геморагічним вмістом, що частково пошкоджені. Окремі ділянки ушкодженої поверхні білуватого, мармурового кольору.
1. Визначте ступінь і площу опікової поверхні.
2. Надати допомогу в разі опіку кисті.
3. Опіки. Класифікація, визначення площі та клінічна картина опіків. Тактика під час надання першої допомоги.
Відповідь.
1. Хімічний опік ІІІА–ІІІВ ступеня. Обпечена половина гомілки та стегна, за правилом „девяток” – 9%. Індекс Франка приблизно 27%. Визначити площу опіку можна ще за правилом долоні, за методом Постнікова і за стандартними таблицями.
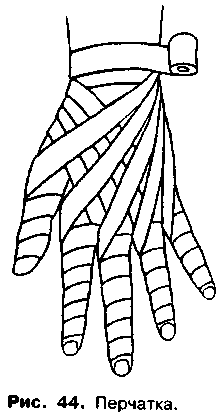
2. Накладу пов`язку «лицарська рукавичка».
Послідовність |
Зміст |
Примітка |
Місце виконання.
Підготувати необхідне.
Алгоритм виконання. |
Перев’язувальна.
Марлевий бинт( 4 – 6см.)
1. Поясніть, будь-ласка, пацієнту зміст маніпуляції, яку Ви будете виконувати. 2. Посадіть пацієнта на стілець обличчям до себе. 3. Накладіть перший закріплюючий тур вище променево-зап’ястного суглобу. 4. Для виконання другого туру проведіть косо бинт по тильній поверхні китиці до нігтьової фаланги великого пальця, закриваючи його зворотніми ходами. 5. Третій тур проведіть косо по тильній поверхні китиці в напрямку променево-зап’ястного суглобу та закріпіть його цьому ж місці, де знаходиться перший тур. 6. Четвертий і наступні тури виконайте так само, як і попередні, закривши при цьому всі вражені пальці китиці. 7. Зафіксуйте пов’язку на зап’ястку двома фіксуючими турами. 8. Дайте, будь-ласка, пацієнту пораду про його наступну тактику при даному виді пов’язки. |
1. Постійно спостерігайте за виразом обличчя пацієнта 2. Праву руку починають бинтувати з І пальця, а ліву – з V пальця. 3. Долоня повинна бути вільна від турів бинта. |
3. Опік (combustio) – ураження тканин, яке виникає внаслідок дії екзогенної енергії, залежно від характеру джерела останньої розрізняють термічні, хімічні, електричні та променеві опікові ураження.
Для оцінки застосовується чотириступенева класифікація опіків: І – гіперемія і набряк шкіри; ІІ – некроз і відшарування зовнішніх шарів епідермісу, утворення піхурів; ІІІА – частковий некроз шкіри з неповним ураженням мальпігієвого шару і збереженням дериватів шкіри; ІІІБ – тотальний некроз шкіри з повним ураженням мальпігієвого шару, дерми і дериватів шкіри; ІV – некроз шкіри і глибших тканин. Опіки І-ІІІА ступеню кваліфікуються як поверхневі, при яких можливе спонтанне загоєння за рахунок збережених мальпігієвого шару і дериватів шкіри. Опіки ІІІБ-ІV ступеню трактуються як глибокі – спонтанне загоєння неможливе з огляду на повне ураження росткового шару шкіри та її дериватів, необхідне хірургічне пластичне закриття опікової рани.
Під площею опіку розуміють виражене у відсотках співвідношення площі опікової поверхні до загальної площі тіла. Методики визначення площі опіку наступні. «Правило дев’яток» (Wallace A.) ґрунтується на факті, що площа певних анатомічних ділянок тіла людини становить величину, кратну 9 % від загальної площі: голова і шия – 9 %, кожна верхня кінцівка – 9 %, передня і задня поверхня тулуба – по 18 %, кожна нижня кінцівка – 18 %, зовнішні геніталії й промежина – 1 %. «Правило долоні» базується на факті, що площа долоні приблизно дорівнює 1 % площі тіла – це дає змогу визначити, скільки «долоней» покриває уражену ділянку. Метод Постникова полягає у прикладенні до опікової поверхні стерильної целофанової плівки; однак метод трудомісткий, вимагає безпосереднього контакту з опіковою поверхнею, не враховує вікових особливостей. Метод Вілявіна дозволяє вирахувати площу опіку на рисунках силуетів десятикратно зменшеного людського тіла середнього зросту, нанесених на міліметровий папір; проте недоліком є неможливість зображення і розрахунку площі опіку бокових поверхонь тіла. За допомогою розрахункових карт Lund і Browder обчилюють площу опіку окремих анатомічних сегментів, використовуючи змасштабовані контури людського тіла. Стандартні таблиці визначення опікової поверхні (J.H.Davis) дозволяють точно визначити площу опіку з урахуванням вікових особливостей кількісних співвідношень різних анатомічних ділянок.
Прогноз опіку визначають «Правилом сотні» та вираховуючи індекс Франка.
«Правило сотні» визначає прогноз опіку за формулою:
Р = М + S,
де Р – прогноз, М – вік хворого у роках, S – загальна площа опіку. Сприятливий прогноз при Р менше 60, умовно сприятливий – 61-80, сумнівний – 81-100, несприятливий – понад 101. Проте метод не враховує глибину опікового ураження.
Індекс Франка визначається за формулою
ІФ = Ss + 3 x Sp,
де ІФ – величина індексу Франка, Ss – площа поверхневого опіку, Sp – площа глибокого опіку, 3 – коефіцієнт, який відображає факт, що глибокі опіки втричі важчі, ніж поверхневі. При ІФ менше 30 – прогноз сприятливий, 30 – 60 – умовно сприятливий, 61 – 90 – сумнівний, понад 91 – несприятливий. Однак метод не враховує вік потерпілих.
Перша допомога при термічних опіках передбачає припинення дії термічного агента, евакуацію з замкнутих приміщень, забезпечення доступу повітря, серцево-легеневу реанімацію, зняття/зрізання одягу з уражених ділянок, знеболення, накладання сухої стерильної пов’язки (опіки І-ІІІ ступеня доцільніше обробляти аерозолями), протишокові заходи (обкутування, тепле пиття, підняття кінцівок вище площини тіла) і транспортування потерпілого в найближчий медичний заклад. Водночас, категорично не дозволяється очищати опікову поверхню від фіксованих сторонніх тіл, відривати шматки приклеєного до рани одягу, пошкоджувати булли, наносити на рану мазі, накладати ватні пов’язки, застосовувати для місцевого охолодження лід або холодну воду (нижче 10°С).
До групи пацієнтів, які потребують невідкладної стаціонарної медичної допомоги відносять обпечених у важкому, шоковому та термінальному станах, з комбінованими ураженнями і опіками дихальних шляхів, обличчя та очей, з ознаками отруєння чадним газом, циркулярними глибокими опіками тулуба, кінцівок і шиї, значним після опіковим набряком кінцівок. Першочергові лікувальні заходи: серцево-легенева реанімація, катетеризація центральних вен і сечового міхура, внутрішньовенні інфузії та оксигенотерапія. До невідкладних заходів також відносяться ампутації обвуглених частин тіла і декомпресійна дермофасціотомія (есхаріотомія). Усім потерпілим з опіками ІІ-ІV ст. і опіками очей слід провести екстрену профілактику правцю.
№ 3
В травматичний пункт звернулася хвора 35 років зі скаргами на сильний біль, сіпаючого характеру в ділянці долонної поверхні нігтьової фаланги 3-го пальця правої кисті, набряк, почервоніння шкіри, підвищення температури тіла до 38,4°С. Три дні тому голкою уколола палець.
1. Визначте проблеми пацієнта.
2. Підготувати необхідні інструменти для розкриття панарицію під місцевою анестезією по Оберсту-Лукашевичу.
3. Місцева анестезія. Види. Речовини для анестезії.
Відповідь:
1. Проблеми: сильний біль, сіпаючого характеру в ділянці долонної поверхні нігтьової фаланги 3-го пальця правої кисті, набряк, почервоніння шкіри, підвищення температури тіла до 38,4°С.
2. Підготувати необхідні інструменти для розкриття панарицію під місцевою анестезією по Оберсту-Лукашевичу.
Послідовність. |
Зміст. |
Примітка. |
Місце виконання.
Підготувати необхідне.
Алгоритм виконання. |
Операційний блок, гнійна перев’язувальна.
В лоток з шафи, де зберігається інструменти операційного блоку, відібрати: Загальний інструментарій: 1. Корнцанг – 1
Інструменти для розсічення тканин. 1.Скальпель черевцевий – 1 2. Ножиці - 1 Інструменти для спинення кровотечі.
А) Кохера – 2, Б) Більрота – 2 - 4 В) затискач по типу “ москіт” -1 Інструменти для розширення тканин. 1. Гачки двозубі гострі – 2 Спеціальний інструментарій.
|
Увага! З метою знеболювання використовується провідникова анастезія по Оберсту-Лукашевичу із застосуванням імпровізованого джгута.
Провести передстерилізаційну обробку та стерилізацію відібраного інструментарію |
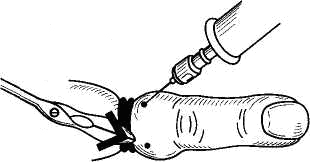
3.Методи місцевої анестезії достатньо різноманітні. Анестезією, залежно від потреби, можна викликати змазуванням або зрошуванням слизових оболонок: ока (кон'юнктиви), носа, рота, гортані, трахеї, бронхів, стравоходу 1-3% розчином дикаїну, лідокаїну або іншими знеболювальними засобами. Анестезія шкіри досягається охолодженням її за допомогою ефіру або хлоретилу, рідше холодовими пакетами (вода, лід). Більш ефективніше місцеве знеболення – введення за допомогою шприца та голки в тканини знеболювального (головним чином 0,25-0,5% розчину новокаїну). Також при хірургічних втручаннях застосовують інфільтраційну анестезію, суть якої полягає в просочуванні тканин значною кількістю 0,25% розчину новокаїну («повзучий інфільтрат» за О. В. Вишневським). Для складніших оперативних втручань використовують провідникову анестезію (за Лукашевичем-Обрестом), що викликає знеболювання певної (анатомічної) ділянки (або декількох ділянок) тіла. Виконують цей вид знеболення ін`єкцією анестезуючого розчину по ходу нервів, у нервові сплетіння, в кровоносні судини, в кістку, в підпавутинний простір спинного мозку (спинномозкова анестезія), в клітковину між тілом хребця і твердою оболонкою спинного мозку (епідуральна анестезія).
№ 4
Хворий, 35років, звернулась в клініку зі скаргами на обмежене відкривання рота. Захворювання пов’язує з травмою. При огляді відмічається незначний набряк м’яких тканин правої скроневої ділянки, відкривання роту на 1,0-1,5см. Незначна біль при пальпації суглобового відростка нижньої щелепи зліва, при навантаженні на підборіддя визначається крепітація та біль в лівому вусі. Повного змикання щелеп не визначається.
1. Визначте проблеми пацієнта. Про яке пошкодження можна подумати?
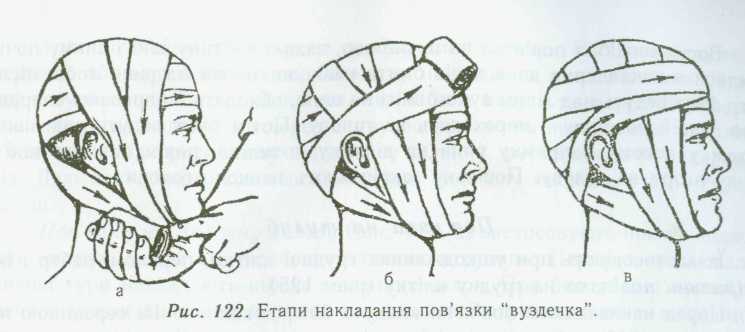
2. Накладіть пов’язку «вуздечка».
3. Закрита черепно-мозкова травма. Діагностика струсу та здавлювання головного мозку. Перша допомога, транспортування. Принципи лікування хворих.
Відповідь.
1. Проблеми пацієнта: обмежене відкривання рота, набряк м’яких тканин правої скроневої ділянки, відкривання рота на 1,0-1,5см, біль при пальпації суглобового відростка нижньої щелепи зліва та лівому вусі при навантаженні, крепітація. У пацієнта перелом нижньої щелепи.
2. Накладаю пов’язку «вуздечка».
Послідовність |
Зміст |
Примітка |
Місце виконання.
Приготувати необхідне.
Алгоритм виконання. |
Перев’язувальна.
Марлевий бинт.( 5 *10 см.).
1. Поясніть, будь-ласка, пацієнту зміст маніпуляції, яку Ви будете виконувати. 2. Посадіть пацієнта на стілець обличчям до себе. 3. Зробіть навколо голови перший та другий закріплюючи (циркулярні) тури бинта, захвативши при цьому лобний та зовнішній потиличний горби. 4. Для накладення третього туру проведіть бинт від потилиці косо донизу під праве вухо на праву бокову поверхню шиї під нижню щелепу. 5. Четвертий тур проведіть вертикально догори попереду лівого вуха через тім’яний горбок і опустіть донизу попереду правого вуха під нижню щелепу. 6. П’ятий тур виконайте так само як четвертий, але на тім’яній ділянці п’ятий тур накладіть на ½ ширини попереду від четвертого. 7. Шостий тур проведіть так само, як і два попередніх – у вертикальному напрямку. 8. Для накладання сьомого туру проведіть бинт з-під нижньої щелепи під лівим вухом косо на потилицю над праве вухо, а далі – навколо голови – восьмий тур. 9. Ще раз виконати під вухами тур та над вухами один тур, а потім ще один, закріпивши ним передній тур. 10. Зав’яжіть кінці бинта навколо голови. 12. Відріжте ножицями надлишок бинта. 13. Дайте, будь-ласка, пацієнту пораду про його наступну тактику при даному виді пов’язки. |
1. Надайте голові пацієнта зручне положення для бинтування. 2. Постійно спостерігайте за виразом обличчя пацієнта
|
3.
Черепно-мозкова травма може
бути представлена у вигляді такої
схеми (Є.Г.Педаченко)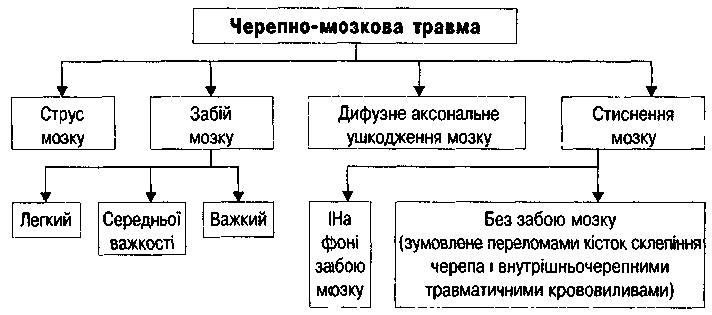
Струс головного мозку виникає при ударі будь-яким предметом по голові. Зміни в ЦНС мають оборотний характер. Порушуються процеси збудження і гальмування в корі, підкірці і стовбурі мозку, пригнічується функція ретикулярної формації.
Зразу ж після травми з'являються головний біль, нудота, блювання, запаморочення. Спостерігаються припливи крові до голови, підвищена пітливість. Характерна ретро- й антероградна амнезія.
Під час об'єктивного обстеження хворого виявляють горизонтальний дрібнорозмашистий ністагм, в'ялу реакцію зіниць на світло, зниження черепних рефлексів, однобічну згладженість носо-губної складки, незначну асиметрію сухожилкових рефлексів. Неврологічні симптоми дуже динамічні. Тиск спинномозкової рідини в 60 % випадків нормальний. У 30 % випадків розвивається гіпертензивний лікворний синдром, а в 10 % — гіпотензивний.
На місці події треба надати хворому горизонтального положення з піднятою головою, розстібнути одяг. При блюванні голову хворого треба повернути набік, потім звільнити верхні дихальні шляхи від слизу і блювотних мас.
За наявності рани на голові накладають асептичну пов'язку, якщо рана кровоточить, потрібно через пов'язку притиснути рану до кістки рукою (до припинення кровотечі). У неврологічне відділення транспортують хворих, в яких рана не потребує первинної хірургічної обробки. Інших хворих транспортують у нейрохірургічне відділення.
У стаціонарі обов'язково проводять рентгенографію черепа.
Призначають постільний режим (від 3 до 14 днів). Хворому не рекомендується писати і читати, дивитися телепередачі. Рекомендується тривалий сон (10— 13 год на добу). Медична сестра за призначенням лікаря виконує оксигенотерапію, гіпербарооксигенацію. Хворим уводять ненаркотичні анальгетики, нейролептики, гангліоблокатори. З метою нормалізації метаболічних і нейродинамічних процесів призначають вітаміни групи В, аскорбінову кислоту, прозерин, галантамін, один із препаратів ноотропного ряду (пірацетам, аміналон, фенібут, церебролізин, вінкалін, білобіл).
Показані вазоактивні препарати (кавінтон — по 2 — 4 мл, курантил — по 2 мл, актовегін — по 5— 10 мл та ін.).
При гіпертензивному лікворному синдромі вводять 40 % розчин глюкози, 25 % розчин магнію сульфату, діуретики (манітол, лазикс, діакарб). При гіпотензивному синдромі вводять 5 — 10 % розчин глюкози, ізотонічний розчин натрію хлориду, реополіглюкін.
На 3 — 5-й день після травми, якщо симптоми посилюються, виконують спинномозкову пункцію. Медсестра повинна підготувати набір інструментів і асистувати лікареві під час цієї маніпуляції.
Стиснення головного мозку (Compresio cerebri)
Стиснення, стиск, компресія (у деяких авторів – здавлювання) головного мозку може бути зумовлене внутрішньочерепними гематомами (епідуральними, субдуральними, внутрішньомозковими та внутрішньошлуночковими), гідромами (гігромами), вдавленими переломами, а також наростаючим агресивним набряком мозку, пневмоцефалією. Стиснення головного мозку може бути без супутнього забою або на фоні забою.
Під гематомою слід розуміти таку кількість крові, яка може викликати синдром компресії та дислокації головного мозку. Розрізняють гострі гематоми – клінічне проявляються наростанням симптоматики в перші декілька діб після травмування, підгострі гематоми – клінічне проявляються в перші 2-3 тижні і хронічні гематоми, клінічна картина яких проявляється у більш пізні строки.
Травматичні внутрішньочерепні гематоми характеризуються своєрідною фазністю неврологічної симптоматики у вигляді так званого «світлого» проміжку. За перебігом цей проміжок може бути класичним – явним, чи стертим – прихованим.
Класична картина травматичної внутрішньочерепної гематоми характеризується наступною динамікою: безпосередньо після травми голови у хворого розвивається первинний симптомокомплекс черепно-мозкової травми у вигляді загальномозкової (обов’язково – порушення свідомості) та вогнищевої симптоматики. із попереднім діагнозом струсу чи забою головного мозку хворі поступають до лікувального закладу.
Найбільш інформативними клінічними ознаками внутрішньочерепної гематоми є наростання на фоні порушеної свідомості парезів і паралічів кінцівок, анізокорія, брадикардія, епілептичні припадки, «світлий» проміжок (в тому числі і так званий «стертий світлий» проміжок без вираженого покращення стану хворого).
Такий класичний перебіг, як правило, характерний для субдуральної гематоми, де джерелом кровотечі є ушкоджені вени чи синуси головного мозку, інколи – артеріальні та артеріовенозні аневризми судин головного мозку. Субдуральна гематома – це накопичення крові або її згустків під твердою мозковою оболонкою, як правило, над 2-3 частками мозку.
Джерелом кровотечі при епідуральних гематомах (локалізуються над твердою мозковою оболонкою) є оболонкові судини (a. meningea media або її гілочки), розриви синусів, кровотеча із вен диплое. Вони частіше локалізуються у скроневій ділянці і обмежені швами кістки (по лінії приростання твердої мозкової оболонки). Епідуральні гематоми характеризуються швидким (артеріальна кровотеча) наростанням симптоматики (гомолатеральний мідріаз, контра-латеральний геміпарез), коротким «світлим» проміжком, часто стертим, вираженістю загальномозкової симптоматики (частіше – сопор, кома, а не оглушення, як при субдуральній гематомі), поєднанням з переломом скроневої кістки на боці гематоми.
Для внутрішньомозкових і внутрішньошлуночкових гематом характерна виражена як загальномозкова, так і вогнищева симптоматика, можлива горметонія та децеребраційна ригідність, поява яких вказує на несприятливий прогноз.
При гідромі відбувається локальне накопичення ліквору в субдуральному просторі (між твердою і арахноїдальною оболонками) через надрив (розрив) арахноїдальної оболонки по типу клапана, який пропускає ліквор в одному напрямку. В клінічній картині серед симптомів наростаючої компресії головного мозку часто спостерігається симптоматика подразнення кори головного мозку – епісиндром. Діагностика травматичних внутрішньочерепних гематом грунтується на ретельному обстеженні соматичного, психоневрологічного статусу хворого з урахуванням динаміки клінічної картини і допоміжних методів обстеження. Допоміжні методи обстеження проводяться у певній послідовності, починаючи з простих, і при неясності діагнозу, доповнюються складними методами обстеження. Найпростішим і доступним неінвазивним методом діагностики при цьому є ехо-енцефалографія (ЕхоЕГ). ЕхоЕГ вперше застосував у 1955р. шведський вчений H.Leksel. Вираженість зміщення серединного ехо (М-ехо) понад 4-6 мм, поява додаткового ехо-сигналу («гематомне ехо»), дають змогу уточнити діагноз внутрішньочерепної гематоми. Але при гематомах лобнополюсної, потиличної, двобічної локалізації зміщення серединного ехо може бути незначним і навіть відсутнім. Люмбальна пункція при підозрі на внутрішньочерепну гематому повинна проводитися з великою обережністю. Високий лікворний тиск, наявність субарахноїдального крововиливу вказують на ймовірність гематоми. Але лікворна гіпотензія, особливо при ліквореї, не виключає наявності внутрішньочерепної гематоми. Протипоказанням до проведення люмбальної пункції в гострий період є виражений гіпертензійний синдром, наявність вітальних порушень, швидке наростання компресійного синдрому. У випадках, чи діагноз внутрішньочерепної гематоми не викликає сумнівів, необхідність в проведенні люмбальної пункції відпадає. Церебральну ангіографію в діагностиці травматичної внутрішньочерепної гематоми вперше застосував у 1936 р. W.Zohr. Вона дозволяє уточнити не тільки локалізацію, а й диференціювати різні види гематом (епідуральну, субдуральну, внутрішньомозкову). Зміщення судин (передньої та середньої мозкових артерій, мозочкових артерій та вен мозку), уповільнення мозкового кровотоку, наявність безсудинної зони вказують на внутрішньочерепну гематому, її характер і локалізацію. Для епідуральних гематом характерна безсудинна зона у формі двояковипуклої лінзи. Для субдуральних гематом – безсудинна зона у вигляді серпа або півмісяця з нерівним внутрішнім судинним контуром. В останні роки церебральна ангіографія при диференційній діагностиці гематом витісняється комп’ютерною томографією (КТ) чи магнітно-резонансною томографією (МРТ). Комп’ютерна томографія і магнітно-резонансна томографія здійснили революцію в діагностиці ЧМТ. КТ є головним методом обстеження в гострій стадії, а МРТ більш інформативна в підгострій і хронічній стадіях. Для внутрішньочерепної гематоми характерні прямі симптоми – зміна щільності гематоми в порівнянні з мозковою речовиною, та непрямі симптоми – зміщення шлуночкової системи. Епідуральна гематома має двояковипуклу форму. Вона обмежена внутрішньою пластинкою черепа і твердою мозковою оболонкою по лінії прикріплення до черепних швів. Субдуральна гематома не обмежена лінією швів кісток 1 поширюється на більшу частину півкулі. Внутрішньомозко-В1 гематоми і субарахноїдальні крововиливи можуть мати Найрізноманітнішу форму. Контузійні вогнища мозку характеризуються зоною підвищеної, зниженої чи нормальної щільності, що може бути оточена набряком. На підвищення внутрішньочерепного тиску вказує вклинення мозку (підфальксне, скронево-тенторіальне, мозочково-тенторіальне, мигдаликів мозку в шийно-потилично-дуральну лійку), облітерація субрахноїдальних цистерн базису мозку в результаті компресії. Останнім діагностичним і першим хірургічним прийомом при внутрішньочерепних гематомах є накладання діагностичних пошукових (трефінаційних) фрезових отворів . Діагноз підтверджується після розтину твердої мозкової оболонки, огляду субдурального простору за допомогою шпателя чи ендоскопа. Для підтвердження внутрішньо-мозкової гематоми проводять пункцію в зоні флюктуації, зниження напруження м’якої мозкової оболонки і речовини мозку, відсутності його пульсації, канюлею на глибину 3-4 см. При виявленні внутрішньочерепної гематоми розширюють фрезові отвори чи накладають нові для утворення лоскута. Якщо гематому не виявлено, а мозок вибухає в рану і в’яло пульсує, може бути прийняте рішення про накладання трефінаційних отворів на протилежному боці черепа. Лікування внутрішньочерепних гематом хірургічне.
№ 5
Пацієнту, який внаслідок гострої профузної шлунково-кишкової кровотечі втратив 1300мл крові, показане переливання одногрупної, однорезусної сумісної еритроцитарної маси.
1. Визначте проблеми пацієнта. Після проведення яких проб проводять біологічну пробу?
2. Алгоритм проведення біологічної проби?
3. Шлунково-кишкові кровотечі.
Відповідь:
1. Проблеми пацієнта: блювання кавовою гущею, мелена, загальна слабкість, біль в епігастрії, блідість шкірних покривів та слизових оболонок, шум у вухах, мушки перед очима, загострення рис обличчя. Проби: придатність флакона до переливання, індивідуальна та резус сумісність.
