
- •Глава 10. Патология сердечно-сосудистой системы
- •Атеросклероз
- •Гиперлипидемии
- •Патогенез атеросклероза
- •Основные этапы патогенеза атеросклероза
- •Доброкачественная гипертоническая болезнь
- •Заболевания сердца
- •Аритмии
- •Нарушения автоматизма
- •Нарушения проводимости
- •Нарушения возбудимости
- •Смешанные формы аритмий
- •Формы ибс
- •Инфаркт миокарда
- •Хроническая ишемическая болезнь сердца
- •Кардиомиопатии
- •Первичные кардиомиопатии
- •Вторичные кардиомиопатии
- •Миокардиты
- •Перикардиты
- •Сердечная недостаточность
- •Острая сердечная недостаточность
- •Хроническая сердечная недостаточность
- •Опухоли сердца
- •Приобретённые аневризмы артерий
- •Варикозное расширение вен
- •Обструкция лимфатических сосудов
- •Вторичные васкулиты
- •Сосудистые опухоли промежуточной группы
- •К началу статьи • атеросклероз • артериальная гипертензия • заболевания сердца • заболевания сосудов • выходные данные
Доброкачественная гипертоническая болезнь
В начале заболевания возникают неспецифические симптомы — головная боль, усталость, головокружение и т.п. В пато- и морфогенезе гипертонической болезни выделяют транзиторную, сосудистую и органную стадии.
Транзиторная стадия (доклиническая, функциональная) протекает с эпизодическими повышениями АД. Характерны морфологические признаки спазма артериол, плазморрагия, связанная с гипоксией стенок сосудов, постепенное развитие гиперплазии гладкомышечных клеток, гипертрофия и гиперэластоз стенок артериол. Периодическое увеличение периферического сопротивления способствует развитию компенсаторной гипертрофии стенок левого желудочка сердца.
Изредка уже в эту стадию гипертонической болезни у пациентов возникают гипертонические кризы. В этом случае помимо выраженной плазморрагии в стенках артериол видны очаги фибриноидного некроза и диапедезные периваскулярные кровоизлияния.
Сосудистая стадия. Характерно стойкое повышение АД и типичные изменения сосудов, прежде всего, артериол, крупных и средних артерий, а также сердца. Постоянные спазмы и гипоксия стенок артериол вызывают их плазматическое пропитывание и в итоге гиалиноз или артериолосклероз (рис. 10-7). Это наиболее характерный признак гипертонической болезни. Артериолосклероз развивается во всех органах, однако наиболее выражен в артериолах почек, сетчатки глаз, головного мозга, поджелудочной железы.
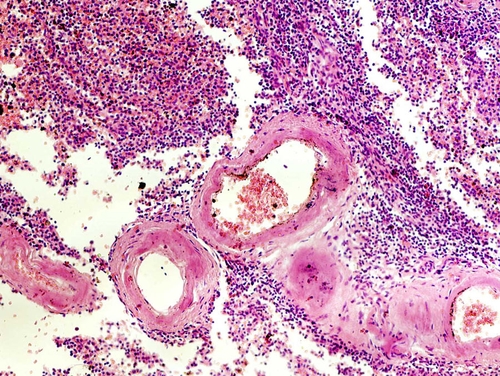
Рис. 10-7. Гипертоническая болезнь. Гиалиноз артериол. Окраска гематоксилином и эозином (x100).
Изменения крупных и средних артерий (макроангиопатия) начинаются с развития в их стенках гиперэластоза (рис. 10-8), а затем эластофиброза с расщеплением эластических мембран, замещением эластина коллагеном и развитием артериосклероза. Во внутренней оболочке этих сосудов прогрессирует атеросклероз. Атеросклеротическое поражение распространяется на большинство сосудов эластического и мышечноэластического типа. Фиброзные бляшки расположены циркулярно и резко сужают просвет сосудов. Эти изменения наиболее выражены в аорте, коронарных артериях, сосудах головного мозга, почек, поджелудочной железы, сонных и позвоночных артериях. Нарастает гипертрофия миокарда, масса сердца достигает 900–1000 г («бычье сердце»), толщина стенки левого желудочка — 2–3 см. Гипертрофия кардиомиоцитов в условиях прогрессирующей гипоксии, вызванной поражением сосудов миокарда, приводит к дистрофии и гибели мышечных клеток, изменениям интрамуральной нервной системы, развитию диффузного мелкоочагового кардиосклероза и миогенному расширению полостей сердца — эксцентрической гипертрофии миокарда.
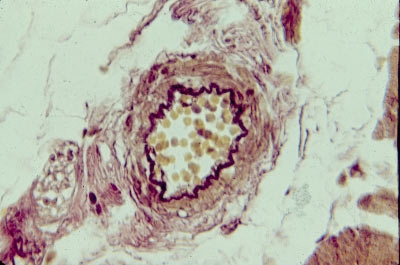
Рис. 10-8. Гиперэластоз в стенке артериолы при гипертонической болезни. Окраска фукселином (x100).
Органная стадия (изменения органов на фоне изменений сосудов) — результат нарушения внутриорганного кровообращения в связи с гиалинозом и атеросклерозом сосудов. Вторичные изменения органов могут возникнуть быстро в результате острого спазма и/или тромбоза артерии, а также фибриноидного некроза её стенки при гипертоническом кризе. В этих случаях возможны инфаркт или кровоизлияние. Изменения органов нарастают медленно по мере прогрессирования нарушений внутриорганного кровотока, тогда развиваются атрофические и склеротические процессы.
Клинико-морфологические формы гипертонической болезни
● Мозговая форма. Гиалиноз и очаговый фибриноидный некроз с развитием микроаневризм наиболее часто возникает в сосудах головного мозга и приводит к внутримозговому кровоизлиянию. Эта форма, наряду с атеросклерозом, составляет группу цереброваскулярных заболеваний.
● Кардиальная форма. Гипертоническая болезнь сердца подразумевает весь комплекс морфологических и функциональных изменений, возникающих в сердце при артериальной гипертензии. Выделяют четыре стадии гипертонической болезни сердца, однако лишь при третьей стадии выявляют гипертрофию левого желудочка. На этой стадии риск развития инфаркта миокарда или инсульта в 4 раза, а риск смерти в 3 раза выше, чем при артериальной гипертензии без развития гипертрофии сердца. ІV стадия имеет клинические признаки и морфологию ишемической болезни сердца с исходом в сердечную недостаточность.
В американской кардиологии иногда выделяют правожелудочковую гипертензивную болезнь сердца, подразумевая лёгочное сердце, возникающее при гипертензии малого круга кровообращения различного генеза. Отечественные специалисты предпочитают не использовать этот термин.
● Ренальная форма. Характерен выраженный артериолосклероз приносящих сосудов клубочков почек, что вызывает склерозирование и гиалиноз части клубочков — гломерулосклероз. В результате часть нефронов перестает функционировать, наступает атрофия и замещение нефронов соединительной тканью. В этих участках ткань почки западает, её поверхность приобретает мелкозернистый вид, типичный для артериолосклеротического нефросклероза (рис. 10-9). Постепенно потеря массы нефронов, замещение паренхимы и стромы почек соединительной тканью приводят к уменьшению и деформации почек (артериолосклеротический нефроцирроз, или первично-сморщенная почка). Эти процессы происходят одновременно в обеих почках, поэтому исход первично-сморщенной почки — хроническая почечная недостаточность и азотемическая уремия.
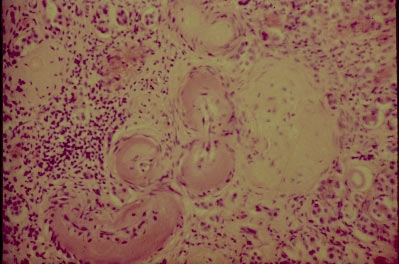
Рис. 10-9. Артериолосклеротический нефросклероз. Гиалиноз стенок приносящих артериол и клубочков, склероз и лимфоцитарная инфильтрация стромы, атрофия эпителия канальцев. Окраска гематоксилином и эозином (x120).
● Гипертоническая ретинопатия. Для гипертонической болезни характерен гиалиноз сосудов сетчатки глаз. Постоянный признак гипертонической ретинопатии — отёк соска зрительного нерва («застойный сосок») и окружающих его отделов сетчатки, иногда очаговая отслойка и кровоизлияния в сетчатку глаза.
ЗЛОКАЧЕСТВЕННАЯ ГИПЕРТОНИЧЕСКАЯ БОЛЕЗНЬ
Злокачественная гипертоническая болезнь — не самостоятельное заболевание, а вариант течения гипертонической болезни. От доброкачественной формы её отличает более высокий уровень АД — например, 220/140 мм рт.ст., причём рост АД быстро прогрессирует. Характерны повторные гипертонические кризы, фибриноидный некроз артериол и образование аневризм их стенок.
Злокачественной формой гипертонической болезни чаще страдают мужчины в возрасте 30–50 лет, но иногда и лица моложе 30 лет. Эта форма заболевания может возникать изначально или в результате трансформации доброкачественной гипертонической болезни.
Клинические проявления: резкая головная боль, зрительные нарушения, кровоизлияния в сетчатку глаз, часто признаки сердечной и почечной недостаточности, гематурия как результат фибриноидного некроза приносящих артериол и петель клубочков почек. Изредка бывает гипертензивная энцефалопатия в виде отёка мозга с потерей сознания.
Морфологические изменения в виде гиалиноза и сегментарного фибриноидного некроза возникают в артериолах всех органов, однако основной орган-мишень — почки. Патологию интерлобулярных почечных артерий при злокачественной гипертензии иногда называют пролиферативным эндартериитом. Однако в этом случае возникает не воспаление, а утолщение стенок артерий за счёт пролиферации гладкомышечных клеток и склероза внутренней оболочки. При этом коллагеновые волокна расположены концентрически вокруг резко стенозированного просвета сосуда (луковичный эндартериит). Стойкая ишемия почечной ткани активирует ренин-ангиотензин-альдостероновую систему. В кровь попадают высокие концентрации вазоконстрикторов, в том числе ангиотензина II, норадреналина, вазопрессина, а также альдостерона, в связи с чем у больных возможны вторичный альдостеронизм и гипокалиемия.
Фибриноидный некроз стенок приносящих артериол и капиллярных петель клубочков вызывает мелкие кровоизлияния, клеточную реакцию и склероз клубочков и стромы. Возникает злокачественный нефросклероз Фара, он быстро прогрессирует с развитием почечной недостаточности. В настоящее время злокачественная гипертензия относительно редка.
ОСЛОЖНЕНИЯ И ИСХОДЫ
Содержание раздела «Осложнения и исходы» смотрите в книге.
СИМПТОМАТИЧЕСКИЕ ГИПЕРТЕНЗИИ
Симптоматические (вторичные) гипертензии диагностируют у 5–6% пациентов с различными заболеваниями. Выделяют несколько групп симптоматических гипертензий: ренальные, эндокринные, кардиоваскулярные, нейрогенные и др.
● Ренальные гипертензии составляют 12–15% всех гипертензий. Они связаны с заболеваниями паренхимы почек, их сосудов, либо аномалиями развития почек. Существуют следующие группы заболеваний.
◊ Ренопаренхиматозные заболевания: хронический гломерулонефрит, пиелонефрит, диабетический гломерулосклероз, поражение почек при амилоидозе, туберкулёзе, ревматических болезнях, интерстициальном нефрите, нефропатии беременных, гипернефроидном раке, нефробластоме (опухоли Вильмса) и др.
◊ Реноваскулярные заболевания связаны с нарушением кровотока по почечным артериям: атеросклеротический стеноз почечных артерий, их фиброзно-мышечная дисплазия, тромбоз или эмболия магистральных сосудов почек, патологические процессы, сдавливающие почечные артерии извне и др.
◊ Аномалии развития почек: апластическая и гипопластическая почка, поликистоз и дистопия почек, гидронефроз, мегауретр и др.
● Эндокринные гипертензии составляют 2–3% причин артериальной гипертензии. Они бывают следующих видов:
надпочечниковые — при аденоме коры надпочечников, первичном альдостеронизме, болезни и синдроме Иценко–Кушинга, феохромоцитоме, феохромобластоме и др.;
гипофизарные — при акромегалии, АКТГ-зависимые;
тиреоидные и паратиреоидные при гипертиреозе и гиперпаратиреозе;
климактерическая;
карциноидный синдром.
● Кардиоваскулярные (гемодинамические) гипертензии диагностируют примерно в 2% случаев. Их причины:
патология аорты (её коарктация, атеросклероз, недостаточность клапанов аорты);
нарушения гемодинамики (застойная недостаточность кровообращения, полная атриовентрикулярная блокада, эссенциальный гиперкинетический синдром, пороки сердца);
эритремия;
нейрогенные гипертензии, связанные с различными заболеваниями головного мозга, полиневритами;
медикаментозные гипертензии (при приёме глюкокортикоидов, минералокортикоидов, контрацептивов и др.);
гестоз беременных;
гипертензии органов (лёгочная, портальная гипертензия и др.).
