
- •Міністерство охорони здоров'я україни криворізький медичний коледж, заснований на спільній власності територіальних громад сіл, селищ і міст дніпропетровської області
- •Пояснювальна записка
- •Клінічний протокол медичного догляду за здоровою дитиною віком до 3 років
- •1. Загальні положення
- •1.1. Цілі і завдання Протоколу
- •1.2. Основні поняття і терміни
- •2. Порядок проведення обов’язкових профілактичних медичних оглядів дитини віком до 3 років
- •2.1. Загальні положення
- •2.3.3. Оцінка вигодовування та харчування
- •2.3.4. Оцінка фізичного розвитку
- •1) Дитини
- •2) Матері
- •Калорійність, яка повинна бути забезпечена продуктами прикорму(ккал/день)
- •3.2. Вигодовування дитини віком до 6 місяців
- •3.2.1. Загальні положення.
- •3.2.2. Оцінка грудного вигодовування
- •3.2.3. Консультування матері з вигодовування дитини віком до 6 місяців
- •3.3. Вигодовування та харчування дитини віком 6-12 місяців
- •3.3.1. Загальні положення
- •3.3.2. Правила введення прикорму
- •3.3.3. Продукти прикорму
- •3.3.4. Частота введення прикорму
- •3.3.5. Оцінка харчування дитини віком 6-12 місяців
- •3.3.6. Консультування матері з вигодовування та харчування дитини від 6 до 12 місяців
- •3.4. Харчування дитини у віці від 12 місяців до 3-х років
- •3.4.1.Загальні положення
- •Консультування матері з харчування дитини від 12 місяців до 3 років
- •Штучне та змішане вигодовування
- •Орієнтовний добовий об’єм їжі для дитини віком до 12 місяців
- •4. Фізичний розвиток дитини Оцінка фізичного розвитку.
- •4.3. Графіки фізичного розвитку
- •Інтерпретація показників фізичного розвитку
- •4.6. Тактика при виявленні відхилень у фізичному розвитку дитини
- •5. Психомоторний розвиток дитини
- •5.1. Загальні положення
- •Оцінка психомоторного розвитку дитини раннього віку
- •Орієнтовна схема введення продуктів та страв прикорму при природньому вигодовуванні дітей першого року життя*
- •Методика перевірки безумовних рефлексів
- •Міністерство охорони здоров'я україни наказ
- •1. Послідовність дій при здійсненні медичного догляду за здоровою новонародженою дитиною в пологовій залі.
- •2. Тепловий ланцюжок.
- •2.1. Організаційні умови забезпечення підтримки теплового ланцюжка.
- •4) Грудне вигодовування. [a].
- •5) Відкласти зважування та купання. [b].
- •6) Правильно одягнути та загорнути дитину. [а].
- •7) Цілодобове спільне перебування матері та дитини [a]
- •8) Транспортування в теплих умовах. [b]
- •3.4. Бактеріологічне дослідження фекалій, посівів зі шкіри пуповини, тощо.
- •3.5. Додаткове обстеження новонародженого (лабораторні, рентгенологічні, узд, консультації лікарів-спеціалістів тощо)
- •3.7.Зважування новонародженого.
- •5. Спільне перебування матері та новонародженого [а].
- •5.1. Організаційні умови забезпечення спільного перебування матері та новонародженого.
- •5.2. Абсолютні протипоказання до спільного перебування матері та дитини:
- •6. Догляд за дитиною, яка народилась шляхом операції кесаревого розтину
- •7. Раннє грудне вигодовування.[a].
- •7.1. Прикладання дитини до грудей матері. Ознаки правильного прикладання дитини до грудей:
- •7.2. Як допомогти матері правильно прикласти дитину до грудей:
- •7.3. Основні способи положення дитини біля грудей
- •Iіі. Інші положення
- •8. Догляд за пуповиною, пуповинним залишком, пупковою ранкою.
- •8.1. Організаційні умови та фізіологічне обґрунтування догляду за пуповиною, пуповинним залишком та пупковою ранкою.
- •8.2. Перетинання та клемування пуповини в пологовій залі (операційній):
- •8.3. Догляд за пуповинним залишком [a].
- •8.4. Догляд за пуповинним залишком (пупковою ранкою) після виписки з пологового стаціонару.
- •9. Догляд за шкірою
- •9.1. Загальні положення.
- •9.2. Організаційні умови здійснення догляду за шкірою.
- •10. Профілактика геморагічної хвороби новонародженого (гхн) [а]
- •11.Вакцинація
- •11.1. Вакцинація новонароджених проти гепатиту b.
- •11.2.Вакцинація новонароджених проти туберкульозу.
- •12. Скринінгове обстеження.
- •12.2. Обстеження новонародженого на вроджений гіпотиреоз.
- •14. Виписка новонародженого з пологового стаціонару
- •15. Правила миття рук
- •15.1. Основні види обробки рук.
- •15.2. Звичайне миття рук з милом.
- •15.3. Гігієнічна антисептика.
- •15.4. Використання рукавичок.
- •Міністерство охорони здоров'я україни наказ
- •Протокол медичного догляду за новонародженою дитиною з малою масою тіла при народженні
- •Цілі та завдання клінічного протоколу
- •1. Визначення
- •2. Основні проблеми новонародженої дитини з малою масою тіла при народженні
- •3.Організація медичної допомоги новонародженій дитині з малою масою тіла при народженні
- •3.1. Пологова зала
- •3.2. Тепловий ланцюжок
- •3.3. Рутинні медичні втручання
- •3.5. Оцінка ризиків та запобігання розвитку патологічних станів
- •4. Спільне перебування матері та новонародженої дитини з малою масою тіла при народженні
- •4.1. Організаційні умови забезпечення спільного перебування матері та новонародженої дитини з малою масою тіла при народженні
- •4.2. Особливості догляду за новонародженою дитиною з малою масою тіла при народженні
- •5. Догляд за новонародженою дитиною з малою масою тіла при народженні після операції кесаревого розтину
- •6. Профілактичні заходи
- •7. Годування новонародженої дитини з малою масою тіла при народженні
- •7.4. Грудне вигодовування
- •7.5 Годування дитини з чашки
- •7.6. Годування дитини через зонд
- •8. Щеплення дитини з малою масою тіла при народженні
- •Скринінгові обстеження новонароджених з малою масою тіла при народженні
- •Обстеження новонародженого з малою масою тіла при народженні на фенілкетонурію (фку):
- •9.2 Обстеження новонародженого з малою масою тіла при народженні на вроджений гіпотиреоз (вгт):
- •10. Критерії виписки дитини з малою масою тіла при народженні
- •11. Заповнення медичної документації
- •Рекомендовані об’єми ентерального і парентерального харчування в залежності від маси тіла дитини при народженні і доби життя (вооз, isbn 9241590351)
- •Догляд за новонародженими з малою масою тіла при народженні за методом "Мати-кенгуру"
- •1. Завдання методу ”Мати-кенгуру”
- •2. Переваги методу „Мати-кенгуру”
- •Календар профілактичних щеплень в україні і. Загальні положення
- •1. Календар профілактичних щеплень за віком
- •2. Щеплення дітей з порушенням цього Календаря
- •3. Щеплення віл-інфікованих осіб
- •Перелік можливих несприятливих подій після імунізації, що потребують подальшого розслідування
- •Згода на збір та обробку персональних даних
- •Порядок забезпечення належних умов зберігання, транспортування, приймання та обліку вакцин, анатоксинів та алергену туберкульозного в Україні
- •I. Загальні положення
- •II. Структура „холодового ланцюга”
- •Ііі. Вимоги до транспортування вакцин, анатоксинів та алергену туберкульозного
- •26 Грудня 2007 р.
- •Організація медичної допомоги дітям, народженим віл-інфікованими матерями
- •Універсальні методи професійної профілактики інфекцій, що передаються через кров, у тому числі віл-інфекції
- •Пам'ятка з питань особливостей перебігу вагітності при віл-інфекції
- •Пам'ятка щодо догляду за новонародженим, народженим віл-позитивною мамою
7.6. Годування дитини через зонд
7.6.1. Уразі неможливості грудного вигодовування або годування з чашки, необхідно розпочати годування дитини через зонд.
7.6.2. Використовують наступні способи введення зонду:
1) орогастральний (рис.5 А);
2) назогастральний у разі, якщо у дитини адекватне самостійне дихання регулярне (рис. 5).

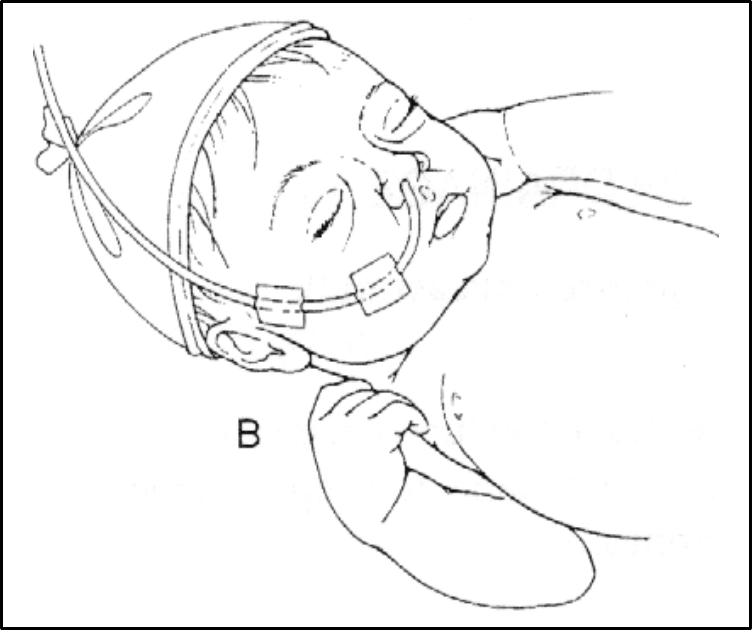
Рис. 5. Введення орогастрального (А) і назогастрального (В) зондів для вигодовування дитини з малою масою тіла при народженні
7.6.3. Практичні аспекти годування через зонд:
1) введення зонду– це стерильна процедура, яка вимагає дотримання належних вимог;
2) слід підготувати необхідне обладнання та матеріали для введення зонду:
а) зонд для дитини: з вагою < 2000,0 грамів № 5-F, з вагою > 2000,0 грамів - №8-F;
б) стерильні шприци 2 мл і 5 мл для аспірації вмісту шлунку;
в) сантиметрову стрічку;
г) лейкопластир;
д) ножиці;
ж) для ін’єкцій або стерильний розчин NaCl 0,9%;
е) чашку з грудним молоком.
3) обробіть руки та надягніть стерильні рукавички;
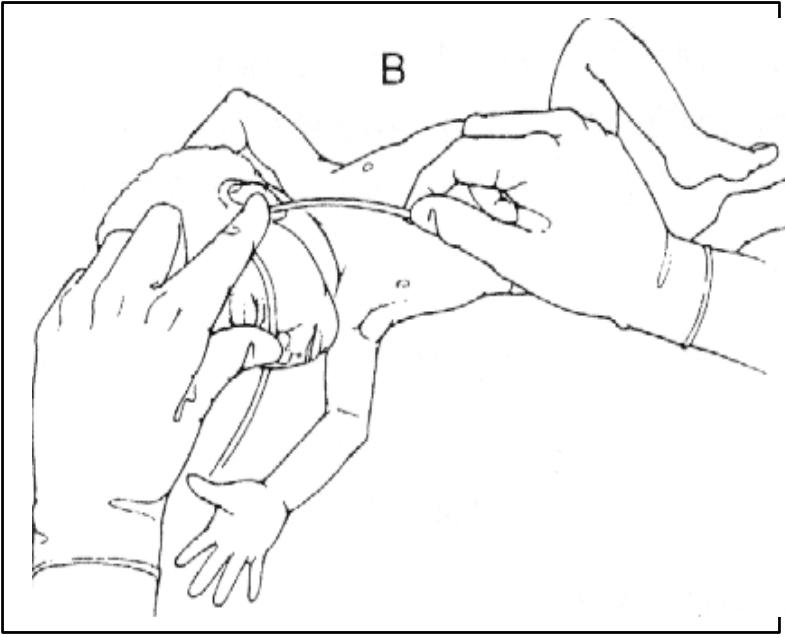
4) заміряйте довжину зонда:
орогастрального: від кута рота до мочки вуха і мечоподібного відростка (схематичне зображення на Рис. 6 А);
назогастрального: від кінчика носа до мочки вуха і мечоподібного відростка (схематичне зображення на Рис.6 В).
5) змочіть кінчик зонда стерильною водою для ін’єкцій або стерильним розчином NaCl 0,9%;
6) помірно зігніть шию дитини і повільно введіть зонд на відміряну довжину через рот або ніздрю;
7) в разі, якщо зонд не проходить легко через ніздрю, витягніть його і спробуйте ввести в іншу ніздрю;
8) в разі невдачі введіть зонд через рот. Ніколи не прикладайте зусиль для проштовхування зонда для запобігання травми;
9) зафіксуйте зонд за допомогою лейкопластиря (рис. 5 А і В);
10) перевірте місце знаходження зонду. Для цього шприцом введіть у зонд 1-2 мл повітря і стетоскопом вислуховуйте над шлунком рух повітря по зонду. Якщо шум вислуховується – кінчик зонда знаходиться в шлунку. В разі відсутності шуму повітря – негайно витягніть зонд і повторіть процедуру;
1
 1)
недоцільно встановлювати нового зонду
на кожне годування, тому що це підвищує
ризик травми, інфікування та апное; при
дотриманні всіх положень зонд може
функціонувати до 3 діб.
1)
недоцільно встановлювати нового зонду
на кожне годування, тому що це підвищує
ризик травми, інфікування та апное; при
дотриманні всіх положень зонд може
функціонувати до 3 діб.
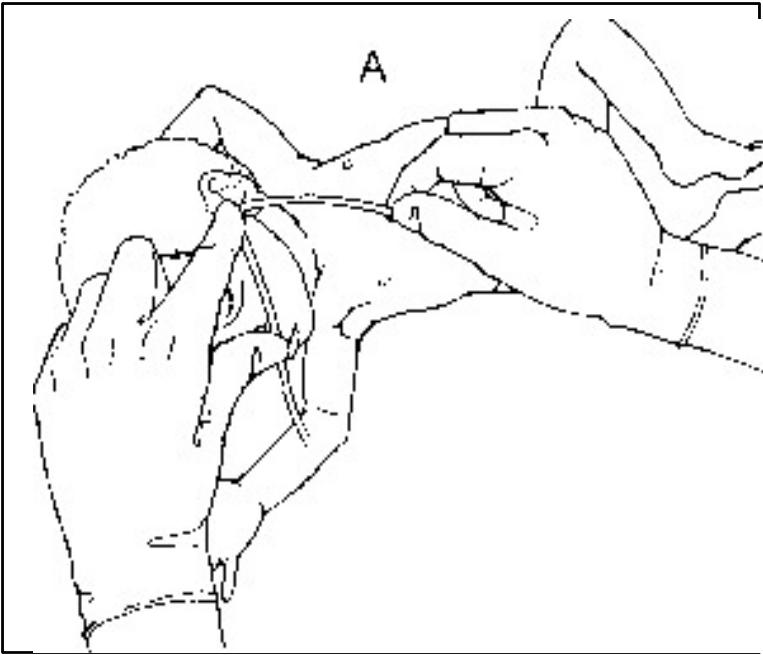
Рис. 6. Замірювання довжини зонда: орогастрального (А) і назогастрального (В)
7.6.4. Методика годування через зонд:
1) візьміть стерильний шприц і витягніть з нього поршень;
2) приєднайте шприц до зонду і налийте в нього розраховану кількість зцідженого грудного молока;
3) допоможіть матері правильно покласти дитину: рот дитини повинний бути на рівні соска і відкритий;
4) шприц з молоком тримайте на відстані 5-10 сантиметрів над дитиною;
5) продовжуйте годування протягом не менше 10-15 хвилин;
6) під час годування молоко повинно повільно стікати з шприца;
7) регулюйте швидкість стікання молока під час годування, поступово змінюючи відстань між шприцом і дитиною (піднімаючи і опускаючи його);
8) не використовуйте введення молока під тиском!;
9) при годуванні через зонд ретельно спостерігайте за станом дитини: кольором шкіри і слизових оболонок, частотою і характером дихання;
10) під час годування через зонд можливе прикладання дитини до грудей в залежності від її клінічного стану (рис.7);
11) як тільки дитина почне „підсмоктувати” зонд, необхідно якомога скоріше перейти на годування дитини з чашки або грудьми.
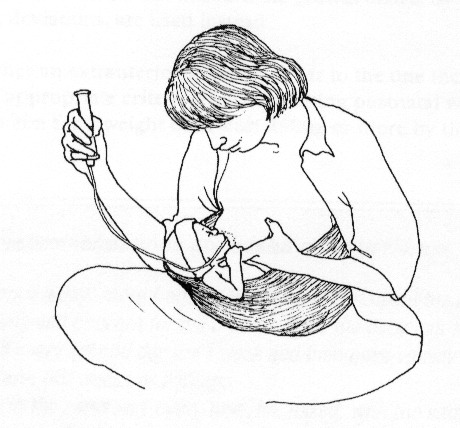
Рис. 7. Прикладання дитини до грудей під час годування через зонд
