
- •II этап – территориальное медицинское объединение (тмо).
- •III этап – областная больница и медицинские учреждения области.
- •Структура санитарно-эпидемиологической службы
- •В состав эпидемиологического отдела входят:
- •Основные функции цехового терапевта:
- •IV. Организация и проведение своевременных и качественных профосмотров.
- •V. Отбор и диспансеризация больных.
- •VI. Диспансеризация здоровых.
- •VII. Участие в работе врачебно-инженерной бригады (виб).
- •Задачи виб:
- •VIII. Участие в составлении единого комплексного плана оздоровительных мероприятий на промпредприятии.
- •IX. Лечебная функция цехового врача.
- •Основные функции асу в здравоохранении:
- •Цели асу в здравоохранении:
- •Основные этапы создания асу:
- •Основные проблемы внедрения асу в здравоохранении:
- •Практическое применение асу:
- •Госпитальная информационная система (гис), как пример асу.
- •Концепция построения гис.
- •Автоматизированные рабочие места гис.
- •Арм «Регистратура» (рис. 2):
- •Арм «Терапевт» (рис. 3):
- •Арм «Стоматолог»:
- •Арм «Главная медсестра стоматологии»:
- •Арм «Лаборатория»:
- •Арм «Ультразвуковая диагностика»:
- •Арм «Функциональная диагностика»:
- •Арм «Заместитель главного врача»:
- •Арм «Старшая медсестра»:
- •Сервисные функции арм.
86 Содержание лечебно-профилактической работы:
1) контроль за проведением дородовых патронажей беременных и проведение послеродовых патронажей детей своего участка
2) систематическое наблюдение за здоровыми и больными детьми
3) контроль за выполнением родителями лечебных назначений
4) проведение ежемесячных профилактических прививок детям, не посещающим дошкольные учреждения, приглашает детей на прививку в поликлинику
5) проводит врачебные осмотры детей, состоящих на диспансерном учете согласно плану диспансеризации
6) проводит беседы с родителями на участке и в поликлинике по вопросам развития и воспитания здорового ребенка и профилактике заболеваний
7) принимает участие в организации санитарно-просветительных выставок в поликлинике, уголков здоровья.
Основная документация в детской поликлинике:
а) история развития ребенка ф.112/у
б) контрольная карта диспансерного наблюдения больных детей ф.030/у
в) контрольная карта диспансерного наблюдения здоровых детей ф. 131/у
г) карта профилактических прививок ф. 063/у
д) журнал учета профилактических прививок ф. 064/у
е) талон на прием к врачу ф. 025-4/у
ж) книга записи вызовов врача на дом ф. 031/у
з) справка для получения путевки ф. 070/у
и) санаторно-курортная карта для детей и подростков ф. 076/у
к) статистический талон для регистрации заключительных (уточненных) диагнозов ф. 025-2/у
л) направление на консультацию и во вспомогательные кабинеты ф. 028/у
м) экстренное извещение об инфекционном заболевании, пищевом, остром профессиональном отравлении, необычной реакции на прививку ф. 058/у
н) журнал учета инфекционных заболеваний ф. 060/у
о) справка о временной нетрудоспособности студентов, учащихся профтехучилищ о болезни, карантине ребенка, посещающего школу, детские дошкольные учреждения ф. 095/у и др.
87 Детские больницы: - по мощности – различное число коек,
- по профилю – многопрофильные, специализированные,
- по административно-территориальному признаку - городская, областная, республиканская, как отделения районной больницы.
Особенности:
Порядок госпитализации → документы:
направление,
выписка из истории развития ребенка,
справка об отсутствии контактов (срок действия 24 часа),
справка о прививках.
Боксированнность
Формирование палат по характеру заболевания, полу, возрасту (для недоношенных, для новорожденных, для детей до 1 года, для детей младшего возраста, для детей старшего возраста).
Условия для совместного пребывания матери и ребенка (до 3 лет)
Организация воспитательной работы (должности педагогов-воспитателей)
Большое значение имеет соблюдение санитарно-эпидемиологического режима
Перспективы (общие) для стационаров:
повышение интенсивности диагностики и лечения (уменьшение дублирования, внедрение новых технологий, инвазивных методов),
стандартизация,
рациональное использование коечного фонда (сокращение, реструктуризация, стационарзамещающие технологии),
уменьшение объемов госпитализации,
этапность.
Организация специализированной помощи детям.
Существующие нормативы не позволяют иметь в каждой поликлинике (больнице) врачей всех узких специальностей. В связи с чем, используется городской, межрайонный принцип (контрацентрация в одной или нескольких поликлиниках). Объединение специализированной помощи на базе консультативно-диагностических центров и узкоспециализированных центров (например, центр репродуктивного здоровья), в том числе и со стационаром .
Детские отделения специализированных диспансеров (например, психоневрологический, наркологический, противотуберкулезный, дерматовенерологический и т.п.),
Детские отделения специализированных многопрофильных больниц (травматологические, кардиохирургические).
Нормативные документы.
Приказ МЗ СССР № 60 от 19 января 1983г. О дальнейшем совершенствовании амбулаторно-поликлинической помощи детскому населению в городах (положения: О детской городской поликлинике – отделении, О главном враче детской городской поликлиники; инструкции: Об организации лечения детей на дому, О санитарно-просветительной работы детской городской поликлиники).
Постановление СМ БССР № 7 от 10 января 1990г. О мерах по улучшению охраны здоровья детей.
Приказ МЗ РБ № 384 от 28 декабря 1998г. Об организации амбулаторно-поликлинической помощи взрослому и детскому населению и мерах по введению врача общей практики.
Приказ МЗ РБ № 140 от 11 августа 2003г. О проведении диспансеризации детей, проживающих в сельской населенных пунктах и городских населенных пунктах районного подчинения.
Приказ МЗ СССР № 95 от 2 февраля 1978г. О дополнениях штатных нормативов медицинского персонала детских городских поликлиник (отделений).
Приказ МЗ РБ № 24 от 8 февраля 1993г. О штатных нормативах учреждений охраны материнства и детства.
Приказ МЗ РБ № 132 от 14 июля 1993г. О совершенствовании медико-санитарного обеспечения подростков, учащейся молодежи и призывников (положение о подростковом кабинете, отделении, передачи детей из детских поликлиник во взрослую поликлинику и т.п.)
Приказ МЗ РБ № 45 от 18 февраля 1998г. О мерах по улучшению организации и качества медицинского обеспечения подростков, допризывников и призывников, медосвидетельствования граждан, призываемых на срочную военную службу.
Приказ Министерства спорта и туризма, МЗ, Министерства образования РБ № 1136/219/482 от 3 августа 1998г. О совершенствовании лечебного контроля за детьми, подростками, учащимися и студентами.
Приказ МЗ РБ № 55 от 25 февраля 1998г. О совершенствовании медико-санитарного контроля за состоянием здоровья и условиями обучения детей 6-летнего возраста.
Приказ МЗ РБ № 333 от 3 декабря 1998г. О мерах повышения эффективности физического воспитания дошкольников, учащихся и студентов.
Приказ МЗ СССР № 383 от 28 июня 1989г. О совершенствовании организации работы консультаций Брак и семья (положение О консультации Брак и семья, перечень медицинской документации данной консультации).
Приказ МЗ РБ № 212 от 22 июня 1998г. Об укреплении репродуктивного здоровья населения.
Календарь профилактических прививок: Приказ МЗ РБ № 1 от 2 января 1995г. (организация проведения, противопоказания, расследование осложнений вакцинации, совершенствование иммунопрофилактики).
Приказ МЗ РБ № 178 от 21 декабря 1995г. О профилактике внутрибольничных гнойно-воспалительных заболеваний у новорожденных и родильниц.
По специальностям и проблемам:
стоматологическая помощь (о детской стоматологической поликлиники): приказ МЗ СССР № 1166 от 10.12.1976г.
о положении о детском стоматологе приказ МЗ СССР № 1633 от 24.12.1985г.
онкопедиатрической помощи: приказ МЗ РБ № 181 от 30.09.1992г.
лечебно-воспитательной работе в домах ребенка (положение о доме ребенка): № 78 от 11.05.1993г.
офтальмологическая помощь: № 6 от 10.01.1994г.
психиатрической помощи: № 23 от 21.01.1994г.
стомийной помощи: № 79 от 20.05.1996г.
неврологической помощи: № 129 от 25.07.1996г.
по улучшению медицинской помощи детям больным муковисцедозом: № 70 от 11.12.2001г.
88 Охрана материнства и детства – система государственных, общественных и медико-социальных мероприятий, обеспечивающих условия для рождения здорового ребенка, всестороннего развития подрастающего поколения, а также предупреждение и лечение болезней у женщин и детей. (Сеть детских дошкольных учреждений, школ; доступность продуктов питания; обеспеченность детей одеждой, обувью; жилищные условия; государственные пособия и доступность медицинской помощи детям и женщинам).
Правовая основа:
Конституция.
Законы: трудовой кодекс, кодекс о браке и семье;
Закон о правах ребенка (1994).
Закон о социальной защите инвалидов (2000).
Закон о социальном страховании (1992).
«Чернобыльские законы» и др.
Законы по здравоохранению.
Конституция РБ 1994г. (с изменениями и дополнениями) принята на республиканском референдуме 24 ноября 1996г.
Ст. 32. Брак, семья, материнство, отцовство и детство находятся под защитой государства…
Ст. 45. Гражданам Республики Беларусь гарантируются права на охрану здоровья, включая бесплатное лечение в государственных учреждениях здравоохранения.
Кодекс РБ о браке и семье № 287-3 от 9 июля 1999г.
Разделы:
Общие положения
Брак
Семья
Охрана детства
Акты гражданского состояния
Применение законодательства к иностранным гражданам и лицам без гражданства
Трудовой кодекс РБ. (№ 296-3 от 26 июля 1999г.) 6 разделов, 36 глав. Глава 19 (из 10 статей). Особенности регулирования труда женщин и работников, имеющих семейные обязанности.
Ст. 262 работы, на которых запрещается применение труда женщин.
Ст. 263 запрещение и ограничение ночных, сверхурочных работ, работ в государственные праздники, праздничные и выходные дни, направления в служебную командировку женщин.
Ст. 264 перевод на более легкую работу беременных женщин и женщин, имеющих детей в возрасте до полутора лет.
Ст. 265 дополнительный свободный от работы день.
Ст. 266 отпуска женщинам, усыновившим (удочерившим) детей.
Ст. 267 перерывы для кормления ребенка.
Ст. 268 гарантии при заключении и прекращении трудового договора для беременных женщин и женщин, имеющих детей.
Ст. 269 выдача беременным путевок в санатории и дома отдыха и оказания им материальной помощи.
Ст. 270 дополнительные гарантии работающим у нанимателей, преимущественно применяющих труд женщин.
Ст. 271 гарантии отцам, другим родственникам ребенка, опекунам (попечителям).
Закон РБ Об основах государственного социального страхования № 3563-XII от 31 января 1995г.
Ст. 9 Страховые случаи: беременность, рождение ребенка, уход за ребенком до 3-х лет.
Закон РБ О государственных пособиях семьям, воспитывающим детей (№ 1898-XII от 30 октября 1992г).
Статья 2. Виды государственных пособий.
Назначаются пособия:
по беременности и родам;
в связи с рождением ребенка;
матери, ставшей на учет до 12-недельного срока беременности;
по уходу за ребенком в возрасте до 3 лет;
на детей:
в возрасте от 3 до 6 лет;
в возрасте от 6 до 13 лет;
в возрасте от 13 до 16 лет (учащихся дневных средних школ, гимназий, лицеев и других подобного типа учебных заведений до их окончания, а также учащихся, обучающихся за счет личных средств в высших, средних специальных учебных заведениях и на курсах, работающих по режиму учебных заведений в дневное время, и не получающих стипендий – до 18 лет);
по уходу за больным ребенком;
по уходу за ребенком в возрасте до 3 лет в случае болезни матери;
по уходу за ребенком-инвалидом в возрасте до 16 лет;
при санаторно-курортном лечении детей-инвалидов;
на детей в возрасте до 16 лет, инфицированных вирусом иммунодефицита человека или больных СПИДом.
Статья 3. Надбавки к государственным пособиям.
Надбавки к государственным пособиям устанавливаются:
на детей одиноким матерям, разведенным мужчинам и женщинам, если один из родителей уклоняется от уплаты алиментов, либо в других случаях, предусмотренных законодательством, когда взыскание алиментов невозможно;
на детей одиноким матерям из числа детей-сирот и детей оставшихся без попечения родителей – бывших воспитанников детских домов (школ-интернатов);
на воспитываемых в семье детей-инвалидов в возрасте до 16 лет;
на детей военнослужащих срочной службы.
Статья 4. Средства на выплату пособий.
Выплата государственных пособий и надбавок к ним производится за счет средств, отчисляемых на государственное социальное страхование, и государственного бюджета.
Статья 5. Изменение размера пособий.
Размер пособия подлежит индексации и приводится в соответствии с изменением минимальной заработной платы в порядке и размерах, определяемых действующим законодательством Республики Беларусь.
Статья 6. Право на пособие.
Право на пособие по беременности и родам имеют женщины, занятые на любой работе, где они подлежат государственному социальному страхованию.
89 Особенность оказания лечебно-профилактической помощи сельскому населению:
1) этапность оказания помощи;
2) передвижные виды врачебной медицинской помощи (выездные врачебные бригады).
Этапы оказания лечебно-профилактической помощи сельскому населению и основные организации:
I этап -– ранее - сельский врачебный участок (СВУ), включающий комплекс медицинских учреждений:
а) участковую больницу (сельскую врачебную амбулаторию, СВА)
б) фельдшерско-акушерский пункт (ФАП)
в) здравпункты (при наличии промышленного предприятия на обслуживаемой территории).
В настоящее время СВУ нет, СВА и участковые больницы - филиалы ЦРБ. ФАП-ы - филиалы врачебной амбулатории.
Основная функция этапа: оказание первой доврачебной помощи, первой квалифицированной врачебной помощи с возможными элементами специализированной медицинской помощи.
ФАПы - создаются для медицинского обслуживания 400 человек и более при расстоянии 2 км и более от медицинского учреждения. При обслуживании более 400 чел. в штатах ФАПа положены: 1 должность фельдшера или акушерки или медицинской сестры и 0,5 должности санитарки. Затраты на ФАПы - 1,5-2,0% от бюджета ЗО района.
Функции ФАПа:
- оказание доврачебной медицинской помощи и своевременное выполнение назначений врача;
- проведение профилактической работы и противоэпидемической работы;
- организация патронажа беременных женщин, детей,
- проведение мероприятий по снижению младенческой и материнской смертности;
- гигиеническое обучение и воспитание населения.
Сельский врачебный участок (СВУ) - обслуживал 7-9 тысяч населения в радиусе 7-9 км.
Участковая больница – это основное учреждение на СВУ, состоит из стационара и амбулатории. В зависимости от числа коек может быть I категории – на 75-100 коек, II – 50-75 коек, III – 35-50, IV – 25-35 коек. В участковой больнице оказываются все виды квалифицированной лечебно-профилактической помощи. Значительная работа ведется по охране здоровья женщин и детей, внедрению современных методов профилактики, диагностики, лечения.
Все виды лечебно-профилактической помощи беременным женщинам, матерям и детям оказывает врач участковой больницы. Если врачей несколько, то один из них отвечает за состояние здоровья детей и женщин на данном участке.
Коечная емкость сельской участковой больницы - 27-29 коек.
II этап – территориальное медицинское объединение (тмо).
Руководят ТМО главный врач ТМО (он же является главным врачом ЦРБ) и его заместители:
заместитель по медицинскому обслуживанию населения (он же заведующий организационно-методическим кабинетом);
заместитель по медицинской части (при числе коек 100 и более);
заместитель по медико-социальной экспертизе и реабилитации (при числе обслуживаемого населения не менее 30000 человек);
заместитель по родовспоможению и детству (при числе обслуживаемого населения не менее 70000 человек);
заместитель по экономическим вопросам;
заместитель по административно-хозяйственной части.
В состав медицинского совета входят: главный врач, его заместители, главный врач Центра гигиены и эпидемиологии, заведующий центральной районной аптекой, ведущие специалисты района, председатель райкома профсоюза медицинских работников, председатель общества Красного Креста и Красного Полумесяца.
ТМО – это комплекс ЛПУ, функционально и организационно связанных между собой. В состав ТМО могут входить:
поликлиники (взрослые, детские, стоматологические);
женские консультации, диспансеры, стационары, родильные дома;
станции скорой медицинской помощи;
детские санатории и другие учреждения.
Задачи ТМО – обеспечение доступной и квалифицированной лечебно-профилактической помощи населению.
Основными лечебно-профилактическими учреждениями II этапа являются центральная районная больница (ЦРБ) и другие учреждения района.
Структура ЦРБ:
Поликлиника со специализированными отделениями (до 20 специальностей врачей).
Стационар.
Отделение скорой помощи.
Патологоанатомическое отделение.
Организационно-методический кабинет.
Вспомогательные структурные подразделения.
Задачи ЦРБ:
1. Обеспечение населения райцентра, района квалифицированной специализированной медицинской помощью.
2. Оперативное, организационно-методическое руководство, контроль за деятельностью всех учреждений здравоохранения района.
3. Планирование, финансирование деятельности медучреждений.
4. Проведение мероприятий, направленных на повышение качества медицинской помощи.
5. Повышение квалификации медицинских кадров.
Средняя коечная емкость ЦРБ 300-320 коек.
За организацию лечебно-профилактической помощи женщинам и детям на данном этапе несет ответственность районный педиатр и районный акушер-гинеколог. При численности населения района более 70 000 человек назначается должность заместителя главного врача по детству и родовспоможению – опытный педиатр или акушер-гинеколог.
Амбулаторная стоматологическая помощь на II этапе может оказываться в стоматологических поликлиниках и стоматологических отделениях поликлиники ЦРБ. Стационарная стоматологическая помощь в стоматологическом отделении стационара ЦРБ или на специальных койках для стоматологических больных в хирургическом отделении.
III этап – областная больница и медицинские учреждения области.
Областная больница – это крупное многопрофильное лечебно-профилактическое учреждение, оказывающее в полном объеме высококвалифицированную узкоспециализированную помощь жителям области. Это центр организационно-методического руководства медицинскими учреждениями, размещенными на территории области, база специализации и повышения квалификации врачей и среднего медицинского персонала.
Структура областной больницы:
Стационар.
Консультативная поликлиника.
Прочие подразделения (кухня, аптека, морг).
Организационно-методический отдел с отделением медицинской статистики.
Отделение экстренной и планово-консультативной помощи.
Общежитие для медицинских работников.
Коечная емкость областной больницы взрослой - 1000-1100 коек, детской - 400 коек.
Консультативная поликлиника оказывает населению высококвалифицированную, узкоспециализированную медицинскую помощь, осуществляет выездные консультации, по телефону – заочные консультации, анализирует деятельность лечебно-профилактических учреждений, расхождение диагнозов направивших учреждений и поликлиники, диагнозов поликлиники и стационара, анализ ошибок. Не имеет право выдавать больничный.
Детское и женское население области получает в консультативной поликлинике все виды квалифицированной специализированной врачебной помощи. Стационарная помощь женщинам оказывается в областных родильных домах, областных диспансерах и других медицинских учреждениях области.
90 АМБУЛАТ. И СТАЦ. ГИНЕКОЛ. ПОМОЩЬ
Учреждения: роддом, родильные отделения общих больниц, женская консультация, гинекологические больницы, которые создаются в больших городах; НИИ акушерства и гинекологии, санатории для беременных, гинекологических больных, матери и ребенка; медико-генетические консультации (профилактикаЮ раннее выявление различных наследственных заболеваний); консультация «Семья и брак»; ФАП – 1-ая медицинская помощь. Стационарная помощь женщинам, роженицам и детям оказывается в роддоме.
Главная особенность роддома – соблюдение п/эпидемического режима.
Имеется 2 отделения: а) приемное для беременных, рожениц и б) приемное для женщин, прерывающих беременность или имеющих гинекологическую патологию. Акушерское физиологическое и акушерское обсервационное (изолированное) отделение. Имеется родовой блок, палата для новорожденных, операционные, палаты реанимации, реабилитации. Такие же отделы имеет и обсервационное отделение. Есть также гинекологическое отделение, отделение патологии беременности, служба переливания крови, дневной стационар, административно-хозяйственная часть.
Выполняется 3 вида режима:
Сан-гиг режим – санитарных норм и правил;
Лечебно-охранит. режим – оптим. условия пребывания в стационаре (борьба с болью);
П/эпидем. режим – выражается в структуре родильного дома, дважды в год закрывается роддом на 2 недели, проветривание помещений, бк исследование у персонала, соблюдение правил личн. гигиены, регулиров-е потока женщин и т.д.
Участковый акушер гинеколог основную часть рабочего времени проводит на амбулаторном приеме, чередуя приемы в утренние и вечерние часы, а также оказывает помощь на дому женщинам, которые по состоянию здоровья не могут сами явиться в консультацию (в среднем 0.5 часа рабочего времени в день).
Участковый врач акушер-гинеколог имеет следующие расчетные нормативные нагрузки: 5 женщин за 1 час приема, 8 – при профилактических осмотрах, а при работе на дому – 1.25 вызова в час.
Организация амбулаторно-поликлинической гинекологической помощи женщинам:
Организация амбулаторно-поликлинической гинекологической помощи населению предусматривает проведение мероприятий по профилактике гинекологических заболеваний, раннему их выявлению и оказанию лечебной и реабилитационной помощи гинекологическим больным.
Врачи акушеры-гинекологи выявляют гинекологические заболевания или высокий риск их развития при обращении женщин в женскую консультацию, в т.ч. и по поводу беременности, при осмотре женщин на дому (по вызову или при активном посещении врачом), а также при проведении профилактических осмотров в ЖК. Кроме того, выявление гинекологических заболеваний осуществляется также в процессе проведения индивидуальных или массовых профилактических осмотров на предприятиях или в учреждениях и организациях. С этой целью при территориальных поликлиниках организованы смотровые кабинеты. Все женщины с 18 лет, впервые обратившиеся в текущем году в поликлинику, направляются в смотровой кабинет, где акушерка проводит их осмотр. Страдающие гинекологическими заболеваниями или с подозрением на них направляются на консультацию к гинекологу.
Профилактическим гинекологическим осмотрам подлежат девочки-подростки в возрасте 15-18 лет; женщины старше 18 лет, постоянно проживающие в районе деятельности женской консультации; работницы предприятий и учреждений зоны обслуживания данной консультации. Профилактические осмотры проводятся не реже, чем каждые 6 месяцев для женщин до 40 лет, и не реже чем каждые 4 месяца после 40 лет. На каждую женщину, первично обратившуюся в женскую консультацию в связи с жалобами, либо по направлению других специалистов, а также для профилактического осмотра в регистратуре заводится «Медицинская карта амбулаторного больного» (форма №025/у).
По результатам профилактических осмотров врач акушер-гинеколог формирует группы риска, в том числе по развитию возможных нарушений репродуктивной системы: воспалительных процессов половых органов; нарушений менструальной функции; онкологической патологии женской половой сферы. При взятии больных женщин на учет акушер-гинеколог заполняет "Контрольную карту диспансерного наблюдения". Для каждой больной женщины в зависимости от патологии составляется индивидуальный план диспансерного наблюдения, согласно которому женщина наблюдается в женской консультации.
Гинекологические больные, нуждающиеся в стационарном лечении, направляются в соответствующие гинекологические отделения или больницы
91 Внебольничная акушерско-гинекологическая помощь женщинам оказывается в специальных организациях амбулаторно-поликлинического типа, основным из которых является женская консультация. Женская консультация - организация диспансерного типа.
ЖК может быть как самостоятельным организацией, так и структурным подразделением родильного дома, поликлиники, медсанчасти, больницы и т.д. ЖК взаимодействует с акушерско-гинекологическим стационаром, перинатальным центром, взрослой и детской поликлиникой, центром планирования семьи и репродукции, станцией скорой и неотложной медицинской помощи и другими лечебно-профилактическими организациями (медико-генетическая служба, консультативно-диагностические центры, кожно-венерологические, противотуберкулезные диспансеры и др.).
Структура женской консультации: предусмотрено наличие следующих подразделений:
управление;
регистратура;
кабинеты: a) участковых акушеров-гинекологов; б) врачей-специалистов (терапевт, стоматолог);
операционная с предоперационной;
процедурные кабинеты для: a) влагалищных манипуляций; б) внутривенных и подкожных вливаний;
стерилизационная;
диагностическая служба:
a) эндоскопический кабинет;
b) кабинет УЗИ;
c) лаборатория;
кабинет для психопрофилактики и занятий «Школы матерей»;
кабинет контрацепции (планирования семьи);
социально-правовой кабинет.
В число помещений женской консультации входят вестибюль, гардероб для больных и персонала, туалеты для женщин и персонала, кабинет сестры-хозяйки, хозяйственные и служебные помещения.
Задачи женской консультации:
Профилактика акушерской патологии и оказание квалифицированной амбулаторной акушерской помощи женщинам во время беременности и в послеродовом периоде, подготовка к родам, грудному вскармливанию.
Профилактика гинекологической патологии и оказание квалифицированной амбулаторной гинекологической помощи женщинам, девочкам и подросткам.
Диспансеризация женского населения. Подготовка к беременности женщин из группы резерва родов (ГРР).
Проведение мероприятий по контрацепции.
Обеспечение женщин правовой защитой в соответствии с законодательством охране материнства и детства.
Проведение мероприятий по повышению знаний санитарной культуры населения в области охраны репродуктивного здоровья, профилактики материнской и перинатальной заболеваемости и смертности.
Организация работы женской консультации.
1. В крупных городах лучшая по показателям работы ЖК выделяется как базовая, которая кроме обычной работы выполняют функции акушерско-гинекологического поликлинического консультационного центра. В ней оказываются все виды специализированной акушерско-гинекологической помощи (лечение гинекологических заболеваний в детском возрасте, бесплодного брака, эндокринных заболеваний и др.)
2. Работа ЖК строится по участково-территориальному принципу. Один акушерский участок равен примерно двум терапевтическим. Обслуживают акушерско-гинекологический участок акушер-гинеколог и акушерка. Норма нагрузки акушер-гинеколога на приеме в женской консультации - 4,75 посещений в час, при посещении больного на дому - 1,25 в час.
3. Принцип участковости позволяет акушеру-гинекологу осуществлять постоянную связь с участковым терапевтом, терапевтом женской консультации и другими специалистами (принцип преемственности). Это способствует своевременному взятию на учет беременных женщин, решению вопросов о возможности беременности у женщин, страдающих экстрагенитальной патологией, всестороннему их обследованию и установлению соответствующего режима и лечения, а в необходимых случаях и совместного диспансерного наблюдения.
4. Благополучное родоразрешение беременных во многом зависит от своевременной постановки их на учет, регулярности, полноты обследования и качества наблюдения за ними во время беременности.
5. Организация медицинской помощи беременным на амбулаторно-поликлиническом этапе:
а) главный принцип динамического наблюдения за беременными - комплексное обследование, включающее медицинский контроль состояния здоровья женщины, течения беременности, развития плода и оказание профилактической и лечебной помощи как матери, так и «внутриутробному пациенту».
б) при первом обращении беременной в консультацию на нее заводится индивидуальная карта беременной и родильницы (ф. №111/у), куд заносятся паспортные сведения, данные тщательно собранного анамнеза, данные предыдущих осмотров женщины и данные гинекологического осмотра. Объем обследования беременных при первичном взятии на диспансерный учет выполняется в соответствии с «Временными протоколами обследования и лечения». В объем обследования беременных при первичном взятии на учет необходимо включать исследование крови на гепатиты В и С, исследование TORCH-инфекции (токсоплазмоз, краснуха, цитомегаловирус, герпес), биохимические анализы крови (глюкоза, общий белок, железо, мочевина, креатинин, холестерин), гемостазиограмму.
в) все беременные должны быть обследованы терапевтом в течение беременности не менее двух раз: после первого осмотра акушера-гинеколога и после 30 недель беременности. При первом поселении терапевт женской консультации оценивает состояние жизненно-важных органов женщины, запрашивает выписку из амбулаторной карты пациентки (если таковая не запрашивалась при взятии на учет в группу «Резерв родов»), решают о необходимости участкового акушер-гинеколога и возможности вынашивания беременности
г) при нормальней течении беременности женщина посещает женскую консультацию 1 раз в месяц в первую половину беременности, 2 раза - во вторую и 3-4 раза а месяц после 32 недель, всего - 14-16 посещений.
д) в алгоритм пренатального мониторинга участковому акушер-гинекологу необходимо включать трехкратный ультразвуковой скрининг беременных в сроках 9-11, 16-20 и 24-26 недель, а по показаниям - чаще. Это позволяет диагностировать различные нарушения в системе мать-плацента-плод более чем у 53% беременных
е) для осуществления преемственности в наблюдений за беременной в женской консультации и родильном доме на руки каждой беременной в 32 недели беременности выдается обменная карта родильного дома, родильного отделения больницы (ф. № 113/у). В карту заносятся основные данные о состоянии здоровья женщины и течении беременности. Она состоит из трех отрывных талонов, 1-ый - сведения ЖК о беременной - заполняется в ЖК и хранятся в истории родов, 2-ой - сведения родильного дома (отделения) о родильнице -заполняется в акушерском стационаре и выдается женщине на руки для передачи в ЖК, где подробно описываются особенности течения родов, .послеродового периода и состояние родильницы. В 3-й талон - сведения родильного дома (отделения) о новорожденном, акушер-гинеколог и неонатолог вносят данные об особенностях родов и состоянии новорожденного, которое вызывает необходимость специального наблюдения за ним после выписки из стационара. Талон выдается матери для передачи в детскую поликлинику (консультацию).
ж) с целью обследования жилищно-бытовых .условий беременной, контроля за соблюдением рекомендованного режима, обучения правилам личной гигиены проводится патронаж беременных средними медицинскими работниками (акушерками). Первый патронаж осуществляется через 2 недели после взятия беременной на учет.
з) в послеродовом периоде женщина должна посетить акушерку ФАПа или врача через 2-3 недели после родов, повторное посещение - через 4-5 недель после родов. Родильницы, не посетившие врача после родов, подлежат патронажу на дому. Во время каждого посещения (патронажа на дому) беременной родильнице) даются необходимые рекомендации по личной гигиене, до режиму труда, отдыха, питания и т д.
и) в женской консультации функционирует «Школа матерей» (ее посещают с 16 недель беременности), ее цель - подготовка женщины к будущему материнству и уходу за ребенком. Во 2-ой половине беременности (32-34 недели) проводятся 5-6 занятий по психопрофилактической подготовке к родим.
к) план родоразрешения должен составляться вовремя беременности с учетом прогнозирования всех факторов риска. В родовспомогательных лечебно-профилактических организациях I уровня следует проводить только нормальные срочные роды у женщин без наличия перинатальных и других факторов риска. При наличии патологии беременных и экстрагенитальных заболеваний у матери осуществляется дородовая госпитализация в межрайонные перинатальные центры (МПЦ) II и III уровня в плановом порядке. Госпитализация для досрочного родоразрешения в сроке беременности более 22 недель должна осуществляться в МПЦ П-Ш уровня, а при необходимости более раннего родоразрешения (до 11 недель) - только в МПЦ III уровня.
л) каждый случай неблагоприятного исхода беременности и родов для матери и плода анализируется, делаются соответствующие организационные и административные выводы.
м) важное значение в работе врачей акушеров-гинекологов женской консультации имеет организация планирования семьи и формирование групп «резерва родов». Планирование семьи и формирование группы «резерва родов» направлено на решение 2-х основных задач: избежать нежеланной беременности (путем сексуального воспитания, внедрения современных форм и методов контрацепции) и иметь только желанных и здоровых детей.
н) в ЖК оказывается и социально-правовая помощь: разъяснение женщинам законов по охране прав и здоровья матери и ребенка. Юрист социально-правового кабинета, по согласованию с врачом консультации, через администрацию предприятий и учреждений принимает меры по рациональному трудоустройству беременных, кормящих матерей и больных женщин, охране их труда, быта, осуществляет контроль за соблюдением всех льгот, предусмотренных законодательством.
7. Формирование групп резерва родов (ГРР).
Контроль за деятельностью акушерской и терапевтическая служб по формированию ГРГ осуществляют главные врачи территориальных поликлиник и заведующие женскими консультациями.
Ежегодно, по состоянию на 1 января текущего года на основании данных районных отделов статистики, в территориальных поликлиниках и женских консультациях формируются списки женщин фертильного возраста.
В ГРР включают женщин репродуктивного возраста с 18 до 49 лет не имеющих детей или имеющих одного ребенка. Из ГРР исключаются женщины, перенесшие операции, которые привели к утрате детородной функции.
Участковые врачи-терапевты поликлиник передают врачам акушерам-гинекологам женских -консультация списки женщин из социально неблагоприятных семей, а также имеющих экстрагенитальную патологию, которая является абсолютным противопоказанием к беременности (Приказ МЗ РБ №71 от 1994 г. «О порядке проведения операций искусственного прерывания беременности»). Эти женщины должны подлежать обязательной контрацепции и исключаются из ГРР.
Женщины ГРР, обратившиеся впервые в женскую консультацию, а также находящиеся под наблюдением акушера-гинеколога .подлежат обязательному обследованию, активному динамическому наблюдению терапевтической службой поликлиники или врачом терапевтом женской консультации.
Осмотр врача акушера-гинеколога должен осуществляться каждые 6 месяцев.
По результатам терапевтических и гинекологических осмотров женщина ГРР должна быть отнесена к одной из групп динамического наблюдения:
- группа пассивного наблюдения – практически здоровые (ГРР1). Ежегодный объем обследования минимальный (см. выше);
- группа активного наблюдения (ГРР2):
а) ГРР2а – гинекологические больные (в том числе, состоящие на учете по бесплодию). Объем обследования должен быть достаточным для установления диагноза и назначения лечения;
б) ГРР2б – имеющие экстрагенитальную патологию. Объем обследования определяется терапевтом или другими узкими специалистами;
- ГРР3 – проходящие прегравидарную подготовку (в том числе, вступившие в брак в данном году). Объем обследования зависит от состояния здоровья и стандартов проведения прегравидарной подготовки.
В регистратуре на женщину из ГРР заводится медицинская карта амбулаторного больного (ф. 025/у), которая маркируется в правом верхнем углу титульного листа индексом РР1 PP2а, РР2б, РР3, в соответствии с установленной группой резерва родов. Амбулаторные карты ГРР1, ГРР3 хранятся в регистратуре, ГРР2а находятся в кабинете акушера-гинеколога, а ГРР2б - в кабинете терапевта для динамического контроля за больной.
Сведения о каждой женщине ГРР из поликлиники передаются через отделения профилактики в женские консультации в виде талона-информации ежемесячно. Сведения о женщинах ГРР акушеры-гинекологи и терапевты женских консультаций ежемесячно передают участковым терапевтам территориальных городских поликлиник с указанием в талоне-информации сведений о проведенных диагностических и лечебно-оздоровительных мероприятий на каждом этапе (женская консультация, роддом, гинекологические стационары и т.д.).
8. Организации родовспоможения, и прежде всего женские консультации, проводят санитарно-просветительную работу по предупреждению абортов, разъяснению их вреда для здоровья женщины, а также знакомят со средствами контрацепции. Средствами контрацепции должны обеспечиваться бесплатно женщины, имеющие абсолютные медицинские противопоказания к беременности, неимущие и малоимущие граждане.
Показатели работы по обслуживанию беременных женщин.
а) оценка деятельности ЖК
1) своевременность поступления беременных под наблюдение консультации:
а. раннее поступление:
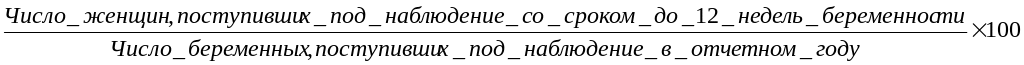
б. позднее поступление (после 28 недель беременности) - вычисляется аналогично раннему поступлению.
2) полнота охвата беременные диспансерным наблюдением:
![]()
3) полнота и своевременность обследования беременных:
а) процент беременных, осмотренных терапевтом - из числа состоящих на учете на начало года и поступивших, под наблюдение в отчетном году
![]()
б) процент беременных, обследованных на реакцию Вассермана, на резус принадлежность рассчитывается аналогично
4) среднее число посещений беременными и родильницами женской консультации:
Число женщин, родивших в отчетном году
а) до родов:
![]()
б) в послеродовом периоде:
![]()
При правильной организации работы беременные должны посетить женскую консультацию 14-16 раз, а родильницы не менее 2-3 раз.
в) процент женщин, непоступивших под наблюдение консультации:
![]()
Этот показатель должен быть равен нулю.
5. Частота ошибок в определении срока беременности и родов:
![]()
Аналогично вычисляется процент женщин, родивших позже установленного срока беременности и родов.
6. Исходы беременности:
а) процент беременностей, закончившихся родами:
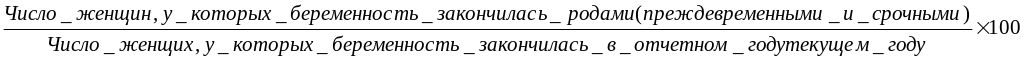
Процент преждевременных и запоздалых родов рассчитывается аналогично.
б) частота абортов:
![]()
в) процент абортов:
![]()
г) процент внебольничных абортов:
![]()
д) соотношение абортов и родов:
![]()
Кроме того, рассчитывают:
7. Частота осложнений беременности.
8. Частота и структура заболеваемости беременных.
9. Частота и структура гинекологической заболеваемости.
92 МГК - один из видов специализированной медицинской помощи.
Цель МГК: профилактика наследственных заболеваний путем внедрения современных достижений медицинской генетики в практическое здравоохранение.
Лица с риском наследственных заболеваниях получают сведения о последствиях, вероятности развития и наследования, способах их предупреждения.
Система МГК включает:
а) республиканский медико-генетический центр
б) медико-генетические консультации в каждой области
в) медико-генетические кабинеты в ЛПУ
Задачи МГК:
1) диагностика генетически обусловленных заболеваний
2) выявление, учет и динамическое наблюдение за лицами с активно выраженными генетическими заболеваниями
3) консультирование больных с наследственными заболеваниями и их родственников
4) оказание консультативной помощи в диагностике наследственной патологии
5) прогнозирование состояния здоровья потомства в семьях с отягощенным наследственным анамнезом
6) проведение пренатальной диагностики
7) пропаганда медико-генетических знаний среди медицинских работников и населения.
Связь медико-генетического кабинета осуществляется с:
1. женской консультацией - всем беременным женщинам на 15-16 нед. беременности производят забор крови на определение альфа-фетопротеина и хориогонина
2. детской поликлиникой - на 5-ые сутки жизни у ребенка забирается кровь на определение гипотиреоза, фенилкетонурии, адрено-генитального синдрома, муковисцидоза
3. врачом любой специальности - при подозрении или обнаружении у пациента патологии, которая может передаваться по наследству, врач должен направить его на консультацию к генетику.
Показания к МКГ:
1. возраст беременной 35 лет и более.
2. наличие у одного из супругов хромосомной перестройки или порока развития.
3. наличие в анамнезе детей со следующей патологией:
- наследственными и сцепленными с полом болезнями;
- врожденной гиперплазией коры надпочечников;
- врожденными пороками развития изолированными или множественными;
- хромосомными заболеваниями;
- умственной отсталостью.
4. Наличие вышеперечисленной патологии среди родственников.
5. Кровнородственный брак.
6. Привычное невынашивание беременности неясного генеза.
7. Первичная аменорея, нарушение менструального цикла неясного генеза.
По показаниям направлять на медико-генетическую консультацию супружескую пару следует до беременности или в ее ранние сроки (6-8 недель), с подробными выписками о течение предыдущих беременностей, родов, состоянии новорожденного, результатов его обследования, с указанием данных предыдущих патологоанатомических исследований.
Всем женщинам (супружеским парам) ГРР «активного» наблюдения не менее чем за 6 месяцев до планируемой беременности должна проводиться профилактика ВПР которая заключается в приеме фолиевой кислоты по 2,5-5 мг 3 раза в день внутрь в течение 6 месяцев, йодида калия по 100 мкг ежедневно внутрь или антиструмин по 1 таблетке (0,001 г) один раз в неделю в течение 6 месяцев. При наступлении беременности женщина продолжает принимать фолиевую кислоту до 12 недель беременности и препараты йода на протяжении всего периода гестации.
93 Стационары службы родовспоможения представлены акушерско-гинекологическими отделениями и родильными отделениями либо родильными домами в структуре районных ТМО, городскими, областными родильными домами акушерско-гинекологическим и отделениями многопрофильных больниц, клиническими родовспомогательными учреждениями, являющимися базами кафедр акушерства и гинекологии, НИИ охраны материнства и детства.
Все роды обязательно должны проводиться в родовспомогательном стационаре врачом акушером-гинекологом совместно с анестезиологом-реаниматологом и неонатологом. При наличии экстрагенитальной патологии необходимо участие терапевта и врачей других специальностей (по показаниям).
В родильных отделениях ЛПУ I уровня родоразрешаются повторно беременные (до 3 родов включительно) и первобеременные без акушерских осложнений и экстрагенитальной патологии. Остальные женщины должны быть родоразрешены в ЛПУ II-III уровней.
Родильный дом - лечебно-профилактическая организация, обеспечивающая стационарную акушерско-гинекологическую помощь женщинам в период беременности, родов, в послеродовом периоде и медицинскую помощь новорожденным детям.
Структура родильного дома: пять обязательных отделений:
Приемно-пропускной блок (приемное отделение).
1-е (физиологическое) акушерское отделение - 50-55% от общего числа акушерских коек.
2-е (обсервационно-изоляционное) акушерское отделение (палаты) - 20-25% от общего числа акушерских коек.
Отделение (палаты) патологии беременности – 25-30% от общего числа акушерских коек.
Отделение (палаты) для новорожденных детей в составе 1-го и 2-го акушерских отделений.
Кроме того, в родильном доме обязательно должны быть:
лаборатория,
рентген-кабинет,
кабинет УЗИ,
физиотерапевтический кабинет,
выписная комната,
хозяйственная служба.
При наличии гинекологического отделения в составе родильного дома ему отводится примерно 25-30% от общего числа коек. В обязательном порядке оно должно быть изолированным и иметь собственное приемное отделение. По нормативам, на акушерские койки выделяется 60%, а на гинекологические - 40% всего коечного фонда родовспомогательных организаций. В гинекологическом отделении имеется три профиля коек: для консервативного лечения больных, оперативного лечения и искусственного прерывания беременности.
Организация работы родильного дома (РД).
1. Планировка РД должна обеспечивать полную изоляцию женщин, поступивших для родоразрешения в различные отделения, при строгом соблюдении санитарно-гигиенических норм. В приемно-пропускном блоке оборудуются отдельные смотровые для каждого акушерского отделения. Пути следования беременных в эти отделения не должны перекрещиваться. В каждой смотровой комнате предусматривался специальное помещение для санитарной обработки поступающих женщин, оборудованное туалетом и душевыми. В вестибюле беременная иле роженица снимает верхнюю одежду и проходит в помещение фильтра. В фильтре врач или акушерка решает в какое из отделений направить женщину. После этого проводится регистрация в Журнале приема беременных и рожениц (ф. №002/у). Заполняется паспортная часть истории родов (ф. №096/у), производится общее обследование женщины: взвешивание, измерение роста, окружности живота, высоты стояния матки над лоном, определение положения и предлежания плода, выслушивание сердцебиения плода, определяются группа крови и резус-фактор. После санитарной обработки женщина получает пакет со стерильным бельем и направляется в соответствующее отделение роддома.
2. В каждом акушерском отделении выделяются следующие структурные элементы:
1) родовой блок - имеет в своем составе предродовую (10-12% количества коек в отделении); родовую (родовой зал); большую и малую операционные; палату интенсивной терапии для новорожденных детей.
ого дома
кой
консультаия современных форм и методов
контрацепции)
3) палаты (отделение) для новорожденных.
Операционные должны быть оборудованы всем необходимым для обработки разрывов промежности, ручного отделения последа, кесарева сечения, ампутации матки.
Первый туалет новорожденного, обработка глаз, измерение длины и массы тела ребенка проводятся акушеркой в родовом зале. Через 2-2,5 часа после нормальных родов женщина переводится в послеродовое отделение (палаты), новорожденный – в палату для новорожденных. Кроме этого в родильных домах имеются также палаты совместного пребывания матери и ребенка.
Число детских коек в отделении (палатах) новорожденных должно соответствовать числу материнских коек в послеродовом отделении. Из них 10-12% выделяется для недоношенных и ослабленных детей.
3. Ежедневно данные наблюдения за ребенком вносятся врачом в «Историю развития новорожденного» (ф. №097/у). Домой выписываются только здоровые дети. О дне выписки ребенка домой обязательно телефонограммой сообщают в территориальную детскую поликлинику. Глубоко недоношенных и больных детей переводят в специализированные детские отделения.
4. С целью снижения материнской и перинатальной смертности, улучшения качества обслуживания беременных в областных центрах и крупных городах организуются специализированные отделения для беременных женщин с сердечно-сосудистой патологией, диабетом, послеродовыми септическими заболеваниями и т. д.
5. Большое значение в нормальной деятельности акушерских стационаров по профилактике гнойно-септических заболеваний беременных, рожениц, родильниц, среди новорожденных имеет соблюдение санитарно-гигиенических правил. В акушерских стационарах должны неукоснительно выполняться следующие требования:
- строгий отбор и своевременная изоляция больных женщин от здоровых при поступлении и во время пребывания в родильном доме (отделении);
- обязательная цикличность в заполнении детских и материнских палат;
- соблюдение всех санитарных требований, регулярная текущая и не реже 1 раза в год профилактическая санитарная обработка (полная дезинфекция) всего родильного дома (отделения);
- правильная организация ухода за родильницами и новорожденными; » достаточная обеспеченность отделений бельем;
- соблюдение медицинским персоналом правил личной гигиены и регулярный врачебный контроль за здоровьем персонала.
6. Течение и исход родов должны фиксироваться в Истории родов и в Журнале записи родов в стационаре, оперативные вмешательства – в Журнале записи оперативных вмешательств в стационаре.
Анализ помощи в родах предусматривает оценку оказания акушерской, анестезиологической, терапевтической, гематологической и медицинской помощи других узких специалистов. При возникновении экстренных акушерских ситуаций, требующих консультативной помощи необходима своевременная организации консилиумов и вызова специалистов по санитарной авиации (областной, республиканской).
Показатели деятельности родильного дома:
1. Частота осложнений во время родов или послеродовых заболеваний на 100 закончивших беременность:
![]()
Особое внимание должно быть уделено случаям массивных кровотечений, разрывов шейки матки, промежности, мочеполовым и кишечно-влагалищным свищам, а также септическим заболеваниям. Аналогично рассчитывается частота оперативных пособий при родах (кесарево сечение, применение акушерских щипцов), частота преждевременных и запоздалых родов.
2. Патологические роды:
а) частота предлежаний плаценты (неправильного положения плода):
![]()
3. Послеродовая заболеваемость:
а) частота осложнений в послеродовом периоде:
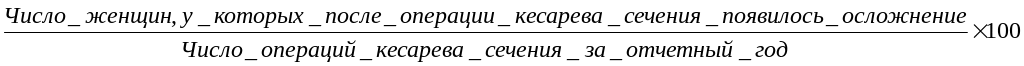
б) частота гнойно-септических осложнений у родильниц:
![]()
4. Заболеваемость новорожденных (доношенных, недоношенных):
![]()
5. Показатели смертности:
а) показатель смертности беременных, рожениц, родильниц (по данным данного родильного дома):
![]()
б) показатель материнской смертности -- рассчитывается для административной территории по методике, предложенной ВОЗ (1989 г.):
![]()
в) мертворождаемость:
![]()
Данный показатель в ряде случаев рассчитывается в процентах
г) показатель неонатальной смертности:
![]()
д) показатель ранней неонатальной смертности:
![]()
е) показатель поздней неонатальной смертности:
![]()
ж) показатель постнеонатальной смертности:
![]()
з) показатель перинатальной смертности:
![]() 94
94
94Диспансеризация – это метод работы ЛПУ, заключающийся в активном динамическом наблюдении за состоянием здоровья населения, улучшения работоспособности населения, обеспечение правильного физического развития путем проведения комплекса санитарно-гигиенических, лечебно-профилактических, оздоровительных и реабилитационных мероприятий.
Цель диспансеризации: контроль за состоянием здоровья и профилактика заболеваний.
Диспансеризация больных и лиц с факторами риска предусматривает раннее активное выявление заболеваний, устранение причин, предупреждение осложнений, рецидивов, путем проведения лечебных, оздоровительных и реабилитационных мероприятий.
При проведении диспансеризации обеспечивается выполнение следующих задач:
Проведение ежегодных профосмотров, обязательных контингентов населения и других групп;
Выявление лиц с факторами риска и на ранних стадиях заболевания;
Активное наблюдение и оздоровление больных и лиц с факторами риска;
Обследование, лечение и реабилитация больных по мере их обращаемости;
Создание автоматизированных информационных систем и банков данных на население;
Разработка и выполнение целевых проектов в рамках программы CINDI
Диспансерии были открыты в 1904 г. в России (Санкт Петербург). Первый диспансер был открыт в Шотландии в 1887 г. В РБ в городе Бобруйске в 1911 году.
Диспансер - это основное специализированное учреждение, которое обеспечивает лечебно-профилактическую помощь больным определенного профиля и является организационным методическим центром по вопросам борьбы с определенными болезнями на конкретной территории. Это самостоятельное учреждение здравоохранения имеющее право юридического лица, печать, счет, устав, правила внутреннего распорядка.
Руководит главврач (стаж не менее 3 лет по данному профилю). Работа диспансера строится по территориальному принципу. Штаты его зависят от количества обслуживаемого населения, уровня заболеваемости, эпидемической обстановки.
Задачи диспансера:
Оказание квалифицированной , специализированной лечебно-консультативной и диагностической помощи;
Осуществление диспансеризации больных и организация диспансерного наблюдения за ними в лечебных учреждениях;
Организационно-методическое руководство деятельностью территориальных медучреждений общелечебной сети;
Осуществление учета больных, анализ заболеваемости, инвалидности, смертности, ведение регистрации больных, разработка профилактических и организационных мероприятий;
Организация и проведение семинаров, конференций с целью повышения уровня знаний по соответствующей патологии;
Проведение массовых медосмотров;
Внедрение новых методов диагностики, лечения и профилактики в ЛПУ;
Распространение знаний среди населения, гигиеническое обучение и воспитание.
Работа диспансера отражается в формах.
Отличительная особенность диспансера:
оказывается социальная помощь больным: решение вопросов о трудоустройстве, опека над больными недееспособными, решение жилищных вопросов.
Структура диспансера
Амбулаторно-поликлиническое отделение – здесь ведется специализированный амбулаторный прием;
Диагностическое отделение – лаборатории, кабинет радиоизотопной диагностики, рентген-диагностики и другие.
Стационар;
Организационно- методический отдел
а) кожно-венерологический диспансер – 35 в РБ в 1997 г.
б) противотуберкулезный диспансер – 30
в) психоневрологический диспансер – 14
г) онкологический диспансер – 11
д) наркологический диспансер – 10
е) эндокринологический диспансер – 5
ж) сердечно-сосудистый – 5
з) специализированный ЧАЭС – 2
Всего 113 диспансеров.
По локализации: 1. республиканские, 2. областные, 3. городские, 4. межрайонные
95 Санитарно-эпидемическая служба - система государственных учреждений, осуществляющих государственный санитарный надзор, разработку и проведение санитарно-профилактических и противоэпидемических мероприятий.
Задачи санэпидслужбы:
1) обеспечение своевременной гигиенической оценки всего нового, что внедряется в народное хозяйство
2) разработка и внедрение, нормирование предельно допустимых концентраций вредных веществ и методов контроля за ними
3) организация и контроль за реализацией мероприятий и рекомендации по оздоровлению условий труда, быта, отдыха населения
В основе организации санэпидслужбы лежит:
1. государственный характер санитарно-эпидемической деятельности
2. научная плановая основа санитарно-профилактических и противоэпидемических мероприятий
3. единство управления санитарно-профилактической и противоэпидемической деятельности, состоящая в том, что эта работа сосредоточена в едином комплексном учреждении - ЦГиЭ.
4. участие всех медицинских организаций в санитарно-профилактической и противоэпидемической работе при организующей роли санэпидслужбы
5. участие населения в санитарно-оздоровительной работе и пропаганде гигиенических знаний
Основная задача - государственный санитарный надзор; контроль за проведением санитарно-профилактических и противоэпидемических мероприятий.
Содержание (контроль за высолнением) СЭС:
1) предупреждение и ликвадация загрязнения окружающей среды
2) оздоровление условий труда на сельско-хозяйственном и промышленном производстве для снижения общей и профессиональной заболеваемости
3) создание наиболее благоприятных условий для нормального развития и обучения детей и подростков
4) оздоровление питания населения - рациональное питание, предупреждение отравлений пищевыми продуктами
5) предупреждение, снижение и ликвидация инфекционных и паразитарных заболеваний, предупреждение заноса и распространения карантинных инфекций.
Государственный санитарный надзор осуществляется органами санэпидслужбы (СЭС) в форме предупредительного и текущего надзора за проведением санитарно-противоэпидемических мероприятий, за соблюдением министерствами, ведомствами, предприятиями, учреждениями, организациями, должностными лицами, отдельными гражданами санитарно-гигиенических и противоэпидемических норм и правил.
96 Санитарно-эпидемическая служба начала развиваться в 20-30-е года XX века. Основным структурным подразделением была санитарно-эпидемическая станция. Главной задачей является создание санитарно-эпидемического благополучия путем проведения предупредительного и текущего санитарно-гигиенического надзора, соблюдения санитарного законодательства и санитарно-эпидемической охраны границ государства.
Функции:
Охрана здоровья здоровых.
Проведение противоэпидемических мероприятий.
Под санитарно-эпидемиологическим благополучием понимают оптимальные условия жизнедеятельности, отсутствие вредного воздействия факторов окружающей среды и условия для возникновения и распространения инфекционных заболеваний.
Санитарно-эпидемические службы обеспечивают следующие основные направления деятельности:
1) сбор и анализ информации о санитарно-эпидемической, экологической и демографической ситуации;
2) выявление факторов окружающей среды и причин, влияющих на здоровье населения;
3) учет и анализ инфекционных и профессиональных заболеваний;
4) надзор за соблюдением санитарного законодательства санитарных норм и правил;
5) пресечение нарушений санитарного законодательства и правил;
6) нормирование факторов среды обитания, регламентация и регистрация химических и биологических веществ и изделий из них;
7) социально-гигиенический мониторинг за качеством среды обитания и состояния здоровья населения.
