
- •"Утверждаю "
- •Модуль 1
- •1. Конкретные цели:
- •Одонтогенные и неодонтогенные абсцессы чло.
- •Одонтогенные и неодонтогенные флегмоны чло.
- •Фурункулы и карбункулы чло.
- •Специфические заболевания: актиномикоз, туберкулез, сифилис, спид и вич - инфекция: проявления в челюстно-лицевом участке у детей.
- •2. Базовый уровень подготовки
- •Организация содержания учебного модуля Контрольные вопросы для определения исходного уровня знаний :
- •Задание для домашней подготовки:
- •Содержание учебного материала. Лимфадениты
- •Классификация лимфаденитов
- •1. По локализации входных ворот инфекции:
- •2. По характеру течения лимфадениты:
- •3. По морфологии различают:
- •Абсцессы и флегмоны
- •Фурункулы и карбункулы чло
- •Специфические заболевания чло туберкулез
- •Сифилис
- •Спид и вич-инфекция
- •Актин0мик03
- •57. Укушенные раны языка покрываются налетом фибрина через:
- •58. Эпикантус – это:
- •59. Первично-отсроченный шов – это:
- •60. Вторичная хирургическая обработка раны – это:
- •61. Сифилитический склероаденит отличается от банального (бактериального) лимфаденита:
- •62. Вторичный поздний шов это:
- •63. При нагноении мягких тканей в области лица воспалительный процесс переходит на синусы головного мозга чаще по:
- •64. Веки могут плотно инфильтрироваться при
Специфические заболевания чло туберкулез
По данным Министерства здравоохранения, в Украине в 1995 г. зарегистрирована эпидемия туберкулеза. В настоящее время больных туберкулезом насчитывается свыше 680 тыс., что составляет 1,3 % всего населения Украины. Туберкулез периферических лимфатических узлов у детей составляет до 30 % всех активных форм внелегочного туберкулеза. Чаще всего поражаются лимфатические узлы шеи (40 %), надключичные (18 %) и подчелюстные узлы (12 %).
Туберкулез челюстно-лицевой области (tuberculosis regionis faciei) у детей развивается как вторичное проявление туберкулеза легких и сопровождается поражением слизистой оболочки полости рта или лимфатических узлов.
Клинические проявления туберкулеза слизистой оболочки полости рта у детей наблюдаются при остром милиарном (диссеминированном) туберкулезе и вторичной туберкулезной инфекции.
Острый милиарный туберкулез может возникнуть у детей раннего возраста. При нем поражаются слизистые оболочки, кожа, внутренние органы, менингеальные оболочки. В полости рта появляется большое количество бугорков, в дальнейшем превращающихся в эрозии с последующим их изъязвлением. Язвы при остром милиарном туберкулезе слизистой оболочки полости рта имеют характерный вид: они поверхностные, покрытые желтоватым налетом, с мягкими краями, безболезненные, на их месте после эпителизации остаются гладкие блестящие рубцы.
Заподозрить туберкулезное поражение слизистой оболочки полости рта можно на основании неблагоприятного эпидемиологического анамнеза (болезнь у родителей или родственников, низкий уровень жизни — плохое питание и уход за детьми), если ребенок не привит (не сделана БЦЖ), наличия язв на слизистой оболочке, покрытых желтоватым налетом, безболезненных гладких блестящих рубцов на месте эпителизации язв, положительных накожных туберкулиновых проб, выявления микобактерий туберкулеза при микроскопическом исследовании материалов соскоба со дна язвы и гигантских эпителиоидных клеток Пирогова-Лангханса.
Туберкулез лимфатических узлов у детей — это всегда проявление общего заболевания организма. Входными воротами могут быть миндалины, но чаще поражение лимфатических узлов обусловлено лимфогенной или гематогенной диссеминацией процесса, первичный очаг которого расположен в легких или внутри грудных лимфатических узлах.
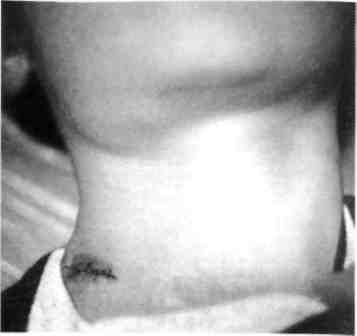
У
ребенка, больного туберкулезом
лимфатических узлов правой околочелюстной
области и правой боковой поверхности
шеи, проведено удаление лимфатического
узла, при патогистологическом исследовании
которого
диагноз подтвердился
Язвы могут существовать 2-3 года, заживают про-
должительное время. Часто могут самопроизвольно
открываться и закрываться свищи. После заживления
последних остаются грубые рубцы. Иногда в лимфа-
тических узлах могут определяться участки каменистой плотности из-за образования в них кальцинатов. На Ro-снимках последние имеют вид густых плотных теней в мягких тканях подчелюстной области или по внешнему контуру шеи.
Различают локализованный и генерализованный туберкулез периферических лимфатических узлов. О генерализованном поражении говорят тогда, когда в процесс вовлекается не менее 3 групп лимфатических узлов. У 80-90 % больных весной или осенью туберкулезный процесс обостряется, что проявляется усилением болезненности в очаге поражения, спаянностью лимфатических узлов между собой и с близлежащими тканями из-за явлений периаденита. При затихании воспаления лимфатические узлы уменьшаются, уплотняются, свищи закрываются, образуя грубые рубцы. Туберкулез мягких тканей может проявляться так называемыми "холодными" абсцессами, а поражение челюстей — периоститами. Последние вскрывают параллельно переходной складке, получая сливкоподобный гной, и продолжительно дренируют.
Ранняя диагностика туберкулеза периферических лимфатических узлов у детей представляет значительные трудности. Это связано с отсутствием выраженных признаков данного заболевания в челюстно-лицевой области и низкой эффективностью стандартных бактериологических методов диагностики.
Диагноз туберкулеза лимфатических узлов у детей основывается на данных эпидемиологического обследования (проживание в очаге инфекции, болезнь родителей или родственников, контакт с источником туберкулеза), анамнезе (вираж пробы Манту, проявление туберкулеза других локализаций), классических клинических признаках (повышение температуры тела, пакеты болезненных лимфатических узлов, наличие свищей и рубцов на коже), данных флюорографии или рентгенографии органов грудной клетки, позволяющих с наибольшей достоверностью обнаружить признаки легочного туберкулеза, а также пункции периферического лимфатического узла с последующим цитологическим исследованием пунктата (определяются микобактерии туберкулеза и клетки Пирогова-Лангханса).
Дифференциальная диагностика. Сравнительно частое острое и подострое начало туберкулезного лимфаденита затрудняет его дифференциальную диагностику с лимфаденитом неспецифической этиологии, в особенности на ранней стадии заболевания, когда диаметр лимфатического узла не превышает 1 см. Из лимфопролиферативных заболеваний туберкулезный лимфаденит надо дифференцировать с лимфаденитами различного генеза — респираторно-вирусными инфекциями, краснухой, корью, инфекционным мононуклеозом, туляремией, токсоплазмозом, системными опухолевыми процессами (лимфогранулематоз, лейкоз, лимфобластозы).
Лечение туберкулеза проводится в условиях специализированного противотуберкулезного диспансера. Вскрытие нагноившегося пораженного лимфатического узла или его биопсия в ранние сроки при подозрении на туберкулезный лимфаденит не только не оказывает отрицательного влияния на течение болезни, но часто и содействует значительному улучшению его. После установления диагноза больных направляют для продолжения лечения в специализированные диспансеры.
Диагностика атипичных форм микобактерии (L-форм) затруднена, поскольку выявить их традиционными методами исследования не удаётся. 70 % больных туберкулезом, у которых не находят микобактерии путем применения имеющихся методик, являются источником распространения заболевания.
Проведение эффективного лечения осложняется при ассоциированных формах туберкулеза и формировании первичной и вторичной устойчивости микобактерии к противотуберкулезным препаратам.
