
- •Пишем рефераты на заказ - e-mail: medinfo@mail.Admiral.Ru
- •Клиническая история болезни
- •Жалобы :
- •История болезни :
- •История жизни :
- •Данные объективного исследования :
- •Исследование сердечно - сосудистой системы
- •Система органов дыхания.
- •Мочевыделительная система.
- •Нервная система.
- •Предварительный клинический диагноз.
- •Консультация эндокинолога 02.04.98
- •Осмотр анестезиолога 02.04.98.
- •Дифференциальный диагноз.
- •Окончательный диагноз :
- •Анатомия печени :
- •Желчнокаменная болезнь.
- •Патоморфологическая картина.
- •Течение, осложнения.
- •Лечение.
Лечение.
Лечение дифференцируется в зависимости от фазы патологического процесса (желчная колика, ркмиссия, обострение). В подавляющем большинстве случаев желчнокаменная болезнь при наличии рецидивирующих приступов колики или водянки желчного пузыря подлежит хирургическому лечению; наиболее распространенной операцией является холецистэктомия.
При бессимптомном «камненосительстве», а также в случаях, когда приступы желчной колики, раз возникнув, не повторяются или имеются противопоказания к операции, проводится консервативное лечение. Оно имеет целью создание условий для уменьшения воспалительного процесса, лучшего оттока желчи и уменьшения наклонности к дальнейшему камнеобразованию. Больным рекомендуются соблюдение достаточно подвижного образа жизни, ходьба, лечебная физкультура, частый дробный прием пищи (4—6 раз в день) с ограничением острых и жареных блюд. а также продуктов с большим содержанием холестерина. Для улучшения дренажа желчного пузыря назначают курсовое лечение желчегонными средствами — холеретиками, содержащими в качестве активного действующего начала желчь и желчные кислоты (аллохол, холензим, хологон и др.). Часто используются в практике холеретики растительного происхождения: настои и отвары цветов бессмертника, кукурузных рылец, цветков арники и др., минеральные воды (Ессентуки ¹4, 17и др.). Рекомендуется курортное лечение (Ессентуки, Железноводск, Трускавец, местные курорты для лечения больных с заболеванием желчевыделительной системы). При признаках холестаза, сопровождающихся кожным зудом, назначают холестирамин — препарат, препятствующий всасыванию в кишечнике холестерина и желчных кислот (по 4 г з—4 раза в день с молоком). Нужно отметить, что, несмотря на значительный «арсенал» имеющихся в настоящее время желчегонных средств, препаратов, которые растворяли бы уже образовавшиеся в желчном пузыре камни, пока не существует.
При приступе желчной колики больного необходимо госпитализировать в хирургическое отделение, сразу же парентерально вводят спазмолитики и холинолитики (атропина сульфат 1,0 мл 0,1 % раствора подкожно, но-шпа 2—4 мл 2% раствора внутривенно медленно и др.), анальгин (1—2 мл 50 % раствора внутримышечно), но ни в коем случае не наркотики. Показано тепло (горячая грелка) на область желчного пузыря (если нет признаков воспалительного процесса). При отсутствии эффекта спазмолитические препараты вводят повторно через 30 мин—1—1,5 ÷àñà. Присоединение холецистита, холангита является показанием для назначения антибиотиков широкого спектра действия в больших дозах (олететрин, левомицетин или канамицин внутрь, тетраолеан внутривенно и т. д.). Показан холод на область правого подреберья, на 1—2 дня назначают голод, разрешается теплое питье (сладкий чай). Подобная терапия в большинстве случаев позволяет купировать приступ колики и ликвидировать воспалительный процесс. Затем решается вопрос об оперативном лечении: операции, проведенные в период ремиссии, дают лучшие результаты. Отсутствие эффекта от консервативной терапии в течение 1—2—3 дней, угроза перфорации желчного пузыря при деструктивном холецистите, возникновение перитонита являются показанием для неотложной операции. Операция также показана при развитии механической желтухи (обтурации камнем общего желчного протока).
Холецистэктомия (cholecystectomia) -удаление желчного пузыря
Удаление желчного пузыря было впервые произведено в 1882 г. немецким хирургом Лангенбухом. Большая роль в разработке показаний и методов операции на желчных путях принадлежит русскому хирургу С. П. Федорову и немецкому хирургу Керу.
Показания. Хронический рецидивирующий холецистит (калькулезный и бескаменный) в случае длительного безуспешного консервативного лечения. Неотложными показаниями являются гангрена, прободение желчного пузыря.
Положение больного на спине, под нижний отдел грудной клетки подкладывают валик или поднимают предназначенную для этой цели секцию операционного стола.
Обезболивание. Наркоз или местная анестезия.
Техника операции. Хорошим доступом является разрез по Федорову . Его начинают по срединной линии ниже мечевидного отростка, ведут на несколько сантиметров вниз, а затем вправо параллельно реберной дуге, на 2— 3 см ниже ее. Часто пользуются слегка выпуклым книзу разрезом Курвуазье, идущим также вдоль реберной дуги. Удобен для вмешательств на желчных путях угловой разрез по Рио-Бранко ; его начинают ниже мечевидного отростка и ведут по срединной линии вниз; не доходя нескольких сантиметров до пупка, разрез поворачивают вправо и по слегка дугообразной линии направляют к концу XI ребра. В медиальной части указанных разрезов пересекают прямую мышцу живота, в толще которой перевязывают a. epigastrica superior. В латеральной части раны последовательно разрезают наружную, внутреннюю и поперечную мышцы живота, поперечную фасцию и брюшину. После вскрытия брюшной полости правую долю печени приподнимают кверху, а поперечноободочную и двенадцатиперстную кишки оттесняют книзу. Печень удерживают специальным прямоугольным зеркалом или непосред-

Холецистэктомия. Удалеттие желчного пузыря от шейки. II — пузырный проток перевязан и пересечен; накладывание лигатуры на пузырную артерию. Передний листок печеночно-двенадцатиперстной связки рассечен, видны печеночный и общий желчный протоки, правая ветвь печеночной артерии; б — брюшина по краям желчного пузыря рассечена, выделяется из своего ложа тупо с помощью тупфера.
ственно рукой с помощью марлевой салфетки. Производят осмотр и пальпацию желчного пузыря. Желчных путей и окружающих органов. Удаление желчного пузыря производят либо от дна, либо от шейки. При обоих способах важнейшим моментом операции является выделение и перевязка пузырной артерии и пузырного протока в области печеночно-двенадцатиперстной связки. Этот момент связан с опасностью повреждения печеночной артерии или ее ветвей, а также воротной вены; случайная или вынужденная перевязка артерии вызывает некроз печени, а при ранении воротной вены возникает трудно останавливаемое кровотечение. Ориентировка в ране часто затруднена из-за наличия спаек, воспалительного отека, рубцов и атипичного расположения ветвей печеночной артерии. Перед удалением желчного пузыря операционное поле должно быть изолировано тремя марлевыми салфетками: одну укладывают вниз на двенадцатиперстную и поперечноободочную кишки, другую — между печенью и верхним полюсом почки к винсловову отверстию, третью — на желудок. Удаление желчного пузыря от шейки. Оттянув печень кверху, а двенадцатиперстную кишку книзу, натягивают печеночно-двенадцатиперстную связку. Вдоль ее правого края, от уровня шейки пузыря вниз до двенадцатиперстной кишки, осторожно надсекают передний брюшинный листок связки; раздвигая клетчатку, обнажают общий проток и место впадения в него пузырного протока. Выделяют пузырный проток, обычно образующий несколько изгибов. На выделенный проток накладывают шелковую лигатуру, а к периферии от нее, ближе к шейке пузыря, на проток накладывают изогнутый зажим Бильрота. Чтобы не повредить стенку общего желчного протока, лигатуру накладывают на расстоянии 1,5 см от места слияния протоков; оставление более длинной культи нежелательно, так как это может привести впоследствии к образованию амулообразного расширения (новый "желчный пузырь") с камнеобразованием. После наложения лигатуры и зажима пузырный проток между ними пересекают, культю прижигают йодом и прикрывают марлевой салфеткой. В верхнем углу раны находят направляющуюся вправо и несколько кверху пузырную артерию; ее изолируют и тщательно перевязывают двумя шелковыми лигатурами и пересекают; следует остерегаться захватить в лигатуру правую ветвь печеночной артерии, от которой пузырная артерия отходит. Затем приступают к выделению желчного пузыря . Если он резко растянут жидким содержимым, целесообразно предварительно опорожнить его пункцией и закрыть место прокола кисетным швом или наложить на него окон-чатый зажим Люэра. С помощью зажима шейку пузыря оттягивают от печени так, чтобы было видно место перехода висцеральной брюшины пузыря на печень. По этой линии брюшину осторожно рассекают вдоль одного края пузыря. Когда надрез сделан, пальцем или тупфером тупо отслаивают стенку пузыря от его ложа; отделение пузыря облегчается гидравлической препа-ровкой 0,25% раствором новокаина по А. В. Вишневскому. Далее рассекают брюшину вдоль другого края. Выделение можно сделать иначе: разрез переднего листка печеночно-двенадцатиперстной связки продолжают на стенку пузыря в виде двух полуовалов, идущих вблизи оси желчного пузыря
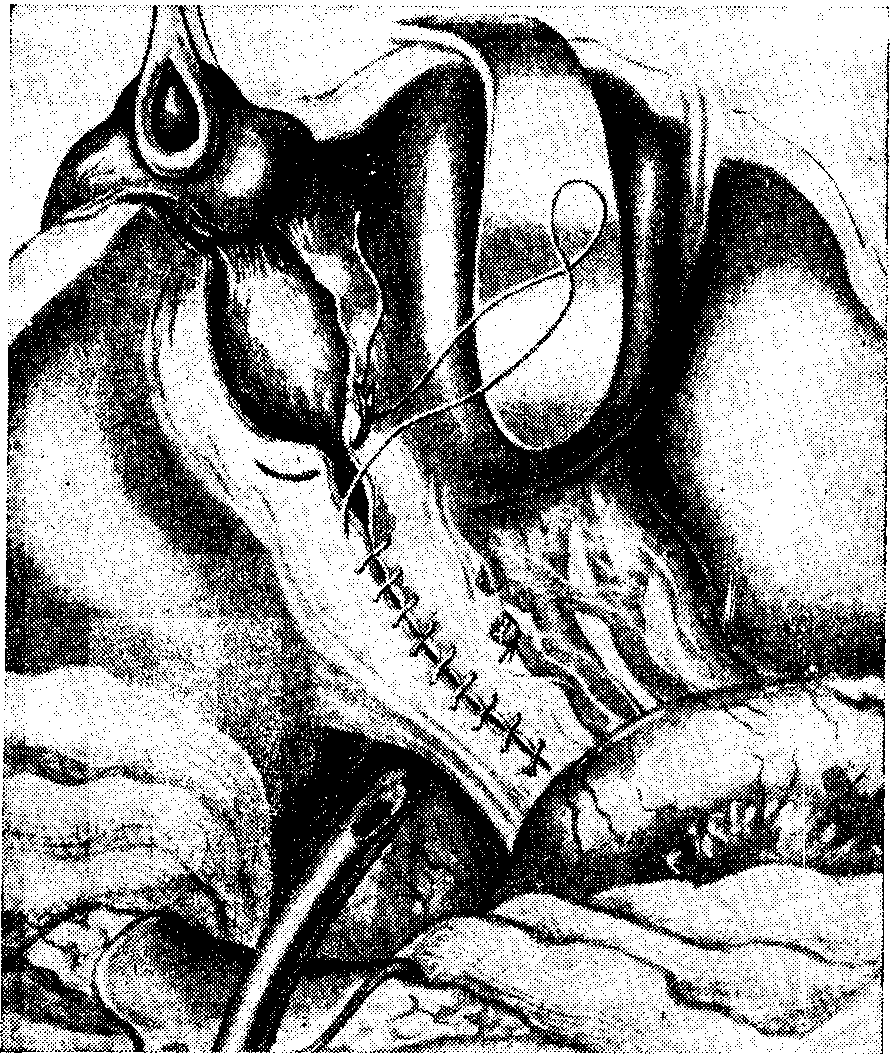
Рис. Холещистэктомия. Ушивание разреза пече-почно-двенадцатиперстной связки и ложа пузыря непрерывным кетгутовым швом. Подведение дренажной трубки к операционному полю.

Рис. Холецистэктомия. Удаление желчного пузыря от дна. Показаны одновременно два момента: перевязка пузырной артерии и перитонизация ложа пузыря.
и сходящихся у его дна. Каждый из получившихся лоскутов висцеральной брюшины отпрепаровывают от поверхности пузыря к его краям. Когда края пузыря обнажены, он легко вылущивается из своего ложа тупым путем. После удаления пузыря листки брюшины ушивают над печеночным ложем пузыря непрерывным или узловым кетгутовым швом , продолжив его вдоль разреза печеночно-двенадцатиперстной связки; тем самым перитонизируют ложе пузыря и культю протока. Изолирующие салфетки удаляют, к ложу желчного пузыря и к культе подводят 2—3 марлевые полоски-тампоны шириной 3 см каждый; их доводят до дна раны, но не доходя печеночно-двенадцатиперстной связки; марлевые тампоны выводят через операционную рану. Удаляют их постепенным вытягиванием начиная с 9—11-го дня. Валик убирают; для расслабления брюшной стенки немного приподнимают верхнюю часть туловища и приступают к закрытию операционной раны. Брюшную стенку зашивают послойно: непрерывным кетгутовым швом — брюшину, узловыми шелковыми швами — пересеченные мышцы и стенки влагалища прямой мышцы живота, кожу. Удаление желчного пузыря от дна производят в обратном порядке: сначала выделяют желчный пузырь, а затем осуществляют приемы выделения и лигирования пузырной артерии и протока. Для этого выделенный пузырь оттягивают; тогда выявляется пузырная артерия , которую изолируют и пересекают между двумя лигатурами описанным выше способом. После этого выделяют, лигируют и пересекают пузырный проток. Дальнейший ход операции такой же, как при выделении пузыря от шейки. Выделение пузыря от дна менее целесообразно, так как при этом мелкие камни из полости пузыря легко загнать в протоки. ренозном холецистите, а также при выраженных явлениях интоксикации показана неотложная операция. В других случаях, при менее грозной картине заболевания и отсутствии осложнений, допустима выжидательная тактика под прикрытием массивных доз антибиотиков широкого спектра действия, таких, как ампициллин по 0,5—1 г внутрь каждые 4—6 ч, олететрин по 0,5 г каждые 4—6 ч внутрь или тетраолеан по 0,1 г 3 раза в день внутримышечно, а также внутривенно по 500 мг препарата в 25—50 мл воды для инъекций, медленно, левомицетин по 0,5—0,75 г 4—6 раз в день и пр. Рекомендуются спазмолитики (атропина сульфат, яо-шпа и др.), соблюдение строгой диеты (в течение первых суток — горячий чай с сахаром, минеральные воды в теплом виде, воздержание от приема пищи, затем щадящая диета ¹ 5а). Профилактика острого холецистита заключается в соблюдении рационального режима питания, занятиях физкультурой, профилактике нарушений жирового обмена, устранении очагов инфекций.
Рис. 515. Холецистэктомия. Удаление желчного пузыря от дна. Показаны одновременно два момента: перевязка пузырной артерии и перитонизация ложа пузыря.
и сходящихся у его дна. Каждый из получившихся лоскутов висцеральной брюшины отпрепаровывают от поверхности пузыря к его краям. Когда края пузыря обнажены, он легко вылущивается из своего ложа тупым путем. После удаления пузыря листки брюшины ушивают над печеночным ложем пузыря непрерывным или узловым кетгутовым швом (рис. 514), продолжив его вдоль разреза печеночно-двенадцатиперстной связки; тем самым перитонизируют ложе пузыря и культю протока. Изолирующие салфетки удаляют, к ложу желчного пузыря и к культе подводят 2—3 марлевые полоски-тампоны шириной 3 см каждый; их доводят до дна раны, но не доходя печеночно-двенадцатиперстной связки; марлевые тампоны выводят через операционную рану. Удаляют их постепенным вытягиванием начиная с 9—11-го дня. Валик убирают; для расслабления брюшной стенки немного приподнимают верхнюю часть туловища и приступают к закрытию операционной раны. Брюшную стенку зашивают послойно: непрерывным кетгутовым швом — брюшину, узловыми шелковыми швами — пересеченные мышцы и стенки влагалища прямой мышцы живота, кожу. Удаление желчного пузыря от дна (рис. 515) производят в обратном порядке: сначала выделяют желчный пузырь, а затем осуществляют приемы выделения и лигирования пузырной артерии и протока. Для этого выделенный пузырь оттягивают; тогда выявляется пузырная артерия , которую изолируют и пересекают между двумя лигатурами описанным выше способом. После этого выделяют, лигируют и пересекают пузырный проток. Дальнейший ход операции такой же, как при выделении пузыря от шейки. Выделение пузыря от дна менее целесообразно, так как при этом мелкие камни из полости пузыря легко загнать в протоки. ренозном холецистите, а также при выраженных явлениях интоксикации показана неотложная операция. В других случаях, при менее грозной картине заболевания и отсутствии осложнений, допустима выжидательная тактика под прикрытием массивных доз антибиотиков широкого спектра действия, таких, как ампициллин по 0,5—1 г внутрь каждые 4—6 ч, олететрин по 0,5 г каждые 4—6 ч внутрь или тетраолеан по 0,1 г 3 раза в день внутримышечно, а также внутривенно по 500 мг препарата в 25—50 мл воды для инъекций, медленно, левомицетин по 0,5—0,75 г 4—6 раз в день и пр. Рекомендуются спазмолитики (атропина сульфат, яо-шпа и др.), соблюдение строгой диеты (в течение первых суток — горячий чай с сахаром, минеральные воды в теплом виде, воздержание от приема пищи, затем щадящая диета ¹ 5а). Профилактика острого холецистита заключается в соблюдении рационального режима питания, занятиях физкультурой, профилактике нарушений жирового обмена, устранении очагов инфекций.
