
- •2.Факторы риска сосудистых заболеваний гм
- •3. Принципы терапии болевых синдромов
- •2Центральный и периферический двигательные нейроны. Синдромы поражения.
- •2. Остеохондроз. Патогенез, клинические течения, возможные осложнения.
- •2.Ишемический инсульт. Принципы классификации, патогенеза и клинического течения
- •3.Обследование больного с нарушениями памяти.(из учебника)
- •1.III пара черепных нервов – глазодвигательный нерв
- •3Обследование больного в коме, диагностические признаки комы.
- •2.Демилиенизирующие заболевания нервной системы. Этиология, патогенез, клинические формы заболеваний. Демиелинизирующие заболевания.
- •3. Принципы терапии больного эпилепсией
- •3.Дополнительные методы исследования при опухолях спинного мозга.
- •1Сенсорная афазия. Характеристика. Основные виды
- •2Стрио-полидарная система. Акинетико-ригидный синдром.
- •3Диагностические значение Кт и мрт при заболеваниях нервной системы
- •3. Вегетативные кризы. Клиника, диагностика, подходы к лечению.
- •2. Полиневритический тип растройства чувствительности.
- •3Основные принципы терапии ишемического инсульта
- •2Поражение центральной и переферической системы при алкоголизме ( клинические формы, принципы диагностики и терапии) интернет
- •3.Принципы реабилитации больных в остром периоде инсульта.(интернет)
- •2. Менингиты. Классификация, особенности течения, принципы терапии.
- •2.Черепно-мозговая травма: принципы классификации, особенности течения различных форм травматического повреждения мозга.
- •3.Принципы лечения транзиторных ишемических атак
- •2Роль структур мозга в формировании эпилептических припадков.
- •3Принципы медикаментозной и радикальной терапии болевых синдромов.
- •3.План обследования больного с головокружением.???
- •2. Эпилепсия. Этиология, паогенез. Классификация
- •2Мигрень. Патофизиологич.Механизмы, клинические формы. Принципы терапии.
- •2Дифференцированная терапия.
- •2. Последствия чмт, патогенетические механизмы, клинические проявления.
- •3. Программа обследования больного с болями в позвоночнике.
- •2Мышечные дистрофии . Клинические формы, патогенез, принципы терапии.
- •3План обследования больного при чмт
- •2Головная боль напряжения. Патогенез, клиническая картина, принципы терапии.
- •3Диагностическое значение эхоэнцефалоскопии при заболеваниях гм
- •2Опухоли гм: принципы классификации, патогенез общемозговых и очаговых симптомов.
- •3Первичная профилактика инсультов.
- •2. Поражение нервной системы при соматических заболеваниях.
- •3. Изменение состава цереброспинальной жидкости при сосудистых опухолевых воспалительных и трамватических поражениях мозга
- •2.Парциальные эпилептические припадки при очагах в первичных и вторичных цитоархитектонических полях гм
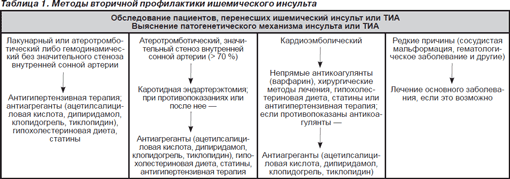
- •3Вторичная профилактика инсульта.
- •3Программа обследования больных с измененым состоянием сознания.
2.Парциальные эпилептические припадки при очагах в первичных и вторичных цитоархитектонических полях гм
Парциальные, или очаговые, припадки начинаются с активации нейронов одной локальной зоны коры. Специфические клинические симптомы обусловливаются вовлечением определенной области коры и свидетельствуют о ее дисфункции. Поражение может быть вызвано родовой или постнатальной травмой, опухолью, абсцессом, инфарктом мозга, сосудистой мальформацией или некоторыми другими структурными изменениями. Специфические неврологические феномены, наблюдаемые во время припадка при очаговой эпилепсии, дают возможность идентифицировать область коры, генерирующую эпилептическую активность. Парциальные припадки классифицируют как простые, если они не сопровождаются нарушениями сознания или ориентировки в окружающем пространстве, и сложными, если подобные изменения присутствуют.
Простые парциальные припадки. Простые парциальные припадки могут протекать с двигательными, чувствительными, вегетативными или психическими расстройствами. Простой парциальный эпилептический припадок с двигательной симптоматикой состоит из повторяющихся сокращений мышц одной части тела (пальцев, кисти, руки, лица и т. д.) без потери сознания. Каждое мышечное сокращение вызывается разрядом нейронов соответствующей области моторной коры контралатерального полушария мозга.
Сложные парциальные припадки (височная эпилепсия или психомоторные припадки). Сложные парциальные припадки представляют собой такие эпизодические изменения поведения, когда больной теряет осознанный контакт с окружающим миром. Началом подобных припадков может быть какая-либо аура: ощущение необычного запаха (например, горелой резины), чувство уже пережитого (deja vu), внезапные сильные эмоциональные переживания, иллюзии того, что размеры находящихся вокруг предметов становятся меньше (микропсия) или больше (макропсия), а также специфические сенсорные галлюцинации.
Вторичная генерализация парциальных припадков. Простые или сложные парциальные приступы могут перерастать в генерализованные припадки, протекающие с потерей сознания и часто с судорогами. Это происходит мгновенно, спустя секунды или 1—2 мин. Кроме того, у многих больных с очаговой эпилепсией отмечают генерализованные припадки без четкого первоначального фокального компонента; в таких случаях разграничение с первичными генерализованными припадками затруднено. Наличие ауры или наблюдение каких-либо очаговых симптомов (подергивание мышц одной конечности, тонический поворот глазных яблок) в начале генерализованного эпилептического припадка или присутствие постприступного дефекта (паралич Тодда) служат важными свидетельствами в пользу фокальной природы припадков.
3Вторичная профилактика инсульта.
Билет №30 1. Принципы классификаций сосудистых заболеваний ГМ. Особенности клинического и геморрагического инсульта.
Ишемический инсульт может быть последствием того или иного заболевания сердечно-сосудистой системы. Выделяют несколько патогенетических вариантов ишемического инсульта.
Виды: кардиоэмболический — ишемический инсульт, произошедший по причине аритмии, клапанного порока сердца, инфаркта миокарда;
атеротромботический — ишемический инсульт, произошедший по причине атеросклероза крупных артерий, результатом которого стала артерио-артериальная эмболия;
лакунарный — ишемический инсульт, произошедший по причине окклюзии артерий малого калибра;
ишемический инсульт, связанный с иными, более редкими причинами: гиперкоагуляцией крови, расслоением стенки артерий, неатеросклеротическими васкулопатиями;
ишемический инсульт неизвестного происхождения — инсульт с неустановленной причиной или с наличием двух и более возможных причин, когда установить точный диагноз не представляется возможным.
Кроме того, выделяют малый инсульт, когда имеющаяся симптоматика регрессирует в течение первых трех недель заболевания.
Выделяют также несколько периодов ишемического инсульта:
острейший период — первые 3 суток. Из них первые три часа получили определение «терапевтического окна», когда есть возможность применения тромболитических препаратов для системного введения. В случае регресса симптомов в течение первых суток диагностируют транзиторную ишемическую атаку;
острый период — до 4-х недель; ранний восстановительный период — до полугода;
поздний восстановительный период — до 2-х лет; период остаточных явлений — после 2-х лет.
Геморрагический инсульт — спонтанное (нетравматическое) кровоизлияние в полость черепа. Термин «геморрагический инсульт» используют, как правило, для обозначения внутримозгового кровоизлияния, произошедшего в результате какого-либо сосудистого заболевания головного мозга: атеросклероза, гипертонической болезни и амилоидной ангиопатии.
Этиология и патогенез. Причинами развития геморрагического инсульта могут быть различные патологические состояния и заболевания: аневризма,артериальная гипертензия различного генеза, сосудистая мальформация центральной нервной системы, васкулит, системные заболевания соединительной такни. Кроме того, кровоизлияние может происходить при лечении фибринолитическими средствами и антикоагулянтами, а также в результате злоупотребления таких препаратов как кокаин, амфетамин. Чаще всего гемморагический инсульт случается при амилоидной ангиопатии и гипертонической болезни, когда происходят патологические изменения артерий и артериол паренхимы мозга. Поэтому результатом геморрагического инсульта при этих заболеваниях чаще всего становятся внутримозговые кровоизлияния.
Классификация геморрагического инсульта. Внутричерепные кровоизлияния классифицируют в зависимости от локализации излившейся крови. Различают следующие виды кровоизлияний:
внутримозговые (паренхиматозные), субарахноидальные, вентрикулярные, смешанные (субарахноидально-паренхиматозно-вентрикулярные, паренхиматозно-вентрикулярные и др.)
2. Болезнь двигательного нейрона. Патогенез, клиника, прогноз. Синдромы мышечной слабости и атрофий без нарушений чувствительности: болезни двигательного нейрона. БОКОВОЙ АМИОТРОФИЧЕСКИЙ СКЛЕРОЗ (БАС)
БАС — самая распространенная форма прогрессирующих заболеваний двигательного нейрона. Обычно БАС поражает людей позднего среднего возраста. . В связи с тем что поражение ограничивается лишь мотонейронами ЦНС, БАС служит еще одним типичным примером болезней нейрональных систем. Большинство случаев заболевания спорадические.
Патологические изменения. Заболевание характеризуется прогрессирующей гибелью мотонейронов как в коре больших полушарий, так и в передних рогах спинного мозга, а также в гомологичных им некоторых двигательных ядрах ствола головного мозга. Типично поражение и центральных, и периферических мотонейронов, хотя при различных вариантах БАС, особенно на ранних стадиях болезни, может наблюдаться преимущественное вовлечение лишь определенных групп мотонейронов. Гибель двигательных нейронов не сопровождается какими-либо специфическими цитопатологическими изменениями. Пораженные клетки сморщиваются, при этом в них часто происходит избыточное отложение пигментированного липида (липофусцин), что в норме наблюдается только в процессе старения; в конце концов эти клетки исчезают. Нередко возможно локальное расширение проксимальных участков двигательных аксонов. Отличительная особенность болезни — это селективность гибели нейронов. Весь сенсорный аппарат, регуляторные механизмы контроля и координации движений, а также структуры мозга, обеспечивающие интеллектуально-мнестическую деятельность, остаются интактными. Наблюдается также некоторая селективность в поражении двигательной системы. Сохраняются в неизмененном виде мотонейроны, иннервирующие мускулатуру глазных яблок, а также парасимпатические нейроны сакрального отдела спинного мозга (ядро Onufrowicz, или Onuf), иннервирующие сфинктеры кишечника и мочевого пузыря.
Клинические проявления. Первым признаком заболевания служит постепенно, незаметно развивающаяся асимметричная мышечная слабость, сначала обычно проявляющаяся в какой-либо одной конечности. Нередко в пораженных мышцах выражены утомляемость и легкие спазмы. Слабость сопровождается видимым похуданием и атрофией вовлеченных мышц. Особенно на ранних стадиях болезни в пораженных мышцах отмечаются локальные подергивания — фасцикуляции (если они не скрываются вышележащей жировой тканью). Практически любая мышечная группа может оказаться пораженной в первую очередь, но с течением времени в патологический процесс вовлекаются все новые и новые мышцы до тех пор. пока атрофия не станет симметричной во всех областях, включая жевательную, мимическую мускулатуру, а также мышцы глотки и языка. Раннее поражение дыхательной мускулатуры может привести к смерти еще до значительной выраженности атрофии другой локализации. Как правило, летальный исход обусловлен легочной инфекцией, вторичной по отношению к глубокой генерализованной мышечной слабости. Поражение пирамидных путей при БАС проявляется повышением сухожильных рефлексов и клонусов и часто изменениями мышечного тонуса по спастическому типу. Возникают патологические стопные знаки (рефлекс Бабинского), нередко сохраняющиеся до развития глубоких нарушений функции периферических мотонейронов, иннервирующих нижние конечности, когда разгибание больших пальцев стоп становится невозможным. Поражение кортико-бульбарных связей приводит к дизартрии и растормаживанию моторных эквивалентов эмоций, проявляющемуся насильственным плачем и смехом (так называемый псевдобульбарный аффект) либо странным сочетанием того и другого. Глазодвигательные расстройства не развиваются даже при выраженном поражении двигательных ядер других черепных нервов. Психические и интеллектуальные функции не страдают. Деменция нетипична для БАС; в тех случаях, когда она возникает, это обусловливается другим сопутствующим патологическим процессом.
Дифференциальный диагноз. Поскольку лежащий в основе БАС патологический процесс в настоящее время не поддается лечению, то сначала необходимо исключить доступные лечебным воздействиям причины дисфункции двигательного нейрона особенно при наличии атипичной клинической картины.
Лечение. Методов лечения, воздействующих на основной патологический процесс при любой из форм болезней двигательного нейрона, нет.
Современные реабилитационные мероприятия, включая механические приспособления различных типов, позволяют оказать существенную помощь больным преодолеть последствия их инвалидизации; применение аппаратуры, поддерживающей дыхание, дает возможность продлить сроки выживания.
