
4 Дуги слева:
Нисходящий отдел аорты
Ушко аорты
Левое предсердие
Левый желудочек
Ширина корня – 1,5 см
Фазы ТБ процесса:
Погресирования:
-инфильтрации
-распада
-обсеменения
Выздоровления:
-рассасывания
-уплотнения
-рубцевания
-кальцинации
НАКАЗ
№ 318 від 24.05.2006 року “Про затвердження протоколу по впровадженню ДОТС-стратегії в Україні”.
Обязательные обследования при диагностике ТБ легких :
Сбор жалоб и анамнеза болезни;
3-х разовый анализ мокроты методом микроскопии (окраска по Цилю- Нильсону);
3-х разовый анализ мокроты методом посева (культурально);
Антибиотикограмма (тест на чувствительность ) к противотуберкулезным препаратам первого ряда;
Обзорная и боковая рентгенография ОГК и томография пораженных зон легких.
Дополнительные методы обследования при диагностике ТБ:
Компьютерная томография ОГК;
ФБС с забором промывных вод для микроскопического и культурального исследования;
Трансторакальная, трансбронхиальная или открытая пункционная биопсия легких, биопсия увеличенных лимфоузлов;
Торакоскопия с биопсией плевры и забором экссудата для микроскического и культурального исследования;
Генетические лабораторные методы: тесты амплификации нуклеиновых кислот;
Пробная противотуберкулезная терапия;
Туберкулинодиагностика: проба Манту, проба Коха;
Серологические пробы на туберкулез.
НАКАЗ
№ 384 від 09.06.2006 року “Про затвердження протоколу надання медичної допомоги хворим на туберкульоз”
Критерии диагностики туберкулеза:
Туберкулез МБТ+: признаки туберкулеза органов и тканей, выявление МБТ методом микроскопии или посева в материале, полученном из пораженных органов и тканей;
Туберкулез ГИСТ (+):
Признаки туберкулеза органов и тканей, гистолгическая верификация туберкулеза при биопсии, пораженных органов и тканей;
Туберкулез МБТ (-):
Признаки туберкулеза органов и тканей, положительный результат от применения противотуберкулезной терапии (регрессия патологических изменений в пораженных органах и тканях).
-------------------------------------------------------------------------------------------------------------------------------
Лекция «ЛЕЧЕНИЕ БОЛЬНЫХ
ТУБЕРКУЛЁЗОМ»
Подготовила доц. А. К. Вородюхина
Основной способ лечения больных туберкулёзом (ТБ) - это антибактериальная терапия (АБТ).
При лечении больных ТБ придерживаются отечественных принципов лечения, а также DOTS-терапии, предложенной ВООЗ.
DOTS: directly - непосредственное
observant - наблюдение terapy - лечение schotcurs - краткосрочное
ПРИНЦИПЫ ЛЕЧЕНИЯ БОЛЬНЫХ ТБ:
. КОНТРОЛИРУЕМОЕ;
. РАННЕЕ И СВОЕВРЕМЕННОЕ;
. ДЛИТЕЛЬНОЕ (6-9- 12- 18-24 МЕСЯЦА);
. НЕПРЕРЫВНОЕ
. КОМБИНИРОВАННОЕ;
. КОМПЛЕКСНОЕ;
. ЭТАПНОЕ;
. БЕСПЛАТНОЕ.
Контролируемое лечение - больной ТБ принимает противотуберкулёзные препараты (ПТП) в присутствии медперсонала.
Раннее и своевременное лечение - начато на ранних этапах развития ТБ процесса (очаговый ТБ, туберкулёма, инфильтративный ТБ), когда ещё нет распада и бактериовыделения.
Ведущая роль в ранней диагностике ТБ принадлежит врачам общебольничной сети, особенно участковым (семейным) врачам.
Наиболее информативные методы ранней диагностики ТБ:
Флюорография (ФГ), особенно среди групп риска (алкоголики, наркоманы, ВИЧ-инфицированные и больные СПИДом, больные ХНЗЛ, сахарным диабетом, язвенной болезнью желудка и ДПК, БОМЖи, социально дезадаптированные лица). Обследуются ежегодно.
• Туберкулинодиагностика (проба Манту с 2 ТЕ) -выявление инфицирования у детей и подростков.
. Исследование любого биологического материала больного (чаще мокроты) методом мазка (М). Обязательно обследовать пациентов, которые кашляют более 2-х недель.
Длительность лечения зависит от клинической формы ТБ, категории больного, которая обусловлена наличием
бактериовыделения, обширностью и тяжестью туберкулёзного процесса, давностью
возникновения. Курс лечения в условиях стационара и амбулаторно длится 1,5-2 года.
Особенностью длительного лечения есть его непрерывность, особенно первые 6-9 месяцев.
Больной с ВДТБ (впервые диагностированным ТБ) и РТБ (рецидивирующим ТБ) имеет право получить больничный лист до 10 месяцев (непрерывно).
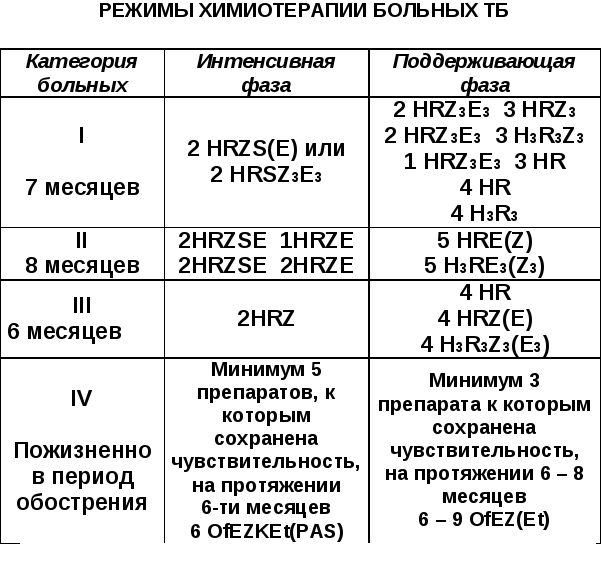
Комбинированное лечение - это назначение ПТП (не менее 3-х, а чаще 4-5-ти), к которым чувствительны МБТ и которые принимают длительное время (не менее 6-ти месяцев) в суточной дозе в один приём.
Комбинации ПТП, кратность и длительность приёма зависит от категории больного.
Комплексное лечение - это сочетание различных методов лечения для достижения выздоровления пациента (противотуберкулёзная химиотерапия, патогенетическая терапия, коллапсотерапия, хирургические методы лечения и т. д.).
Основу комплексного лечения составляет патогенетическая терапия, которая помогает организму мобилизовать и нормализовать защитные механизмы, играющие решающую роль в исходе заболевания.
Этапное лечение. Основной курс противотуберкулёзной терапии делят на 2 этапа:
I этап - интенсивное лечение (интенсивная фаза). Проводится в условиях стационара. Длительность 2-4-6 месяцев (зависит от тяжести туберкулёзного процесса).
Лечение в этот период направлено на остановку размножения МВТ и значительного уменьшения бактериальной популяции в организме больного.
Проведенная терапия устраняет острые явления болезни, прекращает бактериовыделение и в большинстве случаев приводит к заживлению каверн.
В этой фазе больные получают 4-5 ПТП (противотуберкулёзных препарата).
II этап - поддерживающее лечение
(поддерживающая фаза). Может проводится в стационаре, но чаще в условиях санатория, а затем амбулаторно. Длительность пребывания в санатории может быть 2-3-4 месяца. Амбулаторно пациент может продолжить лечение после стационарного или санаторно-курортного лечения.
Во II фазе количество ПТП уменьшается до 2-3.
Продолжительность амбулаторного лечения составляет до 1,5-2 лет (2 раза в год, длительностью 2 месяца), в течении которых пациент наблюдается как больной с активным ТБ.
Цель II этапа - это обеспечение стойкого клинического эффекта и предупреждение обострения процесса.
Патогенетическая терапия начинается в интенсивной фазе:
. Дезинтоксикационная (р-р глюкозы 5% - 500,0; р-р Рингера 200,0 в/в капельно). . Противовоспалительная (преднизолон,
дексаметазон, полькортолон, метилурацил,
пентоксил).
. Десенсибилизирующая (димедрол, пипольфен,
тавегил, супрастин, тиосульфат натрия,
глюконат кальция, хлорид кальция). . . . .Иммунозаместительная (гамма-глобулины,
плазма, лейкоцитарная масса, кровь).
II фаза: витаминотерапия, иммуностимулирующая, рассасывающая терапия.
КАТЕГОРИИ БОЛЬНЫХ ТБ:
I- больные с впервые диагностированным ТБ (ВДТБ) с наличием бактериовыделения (МБТ+), а также тяжёлые формы легочного и внелегочного ТБ без бактериовыделения (диссеминированный ТБ, казеозная пневмония, перитонит, сепсис, менингит, ТБ позвоночника, урогенитальных органов).
II- больные с рецидивирующим ТБ (РТБ) и неэффективно леченным ВДТБ с МБТ+ и МБТ-.
III- ВДТБ без бактериовыделения, с ограниченным туберкулёзным процессом (до 2-х сегментов): очаговый, инфильтративный ТБ, туберкулёма.
Дети с первичным ТБ (бронхоаденит, первичный туберкулёзный комплекс,
тубинтоксикация).
IV- больные хроническим течением ТБ (ХТБ) различной локализации, МБТ+ -и МБТ- (легочные формы: хронический диссеминированный ТБ, фиброзно-кавернозный, цирротический).
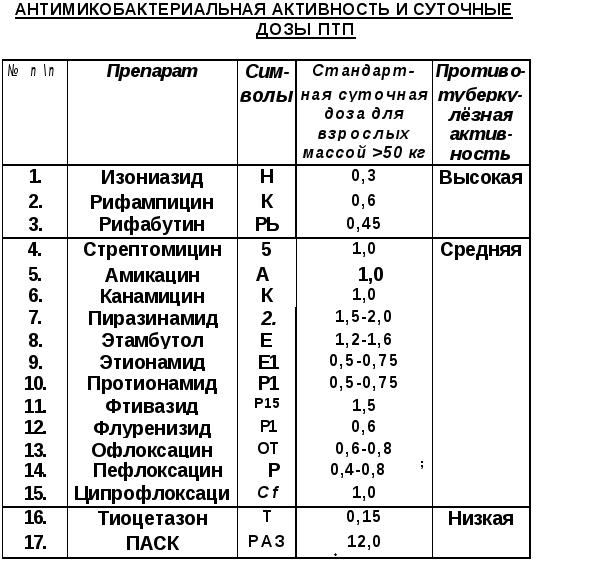
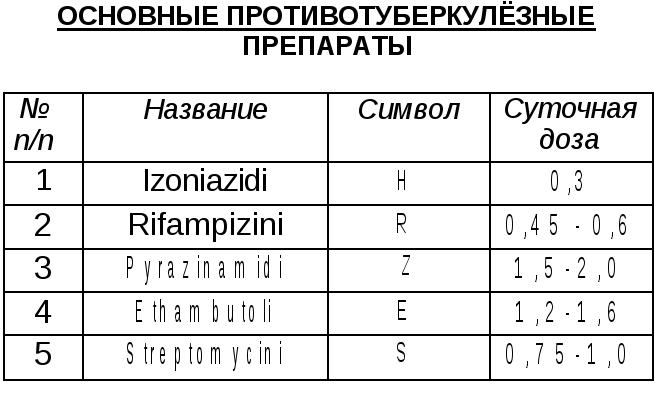
Изониазид (Н) - незаменимый препарат группы ГИНК. Выпускается в таблетках, растворе: 0,1; 0,2; 0,3; 10% - в ампулах. Пути введения: внутрь, в/м, в /в, эндотрахеально, эндоплеврально. Суточная доза 0,3.
Синтезирован в 1912 г. (Н. Меуег, I. МаПу), использовался как взрывчатое вещество.
В 1952 г. одновременно тремя группами исследователей (I. Вегп51е1п, е! а!., Рох Н. е* а!., (Же Н. е! а1.) была установлена противотуберкулёзная активность изониазида.
Механизм действия - изоникотиновая гипотеза (Е. Kruger Thiemer 1958).
Н - клетка МВТ (под действием пероксидазы)
Н окисляется до изоникотиновой кислоты (ИНК)
накапливается в клетке МВТ, вмешивается в синтез никотинамиддинуклеотида (НАД) путём образования изоникотинамидадениндинуклеотид (изо-НАД).
Образовавшийся изо-НАД ингибирует НАД-зависимые дегидрогеназы и снижает синтез эндогенной катал азы.
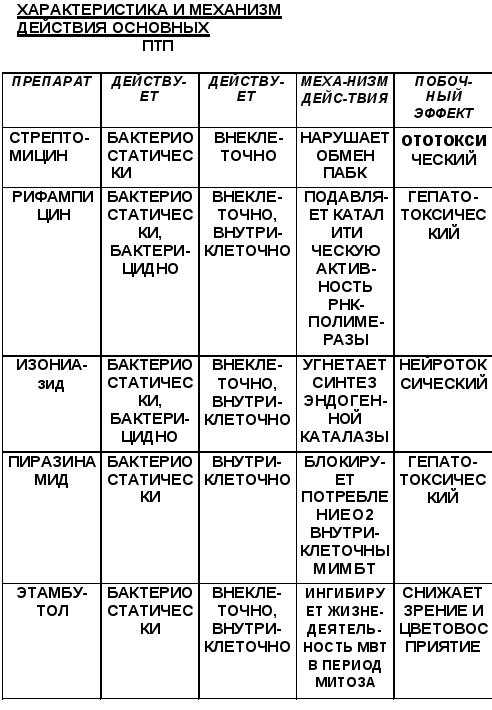
Изониазид действует внутриклеточно. внеклеточно: бактерицидно, бактериостатически.
Хорошо всасывается в кишечник, легко проникает через гематоэнцефалический барьер. В крови не связывается с белками. Выводится почками, кумулятивными свойствами не обладает.
Максимальная концентрация в крови при приёме внутрь - через 2-3 часа, при в/в введении - через 5 мин, при в/м введении - через 1 час.
Токсическое действие: нейротоксическое
(нарушается синтез витамина В6).
Предупреждает развитие токсического действия Н приём витамина В6.
Антидот - витамин В6.
Рифампицин (К)- полусинтетический антибиотик широкого спектра действия с выраженным противотуберкулёзным эффектом, производное рифамицина. Синонимы: бенемицин, рифадин, рифалдин. Синтезирован в 1965 г. (N. Maggi), входит в крупную группу антибиотиков аксомицинов.
Форма выпуска: капсулы 0,3; 0,15,для приёма рег оs, рифампицин в ампулах по 1,5-3 мл в/м, в/в и местно, в ингаляциях.
Действует внутри- и внеклеточно. бактериостатически и бактерицидно.
Максимальная суточная доза 0,45- 0,6.
Точкой приложения рифампицина при действии на МВТ является синтез РНК на ДНК-матрице. Рифампицин подавляет каталитическую активность РНК-полимеразы и не влияет на репликацию ДНК (Hartmann С. et аl. -1967; Мizuno S. et аl. -1968).
Максимальная концентрация препарата в крови через 2-3 часа при приёме внутрь. Хорошо всасывается в ЖКТ, принимают натощак за 30-60 мин до еды. Выводится из организма желчью и мочой, не разрушается в организме.
Побочное действие: диспепсические явления, выраженное гепатотоксическое действие. Учитывая побочные эффекты, противопоказан больным с гепатитами, циррозами. При назначении рифампицина желательно назначать гепатопротбкторы (эссенциале, карсил, силибор, холензим и др.). Обладает отрицательным действием на сосуды МКК и бронхи, вызывая спазм - это наблюдение нашей кафедры.
Стрептомицина сульфат (S). Форма выпуска: порошок во флаконах 0,5-1,0; вводится в/м, в ингаляциях, внутриплеврально, эндотрахеально. Стрептомицин-хлоркальциевый комплекс -
эндолюмбально.
Стрептомицин открыт S. Waksmann (1888-1973 гг.; работал в Рутчерском университете), А. Schatz, Е. Вugie в 1944г., был первым антибиотиком, активным в отношении МВТ. Принадлежит к большой группе аминогликозидных антибиотиков.
Действует бактериостатически. внеклеточно.
Изучение изменений в тонкой структуре МВТ, происходящих под воздействием стрептомицина, было проведено Э. И. Чертковой (1965 г.) с использованием техники электронной микроскопии. Автор обнаружила, что стрептомицин в бактериостатической концентрации вызывает набухание МВТ после 1-2 дней контакта, а через 4 дня нарушается цитоплазматическая структура и в конечном итоге полностью разрушается цитоплазма. Но видимо клеточная стенка остаётся интактной, так как не теряется кислотоустойчивость. Установлено также, что 5 нарушает обмен ПАБК (парааминобензойная кислота) МВТ.
Выводится почками Максимальная концентрация препарата в крови после в/м введения через 1 час.
Побочное действие: аллергические реакции и выраженное ототоксическое действие. В результате научных исследований на кафедре' установлено, что 5 вызывает выраженный спазм сосудов МКК, бронхоспазм, повышает систолическое давление в ЛА, вызывает коронароспазм, что подтверждается изменениями на ЭКГ (остроконечный Т в грудных отведениях).
Этамбутол (Е). Форма выпуска: таб. 0,1; 0,2; 0,4. Максимальная суточная доза 1,2-1,6 г.
Синонимы: диамбутол,миамбутол, комбутол и т.д.
Действие бактериостатическое. внеклеточное. Препарат не влияет на не размножающиеся бактерии, его активность направлена против факторов, . участвующих в размножении. Избирательно накапливается в эритроцитах.
Препарат выводится с мочой, 50-60% в неизменённом виде, не кумулирует. Инактивируется с образованием дикарбоновой кислоты и выводится с калом. Е быстро поглощается МБТ и связывается с внутриклеточными субстанциями, нарушает обмен липидов, синтез РНК, связывает ионы меди и магния, в связи с чем нарушается структура рибосом и синтез белка.
Побочное действие: диспепсические явления (тошнота, рвота, понос), головокружение, нарушение функции печени. Возможны аллергические реакции. Наиболее тяжёлое осложнение - нарушение зрения, особенно цветоощущения. Для профилактики осложнений назначают параллельно с этамбутолом витамин А. Выраженного действия на тонус сосудов МКК и бронхов этамбутол не оказывает.
Пиразинамид (Z). Форма выпуска: таб. 0,5; максимальная суточная доза 1,5-2,0.
Синонимы: эпразин, алдинамид, цинамид.
Действует бактериостатически.
внутриклеточно. Механизм действия: блокирует поглощение О2 МБТ. Хорошо всасывается из ЖКТ, максимальная концентрация препарата в крови через 2-3 часа после приёма.
Побочное действие: тошнота, рвота, анорексия, поражения печени.
Кроме перечисленных препаратов имеются и другие ПТП: этионамид, тибон, ПАСК, канамицин, циклосерин, салюзид, стрептосалюзид, но по силе действия они значительно слабее перечисленных и более токсичны, поэтому широко не применяются.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ БОЛЬНЫХ ТБ
ДИАГНОСТИЧЕСКИЕ ОПЕРАЦИИ:
Торакотомия (взятие ткани лёгкого, плевры, л/у для гистологического исследования).
Показания:
диссеминация неясной этиологии;
округлая тень в лёгких;
плеврит неясной этиологии;
гиперплазия в/грудных л/у неясной этиологии.
ЛЕЧЕБНЫЕ ХИРУРГИЧЕСКИЕ ОПЕРАЦИИ:
1.Радикальные (сегмент- и бисегментэктомия, лоб- и билобэктомия).
2.Промежуточные (кавернотомия. кавернопластика, декортикация лёгкого, перевязка бронха, перевязка легочной артерии).
Промежуточные операции проводятся при плохом общем состоянии больного, когда невозможно выполнить радикальную операцию (пожилой возраст, наличие эмфиземы, резко снижены функциональные пробы дыхания, при большом распространении процесса и глубоком залегании каверны).
В послеоперационный период больные продолжают принимать ПТП с учётом данных клинического, рентгенологического и лабораторного обследования.
3. Коллапсохирургические операции (пневмо-перитонеум, пневмоторакс, интраплевральный пневмолиз).
При этих операциях создаётся функциональный покой
лёгким и сближаются края каверны, что способствует
более быстрому их заживлению.
КРИТЕРИИ ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ:
• Прекращение бактериовыделения (отсутствие МВТ в двух последних мазках и методом посева в течении 2-3 месяцев). Но с учёта МБТ+ снимают через 6 месяцев после последнего бактериовыделения.
. Заживление полостей распада (рентгенологически).
. Исчезновение симптомов интоксикации, прибавка массы тела.
. Нормализация гемограммы.
ПРИЧИНЫ НЕЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ:
. Устойчивые штаммы МБТ (моно-, поли-, мультирезистентность).
. Нарушение режима лечения (алкоголизм, наркомания).
. Развитие токсических и аллергических реакций.
Мельник В. М., Валецький Ю. М. – Доля хворих на туберкульоз легень, які не лікувалися. – Укр. Пульмонологічний журнал. – 2006. - № 2. – С. – 37-39
І гр. не лікувалися – 102 хворих
померло – 64 хворих (62,8%)
спонтанне виліковування – 20 хворих (малі форми і великі залишкові зміни) (19,6%).
Хронізація процеса – 18 хворих (17,7%)
ІІ гр. лікувалися згідно режимів ВОЗ
спостерігалося – 107 хворих.
Успішне лікування (загоєння порожнин розпаду, абацилювання) – 103 хворих (96,3%)
Прооперовано – 3 хворих (2,8%)
Хронізація процеса – 1 хворий (0,9%)
Лекция «Профилактика туберкулеза» Вородюхина
Профилактика туберкулёза – это комплекс государственных, медико-санитарных мероприятий, направленных на предупреждение возникновения и распространения туберкулёза.
ВЫДЕЛЯЮТ СПЕЦИФИЧЕСКУЮ И НЕСПЕЦИФИЧЕСКУЮ ПРОФИЛАКТИКУ.
Специфическая профилактика – это комплекс мероприятий, направленных против возбудителя туберкулёза. К ней относят вакцинацию вакциной БЦЖ, ревакцинацию, химиопрофилактику.
Неспецифическая профилактика – это комплекс мероприятий социального и медико-санитарного направления.
Социальная профилактика – это комплекс общегосударственных мероприятий, она в себя включает:
улучшение благосостояния народа (это, прежде всего предоставление работы, которая обеспечивала бы не только минимальный прожиточный уровень);
нормализация труда и отдыха;
улучшение жилищно-бытовых условий;
защита окружающей среды от загрязнения;
здоровый образ жизни людей и его пропаганда.
Социальные мероприятия, которые были законодательно закреплены на Украине в отношении больных ТБ:
возможность продления листа временной нетрудоспособности до 10 месяцев больному с ВДТБ и РТБ
бесплатное предоставление санаторно-курортного лечения.
Медико-санитарная профилактика – это комплекс мероприятий, направленных на раннее выявление больных туберкулёзом людей и животных, ликвидацию эпидочагов туберкулёза, проведение дезинфекцинных мероприятий и санитарно-просветительской работы в тубочаге.
Очаг туберкулёзной инфекции – это место пребывания больного туберкулёзом (обычно место проживания больного), делят на три группы. Основанием для отнесения очага в ту или иную группу являются следующие критерии:
массивность бактериовыделения,
наличие детей и подростков в очаге,
жилищные условия и соблюдение в очаге санитарно-гигиенических правил.
К первой – эпидемиологически наиболее опасной группе относят все очаги, в которых проживают больные с обильным (постоянным или периодическим) бактериовыделением. К этой же группе причисляют и такие очаги, в которых у больного обнаруживают скудное количество микобактерий туберкулёза, но при условии, что в очаге проживают дети и подростки, либо имеет место хотя бы один из следующих отягощающих факторов: плохие жилищные условия, несоблюдение санитарно-гигиенических правил. Это касается особенно тех очагов, где больные злоупотребляют алкоголем.
Ко второй – эпидемиологически менее опасной группе относят очаги, в которых проживают больные со скудным бактериовыделением (постоянным, периодическим) с которыми контактируют только взрослые, при условии отсутствия в очаге перечисленных выше факторов. К этой группе причисляют и такие очаги, в которых больной признан формальным (условным) бактериовыделительем, но в них проживают дети или подростки, либо имеет место хотя бы один из отягощающих факторов.
К третьей – эпидемиологически потенциально опасной группе относят очаги в которых проживают больные с формальным (условным) бактериовыделением и только взрослые контактирующие лица, при отсутствии в очаге отягощающих факторов.
Имеется классификация эпидочагов по Незлину, аналогичная приведенной ранее:
неблагополучный тубочаг (относится в І-ю группу);
угрожающий (относится во ІІ-ю группу);
благополучный (относится в ІІІ-ю группу).
Перевод очага туберкулёзной инфекции из одной эпидемиологической группы в другую осуществляет врач-эпидемиолог совместно с участковым фтизиатром при изменении в очаге условий, понижающих или повышающих его опасность
Санитарные мероприятия в тубочаге включают: изоляцию больного (впервые выявленного или с рецидивом, обострением заболевания), проведение текущей и заключительной дезинфекции, обследование контактирующих с больным(диспансерное наблюдение за ними, наблюдение в 5.2 группе диспансерного учёта), проведение социальных и санитарно-просветительных мероприятий.
Одним из профилактических мероприятий является раннее выявление заболевания. Своевременное и раннее выявление больных с туберкулёзом – это установление диагноза в такой период болезни, когда она только зарождается или имеет ограниченную форму и протекает без деструктивных изменений в тканях и без бактериовыделения и больные в этот период не являются источником заражения туберкулёзом окружающих, а лечение таких больных заканчивается полным выздоровлением.
Ранним методом выявления туберкулёза у взрослых является флюорография, хотя подвергаются флюорографическому обследованию и подростки начиная с 14-18 лет (в зависимости от эпидситуации по туберкулёзу). Флюорография проводится 1 раз в 2 года, если заболеваемость не больше 30 на 100 000 населения. Один раз в год обследуются «обязательные контингенты» (работники пищевых, детских, учебных учреждений, проживающих в общежитиях, работники животноводческих ферм, а также лица с высоким рискам заболевания (больные сахарным диабетом, ХНЗЛ, гастритом, язвенной болезнью, страдающие алкоголизмом, наркоманией, ВИЧ-инфицированные и больные СПИДом).
Раннее выявление инфицированности и локальных форм туберкулёза у детей и подростков осуществляется с помощью пробы Манту с 2ТЕ, которая проводится ежегодно, начиная с 12 месяцев и до 12-14 лет, а также проводится детям не вакцинированным вакциной БЦЖ в срок больше 2-х месяцев, после выписки из родильного дома.
Метод флюорографии с экономической точки зрения себя изжил. Чтобы выявить один случай туберкулёза методом флюорографии необходимо исследовать 3 187 лиц и стоимость такого обследования составляет 16 000 грн., а выявление бациллярного больного обходится в 45 000 грн. На сегодняшний день широко используют выявление больных туберкулёзом лёгких методом мазка (боктериоскопическое исследование мокроты на МБТ), это метод быстрый и недорогостоящий. На 222 обследованных лиц выявляют этим методом одного больного туберкулёзом и стоимость этого выявления 923 грн., а не 16 000 грн., как при флюорографии.
В связи с этим, пациенты у которых появился кашель и не проходит в течении 2-х недель, усиливается, обязательно обследуются методом мазка на предмет наличия МБТ.
К специфической профилактике относится вакцинация, которая проводится вакциной БЦЖ.
Вакцина БЦЖ – это живая, ослабленная, апатогенная с сохранением иммунногенных свойств, культура МБТ. Впервые получили культуру вакцины французские учёные Calmette и Gerene в 1913 году после 13 лет пересева МБТ бычьего типа на питательные среды с добавлением желчи. В настоящее время вакцину БЦЖ получают в результате выращивания культуры МБТ на специальных искусственных питательных средах и после лиофильного высушивания расфасовывают вакцину по 1мл (20 доз) в одном флаконе, к которому прилагаются ампулы с 2 мл физиологического раствора. В 1мл вакцины находится 4-6-10 млн. МБТ. Одна доз для вакцинации составляет 0,05мг сухой вакцины, в которой находится 50-60 тыс. МБТ.
Вакцинация проводится на 3-7-й день жизни ребёнка, при условии отсутствия противопоказаний. Приказ №233 от 29.07.1996г.
Противопоказания для проведения вакцинации:
Временные (у 4-6% новорождённых):
поражения кожи (пузырчатка, пиодермия, абсцессы, флегмоны);
аллергические заболевания, диатез;
геморрагический синдром;
сепсис;
внутриутробная инфекция
гипотрофия (масса тела менее 2,0кг);
гемолитическая желтуха;
родовая травма с повреждением ЦНС;
ОРВИ, пневмония;
повышение температуры тела больше 37,5єС;
Постоянные (у 0,5% новорождённых):
врождённые ферментопатии;
врождённые аномалии развития
генерализованая инфекция БЦЖ у предыдущих детей в семье
ВИЧ-инфицированые.
Вакцину в объёме 0,1 мл вводят внутрикожно в верхнюю треть плеча. Через 2-3 недели на месте введения БЦЖ появляется гиперемия, мацерация кожи, которая со временем подсыхает с образованием корки. Под ней образуется язва, которая заживает образованием послевакцинационного рубчика. В норме язва может заживать до 6-ти месяцев. Если язва сохраняется более 6-ти месяцев, вакцинацию считают осложнённой. Послевакцинный рубец есть важным элементом оценки выполненной вакцинации. Если вакцинация проведена правильно, то рубец имеет округлую форму, эластичный, неглубокий. При подкожном введении вакцины рубец может быть деформированный, грубый, иногда келоидный.
Осложнения вакцинации:
«Бецежиты» – 0,02%;
язва 10мм, более 6-ти месяцев;
холодные абсцессы, флегмоны;
лимфадениты региональные через 4 месяца;
абсцедирование;
келлоидные рубцы 10мм и больше;
волчанка;
склеродерма;
БЦЖ-сепсис (генерализовання
БЦЖ-инфекция);
БЦЖ-остит;
феномен Коха.
Ревакцинацию проводят в 7 и 14 лет, при условии отсутствия чувствительности к туберкулину (отрицательная проба Манту). Техника проведения ревакцинации такая же как и вакцинации. Кроме обычной вакцины БЦЖ используют БЦЖ-М для вакцинации:
недоношенных новорождённых с массой тела 2 кг и больше;
при снятии противопоказаний у детей, не вакцинированных в роддоме (если прошло более 2 месяцев и ребёнок не вакцинирован, то перед вакцинацией необходима предварительная постановка пробы Манту с 2ТЕ, для выявления инфицированности, которая есть противопоказанием для вакцинации).
Цель проведения вакцинации и ревакцинации это выработка нестерильного клеточного иммунитета в отношении туберкулёза. Хотя большинство исследователей, занимавшихся вакцинацией, считают, что она не защищает полностью человека от туберкулёза, но многократно снижает вероятность заболевания или способствует минимализации ущерба, наносимого этим заболеванием. У вакцинированных людей развиваются чаще всего ограниченные, малые формы туберкулёза или же просто инфицирование. В нашей стране проводится сплошная вакцинация новорождённых, за исключением противопоказаний, за рубежам во многих странах вакцинация делается только по показаниям.
Все последующие прививки после вакцинации и ревакцинации проводятся через 2 месяца.
К специфической химиопрофилактике относится химиопрофилактика, основоположником которой является O.Zarini, введена в практику в 1955 году. Считается, что метод позволяет снизить частоту инфицирования, заболевания туберкулёзом или его рецидива в 2-7 раз. Химиопрофилактика проводится здоровым, неинфицированным туберкулёзом лицам, которые были в контакте с больным открытой формой туберкулёза, они наблюдаются в 5.2 группе диспансерного учёта, покамест будут контактировать с этим больным для профилактики инфицирования и развития заболевания.
Контактным лицам назначают 1 препарат, чаще группы ГИНК (изониазид, метазид, фтивазид) на протяжении 6-х месяцев, или 2 ХП (Н0,3+Е1,2) – 3 месяца в течении года после прекращения контакта
Инфицированным детям и с гиперэргической пробой Манту (> 17 мм) для профилактики развития, туберкулёза, назначают 2 химиопрепарата (ХП), обязательно один из группы ГИНК и пиразинамид или этамбутол на протяжении 3-х месяцев. Детям, которым проводится химиопрофилактика, наблюдаются в 5.4 группе диспансерного учёта.
--------------------------------------------------------------------------------------------------------------------------------------
Лекция «Осложнения туберкулеза» Вородюхина А.К.
Осложнения возникают в результатах прогрессирования туберкулеза и приводят к нарушению функции того или другого органа.
Выделяют следующие осложнения:
