
- •V. Порядок организации работы родильного дома
- •Положение о родильном доме
- •1. Общие положения
- •2. Основные задачи и функции лечебно-профилактического учреждения
- •3. Управление лечебно-профилактическим учреждением
- •Основные требования к помещениям родильного дома
- •Приемные отделения, помещения выписки, специализированные боксы
- •Палатные отделения
- •Акушерские стационары
- •Операционный блок
- •Организация медицинской помощи новорожденным в родовспомогательном стационаре
- •Внутрибольничные инфекции
- •Комплекс факторов, влияющих на развитие вби:
- •Основные принципы эпидемиологии внутрибольничных инфекций
- •Организация ухода за больными.
- •Питание больных.
- •Организация работы и функции вкк по вопросам медицинской реабилитации и экспертизы.
- •Положениео медико-реабилитационных экспертных комиссиях (Утверждено постановлением Совета Министров Республики Беларусь n 801 от 31.12.92 г.) общие положения
- •Организация комиссий
- •Обязанности и права комиссии
- •Порядок освидетельствования граждан в комиссиях
- •Сроки повторного освидетельствования и порядок обжалования решений комиссий
Операционный блок
1. Операционный блок - структурное подразделение больницы, состоящее из операционных и комплекса вспомогательных и обеспечивающих помещений, предназначенное для проведения хирургических операций.
2. Все операционные блоки делятся на общепрофильные и специализированные (травматологические, кардиохирургические, ожоговые, нейрохирургические и др.).
3. В состав помещений как общепрофильных, так и специализированных оперблоков входят септические и асептические отделения (операционные со вспомогательными и служебными помещениями). При этом вспомогательные помещения оперблока предусматриваются отдельно для асептической и септической операционной.
4. По признаку наличия одного отделения (асептического) или двух (асептического и септического) оперблоки делятся на асептические и комбинированные.
5. Количество операционных в оперблоке зависит от структуры, величины и профиля родильных отделений РД, хирургической активности, сложности и длительности операций, времени пребывания оперированного больного на больничной койке, количества операционных дней и др.
Количество операционных в РД I и II уровней оказания перинатальной помощи следует принимать: одна операционная на каждые 30 коек, в РД III уровней - на 25. В РД IV (республиканского) уровня оказания перинатальной помощи при расчете числа операционных необходимо учитывать профиль акушерской и сопутствующей экстрагенитальной патологии. Количество операционных в РД республиканского уровня и клинических РД определяется в каждом конкретном случае заданием на проектирование.
6. Операционные следует проектировать на один операционный стол.
7. Количество операционных столов и типы операционных в специализированном операционном блоке зависят от типа и мощности структурных подразделений больничных учреждений и определяются заданием на проектирование.
8. Количество операционных в обсервационном отделении операционного блока принимается в зависимости от числа коек. Примерное соотношение операционных в обсервационном и физиологическом отделениях должно быть 1:3, но не менее одной обсервационной операционной на оперблок.
9. При количестве операционных свыше 6 рекомендуется предусматривать диспетчерский пост.
10. В основу архитектурно-планировочного решения операционного блока положено деление на непроходные асептическое (физиологическое) и обсервационное родильные отделения, рациональное зонирование внутренних помещений и пространства в соответствии с функциональным разделением его помещений на следующие зоны:
стерильная зона, включающая помещение операционных;
зона строгого режима:
- группа помещений подготовки персонала к операции, состоящая из предоперационных и гардеробных персонала для специальной и рабочей одежды;
- группа помещений подготовки больного к операции, состоящая из помещений подготовки больного к операции или наркозной;
-группа помещений для размещения аппаратуры и оборудования, предназначенного для обеспечения жизнедеятельности больных и состоящая из помещений аппарата искусственного кровообращения и аппарата для гипотермии;
- группа помещений послеоперационных палат, состоящих из собственно палат и помещений (пост) дежурной медицинской сестры;
- группа вспомогательных помещений, включая шлюз при входе при входе в операционную (при отсутствии наркозной); зона органического режима:
группа помещений для диагностических исследований;
группа помещений для подготовки к операции инструментов и оборудования, включая стерилизационную и центральную достерилизационную оперблока;
комната центрального пульта мониторной системы для слежения за состоянием больного,
помещения для обслуживания послеоперационых палат (мытья и дезинфекции суден, мытья и сушки клеенок и пр.);
группа складских помещений, включающая помещения для хранения крови,
помещение для хранения передвижного рентгеновского аппарата и фотолабораторию, кладовую наркозно-дыхательной аппаратуры, помещение приготовления дезинфицирующих сред;
11. Количество коек в послеоперационных палатах следует предусматривать по норме 2 койки на одну операционную. При наличии отделений анестезиологии и реанимации, итенсивной терапии, послеоперационные палаты не предусматриваются, а их количество учитывается в коечности отделения анестезиологии и реанимации.
12. При отсутствии централизованного кондиционирования следует предусматривать помещение для местных кондиционеров, площадь которых определяется расстановкой оборудования.
13. Наиболее рациональным является размещение операционного блока в составе обособленного лечебно-диагностического корпуса, непосредственно примыкающего к палатному корпусу или соединяемому с ним утепленными переходами. Допускается размещение оперблока на верхнем этаже палатного корпуса.
14. Операционную для срочных операций при приемном отделении следует планировать в РД III и IV уровней. Для проведения экстренных акушерских и гинекологических операций в крупных перинатальных центрах следует предусматривать дополнительные дежурные операционные.
15. Послеоперационные палаты рекомендуется размещать в отдельном изолированном отсеке при операционном блоке, или в составе отделения анестезиологии и реанимации, или изолированно в составе родильного отделения.
16. Состав помещений операционных блоков, их мощность зависят от уровня и коечности РД, мощности и структуры его подразделений.
Структура учреждения
Независимо от того, является ли акушерский стационар самостоятельной организацией или родильным отделением больницы, в его составе должны быть следующие обязательные отделения:
1) приемно-пропускной блок (приемное отделение);
2) l-е (физиологическое) акушерское отделение;
3) 2-е (обсервационно-изоляционное) акушерское отделение (палаты);
4) отделение (палаты) патологии беременности;
5) отделение (палаты) для новорожденных детей в составе l-го и 2-го акушерских отделений.
6) гинекологическое отделение с собственным приемно-пропускным блоком.
Кроме того, в родильном доме обязательно должны быть:
- лаборатория;
- рентген-кабинет;
- кабинет УЗИ;
- физиотерапевтический кабинет;
- выписная комната;
- хозяйственная служба.
Определение коечной емкости отделений родильных домов (акушерских отделений больниц):
Отделение патологии беременных – 25-30% расчетного количества коек акушерских отделений родильных домов (больниц);
Родовое физиологическое отделение – 50-55% от общего числа акушерских коек, из них:
предродовые палаты – 12% расчетного количества коек послеродового физиологического отделения, но не менее 2 коек;
родовые палаты – 8% расчетного количества коек послеродового физиологического отделения, но не менее 2 коек;
палата интенсивной терапии – 1-2 койки;
послеоперационные палаты – 1 койка в акушерских отделениях родильных домов (больниц) расчетной вместимостью до 100 коек включительно, 2 койки при расчетной вместимости свыше 100 коек.
Послеродовое физиологическое отделение для родильниц и новорожденных:
послеродовые палаты – 50-55% расчетного количества коек акушерских отделений родильных домов (больниц);
послеродовые палаты(резервные) – 10% расчетного количества коек в послеродовых палатах отделения;
палаты для новорожденных – 110% расчетного количества коек в послеродовых палатах отделения.
Обсервационное отделение - 20-25% от общего числа акушерских коек, из них:
родовая палата – на 2 кровати;
родовой бокс – на 1 кровать;
послеродовые палаты – 20-25% расчетного количества коек акушерских отделений родильных домов (больниц);
послеродовые палаты (резервные) – 5-7% расчетного количества коек в послеродовых палатах;
палаты для новорожденных – 105-107% расчетного количества коек в послеродовых палатах отделения
Примечание: расчетное количество коек в акушерских отделениях родильных домов (больниц) равно сумме коек, указанных в пунктах 1, 3.1 и 4.3.
Гинекологическое отделение - примерно 25-30% от общего числа коек; в обязательном порядке оно должно быть изолированным и иметь собственное приемное отделение.
По нормативам, на акушерские койки выделяется 60%, а на гинекологические - 40% всего коечного фонда родовспомогательных организаций. Однако в настоящее время отчетливо проявляются такие тенденции, как уменьшение рождаемости, рост экстрагенитальной патологии у беременных, увеличение числа патологических родов, нарастание количества младенцев, рождающихся недоношенными и с низкой массой тела. Все это часто вызывает необходимость пересмотра числа коек в перечисленных отделениях как в сторону увеличения, так и уменьшения.
В гинекологическом отделении имеется три профиля коек: для консервативного лечения больных, оперативного лечения и искусственного прерывания беременности.
Планировка родильного дома должна обеспечивать полную изоляцию женщин, поступивших для родоразрешения в различные отделения, при строгом соблюдении санитарно-гигиенических норм. В приемно-проnyскном блоке оборудуются отдельные смотровые для каждого акушерского отделения. В каждой смотровой комнате предусматривается специальное помещение для санитарной обработки поступающих женщин, оборудованное туалетом и душевыми. В вестибюле беременная или роженица снимает верхнюю одежду и проходит в помещение фильтра, где врач или акушерка решает вопрос, в какое из отделений роддома направить женщину. После этого проводится регистрация в «Журнале приема беременных и рожениц» (ф. № 002/у). Заполняется паспортная часть «Истории родов» (ф. № 096/у), производится общее обследование женщины: взвешивание, измерение роста, окружности живота, высоты стояния матки над лоном, определение положения и предлежания плода, выслушивание сердцебиения плода; определяются группа крови и резус-фактор.
После санитарной обработки женщина получает пакет со стерильным бельем и направляется в соответствующее отделение роддома.
В каждом акушерском отделении выделяются следующие структурные элементы:
1) родовой блок;
2) послеродовые палаты;
3) палаты (отделение) для новорожденных.
Родовой блок в своем составе имеет:
1) предродовую (10-12% количества коек в отделении);
2) родовую (родовой зал);
3) большую и малую операционные;
4) палату интенсивной терапии для новорожденных детей.
Операционные должны быть оборудованы всем необходимым для обработки разрывов промежности, ручного отделения последа, кесарева сечения, ампутации матки.
Первый туалет новорожденного, обработка глаз, измерение длины и массы тела ребенка про водятся акушеркой в родовом зале. Через 2-2,5 часа после нормальных родов женщина переводится в послеродовое отделение (палаты), новорожденный - в палату для новорожденных. Кроме этого в родильных домах имеются также палаты совместного пребывания матери и ребенка.
Число детских коек в отделении (палатах) новорожденных должно соответствовать числу материнских коек в послеродовом отделении. Из них 10-12% выделяется для недоношенных и ослабленных детей. Ежедневно данные наблюдения за ребенком вносятся врачом в «Историю развития новорожденного» (ф. № 097/у). Домой выписывают только здоровых детей. О дне выписки ребенка домой обязательно телефонограммой сообщают в территориальную детскую поликлинику. Глубоко недоношенных и больных детей переводят в специализированные детские отделения.
С целью снижения материнской и перинатальной смертности, улучшения качества обслуживания беременных в областных центрах и крупных городах организуются специализированные отделения для беременных женщин с сердечно-сосудистой патологией, диабетом, послеродовыми септическими заболеваниями и т. д.
Большое значение в нормальной деятельности акушерских стационаров и в профилактике гнойно-септических заболеваний беременных, рожениц, родильниц, среди новорожденных имеет соблюдение санитарно-гигиенических правил. В акушерских стационарах должны неукоснительно выполняться следующие требования:
строгий отбор и своевременная изоляция больных женщин от здоровых при поступлении и во время пребывания в родильном доме (отделении);
обязательная цикличность в заполнении детских и материнских палат;
соблюдение всех санитарных требований, регулярная текущая и не реже 1 раза в год профилактическая санитарная обработка (полная дезинфекция) всего родильного дома (отделения);
правильная организация ухода за родильницами и новорожденными;
достаточная обеспеченность отделений бельем;
соблюдение медицинским персоналом правил личной гигиены и регулярный врачебный контроль за здоровьем персонала.
Течение и исход родов должны фиксироваться в «Истории родов» и в «Журнале записи родов в стационаре», оперативные вмешательства - в «Журнале записи оперативных вмешательств в стационаре».
Алгоритм организации стационарной медицинской помощи роженицам в родовспомогательных ЛПО представлен на схеме 1.
Анализ помощи в родах предусматривает оценку оказания акушерской, анестезиологической, терапевтической, гематологической и медицинской помощи других узких специалистов. При возникновении экстренных акушерских ситуаций, требующих консультативной помощи необходима своевременная организации консилиумов и вызова специалистов по санитарной авиации (областной, республиканской).
Порядок госпитализации беременных и рожениц в родильные стационары Организация работы акушерских стационаров Республики Беларусь строится по единому принципу в соответствии с действующей нормативно-методической базой. Стационарная помощь службы родовспоможения базируется на квалифицированной и специализированной врачебной помощи.
Все роды обязательно должны проводиться в родовспомогательном стационаре врачом акушером-гинекологом совместно с анестезиологом-реаниматологом и неонатологом. При наличии экстрагенитальной патологии необходимо участие терапевта и врачей других специальностей (по показаниям).
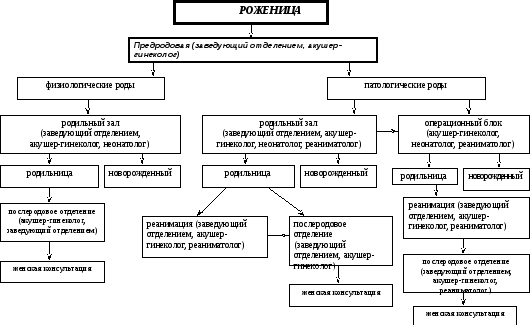
Схема 1. Алгоритм организации стационарной медицинской помощи роженицам в родовспомогательных ЛПО.
В родильных отделениях ЛПУ I уровня родоразрешаются повторно беременные (до 3 родов включительно) и первобеременные без акушерских осложнений и экстрагенитальной патологии. Остальные женщины должны быть родоразрешены в ЛПУ II-III уровней. Показаниями для родоразрешения в акушерском стационаре II уровня являются:
гестозы I-III степени тяжести, преэклампсия в анамнезе;
маточное кровотечение во время предыдущих родов;
многоплодие, неправильное положение плода, крупный плод;
анатомически узкий таз при планировании родов через естественные родовые пути;
предлежание плаценты без признаков кровотечения;
анте-, интра-, или неонатальная гибель плода в анамнезе;
хроническая фетоплацентарная недостаточность, сопровождающаяся внутриутробной гипоксией плода;
перенашивание беременности;
юные и возрастные первородящие;
многоводие, маловодие;
антенатальная гибель плода;
повторные операции кесарева сечения.
Показания для родоразрешения в акушерских стационарах III уровня:
заболевания щитовидной железы с выраженным нарушением ее функции, тиреотоксикоз;
сахарный диабет;
сердечно-сосудистые заболевания с нарушением кровообращения, а также при высоком риске развития декомпенсации в родах;
легочно-сердечная недостаточность;
синдром внутриутробной задержки развития плода II-III степени;
досрочное родоразрешение по жизненным показаниям со стороны плода;
планируемые роды через естественные родовые пути после перенесенной операции кесарева сечения;
тяжелые формы гестоза, в том числе HELLP-синдром, острый жировой гепатоз беременной;
паритет родов более 4;
заболевания крови, почек, печени и других органов с выраженным нарушением их функции;
иммуноконфликтная беременность (изосенсибилизация по Rh-фактору, ABO или HLA-системе и др.);
травмы мягких тканей родовых путей матери в детстве или накануне беременности;
длительный безводный период.
Анализ помощи в родах предусматривает оценку оказания акушерской, анестезиологической, терапевтической, гематологической и медицинской помощи других узких специалистов. При возникновении экстренных акушерских ситуаций, требующих консультативной помощи, необходима своевременная организация консилиумов и вызова специалистов по санавиации (областной и республиканской). Алгоритм организации оказания экстренной консультативной помощи беременным и роженицам представлен на схеме 2.Алгоритм организации экстренной транспортировки беременных, рожениц и новорожденных из родовспомогательного ЛПУ I уровня представлен на схеме 3.
Общий принцип организации работы родильного стационара представлен на схеме 4
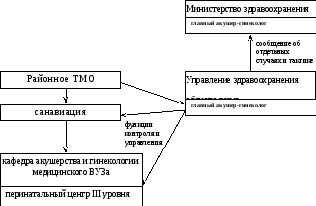
Схема 2. Алгоритм организации экстренной консультативной помощи беременным и роженицам в ро
довспомогательных ЛПУ республики.

Схема 3. Алгоритм организации экстренной транспортировки больных, рожениц и новорожденных из родовспомогательных ЛПУ I уровня.
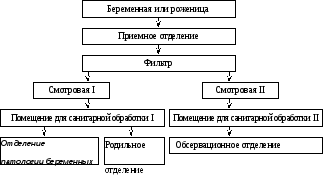
Схема 4. Алгоритм организации работы родильного стационара.
Показаниями для госпитализации в обсервационное акушерское отделение являются:
Острые респираторные заболевания (грипп, ангина и др.).
Проявления экстрагенитальных воспалительных заболеваний (пневмония и др.) в случае отсутствия специализированного акушерского стационара.
Лихорадочные состояния (температура тела выше 37,6°С) при отсутствии клинически выраженных других симптомов.
Длительный безводный период (излитие околоплодных вод за 10 часов и более до поступления в стационар).
Внутриутробная гибель плода.
Грибковые заболевания волос и кожи, кожные заболевания другой этиологии (дерматит, экзема, псориаз и др.).
Гнойно-воспалительные поражения кожи и подкожно-жировой клетчатки.
Острый и подострый тромбофлебит.
Острый пиелонефрит, другие инфекции мочевыделительной системы.
Проявления инфекции родовых путей (кольпит, бартолинит, остроконечные кондиломы, хориоамнионит и др.).
Клиническое или лабораторное подтверждение инфекции с высоким риском внутриутробного заражения плода (токсоплазмоз, листериоз, цитомегалия, краснуха, герпес, сифилис, гонорея, ВИЧ-инфекция и др.)
Туберкулез.
Наличие урогенитальных инфекций по данным лабораторных анализов.
Диарея.
Ранний послеродовой период (24 часа) в случае родов вне акушерского стационара.
Остеомиелит.
Свищи любой локализации.
Отсутствие медицинской документации (обменная карта) или неполное обследование беременной в условиях женской консультации.
Переводу в обсервационное отделение из других отделений подлежат беременные, роженицы и родильницы при следующей патологии:
повышение температуры тела в родах до 38°С и выше (при трехкратном измерении через каждый час);
лихорадка неясного генеза (температура тела до 37,5°С), продолжающаяся более одних суток;
послеродовые гнойно-септические осложнения (эндометрит, мастит, раневая инфекция и др.);
экстрагенитальные воспалительные заболевания, не требующие перевода в специализированный стационар (ОРВИ, неосложненная ангина, обострение герпеса и др.).
Показания для госпитализации новорожденных в обсервационное отделение родовспомогательных ЛПУ:
родившиеся в этом отделении;
матери которых переведены из физиологического послеродового отделения в обсервационное;
родившиеся вне акушерского стационара;
переведенные из родильного блока с клиникой врожденной инфекции;
"отказные" дети, подлежащие усыновлению или переводу в лечебные стационары и дома ребенка.
В случае перевода новорожденного в обсервационное отделение вместе с ним переводят мать. Течение и исход родов должны фиксироваться в «Истории беременности и родов» и в «Журнале записи родов в стационаре»; оперативные вмешательства – в «Журнале записи оперативных вмешательств в стационаре».
