
Тимофеев 1-3 том / том 3 / 29. ОПУХОЛИ И ОПУХОЛЕПОДОБНЫЕ ОБРАЗОВАНИЯ МЯГКИХ ТКАНЕЙ / 29.5. ОПУХОЛИ ИЗ КРОВЕНОСНЫХ И ЛИМФАТИЧЕСКИХ СОСУДОВ
.doc29.5. ОПУХОЛИ ИЗ КРОВЕНОСНЫХ И ЛИМФАТИЧЕСКИХ СОСУДОВ
В челюстно-лицевой области и шеи чаще
встречаются и наибольшую практическую
значимость имеют следующие опухоли,
развивающиеся из кровеносных и
лимфатических сосудов: доброкачественные
опухоли — гемангиомы
и
лимфангиомы;
злокачественные
опухоли — ангиосаркомы.
Среди
указанных вариантов наиболее часто
встречаются доброкачественные опухоли.
челюстно-лицевой области и шеи чаще
встречаются и наибольшую практическую
значимость имеют следующие опухоли,
развивающиеся из кровеносных и
лимфатических сосудов: доброкачественные
опухоли — гемангиомы
и
лимфангиомы;
злокачественные
опухоли — ангиосаркомы.
Среди
указанных вариантов наиболее часто
встречаются доброкачественные опухоли.
Рис. 29.5.1. Капиллярная гемангиома лица у ребенка 1 года.
♦ Гемангиома
Это доброкачественная опухоль, развивающаяся из кровеносных сосудов. Гемангиомы являются самыми распространенными сосудистыми образованиями грудного и раннего детского возраста. По своему происхождению гемангиомы могут быть отнесены как к истинным опухолям, так и к новообразованиям дизонтогенетической природы, т.е. гамартомам — это опухолевидные образования, возникающие в результате нарушения эмбрионального развития органов и тканей, состоящие из тех же компонентов, что и орган или ткань где оно находится, но отличающееся их неправильным расположением и степенью дифференцировки. Провести строгое разделение гемангиом на истинные опухоли и гамартомы очень трудно.
Гемангиомы могут быть врожденными и приобретенными. Выделяют следующие факторы, которые способствуют возникновению гемангиомы: нарушения течения беременности или родов, различные травматические повреждения или воспалительные процессы (ушибы, сдавления, интоксикации и т.д.). У многих больных выявить причины возникновения гемангиом не представляется возможным. Подавляющее большинство этих сосудистых образований имеют врожденное происхождение.
Гемангиомы могут располагаться в коже, в мягких тканях, в слизистой оболочке и подслизистом слое и очень редко в кости. Локализация гемангиом самая разнообразная: кожа лица (нос, лоб, подбородок, околоушно-жевательная область и т.д.), слизистая оболочка твердого или мягкого неба и альвеолярного отростка, дно полости рта, язык. Нередко гёмангиомы бывают множественными.
Гемангиомы могут быть артериальными (развиваются из сосудов артериального типа) или венозными (развиваются из сосудов венозного типа).


Рис. 29.5.2. Капиллярные гемангиомы кожи околоушно-жевательной области (а) и нижней губы (б), а также слизистой оболочки верхней губы (в).
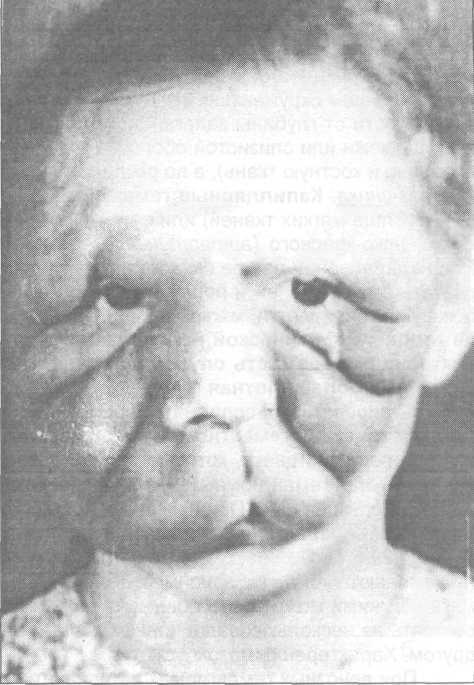

Рис. 29.5.3. Ветвистая гемангиома кожи Рис. 29.5.4. Ветвистая гемангиома мягких
верхней губы у ребенка 1 года. тканей лица.

Рис. 29.5.5. Ветвистая гемангиома кожи наруж-ного уха.
По строению различают следующие виды гемангиом: капиллярная (плоская, сенильная) — состоят из мелких сосудов капиллярного типа, окруженных соединительной тканью; ветвистая (гроздевидная, рацемозная) — представлена клубком широких и извитых сосудов; кавернозная (пещеристая) — состоит из расширенных сосудистых полостей, выстланных одним слоем эндотелия и разграниченных перегородками из соединительной ткани; смешанная (разные участки опухоли представлены отдельными видами строения).

Рис. 29.5.6. Кавернозная гемангиома лица (поверхностных слоев мягких тканей).
Вид спереди (а) и сбоку (б).
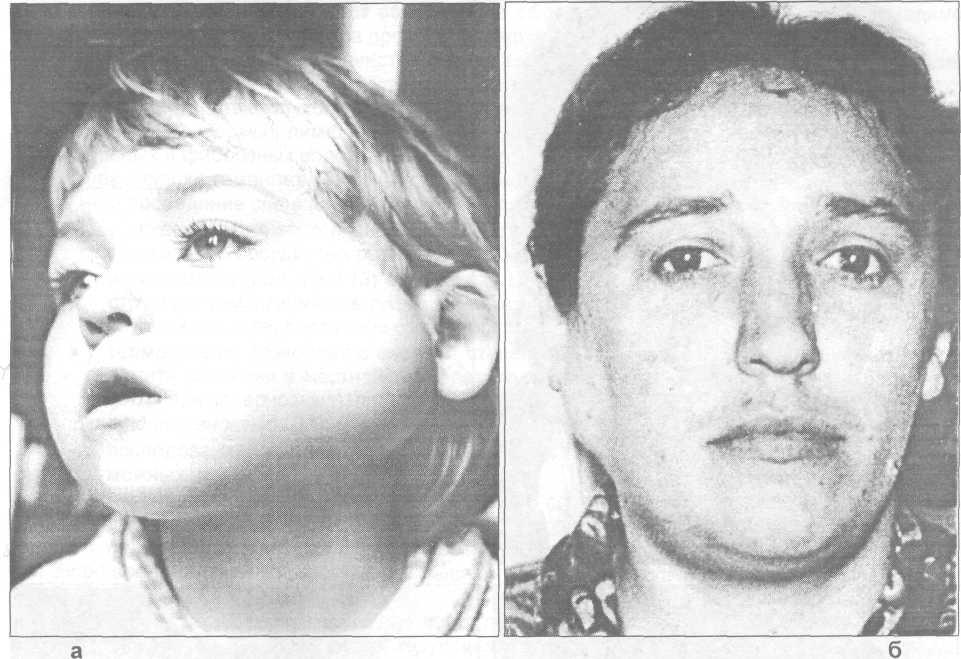
Рис. 29.5.7. Внешний вид больных с кавернозными гемангиомами, расположенными в глубоких отделах околоушной области (а - у ребенка, б - у взрослого).
Гемангиомы мягких тканей челюстно-лицевой области и шеи могут сочетаться с поражением костей лицевого скелета. Сосудистая опухоль может приобретать инфильтративный рост с разрушением окружающих тканей. Очень редко эти сосудистые опухоли озлокачествляются. В зависимости от глубины залегания, гемангиомы разделены на поверхностные (располагаются в толще кожи или слизистой оболочки и подлежащей клетчатке) и глубокие (прорастают в толщу мышц и костную ткань), а по распространенности — ограниченные и диффузные.

Рис. 29.5.8. Рентгенограмма (а) и сиалограмма околоушной железы (б) больного с венозной гемангиомой околоушной области (видны округлые тени - флеболиты). Внешний вид флеболитов (в) после оперативного удаления гемангиомы.
Клиника. Капиллярные гемангиомы внешне проявляются в виде тестоватой припухлости (в толще мягких тканей) или пятен, локализованных на кожных покровах или слизистой оболочке, ярко-красного {артериальные) или синюшного (венозные) цвета. Размеры варьируют. При надавливании на нее окраска резко бледнеет, а иногда и исчезает. Гемангиома может прорастать вглубь тканей и поражать смежные анатомические зоны: лицо, губу, дно полости рта, боковую стенку глотки, мягкое небо и т.д. Гемангиома увеличивается в размерах при наклоне головы и физической нагрузке. Сосудистые опухоли безболезненные при пальпации. Характерна сжимаемость опухоли, неравномерная консистенция: в одних участках мягкая, а в других более плотная (рис. 29.5.1 - 29.5.2). В полости рта гемангиомы могут изъязвляться, инфильтрироваться и осложняться обильными кровотечениями.
Ветвистые гемангиомы представлены множественными узловатыми выпячиваниями сине-багроватого цвета, которые сильно обезображивают лицо больного (рис. 29.5.3 - 29.5.5). Артериальная гемангиома может пульсировать. В области артерио-венозных анастомозов может быть слышен шум. При наклоне головы сосудистая опухоль увеличивается в размере.
К авернозные
гемангиомы определяются
в виде солитарных опухолевых узлов
(рис.
29.5.6 - 29.5.7). По
внешнему виду это мягкие, легко сжимаемые
опухолевидные образования (напоминают
губку). В зависимости от глубины
расположения и вовлечения кожных
покровов кожа над ними может быть
обычного цвета или сине-багровая.
Кавернозные гемангиомы могут состоять
из нескольких заполненных кровью
полостей. Отдельные полости сообщаются
друг с другом. Характерен симптом
«сжатия».
авернозные
гемангиомы определяются
в виде солитарных опухолевых узлов
(рис.
29.5.6 - 29.5.7). По
внешнему виду это мягкие, легко сжимаемые
опухолевидные образования (напоминают
губку). В зависимости от глубины
расположения и вовлечения кожных
покровов кожа над ними может быть
обычного цвета или сине-багровая.
Кавернозные гемангиомы могут состоять
из нескольких заполненных кровью
полостей. Отдельные полости сообщаются
друг с другом. Характерен симптом
«сжатия».
Рис. 29.5.9. Внешний вид больного со смешан-ной гемангиомой лица.
При венозных гемангиомах встречаются флеболиты — венные камни, которые при локализации опухоли в области дна полости рта или в околоушной области могут быть приняты за слюнные камни (рис. 29.5.8). На рентгенограмме флеболиты имеют вид округлых интенсивно затемненных гомогенных образований с четкими границами.

Рис. 29.5.10. Смешанная гемангиома лица и шеи (а - вид спереди, б - вид сбоку).
При смешанной гемангиоме наблюдается сочетание участков капиллярного, ветвистого и кавернозного строения (рис. 29.5.9- 29.5.12).
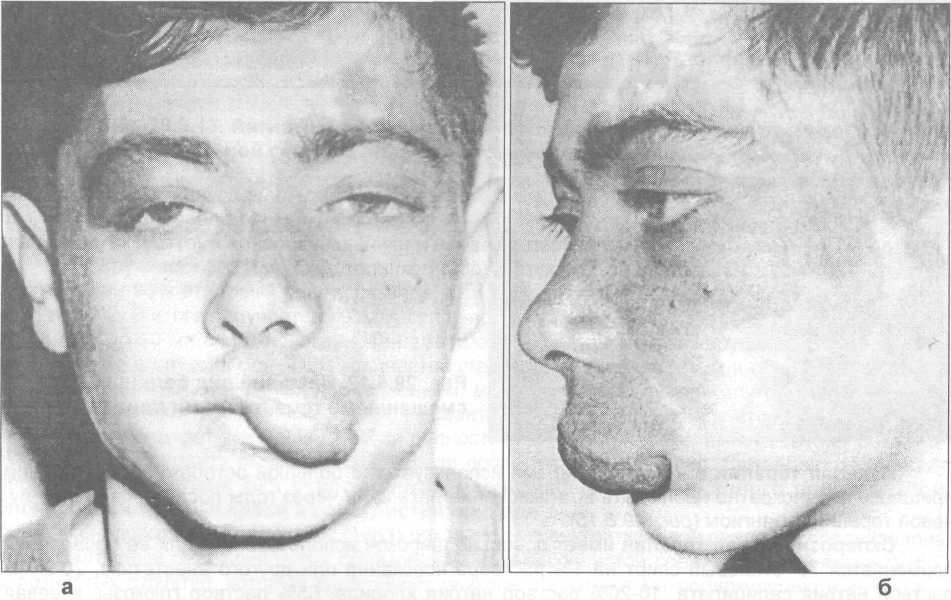
Рис. 29.5.11. Смешанная гемангиома лица (а - вид спереди, б - вид сбоку).
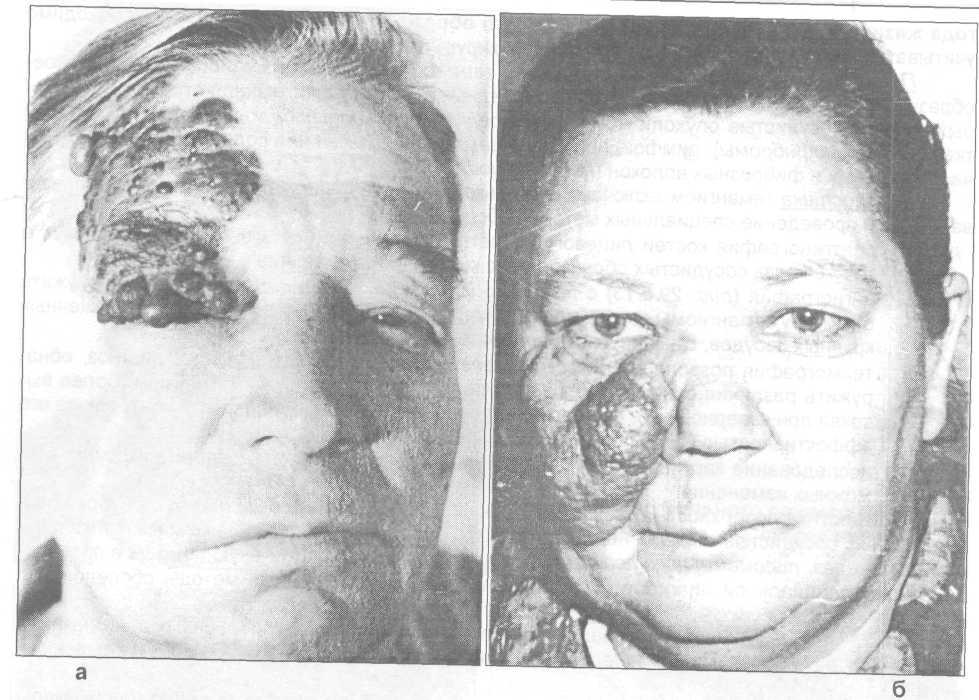

Рис. 29.5.12. Внешний вид больных со смешанными гемангиомами лица (а, б, в).
Гемангиомы, которые имеются у новорожденных и детей грудного или раннего детского возраста характеризуются бурным ростом и могут достигать значительных размеров. Характерно, что гемангиомы особенно быстро увеличиваются в размерах в течение первого года жизни ребенка, а затем рост сосудистого образования замедляется, что необходимо учитывать при определении сроков проведения хирургического вмешательства.
Патоморфология. В большинстве своем гемангиомы состоят из сплошной массы своеобразных сосудов, выстланных эндотелием и бедной соединительнотканной стромы. В некоторых случаях сосудистые опухоли могут быть представлены большим количеством фиброзной ткани (гемангиофибромы), лимфоидной ткани (гемлимфангиомы) или содержать значительное число нервных и фиброзных волокон (непроангиофибромы).
Диагностика гемангиом включает не только осмотр, пальпацию и пункцию новообразования, но и проведение специальных методов обследования:
• рентгенография костей лицевого скелета (дает возможность выявить флеболиты, а так же связь сосудистых образований с костью или их наличие в челюсти);
• ангиография (рис. 29.5.13) с помощью контрастных веществ (позволяет обнаружить структуру гемангиомы, ее размеры, локализацию и наличие отдельно расположенных крупных сосудов, связанных с новообразованием);
• термография позволяет с высокой степенью достоверности уточнить диагноз, обнаружить различия в местной температуре при различных видах гемангиом (более высокая при кавернозных), правильно спланировать лечение и провести контроль за его эффективностью (Д. В. Дудко, 1987);
• исследование картины крови для выявления тромбоцитопении, анемии и других возможных изменений.
Диагностика поверхностных гемангиом обычно сложности не представляет. Глубоко расположенные сосудистые опухоли необходимо дифференцировать с кистами мягких тканей и слюнных желез, липомами, некоторыми формами опухолей. Значительную помощь в проведении дифференциальной диагностики оказывают ранее перечисленные методы обследования больного.
Лечение. Существуют следующие виды лечения гемангиом: криодеструкция, электрокоагуляция, лучевая терапия, склерозирующая терапия, хирургический и комбинированный метод.
Криодеструкция в настоящее время проводится жидким азотом при помощи специальных аппаратов. Основана на воздействии низкой локальной температуры на ткань сосудистого новообразования. Эффективна только при поверхностных капиллярных гемангиомах. Возможны осложнения в виде некрозов (рис. 29.5.14).
Электрокоагуляция основана на воздействии высокой температуры на опухолевую ткань. Эффект отмечен только при поверхностно расположенных и небольших гемангиомах.
Лучевая терапия в настоящее время используется с большой осторожностью т. к. нам пришлось неоднократно наблюдать возникновение рака кожи через годы после проведения лучевой терапии гемангиом(рис. 29.5.15)
Склерозирующая терапия имеет довольно широкое использование. Для ее проведения применяется 70 этиловый спирт на 1% растворе новокаина или другого анестетика, 20-25% раствор натрия салицилата, 10-20% раствор натрия хлорида, 65% раствор глюкозы, клеевая композиция КЛ-3, преднизолон и т. д.

Рис. 29.5.13. Ангиограммы (а) и томоангиограммы (б- см. продолжение) больной со смешанной гемангиомой мягких тканей лица.

Рис. 29.5.13. (продолжение).
Для склерозирующей терапии Ю.И. Вернадским (1970) разработан метод основанный на том, что путем проведения пункции гемангиомы из нее извлекают кровь (одновременно блокируя ее приток и отток к новообразованию) и вводят склерозирующее химическое вещество
Г.В. Кручинский и Л.С. Криштопенко (1985) рекомендуют использовать для склерозирующей терапии 96% этиловый спирт, разведенный стерильным 1% раствором новокаина в соотношении 1:2. В итоге получается 70%-ая спирт-новокаиновая смесь. Введение в сосудистое образование до 10 мл спирт-новокаиновой смеси обычно не вызывают нарушений общего статуса. Введение в опухоль большего количества смеси приводит к местным и общим нарушениям (гиперемия кожи сменяющаяся побледнением, могут появляться пузыри или очаги некроза повышается местная температура тканей, учащается пульс и т.д.). К концу второй недели после инъекции инфильтрат уменьшался почти полностью. В случае необходимости авторы рекомендуют повторно вводить смесь через 2 недели после первого введения. Склерозирование кавернозных гемангиом 70% спирт-новокаиновой смесью показано только при надежном блокировании оттока крови из сосудистой опухоли.

Рис. 29.5.14. Внешний вид ребенка (а - спереди, б - сбоку), которому для лечения
гемангиомы кончика носа применили криодеструкцию жидким азотом. В послеоперационном периоде возникло осложнение — некроз мягких тканей кончика носа.
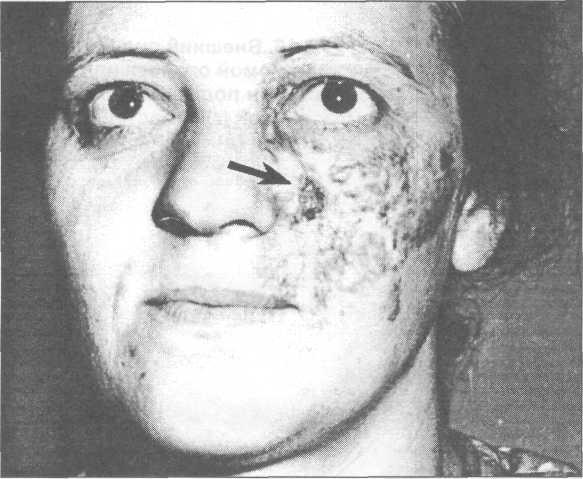
Рис. 29.5.15. Рак кожи (указан стрел-кой), развившийся после проведения лучевой терапии гемангиомы лица.

Исследование А.П. Панасюк (1983) доказано, что"внутритканевое введение преднизолона в ангиоматозный очаг приводит к образованию в межсосудистой соединительной ткани грубо-волокнистых структур, которые сдавливают опухоль, нарушают микроциркуляцию и вызывают ее атрофию. Внутриопухолевое введение кортикостероидов определяют из расчета 1-2 мг на кг веса ребенка 1 раз в неделю, но не более 30 мг в один сеанс. Интервалы между инъекциями составляют 2 недели.
 Рис.
29.5.16.
Внешний вид больных с лимфангиомой
околоушной (а), околоушной и подглазничной
(б, в), подглазничной (г) областей и верхней
губы (д).
Рис.
29.5.16.
Внешний вид больных с лимфангиомой
околоушной (а), околоушной и подглазничной
(б, в), подглазничной (г) областей и верхней
губы (д).
По мнению Д.В. Дудко (1987), введение преднизолона и 10% раствора хлорида кальция внутрикожно в шахматном порядке обеспечивает хорошие косметические результаты лечения гемангиом.
А.Ю. Соловко и И.М. Воронцов (1980) для лечения гемангиом используют ультразвук. Озвучивание при стабильном методе проводят 3 минуты, а при лабильном (вибратор перемещается) — 5-6 минут. Сеансы озвучивания повторяют через день и на курс лечения в среднем назначали 5-6 сеансов. Авторы рекомендуют проводить озвучивание с интенсивностью от 1,5 до 2 Вт/см2. Вопрос о необходимости повторного курса лечения решался не раньше чем через 3-4 месяца.
Хирургическому лечению подлежат только те гемангиомы, которые могут быть иссечены в пределах здоровых тканей без значительного косметического дефекта. Наиболее приемлемым является радикальное удаление сосудистой опухоли с последующей кожной пластикой. У детей эти операции желательно выполнять в ранние сроки, т.к. промедление с проведением операции приводит к увеличению опухоли в объеме (росту гемангиомы), что значительно ухудшает косметические и функциональные результаты лечения.
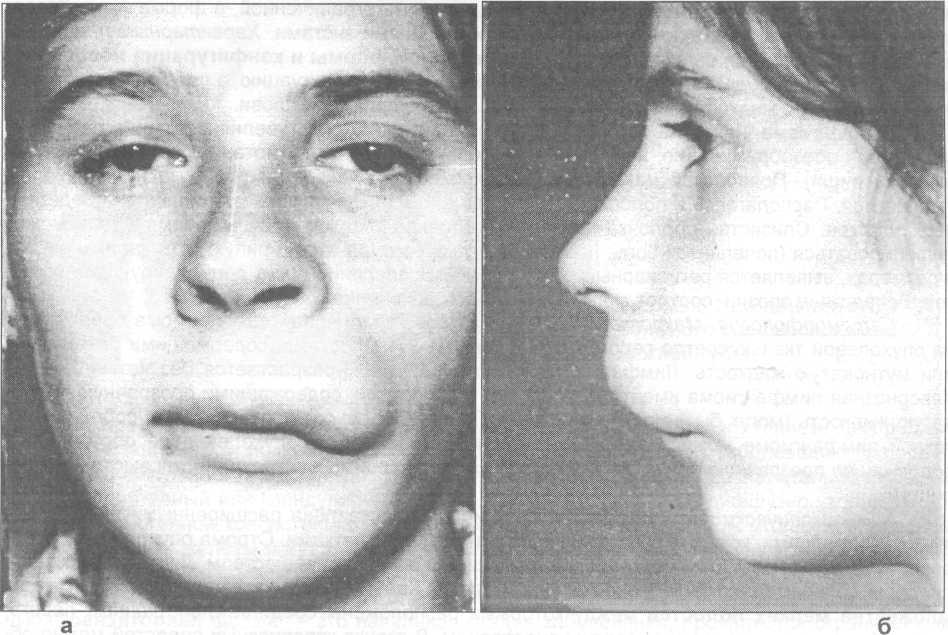
Рис. 29.5.17. Внешний вид больной с лимфангиомой верхней губы (а - вид спереди, б - вид сбоку).

Рис. 29.5.18. Внешний вид ребенка (а - спереди, б - сбоку) с лимфангиомой, которая занимает несколько анатомических областей (язык, поднижнечелюстная и периорбитальная области).
Комбинированный способ лечения включает использование прошивания, введения химических склерозирующих растворов или других нехирургических методов лечения, а также частичное иссечение опухоли. Этот способ лечения показан при обширных гемангиомах.
При выборе метода лечения гемангиомы необходимо учитывать вид опухоли, ее размеры, локализацию, возраст и общее состояние больного.

Рис. 29.5.19. Лабильная форма лимфедемы верхней губы (а - вид больной спереди, б - вид сбоку).
♦ Лимфангиома
Это доброкачественное новообразование, развивающееся из лимфатических сосудов. При содержании в опухоли большого количества кровеносных сосудов ее называют лимфгемангиомой. Лимфангиомы по строению подразделяют на капиллярные (состоят из сети расширенных и извитых лимфатических капилляров), кистозные (содержат единичные крупные полости, выстланные эндотелием и заполненные серозной жидкостью с примесью детрита); кавернозные (представлены множеством мелких, а так же отдельных крупных полостей, выстланных эндотелием). По распростроненности лимфангиомы могут быть ограниченные и диффузные. По глубине залегания лимфангиомы всегда являются глубокими, т.е. прорастают мышцу. Эти новообразования могут рассматриваться как врожденный порок развития лимфатической системы. Лимфангиомы чаще всего впервые обнаруживаются при рождении ребенка или в первые дни после него. Опухоль наиболее интенсивно увеличивается в размерах в первые годы жизни ребенка. В последующие годы рост опухоли замедляется и приостанавливается.
В некоторых случаях, взрослые больные связывают появление лимфангиомы с перенесенными воспалительными процессами мягких тканей. Одной из причин ее развития, в этом случае, является облитерация лимфатических сосудов и развитие в них ретенционных кист.
Чаще лимфангиомы локализуются в толще губы, языка, щеки (рис. 29.5.16 - 29.5.17), могут захватывать несколько анатомических областей (рис. 29.5.18).
Редко лимфангиомы располагаться на шее (на боковой ее поверхности или вдоль переднего края грудино-ключично-сосцевидной мышцы).
Клиника. Лимфангиома выявляется в виде ограниченного или диффузного разрастания тканей с нечеткими границами. Кожа над опухолью в цвете может быть не изменена или иметь бледный цвет и быть отечной. Местами могут появляться красноватые пятна — лимфангиэктазии. Лимфангиома мягкой (тестоватой или эластичной) консистенции, безболезненная при пальпации. Капиллярная лимфангиома чаще может быть ограниченной, в форме узла. Кавернозная — представлена одной или несколькими большими кистами. Характерным признаком лимфангиомы является ее сжимаемость с изменением формы и конфигурации новобразования. При пальпации кистозных полостей можно выявить флюктуацию, а при пункции удается получить светлую жидкость, иногда мутноватую, часто с примесью крови.
Лимфангиома, находясь в толще органа или мягких тканей, увеличивает их в размерах, появляется обезображивание, нарушается функция (затрудняется глотание, дыхание, пережевывание пищи). Появляется макроглоссия, макрохейлия. Слизистая оболочка над опухолью утолщается. Располагаясь в полости рта опухоль вызывает массивные утолщения определенных участков. Слизистая оболочка над ними постоянно травмируется во время еды и может инфицироваться (появляется боль, повышается температура тела, припухлость увеличивается в размерах, выявляется регионарный лимфаденит). Воспаление носит рецидивирующий характер. Вследствие эрозии сосудов могут возникать кровотечения.
Патоморфология. Макроскопически на разрезе капиллярная лимфангиома представлена опухолевой тканью светло-серого цвета с щелевыми полостями, содержащими бесцветную или мутноватую жидкость. Лимфангиома капсулы не имеет, разрастается без четких границ. Кавернозная лимфангиома имеет губчатый вид с полостями, содержащими прозрачную желтоватую жидкость (могут быть прожилки крови). Полости могут сообщаться между собой. В кистозной лимфангиоме можно видеть одно- или многополостное опухолевидное образование, содержащее прозрачную или мутную жидкость, иногда с примесью крови. Кисты выстланы оболочкой.
Микроскопически капиллярная лимфангиома представлена расширенными лимфатическими капиллярами, которые выстланы эндотелиальными клетками. Строма опухоли состоит из соединительной ткани или представлена гомогенным основным веществом. Лимфатические капилляры сопровождаются кровеносными сосудами. Кавернозные лимфангиомы состоят из множества мелких полостей между которыми расположены соединительнотканные перегородки. Кавернозные полости выстланы эндотелием. В стенке кавернозных полостей можно обнаружить лимфатические узлы, мышечные и нервные волокна, сальные железы, волосяные фолликулы, жировую ткань, а при воспалении — участки фиброза. Одиночные кистозные полости всегда выстланы одним слоем эндотелия. Может наблюдаться сочетание различных морфологических вариантов лимфангиом.
Дифференциальная диагностика проводится с гемангиомой, нейрофибромой, ринофимой и лимфедемой.
Гемангиома всегда имеет красный, багровый или синюшный цвет. Размеры и интенсивность окраски уменьшается при надавливании на опухолевую ткань. Пальпаторно иногда ощущается пульсация. При пункции можно получить кровь.
Нейрофиброма имеет коричневую (кофейную) окраску. Поверхность ее обычно складчатая, плотная и иногда болезненная на ощупь.
При ринофиме нос багрового цвета с бугристой поверхностью. Плотный на ощупь. Лимфедема губ (макрохейлит) характеризуется стойким ее увеличением. Лимфедема — это отек тканей, обусловленный лимфостазом (рис. 29.5.19). Этому заболеванию предшествует рецидивирующий простой герпес, травматические повреждения, воспалительные процессы, эксфолиативный или гландулярный хейлит. При лимфедеме губа диффузно утолщена, напряжена, гомогенной консистенции, безболезненная. Кожа над участком утолщения бледная. Мелкие слюнные железы могут контурировать под слизистой оболочкой, на красной кайме губ имеется множество мелких трещин. Наблюдается симптом «росы». Коваль Н.И. (1989) предлагает выделять 3 клинические формы лимфедемы губ: транзиторную, лабильную и стабильную. Транзиторная форма — это начальная стадия заболевания, проявляется ограниченным отеком губы, развитием болезни до 6 месяцев. Лабильная форма — прогрессирующий лимфостаз неустойчивого и волнообразного характера, который распространяется за пределы губ. Эта форма характеризуется течением заболевания от 6 месяцев до 1 года и частотой рецидивов. Стабильная форма лимфедемы сопровождается постоянным увеличением губы с распространением отека на соседние области лица и давностью заболевания более одного года. Варианты комплексного лечения, по мнению автора, находятся в прямой зависимости от формы заболевания. При транзиторной и лабильной формах рекомендуется применять пневмомассаж (10 сеансов), гирудотерапию, гипотермию, аутомассаж, миогимнастику губ, бефунгин (внутрь по 3 капли на 1/4 часть стакана воды натощак три раза в день в течение трех месяцев), гипосенсибилизирующее лечение, витаминотерапию. При стабильной форме назначаются кортикостероидные гормоны и фонофорез с мазью «фторокорт» (Коваль Н.И., 1989).
Лечение лимфангиомы хирургическое и заключается в удалении измененных тканей. При обширных лимфангиомах возможно поэтапное иссечение опухолевой ткани (клиновидное иссечение языка и т.п.). Радикальное иссечение опухоли желательно, но технически выполнимо далеко не во всех случаях.
Прогноз благоприятен. Озлокачествление лимфангиом крайне редки.
♦ Ангиосаркома
А нгиосаркома
- это общее название злокачественных
опухолей, развивающихся из элементов
стенки кровеносных (гемангиосаркома)
и лимфатических (лимфангиосаркома)
сосудов.
В зависимости от элементов сосудистой
стенки, входящих в состав опухоли, эти
опухолевые образования различают:
ангиоэндотелиомы
(характеризуются
пролиферацией эндотелиальных клеток
сосудов), ангиоперицитомы
(разрастается
наружный слой сосудов) и др.
нгиосаркома
- это общее название злокачественных
опухолей, развивающихся из элементов
стенки кровеносных (гемангиосаркома)
и лимфатических (лимфангиосаркома)
сосудов.
В зависимости от элементов сосудистой
стенки, входящих в состав опухоли, эти
опухолевые образования различают:
ангиоэндотелиомы
(характеризуются
пролиферацией эндотелиальных клеток
сосудов), ангиоперицитомы
(разрастается
наружный слой сосудов) и др.
Рис. 29.5.20. Внешний вид больно-го с ангиосаркомой нижней губы.
Ангиосаркомы растут быстро. Это высокозлокачественные опухоли, которые дают метастазы гематогенным и лимфогенным путем. Встречаются преимущественно в молодом возрасте.
Клиническое течение ангиосарком трудноотличимо от других сарком несосудистого происхождения. Опухоли быстро инфильтрируют окружающие ткани, нередко изъязвляются и могут возникнуть кровотечения. Закономерности в локализации этих опухолей не наблюдается (рис. 29.5.20).
Патоморфология. Макроскопически эти опухоли чаще представлены узлами серовато-розового или бурого цвета. Узлы мягкие, в некоторых местах имеется капсула, а в других — опухоль инфильтративно прорастает ткани. Микроскопически ангиосаркомы могут расти за счет эндотелия (ангиоэндотелиомы) или наружной стенки сосудов (ангиоперицитомы). Эндотелий в просветах сосудов при ангиоперицитомах остается невовлеченным в опухолевый процесс. При ангиосаркомах наблюдается анаплазия — стойкая дедифференцировка клеток злокачественной опухоли с изменением их структуры и биологических свойств.
Лечение — комбинированное.
Прогноз — неблагоприятный, т.к. рано появляются рецидивы опухоли.
