
Тимофеев 1-3 том / том 3 / 25. КИСТЫ ЧЕЛЮСТЕЙ / 25.6. ЛЕЧЕНИЕ КИСТ ЧЕЛЮСТЕЙ
.doc25.6. ЛЕЧЕНИЕ КИСТ ЧЕЛЮСТЕЙ
Кисты челюстей лечатся хирургическим способом. Известны два основных оперативных метода — цистэктомия и цистотомия.
Цистэктомия это радикальный хирургический метод лечения, который заключается в полном удалении оболочки кисты с последующим зашиванием операционной раны наглухо (наложением на рану первичного глухого шва).
Цистотомия это метод оперативного лечения, при котором удаляется наружная (передняя) стенка кисты вместе с прилегающей к ней костью и имеющуюся внутрикостную полость сообщают с преддверием рта, т.е. кистозную полость превращают в добавочную бухту полости рта.
Показанием к цистэктомии являются одонтогенные и неодонтогенные кисты челюстей в любом возрасте.
Показанием к цистотомии могут быть:
1. большие кисты верхней челюсти, которые прорастают в верхнечелюстную пазуху с разрушением костного дна полости носа и небной пластинки;
2. обширные кисты нижней челюсти со значительным истончением костных стенок челюсти (в том случае, если полное удаление оболочки кисты может значительно ослабить прочность челюсти и способствовать возникновению патологического перелома);
3. старческий возраст больного или наличие тяжелых сопутствующих заболеваний (сердечно-сосудистых, эндокринных, кахексия и др.);
4. гематологические заболевания (геморрагические диатезы, гемофилия и т.п.);
5. в сменном прикусе, если при попытке полного удаления оболочки кисты могут повредиться зачатки постоянных зубов, что отразится на формировании нормального прикуса.
Преимуществом цистэктомии нужно считать то, что удаляется вся оболочка кисты, которая подвергается патоморфологическому исследованию, а в образовавшейся костной полости происходит репаративная регенерация кости, т.к. послеоперационная рана зашивается наглухо.
Недостатки цистэктомии: травматичность операции; возможность повреждения рядом расположенных интактных зубов; травмирование нервно-сосудистого пучка; вероятность вскрытия стенок верхнечелюстной пазухи или носовой полости; не исключена возможность аутолиза (разложения) кровяного сгустка, находящегося в костной полости.
Преимущества цистотомии: малая травматичность; операция легко выполнима; нет опасности повреждения фолликулов постоянных или интактных зубов, а также окружающих костных структур, полостей и нервно-сосудистых стволов.
Недостатки цистотомии: нерадикальность оперативного вмешательства; образование добавочных бухт (полостей), которые требуют длительного послеоперационного ухода; наличие послеоперационных деформаций челюстей; образовавшиеся открытые послеоперационные дефекты челюстей ухудшают очищение полости рта ротовой жидкостью, что создает условия для размножения микроорганизмов.
Методика
операции цистэктомии.
Оперативное
вмешательство проводится под местным
обезболиванием. На вестибулярной
поверхности альвеолярного отростка
челюсти делают трапециевидный (в передних
отделах) или угловой (в боковых отделах)
разрез. Горизонтальный разрез
слизистой проводят по гребню альвеолярного
отростка при отсутствии зубов или по
шейке зубов. Разрез делают до кости.
Боковые
разрезы мягких тканей для отслаивания
слизисто-надкостничного лоскута
необходимо проводить так, чтобы они
проходили по здоровой кости, т.е. на
расстоянии не менее 1 см от рентгенологических
границ кисты. Это
следует делать потому, чтобы не было
совпадения линий швов с дефектом кости,
что приводит к образованию свищей,
ведущих в послеоперационную костную
полость. Отслаивают распатором
слизисто-надкостный лоскут. В дальнейшем
приступают к трепанации кости или
расширению уже имеющегося трепанационного
о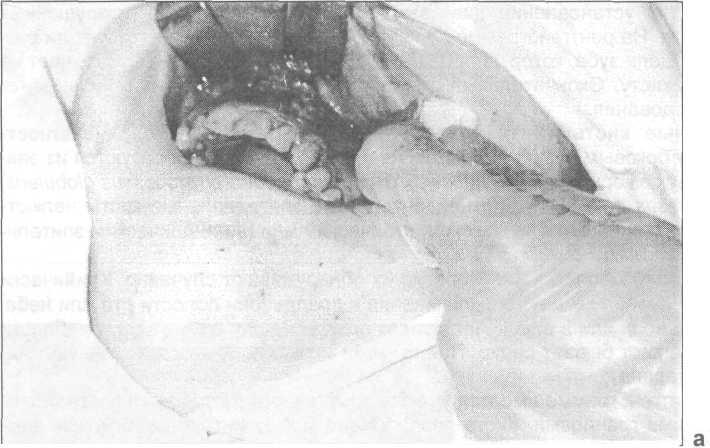 тверстия
(рис.
25.6.1).
тверстия
(рис.
25.6.1).
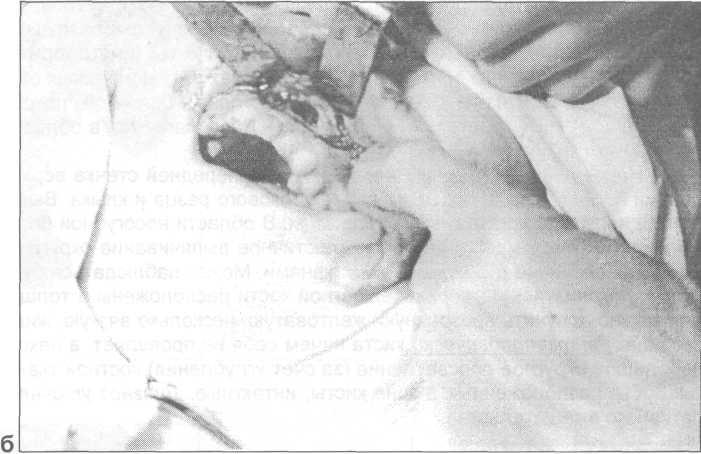
Рис. 25.6.1. Этапы прове-дения цистэктомии : а — отслоение слизисто-над-костничного лоскута, б — внешний вид костной раны после удаления кис-тозной оболочки.
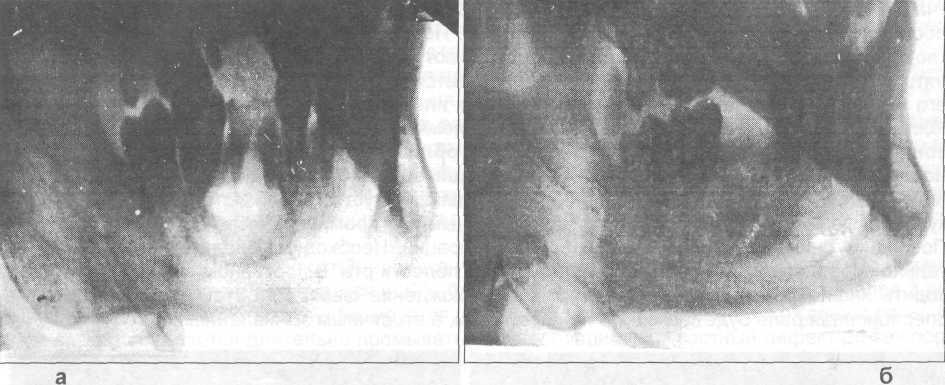
Рис.25.6.2. Рентгенограммы нижней челюсти больного с радикулярной кистой, а — до операции, б — через неделю после ее проведения (полость заполнена кергапом).
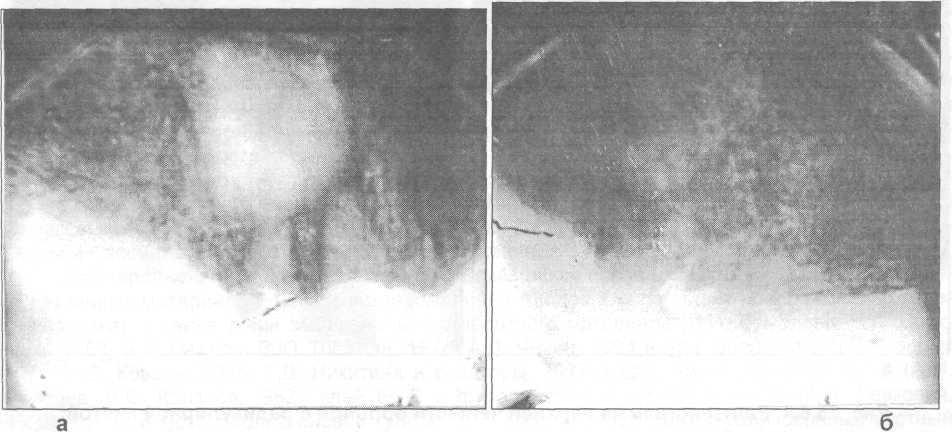
Рис. 25.6.3. Рентгенограмма больной с резидуальной кистой верхней челюсти до операции (а) и через два месяца после проведения цистэктомии и заполнения костного дефекта кергапом (б).
Отверстие в кости делают или расширяют до таких размеров, чтобы обеспечить хороший обзор всей полости и находящихся в ней корней зубов. Затем приступают к вылущиванию оболочки кисты. При помощи распатора (гладилки или другого инструмента) по краю полости отделяют оболочку кисты от кости. Отслаивать оболочку нужно осторожно, чтобы ее не повредить и не оставить участки оболочки на костной стенке. В области корней зубов и противоположной костной стенки оболочку лучше отделять хирургической ложкой. После промывания антисептиками и 3% раствором перекиси водорода тщательно осматривают образовавшуюся полость, чтобы не оставить в ней участки кистозной оболочки. Если имеется обильно кровоточащий костный сосуд, то его «забивают» при помощи тупого инструмента или используют гемостатические препараты. Костными кусачками или острой хирургической ложкой сглаживают острые края. После горизонтального рассечения надкостницы в области переходной складки слизисто-надкостничный лоскут становится более подвижным(мобилизация лоскута). Костная полость к этому времени должна выполниться кровяным сгустком. Слизисто-надкостничный лоскут укладывают на место и рану зашивают обычным или хромированным кетгутом или шелком. Последний снимают на седьмые сутки после операции. Необходимо следить, чтобы была тщательно проведена изоляция костного дефекта от полости рта. В противном случае будет происходить инфицирование кровяного сгустка и расхождение швов. При этом осложнении послеоперационная рана будет заживать не первичным, а вторичным заживлением.
Регенерация послеоперационного костного дефекта происходит путем соединительнотканной организации кровяного сгустка с последующим длительным его замещением остеоидной тканью. Регенерация происходит со стороны стенок костной полости к ее центру, т.е. концентрически. Срок полного восстановления дефекта различен и зависит от размеров кисты, локализации, возраста больного, наличия сопутствующих заболеваний и составляет от 3-х месяцев до одного года, а при больших размерах кисты — 2 года и даже более. Регенерирует кость пристеночно, а в центре остается участок, заполненный фиброзной тканью (характерно для больших кист челюстей). При проведении рентгенографии челюсти начинающие врачи этот очаг затемнения в центре полости могут оценить как осложнение после проведенного оперативного вмешательства. Длительная регенерация костного дефекта уменьшает прочность кости.
При больших кистах челюстей нередко происходит аутолиз кровяного сгустка. По нашим данным, это осложнение встречается у 27% больных с кистами больших размеров (более 3 см в диаметре). Кровяной сгусток инфицируется, что приводит к частичному расхождению раны. В этом случае приходится длительно промывать послеоперационный костный дефект до тех пор, пока он не выполнится грануляционной тканью. Однако инфицированию кровяного сгустка может способствовать его ретракция (уменьшение, сокращение). Между кровяным сгустком и костной полостью образуется пространство, заполненное сывороткой крови (плазма без фибриногена). Сыворотка крови легко может проникать через линию швов в полость рта и создавать условия для инфицирования послеоперационной костной раны.
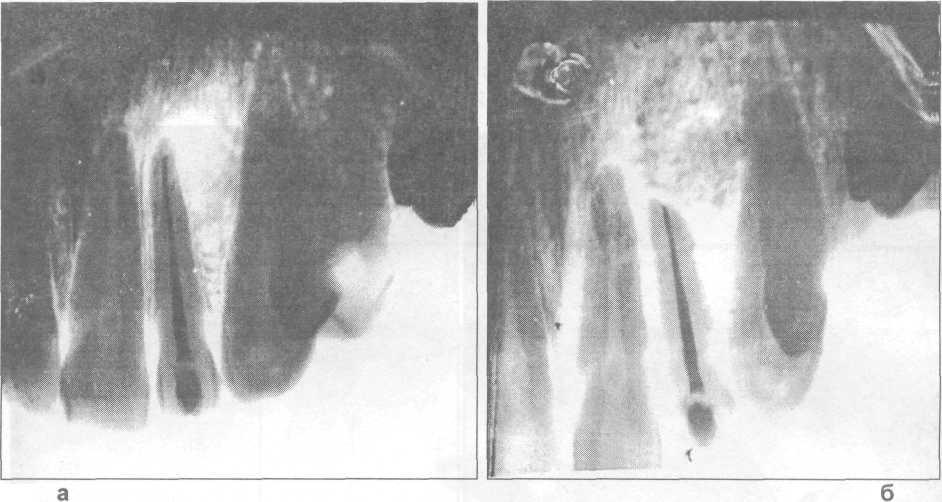
Рис. 25.6.4. Рентгенограмма верхней челюсти больной с радикулярной кистой: а — до операции, б — через три месяца после заполнения костного дефекта оксидом
алюминия (биоинертной керамикой).
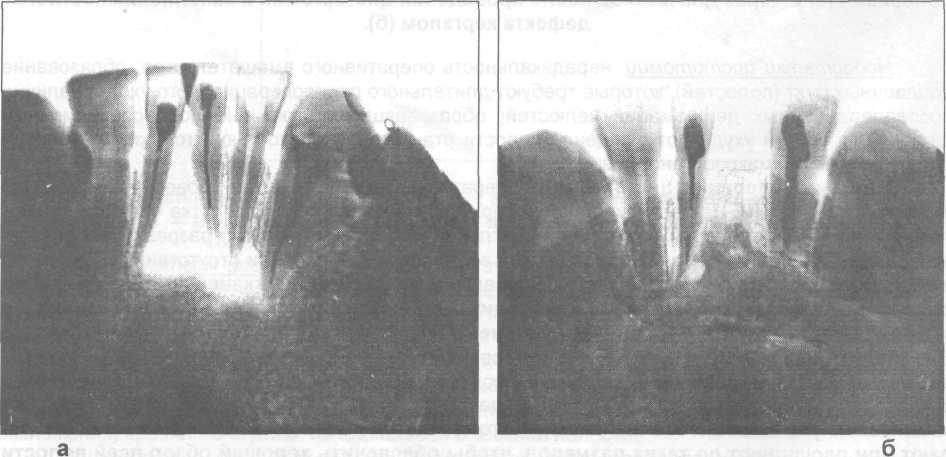
Рис.25.6.5. Рентгенограмма нижней челюсти больной с радикулярной кистой, а — до операции, б — через три месяца после заполнения костного дефекта кергапом.
С целью профилактики нагноения кровяного сгустка, образовавшегося в костной полости после проведения цистэктомии, предложено много способов заполнения послеоперационного дефекта челюсти различными материалами или путем уменьшения размеров кистозной полости при помощи матрацного шва. Последний способ имеет недостаток — ведет к деформации челюсти, поэтому не находит широкого применения. Заполняя костную полость различными материалами, мы не только уменьшаем ее объем, но и можем способствовать улучшению процессов регенерации костной ткани.
Г.И. Семенченко (1964) для заполнения послеоперационной полости предложил использовать гипс. Однако Г.Ф. Околот (1972) экспериментально доказал, что гипс в костной полости не рассасывается в течение 6 месяцев и вызывает воспалительные явления в кости, отторгается или инкапсулируется. Метод не нашел применения.
Для заполнения костных полостей, образовавшихся после цистэктомии предложено много различных материалов: ткани мертворожденных плодов или погибших новорожденных (брефопластика), а также ткани эмбрионального абортного материала (И.И. Ермолаев, В.А. Спектров, 1968; Б.Л. Павлов, В.Ю. Шейман, 1978; А.Д. Чечин, 1994 и др.); аллокость (B.C. Процык 1971; Н.С. Коваль, 1975; Т.В. Никитина и соавторы, 1977 и др.); гемостатическая губка (A.M. Солнцев, B.C. Колесов, !982); клей БФ-6 с фуропластом и перхлорвинилом (А.Н. Левкович, 1990); костный мозг с коллагеновой губкой (В.П. Пюрик, 1993); деминерализованный костный аллотрансплантат (И.М. Готь и соавторы, 1993; И.Я. Ломницкий, 1996 и др.); препараты, содержащие оротовую кислоту (Г.И. Корниенко, 1995); биоактивная и биоинертная керамика (А. А. Тимофеев, Г.В. Вардаев, 1995 В.Н. Балин и соавт., 1996 и др.); гидроксиапатит в сочетании, с коллагеном или др. веществами ( Р.К. Абоянц и соавторы. , 1996 ; И.Ю. Гончаров и соавторы , 1996 ; А.С. Григорян и соавторы. , 1996 и др.); остим - 100- гидроксиапатит ультравысокой дисперсности (В.П. Зуев и соавторы., 1996 и др.); ильмаплант ( А.А. Тимофеев , Г.В. Вардаев, 1995); остеогель (А.А. Тимофеев, В.П. Цислюк, 1999); композит на основе полиакриламидного геля и гидроксиапатита ( А.С. Григорян, 1997) и другие материалы.
В клинике челюстно-лицевой хирургии Киевской медицинской академии последипломного образования для пломбирования костных дефектов челюстей в течение нескольких лет применяется остеотропный препарат из керамического гидроксиапатита и трикальцийфосфата под названием «КЕРГАП» . Препарат выпускается в виде геля, порошка, гранул разного размера или в виде блока. Все параметры используемого материала соответствуют международным стандартам. Кергап рекомендован к применению Минздравом Украины (протокол № 7 от 31.07.1996 г.). Получены положительные результаты (рис. 25.6.2 - 25.6.5).
Пластическая цистэктомия_— это операция, при которой полностью удаляется оболочка кисты, но послеоперационную рану не зашивают, а в образовавшийся костный дефект вводят слизисто-надкостничный лоскут и удерживают его в ней при помощи йодоформного тампона. Применяется эта операция очень редко, обычно при дефекте слизисто-надкостничного лоскута. При нагноении кровяного сгустка и расхождении послеоперационной раны можно, после антисептической обработки костного дефекта, вправить слизисто-надкостничный лоскут в костную полость и тампонировать йодоформным тампоном.
Методика цистотомии. Операцию выполняют под местной анестезией. Полуовальный слизисто-надкостничный лоскут выкраивают с основанием, обращенным к переходной складке. Удаляется передняя (наружная) стенка челюсти, т.е. делается костное окно по наибольшему диаметру кисты. Иссекается наружная (передняя стенка) кистозной оболочки. Острые края тщательно сглаживаются. Слизисто-надкостничный лоскут вправляют в полость кисты. Последняя тампонируется йодоформной марлей, которая удерживает лоскут у входа в полость. Через неделю проводят замену йодоформного тампона на такой же срок. Всего делают от 3 до 5 таких замен тампонов. Примерно через 3-4 недели после операции полость эпителизируется и превращается в добавочную бухту полости рта.
Особенности хирургического лечения радикулярных кист. Перед проведением цистэктомии, при одонтогенных кистах , необходимо провести пломбирование корней причинного зуба, который подлежит резекции, а также зубов, проецируемых в полость кисты. Лучше это делать накануне операции, чтобы не вызвать обострения воспалительного процесса в кисте. После пломбирования корней зубов следует сделать контрольный рентгенснимок, чтобы убедиться в правильности их пломбирования. Если причинный зуб не подлежит сохранению, то его удаляют.
Во время проведения цистэктомии выполняют резекцию верхушки корня причинного зуба. Удаляя оболочку кисты за верхушками корней входящих в нее зубов необходимо следить за тщательностью проведения этой манипуляции. Если нет уверенности, что вся оболочка кисты за верхушкой корня какого-либо зуба удалена, то приходится ее резецировать с последующим выскабливанием оболочки. Резекции верхушек зубов проводят в том случае, если затруднено (технически сложно) удалить оболочку за этими корнями. Ретроградного допломбирования корней зубов не рекомендуем проводить, т.к. это удлиняет сроки репаративной регенерации костного дефекта челюсти.
Если во время проведения цистэктомии пришлось осуществить резекцию верхушек корней незапломбированых зубов, входящих в полость кисты, то пломбирование каналов этих зубов желательно проводить не ранее чем через один месяц после операции (в этот период в пристеночном регенерате уже преобладает костная ткань, которая будет препятствовать свободному проникновению пломбировочной массы за пределы верхушки корня зуба).
В том случае, если корень причинного зуба входит в полость кисты более чем на 1/3 его длины , то он подлежит обязательному удалению.
Особенность хирургического лечения фолликулярных и парадентальных кист заключается в том, что зубы, которые послужили причиной развития кисты подлежат обязательному удалению.
При оперативном лечении эпидермоидных кист челюстей следует помнить, что данные образования могут иметь «дочерние» кисты, которые расположены рядом с основной кистой. Если не удалить «дочернюю» кисту, то не происходит полного удаления опухолеподобного образования и развитие кисты продолжается.
Особенности удаления кист, проросших в верхнечелюстную пазуху. Принцип операции заключается в том, что костный дефект, который образовался после удаления кисты соединяют с верхнечелюстной пазухой с последующим сообщением образовавшейся единой полости с нижним носовым ходом (делается риностома). Операция называется оро-антральной цистэктомией (рис.25.6.6 - 25.6.7). Это вмешательство выполняется в том случае, если костная стенка отделяющая полость от верхнечелюстной пазухи тонкая или же перфорированная (имеет костное окно). При толщине костной стенки в несколько миллиметров и более этого делать не нужно. О толщине костной стенки можно судить по ее упругости.
Причинными зубами, ведущими к развитию таких кист являются премоляры и моляры, которые подлежат удалению во время проведения операции. Поскольку лунка удаленного зуба будет сообщаться через костный дефект челюсти с верхнечелюстной пазухой, а через риностому и с полостью носа, то во время оперативного вмешательства возникает оро-антральное сообщение, которое по завершению операции нужно закрыть. Чтобы не возникали сложности во время его закрытия, необходимо для проведения этой операции делать трапециевидный разрез с переходом на край альвеолярного отростка (т.е. операционный разрез проводят такой же как и при гайморотомии с местной пластикой свища).
Особенности лечения нагноившихся кист. При нагноившейся кисте челюсти необходимо дать отток гнойному экссудату. Если нагноилась радикулярная киста и причинный зуб не подлежит сохранению, то после его удаления будет возможен отток для гнойного содержимого кисты. Желательно промыть полость кисты антисептическим раствором.
При нагноении неодонтогенной или резидуальной кисты, а также фолликулярной, парадентальной или эпидермоидной кисты необходимо помнить, что нельзя делать разрезы в зоне будущего формирования (расположения) слизисто-надкостничного лоскута. Дать отток гнойному экссудату нужно через разрез слизистой оболочки, проведенный по альвеолярному гребню.
(краю альвеолярного отростка) с последующим отслоением слизисто-надкостничного лоскута и перфорацией костной стенки челюсти. Дренирование гнойного очага лучше осуществить дренажом выполненным из полутрубки (трубки, разрезанной вдоль ее длины).
К плановому оперативному лечению (цистэктомии) приступают только после ликвидации острых воспалительных явлений.

Рис 25.6.6. Схема проведения цистэктомии верхней челюсти при радикулярной кисте:
1 — полость кисты, 2 — верхнечелюстная пазуха,
3 — послеоперационный костный дефект.
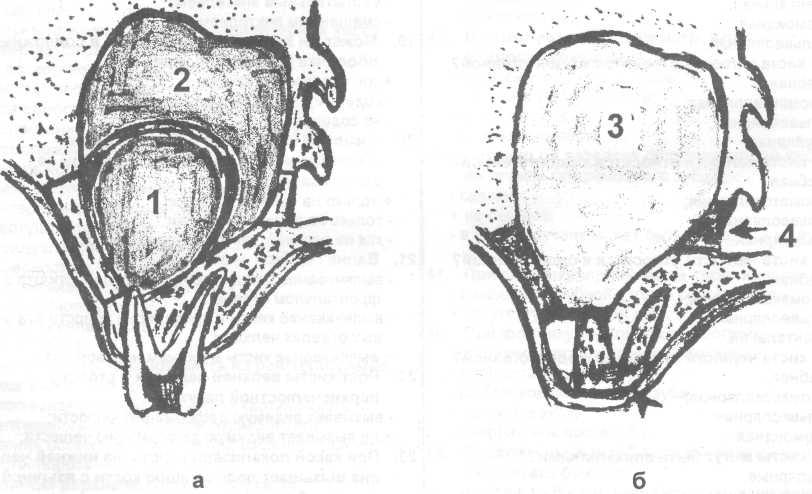
Рис. 25.6.7. Схема проведения оро-антральной цистэктомии при радикулярной кисте верхней челюсти, проросшей в верхнечелюстную пазуху:
1 — кистозная полость, 2 — верхнечелюстная пазуха, 3 — послеоперационный костный дефект, 4 — риностома.
