
Тимофеев 1-3 том / том 3 / 31. ВОССТАНОВИТЕЛЬНЫЕ ОПЕРАЦИИ НА ЛИЦЕ / 31.5. СВОБОДНАЯ ПЕРЕСАДКА ТКАНЕЙ
.doc31.5. СВОБОДНАЯ ПЕРЕСАДКА ТКАНЕЙ
♦ Свободная пересадка кожи
Метод свободной пересадки кожи в восстановительной хирургии челюстно-лицевой области начал применяться с 1823 года когда Bunger Ch.H. пересадил взятый с бедра кусочек кожи во весь ее слой на нос. В 1869г. французский хирург Reverdin J.L. предложил срезать поверхностные слои мелких кусочков кожи и пересаживать их на гранулирующую рану. Wolfe J.R. (1875) разработал технику свободной пересадки кожи во всю толщу и показания к ее применению. Thiersh К. (1886) предложил способ пересадки тонких кожных лоскутов в целях эпителизации на больших участках. В развитии метода свободной пересадки кожи выдающаяся роль принадлежит русским хирургам — Пясецкому П.Я. (1870), Янович-Чайнскому СМ. (1871), Яценко А.С. (1871), Фомину И.Я. (1890) и другим ученым.
Схематическое строение кожи человека представлено на рис.31.5.1. На рисунке фигурными скобками и пунктиром обозначена толщина различных кожных саженцев применяемых для пересадок в челюстно-лицевой области. Толщина кожи челюстно-лицевой области в среднем равна 1 мм, но на различных участках лица и шеи она варьирует. Толщина кожи зависит от возраста, пола, а также индивидуальных особенностей организма (местности проживания, условий работы и т.п.).

Рис. 31.5.1. Схематическое строение кожи
человека (Мухин М.В., 1962). Фигурными скобками и пунктиром показана толщина
различных кожных саженцев, применяемых для пересадок.
1 -эпидермис;
2-дерма;
3 - подкожная жировая клетчатка;
4- фасция;
а - тонкий лоскут по Тиршу; б - расщеплен-ный лоскут; в - лоскут во всю толщу кожи;
г - лоскут кожи с подкожной жировой клет-чаткой.
Наиболее подходящими донорскими местами для пересадки кожи на лицо являются следующие участки человеческого тела — заушная область, внутренняя поверхность плеча и бедер. Эти участки лишены волосяного покрова и по цвету более близкие к коже челюстно-лицевой области.
В настоящее время, в зависимости от толщины взятой кожи, применяются кожные лоскуты следующих видов: расщепленные (тонкие, средние, толстые) и полнослойные лоскуты во всю толщу кожи (без подкожной жировой клетчатки и с тонким ее слоем).
Толщина тонкого расщепленного трансплантата кожи в среднем равна 0,2-0,3 мм (тонкий лоскут по Тиршу), среднего — 0,5 мм и толстого — около 0,8 мм. Разную величину расщепленного кожного трансплантата можно получить с помощью дерматома, который был впервые предложен Padgett E.C. в 1939 году.
Показания к свободной пересадке кожи:
— для замещения дефектов и устранения Рубцовых деформаций слизистых оболочек полости рта и носа после операционной и неогнестрельной травмы, ожогов, воспалительных процессов;
— для углубления преддверия полости рта при полной или частичной атрофии альвеолярного отростка челюсти;
— с целью образования ложа для глазного протеза;
— для устранения послеожоговых Рубцовых деформаций лица и контрактур;
— при травме мягких тканей, сопровождающихся дефектом кожных покровов;
— после удаления келоидных рубцов;
— при Рубцовых деформациях и выворотах век и губ;
— для закрытия гранулирующих ран и полостей, образующихся после удаления обширных капиллярных гемангиом, пигментных невусов, злокачественных опухолей и т.д.;
— на этапах лечения термических поражений или гнойных ран.
Тонкие расщепленные кожные лоскуты (лоскуты по Тиршу) состоят: из эпидермиса и сосочкового слоя дермы. Находят широкое применение для замещения дефектов слизистых оболочек полости рта и носа, глазницы. В этих случаях пересадку кожи проводят на жестких вкладышах из стенса или мягких вкладышах из йодоформной марли. Термопластическую массу (стене) предварительно разогревают в горячей воде и при умеренном давлении заполняют ею рану (полость), прижимают к раневым стенкам. После того как стене затвердеет, на его поверхность, обращенную к стенкам раны, накладывают кожный лоскут эпителием к стенсу и прикрепляют на нем. Лоскут кожи должен вплотную прилегать к раневой поверхности. Вкладыш фиксируют в неподвижном состоянии и удаляют только через 8-10 дней.
При гладком течении послеоперационного периода тонкие кожные лоскуты приживаются через 7-8 дней. Вначале лоскут имеет бледный, сухой и пергаментный вид. В дальнейшем саженец постепенно становится более розовым и утолщается, а края лоскута переходящие на окружающую ткань сглаживаются. Отрицательной стороной применения тонкого лоскута является то, что со временем эти лоскуты имеют тенденцию к сморщиванию, которое происходит в результате рубцевания находящейся под лоскутом ткани. Болевая и тактильная чувствительность в трансплантате начинает восстанавливаться через 1-2 месяца (сначала по краям, а затем и в центре) и заканчивает свое восстановление обычно через 5-6 месяцев (в зависимости от величины лоскута). Под влиянием давления, травмы или температурных воздействий лоскуты могут трескаться и изъязвляться, а в дальнейшем инфицироваться и расплавляться.
Средние и толстые расщепленные кожные лоскуты применяются для замещения дефектов слизистых оболочек полости рта и носа, кожного покрова век, при скальпированных ранах, а также для временного закрытия обширных инфицированных ран у тяжелобольных или при наличии гранулирующих ран (на лице, голове и шее). В последних случаях применяется двухэтапная (отсроченная) пересадка кожи. Вначале проводят подготовку раны к пересадке кожи: антисептические обработки раневой поверхности, мазевые повязки, повязки с гипертоническим раствором хлорида натрия, избытки грануляций прижигают 25% раствором нитрата серебра. После того как рана покрывается тонкими грануляциями приступают к закрытию ее свободным кожным трансплантатом. Саженцы подшивают к краям раны или к подлежащим тканям.
Пересаженные кожные лоскуты всегда подвергаются сокращению, что вызывает вторичные деформации. Донорские раны закрывают слоем сухой марли, фибринной пленкой и не перевязывают до полного ее заживления под повязкой.
Пересадка кожи во всю толщу наиболее полноценно замещает отсутствующий кожный покров. Пересаженный лоскут сохраняет обычную окраску и подвижность, на лоскуте восстанавливается функция сальных и потовых желез, а также рост волос. Автором пересадки полнослойной кожи является А.С. Яценко, который описал этот метод в 1871 году. Саженец из полнослойной кожи наиболее чувствителен к неблагоприятным условиям, которые могут возникать при ее пересадке. Полнослойные лоскуты хорошо приживаются на рыхлой соединительной ткани, фасциях и мышцах, а на жировой клетчатке, надкостнице, кости и грануляционной ткани эти саженцы чаще не приживаются.
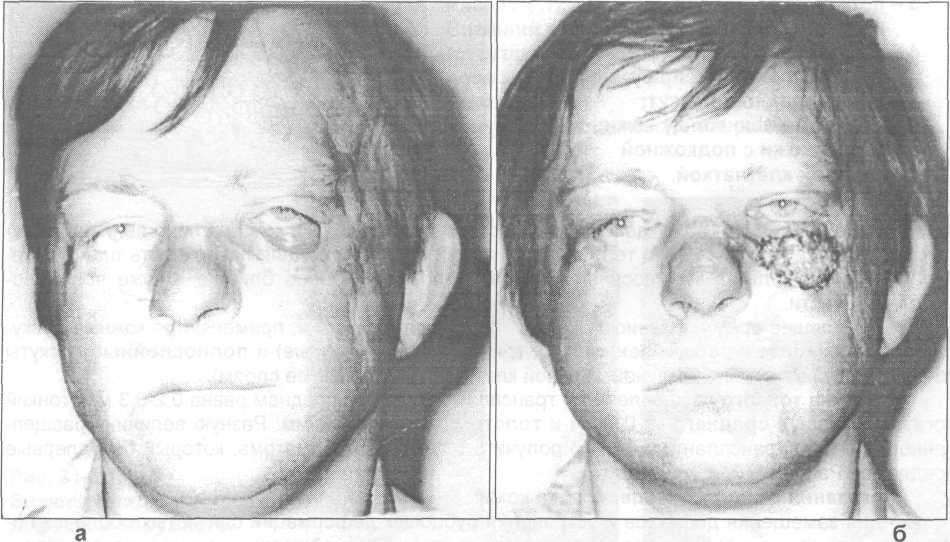
Рис. 31.5.2. Внешний вид больного с рубцовым выворотом нижнего века до операции и через 7 дней после свободной пересадки кожи (б).
Недостатком метода пересадки саженцев во всю толщину кожи является то, что рана на донорском участке после иссечения лоскута самостоятельно не эпителизируется, а должна быть зашита. Технически иссечение полнослойного лоскута кожи заключается в том, что образец саженца вырезают из отмытой рентгеновской пленки и помещают на донорский участок. Иссечение кожи проводят с помощью скальпеля. По контуру шаблона рассекают кожу до подкожной жировой клетчатки. С помощью пинцета приподнимают нижний край или угол лоскута и пилящими движениями скальпеля кожу отсекают от подлежащей жировой клетчатки. Трансплантат, перенесенный на воспринимающее ложе, расправляют и фиксируют вначале наводящими швами, а затем накладывают окончательные узловые швы, с помощью которых плотно сопоставляются края раны и саженца. Операцию заканчивают наложением умеренно давящей асептической повязки. Первую перевязку проводят не ранее, чем на 7-8 день после операции. При пересадке лоскута на гранулирующие раны, на 3-5 день после операции следует проверить состояние трансплантата. При наличии гематомы или гнойного экссудата (нагноившейся гематомы) саженец перфорируют для эвакуации содержимого, обрабатывают антисептиками и вновь накладывают повязку (рис. 31.5.2).
Ф. Буриан (1959) считает, что пересаженная кожа в течение первых 24 часов и более берет питательные вещества из собственной основы. По истечению 24-48 часов начинают прорастать тонкие кровеносные сосуды ложа к сосудам пересаженного трансплантата. Пересаженный лоскут кожи должен находиться на новом месте в состоянии определенного натяжения, величина которого должна быть равна натяжению кожи на первоначальном месте взятия трансплантата, т.к. при сокращении лоскута уменьшаются или закрываются просветы пересеченных сосудов.
Условия необходимые для успешного проведения свободной пересадки кожи:
— асептичность места проведения пластики и донорского участка;
— тщательная подготовка ложа (полный гемостаз, иссечение рубцов на всю глубину, не должно быть неровностей и т.д.);
— правильное формирование кожного саженца (следует учесть возможность его последующего сокращения, бережное отношение к трансплантату, правильный подбор донорского участка и т.д.);
— правильное размещение кожного саженца на воспринимающем ложе (тщательное соприкосновение краев трансплантата и раны, умеренное и равномерное растяжение саженца);
— обеспечение покоя и плотного соприкосновения кожного трансплантата с раневой поверхностью воспринимающего ложа в течение всего периода приживления саженца за счет наложения повязки.
Свободная пересадка кожи на лицо и шею требует тщательного планирования и соблюдения правил техники проведения оперативного вмешательства. Обильное кровоснабжение мягких тканей челюстно-лицевой области, с одной стороны может обеспечить хорошее приживление трансплантата, а с другой — способствовать развитию гематомы, располагающейся под саженцем и ухудшающей его питание. Имеется возможность инфицирования за счет близкого расположения полости рта и носа. Подвижность тканей лица, в результате сокращения жевательных и мимических мышц (прием пищи, дыхание, речь, мимика), требуют обеспечение покоя и плотного соприкосновения саженца с раневой поверхностью ложа в течение всего периода приживления кожного трансплантата.
♦ Пересадка хряща
В восстановительной хирургии лица, благодаря своим биологическим свойствам, находит широкое применение хрящ. Хрящ не имеет кровеносных сосудов, состоит из прочной и упругой ткани. В 1899 году Н. Mangoldt первый сделал свободную пересадку реберного хряща для замещения дефекта трахеи. Хрящ легко формируется и приобретает необходимую форму, приживается почти не претерпевая изменений. Хрящ обладает большой жизнеспособностью и высокой сопротивляемостью к инфекции, легко приживает даже в малоблагоприятных условиях (под истонченной кожей). Он не всегда гибнет даже при развитии нагноения в области послеоперационной раны. Хрящ не подвергается рассасыванию и не регенерирует, что имеет большую ценность в пластической хирургии. После пересадки и приживления хрящ не меняет своей формы и величины.

Рис. 31.5.3. Внешний вид больного с односторонним недоразвитием тела нижней челюсти до (а) и после хондропластики (б).

Рис. 31.5.4. Внешний вид больной с односторонним недоразвитием тела нижней челюсти до (а) и после хондропластики (б).

Рис. 31.5.5. Внешний вид больной с недоразвитием подбородочного отдела нижней челюсти до (а) и после хондропластики (б).
Неравномерное давление на хрящ на новом месте может вызвать его искривление, а также искривление возникает при сохранении в трансплантате надхрящницы (соединительнотканной оболочки), которая со временем сморщивается и приводит к этому нежелательному осложнению. Согласно исследованиям A.M. Солнцева (1964) доказано, что пересаженный хрящ, независимо от его вида и возраста больного, чаще всего не подвергается рассасыванию. Хрящ обладает маловыраженными антигенными свойствами. На новом месте он быстрее стареет (Ф. Буриан, 1959).
Для пересадки используется собственный {аутохрящ) реберный хрящ (чаще из VII ребра), трупный хрящ (первые сведения о пересадке трупного хряща для устранения деформации носа принадлежат Н.М. Михельсону и были опубликованы в 1931 году), замороженный и лиофипизированный (замороженный с последующим высушиванием в вакууме) аллохрящ.
Хондропластика используется для устранения седловидной деформации спинки носа или деформации крыла носа, при дефектах и деформациях нижнеорбитального края верхнечелюстной и скуловой костей или нижней челюсти, при пластике ушной раковины, подбородка и нижнего века, врожденных и приобретенных деформациях лицевого скелета, а также для устранения вторичных и остаточных деформаций лица после хирургического лечения врожденных несращений губы и неба (рис. 30.6.10, 30.6.11, 31.5.3-31.5.5).
♦ Пересадка кости
Первая свободная пересадка кости для замещения переднего отдела нижней челюсти была выполнена В.М. Зыковым в 1900 году. Трансплантат длиной 4 см был взят из переднего отдела неизмененного участка нижней челюсти и пересажен в область дефекта. Концы трансплантата были помещены в углубления, сделанные во фрагментах нижней челюсти. Различают следующие виды пересадки тканей:
аутотрансплантация — пересадка собственной костной ткани;
аллотрансплантация — пересадка кости от одного человека другому;
имплантация — вживление в ткани чуждых организму материалов (пластмасс, биологически неактивных металлов и др.).
Выделяют первичную костную пластику (дефект замещают сразу после ранения, удаления опухоли или другого опухолеподобного образования нижней челюсти) и вторичную костную пластику (остеопластику выполняют через определенный срок после образования дефекта).
Д ля
аутоостеопластики берется ребро (V,
VI,
VII,
лучше справа, т.е. не со стороны
расположения сердца, чтобы
послеоперационные боли не симулировали
сердечную боль) или гребень подвздошной
кости, а в некоторых случаях она проводится
и кусочком (участком) тела нижней
челюсти (рас. 28.1.10, 31.5.6). Ребро можно
использовать как во
всю его толщу, так и расщепленное. Для
аллоостеопластики применяется
консервированная (формалинизированная)
или лиофилизированная (замороженная и
высушенная в вакууме) нижняя челюсть,
гребень подвздошной кости, ребро,
бедренная или большеберцовая кость.
ля
аутоостеопластики берется ребро (V,
VI,
VII,
лучше справа, т.е. не со стороны
расположения сердца, чтобы
послеоперационные боли не симулировали
сердечную боль) или гребень подвздошной
кости, а в некоторых случаях она проводится
и кусочком (участком) тела нижней
челюсти (рас. 28.1.10, 31.5.6). Ребро можно
использовать как во
всю его толщу, так и расщепленное. Для
аллоостеопластики применяется
консервированная (формалинизированная)
или лиофилизированная (замороженная и
высушенная в вакууме) нижняя челюсть,
гребень подвздошной кости, ребро,
бедренная или большеберцовая кость.
Рис. 31.5.6. Использование аутокос-ти (нижний край тела нижней челюс-ти) для костной пластики несросше-гося перелома.
В челюстно-лицевой хирургии для пересадки используются плоские кости (тазобедренная, ребро, нижняя челюсть), т.е. кости образованные двумя пластинками компактного вещества, между которыми находится тонкий слой губчатого вещества. Ребра имеют тонкие наружные компактные пластинки, а основная их часть — это губчатая кость. Пересаживать костные трансплантаты следует только на здоровую кость, скрепляя концы фрагментов (здоровой кости и саженца) различными металлическими скрепителями или формируя «замки» для соединения концов фрагментов (рис. 28.1.10, 31.5.6). Пересаженный костный трансплантат вызывает раздражение тканей ложа и эти клетки устремляются на него как на инородное тело (через 15 дней после пересадки кости начинается деструкция трансплантата, которая достигает своего максимума к концу второго месяца). В тоже время начинают активизироваться клетки, создающие новую кость, которые берут свое начало из самой основы трансплантата. Происходит регенерация кости (примерно через 6 месяцев), трансплантат утолщается и уплотняется. Если костные трансплантаты пересаживаются в мягкие ткани, например, в подкожную жировую клетчатку, то саженец подвергается рассасыванию.
Восстановительные и реконструктивные остеопластические операции на нижней челюсти и височно-нижнечелюстном суставе с использованием костных аллотрансплантатов, по мнению Н.А. Плотникова (1986), показаны при следующих повреждениях и их последствиях.
I. Артропластика височно-нижнечелюстного сустава ортотопическим алло-трансплантатом (трансплантатом, пересаженным на место удаленного участка челюсти) с головкой нижнечелюстной кости, с восстановлением элементов сустава (суставной капсулы и латеральной крыловидной мышцы) показана при:
• кондилэктомии (по поводу посттравматического артроза или перелома мыщел-кового отростка);
• оскольчатом переломе головки нижней челюсти;
• переломе мыщелкового отростка (внутрисуставном, высоком, косом и застаре-лом) с вывихом головки.
II. Артропластика височно-нижнечелюстного сустава при удалении изменен-ных мыщелковых отростков по поводу анкилоза показана при:
• фиброзном анкилозе (пересадка полусустава — нижнего этажа сустава);
• костном анкилозе (пересадка полного аллогенного сустава).
III. Первичная одномоментная костная аллопластика показана при:
• оскольчатом переломе нижней челюсти с дефектом костной ткани;
• переломе, проходящем в области кисты;
• неправильно сросшемся переломе нижней челюсти;
• удалении обширного секвестра при посттравматическом остеомиелите.
IV. Вторичная костная пластика показана при:
• несросшихся переломах (ложных суставах);
• дефектах нижней челюсти протяженностью не более 5см в случае отсутствия выраженных Рубцовых изменений в мягких тканях воспринимающего костного ложа.
V. Комбинированная пластика (ортотопический аллотрансплантат в сочетании с губчатым аутотрансплантатом) или аутопластика показана:
• при дефектах протяженностью от 5 см до тотальных.
Противопоказания к проведению остеопластики нижней челюсти при травматических повреждениях, по мнению НА Плотникова (1986), связаны с нарушением общего состояния больного, а также с характером костного ложа (недостаток мягких тканей для покрытия трансплантата, незакончившийся воспалительный процесс в области дефекта) или состоянием окружающих тканей (гнойничковые заболевания кожи лица). Согласно многолетним наблюдениям Н.А. Плотникова (1979, 1986) доказано, что не следует проводить артроостеопластику при дефектах ветви нижней челюсти и мыщелкового отростка в детском возрасте, т.к. это вызывает замедление роста челюсти (на стороне операции) и приводит к ее деформации. Детей с такими повреждениями должен лечить ортопед, а костную пластику необходимо отложить на несколько лет.

Рис. 31.5.7. Внешний вид больной с дефектом кончика носа до (а, б) и на 7-й день после пересадки комбиниро-ванного трансплантата, взятого с ушной раковины (в).

В последние годы, для костной пластики, находят все больше применение небиологические материалы (имплантаты), из которых изготавливают эндопротезы нижней челюсти и мыщелкового отростка: сапфир (В.И. Куцевляк, Е.Н. Рябоконь, 1995), стеклокристаллический материал «Биоситалл» (Э.У. Махкамов и соавт., 1995), кергап (А.А. Тимофеев, 1998), чистый титан и титан покрытый оксидом алюминия (А.А. Тимофеев и соавт., 1997,1998), пористый никелид титана (Ю.А. Медведев, 1995), биосовместимые остеокондуктивные полимеры (А.И. Неробеев и соавт., 1995) и др. Положительные отдаленные результаты применения эндопротезов из небиологических материалов позволяют их широко внедрять в челюстно-лицевую хирургию для проведения костных пластических операций (рис. 28.1.13 - 28.1.14).
♦ Пересадка комбинированных трансплантатов
Комбинированными называют такие трансплантаты, которые состоят из разнородных тканей и пересаживаемых единым блоком. Впервые свободная пересадка комбинированного трансплантата была проведена К.П. Сусловым в 1898 году. Он успешно устранил дефект крыла носа после травмы путем свободной пересадки части ушной раковины. Операцию К.П. Суслова в некоторых учебниках называют именем König F., который описал аналогичное оперативное вмешательство, но только в 1902 году.
Операцию К.П. Суслова, выполняют для устранения дефектов крыла или кончика носа. Скальпелем освежают края дефекта, который обычно имеет треугольную или овальную форму. Измеряют размеры дефекта и зеленкой переносят их на отмытую рентгеновскую пленку. Из верхнесреднего отдела ушной раковины во всю ее толщу вырезают трансплантант и помещают его в дефект носа так, чтобы край хряща входил между наружным и внутренним слоями раны. Задняя поверхность ушной раковины всегда должна быть обращена кнаружи, а передняя — кнутри. Трансплантат тщательно фиксирует швами из тонкой полиамидной нити (рис.31.5.7 -31.5.11).

Рис. 31.5.8. Внешний вид больной с дефектом крыла носа до операции (а) и через 2 недели после свободной пересадки части ушной раковины (б).
Г.В. Кручинский (1978) разработал способ пересадки сложных трансплантатов для устранения дефектов носа различной формы. Местом для взятия трансплантата является внутренний край ушной раковины. По мнению автора, именно в этом участке можно получить большие по размеру трансплантаты, при этом сохранив размеры и форму донорской ушной раковины.


Рис. 31.5.9. Внешний вид больной с дефектом крыла носа до (а) и через месяц после свободной пересадки комбинированного трансплантата, взятого с ушной раковины (б, в).

Рис. 31.5.10. Внешний вид больного с дефектом кончика носа до операции (а) и через полгода после свободной пересадки части правой ушной раковины (б).

Рис. 31.5.11. Внешний вид больного с дефектом крыла носа до (а) и через один год после свободной пересадки комбинированного трансплантата, взятого с ушной раковины (б).
