- •18.Біліарний цироз печінки
- •3. Гіпертонічна хвороба: артеріолосклеротичний нефросклероз, гіпертрофія міокарду лівого шлуночка.
- •4. Гіпертонічна хвороба: крововилив у мозок.
- •21.Стеатоз печінки
- •22. Гангренозний апендицит
- •8.Крупозна пневмонія
- •1.Субепікардіальні крововиливи при тромбоцитопенії.
- •2.Атеросклероз аорти в стадії атероматозу та виразкування.
- •5. Гострий повтроний інфаркт міокарду
- •6.Іхс:гостра аневризма лівого шлуночка
- •15.Хронічна виразка шлунку з арозією судин
- •16. Поліпозний рак шлунка
- •19. Рак печінки
- •20.Холелітіаз
8.Крупозна пневмонія
-етіологія і патогенез: пневмококи 1, 2, 3,4типів, диплококи, автоінфекція, охолодження, травми, сенсибілізація організму пневмококами. Вражає частку легень.
-стадії: 1-припливу.2-червона гепатизація,3-сіра гепатизація, 4-розрішення.
-мікро:1ст.- у набряковій рідині збудники, в альвеолах еритроцити і лейкоцити. 2.-в альвеолах еритроцити і лейкоцити, нейтрофіли, нитки фібрину, в ексудаті пневмококи, 3-в альвеолах фібрин і нейтрофіли, макрофаги, -макро: 1-гіперемія, набряк, збільшення легені, 2-легені темно червоні, щільні, лімфат судини розширені, вузли збільшені.3-збільшені, щільні, важкі, на плеврі значні фібринозні плівки. Легені сірого кольору, стікає каламутна рідина.
-клініка: задишка, озноб, біль у ділянці, гіпертермія, лейкоцитоз, кашель з гнійним харкотинням, прискорена ШОЕ, на рентгені затемнення.
-ускладнення: карніфікація, абсцес, гангрена, емпієма плеври, медіастиніт, перикардит.

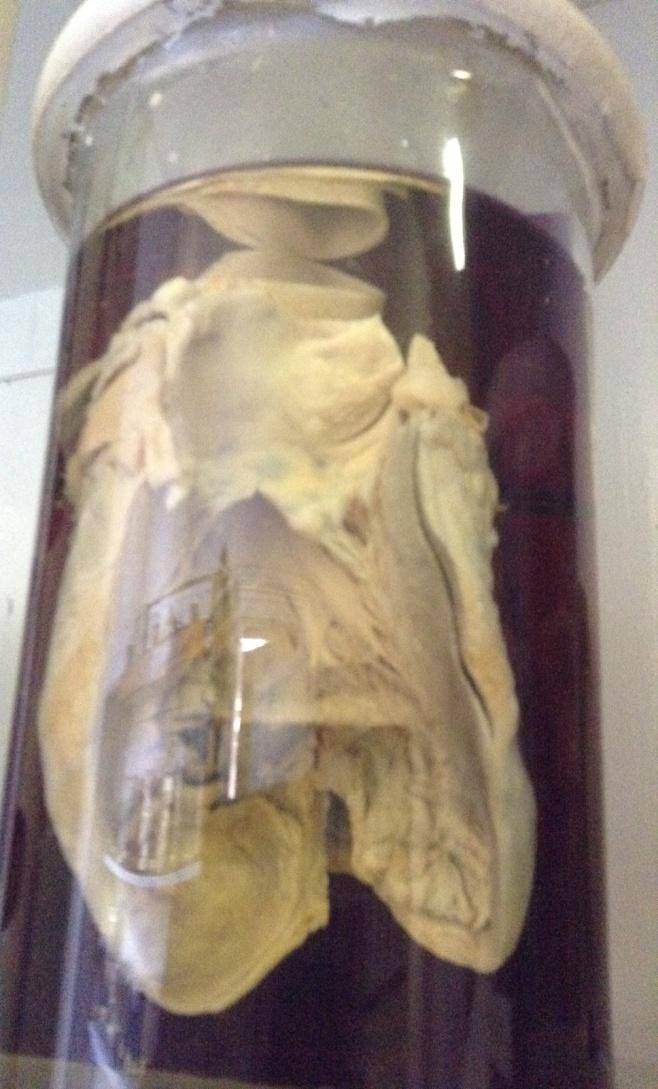
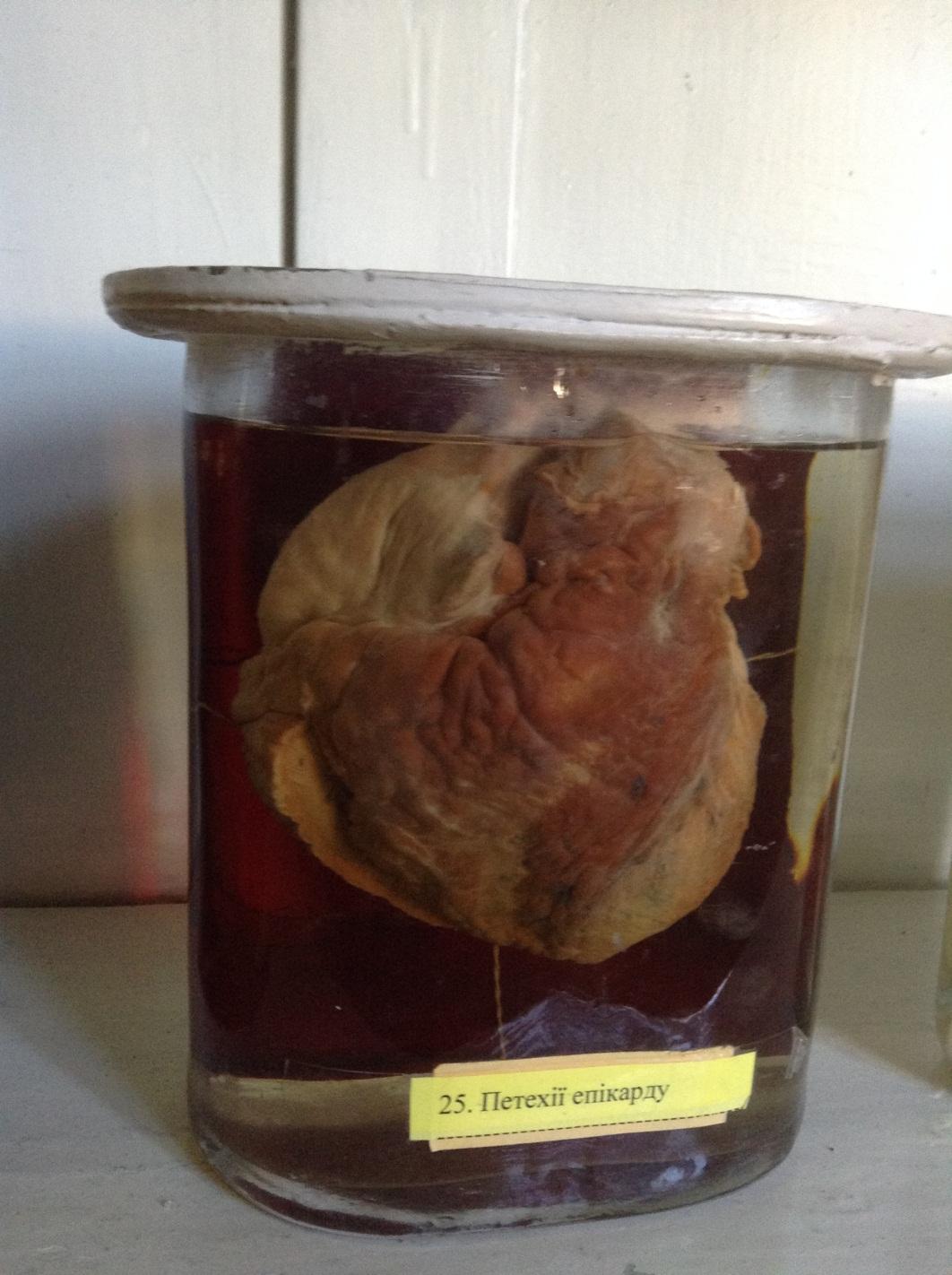
1.Субепікардіальні крововиливи при тромбоцитопенії.
Спадкові, набуті тромбоцитопенії, які виникають внаслідок порушення гемостазу, функціональних властивостей тромбоцитів, їх якісна неповноцінність. Це зменшення вмісту тромбоцитів в одиниці об*єму периферичної крові нижче 150 * 10 в 9 степені / л. Механізм розвитку: підвищене руйнування тромбоцитів. Мікро: еритроцити, що знаходяться за межами судин, лейкоцити, макрофаги. Патогенез: дефіцит тромбоцитів – підвищена проникність судин – мікротравми – точкові крововиливи. Макро: точкові крововиливи, петехії в субепікардіальному шарі. Наслідки: Анемія, точкові крововиливи на шкірі. Ускладнення: анемії.
2.Атеросклероз аорти в стадії атероматозу та виразкування.

Етіологія: 1) обмінні (гіперхолестеринемія); 2) гормональні (цукровий діабет, гіпотиреоз); 3) гемодинамічні (арт.гіпертензія,підв.суд.проникності); 4) нервові (стресові, конфліктні ситуації); 5) судинні (інфек.,інтоксикації,гіперт.хв.); 6) спадкові (сімейні гіперхолестеринемії). Патогенез: Фактори – пошкодження епітелію артерій – накопичення плазмових модифікованих ліпопротеїдів (ЛПДНЩ,ЛПНЩ) в інтимі – нерегульоване захоплення ЛПНЩ клітинами інтими – проліферація гладком’язових клітин, макрофагів і трансформація їх у пінисті клітини (ліпідні плями) – розростання сполучної тканини + тромбогенні фактори – фіброзні бляшки. Мікро: Атероматоз: ліпідні маси і прилеглі колагенові та еластичні волокна розпадаються, утворюючи атероматозний детрит. Атероматозні маси відокремлені від просвіту судини шаром зрілої сполучної тканини (покришка бляшки). Виразкування: утворення атероматозної виразки, можливе формування аневризми. Наслідки: інфаркт міокарда, інфаркт головного мозку, інфаркт аневризми аорти, гангрена нижньої кінцівки, ішемічна хвороба серця, ішемічна енцефалопатія, гангрена кишківника.
5. Гострий повтроний інфаркт міокарду
Якщо ІМ виникає через 8 тижнів після первинного(гострого) його називають повторним.
Причини: *атеросклероз коронарних артерій
* спазм коронарних артерій на фоні тривалих негативних емоцій, фізичного перенапруження.
*тромбоз коронарної артерії або її емболія.
У патогенезі ІМ провідна роль належить припиненню припливу крові до ділянки серцевого м’яза, що призводить до ураження міокарда
Ускладнення: кардіогенний шок, фібриляція ШЛ, асистолія,гостра серцева недостатність, міомаляція, гостра аневризма і розрив серця, пристінковий тромбоз, перикардит.
Локалізація:верхівка, передня та бічної стінок ЛШ І у передніх відділах міжшлуночкової перегородки (басейн передньої міжшлуночкової гілки лівої коронрної артерії, яка функціонально більш обтяжена і сильніше інших гілок уражається атеросклерозом
МАКРО: Макроскопічно зона інфаркту чітко виявляється лише через 18-24 год після виникнення хвороби. Некротична ділянка набуває сіро-червоного кольору, вона обмежена стрічкою крововиливу і дещо виступає над поверхнею розрізу внаслідок набряку. В наступні дні явища набряку зникають, некротизована тканина западає, стає щільною, жовто-сірою. По периферії формується демаркаційний вал, який складається з лейкоцитів, фібробластів і макрофагів.
МІКРО. Стадії:1. некротична-область інфаркту являє собою некротизовану тканину,в якій периваскулярно зберігаються,,острівці,, незміненого міокарду. Ділянка інфаркту відмежована від збереженого міокарду зоною гіперемії та лейкоцитарної інфільтрації(демаркаційне запалення). Фокуси нерівномірного кровонаповнення, крововиливами, зникання глікогену з кардіоміоцитів,появою в них ліпідів, деструкцією мітохондрій і саркоплазматичної сітки.
2.рубцювання-поч тоді, коли на зміну лейкоцитам приходять макрофаги і молоді кл фібробластичного ряду. Макрофаги приймають участь в резорбції некротичних мас. Цей прцес продовжується 7-8 тиж, але коливаються в залежності від розмірів інфаркту. Новоутворена сполучна тканина пухка, типу грануляційної. Потім визріває у грубоволокнисту рубцеву, навкруги знаходяться острівці гіпертрофованих м’язових волокон. В порожнині перикарду після фібринозного перикардиту утв спайки. При організації ІМ утв щільний рубець або післінфарктовий великоосередковий кардіосклероз.