
1192084894_ХИР.СТОМ РОБУСТОВА
.pdf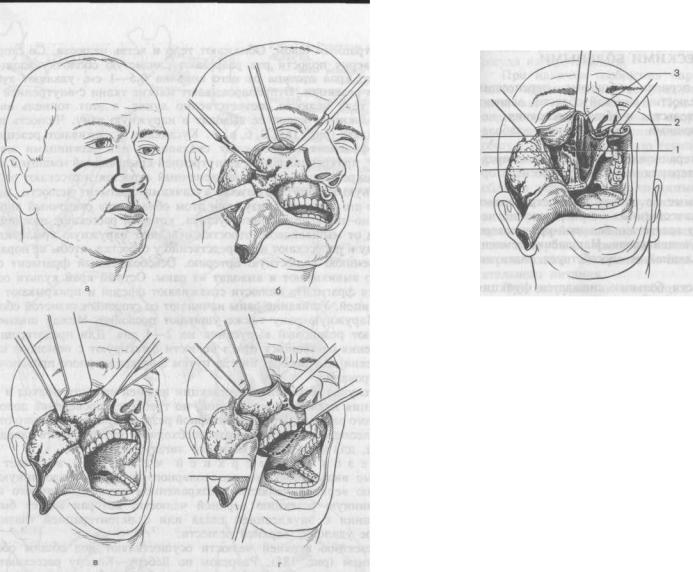
ницы рассекают fascia tarsoorbitalis и отводят ее распатором от дна глазницы. С помощью трепанов, остеотома отделяют верхнюю челюсть от скуловой и лобной костей, костного отдела носа (рис. 185, в). Затем удаляют верхний центральный резец на стороне поражения и пересекают слизистую оболочку твердого неба по средней линии (рис. 185, г). Производят поперечный разрез между твердым и мягким небом. Остеотомом проводят разделение небных пластинок, бугор верхней челюсти отводят от крыловидного отростка основной кости.
Таким образом, верхнечелюстную кость освобождают от мест соединения и вывихивают, удерживая рукой или инструментом (рис.
Рис. 185. Этапы половинной резекции верхней челюсти (схема).
а — линия разреза; б — отпрепарованы мягкие ткани, видна граница остеотомии; в — отделена верхняя челюсть от скуловой кости: г — произведен распил по средней линии д — удалена правая верхнечелюстная кость: 1 — клетки решетчатой кости; 2 — средняя носовая раковина; 3 — место пересечения лобного отростка; 4 — сместившаяся клетчатка орбиты; 5 — место пересечения скуловой кости; 6 — перевязанная культя верхнечелюстной артерии.
185, д). Проводят гемостаз, в ране оставляют тампон. После удаления верхнечелюстной кости образуется обширный дефект, глазное яблоко смещается вниз вследствие отсутствия костной опоры. В таких случаях для удержания глаза используют височную или жевательную мышцу. С целью профилактики рубцовой деформации щеки раневую поверхность закрывают свободно пересаженным кожным аутотрансплантатом. Лоскут щеки укладывают на место и ушивают послойно. Дефект верхней челюсти тампонируют йодоформной марлей, ее фиксируют защитной пластинкой, изготовленной предварительно до операции.
В последующем после эпителизации раны больной пользуется обтурирующим протезом.
Половинная резекция верхней челюсти с сохранением нижнеглазничного края отличается от описанной операции проведением дополнительного распила кости под нижнеглазничным краем.
Резекция альвеолярного отростка верхней челюсти, как правило, сопровождается вскрытием верхнечелюстной пазухи. При этом требуется осуществить ее ревизию, создать соустье с нижним носовым ходом и надежно разобщить с полостью рта, используя окружающую слизистую оболочку. Для лучшего заживления в послеоперационном периоде желательно предварительно изготовить защитную пластинку.
В последнее время операцию при злокачественных новообразованиях челюстей предпочитают проводить электрохирургическим способом (А. И. Пачес). Он заключается в электрокоагуляции опухоли и окружающих тканей, по мере проваривания их постепенно удаляют до кровоточащих участков.
618 |
619 |
|
ОСОБЕННОСТИ ПОСЛЕОПЕРАЦИОННОГО ТЕЧЕНИЯ
И УХОДА ЗА ОНКОЛОГИЧЕСКИМИ БОЛЬНЫМИ
Течение послеоперационного периода у больных, перенесших операцию по поводу опухолей челюстно-лицевой области, зависит от объема хирургического вмешательства и общего состояния, нередко отягощенного сопутствующими соматическими заболеваниями.
Кроме того, на течение послеоперационного периода влияет предварительно проведенная лучевая терапия, снижающая регенераторные способности организма.
Обширные операции, проводимые по поводу распространенных доброкачественных, а также злокачественных новообразований че- люстно-лицевой области, приводят вследствие большой кровопотери к уменьшению объема циркулирующей крови. Нарушение гемодинамики сочетается с гиперкоагуляцией и способствует развитию тромбоза и эмболии.
После лучевой терапии у части больных снижается функция коры надпочечников, что является одной из причин развития сер- дечно-сосудистой недостаточности. Возможные нарушения мозгового кровообращения связаны с перевязкой крупных сосудов шеи. В послеоперационном периоде может наблюдаться угнетение внешнего дыхания. Нередким осложнением является пневмония. Иногда определяются изменения кислотно-щелочного состояния, тканевого метаболизма, развитие ацидоза и др. Изменения основных функциональных показателей свидетельствуют о нарушении гомеостаза. Таким больным в послеоперационном периоде проводят интенсивную терапию.
Дисбаланс в общем статусе отражается на течении раневого процесса. Для предупреждения инфицирования раны и очищения полости рта в послеоперационном периоде проводят частые ирригации рта слабым раствором перманганата калия, 5% раствором бикарбоната натрия и др.
У больных, получивших предварительно лучевую терапию, сроки первичного заживления раны, как правило, удлиняются. Поэтому швы снимают обычно на 12—15-й день. Раннее снятие швов может привести к расхождению краев и обнажению обширной раневой поверхности и костных участков с последующим инфицированием. Скопление продуктов распада, токсинов отрицательно сказывается на общем состоянии больного, ухудшая прогноз.
Нередко развивается некроз тканей послеоперационной области вследствие предварительной лучевой терапии. Тактика врача в этих случаях заключается в иссечении некротизированных тканей по мере их отграничения. На раневую поверхность накладывают мазевые повязки (мазь Вишневского и др.), синтомициновую и другие эмульсии, масло шиповника, облепихи.
Угрожающим для жизни осложнением является кровотечение, связанное с аррозией (разъеданием) стенки сосуда, особенно магистрального (сонной артерии). Попытки ушить сосуд в месте крово-
течения обычно безрезультатны. Необходимо проводить перевязку сосуда на протяжении.
При наличии сообщения наружной раны с полостью рта она часто нагнаивается. Это утяжеляет общее состояние больного и затягивает выздоровление. При наличии воспаления необходимо определить очаг нагноения и опорожнить его либо путем разведения краев раны, либо дополнительным разрезом. Проводят местную и общую антибактериальную терапию, используют протеолитические ферменты и другие препараты.
При обширном послеоперационном дефекте челюстно-лицевой области становится невозможным нормальный прием пищи. Питание таких больных осуществляют через зонд, введенный в пищевод или желудок. Иногда в первые дни после операции применяют парентеральное питание, впоследствии используют поильник с трубкой, фиксированной на носике его и введенной за корень языка. Со временем больной приобретает навыки самостоятельного питания.
При затруднении интубации во время наркоза через рот или нос больному накладывают трахеостому. Правильный и тщательный уход за трахеостомой служит профилактикой нарушения дыхания и развития воспаления легких. По мере накопления в трахеотомической трубке слизи ее удаляют слюноотсосом, при густом секрете извлекают и прочищают внутреннюю трубку.
Дефект нижней трети лица сопровождается обильным истечением слюны, что ведет к нарушению водно-солевого обмена. Мацерация окружающих тканей и их постоянное охлаждение могут способствовать развитию простудных явлений. Намокшие повязки часто меняют. Чтобы слюна не попадала на грудь, используют полиэтиленовый фартук. Изготавливают из пластмассы защитную повязкупращу для фиксации марлевых салфеток в области дефекта или применяют специальный слюноприемник.
В последнее время разрабатывают методы одномоментного замещения дефекта челюстно-лицевой области, возникающего после удаления злокачественной опухоли, местными тканями или заимствованными из отдаленных участков. При невозможности закрытия дефекта во время операции впоследствии изготавливают внутриротовой или эктопротез.
РЕАБИЛИТАЦИЯ БОЛЬНЫХ С ОПУХОЛЯМИ ЛИЦА, ОРГАНОВ ПОЛОСТИ РТА,
ЧЕЛЮСТЕЙ И ШЕИ
Медицинская реабилитация — это комплекс мероприятий, направленных на быстрейшее выздоровление больного и возвращение его к трудовой деятельности.
Реабилитационные мероприятия начинают осуществлять непосредственно при обращении больного в поликлинику, здравпункт, амбулаторию, продолжают не только во время лечения в стаци-
620 |
621 |
онаре, но и после выписки из него до полного выздоровления. Своевременное проведение реабилитации способствует предупреждению тяжелых функциональных, косметических и психических нарушений, которые нередко становятся причинами инвалидности больного.
Хирургическое лечение больных с опухолями лица, органов полости рта и челюстей, как правило, приводит к дефекту или деформации, которые вызывают не только обезображивание лица, но
ифункциональные нарушения в виде постоянного истечения слюны, затруднения при приеме пищи, дыхании, разговоре. Часто страдает психика больного, он становится замкнутым, раздражительным. При проведении реабилитационных мероприятий необходим индивидуальный подход к каждому больному. Во время обследования и осуществления диагностических манипуляций реабилитационные мероприятия должны быть направлены на установление контакта больного с врачом, снятие страха перед неизвестным заболеванием
ивселение веры в выздоровление. Для нормализации психоэмоционального состояния больному перед операцией корректно сообщают об объеме вмешательства и его последствиях, при необходимости проводят седативную терапию.
Больным, оперированным в амбулаторных условиях по поводу небольших доброкачественных образований, в послеоперационном периоде по показаниям назначают ортопедическое лечение.
При планировании операции стационарным больным с распространенными доброкачественными новообразованиями осуществляют предоперационные мероприятия, включающие изготовление шины, защитной пластинки и других ортопедических приспособлений для фиксации челюсти и трансплантата. Применение их способствует быстрейшему заживлению и профилактике осложнений. Послеоперационный дефект лица и челюстей, возникший в результате удаления доброкачественных новообразований, стремятся полноценно заместить во время операции (восстановить функции и устранить косметические нарушения). Для этого используют преимущественно различные методы пластики мягких и костных тканей, а также ортопедические аппараты, зубные протезы. Особое внимание обращают на безболезненное проведение операции и ликвидацию послеоперационной боли, что быстрее приводит к нормализации общего состояния.
Для проведения ранней реабилитации больных с подозрением на злокачественное новообразование лица и челюстей следует направлять к специалисту-онкологу. Это ускорит диагностику и проведение целенаправленного лечения. Таким больным требуется санация полости рта для профилактики остеорадионекроза.
Лечение эпителиита и эпидермита, возникающих после предоперационной лучевой терапии, позволяет своевременно, не затягивая сроки, проводить 2-й этап комбинированного лечения — операцию, что улучшает прогноз жизни.
Для одномоментного закрытия обширного дефекта, возникающего после удаления злокачественной опухоли, в последнее время раз-
622
рабатывают методы замещения его местными тканями или тканями из отдаленных участков, что способствует скорейшему выздоровлению.
При невозможности закрытия дефекта изготавливают внутриротовой или эктопротез.
В постгоспитальном периоде реабилитационные мероприятия направлены на раннее выявление рецидива или метастаза опухоли. Проводят санацию полости рта, при этом лунка удаленного зуба должна быть ушита.
Для успешного осуществления реабилитационных мероприятий большое значение имеет диспансерное наблюдение за больными.
,
Г л а в а XVI
ВОССТАНОВИТЕЛЬНАЯ ХИРУРГИЯ ЛИЦА И ЧЕЛЮСТЕЙ
Целью восстановительной хирургии в стоматологии является устранение дефектов и деформаций и связанных с ними функциональных и эстетических нарушений челюстно-лицевой области.
Дефект и деформацию лица, челюстей и органов полости рта могут вызвать различные патологические состояния, среди которых выделяются тяжелые воспалительные, инфекционные и язвенно-не- кротические процессы (остеомиелит челюсти, флегмона, актиномикоз, туберкулез, сифилис, нома и др.), травмы, оперативные вмешательства по поводу опухолей и опухолеподобных образований, нарушения, обусловленные наличием врожденных аномалий (расщепление губы, твердого и мягкого неба, нарушения формы и размера челюсти и др.), проведением лучевой терапии. В этих случаях у больных, помимо нарушений анатомической формы лица, наблюдаются функциональные расстройства: затруднения открывания рта, жевания, речи, дыхания и т. д. Все это вызывает тяжелые эмоциональные переживания у больного.
ПЛАНИРОВАНИЕ ВОССТАНОВИТЕЛЬНЫХ ОПЕРАЦИЙ
В восстановительной хирургии лица и челюстей применяются методы, основанные на пластике местными тканями, лоскутом на ножке, филатовским стеблем и свободной пересадке тканей.
Восстановительные операции должны выполняться строго по медицинским показаниям и заранее составленному плану (А. Э. Рауэр, Н. М. Михельсон).
Показания, выбор методов пластики, наркоза или местного обезболивания при восстановительных операциях зависят от характера и размера дефекта или деформации, индивидуальных особенностей организма больного, его возраста и сохранности систем жизнеобеспечения.
Противопоказаниями к хирургическому устранению дефекта и деформации челюстно-лицевой области являются психические заболевания, открытые формы туберкулеза, свежие формы сифилиса, заболевания крови, злокачественные опухоли, ВИЧ-инфекция. Врач должен оценить психическое состояние больного, в некоторых случаях — с помощью психоневролога. При наличии вторичного иммунодефицитного заболевания или состояния пациент должен быть тщательно подготовлен к операции.
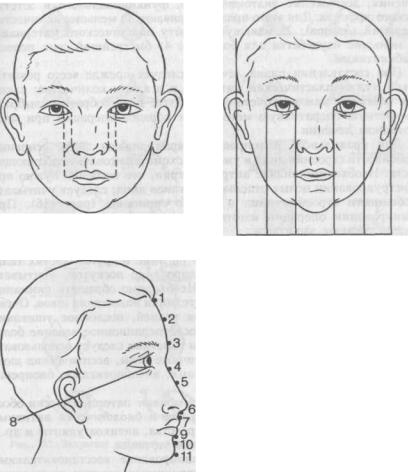
Рис. 186. Основные антропометрические ориентиры лица (схема).
I — на лбу у кормя волос; 2 — в середине ламбдовидного шва; 3 — на глабелле; 4 — у корня носа; 5 — в середине носовых костей; 6 — у конца носовых костей; 7 — под передней носовой остью; 8 — у края верхней губы; 9 — у края нижней губы; 10 — в глубине подбородочной борозды; II — в точке максимального выступания подбородка.
Важнейшие условия проведения операций:
1)подробное изучение характера дефекта или деформации. При этом нужно учитывать локализацию, форму и размер (ширину, длину и глубину) дефекта, знать, какие ткани отсутствуют или погибли. Анализ повреждения и составление плана тесно связаны
сумением хирурга решать задачу в трех измерениях, т. е. стереоскопически, объемно представлять себе форму и величину восстанавливаемого органа. Для этого нужно знать и учитывать данные соотношения между различными органами;
2)составление хорошо продуманного плана;
3)знание методов операции.
Планирование пластических операций включает ряд мероприятий, направленных на наиболее целесообразный путь оперативного
624 |
22—1184 |
625 |
лечения, достижение анатомического, функционального и эстетического эффекта. Для этого предусматривают: 1) меньшее количество операций (этапов); 2) меньшую затрату пластического материала; 3) меньшие неудобства для больного; 4) быстрейший срок полной реабилитации.
При составлении плана лечения следует прежде всего решить, какой нужен пластический материал и в каком количестве; какой вид пластики или их сочетание наиболее целесообразны; выбрать конкретную оперативную методику и порядок операций при многоэтапном лечении.
Для правильного планирования врач должен знать основные особенности строения лица и уметь на схеме дорисовать недостающие части. Необходимо знание антропометрии, что особенно нужно при конструировании целых отдельных органов лица; следует учитывать особенности строения лица и общую гармонию (рис. 186). При планировании операции изготавливают фотографии лица, маски, модели, делают зарисовки.
При проведении восстановительных операций следует строго соблюдать основные правила разрезов на лице и других частях тела, использовать математическое моделирование лоскутов, учитывать особенности разных слоев тканей. Необходимо обращать внимание на качество гемостаза и соблюдение техники наложения швов. Очень важны также отсутствие натяжения тканей, послойное ушивание раны при операции и правильное послеоперационное ведение больного. Для повышения эффективности пластики следует использовать метод электрокоагуляции, атравматичные иглы, асептические шовные материалы, повязки с ферментами, антибиотиками, биопрепаратами и др.
В послеоперационном периоде применяют патогенетически обоснованную терапию (антибактериальные и биологически активные препараты, десенсибилизирующие средства, антикоагулянты и др.), а также физиотерапевтические методы лечения.
Таким образом, правильное планирование восстановительных операций и рациональное послеоперационное лечение определяют успешное проведение пластики. Ее эффективность оценивается по анатомической форме, функции и эстетической гармонии воссозданных тканей и органов.
ПЛАСТИКА МЕСТНЫМИ ТКАНЯМИ
Пластика местными тканями представляет собой заем тканей около (вокруг) дефекта и является одним из самых древних и эффективных методов восстановительной хирургии. Преимущества пластики местными тканями: 1) используемые ткани однородны с прилежащими тканями по цвету и фактуре; 2) сохраняют иннервацию и, следовательно, тонус; 3) в зависимости от глубины поражения возможны включение в трансплантат мышц и слизистой оболочки без риска отторжения комбинированных тканей и объемное
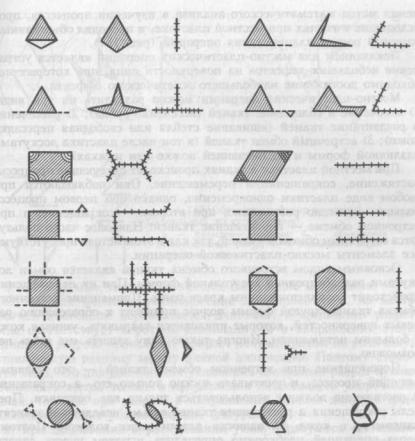
Рис. 187. Закрытие дефектов в виде простейших геометрических фигур (схема).
восполнение утраченных тканей; 3) быстрота лечения (возможен один этап операции).
Следует отметить, что, несмотря на существование разнообразных оперативных методов, на протяжении длительного исторического периода не было общих правил пластической хирургии и применение каждого из этих методов зависело от конкретных условий.
Ю. К. Шимановский впервые обобщил опыт хирургов-предшест- венников, установил основные подходы в пластической хирургии, систематизировал все ее методы, представив их в виде схем простых геометрических фигур. Схемы Шимановского помогают хирургам решать труднейшие задачи, учитывая особенности каждого случая. При изучении этих схем у хирурга-стоматолога формируется мышление, являющееся теоретической и практической основой его работы.
Значительным вкладом в развитие учения о планировании ме- стно-пластических операций явились труды А. А. Лимберга. Он при-
626 |
22* |
627 |
менял метод математического анализа в изучении процессов, происходящих в тканях при местной пластике, и проводил объективный научный расчет планирования операций (рис. 187).
Показанием для местно-пластических операций является устранение небольших дефектов на поверхности лица, при которых необходимо достижение наибольшего эстетического эффекта.
Местно-пластические операции можно разделить на три вида:
1)иссечение и сближение тканей (иссечение рубца); 2) рассечение
ираздвигание тканей (вшивание стебля или свободная пересадка кожи); 3) встречный обмен тканей (в том числе пластика лоскутами различной формы и на питающей ножке или ножках).
При местной пластике в тканях происходят следующие процессы: растяжение, сокращение и перемещение. Они наблюдаются при любом виде пластики одновременно, однако при первом процессе больше выражено растяжение, при втором — сокращение, а при встречном обмене — перемещение тканей. Наиболее часто пользуются встречным обменом тканей, так как в этом методе присутствуют все элементы местно-пластической операции.
Основным видом встречного обмена тканей является обмен лоскутами равнобедренной треугольной формы. При их перемещении происходит совпадение длины краев раны. Применение встречного обмена тканей другой формы подчас приводит к образованию раневых поверхностей, которые приходится закрывать, ушивая кожу с большим натяжением. Иногда такую рану зашить «на себя» невозможно.
Перемещение при встречном обмене тканей — это главный ведущий процесс, и учитывать нужно только его, а сокращение и растяжения должны использоваться только как поправки. Пределы сокращения и растяжения тканей весьма невелики и зависят, например, в коже от наличия эластических волокон. Поэтому перед операцией необходимо определить и затем учесть запасы тканей в окружности дефекта и их эластичность, т. е. так называемую боковую подвижность тканей. А. А. Лимберг выдвинул положение, что планировать пластические операции необходимо на основе перемещения как бы условно жестких поверхностей, не поддающихся сокращению и растяжению, и математически это обосновал.
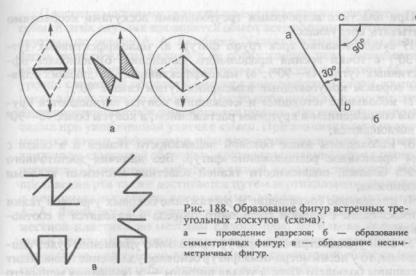
Для пластики встречными треугольными лоскутами необходимо провести 3 разреза: один срединный и два боковых в виде фигуры. При этом для правильного физиологического натяжения тканей необходимо, чтобы все разрезы были одинаковой длины. Если соединить линиями между собой все концы этой фигуры, получится фигура ромба, у которого имеются две диагонали: короткая — наш срединный разрез и длинная — диагональ, соединяющая отдельные точки фигуры в перпендикулярном положении относительно направления срединной линии (рис. 188).
При встречном перемещении треугольных лоскутов происходит: 1) смена диагоналей; 2) закрывание и раскрывание углов; 3) смена краев раны.
628
Воперируемых тканях возникают следующие изменения:
1)так как меняется расположение диагоналей (т. е. на место короткой диагонали перемещается длинная), а срединный разрез всегда соответствует короткой диагонали, то в направлении этого срединного разреза происходит прирост длины, притом на величину, составляющую разницу между длиной диагоналей. Поэтому становится ясно, что для достижения удлинения срединный разрез нужно производить всегда только в направлении наибольшего укорочения тканей, так как при разрезе в направлении бывшей длинной диагонали происходит убыль ширины фигуры;
2)при закрывании и раскрывании углов образуются «стоящий»
и«лежащий» конусы. При этом отмечаются следующие закономерности: большая величина угла определяет наибольшую выраженность конусовидного образования («стоящие» и «лежащие» конусы); чем больше разница между диагоналями, тем больше прирост тканей.
Существуют симметричные и несимметричные фигуры. При равных углах фигур (симметричные фигуры) происходит равномерный, одинаковый прирост в обе стороны по концам срединного разреза. При неравных углах фигур (несимметричные фигуры) происходит больший прирост у вершины большего угла, а убыль ширины большая у основания меньшего угла.
А. А. Лимберг дал таблицу коэффициентов продольного удлинения фигуры, т. е. отношения длинной диагонали к короткой при определенной величине углов фигуры; таблицу прироста продольного удлинения раздельно на концах несимметричных фигур, а также процент прироста в зависимости от величины срединного разреза.
Углы: ЗО°хЗО° дают прирост длины 25%; 45ох45° — 50%; 60°х60° — 75%; 75°х75° — 100%; 30°х90° — 50% (при этом у вершины угла 30° — 9%, а у вершины угла 90° — 41%); 45°х90° — 73% (у вершины угла 45° — 18%, у вершины угла 90° — 55%)-
629
При пластике встречными треугольными лоскутами необходимо учитывать следующее:
1) существование трех групп фигур: а) малоэффективных (углы 30°) с точки зрения продольного удлинения; б) наиболее эффективных (углы 45—90°); в) малоэффективных, но дающих главным образом конусовидные изменения (углы свыше 90°);
2)небольшие «стоящие» и «лежащие» конусы поглощаются круговым сокращением и круговым растяжением, а конусы более 75—90° не поглощаются;
3)необходимы запас боковой подвижности тканей и в связи с этим правильное расположение фигур. Без наличия достаточного запаса боковой подвижности тканей пластика местными тканями невозможна;
4)предельное сокращение и растяжение боковых участков ткани взаимосвязаны с длиной срединного разреза и находятся в соотношении 3:1;
5)если у симметричных фигур продольное удлинение будет одинаковым, то у несимметричных фигур основное удлинение происходит
увершины большего угла, а убыль ширины — у основания меньшего угла. В связи с этим необходимо правильное расположение фигур;
6)величина прироста продольного удлинения зависит от абсолютной величины фигуры (длины срединного разреза) и от величины ее углов.
Для пластики могут быть использованы также сочетанные фигуры. При этом обычно применяют методику усиления единичных фигур встречных треугольных лоскутов, для чего используют симметричные и несимметричные фигуры, взаимно друг друга усиливающие.
Показаниями к применению сочетанных фигур являются:
1) случаи, когда нужен большой прирост, а нет возможности сделать длинный срединный разрез из-за небольшой боковой подвижности тканей. Поэтому образуют две фигуры, у которых два срединных разреза в общем равны длине срединного разреза для необходимого удлинения. При этом, следовательно, суммируются продольные удлинения и не суммируются натяжения убыли ширины (оно дробится);
2) если нельзя взять большую длину срединного разреза, т. е. мала длина органа, то фигуры сочетаются так, что у них создается общий срединный разрез. Таким образом, несмотря на небольшой разрез, получается большой прирост длины по концам срединного разреза.
Фигуры могут иметь общий и боковые разрезы.
В результате местно-пластических операций может быть достигнуто следующее:
1)удлинение поверхности кожи в определенном направлении;
2)укорочение в определенном направлении;
3)конусовидное выпячивание или углубление в нужном месте;
4)устранение конусовидных выпячиваний;
5)замена одних тканей другими.
Пластику местными тканями применяют при укороченной уздечке губы. В этих случаях проводится обмен встречными треугольными лоскутами по методу А. А. Лимберга. Уздечку верхней губы рассекают вдоль по всей длине тканей и от обоих концов раны выкраивают два встречных треугольных симметричных лоскута под углом 45—60° на уровне слизистой оболочки вместе с подслизистым слоем до надкостницы альвеолярного отростка. После мобилизации лоскутов они взаимно перемещаются и фиксируются швами. Эту методику используют также при укороченной уздечке языка. При значительном укорочении уздечки языка эффективно поперечное рассечение ее. Учитывая подвижность слизистой оболочки, проводят ушивание раны в продольной проекции. Устранение Рубцовых тяжей, складок слизистой оболочки преддверия рта также достигается путем вертикального рассечения их с помощью пластики встречными треугольными лоскутами по А. А. Лимбергу. Для устранения микростомы используют элементы местной пластики по методам Евдокимова, Васильева. Приемы пластики местными тканями применяют и при других операциях: гингивопластике, устранении дефектов губ и приротовой области (двойная губа, утолщенные губы, отвисшая нижняя губа).
При двойной губе проводят иссечение избытка слизистой оболочки на верхней губе. Чаще применяют иссечение складки слизистой оболочки. В таких случаях под проводниковой анестезией делают два полулунных сходящихся разреза по обозначенному красителем краю избытка слизистой оболочки и иссекают ее вместе со слизистыми железами и подслизистой клетчаткой. После некоторой мобилизации слизистой оболочки по краям проводят сближение краев раны и наложение швов (кетгутовых или из синтетической нити), прошивая при этом мышечный слой. Такая же операция (но с частичным иссечением мышечного слоя) проводится при утолщенных губах.
Оперативная коррекция отвисшей нижней губы достигается путем поперечного клиновидного иссечения ее центрального участка через все слои тканей, слизистую оболочку и кожу, подслизистую ткань и мышцу (с предварительным математическим расчетом). При этом необходимы перевязка губной артерии с обеих сторон, сопоставление краев возникшего дефекта и послойное зашивание раны (сшивание мышцы, подслизистой ткани и подкожной клетчатки погружными швами, сшивание слизистой оболочки и кожи швами из синтетических материалов). Формирование грубого (нередко втянутого) рубца в центре нижней губы может быть устранено образованием двух встречных треугольных лоскутов на слизистой оболочке и подслизистой ткани и их перемещением с последующей фиксацией швами.
ПЛАСТИКА ЛОСКУТАМИ НА НОЖКЕ
Лоскут на питающей ножке — это ограниченный участок кожи с подкожной жировой клетчаткой, отслоенной от подлежащих и окружающих тканей и связанной с ними ножкой или ножками, через которые осуществляется его питание.
630 |
631 |
Показаниями к применению данного метода пластики являются недостаток тканей вокруг дефекта для проведения местно-пласти- ческих операций, значительные рубцовые изменения прилежащих к дефекту тканей, создание контуров поврежденных областей, а в некоторых случаях и создание внутренней выстилки (пластика дефекта крыла носа с дублированным лоскутом из губно-щечной складки).
Лоскуты на питающей ножке могут быть выкроены из тканей, непосредственно прилежащих к дефекту, близлежащих к дефекту (по Седилло, Брунсу, Аббе, Лукомскому, Евдокимову, Васильеву, Рауэру, Михельсону и Франкенбергу), а также с отдаленных участков поверхности тела (по Тальякони, Рауэру, Клаппу, Лексеру, Алмазовой и др.).
В хирургической практике преимущественно используют первые два метода, так как близлежащие ткани по своему цвету, фактуре, толщине наиболее сходны с отсутствующим участком кожи и сохраняют достаточную васкуляризацию, иннервацию, в них функционируют потовые и сальные железы. Эти операции непродолжительны и дают лучший функциональный и эстетический эффект.
Жизнеспособность лоскута зависит от соотношения его длины и ширины (это соотношение должно быть 1:3 или даже 1:5).
Жизнеспособность лоскута зависит также от качества выполнения операции, соблюдения правил препаровки (отслоения) тканей. Лоскут нужно выкраивать в одном слое подкожной клетчатки от кончика до основания, чтобы не пересекать кровеносные сосуды, идущие, как правило, в одной плоскости; он не должен быть тонким.
Величина лоскута должна соответствовать величине дефекта, что способствует лучшей адаптации лоскута и воспринимающего ложа, созданию нормального (физиологического) натяжения тканей. Последнее не должно быть чрезмерным или, наоборот, недостаточным, ведущим к перегибу. Указанные погрешности могут явиться причиной трофических нарушений в лоскуте вплоть до его некроза.
При благоприятном приживлении лоскута отсечение питающей ножки производят на 16—21-й день.
Различают несколько видов лоскута на ножке.
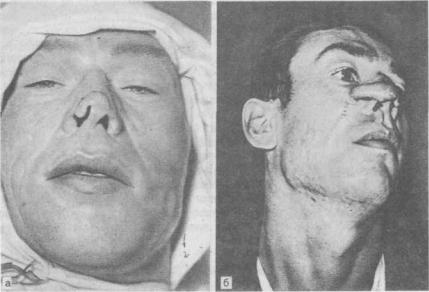
Лоскут на одной питающей ножке применяется при индийском методе ринопластики (используется лоскут на ножке со лба), при пластике губ по Диффенбаху, Брунсу, Израэлю, Седилло, Абби, Слуцкой, Косых, Иванову, устранении дефекта концевого отдела носа (лоскут из губно-щечной складки) и др. (рис. 189, а, б).
Формируя лоскут, следует помнить о ровных его краях, утолщении его основания и исключении травмирования тканей при перемещении. Кроме того, необходимо соблюдать эстетические требования, думать о том, какими будут рубцы на месте забора лоскута. Кожно-жировые лоскуты на одной ножке часто формируют в области носогубной борозды — для устранения дефекта верхней или нижней губы, нижнего века. Лоскуты из поднижнечелюстной и подподбородочной областей, шеи используют для замещения дефектов губ, щек, в том числе при двухэтапной пластике в случае сквозных
Рис. 189. Пластика носа кожным лоскутом на ножке,
а — больной до операции; б — на этапе операции.
дефектов. С помощью лоскутов, взятых в височной, височно-лобной области, устраняют дефекты век.
Лоскут на двух питающих ножках. Эти лоскуты часто называют мостовидными. Наиболее распространено применение лоскута по А. Г. Лапчинскому (из тканей подподбородочной области) — для устранения дефекта нижней губы. Для создания верхней и нижней губ используют забральный лоскут по Лексеру: выкраивают лоскут из тканей теменной области, делая параллельные разрезы, и перекидывают его в виде забрала на дефект губы.
Опрокидывающийся лоскут формируют так, чтобы основание его располагалось по краю дефекта, затем поворачивают на 180° внутрь дефекта (опрокидывают). Этот лоскут применяют для создания внутренней выстилки щеки при сквозном дефекте и образования внутренней выстилки носа, неба, а также при формировании воспринимающего ложа на этапах переноса ножек филатовского стебля.
Артериаризированный лоскут — это однослойный лоскут на одной ножке, в которой находится крупный питающий сосуд. Лоскут из губно-щечной складки должен иметь угловую артерию, лоскут из височной области — поверхностную височную артерию; лоскут из затылочной области — затылочную артерию. Часто используют артериаризированный лоскут с круговой артерией и веной рта, включенными в его основание, — при пластике по Абби (рис. 190).
632 |
633 |
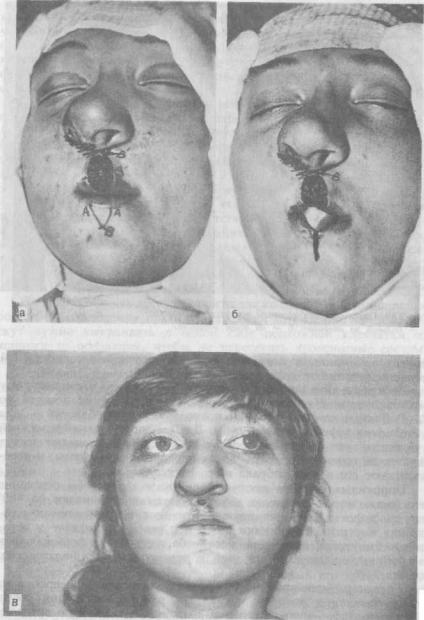
Рис. 190. Артериаризированные лоскуты,
а, б, в — этапы операции по Лбби.
Артериаризированный лоскут может вообще не иметь кожи у основания, а включать только подкожную клетчатку с сосудами
(лоскут на скрытой сосудистой ножке). Такой лоскут применяют для устранения дефекта верхнего века (лоскут из тканей лобной области по методу Монкса), при пластике бровей (на скрытой сосудистой ножке — по Казаньян и Конверс, Мухину). Выкроенный с волосистой части головы лоскут, основанием которого является поверхностная височная артерия, подводится к освеженной поверхности дефекта брови через тоннель.
Удвоенный (дублированный) лоскут образуют из двух однослойных лоскутов, соприкасающихся своими раневыми поверхностями. По Клаппу, на плече лоскут формируют в поперечном направлении, а на груди — в продольном. Лоскут по Рауэру формируют на плече в продольном направлении, а на груди — в поперечном. Этот лоскут называют также плечегрудным и используют для закрытия обширных сквозных дефектов с одномоментным созданием внутренней и наружной выстилки.
ПЛАСТИКА СТЕБЕЛЬЧАТЫМ ЛОСКУТОМ ФИЛАТОВА
В 1916 г. академик В. П. Филатов для устранения дефекта тканей лица (первоначально для восстановления нижнего века) предложил оригинальный метод пластической хирургии — перенос кожного лоскута, свернутого в трубку, вместе с подкожной жировой клетчаткой (круглый стебельчатый лоскут).
Филатовский стебель широко применяют при ринопластике, пластике век, губ, подбородка, щек, при замещении дефектов твердого и мягкого неба, восстановлении ушных раковин, для формирования языка и т. д.; в основном при обширных дефектах и деформациях.
При использовании филатовского стебля важно правильно планировать отдельные моменты операции. Поставив четкий анатомический диагноз, следует учитывать данные анамнеза, общее состояние больного (провести общеклиническое обследование), конкретный план оперативной методики, различные вспомогательные мероприятия (изготовление зубных протезов) и т. д. Перед оперативным лечением следует предусмотреть необходимый размер стебля, дальнейшие этапы переноса стебля, сроки вынужденного положения больного, условия фиксации стебля, выбор воспринимающего ложа при пересадках, выбор донорского участка, расположение рубца.
При формировании филатовского стебля нужно учитывать качество кожи в тех или иных участках поверхности тела, величину запаса тканей в них.
Наиболее оптимальными местами формирования стебля является внутренняя поверхность плеча, переднебоковая поверхность грудной клетки и живота. В этих местах имеется большой запас подвижной кожи с хорошо выраженной жировой клетчаткой. При этом рубцовые
635
изменения донорского участка не вызывают значительных функциональных и эстетических нарушений.
Выкраивать стебель надо так, чтобы он располагался примерно под углом 40—45° к горизонтали (в косом направлении). Ориентиром может служить линия, соединяющая подмышечную впадину с лобком. Натяжение стебля не должно быть чрезмерным или, наоборот, недостаточным. Это предупреждает возникновение последующих осложнений.
Операцию формирования стебля проводят, как правило, с премедикацией, под местным обезболиванием. Линии разрезов намечают бриллиантовым зеленым или метиленовым синим. Рассекают вначале только кожу, затем в зависимости от запасов подкожной клетчатки разрез проходит либо ближе к будущему стеблю, либо ближе к краю кожи, остающейся на донорском участке. Для обеспечения нормального кровообращения натяжение кожи стебля должно быть нормальным, физиологическим. Если в стебле содержится много клетчатки и кожа чрезмерно напряжена, при увеличивающемся отеке могут наступить трофические расстройства (в результате «удушения» стебля) с последующим некрозом. При включении в стебель недостаточного количества подкожной жировой клетчатки возможно «сморщивание» кровеносных сосудов, особенно венозных. Кроме того, в середине стебля в свободных полостях могут образовываться гематомы, склонные к нагноению.
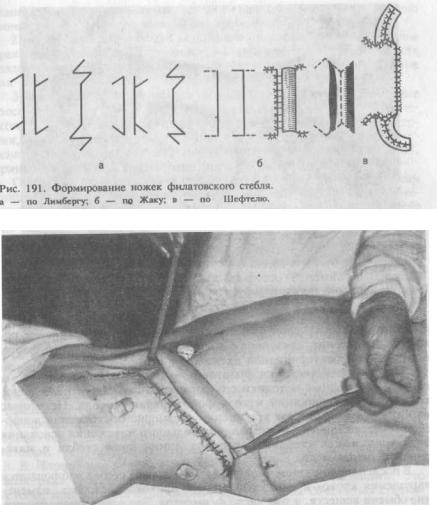
В классическом варианте филатовский стебель формируют при помощи двух параллельных разрезов кожи с подкожной жировой клетчаткой, внутренние края которых подворачивают и сшивают между собой в трубку, а наружные после широкой мобилизации (отслойки) кожи сшивают на материнской почве между собой. Получается «чемоданная ручка». Простыми и достаточно эффективными являются методы пластики с неполным использованием длины кож- но-жировой ленты (стебля) — по Франекбергу, Шефтелю, Къяндскому, Лимбергу, Жаку, Балону и др. (рис. 191).
Различают три вида филатовского стебля:
1) обычный стебель на двух питающих ножках (в виде чемоданной ручки) (рис. 192);
2)ускоренно-мигрирующий стебель, когда одна из ножек сразу переносится на предплечье или другое место для переноса стебля
кдефекту;
3)«острый стебель», когда одна из ножек сразу распластывается и подшивается к раневой поверхности в области дефекта.
Длина филатовского стебля может быть от нескольких сантиметров до 35—40 см. Различают макростебли, средние стебли и микростебли (0,5—1 см). Последние используют для фиксации эктопротезов.
При обычном формировании стебля соотношение длины и ширины кожно-жировой ленты не должно превышать 3:1, при ускоренномигрирующих методах — 2:1, 1,5:1. По форме круглые филатовские стебли бывают двухлопастные, т. е. на двух ножках, прерывистые, трехлопастные — Т-образные (рис. 193), четырехлопастные (фигурные).
Рис. 192. Вид филатовского стебля на животе.
При формировании филатовского стебля может возникать чрезмерное натяжение донорского участка. Иногда при формировании стебля в виде «чемоданной ручки» происходит совпадение линии швов стебля и материнской почвы. Указанные недостатки могут явиться причиной трофических нарушений в стебле и донорском участке приводящих к различным осложнениям: расхождению швов, нагноению, частичному или полному некрозу. Причинами таких осложнений могут быть ошибки планирования операции, неправильные пропорции тканей, технические погрешности, грубо наложенные, резко сдавливающие ткани швы, а также интоксикация,
636 |
637 |
|
