
- •Раздел 4. Заболевания слюнных желез 196
- •Раздел 1
- •2. Период грудного возраста (с 4-5 нед до 12 мес).
- •3. Преддошкольный период (от 1 года до 3 лет).
- •Раздел 1
- •Раздел 1
- •Раздел 1
- •Раздел 1
- •Раздел 1
- •Раздел 1
- •Раздел 1
- •Раздел 1
- •Раздел 1
- •Раздел 1
- •Раздел 1
- •Раздел 1
- •Раздел 1
- •Раздел 1
- •Раздел 1
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 2
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •I. Показания к удалению зубов во временном прикусе (до 6 лет):
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •1. Путь проникновения инфекции:
- •2. Вид инфекции:
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел I
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 3
- •Раздел 4
- •Раздел 4
- •Раздел 4
- •Раздел 4
- •Раздел 4
- •Раздел 4
- •Раздел 4
- •0Пух0леп0д0бные новообразования
- •Раздел 4
- •Раздел 4
- •Раздел 5
- •Раздел 5
- •Раздел 6
- •Раздел 6
- •Раздел 6
- •Раздел 6
- •Раздел 6
- •Раздел 6
- •0Пух0леп0д0бные новообразования мягких тканей
- •Раздел 6
- •Раздел 7
- •Раздел 7
- •Раздел 7
- •Раздел 7
- •0Д0нт0генные опухолеподобные новообразования
- •Раздел 7
- •Раздел 7
- •Раздел 7
- •Раздел 7
- •Раздел 7
- •0Пух0леп0д0бные новообразования костей
- •Раздел 7
- •Раздел 8
- •Раздел 8
- •Раздел 8
- •Раздел 8
- •Раздел 8
- •Раздел 8
- •Раздел 8
- •Раздел 9
- •Раздел 9
- •Раздел 9
- •Раздел 9
- •Раздел 9
- •Раздел 9
- •Раздел 9
- •Раздел 9
- •Раздел 9
- •Раздел 9
- •Раздел 9
- •Раздел 9 Рис. 272. Спиральная компьютерная томография с мультипланарной реконструкцией ребенка с переломом левого суставного отростка
- •Раздел 9
- •Раздел 9
- •Раздел 9
- •Раздел 9
- •Раздел 10
- •Раздел 10
- •Раздел 10
- •Раздел 10
- •Раздел 10
- •Раздел 10
- •Раздел 10
- •Раздел 10 Рис. 318. Изолированное срединное несращение твердого и мягкого нёба
- •Раздел 10
- •Раздел 10
- •Раздел 10
- •Раздел 10
- •Раздел 10
- •Раздел 10
- •Раздел 10
- •Раздел 10
- •Раздел 10
- •Раздел 10
- •Раздел 10
- •Раздел 11
- •Раздел 11
- •Раздел 11
- •Раздел 11
- •Раздел 11
- •Раздел 11
- •Раздел 11
- •Раздел 11
- •Раздел 11
- •Раздел 11
- •0Сте0генные опухоли
- •Раздел 11
Раздел 2
Местное и общее обезболивание тканей и органов полости рта и челюстно-лицевой области
еще одно возможное осложнение - отлом иглы. Она обычно ломается возле канюли, поэтому продвигать ее в ткани до канюли нельзя, следует оставлять 0,5-1 см извне.
Чаще всего при проведении туберальной анестезии хирург сталкивается с образованием гематомы в случае ранения сосуда. Поэтому если шприц наполняется кровью, необходимо прекратить введение анестетика и оттянуть иглу назад. Если анестезия не закончена, продолжить ее можно, изменив положение иглы и выпуская впереди нее раствор. Предотвратить увеличение гематомы обычно не удается. Лишь в некоторых случаях сильное прижатие мягких тканей к кости результативно. Прижимать следует долго, не менее 5 мин. В 98 случаях из 100 гематома увеличивается, пока давление в близлежащих тканях и сосуде не станет одинаковым. Обычно она заполняет подвисочную ямку и лишь незначительно деформирует дистальный отдел щеки. Такое осложнение опасно, тем что гематома может нагноиться и распространиться в крыло-нёбную ямку, а через нее — и в полость черепа. I Ipn образовании после туберальной анестезии гематомы не следует использовать для лечения согревающие полуспиртовые компрессы, мазевые повязки, грелки, физметоды (УВЧ), поскольку в большинстве случаев они способствуют не рассасыванию, а быстрому нагноению ее. Лучше местно применять сухое тепло, компрессы с 8-10 % раствором димексида, а также противовоспалительные и антигис-таминные препараты. Если лечение оказывается неэффективным и появляются симптомы нагноения гематомы, необходимо вскрыть ее и рану дренировать.
Подглазничная анестезия
Вторая ветвь тройничного нерва (верхнечелюстной нерв), войдя в крыло-нёбную ямку, отдает две ветви — скуловой и крыло-нёбный нервы и, проникая дальше в подглазничную щель (она расположена между задним краем глазничной поверхности верхней челюсти и нижним краем глазничной поверхности большого крыла клиновидной кости), проходит сквозь нее и называется теперь подглазничным нервом (п.infraorbitals). В подглазничной щели от основного ствола верхнечелюстного нерва отходят задние верхние альвеолярные ветви, в подглазничной борозде — средняя верхняя альвеолярная ветвь, а перед самым выходом из подглазничного отверстия — передние верхние альвеолярные ветви.
Задние верхние альвеолярные ветви являются целевым пунктом при туберальной анестезии. Средняя верхняя ветвь принимает участие в иннервации малых коренных зубов (премоляров) верхней челюсти, а передние верхние альвеолярные ветви — клыков и резцов.
Задние, средняя и передние верхние альвеолярные ветви образуют верхнее зубное сплетение, иннервирующее зубы, десны, надкостницу, кость верхней челюсти и слизистую оболочку верхнечелюстной пазухи.
Целевой пункт. Это подглазничное отверстие, расположенное у детей 6-15 лет ниже на 0,2-0,4 см середины подглазничного края. Надо помнить, что передние и средние верхние альвеолярные ветви отходят от подглазничного нерва в подглазничных канале и борозде (рис. 13).
Техника анестезии. Внеротовой метод у детей чрезвычайно простой и удобный. Указательный палец левой руки следует положить на середину подглазничного края. Раствором бриллиантового зеленого обозначить проекцию це-
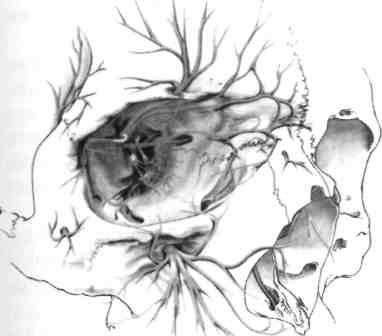
Рис. 13. Схема расположения I и II ветвей тройничного нерва
левого пункта на коже по зрачковой линии. Потом ввести иглу перпендикулярно к кости; убедившись в том, что игла не попала в сосуд, ввести 0,5-1 мл обезболивающего раствора. От начала и до окончания проведения анестезии указательный палец левой руки должен лежать на подглазничном крае для предотвращения подталкивания ребенком или случайного смещения направления движения руки хирурга и других непредвиденных действий. После этого в месте введения раствора тампоном и пальцем прижимают мягкие ткани к кости в направлении подглазничного канала (рис. 14).
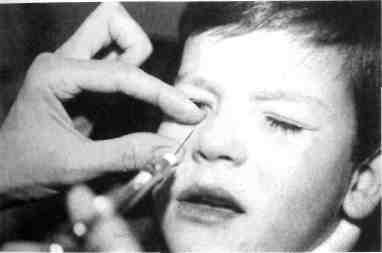
"Рис. 14.1 Место укола и положение пальцев при проведении подглазничной анестезии внеротовым способом
Внутриротовой метод. Верхнюю губу в проекции резцов со стороны проведения анестезии оттягивают кверху и дистально. Указательный палец левой руки (если инъекцию делают правой рукой) кладут на подглазничный край. Укол в слизистую оболочку делают в такой проекции: при временном прикусе — между молярами, при постоянном — между премолярами, по возможности выше переходной складки, чтобы сократить путь к целевому пункту в направлении снизу вверх к подглазничному краю, где лежит палец левой руки. Предварительно оттянув поршень шприца назад, на кости возле отверстия в канал вводят 0,5 мл обезболивающего раствора и прижимают это место тампоном.
Учитывая порозность детских костей, ширину каналов остеона, преобладание в кости органических веществ, узость канала и его устья и другие особенности, проводя подглазничную анестезию, анестетик надо вводить возле входа в канал. Опыт проведения такой анестезии позволяет рекомендовать ее как очень эффективную. В большинстве случаев в амбулаторной практике при удалении зубов, обычно временных, врачи используют плексуальную анестезию. Постоянные резцы, клыки и премоляры у детей удаляют редко, но именно в таком случае рекомендуется проводить подглазничную анестезию внеротовым методом, как и при всех амбулаторных вмешательствах на верхней челюсти.
Этот путь подведения анестетика к целевому пункту при подглазничной анес-
Все оригинальные рисунки взяты из архива-фототеки проф. Л.В. Харькова.
