
Конспекты по темам:
Дыхательная Кожа и производные Кровь и лимфа Мышцы, нервы
Органы кроветворения Органы мочеобразования Органы чувств Пищеварительная Половая Скелетные Соединительная
ССС+ дыхательная
ССС
Ткани
Цитология
Эмбриология
Эпителий

Дыхательная система.
1.Эмбриональные источники развития органов дыхания. Воздухоносные пути и респираторный отдел. Нереспираторные функции легких.
Развитие. Гортань, трахея и легкие развиваются из одного общего зачатка, который появляется на 3-4-й нед эмбриогенеза путем выпячивания вентральной стенки передней кишки, в формировании которой принимает участие прехордальная пластинка. Гортань и трахея закладываются на 3-й нед из верхней части непарного мешковидного эпителиального выпячивания вентральной стенки передней кишки. В нижней части этот непарный зачаток делится по средней линии на два мешка, дающих зачатки правого и левого легкого. Эти мешки, в свою очередь, позднее подразделяются на множество связанных между собой более мелких выпячиваний, между которыми врастает мезенхима. Стволовые клетки в составе выпячиваний являются источником развития эпителия воздухоносных путей и дыхательного отдела. На 8-й нед появляются зачатки бронхов в виде коротких ровных эпителиальных трубочек, а на 10-12-й нед стенки их становятся складчатыми, выстланными цилиндрическими эпителиоцитами (формируется древовидно разветвленная система бронхов - бронхиальное дерево). На этой стадии развития легкие напоминают железу (железистая стадия). На 5-6-м мес внутриутробного развития происходит развитие конечных (терминальных) и респираторных бронхиол, а также альвеолярных ходов, окруженных сетью кровеносных капилляров и подрастающими нервными волокнами (канальцевая стадия). Из мезенхимы, окружающей растущее бронхиальное дерево, дифференцируются гладкая мышечная ткань, хрящевая ткань, соединительная ткань бронхов, эластические, коллагеновые элементы альвеол, а также прослойки соединительной ткани, прорастающие между дольками легкого. С конца 6-го - начала 7-го мес и до рождения дифференцируются часть альвеол и выстилающий их альвеолярный эпителий (альвеолярная стадия).
В течение всего эмбрионального периода альвеолы имеют вид спавшихся пузырьков с незначительным просветом. Из висцерального и париетального листков спланхнотома в это время образуются висцеральный и париетальный листки плевры. При первом вдохе новорожденного альвеолы легких расправляются, в результате чего резко увеличиваются их полости и уменьшается толщина альвеолярных стенок. Это способствует обмену кислорода и углекислоты между кровью, протекающей по капиллярам, и воздухом альвеол.
Дыхательная система - это совокупность органов, обеспечивающих в организме внешнее дыхание, а также ряд важных недыхательных функций.
Внешнее дыхание, т. е. поглощение из вдыхаемого воздуха кислорода и удаление из организма углекислого газа, является основной функцией дыхательной системы. Газообмен осуществляется легкими.
Среди недыхательных функций дыхательной системы очень важными являются терморегуляция и увлажнение вдыхаемого воздуха, депонирование крови в развитой сосудистой системе, участие в регуляции свертывания крови благодаря выработке тромбопластина и его антагониста - гепарина, участие в синтезе
некоторых гормонов, в водно-солевом и липидном обмене, а также в голосообразовании, обонянии и иммунной защите.
Легкие принимают активное участие в метаболизме серотонина, разрушающегося под влиянием моноаминоксидазы, которая выявляется в макрофагах, в тучных клетках легких.
В дыхательной системе происходят инактивация брадикинина, синтез лизоцима, интерферона, пирогена и др. При нарушении обмена веществ и развитии патологических процессов через органы дыхательной системы выделяются некоторые летучие вещества (ацетон, аммиак, этанол и др.).
Защитная фильтрующая роль легких состоит не только в задержке пылевых частиц и микроорганизмов в воздухоносных путях, но и в улавливании клеток (опухолевых, мелких тромбов) сосудами легких.
Воздухоносные пути. К ним относятся полость носа, носоглотка, гортань, трахея и бронхи. В воздухоносных путях по мере продвижения воздуха происходят очищение, увлажнение, приближение температуры вдыхаемого воздуха к температуре тела, рецепция газовых, температурных и механических раздражителей, а также регуляция объема вдыхаемого воздуха. В типичных случаях (трахея, бронхи) стенки воздухоносных путей состоят из слизистой оболочки с подслизистой основой, фиброзно-хрящевой и адвентициальной оболочек. Слизистые оболочки воздухоносных путей включают эпителий, собственную пластинку и в ряде случаев мышечную пластинку. Эпителий слизистой оболочки воздухоносных путей имеет различное строение в разных отделах: в верхних он многослойный ороговевающий, переходящий в неороговевающий, в более дистальных отделах он становится многорядным и, наконец, однослойным реснитчатым.
Эпителий воздухоносных путей полидифферонный. Наиболее многочисленными являются реснитчатые эпителиоциты, определяющие название всего эпителиального пласта; здесь также находятся бокаловидные слизистые клетки (мукоциты), эндокринные, микроворсинчатые (каемчатые), базальные эпителиоциты и бронхиолярные экзокриноциты (клетки Клара). Наряду с эпителиоцитами в пласте присутствуют антигенпредставляющие клетки (Лангерганса) и лимфоциты.
•Реснитчатые эпителиоциты снабжены мерцательными ресничками, которые своими движениями, более сильными в сторону полости носа, способствуют выведению слизи и осевших пылевых частиц. Эти клетки имеют разнообразные рецепторы (адренорецепторы, холинорецепторы, рецепторы глюкокортикоидов, гистамина, аденозина и др.). Эпителиальные клетки синтезируют и секретируют бронхо- и вазоконстрикторы (при определенной стимуляции). По мере уменьшения просвета воздухоносных путей высота реснитчатых клеток снижается.
•Между реснитчатыми клетками находятся бокаловидные слизистые клетки (мукоциты). Секрет мукоцитов примешивается к секрету желез подслизистой основы и увлажняет поверхность эпителиального пласта.
Слизь содержит иммуноглобулины, выделяемые плазматическими клетками, которые находятся в собственной пластинке слизистой оболочки.
•Эндокринные клетки, относящиеся к дисперсной эндокринной системе (APUD-серии), располагаются поодиночке, содержат в цитоплазме мелкие гранулы с плотным центром. Эти немногочисленные клетки (около 0,1 %) способны синтезировать кальцитонин, норадреналин, серотонин, бомбезин и другие вещества, принимающие участие в местных регуляторных реакциях.
•Микроворсинчатые (щеточные, каемчатые) эпителиоциты, снабженные на апикальной поверхности микроворсинками, располагаются в дистальном отделе воздухоносных путей. Полагают, что они реагируют на изменения химического состава воздуха, циркулирующего в воздухоносных путях, и являются хеморецепторами.
•Бронхиолярные экзокриноциты, или клетки Клара, встречаются в бронхиолах. Они характеризуются куполообразной верхушкой, окруженной короткими микроворсинками, содержат округлое ядро, хорошо развитую эндоплазматическую сеть агранулярного типа, комплекс Гольджи, немногочисленные электронно-плотные секреторные гранулы. Эти клетки вырабатывают липо- и гликопротеины, ферменты, принимающие участие в инактивации поступающих с воздухом токсинов.
•Некоторые авторы отмечают, что в бронхиолах встречается еще один тип клеток - безреснитчатые, в апикальных частях которых содержатся скопления гранул гликогена, митохондрии и секретоподобные гранулы.
•Базальные, или камбиальные, клетки - это малодифференцированные клетки, сохранившие способность к митотическому делению. Они располагаются в базальном слое эпителиального пласта и являются источником для процессов физиологической и репаративной регенерации.
•Антигенпредставляющие клетки (дендритные, клетки Лангерганса)
чаще встречаются в верхних воздухоносных путях и трахее, где они захватывают антигены, вызывающие аллергические реакции. Эти клетки имеют рецепторы Fc-фрагмента IgG, С3комплемента. Они вырабатывают цитокины, фактор некроза опухоли, стимулируют Т-лимфоциты и морфологически сходны с клетками Лангерганса эпидермиса: имеют многочисленные отростки, проникающие между другими эпителиальными клетками, содержат пластинчатые гранулы в цитоплазме.
Собственная пластинка слизистой оболочки (lamina propria) воздухоносных путей содержит многочисленные эластические волокна, ориентированные главным образом продольно, кровеносные и лимфатические сосуды и нервы.
Мышечная пластинка слизистой оболочки хорошо развита в средних и нижних отделах воздухоносных путей.
Респираторный отдел. Структурно-функциональной единицей респираторного отдела легкого является легочный ацинус (acinus pulmonaris). Он представляет собой систему альвеол, расположенных в стенках респираторных бронхиол, альвеолярных ходов и мешочков, которые осуществляют газообмен между кровью и воздухом альвеол. Общее количество ацинусов в легких человека достигает 150
000. Ацинус начинается респираторной бронхиолой (bronchiolus respiratorius) 1-го порядка, которая дихотомически делится на респираторные бронхиолы 2-го, а затем 3-го порядка. В просвет бронхиол открываются альвеолы. Каждая респираторная бронхиола 3-го порядка, в свою очередь, подразделяется на альвеолярные ходы (ductuli alveolares), а каждый альвеолярный ход заканчивается несколькими альвеолярными мешочками (sacculi alveolares). В устье альвеол альвеолярных ходов имеются небольшие пучки гладких мышечных клеток, которые на срезах видны как утолщения. Ацинусы отделены друг от друга тонкими соединительнотканными прослойками; 12-18 ацинусов образуют легочную дольку.
Респираторные бронхиолы выстланы однослойным кубическим эпителием. Реснитчатые клетки встречаются редко, клетки Клара - чаще. Мышечная пластинка слизистой оболочки истончается и распадается на отдельные, циркулярно направленные пучки гладких мышечных клеток. Соединительнотканные волокна наружной адвентициальной оболочки переходят в интерстициальную соединительную ткань.
Альвеолы разделены тонкими соединительнотканными межальвеолярными перегородками (2-8 мкм), в которых проходят кровеносные капилляры, занимающие около 75 % площади перегородки. Между альвеолами существуют сообщения в виде отверстий диаметром около 10-15 мкм - альвеолярных пор. Альвеолы имеют вид открытого пузырька диаметром около 120-140 мкм. Внутренняя поверхность их выстлана альвеолярным эпителием. В нем различают диффероны респираторных (клетки I типа) и секреторных пневмоцитов (клетки II типа). Кроме того, у животных в альвеолах описаны клетки III типа - микроворсинчатые.
Пневмоциты I типа (pneumocyti typus I), или альвеолярные клетки I типа, занимают около 95 % поверхности альвеол. Они имеют неправильную уплощенную вытянутую форму. Толщина клеток в тех местах, где располагаются их ядра, достигает 5-6 мкм, тогда как в остальных участках она колеблется в пределах 0,2 мкм. На свободной поверхности цитоплазмы этих клеток имеются очень короткие цитоплазматические выросты, обращенные в полость альвеол, что увеличивает общую площадь соприкосновения воздуха с поверхностью эпителия. В цитоплазме их обнаруживаются мелкие митохондрии и пиноцитозные пузырьки. К безъядерным участкам пневмоцитов I типа прилежат также безъядерные участки эндотелиальных клеток капилляров. В этих участках базальная мембрана эндотелия кровеносного капилляра может вплотную приближаться к базальной мембране эпителия. Благодаря такому взаимоотношению клеток альвеол и капилляров барьер между кровью и воздухом (аэрогематический барьер) оказывается чрезвычайно тонким. Местами толщина его увеличивается за счет тонких прослоек рыхлой соединительной ткани.
Пневмоциты II типа, или альвеолярные клетки II типа, называемые часто секреторными из-за участия в образовании сурфактантного альвеолярного комплекса (САК), или большими эпителиоцитами (epitheliocyti magni), крупнее, чем клетки I типа, имеют кубическую форму. В цитоплазме этих клеток, кроме органелл, характерных для секретирующих клеток (развитая эндоплазматическая

сеть, рибосомы, комплекс Гольджи, мультивезикулярные тельца), имеются осмиофильные пластинчатые тельца - цитофосфолипосомы, которые служат маркерами пневмоцитов II типа. Свободная поверхность этих клеток имеет микроворсинки.
Пневмоциты II типа синтезируют белки, фосфолипиды, углеводы, образующие поверхностно активные вещества (ПАВ), входящие в состав сурфактантного альвеолярного комплекса. Последний включает три компонента: мембранный компонент, гипофазу (жидкий компонент) и резервный сурфактант - миелиноподоб-ные структуры. В обычных физиологических условиях секреция ПАВ происходит по мерокринному типу. ПАВ играет важную роль в предотвращении спадения альвеол при выдохе, а также в предохранении их от проникновения через стенку альвеол микроорганизмов из вдыхаемого воздуха и транссудации жидкости из капилляров межальвеолярных перегородок в альвеолы.
2.Внелегочные воздухоносные пути. Строения носовой полости, гортани, гистофизиология их оболочек. Истинные и ложные голосовые связки.
В полости носа различают преддверие, дыхательную и обонятельную области.
Строение. Преддверие образовано полостью, расположенной под хрящевой частью носа. Оно выстлано многослойным плоским ороговевающим эпителием, который является продолжением эпителиального покрова кожи. Под эпителием в соединительнотканном слое заложены сальные железы и корни щетинковых волос. Волосы полости носа задерживают пылевые частицы из вдыхаемого воздуха. В более глубоких частях преддверия волосы становятся короче и количество их уменьшается, эпителий становится неороговевающим, переходящим в многорядный реснитчатый.
Внутренняя поверхность полости носа в дыхательной части покрыта слизистой оболочкой, состоящей из многорядного столбчатого реснитчатого эпителия и соединительнотканной собственной пластинки, соединенной с надхрящницей или надкостницей. В эпителии, расположенном на базальной мембране, различают реснитчатые, микроворсинчатые, базальные и бокаловидные эпителиоциты.
Реснитчатые клетки снабжены мерцательными ресничками. Между реснитчатыми клетками располагаются микроворсинчатые, с короткими ворсинками на апикальной поверхности и базальныемалодифференцированные клетки.
Бокаловидные клетки являются одноклеточными слизистыми железами, умеренно увлажняющими в норме свободную поверхность эпителия.
Собственная пластинка слизистой оболочки состоит из рыхлой соединительной ткани, содержащей большое количество эластических волокон. В ней залегают концевые отделы носовьх желез, выводные протоки которых открываются на поверхности эпителия. Слизистый секрет этих желез, как и секрет бокаловидных клеток, выделяется на поверхность эпителия. Благодаря этому здесь задерживаются пылевые частицы, микроорганизмы, удаляемые затем движением ресничек мерцательного эпителия. В собственной пластинке слизистой оболочки
встречаются лимфоидные узелки, особенно в области отверстий слуховых труб, где они образуют тубарные миндалины.
Гортань - орган воздухоносного отдела дыхательной системы, принимающий участие не только в проведении воздуха, но и в звукообразовании. Гортань имеет три оболочки: слизистую, фиброзно-хрящевую и адвентициальную. Слизистая оболочка (tunica mucosa) выстлана многорядным столбчатым реснитчатым эпителием. Только истинные голосовые связки покрыты многослойным плоским неороговевающим эпителием. Собственная пластинка слизистой оболочки, представленная рыхлой соединительной тканью, содержит сеть эластических волокон. В глубоких слоях слизистой оболочки эластические волокна постепенно переходят в надхрящницу, а в средней части гортани проникают между поперечнополосатыми мышцами истинных голосовых связок.
На передней поверхности в собственной пластинке слизистой оболочки гортани содержатся смешанные белково-слизистые железы (gl. mixteae seromucosae). Особенно много их у основания надгортанного хряща. Здесь же находятся скопления лим-фоидных узелков, носящие название гортанных миндалин.
В средней части гортани имеются складки слизистой оболочки, образующие так называемые истинные и ложные голосовые связки. Благодаря сокращению поперечнополосатых мышц истинной голосовой связки происходит изменение величины просвета между ними, что влияет на высоту звука, производимого воздухом, проходящим через гортань. (В ложных – ГМК). В слизистой оболочке выше и ниже истинных голосовых связок располагаются смешанные белковослизистые железы.
Фиброзно-хрящевая оболочка состоит из гиалиновых и эластических хрящей, окруженных плотной соединительной тканью. Она играет роль защитно-опорного каркаса гортани.
Адвентициальная оболочка состоит из соединительной ткани.
Гортань отделена от глотки надгортанником, основу которого составляет эластический хрящ. В области надгортанника происходит переход слизистой оболочки глотки в слизистую оболочку гортани. На обеих поверхностях надгортанника слизистая оболочка покрыта многослойным плоским неороговевающим эпителием. Собственная пластинка слизистой оболочки надгортанника на его передней поверхности образует значительное количество вдающихся в эпителий сосочков; на задней поверхности они короткие, а эпителий более низкий.
Кроме описанных видов клеток, в стенке альвеол и на их поверхности обнаруживаются альвеолярные макрофаги. Они отличаются многочисленными складками плазмолеммы, содержащими фагоцитируемые пылевые частицы, фрагменты клеток, микробы, частицы сурфактанта.
В цитоплазме макрофагов всегда находится значительное количество липидных капель и лизосом. Макрофаги проникают в просвет альвеолы из межальвеолярных перегородок.

Альвеолярные макрофаги, как и макрофаги других органов, имеют гематогенную природу.
3.Внелегочные воздухоносные пути. Строение стенки трахеи и главных бронхов. Клеточный состав эпителия слизистой оболочки.
Трахея - полый трубчатый орган, состоящий из слизистой оболочки, подслизистой основы, волокнисто-мышечно-хрящевой и адвентициальной оболочек.
Слизистая оболочка (tunica mucosa) при помощи тонкой подслизистой основы связана с волокнисто-мышечно-хрящевой оболочкой трахеи и благодаря этому не образует складок. Она выстлана многорядным столбчатым реснитчатым эпителием, в котором различают реснитчатые, бокаловидные, эндокринные и базальные клетки.
Реснитчатые эпителиоциты имеют столбчатую форму, на их свободной поверхности расположены около 250 ресничек. Реснички мерцают в направлении, противоположном вдыхаемому воздуху, наиболее интенсивно при оптимальной температуре (18-33 °С) и в слабощелочной среде. Мерцание ресничек (до 250 в минуту) обеспечивает выведение слизи с осевшими на ней пылевыми частицами вдыхаемого воздуха и микробами.
Бокаловидные экзокриноциты - одноклеточные эндоэпителиальные железы - выделяют слизистый секрет, богатый гиалуроновой и сиаловой кислотами, на поверхность эпителиального пласта. Их секрет вместе со слизистым секретом желез подслизистой основы увлажняет эпителий и создает условия для прилипания попадающих с воздухом пылевых частиц. Слизь содержит также иммуноглобулины, выделяемые плазматическими клетками, находящимися в составе слизистой оболочки, которые обезвреживают многие микроорганизмы, попадающие с воздухом. Дыхательные эндокриноциты относят к дисперсной эндокринной системе, они имеют пирамидальную форму, округлое ядро и секреторные гранулы. Эти клетки выделяют пептидные гормоны и биогенные амины и регулируют сокращение мышечных клеток воздухоносных путей. Базальные клетки - камбиальные, имеют овальную или треугольную форму. По мере их специализации в цитоплазме появляются тонофибриллы и гликоген, увеличивается количество органелл.
Среди эпителиоцитов присутствуют клетки Лангерганса, отростки которых проникают между эпителиоцитами.
Под базальной мембраной эпителия располагается собственная пластинка слизистой оболочки (lamina propria), состоящая из рыхлой соединительной ткани, богатая эластическими волокнами. В отличие от гортани эластические волокна в трахее принимают продольное направление. В собственной пластинке слизистой оболочки встречаются лимфоидные узелки и отдельные циркулярно расположенные пучки гладких мышечных клеток.
Подслизистая основа (tela submucosa) трахеи состоит из рыхлой соединительной ткани, без резкой границы переходящей в плотную соединительную ткань надхрящницы незамкнутых хрящевых колец. В подслизистой основе располагаются

смешанные белково-слизистые железы, выводные протоки которых, образуя на своем пути колбообразные расширения, открываются на поверхности слизистой оболочки. Желез особенно много в задней и боковой стенках трахеи.
Волокнисто-мышечно-хрящевая оболочка (tunica fibromusculocartilaginea) трахеи состоит из 16-20 гиалиновых хрящевых колец, не замкнутых на задней стенке трахеи. Свободные концы этих хрящей соединены пучками гладких мышечных клеток, прикрепляющихся к наружной поверхности хряща. Благодаря такому строению задняя поверхность трахеи оказывается мягкой, податливой, что имеет большое значение при глотании. Пищевые комки, проходящие по пищеводу, расположенному непосредственно позади трахеи, не встречают препятствия со стороны стенки трахеи.
Адвентициальная оболочка (tunica adventitia) трахеи состоит из рыхлой соединительной ткани, которая соединяет этот орган с прилежащими частями средостения.
4.Внутрилегочные воздухоносные пути (бронхи и бронхиолы), изменения в строение их стенки в зависимости от калибра.
Отличие бронхов крупного, среднего и мелкого калибров.
•Бронхи крупного калибра имеют многорядный мерцательный эпителий, крупные хрящевые пластинки, много желез.
•Бронхи среднего калибра имеют многорядный эпителий, островки эластического хряща, развитая мышечная пластинка слизистой, изредка обнаруживаются железы.
•Бронхи мелкого калибра имеют двухрядный эпителий, развитая мышечная пластинка, отсутствие хрящевой пластинки и желез
•Терминальные бронхиолы - однорядный кубический эпителий, эластические волокна, гладкие миоциты, отсутствие хряща и желез.
Вывод: с уменьшением калибра бронхов уменьшается кол-во рядов в эпителии, уменьшается кол-во хрящевой ткани и желез, а кол-во ГМК увеличивается.
5.Особенности гистологического строения стенок бронхов малого калибра и терминальных бронхиол.
См. вопрос 5.
6.Респираторный отдел легкого. Структурные компоненты ацинуса. Строение стенки альвеол, межальвеолярных перегородок. Макрофаги легкого.
См. вопрос 1.
7.Структурно-химическая организация, происхождение и функции сурфактантноальвеолярного комплекса.
Сурфактант синтезируется пневмоцитами 2 типа и включает три компонента: мембранный компонент, гипофазу (жидкий компонент) и резервный сурфактант - миелиноподобные структуры. В обычных физиологических условиях секреция ПАВ происходит по мерокринному типу. ПАВ играет важную роль в

предотвращении спадения альвеол при выдохе, а также в предохранении их от проникновения через стенку альвеол микроорганизмов из вдыхаемого воздуха и транссудации жидкости из капилляров межальвеолярных перегородок в альвеолы.
8.Аэрогематический барьер и его значение в газообмене. Кровоснабжение легкого.
Включает: сурфактант, истонченная часть респираторного альвеолоцита, базальные мембраны альвеолы и капилляра, истонченная часть эндотелиоцита.
Важную роль играет межальвеолярный интерстициальный компонент, включающий гемокапилляры, богатое эластическими волокнами межклеточное вещество соединительной ткани с макрофагами, фибробластами, лимфоциами.
Кровоснабжение лёгких.
Васкуляризация. Кровоснабжение в легком осуществляется по двум системам сосудов.
Легкие получают венозную кровь из легочных артерий, т. е. из малого круга кровообращения. Ветви легочной артерии, сопровождая бронхиальное дерево, доходят до основания альвеол, где они образуют узкопетлистую капиллярную сеть. В альвеолярных капиллярах эритроциты располагаются в один ряд, что создает оптимальное условие для осуществления газообмена между гемоглобином эритроцитов и альвеолярным воздухом. Альвеолярные капилляры собираются в
посткапиллярные венулы, формирующие систему легочной вены, по которой обогащенная кислородом кровь возвращается в сердце.
Бронхиальные артерии, составляющие вторую, истинно артериальную систему, отходят непосредственно от аорты, питают бронхи и легочную паренхиму артериальной кровью. Проникая в стенку бронхов, они разветвляются и образуют артериальные сплетения в их подслизистой основе и слизистой оболочке. Посткапиллярные венулы, отходящие главным образом от бронхов, объединяются в мелкие вены, которые дают начало передним и задним бронхиальным венам. На
уровне мелких бронхов располагаются артериоловенулярные анастомозы между бронхиальными и легочными артериальными системами.
9.Лимфоидные образования в составе слизистых оболочек воздухоносных путей: локализация, тканевой состав, функции.
На границе ротовой полости и глотки в слизистой оболочке располагаются большие скопления лимфоидной ткани. В совокупности они образуют лимфоэпителиальное глоточное кольцо, окружающее вход в дыхательные и пищеварительные пути. Наиболее крупные скопления этого кольца носят название миндалин. По месту их расположения различают небные миндалины, глоточную миндалину, язычную миндалину. Кроме перечисленных миндалин, в слизистой
оболочке переднего отдела пищеварительной трубки существует ряд скоплений лимфоидной ткани, из которых наиболее крупными являются скопления в области слуховых труб – трубные миндалины и в желудочке гортани – гортанные миндалины.
Строение. Небные миндалины во взрослом организме представлены двумя телами овальной формы, расположенными по обеим сторонам глотки между небными дужками. Каждая миндалина состоит из нескольких складок слизистой оболочки, в собственной пластинке которой расположены многочисленные лимфатические узелки (noduli lymphathici). От поверхности миндалины в глубь органа отходят 10– 20 крипт (criptae tonsillares), которые разветвляются и образуют вторичные крипты. Слизистая оболочка покрыта многослойным плоским неороговевающим эпителием. Во многих местах, особенно в криптах, эпителий часто бывает инфильтрирован (заселен) лимфоцитами и гранулоцитами. Лейкоциты, проникающие в толщу эпителия, обычно в большем или меньшем количестве выходят на его поверхность и мигрируют навстречу бактериям, попадающим в полость рта вместе с пищей и воздухом. Микробы в миндалине активно фагоцитируются лейкоцитами и макрофагами, при этом часть лейкоцитов погибает. Под влиянием микробов и различных ферментов, выделяемых лейкоцитами, эпителий миндалины часто бывает разрушен. Однако через некоторое время за счет размножения клеток эпителиального пласта эти участки восстанавливаются.
Собственная пластинка слизистой оболочки образует небольшие сосочки, вдающиеся в эпителий. В рыхлой волокнистой соединительной ткани этого слоя расположены многочисленные лимфатические узелки. В центрах некоторых узелков хорошо выражены более светлые участки – герминативные центры. Лимфоидные узелки миндалин чаще всего отделены друг от друга тонкими прослойками соединительной ткани. Однако некоторые узелки могут сливаться. Мышечная пластинка слизистой оболочки не выражена.
Подслизистая основа, располагающаяся под скоплением лимфоидных узелков, образует вокруг миндалины капсулу, от которой в глубь миндалины отходят соединительнотканные перегородки. В этом слое сосредоточены основные кровеносные и лимфатические сосуды миндалины и ветви языкоглоточного нерва, осуществляющие ее иннервацию. Здесь же находятся и секреторные отделы небольших слюнных желез. Протоки этих желез открываются на поверхности слизистой оболочки, расположенной вокруг миндалины. Снаружи от подслизистой основы лежат поперечнополосатые мышцы глотки – аналог мышечной оболочки.
Глоточная миндалина расположена в участке дорсальной стенки глотки, лежащем между отверстиями слуховых труб. Строение ее сходно с другими миндалинами. Во взрослом организме она выстлана многослойным плоским неороговевающим эпителием. Однако в криптах глоточной миндалины и у взрослого иногда встречаются участки псевдомногослойного реснитчатого эпителия, характерного для эмбрионального периода развития.
При некоторых патологических состояниях глоточная миндалина может быть очень сильно увеличена (т.н. аденоиды).

Язычная миндалина расположена в слизистой оболочке корня языка. Эпителий, покрывающий поверхность миндалины и выстилающий крипты, многослойный плоский неороговевающий. Эпителий и подлежащая собственная пластинка слизистой оболочки инфильтрированы лимфоцитами, проникающими сюда из лимфатических узелков. На дне многих крипт открываются выводные протоки слюнных желез языка. Их секрет способствует промыванию и очищению крипт.
Миндалины выполняют в организме важную защитную функцию, обезвреживая микробы, постоянно попадающие из внешней среды в организм через носовые и ротовое отверстия. Наряду с другими органами, содержащими лимфоидную ткань, они обеспечивают образование лимфоцитов, участвующих в реакциях гуморального и клеточного иммунитета.
10.Структурно-функциональная единица респираторного отдела легкого. Морфофункциональная характеристика плевры.
Структурно-функциональная единица респираторного отдела легкого – см. вопрос
1.
Плевра. Легкие снаружи покрыты плеврой, называемой легочной, или висцеральной. Висцеральная плевра плотно срастается с легкими, эластические и коллагеновые волокна ее переходят в интерстициальную ткань, поэтому изолировать плевру, не травмируя легкое, трудно. В висцеральной плевре встречаются гладкие мышечные клетки. В париетальной плевре, выстилающей наружную стенку плевральной полости, эластических элементов меньше, гладкие мышечные клетки встречаются редко. В легочной плевре есть два нервных сплетения: мелкопетлистое под мезотелием и крупнопетлистое в глубоких слоях плевры. Плевра имеет сеть кровеносных и лимфатических сосудов. В процессе органогенеза из листков спланхнотома мезодермы формируется только однослойный плоский эпителий - мезотелий, а соединительнотканная основа плевры развивается из мезенхимы. В зависимости от состояния легкого мезотелиальные клетки становятся то плоскими, то высокими.

Кожа и ее производные.
1.Тканевый состав, источники развития кожи. Топографические и возрастные особенности кожи. Регенерация.
Развитие. Кожа развивается из двух эмбриональных зачатков. Эпителиальный покров (эпидермис) ее образуется из кожной эктодермы, а подлежащие соединительнотканные слои - из мезенхимы дерматомов (производных сомитов). В первые недели развития зародыша эпителий кожи состоит всего из одного слоя плоских клеток. Постепенно эти клетки становятся все более высокими. В конце 2- го мес над ними появляется второй слой клеток, а на 3-м мес эпителий становится многослойным. Одновременно в наружных его слоях (в первую очередь на ладонях и подошвах) начинаются процессы ороговения. На 3- м мес внутриутробного периода в коже закладываются эпителиальные зачатки волос, желез и ногтей. В эпидермис проникают пигментные клетки, клетки Лангерганса, клетки Меркеля. В соединительнотканной основе кожи в этот период начинают образовываться волокна и густая сеть кровеносных сосудов. В глубоких слоях этой сети местами появляются очаги кроветворения. Лишь на 5-м мес внутриутробного развития образование кровяных элементов в них прекращается и на их месте формируется жировая ткань. Происходит иннервация кожи. В целом гисто- и органогенез кожи и ее производных характеризуется индуктивным взаимодействием эпидермиса и дермы. В качестве индуктора вначале выступает мезенхима, затем усиливается роль эпидермиса, что приводит к усложнению структуры и функции кожи как органа.
Тканевой состав. В целом кожа состоит из 3-ёх слоев: эпидермиса, дермы и гиподермы.
На ладонях и подошвах эпидермис состоит из многих десятков слоев клеток, которые объединены в пять основных слоев: базальный, шиповатый, зернистый, блестящий и роговой. В остальных участках кожи четыре слоя (отсутствует блестящий слой). В них различают 5 типов клеток: кератиноциты (эпителиоциты), клетки Лангерганса (внутриэпидермальные макрофаги), лимфоциты, меланоциты, клетки Меркеля. Из этих клеток в эпидермисе и каждом из его слоев (свыше 85 %) основу составляют кератиноциты. Кератиноциты являются производными эпителиальной ткани, лимофоциты – клетки крови, а меланоциты и клети Меркеля (ДЭС) – нейральноглиальное происхождение, а также клети Лангерганса – костномозговое происхождение.
Дерма включает 2 слоя: сосочковый и сетчатый.
Сосочковый слой (stratum papillare) располагается непосредственно под эпидермисом, состоит из рыхлой соединительной ткани, выполняющей трофическую функцию. Соединительная ткань этого слоя состоит из тонких коллагеновых, эластических и ретикулярных волокон, а также из клеток, среди которых наиболее часто встречаются фибробласты, макрофаги, тучные клетки и др. Здесь также находятся гладкие мышечные клетки, местами собранные в небольшие пучки, связанные с корнем волоса, - мышцы, поднимающие волосы.
Сетчатый слой (stratum reticulare), обеспечивающий прочность кожи, образован плотной неоформленной соединительной тканью с мощными пучками
коллагеновых волокон и сетью эластических волокон. Пучки коллагеновых волокон проходят в основном в двух направлениях: одни из них лежат параллельно поверхности кожи, другие - косо. Вместе они образуют сеть, строение которой определяется функциональной нагрузкой на кожу. В участках кожи, испытывающих сильное давление (кожа стопы, подушечек пальцев, локтей и др.), хорошо развита широкопетлистая, грубая сеть коллагеновых волокон. Наоборот, в тех участках, где кожа подвергается значительному растяжению (область суставов, тыльная сторона стопы, лицо и т. п.), в сетчатом слое обнаруживается узкопетлистая более нежная коллагеновая сеть. Эластические волокна в основном повторяют ход коллагеновых пучков.
Подкожная основа (tela subcutanea), или гиподерма, не является частью кожи. Она богата жировой тканью и смягчает действие на кожу различных механических факторов.
Топографически на основании различной толщины эпидермиса кожа подразделяется на толстую и тонкую. Толстая кожа покрывает небольшие участки тела (ладони, подошвы), тогда как тонкая выстилает остальные обширные его поверхности.
Возрастные изменения кожи проявляются после 40 лет. Появляются морщины на открытых частях тела, кожа теряет эластичность, становится более сухой. После 7075 лет кожа истончается, легко собирается в складки, приобретает синюшный оттенок, нередко шелушится из-за повышенной сухости.
Виды регенерации кожи. Обновление покровов подразделяется на два типа: физиологический и репаративный. Первый вид— это природное обновление эпидермиса. От того, как происходит физиологическая регенерация, зависит старение кожи. На этот процесс влияют многие факторы, например, качество питания, состояние иммунной системы, физическое здоровье. При репаративном типе регенерация происходит в результате механического повреждения покровов. Чем быстрее состоится восстановление клеток в этом случае, тем большая вероятность, что шрамы не останутся. На скорость обновления также влияет состояние систем организма и образ жизни.
Физиологическая регенерация эпидермиса начинается с базального слоя,
включающего стволовые клетки и делящиеся малодифференцированные кератиноциты, он является ростковым, за счет которого постоянно (каждые 3-4 нед) происходит обновление (физиологическая регенерация) эпидермиса.
За счёт репаративной (восстановительной) регенерации происходит восстановление тканей при травмах, процессах дегенерации и других патологических состояниях, сопровождающихся массовой гибелью клеток. Базальный кератиноцит – это структура кожи, которая дает порождение всем клеткам эпидермиса, а также представляет собой мощную мобильную биоэнергитическую лабораторию.
Тканевый детрит, медиаторы воспаления, фрагменты разрушения клеток стимулируют его к выработке целого ряда факторов роста, которые ускоряют процесс регенерации кожи. К ним относятся: 1.Эпидермальный фактор роста 2.

Инсулиноподобный фактор 3. Фактор роста фибробластов 4. Фактор роста тромбоцитов 5. Фактор роста макрофагов 6. Васкулярный эндотелиальный фактор роста 7. Трансформирующий фактор роста. Сами же базальные кератиноциты, получив сигнал о повреждение кожи, кроме выработки факторов роста начинают пролифелировать, и перемещаться по дну раны, эпителизируя ее.
При повреждении кожи происходит ответная реакция организма, при которой запускается механизм воспаление – это тучные клетки. Тучные клетки начинают разрушаться с выделением биологически активных веществ: гистамина, серотонина, простагландинов, гепарина, хемотаксических факторов, факторов роста тромбоцитов. Вначале идет фаза кратковременной вазодилятации (увеличение просвета кровеносных сосудов), так как гистамин приводит к расширению сосудов и повышению их проницаемости. Это защитная реакция нужна для того, чтобы обеспечить проход лейкоцитов и других иммунных клеток через стенку сосуда в местот повреждения. Гистамин приводит к стимуляции меланоцитов, что в последствии может привести к повышению пигментации кожи в месте воспаления, например пятна от прыщей.
Следом за тучной клеткой на защиту раны становятся макрофаги. Они попадают в место повреждения через стенку сосуда, проницаемость которой была обеспечена гистамином тучной клетки. Только в крови макрофаги назывались моноцитами, до миграции их в ткани. Их еще называют гистоцитами или тканевыми макрофагами.
Главная функция – это очищение раны от инфекции. Макрофаги стимулируют рост фибробластов, синтезируют инсулиноподобный фактор роста, эпидермальный фактор роста. Эти факторы стимулируют регенерацию кожи, а также трансформирующий фактор роста и фиброгенез – образование рубцовой ткани.
После того как произошло воспаление, ограничился очаг поражения от здоровой ткани за счет отека, произошла миграция лейкоцитов из крови в ткань, то можно и приступать к заживлению раны. В заживление раны участвуют – фибробласты. Они вырабатывают белковоуглеродные комплексы (протеиногликаны, гликопротеины), коллагеновые, ретикулярные и эластичные волокна. Но фибробласты не могут только вырабатывать коллаген, они также могут разрушать его. Для этого в необходимых условиях вырабатывается коллагенез - фермент расщепляющий коллаген.
Это и есть основные клеточные структуры кожи, которые участвуют в процессе образования рубцовой ткани и заживлении раны
2.Основные диффероны клеток эпидермиса, слои эпидермиса, их клеточный состав. Особенности строения эпидермиса "толстой" и "тонкой" кожи.
Эпидермис (epidermis) - это полидифферонная ткань, ведущий эпителиальный дифферон которой формирует многослойный плоский ороговевающий эпителий. В последнем постоянно происходят обновление и специфическая дифференцировка клеток (кератинизация). Толщина его колеблется от 0,03 до 1,5 мм и более. По сравнению с кожей ладоней и подошв стоп эпидермис других участков кожи значительно тоньше. Толщина его, например, на волосистой части не превышает
170 мкм. Блестящий слой в нем отсутствует, а роговой представлен лишь 2-3 рядами ороговевших клеток - чешуек.
На основании различной толщины эпидермиса кожа подразделяется на толстую и тонкую. Толстая кожа покрывает небольшие участки тела (ладони, подошвы), тогда как тонкая выстилает остальные обширные его поверхности.
На ладонях и подошвах эпидермис состоит из многих десятков слоев клеток, которые объединены в пять основных слоев: базальный, шиповатый, зернистый, блестящий и роговой. В остальных участках кожи четыре слоя (отсутствует блестящий слой). В них различают 5 типов клеток: кератиноциты (эпителиоциты), клетки Лангерганса (внутриэпидермальные макрофаги), лимфоциты, меланоциты, клетки Меркеля.
Из этих клеток в эпидермисе и каждом из его слоев (свыше 85 %) основу составляют кератиноциты. Они непосредственно участвуют в ороговении (кератинизации) эпидермиса. При этом в кератиноцитах происходит синтез специальных белков - кислых и щелочных типов кератинов, филаггри-на, инволюкрина, кератолинина и других, устойчивых к механическим и химическим воздействиям, и формируются кератиновые тонофиламенты и кератиносомы. Затем в них разрушаются органеллы и ядра, а между ними образуется межклеточное цементирующее вещество, богатое липидами - церамидами (керамидами) и поэтому непроницаемое для воды. Одновременно кератиноциты постепенно перемещаются из нижнего слоя в поверхностный, где завершается их дифференцировка и они получают название роговых чешуек (эпидермальных корнеоцитов). Весь процесс кератинизации продолжается 3-4 нед (на подошвах стоп - быстрее).
Базальный слой (stratum basale) образован кератиноцитами, меланоцитами, клетками Меркеля, Лангерганса и камбиальными (стволовыми). Кератиноциты соединяются с базальной мембраной полуили гемидес-мосомами, а между собой и с клетками Меркеля - с помощью десмосом. Кератиноциты имеют столбчатую или кубическую форму, округлое богатое хроматином ядро и базофильную цитоплазму. В ней выявляются органеллы, кератиновые промежуточные тонофиламенты и в некоторых клетках гранулы черного пигмента меланина. Меланин фагоцитируется кератиноцитами из меланоцитов, в которых образуется. В базальном слое кератиноциты размножаются путем митотического деления, и новообразованные клетки включаются в процесс кератинизации (дифференцировки). В базальном слое встречаются клетки в С0-периоде жизненного цикла. Среди них - стволовые клетки дифферона кератиноцитов, которые способны возвращаться в митотический цикл.
Таким образом, базальный слой, включающий стволовые клетки и делящиеся малодифференцированные кератиноциты, является ростковым, за счет которого постоянно (каждые 3-4 нед) происходит обновление (физиологическая регенерация) эпидермиса.
Меланоциты - пигментные клетки нейроглиальной природы, не связанные десмосомами с соседними клетками. Они имеют несколько ветвящихся отростков, достигающих зернистого слоя. В их цитоплазме отсутствуют тонофибриллы, но
много рибосом и меланосом. Меланосомы - структуры овальной формы, состоящие из плотных пигментных гранул и фибриллярного каркаса, окруженных общей мембраной. Они оформляются в комплексе Гольджи, где к ним присоединяются ферменты тирозиназа и ДОФА-оксидаза. Эти ферменты участвуют в образовании из аминокислоты тирозина кожного пигмента меланина, содержащегося в меланосомах (от лат. melas - черный).
Клетки Меркеля (осязательные) нейроглиальные по происхождению. Они наиболее многочисленны в сенсорных областях кожи (пальцы, кончик носа и др.). К их основанию подходят афферентные нервные волокна. Клетки Меркеля и афферентные нервные волокна образуют в эпидермисе осязательные механорецепторы, реагирующие на прикосновение. В цитоплазме клеток выявляются гранулы с плотной сердцевиной, содержащие бомбе-зин, ВИП, энкефалин, эндорфин и другие пептиды. В связи с этим клетки Меркеля относятся к дисперсной эндокринной системе (APUD-серии). Эти клетки участвуют в регуляции регенерации эпидермиса, а также тонуса и проницаемости кровеносных сосудов дермы с помощью ВИП и гистамина, высвобождающегося под их влиянием из тучных клеток.
Клетки Лангерганса - внутриэпидермальные антигенпредставляющие клетки костномозгового происхождения, выполняют иммунологические функции макрофагов эпидермиса. Эти клетки способны мигрировать из эпидермиса в дерму и в регионарные лимфатические узлы, а также могут воспринимать антигены в эпидермисе и «представлять» их внутриэпидермальным лимфоцитам и лимфоцитам регионарных лимфатических узлов, запуская таким образом иммунологические реакции. Лимфоциты, относящиеся к Т-популяции, проникают в базальный и шиповатый слои эпидермиса из дермы. Здесь может происходить их пролиферация под влиянием интерлейкина-1 (ИЛ-1), выделяемого клетками Лангерганса, а также под влиянием факторов типа тимозина и тимопоэтина, вырабатываемых кератиноцитами. Таким образом, внутриэпидермальные макрофаги (клетки Лангерганса) и лимфоциты участвуют в построении иммунологического защитного барьера кожи, относящегося к периферической части иммунной системы организма.
Клетки Лангерганса составляют от 2 до 8 % клеток эпидермиса. Они не связаны десмосомами с окружающими кератиноцитами. Для них характерны отростчатая форма, лопастного вида ядро и присутствие в цитоплазме аргентаффинных гранул (гранулы Бирбека), имеющих вид теннисных ракеток. Своими отростками клетки Лангерганса объединяют окружающие их кератиноциты в эпидермальные пролиферативные единицы (ЭПЕ), из которых состоит эпидермис в некоторых участках кожи. Пролиферативная единица имеет форму вертикальной колонки, занимает всю толщу эпидермиса, возникает в результате пролиферации и дифференцировки одной стволовой клетки. Она состоит из центрально расположенной клетки Лангерганса и кератиноцитов (примерно из 20 в «тонкой» коже и из 50 - в «толстой» коже) всех слоев эпидермиса. В ЭПЕ клетки Лангерганса оказывают регулирующее влияние на пролиферацию и дифференцировку кератиноцитов, возможно, с помощью цитокинов, обнаруженных в их гранулах.
Другая разновидность внутриэпидермальных макрофагов - клетки Гринстейна. Эти клетки при взаимодействии с внутриэпидермальными Т-лимфоцитами- супрессорами также участвуют в регуляции иммунных реакций.
Шиповатый слой (stratum spinosum) включает кератиноциты и клетки Лангерганса. Кератиноциты, образующие 5-10 слоев, имеют полигональную форму. Они соединяются между собой и с находящимися в базальном слое кератиноцитами с помощью многочисленных десмосом, имеющих вид шипов на поверхности клеток (после мацерации). В их цитоплазме усиливаются синтез кератина и образование из него тонофиламент, которые соединяются в пучки - тонофибриллы. Также формируются новые структуры - кератиносомы, или ламеллярные гранулы (гранулы Одланда). Они представляют собой ограниченные мембраной скопления пластин, содержащих липиды (холестеринсульфат, церамиды и др.) и гидролитические ферменты.
Зернистый слой (stratum granulosum) состоит из 3-4 слоев кератиноцитов овальной формы, в которых синтезируются белки - кератин, филаггрин, инволюкрин и кератолинин. Филаггрин участвует в агрегации кератиновых тонофиламент, образуя между ними аморфный матрикс. К ним присоединяются белки, полисахариды, липиды, аминокислоты, которые высвобождаются при начинающемся здесь (под влиянием гидролитических ферментов кератиносом и лизосом) распаде ядер и органелл. В результате образуется сложное по составу соединение - кератогиалин. Последний при световой микроскопии выявляется в виде крупных, не ограниченных мембраной базофильных гранул. Они заполняют цитоплазму кератиноцитов и придают им зернистый вид. Инволюкрин и кератолинин образуют белковый слой под плазмолеммой, защищающий ее от действия гидролитических ферментов кератиносом и лизосом, которые активизируются под воздействием клеток Лангерганса. При этом количество кератиносом в кератиноцитах увеличивается, и они выделяются путем экзоцитоза в межклеточные щели, где содержащиеся в них липиды (церамиды, холестеринсульфат и др.) образуют цементирующее вещество. Последнее соединяет кератиноциты между собой и создает в эпидермисе водонепроницаемый барьер, который предохраняет кожу от высыхания.
Блестящий слой (stratum lucidum) образуют плоские кератиноциты (эпидермальные корнеоциты), в которых полностью разрушаются ядро и орга-неллы, кератогиалиновые гранулы сливаются в светопреломляющую массу, состоящую из агрегированных кератиновых фибрилл и аморфного матрик-са, включающего филаггрин, и более толстым становится слой кератоли-нина под плазмолеммой. Между клетками почти исчезают десмосомы, но увеличивается количество цементирующего вещества, богатого липидами. 598 Постепенно кератиноциты полностью заполняются продольно расположенными кератиновыми фибриллами, спаянными аморфным матриксом из филаггрина. Одновременно кератиноциты смещаются в наружный роговой слой.
Роговой слой (stratum corneum), толщина которого на ладонях и подошвах стоп достигает 600 мкм и более, состоит из закончивших дифференцировку кератиноцитов (корнеоцитов), получивших название роговых чешуек. Они имеют

форму плоских многогранников, расположенных друг на друге в виде колонок. Чешуйки имеют толстую прочную оболочку, содержащую белок кератолинин. Вся внутренняя часть чешуек заполнена продольно расположенными кератиновыми фибриллами, связанными дисульфидными мостиками. Фибриллы упакованы в аморфном матриксе, состоящем из другого вида кератина. Филаггрин при этом расщепляется на аминокислоты, которые включаются в кератин фибрилл. Чешуйки связаны между собой с помощью межклеточного цементирующего вещества, богатого липидами, что делает его непроницаемым для воды. В процессе жизнедеятельности постоянно происходит десквамация (отторжение) роговых чешуек с поверхности эпидермиса. Важную роль в этом, вероятно, играют липолитические ферменты (стероидили холестеринсульфатазы), найденные в лизосомах клеток Лангерганса. Под их влиянием может происходить расщепление межклеточного вещества - холестеринсульфата, цементирующего роговые чешуйки.
Таким образом, в эпидермисе кожи происходят постоянно взаимосвязанные процессы пролиферации и дифференциации кератиноцитов. Значение этих процессов заключается в том, что они приводят к образованию в эпидермисе регулярно обновляющегося рогового слоя, который отличается механической и химической устойчивостью, высокой гидроизолирующей способностью, плохой теплопроводимостью и непроницаемостью для бактерий и их токсинов.
3.Понятие о процессе кератинизации, его значение. Клеточное обновление эпидермиса и представление о его пролиферативных единицах.
См. вопрос 2.
4.Местная система иммунного надзора эпидермиса (клетки Лангерганса и лимфоциты, их гистофункциональная характеристика).
Клетки Лангерганса - внутриэпидермальные антигенпредставляющие клетки костномозгового происхождения, выполняют иммунологические функции макрофагов эпидермиса. Эти клетки способны мигрировать из эпидермиса в дерму и в регионарные лимфатические узлы, а также могут воспринимать антигены в эпидермисе и «представлять» их внутриэпидермальным лимфоцитам и лимфоцитам регионарных лимфатических узлов, запуская таким образом иммунологические реакции. Лимфоциты, относящиеся к Т-популяции, проникают в базальный и шиповатый слои эпидермиса из дермы. Здесь может происходить их пролиферация под влиянием интерлейкина-1 (ИЛ-1), выделяемого клетками Лангерганса, а также под влиянием факторов типа тимозина и тимопоэтина, вырабатываемых кератиноцитами. Таким образом, внутриэпидермальные макрофаги (клетки Лангерганса) и лимфоциты участвуют в построении иммунологического защитного барьера кожи, относящегося к периферической части иммунной системы организма.
Другая разновидность внутриэпидермальных макрофагов - клетки Гринстейна. Эти клетки при взаимодействии с внутриэпидермальными Т-лимфоцитами- супрессорами также участвуют в регуляции иммунных реакций.
Лимфоциты являются клетками крови, образующимися в лимфатических узлах и тимусе. Активируют гуморальный и клеточный имунный ответ.
Лимфоциты (lymphocytus). В крови взрослых людей они составляют 20-35 % общего числа лейкоцитов (1,0-4,0×109 /л). Величина лимфоцитов в мазке крови значительно варьирует - от 4,5 до 10 мкм. Среди них различают малые лимфоциты, средние и большие. Большие лимфоциты встречаются в крови новорожденных и детей, у взрослых они отсутствуют. Для всех видов лимфоцитов характерно наличие интенсивно окрашенного ядра округлой или бобовидной формы, содержащего компактный гетерохроматин, и относительно узкого ободка базофильной цитоплазмы. В цитоплазме некоторых лимфоцитов содержится небольшое количество азурофильных гранул (лизосомы). Малые лимфоциты составляют большую часть (85-90 %) всех лимфоцитов крови человека. При электронной микроскопии в их ядрах выявляются небольшие впячивания; гетерохроматин расположен преимущественно по периферии ядра. В цитоплазме обнаруживаются пузырьки, лизосомы, свободные рибосомы, полисомы, митохондрии, комплекс Гольджи, центриоли, небольшое количество элементов гранулярной эндоплазматической сети. Среди малых лимфоцитов различают светлые и темные. Малые темные лимфоциты меньше светлых, имеют более плотное ядро, более узкий ободок базофильной цитоплазмы, обладающей высокой электронной плотностью. В цитоплазме расположено большое количество рибосом.
Основной функцией лимфоцитов является участие в иммунных реакциях. Однако популяция лимфоцитов разнообразна по характеристике поверхностных рецепторов и роли в реакциях иммунитета.
Среди лимфоцитов различают три основных функциональных класса: В-
лимфоциты, Т-лимфоциты и нулевые лимфоциты.
В-лимфоциты впервые были обнаружены в фабрициевой сумке птиц (bursa Fabricius), поэтому и получили соответствующее название. Они образуются у эмбриона человека из стволовых клеток - в печени и костном мозге, а у взрослого - в костном мозге. В-лимфоциты составляют около 30 % циркулирующих лимфоцитов. Их главная функция - участие в выработке антител, т. е. обеспечение гуморального иммунитета. Плазмолемма В-лимфоцитов содержит множество рецепторов иммуноглобулина. При действии антигенов В-лимфоциты способны к пролиферации и дифференцировке в плазмоциты - клетки, способные синтезировать и секретировать защитные белки - иммуноглобулины (Ig), которые поступают в кровь, обеспечивая гуморальный иммунитет.
Т-лимфоциты, или тимусзависимые лимфоциты, образуются из стволовых клеток костного мозга, а созревают в тимусе, что и обусловило их название. Они преобладают в популяции лимфоцитов, составляя около 70 % циркулирующих лимфоцитов. Для Т-клеток, в отличие от В-лимфоцитов, характерен низкий уровень рецепторов иммуноглобулина в плазмолемме. Однако Т-клетки имеют специфические рецепторы, способные распознавать и связывать антигены, участвовать в иммунных реакциях. Основными функциями Т-лимфоцитов являются обеспечение реакций клеточного иммунитета и регуляция гуморального иммунитета (стимуляция или подавление дифференцировки В-лимфоцитов). Т-

лимфоциты способны к выработке лимфокинов, которые регулируют деятельность В-лимфоцитов и других клеток в иммунных реакциях. Среди Т-лимфоцитов выявлено несколько функциональных групп: Т-хелперы, Т-супрессоры, Т-киллеры. Подробную характеристику В-лимфоцитов и различных групп Т-лимфоцитов, их участие в реакциях иммунитета.
5.Меланоциты и осязательные клетки Меркеля: происхождение, строение и функции. Базальная мембрана: строение, значение.
Меланоциты - пигментные клетки нейроглиальной природы, не связанные десмосомами с соседними клетками. Они имеют несколько ветвящихся отростков, достигающих зернистого слоя. В их цитоплазме отсутствуют тонофибриллы, но много рибосом и меланосом. Меланосомы - структуры овальной формы, состоящие из плотных пигментных гранул и фибриллярного каркаса, окруженных общей мембраной. Они оформляются в комплексе Гольджи, где к ним присоединяются ферменты тирозиназа и ДОФА-оксидаза. Эти ферменты участвуют в образовании из аминокислоты тирозина кожного пигмента меланина, содержащегося в меланосомах (от лат. melas - черный).
Клетки Меркеля (осязательные) нейроглиальные по происхождению. Они наиболее многочисленны в сенсорных областях кожи (пальцы, кончик носа и др.). К их основанию подходят афферентные нервные волокна. Клетки Меркеля и афферентные нервные волокна образуют в эпидермисе осязательные механорецепторы, реагирующие на прикосновение. В цитоплазме клеток выявляются гранулы с плотной сердцевиной, содержащие бомбе-зин, ВИП, энкефалин, эндорфин и другие пептиды. В связи с этим клетки Меркеля относятся к дисперсной эндокринной системе (APUD-серии). Эти клетки участвуют в регуляции регенерации эпидермиса, а также тонуса и проницаемости кровеносных сосудов дермы с помощью ВИП и гистамина, высвобождающегося под их влиянием из тучных клеток.
Между эпидермисом и подлежащей дермой располагается базальная мембрана.
6.Дерма: сосочковый и сетчатый слои, их тканевой состав. Особенности строения дермы в коже различных участков тела. Гиподерма.
Собственно кожа (corium), или дерма. Дерма делится на два слоя - сосочковый и сетчатый, которые не имеют между собой четкой границы.
Сосочковый слой (stratum papillare) располагается непосредственно под эпидермисом, состоит из РВСТ, выполняющей трофическую функцию. Свое название этот слой получил от многочисленных сосочков, вдающихся в эпителий. Их величина и количество в коже различных частей тела неодинаковы. Наибольшее количество сосочков высотой до 0,2 мм находится в коже ладоней и подошв. В коже лица сосочки развиты слабо, а с возрастом могут совсем исчезнуть. Сосочковый слой дермы определяет индивидуальный характер расположения борозд и линий на поверхности кожи. Это имеет судебно-медицинское значение для идентификации личности.
Соединительная ткань сосочкового слоя состоит из тонких коллагеновых, эластических и ретикулярных волокон, а также из клеток, среди которых наиболее часто встречаются фибробласты, макрофаги, тучные клетки и др. Здесь также находятся гладкие мышечные клетки, местами собранные в небольшие пучки, связанные с корнем волоса. Это мышца, поднимающая волосы. Однако имеются мышечные пучки, не связанные с волосами. Больше всего их в коже головы, щек, лба и тыльной поверхности конечностей. Сокращение мышечных клеток обусловливает появление так называемой гусиной кожи. При этом сжимаются мелкие кровеносные сосуды и уменьшается приток крови к коже, вследствие чего понижается теплоотдача организма.
Сетчатый слой (stratum reticulare), обеспечивающий прочность кожи, образован плотной неоформленной соединительной тканью с мощными пучками коллагеновых волокон и сетью эластических волокон. Пучки коллагеновых волокон проходят в основном в двух направлениях: одни из них лежат параллельно поверхности кожи, другие - косо. Вместе они образуют сеть, строение которой определяется функциональной нагрузкой на кожу. В участках кожи, испытывающих сильное давление (кожа стопы, подушечек пальцев, локтей и др.), хорошо развита широкопетлистая, грубая сеть коллагеновых волокон. Наоборот, в тех участках, где кожа подвергается значительному растяжению (область суставов, тыльная сторона стопы, лицо и т. п.), в сетчатом слое обнаруживается узкопетлистая более нежная коллагеновая сеть. Эластические волокна в основном повторяют ход коллагено-вых пучков. Их значительно больше в участках кожи, часто испытывающих растяжение (в коже лица, суставов и т. п.). Клеточные элементы сетчатого слоя представлены главным образом фибробластами.
Вбольшинстве участков кожи человека в ее сетчатом слое располагаются кожные железы - потовые и сальные, а также корни волос.
Вдерме некоторых участков кожи имеется пигмент, который располагается в цитоплазме меланодесмоцитов - клеток подлежащей к эпидермису соединительной ткани. Они имеют отростчатую форму и в отличие от меланоцитов эпидермиса не дают положительной ДОФА-реакции, т. е. они содержат, но не синтезируют пигмент. Предполагают, что пигмент поступает из эпидермиса и фагоцитируется меланодесмоцитами.
Дермальные меланоциты встречаются лишь в определенных участках - в области анального отверстия и в околососковых кружках.
Пигментный обмен в коже тесно связан с содержанием в ней витаминов (А, С, РР), а также зависит от эндокринных факторов - гормонов гипофиза, надпочечников и др.
Пучки коллагеновых волокон из сетчатого слоя дермы продолжаются в слое подкожной основы.
Подкожная основа (tela subcutanea), или гиподерма, не является частью кожи. Она богата жировой тканью и смягчает действие на кожу различных механических факторов. Поэтому гиподерма особенно хорошо развита в тех участках кожи, которые подвергаются сильным механическим воздействиям (подушечки пальцев,

ступни и т. п.). Здесь подкожная основа полностью сохраняется даже при крайней степени истощения организма. Гиподерма обеспечивает некоторую подвижность кожи по отношению к нижележащим частям, что в значительной мере предохраняет ее от разрывов и других механических повреждений. Скопление жировой ткани в гиподерме ограничивает теплоотдачу.
7. Гистофункциональная характеристика клеток иммунной системы в дерме. Васкуляризация кожи.
В дерме вокруг сосудов микроциркуляторного русла - лимфатических капилляров и посткапиллярных венул присутствуют периваскулярные лимфоидные узелки, схожие с узелками селезенки. Периваскулярные лимфоидные узелки имеют центральную и мантийную зоны, в которых происходят пролиферация и дифференцировка лимфоцитов. Полагают, что благодаря этим узелкам в коже может быстро развиваться иммунная защитная реакция при поступлении в нее антигенов. Постоянное присутствие в эпидермисе и дерме иммунокомпетентных клеток, а также лимфоидных узелков свидетельствует о том, что кожа является не только местом реализации иммунологических процессов, но и активно участвует в них, играя роль одного из органов иммуногенеза.
Макрофаги и лимфоциты (см. КРОВЬ)
Васкуляризация. Кровеносные сосуды образуют в коже несколько сплетений, от которых отходят веточки, питающие различные ее части. Сосудистые сплетения залегают в коже на разных уровнях.
Различают глубокое и поверхностное артериальные сплетения, а также одно глубокое и два поверхностных венозных сплетения.
Артерии кожи берут начало из широкопетлистой сосудистой сети, расположенной между мышечными фасциями и подкожной основой (фасциальная артериальная сеть). От этой сети отходят сосуды, которые, пройдя слой подкожной жировой ткани, на границе ее с дермой разветвляются и образуют глубокую кожную артериальную сеть. От нее идут веточки, снабжающие кровью жировые дольки, потовые железы и волосы. Из глубокой кожной артериальной сети начинаются артерии, которые проходят сетчатый слой дермы и в основании сосочкового слоя распадаются на артериолы, образующие подсосочковую (поверхностную) артериальную сеть. От этой сети, в свою очередь, отходят более тонкие короткие веточки - терминальные артериолы, распадающиеся в сосочках на капилляры, имеющие форму шпилек, длина которых не превышает 0,4 мм. Терминальные артериолы, отходящие от подсосочковой сети, снабжают кровью группы сосочков. Характерно, что они не анастомозируют друг с другом. Этим можно объяснить, почему иногда покраснение или побледнение кожи происходит «пятнами». От подсосочковой сети отходят также артериальные сосуды к сальным железам и корням волос.
Капилляры сосочкового слоя, сальных желез и корней волос собираются в вены, впадающие в подсосочковые венозные сплетения. Различают два подсосочковых сплетения, лежащих одно за другим. Из них кровь поступает в кожное (глубокое) венозное сплетение, лежащее между дермой и гиподермой. В это же сплетение
отводится кровь от жировых долек и потовых желез. Кожное сплетение соединяется с фасциальным венозным сплетением, от которого отходят более крупные венозные стволы.
В коже многочисленны артериоловенулярные анастомозы, особенно на кончиках пальцев рук и ног, в области ногтевого ложа. Они имеют прямое отношение к процессу терморегуляции.
Лимфатические сосуды кожи образуют два сплетения: поверхностное, лежащее ниже подсосочковых венозных сплетений, и глубокое, расположенное на границе с гиподермой.
8.Железы кожи (сальные, потовые), их происхождение, строение, функции. Иннервация кожи.
В коже человека находятся три вида желез: молочные, потовые и сальные. Поверхность железистого эпителия потовых и сальных желез примерно в 600 раз превышает поверхность эпидермиса. Эти кожные железы обеспечивают терморегуляцию (около 20 % тепла отдается организмом путем испарения пота), защиту кожи от повреждений (жировая смазка предохраняет кожу от высыхания, а также от мацерации водой и влажным воздухом), выделение из организма некоторых ферментов и продуктов обмена веществ (мочевина, мочевая кислота, аммиак и др.).
Потовые железы (gll. sudoriferae) встречаются почти во всех участках кожного покрова. Их количество достигает более 2,5 млн. Наиболее богата потовыми железами кожа лба, лица, ладоней и подошв, подмышечных и паховых складок. В этих местах на 1 см2 поверхности кожи открывается свыше 300 желез, тогда как в других участках кожи - 120-200 желез. Секрет потовых желез - пот - содержит 98 % воды и 2 % плотного остатка, который состоит из органических и неорганических веществ. Кроме воды, вместе с потом организм выделяет продукты белкового обмена и некоторые соли, например хлорид натрия. За сутки выделяется около 500600 мл пота.
Потовые железы подразделяются на эккринные (мерокринные) и апокринные. Эккринные железы распространены в коже повсеместно. Апокринные железы находятся лишь в определенных местах кожного покрова, например, в подмышечных впадинах, области заднего прохода, коже лба, больших половых губах. Развиваются они в период полового созревания организма и отличаются несколько большими размерами. Секрет их богаче органическими веществами, которые при разложении на поверхности кожи придают ему особенный, резкий запах. Разновидностью апокринных потовых желез являются железы век и железы, выделяющие ушную серу.
Потовые железы по строению являются простыми трубчатыми. Они состоят из длинного выводного протока и не менее длинного концевого отдела, закрученного в виде клубочка. Концевые отделы располагаются в глубоких частях сетчатого слоя на границе его с подкожной основой, а выводные протоки эккринных желез, пройдя через оба слоя дермы и эпидермис, открываются на поверхности кожи так называемой потовой порой. Выводные протоки многих апокринных желез не
заходят в эпидермис и не образуют потовых пор, а впадают вместе с выводными протоками сальных желез в волосяные воронки.
Концевые отделы эккринных потовых желез выстланы железистым эпителием, клетки которого бывают кубической или цилиндрической формы. Среди них различаютсветлые и темные железистые клетки. В слабобазофильной цитоплазме светлых клеток постоянно встречаются капли жира, гранулы гликогена и пигмента. Обычно в них содержится высокоактивная щелочная фосфатаза. Светлые клетки выделяют воду и ионы металлов, темные клетки - органические макромолекулы (сиаломуцины). Кроме того, при потоотделении секреторные клетки выделяют вазоактивный пептид брадикинин, обладающий сосудорасширяющим действием, что способствует отдаче тепла организмом. Помимо секреторных клеток, на базальной мембране концевых отделов располагаются миоэпителиоциты. Сокращаясь, они способствуют выделению секрета.
Концевые отделы апокринных желез состоят из железистых и миоэпителиальных клеток. Железистые клетки имеют оксифильную цитоплазму с фосфолипидными гранулами и не отличаются высокой активностью щелочной фосфатазы. В процессе секреции апикальные концы клеток разрушаются (апокриния) и входят в состав секрета. Функция апокринных потовых желез связана с функцией половых желез: в предменструальный и менструальный периоды и во время беременности секреция апокринных желез возрастает.
Переход концевого отдела в выводной проток совершается резко. Стенка выводного протока состоит из двухслойного кубического эпителия, клетки которого окрашиваются более интенсивно. Проходя через эпидермис, выводной проток эккринных потовых желез приобретает штопорообразный ход. Здесь его стенка образована плоскими клетками. Клетки выводных протоков потовых желез обладают слабо выраженной способностью реабсорбировать компоненты секрета.
Сальные железы (gll. sebaceae) наибольшего развития достигают в период полового созревания под влиянием половых гормонов: у мужчин - тестостерона, у женщин - прогестерона. В отличие от потовых желез сальные железы почти всегда связаны с волосами своим выводным протоком. Только там, где нет волос (губы, соски, слизистые оболочки наружных половых органов и др.), они располагаются самостоятельно. Больше всего сальных желез на голове, лице и верхней части спины. На ладонях и подошвах они отсутствуют. Секрет сальных желез (кожное сало) обладает бактерицидными свойствами и служит жировой смазкой для волос и эпидермиса кожи.
За сутки сальные железы человека выделяют около 20 г кожного сала. Секрет смягчает кожу, придает ей эластичность и облегчает трение соприкасающихся поверхностей кожи, а также препятствует развитию в ней микроорганизмов. В отличие от потовых сальные железы располагаются более поверхностно - в пограничных отделах сосочкового и сетчатого слоев дермы. Около одного корня волоса можно встретить 1-3 железы. Сальные железы являются простыми альвеолярными с разветвленными концевыми отделами. Секретируют они по голокринному типу.

Концевые отделы состоят из клеток - себоцитов, среди которых различают малодифференцированные, дифференцированные и погибающие формы. Малодифференцированные клетки, способные к пролиферации, составляют наружный ростковый (герминативный) слой концевого отдела, лежащий на базальной мембране. Вступившие на путь дифференцировки клетки из этого слоя перемещаются внутрь концевого отдела. При этом они увеличиваются в объеме, и в них развивается агранулярная эндоплазматическая сеть, в которой синтезируются липиды, постепенно заполняющие цитоплазму. Затем происходит гибель себоцитов по механизму апоптоза. Клетки, распадаясь, превращаются в секрет - кожное сало. Последнее по выводному протоку поступает в воронку волоса и далее на поверхность его стержня и эпидермиса кожи. Выводной проток короткий. Стенка его состоит из многослойного плоского эпителия. Ближе к концевому отделу количество слоев в стенке протока уменьшается, эпителий становится кубическим и переходит в наружный ростковый слой концевого отдела.
Иннервация. Кожа иннервируется как ветвями цереброспинальных нервов, так и нервами автономной нервной системы. К цереброспинальной нервной системе принадлежат многочисленные чувствительные нервы, образующие в коже огромное количество чувствительных нервных сплетений. Нервы автономной нервной системы иннервируют в коже сосуды, гладкие миоциты и потовые железы.
Нервы в подкожной основе образуют основное нервное сплетение кожи, от которого отходят многочисленные стволики, дающие начало новым сплетениям, расположенным вокруг корней волос, потовых желез, жировых долек и в сосочковом слое дермы. Густое нервное сплетение сосочкового слоя посылает миелиновые и безмиелиновые нервные волокна в соединительную ткань и в эпидермис, где они образуют большое число чувствительных нервных окончаний. Нервные окончания распределены в коже неравномерно. Они особенно многочисленны вокруг корней волос и в участках кожи с повышенной чувствительностью, например, на ладонях и подошвах, на лице, в области половых органов. К ним относятся свободные и несвободные нервные окончания: пластинчатые нервные тельца (тельца Фатера-Пачини), концевые колбы, осязательные тельца и осязательные клетки Меркеля. Считается, что чувство боли передается расположенными в эпидермисе свободными нервными окончаниями, где они предположительно доходят до зернистого слоя, а также нервными окончаниями, лежащими в сосочковом слое дермы.
Вероятно, что свободные окончания одновременно являются терморецепторами. Чувство прикосновения (осязание) воспринимается осязательными тельцами и клетками Меркеля, а также нервными сплетениями вокруг корней волос. Осязательные тельца находятся в сосочковом слое дермы, осязательные клетки Меркеля - в базальном слое эпидермиса. Чувство давления связано с наличием пластинчатых нервных телец Фатера-Пачини, лежащих глубоко в коже. К механорецепторам относятся и концевые колбы, расположенные, в частности, в коже наружных половых органов.
9.Производные кожи. Волосы, их развитие, строение, рост. Цикл волосяного фолликула.
К производным кожи относятся железы, волосы и ногти.
Волосы (pili) покрывают почти всю поверхность кожи. Наиболее плотно они расположены на голове.
Различают три вида волос: длинные, к которым относятся волосы головы, бороды, усов, а также располагающиеся в подмышечных впадинах и на лобке; щетинистые - волосы бровей, ресниц, а также растущие в наружном слуховом проходе и в преддверии полости носа; пушковые, покрывающие остальные участки кожного покрова.
Развитие. Волосы развиваются на 3-м мес эмбриогенеза. Группы клеток эпидермиса в виде тяжей врастают в дерму, образуя волосяные фолликулы, из которых и происходит рост волос. Прежде всего волосы появляются в области бровей, подбородка и верхней губы. Несколько позднее они образуются в коже других участков тела.
Перед рождением или вскоре после него эти первые волосы (lanugo) выпадают (за исключением области бровей, век и головы) и заменяются новыми, пушковыми волосами (villus). В области бровей, век и головы позднее также происходит смена волос на более грубые - длинные и щетинистые.
В период полового созревания грубые волосы появляются в подмышечных впадинах, на лобке, а у мужчин, кроме того, на лице, иногда на груди, спине, бедрах и т. п. Волосы, образовавшиеся в период полового созревания, по характеру строения являются окончательными. В дальнейшем они подвергаются периодической смене.
Строение. Волосы являются эпителиальными придатками кожи. В волосе различают две части: стержень и корень. Стержень волоса находится над поверхностью кожи. Корень волоса скрыт в толще кожи и доходит до подкожной основы. Стержень длинных и щетинистых волос состоит из коркового, мозгового вещества и кутикулы; в пушковых волосах имеются только корковое вещество и кутикула. Корень волоса состоит из эпителиоцитов, находящихся на разных стадиях формирования коркового, мозгового вещества и кутикулы волоса.
Корень волоса располагается в волосяном мешке, стенка которого состоит из внутреннего и наружного корневых эпителиальных влагалищ. Все вместе они составляют волосяной фолликул. Фолликул окружен соединительнотканным дермальным корневым влагалищем (волосяной сумкой).
Корень волоса заканчивается расширением - волосяной луковицей. С ней сливаются оба эпителиальных корневых влагалища фолликула. Снизу в волосяную луковицу вдается соединительная ткань с капиллярами в виде дермального сосочка волоса. В месте перехода корня волоса в стержень эпидермис кожи образует углубление - волосяную воронку. Волос, выйдя из воронки, появляется над поверхностью кожи. Базальный и шиповатый слои эпидермиса воронки переходят в наружное корневое эпителиальное влагалище. Внутреннее корневое эпителиальное влагалище на этом уровне заканчивается. В волосяную воронку открывается проток одной или
нескольких сальных желез. Ниже сальных желез в косом направлении проходит мышца, поднимающая волос (m. arrector pili).
Волосяная луковица (bulbus pili) является ростковой частью волоса (эпителиальным матриксом). Она состоит из эпителиальных клеток матрикса, способных к размножению. Размножаясь, клетки волосяной луковицы передвигаются в мозговое и корковое вещество корня волоса, его кутикулу и во внутреннее эпителиальное влагалище. Таким образом, за счет клеток волосяной луковицы происходит рост самого волоса и его внутреннего корневого эпителиального влагалища. Питание волосяной луковицы осуществляется сосудами, расположенными в дермальном сосочке волоса (papilla dermalis pili). По мере того как клетки волосяной луковицы переходят в мозговое и корковое вещество, в кутикулу волоса и внутреннее корневое эпителиальное влагалище, в них усиливаются процессы ороговения. В более удаленных от волосяной луковицы участках клетки погибают и превращаются в роговые чешуйки. Поэтому строение корня волоса, его кутикулы и внутреннего эпителиального влагалища на разных уровнях неодинаковое. Наиболее интенсивно процесс ороговения клеток происходит в корковом веществе и кутикуле волоса. В результате в них образуется «твердый» кератин, который отличается по физическим и химическим свойствам от «мягкого» кератина эпидермиса кожи.
Во внутреннем корневом эпителиальном влагалище и в мозговом веществе волоса процессы ороговения протекают так же, как в эпидермисе кожи, т. е. в клетках появляются зерна кератогиалина (трихогиалина). Среди кератиноцитов матрикса (базальных эпителиоцитов) волосяной луковицы и наружного корневого влагалища располагаются пигментные клетки - меланоциты. Они синтезируют пигмент меланин в двух формах, от которых зависит цвет волос, - в форме эумеланина, имеющего цвет от коричневого до черного, и в форме феомеланина - желтого и рыжего цвета.
Мозговое вещество волоса (medulla pili) хорошо выражено только в длинных и щетинистых волосах. Мозговое вещество состоит из клеток полигональной формы, лежащих друг на друге в виде монетных столбиков. Они содержат ацидофильные, блестящие гранулы трихогиалина, мелкие пузырьки газа и небольшое количество зерен пигмента. Процессы ороговения в мозговом веществе протекают медленно, поэтому примерно до уровня протоков сальных желез мозговое вещество состоит из не полностью ороговевших эпителиоцитов, в которых обнаруживаются пикнотические ядра или их остатки. Только выше указанного уровня клетки подвергаются полному ороговению. С возрастом процессы ороговения в мозговом веществе волоса усиливаются, при этом в клетках снижается количество пигмента - волосы седеют.
Корковое вещество волоса (cortex pili) составляет основную его массу. Процессы ороговения в корковом веществе протекают интенсивно и без промежуточных стадий. На протяжении большей части корня и всего стержня волоса корковое вещество состоит из плоских роговых чешуек. Только в области шейки волосяной луковицы в этом веществе встречаются не полностью ороговевшие клетки с овальными ядрами. В роговых чешуйках содержатся твердый кератин, зерна
пигмента и пузырьки газа. Чем лучше в волосе развито корковое вещество, тем он прочнее, эластичнее.
Кутикула волоса (cuticula pili) непосредственно прилежит к корковому веществу. Ближе к волосяной луковице она представлена цилиндрическими клетками - кутикулярными эпителиоцитами, лежащими перпендикулярно к поверхности коркового вещества. В более отдаленных от луковицы участках эти клетки приобретают наклонное положение и превращаются в роговые чешуйки, накладывающиеся друг на друга в виде черепицы. Эти чешуйки содержат твердый кератин, но полностью лишены пигмента.
Внутреннее корневое эпителиальное влагалище (vagina radicularis epithelialis interna) является производным волосяной луковицы. В нижних отделах корня волоса оно переходит в вещество волосяной луковицы, а в верхних отделах на уровне протоков сальных желез исчезает. В нижних отделах во внутреннем эпителиальном влагалище различают три слоя: кутикулу, внутренний (гранулосодержащий) эпителиальный слой Хаксли и наружный (бледный) эпителиальный слой Хенле. В средних и верхних отделах корня волоса все эти три слоя сливаются, и здесь внутреннее корневое эпителиальное влагалище состоит только из полностью ороговевших клеток, содержащих мягкий кератин.
Наружное корневое эпителиальное влагалище (vagina radicularis epithelialis externa) образуется из базального и шиповатого слоев эпидермиса кожи, которые продолжаются вплоть до волосяной луковицы. Клетки его богаты гликогеном. Это влагалище постепенно истончается и переходит в волосяную луковицу.
Дермальное корневое влагалище (vagina radicularis dermalis), или волосяная сумка, -
соединительнотканная оболочка волоса. В ней различают наружный - продольный слой волокон и внутренний - циркулярный слой во локон.
Мышца, поднимающая волос (m. arrector pili), состоит из гладких мышечных клеток. У щетинковых, пушковых волос, волос бороды и подмышечных впадин она отсутствует или развита слабо. Мышца залегает в косом направлении и одним концом вплетается в волосяную сумку, а другим - в сосочковый слой дермы. При ее сокращении корень принимает перпендикулярное направление к поверхности кожи, и в результате этого стержень волоса несколько приподнимается над кожей (волосы «встают дыбом»), что наблюдается у многих животных.
 1 - дермальное корневое влагалище (волосяная сумка); 2 - наружное эпителиальное корневое влагалище; 3 - два слоя внутреннего эпителиального корневого влагалища; 4 - кутикула волоса; 5 - корковое вещество волоса; 6 - мозговое вещество волоса; 7 - волосяная воронка; 8 - базальный и шиповатый слои эпидермиса; 9 - роговой слой эпидермиса; 10 - сальная железа; 11 - мышца, поднимающая волос; 12 - волосяная луковица; 13 - волосяной сосочек.
1 - дермальное корневое влагалище (волосяная сумка); 2 - наружное эпителиальное корневое влагалище; 3 - два слоя внутреннего эпителиального корневого влагалища; 4 - кутикула волоса; 5 - корковое вещество волоса; 6 - мозговое вещество волоса; 7 - волосяная воронка; 8 - базальный и шиповатый слои эпидермиса; 9 - роговой слой эпидермиса; 10 - сальная железа; 11 - мышца, поднимающая волос; 12 - волосяная луковица; 13 - волосяной сосочек.
Смена волос. Волосяные фолликулы в процессе своей жизнедеятельности проходят через повторяющиеся циклы. Каждый из них включает период гибели старого волоса и периоды образования и роста нового волоса, что обеспечивает смену волос. У человека в зависимости от возраста, области кожи, а также от

воздействия различных внешних факторов цикл продолжается от 2 до 5 лет. В нем различают три фазы - катагена, телогена и анаге-на. Фаза катагена, продолжающаяся 1-2 нед, характеризуется прекращением митотической активности в эпителиальном матриксе (луковице) волоса, которая превращается в так называемую волосяную колбу, состоящую из подвергшихся ороговению клеток. Колба отделяется от волосяного сосочка и вместе с волосом поднимается кверху, в результате чего волосяной фолликул становится короче. В нем разрушается внутреннее эпителиальное влагалище, тогда как наружное эпителиальное влагалище сохраняется, образуя мешочек, в основании которого остаются стволовые клетки, дающие в дальнейшем начало развитию и росту нового волоса. Фаза телогена продолжается 2-4 мес. Это период покоя, когда оставшаяся часть корня волоса и колба могут сохраняться в фолликуле до следующего цикла. Фаза анагена составляет основную часть времени цикла волосяного фолликула - около 2- 5 лет. Она включает период формирования нового фолликула и рост волоса, что напоминает морфогенез фолликулов в эмбриогенезе в коже плода. При этом стволовые клетки в основании наружного эпителиального влагалища начинают интенсивно делиться, образуя конусообразный эпителиальный матрикс, который постепенно обрастает нижерасположенный волосяной сосочек. Пролиферация клеток матрикса приводит к образованию нового волоса, кутикулы и внутреннего эпителиального влагалища. По мере роста нового волоса старый волос вытесняется наружу. Процесс заканчивается выпадением старого и появлением на поверхности кожи нового волоса.
10. Производные кожи. Ногти: развитие, строение и рост ногтей.
Ноготь (ungus) - это роговой эпителиальный придаток кожи. Развитие ногтей начинается на 3-м мес внутриутробного развития. Прежде чем появиться ногтю, на месте его будущей закладки образуется так называемое ногтевое ложе. При этом эпителий, покрывающий дорсальные поверхности терминальных фаланг пальцев рук и ног, утолщается и несколько погружается в подлежащую соединительную ткань. В более поздней стадии из эпителия проксимальной части ногтевого ложа начинает вырастать сам ноготь.
Ноготь - роговая пластинка, лежащая на ногтевом ложе (рис. 18.6). Ногтевое ложе состоит из эпителия и соединительной ткани. Эпителий ногтевого ложа - подногтевая пластинка (hyponychium), представлен ростковым слоем эпидермиса. Лежащая на нем ногтевая пластинка является его роговым слоем. Ногтевое ложе с боков и у основания ограничено кожными складками - ногтевыми валиками (задним и боковыми). Ростковый слой их эпидермиса переходит в эпителий ногтевого ложа, а роговой слой надвигается на ноготь сверху (особенно на его основание), образуя так называемую надногтевую пластинку, или кожицу (eponychium). Между ногтевым ложем и ногтевыми валиками имеются ногтевые щели (задняя и боковые). Ногтевая (роговая) пластинка своими краями вдается в эти щели. Она образована плотно прилегающими друг к другу роговыми чешуйками, в которых содержится твердый кератин. Ногтевая (роговая) пластинка подразделяется на корень, тело и край. Корнем ногтя называется задняя часть
ногтевой пластинки, лежащей в задней ногтевой щели. Лишь небольшая часть корня выступает из-за задней ногтевой щели (из-под заднего ногтевого валика) в виде беловатого участка полулунной формы - луночки ногтя. Остальная часть ногтевой пластинки, расположенная на ногтевом ложе, составляет тело ногтя. Свободный конец ногтевой пластинки - край - выступает за пределы ногтевого ложа.
Соединительная ткань ногтевого ложа содержит большое количество волокон, часть которых располагается параллельно ногтевой пластинке, а часть - перпендикулярно к ней. Последние достигают кости конечной фаланги пальца и соединяются с ее надкостницей. Соединительная ткань ногтевого ложа образует продольные складки, в которых проходят кровеносные сосуды. Участок эпителия ногтевого ложа, на котором лежит корень ногтя, является местом его роста и носит название матрикс ногтя. В последнем происходит процесс размножения и ороговения клеток. Образующиеся роговые чешуйки (онихоциты) смещаются в ногтевую (роговую) пластинку, которая в результате этого увеличивается в длине, т. е. происходит рост ногтя. Соединительная ткань ногтевой матрицы образует сосочки, в которых располагаются многочисленные кровеносные сосуды.

Кровь и лимфа.
1. Основные компоненты крови как ткани (плазма и форменные элементы).
Кровь - это циркулирующая по кровеносным сосудам жидкая ткань, состоящая из двух основных компонентов - плазмы и взвешенных в ней форменных элементов: эритроцитов, лейкоцитов и кровяных пластинок.


В цитоплазме видны мелкие скопления гликогена и крупные гранулы нескольких типов:
α (альфа)-гранулы содержат различные белки и гликопротеины, принимающие участие в процессах свертывания крови: фибронектин (укрепляет тромб на поврежденной поверхности), фибриноген, антигепариновый фактор 4, тромбоцитарный фактор роста (стимулирует пролиферацию фибробластов, ускоряя заживление ран), фактор фон Виллебранда (WB) (после выхода в плазму способствует адгезии тромбоцитов), ингибитор активатора плазминогена (связывается с тканевым активатором плазминогена, создавая локальный антифибринолитический потенциал);
δ (дельта)-гранулы — небелковые гранулы высокой электронно-оптической плотности, содержат серотонин, гистамин, ионы Са2+, АДФ, АТФ. Кальций регулирует адгезию, образование тромбоксана А2, АДФ, способствует агрегации. Серотонин и катехоламины обеспечивают сокращение сосудов в местах их повреждений.
Третий тип мелких гранул — λ (лямбда)-гранулы — содержит лизосомные ферменты.

1– гранулоциты (эозинофилы, базофилы, нейтрофилы)
2– агранулоциты (лимфоциты, моноциты)
Эозинофилы(диаметр-12-14 мкм)
Ядро – два сегмента с узкой перемычкой Цитоплазма
–Гранулы:
1)азурофильные (специализированные лизосомы) 2) специфические (красного цвета)
1) Азурофильные гранулы:
cодержат 1- кислая фосфатаза
2- арилсульфатазу (инактивирует лейкотриены, т.е. SRS-A) 2) Специфические гранулы:
1 – главный основной белок –MBP образует кристаллоид специфических гранул и дает эозинофилию, в нем много аргинина; уничтожает гельминты-глисты, бактерии, протозоиды
2 – гистаминаза (разрушает гистамин)
3 - эозинофильный катионный белок (токсичен для бактерий, гельминтов, простейших и клеток организма хозяина)
4 – эозинофильная пероксидаза (антимикробная, антипаразитарная активность в присутствии перекиси водорода (Н2О2)
5 - эозинофильный нейротоксин ( противопаразитарное действие, токсичен для клеток нервной системы)
Функции:
1)антигистаминная
2)антигельминтная,антипротозойная, анибактериальная
Базофилы (диаметр = 9-12 мкм) Ядро – слабодольчатое Цитоплазма
– Гранулы:
1)азурофильные (лизосомы)
2)специфические (фиолетового цвета, окрашиваются метахромтически, которую обеспечивает гепарин и хондроитинсульфат, метахромазия – изменения цвета красителя)
Специфические гранулы:
1 – гистамин (увеличивает проницаемость капиллярной стенки)
2 – гепарин (антикоагулянтантикоагулянт) , хондроитин сульфат
3 – SRS-A (медленно реагирующая субстанция анафилаксии – как гистамин увеличивает проницаемость капиллярной стенки, стимулирует сокращение ГМК-гладкомышечных клеток мелких бронхов, поэтому, например, при бронхиальной астме наступают приступы удушья)
4 – хемотаксические факторы (для эозинофилов, тромбоцитов, нейтрофилов)
Функции: Участвуют в аллергических реакциях, функция связана с содержимым гранул.
Нейтрофилы (диаметр = 10-12 мкм)
1 – миелоциты – нет в периферической крови
2– юные (метамиелоциты)- нет в периферической крови
3– палачко-ядерные
4– сегменто-ядерные
Ядро – сегментированное Цитоплазма
–Гранулы:
1) специфические (бледно-розовато-фтолетовые цвета) 2) азурофильные (лизосомы)
3) желатиназные
Азурофильные гранулы:
1 – кислая фосфатаза (маркер)
2 – миелопероксидаза (мощное антимикробное действие, катализирует образование хлорноватистой кислоты и др. токсических агентов; недостаточность её приводит к снижению или отсутствие сопротивляемости организма бактериальной и грибковой инфекции)
3 – лизоцим
4- дефензины (антимикробное действие в нейтральной и щелочной среде)
5 – катионные антимикробные белки
6 – бактерицидный белок, увеличивающий проницаемость бактериальной стенки (BPI-Bacterial Permeability Increasing)
7- эластаза (расщепляет эластин и коллаген)
8- азуроцидин ( антибактериальный белок)
Специфические гранулы:
1- щелочная фосфатаза (маркер)
2- лактоферрин (связывает железо, которое необходимо для жизнедеятельности и размножения микроорганизмов)
3- активатор плазминогена
4- эластаза, коллагеназа 5- лизоцим (мурамидаза) разрушает бактериальную стенку, происходит её лизис 6- адгезивные белки
Желатиназные гранулы
1- Желатиназа (разрушает коллаген IV типа базальных мембран капилляра, может проходить через неё)
2- лизоцим
3- адгезивные белки Функции:
- фагоцитоз (микроорганизмов) -секретируют цитокины
2.Содержание форменных элементов в крови взрослого человека. Формула крови. Возрастные и половые особенности крови.
Эритроциты , для мужчины она составляет от 4,0 до 5,1×10¹² единиц на литр крови, а для женщин — 3,7 до 4,7×10¹² в 1 л.
Норма тромбоцитов: У мужчин 200–400 тысяч. У женщин 180–320 тысяч.
Лейкоциты: у женщин и мужчин одинаково 4-9х109.
(Как я поняла, формула крови и форменные элементы одно и то же)

3.Кровь как ткань. Гемограмма, основные показатели.
Кровь как ткань-ответ в 1 вопросе
Гемограммой называют комплекс показателей, чаще всего получаемых в лаборатории при анализе цельной жидкой крови с помощью автоматизированных методов и дополнительного микроскопического исследования.
комплексное исследование, при котором измеряется содержание гемоглобина в крови, подсчитываются клетки крови: лейкоциты, эритроциты, тромбоциты и высчитываются эритроцитарные и тромбоцитарные индексы.
4. Эритроциты (размеры, форма, строение и функции, классификация эритроцитов по форме, размерам и степени зрелости).

По форме
А. Типичные:
• дискоциты (двояковогнутые)
Б. Атипичные:
•сфероциты (шаровидные),
•планоциты (плоские),
•эхиноциты (игольчатые),
•стоматоциты (куполообразные),
•серповидные.
По размерам
1. Нормоциты (d = 7,5 мкм)
2.Макроциты (d > 7,5 мкм)
3.Микроциты (d < 7,5 мкм)
По степени зрелости среди эритроцитов различают зрелые эритроциты и ретикулоциты.
Ретикулоциты - это только что вышедшие из красного костного мозга эритроциты; в цитоплазме имеют остатки органоидов, выявляющиеся при окраске специальными красителями в виде зерен и нитей, обуславливающие сетчатый рисунок - отсюда и название: ретикулоцит = "сетчатая клетка". Ретикулоциты в течение 1 суток после выхода из красного костного мозга дозревают, теряют остатки органоидов и превращаются в зрелые эритроциты.
Зрелые эритроциты представляют собой гибкие двояковогнутые диски. Им не хватает клеточного ядра и органелл, чтобы вместить максимум места для гемоглобина; их можно рассматривать как мешки с гемоглобином, с плазматической мембраной в качестве мешка.
5. Эритроциты: особенности строение плазмолеммы и цитоскелета. Белки плазмолеммы. Аглютиногены и аглютинины. Группы крови.

Плазмолемма эритроцитов является самой толстой (20 нм) мембраной из всех биологических мембран. Она содержит рецепторы иммуноглобулинов, компонентов комплемента и ряда других веществ. В ее состав входят многочисленные интегральные и периферические белки, участвующие в процессах (в качестве ионных насосов, каналов, переносчиков) и обеспечивающие прикрепление элементов цитоскелета. Она обладает гибкостью, прочностью, растяжимостью, резистентностью к окислению, протеолизу(гидролиз белков) и влиянию других повреждающих факторов.
Цитоскелет эритроцита представляет собой гибкую сетевидную структуру толщиной 40–90 нм, подстилающую цитоплазматическую поверхность мембраны и прикрепленную к ней с помощью сложных макромолекулярных комплексов.
В цитоскелете эритроцитов обнаружены рецепторные белки — гликопротеиды, каталитические ферменты, играющие роль в транспорте ионов и образующие каналы в мембране. Одним из важных гликопротеидов является гликофорин, содержащийся как на внешней, так и на внутренней поверхностях мембран эритроцитов. Эластичность эритроцитарной мембраны обеспечивается взаимодействием белков цитоскелета.
Цитоскелет обеспечивает возможность обратимой деформации клеток, необходимой при прохождении эритроцитов через узкие капилляры или поры венозных синусов селезенки.
Цитоскелет эритроцита играет важную роль в жизнедеятельности клетки. Он поддерживает структурную стабильность плазмолеммы и двояковогнутую дисковидную форму эритроцита.
Белки плазмолеммы.
Спектрин и анкирин поддерживают двояковогнутую форму эритроцита.
Гликофорин-транспортный белок.
Агглютиноген — это естественный антиген, содержащийся в клетках крови, определяющий их групповую принадлежность и способность склеиваться при встрече с одноименным агглютинином.
Агглютинин — это антитело естественного или иммунного происхождения, циркулирующее в плазме крови и вступающее в реакцию агглютинации с агглютиногеном.
Группы крови.
Агглютиноген А с a-агглютинином, а также агглютиноген В с b-агглютинином, называются одноименными. При взаимодействии одноименных агглютиногенов и агглютининов происходит гемагглютинация – склеивание эритроцитов с их последующим биологическим гемолизом(разрушение эритроцитов ввиду выброса гемоглобина в плазму крови). В связи с этим,
в крови каждого человека могут находиться только разноименные агглютиногены и агглютинины.
Имеется только четыре возможных комбинации агглютиногенов и агглютининов, когда исключено их взаимодействие:
1)(0) a,b-есть антитела, но нет антигена
2)(А) b, -есть АГ А и есть антитело б
3)(В) a,-есть Аг Б и есть антитело а
4)(АВ) – есть антигены, но нет антител.

I группу крови имеют люди, у которых эритроциты не содержат агглютиногенов, A и B, а в плазме имеются агглютинины a и b («0» по международной классификации).
У людей II группы эритроциты содержат агглютиноген А, а плазма - b-агглютинин («А» по международной классификации).
К III группе относится кровь людей, у которых в эритроцитах находится агглютиноген В, а в плазме - a-агглютинин («В» по международной классификации).
Кровь людей IV группы характеризуется наличием в эритроцитах агглютиногенов А и В и отсутствием в плазме агглютининов («АВ» по международной классификации).
6. Эритроциты. Состав гиалоплазмы. Гемоглобин, его разновидности и содержание в эритроцитах. Ретикулоциты.
В состав гиалоплазмы входит раствор минеральных солей, углеводы, белки, аминокислоты, ферменты. Солей калия больше внутри клетки, меньше – снаружи; соли натрия в гиалоплазме образуют изотонический раствраствор (0,9%). Поэтому если клетку поместить в
дистиллированную воду, то она будет набухать; Если же ее поместить в гипертонический раствор натрия или в концентрированный раствор глюкозы, то она будет сморщиваться.
Выделяют четыре формы гемоглобина:
1.Оксигемоглобин - содержит двухвалентное железо и способен связывать кислород. Он переносит газ к тканям и органам.
2.Метгемоглобин - содержит трехвалентное железо, не вступает в обратимую реакцию с кислородом и обеспечивает его транспорт.
3.Карбоксигемоглобин - образует соединение с угарным газом. Он обладает высоким сродством с окисью углерода, поэтому комплекс распадается медленно. Это обусловливает высокую ядовитость угарного газа.
4.Миоглобин - по структуре близок к гемоглобину и находится в мышцах, особенно в сердечной. Он связывает кислород, образуя депо, которое используется организмом при снижении кислородной емкости крови. За счет миоглобина происходит обеспечение кислородом работающих мышц.
В нормальным содержанием гемоглобина в крови человека считается: у мужчин 130—170 г/л,
у женщин 120—150 г/л; у детей — 120—140 г/л.
7. Лейкоциты: классификация, общая характеристика, лейкоцитарная формула. Строение и функции нейтрофилов.

1– гранулоциты (эозинофилы, базофилы, нейтрофилы)
2– агранулоциты (лимфоциты, моноциты)
Эозинофилы(диаметр-12-14 мкм)
Ядро – два сегмента с узкой перемычкой Цитоплазма
–Гранулы:
1)азурофильные (специализированные лизосомы) 2) специфические (красного цвета)
1) Азурофильные гранулы:
cодержат 1- кислая фосфатаза
2- арилсульфатазу (инактивирует лейкотриены, т.е. SRS-A) 2) Специфические гранулы:
1 – главный основной белок –MBP образует кристаллоид специфических гранул и дает эозинофилию, в нем много аргинина; уничтожает гельминты-глисты, бактерии, протозоиды
2 – гистаминаза (разрушает гистамин)
3 - эозинофильный катионный белок (токсичен для бактерий, гельминтов, простейших и клеток организма хозяина)
4 – эозинофильная пероксидаза (антимикробная, антипаразитарная активность в присутствии перекиси водорода (Н2О2) 5 - эозинофильный нейротоксин ( противопаразитарное действие, токсичен для клеток нервной системы)
Функции:
1)антигистаминная
2)антигельминтная,антипротозойная, анибактериальная
Базофилы (диаметр = 9-12 мкм) Ядро – слабодольчатое Цитоплазма
– Гранулы:
1)азурофильные (лизосомы)
2)специфические (фиолетового цвета, окрашиваются метахромтически, которую обеспечивает гепарин и хондроитинсульфат, метахромазия – изменения цвета красителя)
Специфические гранулы:
1 – гистамин (увеличивает проницаемость капиллярной стенки)
2 – гепарин (антикоагулянтантикоагулянт) , хондроитин сульфат
3 – SRS-A (медленно реагирующая субстанция анафилаксии – как гистамин увеличивает проницаемость капиллярной стенки, стимулирует сокращение ГМК-гладкомышечных клеток мелких бронхов, поэтому, например, при бронхиальной астме наступают приступы удушья)
4 – хемотаксические факторы (для эозинофилов, тромбоцитов, нейтрофилов)
Функции: Участвуют в аллергических реакциях, функция связана с содержимым гранул.
Нейтрофилы (диаметр = 10-12 мкм)
1 – миелоциты – нет в периферической крови
2– юные (метамиелоциты)- нет в периферической крови
3– палачко-ядерные
4– сегменто-ядерные
Ядро – сегментированное Цитоплазма
–Гранулы:
1) специфические (бледно-розовато-фтолетовые цвета) 2) азурофильные (лизосомы)
3) желатиназные
Азурофильные гранулы:
1 – кислая фосфатаза (маркер)
2 – миелопероксидаза (мощное антимикробное действие, катализирует образование хлорноватистой кислоты и др. токсических агентов; недостаточность её приводит к снижению или отсутствие сопротивляемости организма бактериальной и грибковой инфекции)
3 – лизоцим
4- дефензины (антимикробное действие в нейтральной и щелочной среде)
5 – катионные антимикробные белки
6 – бактерицидный белок, увеличивающий проницаемость бактериальной стенки (BPI-Bacterial Permeability Increasing)
7- эластаза (расщепляет эластин и коллаген)
8- азуроцидин ( антибактериальный белок)
Специфические гранулы:
1- щелочная фосфатаза (маркер)
2- лактоферрин (связывает железо, которое необходимо для жизнедеятельности и размножения микроорганизмов)
2- активатор плазминогена
3- эластаза, коллагеназа 4- лизоцим (мурамидаза) разрушает бактериальную стенку, происходит её лизис 5- адгезивные белки 6- коллагеназа
Желатиназные гранулы
1- Желатиназа (разрушает коллаген IV типа базальных мембран капилляра, может проходить через неё)
2- лизоцим
3- адгезивные белки Функции:
- фагоцитоз (микроорганизмов) -секретируют цитокины
В зрелом сегментоядерном нейтрофиле ядро содержит 3—5 сегментов, соединенных тонкими перемычками. В популяции нейтрофилов крови могут находиться клетки различной степени зрелости — юные(0.1), палочкоядерные(1-6) и сегментоядерные(60-65).
1-основная функция нейтрофилов — фагоцитоз микроорганизмов, поэтому их называют микрофагами.
2-стимуляция регенерации тканей.
3- транспорт биологически активных веществ и антител.
8. Лейкоциты: классификация, общая характеристика, лейкоцитарная формула. Строение и функции эозинофилов.
Эозинофилы(диаметр-12-14 мкм)
Ядро – два сегмента с узкой перемычкой Цитоплазма
–Гранулы:
1)азурофильные (специализированные лизосомы) 2) специфические (красного цвета)

1) Азурофильные гранулы:
cодержат 1- кислая фосфатаза
2- арилсульфатазу (инактивирует лейкотриены, т.е. SRS-A)
2) Специфические гранулы:
1 – главный основной белок –MBP образует кристаллоид специфических гранул и дает эозинофилию, в нем много аргинина; уничтожает гельминты-глисты, бактерии, протозоиды
2– гистаминаза (разрушает гистамин)
3- эозинофильный катионный белок (токсичен для бактерий, гельминтов, простейших и клеток организма хозяина)
4– эозинофильная пероксидаза (антимикробная, антипаразитарная активность в присутствии перекиси водорода (Н2О2)
5- эозинофильный нейротоксин ( противопаразитарное действие, токсичен для клеток нервной системы)
Функции:
1)антигистаминная
2)антигельминтная,антипротозойная, анибактериальная
9. Лейкоциты: классификация, общая характеристика, лейкоцитарная формула. Строение и функции базофилов.
Базофилы (диаметр = 9-12 мкм) Ядро – слабодольчатое Цитоплазма

– Гранулы:
1)азурофильные (лизосомы)
2)специфические (фиолетового цвета, окрашиваются метахромтически, которую обеспечивает гепарин и хондроитинсульфат, метахромазия – изменения цвета красителя)
Специфические гранулы:
1 – гистамин (увеличивает проницаемость капиллярной стенки)
2 – гепарин (антикоагулянтантикоагулянт) , хондроитин сульфат
3 – SRS-A (медленно реагирующая субстанция анафилаксии – как гистамин увеличивает проницаемость капиллярной стенки, стимулирует сокращение ГМК-гладкомышечных клеток мелких бронхов, поэтому, например, при бронхиальной астме наступают приступы удушья)
4 – хемотаксические факторы (для эозинофилов, тромбоцитов, нейтрофилов)
Функции: Участвуют в аллергических реакциях, функция связана с содержимым гранул.
10. Лейкоциты: классификация, общая характеристика, лейкоцитарная формула. Строение и функции лимфоцитов.
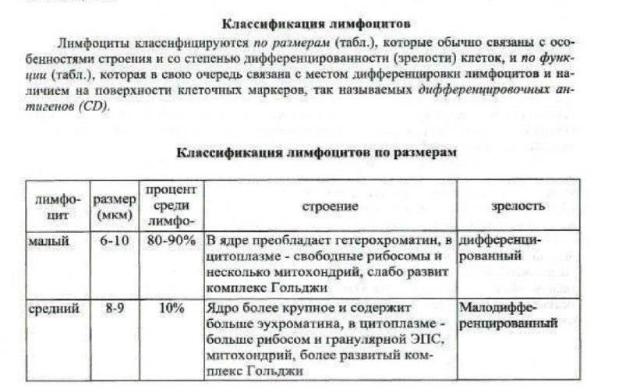
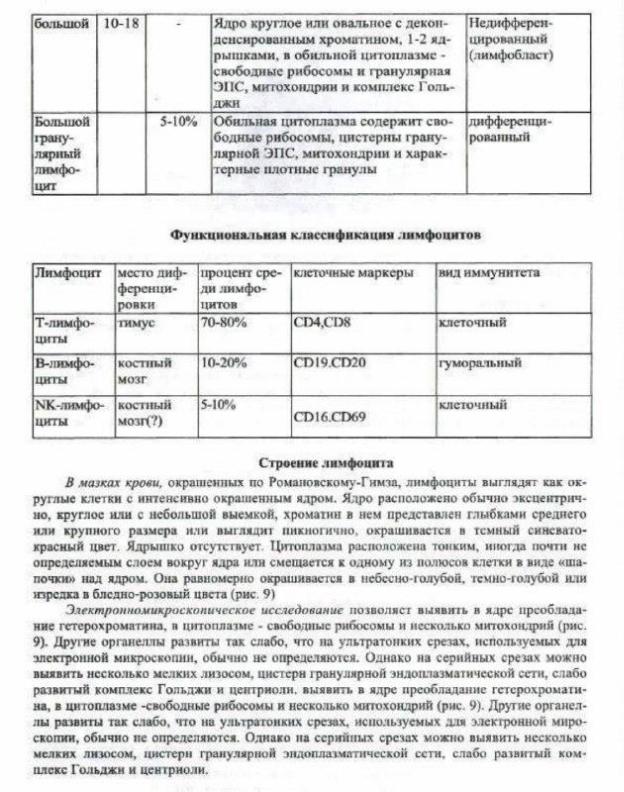
11.Лейкоциты: классификация, общая характеристика, лейкоцитарная формула. Строение и функции моноцитов.


12. Основные компоненты крови, их функции. Кровяные пластинки (тромбоциты): размеры, строение, функции.
В цитоплазме видны мелкие скопления гликогена и крупные гранулы нескольких типов:
α (альфа)-гранулы содержат различные белки и гликопротеины, принимающие участие в процессах свертывания крови: фибронектин (укрепляет тромб на поврежденной поверхности), фибриноген, антигепариновый фактор 4, тромбоцитарный фактор роста (стимулирует пролиферацию фибробластов, ускоряя заживление ран), фактор фон Виллебранда (WB) (после выхода в плазму способствует адгезии тромбоцитов), ингибитор активатора плазминогена (связывается с тканевым активатором плазминогена, создавая локальный антифибринолитический потенциал);
δ (дельта)-гранулы — небелковые гранулы высокой электронно-оптической плотности, содержат серотонин, гистамин, ионы Са2+, АДФ, АТФ. Кальций регулирует адгезию, образование тромбоксана А2, АДФ, способствует агрегации. Серотонин и катехоламины обеспечивают сокращение сосудов в местах их повреждений.
Третий тип мелких гранул — λ (лямбда)-гранулы — содержит лизосомные ферменты.
13.Лимфа. Лимфоплазма и форменные элементы. Связь с кровью, понятие о рециркуляции лимфоцитов.

Лимфа состоит из жидкой части (плазмы) и форменных элементов. Чем ближе лимфатический сосуд к грудному протоку, тем выше в его лимфе содержание форменных элементов. Однако и в центральной лимфе форменные элементы составляют менее 1% ее объема.
Лимфоплазма
По химическому составу близка к плазме крови , но содержит меньше белков
• Форменные элементы
-Лимфоциты ( до 98%)
-Моноциты
-Гранулоциты
-Эритроциты (в норме нет)
Функции
2. Защитная (участие в иммунных и воспалительных реакциях)
3. Транспортная (транспорт продуктов пищеварения липидов из тонкого кишечника в кровь)
4. Участие в рециркуляции лимфоцитов
Связь . В соединительной ткани имеется основное межклеточное вещество (внутритканевая жидкость). В формировании межклеточного вещества принимает участие кровь. Каким образом? Из плазмы крови в соединительную ткань поступают вода, белки и другие органические вещества и минеральные соли. Это и есть основное межклеточное вещество соединительной ткани. Здесь же рядом с кровеносными капиллярами располагаются слепо заканчивающиеся лимфатические капилляры. Что значит слепо заканчивающиеся? Это значит, что они похожи на резиновый колпачок глазной пипетки. Через стенку лимфатических капилляров основное вещество поступает (дренируется) в их просвет, т.е. компоненты межклеточного вещества поступают из плазмы крови, проходят через соединительную ткань и проникают в лимфатические капилляры и преобразуются в лимфу.

14. Образование крови как ткани (эмбриональный гемопоэз). Особенности раннего эмбрионального кроветворения (мегалоблатический тип).
Эмбриональный гемопоэз (развитие крови как ткани) – происходит у эмбриона сначала в стенке желточного мешка, затем в печени, костном мозге и лимфоидных органах (тимус, селезёнка, лимфатические узлы).
Желточный мешок – кроветворение у человека начинается в конце 2-й – в начале 3-й недели эмбрионального развития. В мезенхиме стенки обособляются зачатки сосудистой крови, или кровяные островки. В них мезенхимальные клетки округляются, теряют отростки и преобразуются в стволовые клетки крови. Клетки, ограничивающие кровяные островки, уплощаются, соединяются между собой и образуют эндотелиальную выстилку будущего сосуда. Часть стволовых клеток дифференцируется в первичные клетки крови (бласты). Большинство первичных клеток митотически размножается и превращается в первичные эритробласты. Такой тип кроветворения называется мегалобластическим. Наряду с ним начинается нормобластическое кроветворение, при котором из бластов образуются вторичные эритробласты.
Печень – на 5-й неделе эмбриональной жизни она становится центром кроветворения. Кроветворение происходит экстраваскулярно, по ходу капилляров, врастающих вместе с мезенхимой внутрь печёночных долек. Источником кроветворения в печени являются стволовые клетки, мигрировавшие из желточного мешка. Из стволовых клеток образуются бласты, дифференцирующиеся во вторичные эритроциты. Одновременно с развитием эритроцитов в печени происходит образование зернистых лейкоцитов, главным образом нейтрофильных и эозинофильных. К концу внутриутробного развития кроветворение в печени прекращается.
Тимус – на 7-8-й неделе эпителиальная часть его начинает заселяться стволовыми клетками, которые дифференцируются в лимфоциты тимуса.
Селезёнка – представляет собой универсальный кроветворный орган. Миелопоэз максимального развития достигает на 5-м месяце, после этого начинает преобладать лимфоцитопоэз.
Лимфоузлы – на 9-10-й неделе развития начинается проникновение стволовых клеток крови, из которых на ранних стадиях развития дифференцируются эритроциты, гранулоциты и мегакариоциты. Далее идет дифференцировка на лимфобласты, средние и малые лимфоциты.
Костный мозг – первые гемопоэтические элементы появляются на 12-й неделе развития; в это время основную массу их составляют эритробласты и гранулоциты. Из стволовых клеток формируются все форменные элементы крови, развитие которых происходит экстраваскулярно. Костный мозг – центральный орган, осуществляющий универсальный гемопоэз.
15.Физиологическая регенерация крови, стволовые клетки крови (СКК) и колониеобразующие единицы (КОЕ). Регуляция гемо- и лимфопоэза, роль микроокружения
Стволовая кроветворная клетка (СКК), которая может развиваться в различные виды зрелых клеток. Она способна к самоподдержанию, т. е. производству себе подобных клеток, не обязательно сразу после деления вступающих в дифференцировку.
Классификация стволовых клеток по их способности к дифференциации:

1. Тотипотентные клетки способны формировать все эмбриональные и экстраэмбриональные типы клеток. К ним относятся только оплодотворённый ооцит и бластомеры 2-8 клеточной стадии.
2. Плюрипотентные клетки способны формировать все типы клеток эмбриона. К ним относятся эмбриональные стволовые клетки, первичные половые клетки и клетки эмбриональных карцином.
Колониеобразующая единица (сокр. КОЕ) — это единица, оценивающая количество микробных клеток (бактерий, грибов, вирусов и т. д.) в образце
Гемопоэз =Кроветворение осуществляется в специальных органах. Различают два периода кроветворения: эмбриональное и постнатальное. Эмбриональное кроветворение происходит во время внутриутробного(формируются форм.эл.крови) развития, постнатальное начинается после рождения ребенка(разрушение форменных элементов крови) после рождения и к половому созреванию устанавливается норма по кол-ву.
Микроокружение ?

Мышечные ткани.
1. Общая характеристика и гистогенетическая классификация мышечных
тканей. Понятие о структурной и функциональной единице.
Будучи очень многочисленными (в кардиомиоците их — несколько сотен, в миосимпласте — около 1400), миофибриллы
–расположены параллельно друг другу вдоль длинной оси волокна или клетки,
–занимают значительную часть их объема:
40% в кардиомиоцитах и 70% в миосимпластах скелетных мышц,
– и при этом, видимо, имеют ту же длину,
что миосимпласт или клетка.
б) Поперечная исчерченность. Кроме того,
миофибриллы
– обладают поперечной исчерченностью благодаря регулярному чередованию светлых полос (I- дисков) и темных полос
(А-дисков) с периодом (в расслабленном
состоянии) 2,3 мкм;
– причем, во всех миофибриллах положение этих полос совпадает, отчего поперечная исчерченность наблюдается также на уровне миосимпласта (мышечного
волокна) или клетки (кардиомиоцита).
в) Миофиламенты.
I. Посередине каждого I-диска имеется темная Z-линия (или телофрагма), и участок миофибриллы между соседними Z-линиями называется саркомером.
II. В пределах каждого саркомера миофибрилла состоит из нескольких тысяч миофиламентов двух типов: тонких (актиновых)
и толстых (миозиновых) — в соотношении
4 к 1.
III. Они тоже расположены параллельно
оси миофибриллы, но, как видно, по своей длине и толщине на несколько порядков ее
(мио фибриллы) меньше.
Действительно, на протяжении миофибриллы кардиомиоцита насчитывается несколько десятков саркомеров, а на протяжении фибриллы скелетной мышцы — сотни и
тысячи саркомеров. Длина же любой миофиламенты еще меньше, чем протяженность покоящегося саркомера (2,3 мкм). 4. От структуры саркомера – к поперечной
исчерченности и сокращению.
а) В покое
–периферические части саркомера заняты только тонкими миофиламентами,
–самая центральная часть — только толстыми,
–а в промежуточных частях тонкие и толстые миофиламенты перекрываются.
б) Такая организация саркомера и обусловливает,
–во-первых, наличие в нем более светлых и более темных участков и, в конечном счете, поперечную исчерченность миофибрилл, кардиомиоцитов и миосимпластов;
–а во-вторых, возможность сокращения
длины всех этих структур разного уровня
(саркомеров, миофибрилл, клетки или
мышечного волокна), а значит, и мышцы в целом — за счет более глубокого перекрывания тонких и толстых миофиламентов в саркомерах.
Позже в этой теме мы еще вернемся к саркомерной структуре миофибрилл и рассмотрим ее более детально.
11.1.1.3. Гладкие (неисчерченные) мышечные
ткани
1. Происхождение и иннервация
а) Гладкая мышечная ткань сосудов и внутренних органов развивается (как и ткани внутренней среды организма) из мезенхимы.
А мышечная ткань радужки глаза имеет нейральное происхождение: образуется из клеток
нейрального зачатка в стенке глазного бокала.
Нередко этим различием пренебрегают и
используют единый термин: «гладкая мышечная ткань» (без указания ее локализации).
Так же поступим и мы в последующем изложении.
б) Иннервируется гладкая мышечная
ткань вегетативной нервной системой и потому не может напрямую управляться волей
человека (хотя косвенное влияние вполне
возможно).
в) Сокращения данной ткани — значительно более медленные, но и более продолжительные, чем у поперечнополосатых тканей.
2. Миоциты и их сократительные структуры
а) Образована ткань гладкими миоцитами — клетками веретеновидной или (реже)
звездчатой формы.
б) Гладкие миоциты тоже содержат тонкие
и (в «разобранном» состоянии) толстые миофиламенты. Но объединение миофиламентов
в миофибриллы происходит лишь во время сокращения. Эти временные миофибриллы лишены регулярной организации. Поэтому ни у
них, ни у клеток в целом нет поперечной исчерченности. Данный факт и отражается термином «гладкие» в названии клеток и тканей.
Структурно-функциональной единицей мышечного волокна является миофибрилла. Каждое мышечное волокно может содержать несколько миофибрилл, их количество зависит от размера волокна. Миофибриллы состоят из миофиламентов, которые являются главным сократительным элементом поперечнополосатых мышц.
2. Общие морфо-биохимические признаки мышечных тканей.
Общие свойства мышечных тканей
Несмотря на различие строения мышечных тканей, можно указать следующие общие моменты.
1. Принцип мышечного сокращения
а) Во всех этих тканях принцип сокращения — один и тот же: все большее перекрывание областей локализации толстых и толстых
миофиламентов путем встречного взаимного
скольжения последних друг относительно друга. Все большее перекрывание указанных областей ведет к сближению соседних Z-линий,
т.е. к уменьшению длины каждого саркомера
(постоянного или временного), а значит, длины и более крупных мышечных структур (миофибрилл и т.д.).
б) При этом встречное перемещение толстых и тонких миофиламентов обеспечивается
за счет тянущей силы многочисленных мостиков, попеременно замыкающихся и размыкающихся между соседними миофиламентами.
2. Участие ионов Са2+. Для протекания вышеуказанного процесса необходимо повышение
концентрации ионов Са2+ в цитоплазме (саркоплазме), что и происходит в ответ на нервное воздействие.
3. Энергообеспечение
а) Митохондрии. Для энергетического обеспечения сокращения мышечные клетки и волокна, как правило, содержат много митохондрий.
б) Трофические включения. Кроме того, мышечные клетки и волокна в большей или
меньшей степени способны создавать запасы
углеводов в виде гранул гликогена и запасы жиров в виде липидных капель.
в) АТФ. Непосредственным источником
энергии при сокращении миофибрилл является АТФ (аденозинтрифосфат). АТФ
–образуется (из АДФ и фосфата) за счет энергии распада веществ (в цитозоле и митохондриях)
–и разрушается (до АДФ и фосфата) в
процессе сокращения, высвобождая при этом энергию, благодаря АТФазной активности миозиновых (толстых) миофиламентов.
г) Креатинфосфат. В скелетной и сердечной мышечных тканях, помимо АТФ, функ цию аккумулятора энергии может выполнять
еще одно вещество — креатинфосфат. Оно
–образуется (из креатина и фосфата) при избытке АТФ
–и распадается (до креатина и фосфата)
при недостатке АТФ, пополняя за счет

своей энергии запасы АТФ.
4. Базальная мембрана. Каждое волокно поперечнополосатых мышечных тканей (скелетной и сердечной) и каждый миоцит гладкой
мышечной ткани покрыты базальной мембраной.
В связи с этим следует упомянуть термин
«сарколемма», под которым понимают:
– одни авторы — комплекс плазмолеммы
(мышечного волокна или клетки) и покрывающей ее базальной мембраны,
– другие авторы — только плазмолемму волокна или клетки.
Теперь более подробно рассмотрим каждый вид мышечных тканей.
3. Развитие, морфологическая и функциональная характеристики, скелетной
мышечной ткани.
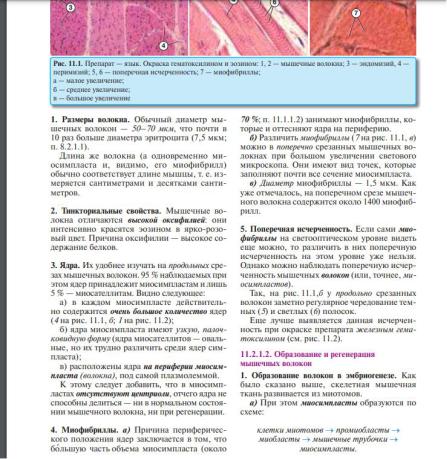
4. Ультраструктура саркоплазмы скелетного мышечного волокна. Типы
мышечных волокон, их иннервация.
В отношении миосимпластов вместо термина «цитоплазма» используется термин «саркоплазма»
(греч. sarcos — мясо).
**** Саркоплазма, цитоплазма гладко-мышечных клеток, поперечнополосатых и сердечных мышечных волокон. В состав матрикса, или основного вещества, С. входят гликолетические ферменты и другие глобулярные белки (например, миоглобин), соли и полифосфаты, а также гликоген, исчезающий в ходе мышечного сокращения. С. окружает ядра и заполняет пространство между миофибриллами; в ней находятся рибосомы, митохондрии (саркосомы) и сложная система ограниченных мембранами пузырьков, трубочек и цистерн, объединённых в непрерывную сеть, называемую саркоплазматической. Последняя делится на 2 части: одна ориентирована вдоль миофибрилл и равноценна эндоплазматической сети в клетках др. типов; другая часть ориентирована поперёк мышечного волокна и образует Т-систему — структуру, приспособленную для проведения импульсов с поверхности в глубь мышечного волокна, переходящую в некоторых местах в сарколемму. Саркоплазматическая сеть вероятно передаёт возбуждающие импульсы внутри волокна и, кроме того, содержит фактор расслабления, подавляющий активность фермента аденозинтрифосфатазы. Количество С. в различных поперечнополосатых волокнах неодинаково: в белых волокнах содержится мало С., в красных — много.
Иннервация: Соматическая нервная система (произвольная); один двигательный нейрон (тело в ЦНС); осуществляет возбуждение. Двигательную (эфферентную) иннервацию скелетные мышцы туловища и конечностей получают от мотонейронов передних рогов спинного мозга, а мышцы лица и головы - от двигательных нейронов определенных черепных нервов. При этом к каждому мышечному волокну подходит или ответвление от аксона мотонейрона, или же весь аксон. В
мышцах, обеспечивающих тонкие координированные движения (мышцы кистей, предплечий, шеи), каждое мышечное волокно иннервируется одним мотонейроном. В мышцах, обеспечивающих преимущественно поддержание позы, десятки и даже сотни мышечных волокон получают двигательную иннервацию от одного мотонейрона, посредством разветвления его аксона.
Двигательное нервное волокно, подойдя к мышечному волокну, проникает под эндомизий и базальную пластинку и распадается на терминали, которые вместе с прилежащим специфическим участком миосимпласта образуют аксо-мышечный синапс или моторную бляшку. Под влиянием нервного импульса волна деполяризации с нервного окончания передается на плазмолемму миосимпласта, распространяется далее по Т-канальцам и в области триад передается на терминальные цистерны саркоплазматической сети, обуславливая выход ионов кальция и начало процесса сокращения мышечного волокна.
Типы мышечных волокон:
1. Красные мышечные волокна (медленного
типа)
а) В соответствии со вторым своим названием, красные волокна способны к не очень
интенсивной, но длительной работе. Классический пример такой работы — стайерский
бег (т. е. бег на большую дистанцию).
б) Энергию красные волокна получают за
счет аэробного (окислительного) распада энергетических субстратов — глюкозы, жирных
кислот и т. д.
в) Для создания резерва кислорода (необходимого для окисления веществ) волокна
содержат миоглобин. Это белок, подобный гемоглобину (только имеющий не четыре субъединицы, а лишь одну) и тоже способный связывать О2.
В состав миоглобина, как и в состав Hb,
входит гем. Благодаря пигментным свойствам
последнего, волокна имеют красный цвет (что
и отражено в их названии).
г) Поскольку при окислительном распаде глюкозы образуется большое количество АТФ (36 молекул на 1 молекулу глюкозы), нет
необходимости создавать в состоянии покоя
большие запасы гликогена — резервной формы глюкозы. Иными словами, в волокнах
имеется гликоген, но его запасы не очень велики.
д) Зато многочисленны липидные включения
и высока активность ферментов окисления, в
т. ч. сукцинатдегидрогеназы (СДГ).
СДГ содержится в митохондриях и является одним из ферментов цикла Кребса —
метаболического пути, которым завершается окислительный распад большинства энергетических субстратов (в т. ч. глюкозы и жирных кислот).
е) Наконец, скорость распада АТФ (АТФазная активность) — относительно небольшая.
Действительно, в мышечных волокнах распад АТФ происходит, в первую очередь, при сокращении (за счет АТФазной активности миозиновых головок; пп. 11.1.2 и 11.2.2.4).
Поэтому скорость распада АТФ показывает,
с какой скоростью может совершаться работа.
В случае красных мышечных волокон эта скорость, как известно, не очень велика. 2. Белые мышечные волокна (быстрого типа).
Все перечисляемые ниже характеристики имеют для белых волокон, по сравнению с красными, фактически противоположный знак.
а) Так, белые волокна способны к интенсивной, но кратковременной работе, т. е. работе взрывного типа. Пример такой работы — спринтерский бег (бег на короткую дистанцию).
б) Основным источником является анаэробный (не требующего О2) распад гликогена
или глюкозы до молочной кислоты. в) Раз О2 почти не используется, то не нужен и миоглобин. Содержание последнего в
белых волокнах — низкое. Этим, в частности,
обусловлен светлый цвет волокон.
г) По той же причине содержание гликогена, напротив, высокое.
Дело в том, что при анаэробном распаде глюкозы выход АТФ очень невелик (лишь 2
молекулы на 1 молекулу глюкозы). Поэтому
для выполнения работы необходим достаточный резерв энергетического субстрата — таковым и является гликоген.
д) Все реакции анаэробного распада гликогена локализуются в цитозоле (гиалоплазме);
митохондрии в этом не участвуют. Соответственно, в белых волокнах — низкая активность митохондриальных ферментов, и в т. ч. СДГ.
е) АТФазная же активность — существенно выше, чем в красных волокнах. Это обеспечивает высокую интенсивность выполняемой работы.
В кратком виде вышеперечисленные особенности двух типов мышечных волокон сведены

в табл. 11.1.
5. Сократительный аппарат скелетного мышечного волокна. Биохимический
состав, строение миофибриллы. Механизм мышечного сокращения.

женными миофибриллами (2) и оттесненным к периферии ядром (1).
В каждой миофибрилле (2) закономерно чередуются
– светлые полосы, или I-диски (изотропные),
шириной (в покое) 0,8 мкм,
– и темные полосы — А-диски (анизотропные), шириной 1,5 мкм.
Во всех миофибриллах мышечного волокна соответствующие полосы оказываются на одном уровне.
2. Саркомер. На двух других микрофотографиях хорошо просматривается структура саркомера.
В частности, посередине каждого I-диска
отчетливо видна Z-линия, или телофрагма.
Саркомер же, как мы знаем, — это участок миофибриллы между соседними Z-линиями.
Следовательно, саркомер включает два полудиска I (прилегающие к соседним Z-линиям)
и находящийся между ними диск А.
Учитывая вышеприведенные размеры I- и
А-дисков, нетрудно определить, что в покое длина саркомера, действительно, составляет
2,3 мкм, как это уже тоже отмечалось ранее.
3. Структура диска А. Диск А тоже неоднороден:
посередине его находится относительно более светлая Н-зона (шириной в покое 0,5 мкм), а в ее центре — М-линия, или мезофрагма.
Таким образом, наиболее темными отделами саркомера являются периферические
участки А-диска (которые мы будем обозначать как темные части А-диска). Следовательно, в пределах одного саркомера чередуются
следующие элементы:
Z-линия
I-полудиск
темная часть диска А Н-зона диска А и М-линия темная часть диска А
I-полудиск
Z-линия Миофибрилла:
Миофибриллы: организация миофиламентов в саркомере
Вышеизложенный вид саркомеров на микрофотографиях обусловлен их внутренней структурой (рис. 11.8): в состав саркомера
(и миофибриллы в целом) входят миофиламенты двух типов и опорные элементы, причем все эти компоненты имеют строго определенное положение.
1. Телофрагма и тонкие миофиламенты
а) Телофрагма (видимая как Z-линия) — это
сетчатая пластинка из D-актинина (не путать с
актином!) и некоторых других белков, расположенная поперек миофибриллы. Она служит местом прикрепления тонких миофиламентов.
б) Тонкие, или актиновые, миофиламенты (1)
образованы глобулярным белком актином.
I. Примерно 350 молекул последнего объединяются в двойную спираль.
II. Кроме того, с данной спиралью связаны
еще два белка (по 50 молекул): глобулярный белок тропонин и фибриллярный белок тропомиозин.
Именно регулярное присутствие этих дополнительных белков в указанном соотношении является, видимо, тем признаком,
который отличает тонкие миофиламенты от
микрофиламентов, тоже образованных актином и являющихся элементами цитоскелета III. Функциональная же роль тропонина и
тропомиозина состоит в том, что они влияют на взаимодействие актина с толстыми миофиламентами. А именно: в состоянии покоя эти белки блокируют активные центры актина, что исключает взаимодействие миофиламентов.
в) Крепление тонких миофиламентов. Тонкие миофиламенты прикрепляются к телофрагме с обеих ее сторон.
Таким образом, в каждом саркомере — две группы актиновых миофиламентов, идущих от
соседних телофрагм навстречу друг другу. В покое между их концами остается промежуток,
соответствующий Н-зоне.
Всего в саркомере — примерно 5600 тонких миофиламентов.
2. Толстые миофиламенты и мезофрагма а) Толстые (миозиновые) миофиламенты (2)
образованы белком миозином. Молекула последнего состоит из нескольких пептидных цепей и включает длинную палочковидную часть (стержень) и двойную «головку».
В толстом миофиламенте — примерно 300
молекул миозина. Причем их стержни плотно упакованы в толстом миофиламенте, а головки выступают наружу и при сокращении
участвуют во взаимодействии с тонкими миофиламентами.
б) Крепление толстых миофиламентов.
I. Толстые миофиламенты крепятся своей
срединной частью к мезофрагме (образованной М-белком). Они тоже (как и тонкие миофиламенты) ориентированы вдоль длинной
оси миофибриллы.
II. При этом каждая толстая миофиламента доходит своими концами до краев А-диска. Иными словами, длина толстых миофиламентов равна ширине темного (А-) диска,
и само существование этого темного диска
обусловлено присутствием здесь толстых миофиламентов.
III. От толстых миофиламентов по всей их
длине отходят нити из белка титина, прикрепляющиеся к телофрагме. Они предохраняют мышечное волокно от перерастяжения.
IV. Всего в саркомере — около 1400 толстых
миофиламентов, что вчетверо меньше общего
количества тонких миофиламентов.
3. Взаимное расположение миофиламентов
а) Резюме. Из сказанного вытекает следующий состав различных участков саркомера:
1)в пределах Н-зоны темного (А-) диска содержатся только толстые миофиламенты,
2)в темных областях того же (А-) диска — и
тонкие, и толстые миофиламенты (лежащие параллельно друг другу), 3) а в пределах светлого (I-) диска — только
тонкие миофиламенты.
б) Гексагональная упаковка. В области перекрывания толстые и тонкие миофиламенты
расположены гексагональным образом, причем так, что вокруг каждого толстого миофиламента находятся 6 тонких, а вокруг каждого
тонкого — 3 толстые.
Отсюда следует, что, если учитывать тонкие
миофиламенты лишь одной половины саркомера, число этих миофиламентов вдвое больше, чем толстых. С учетом же и второй группы
тонких миофиламентов, последних оказывается уже вчетверо больше, чем толстых (что и было отмечено выше).
4. Дополнительные опорные структуры. Такая
упорядоченность расположения миофиламентов в миофибрилле и миофибрилл в миосимпласте поддерживается с помощью ряда
опорных структур.
а) Промежуточные филаменты (п. 3.4.2) из белка десмина связывают
–соседние телофрагмы миофибриллы,
–телофрагмы и мезофрагмы соседних миофибрилл,
–а также миофибриллы с мембранными структурами миосимпласта.
б) Костамеры — представляют собой кольца из белка винкулина, которые расположены под плазмолеммой и прикрепляют к ней
I-диски подлежащих миофибрилл.
Сокращение а) Механизм. При возбуждении мышечного
волокна в сарколемме значительно возрастает содержание ионов Са2+ (п. 11.2.2.1). Это влечет цепочку следующих событий.
I. Mеняется конфигурация комплексов тропонин–тропомиозин, в результате чего освобождаются центры актина.
II. C последними связываются миозиновые
головки — образуются мостики между тонкими и толстыми миофиламентами. Одновременно АДФ и фосфат вытесняются актином
из связи с миозиновыми головками.
III. Hапряженная конформация миозиновых головок создает силу, тянущую миофиламенты навстречу друг другу. Происходит их
взаимное перемещение на некоторое расстояние — так, что миозиновые головки переходят в менее напряженное состояние.
IV. Головки связывают новые молекулы АТФ — и только это приводит к размыканию
мостиков (АТФ вытесняет актин из комплексов с миозиновыми головками). V. АТФ распадается (до АДФ и фосфата),
что опять переводит головки в энергизованное состояние, т. е. делает их способными вступить в новый цикл.
б) Изменения саркомеров. Циклы замыкания и размыкания мостиков (стадии II-V описанного механизма) повторяются много раз,
отчего тонкие миофиламенты все глубже вдвигаются между толстыми. В итоге в саркомерах миофибрилл I-диски и относительно светлая (Н-) зона А-диска становятся тоньше, а
темные части А-диска — шире.
Общая ширина А-дисков, очевидно, не меняется: она определяется постоянной длиной толстых миофиламентов.
За счет же укорочения I-полудисков саркомеры, а с ними и мышца в целом тоже укорачиваются.
в) Максимальное сокращение достигается
тогда, когда I-полудиски полностью исчезают. При этом концы толстых миофиламентов начинают упираться в телофрагмы. Поэтому дальнейшее сокращение невозможно.
Учитывая исходную ширину I-дисков
(0,8 мкм) и постоянную ширину А-дисков
(1,5 мкм), нетрудно найти, что при максимальном сокращении длина мышцы уменьшается примерно на 35 %.
Типы мышечных волокон: Красные и белые мышечные волокна По своим физиологическим возможностям и
обусловливающим их биохимическим свойствам мышечные волокна делятся на несколько типов:
– красные мышечные волокна (волокна I-го,
или медленного, типа);
–волокна промежуточного типа;
–белые мышечные волокна (волокна II-го,
или быстрого, типа).
Причем эти волокна в том или ином соотношении содержатся в одной и той же мышце. А
тип мышечного волокна определяется, видимо,
типом иннервирующего его мотонейрона.
6. Скелетная мышца как орган: строение, васкуляризация, иннервация,
регенерация, связь мышцы с сухожилием.
Скелетная мышечная ткань образует скелетные мышцы. Эти мышцы составляют
25–50 % от общей массы тела и иннервируются соматической нервной системой, отчего их сокращением можно произвольно управлять.
II. Развивается скелетная мышечная ткань
из миотомов. III. Основной элемент ткани — мышечные
волокна. Каждое волокно включает
– миосимпласт — очень длинную цилиндрическую структуру со множеством ядер
(п. 2.1.1.2), которая занимает практически все волокно и способна к сокращению,
–лежащие в углублениях симпласта миосателлитоциты (миосателлиты) — мелкие одноядерные клетки, которые играют роль камбия,
–а также базальную мембрану, окружающую
симпласт вместе с миосателлитами.
В отношении миосимпластов вместо термина «цитоплазма» используется термин «саркоплазма»
(греч. sarcos — мясо).
б) I. Сердечная мышечная ткань образует
мышечную оболочку сердца — миокард, в связи с чем иннервируется вегетативной нервной
системой.
II. Развивается эта ткань из миоэпикардиальной пластинки (находящейся в составе висцерального листка спланхнотома).
III. Состоит же она из клеток — кардиомиоцитов, которые имеют цилиндрическую форму и, не сливаясь, объединяются друг с другом
(конец в конец) в функциональные волокна.
2. Сопоставление волокон. Из сказанного следует, что между волокнами данных тканей существует принципиальная разница:
–в скелетной мышечной ткани это (не считая миосателлитов) истинные волокна — симпласты,
–тогда как в сердечной мышечной ткани —
«только» функциональные, которые разделены по длине на отдельные клетки.
3. Сократительные элементы в поперечнополосатых тканях
а) Миофибриллы. Сократительными элементами в обеих тканях являются миофибриллы — длинные тяжеобразные органеллы. Будучи очень многочисленными (в кардиомиоците их — несколько сотен, в миосимпласте — около 1400), миофибриллы
–расположены параллельно друг другу вдоль длинной оси волокна или клетки,
–занимают значительную часть их объема:
40% в кардиомиоцитах и 70% в миосимпластах скелетных мышц,
– и при этом, видимо, имеют ту же длину,
что миосимпласт или клетка.
б) Поперечная исчерченность. Кроме того,
миофибриллы
– обладают поперечной исчерченностью благодаря регулярному чередованию светлых полос (I- дисков) и темных полос
(А-дисков) с периодом (в расслабленном
состоянии) 2,3 мкм;
– причем, во всех миофибриллах положение этих полос совпадает, отчего поперечная исчерченность наблюдается также на уровне миосимпласта (мышечного
волокна) или клетки (кардиомиоцита).
в) Миофиламенты.
I. Посередине каждого I-диска имеется темная Z-линия (или телофрагма), и участок миофибриллы между соседними Z-линиями называется саркомером.
II. В пределах каждого саркомера миофибрилла состоит из нескольких тысяч миофиламентов двух типов: тонких (актиновых)
и толстых (миозиновых) — в соотношении
4 к 1.
III. Они тоже расположены параллельно
оси миофибриллы, но, как видно, по своей длине и толщине на несколько порядков ее
(мио фибриллы) меньше.
Действительно, на протяжении миофибриллы кардиомиоцита насчитывается несколько десятков саркомеров, а на протяжении фибриллы скелетной мышцы — сотни и
тысячи саркомеров. Длина же любой миофиламенты еще меньше, чем протяженность покоящегося саркомера (2,3 мкм). От структуры саркомера – к поперечной
исчерченности и сокращению.
а) В покое
–периферические части саркомера заняты только тонкими миофиламентами,
–самая центральная часть — только толстыми,
–а в промежуточных частях тонкие и толстые миофиламенты перекрываются. б) Такая организация саркомера и обусловливает,
–во-первых, наличие в нем более светлых и более темных участков и, в конечном счете, поперечную исчерченность миофибрилл, кардиомиоцитов и миосимпластов;
–а во-вторых, возможность сокращения
длины всех этих структур разного уровня
(саркомеров, миофибрилл, клетки или
мышечного волокна), а значит, и мышцы в целом — за счет более глубокого перекрывания тонких и толстых миофиламентов в саркомерах.
Позже в этой теме мы еще вернемся к саркомерной структуре миофибрилл и рассмотрим ее более детально.


Связь мышцы с сухожилием
Мышечные волокна кончаются там, где мышца переходит в сухожилие. Здесь они контактируют с пучками коллагеновых волокон сухожилия.
В области контакта коллагеновые волокна проникают в узкие впячивания сарколеммы на конце мышечного волокна и прикрепляются к базальной мембране — наружному слою сарколеммы.
7. Регенерация скелетной мышечной ткани, значение миосателлитоцитов.
Регенерация в 6 вопросе.
****миосателлитоциты - это «бездействующие миобласты», способные «повторять эмбриональное развитие» при восстановлении поврежденного мышечного волокна. Третья его гипотеза подразумевает, что это «блуждающие клетки», которые способны мигрировать через

сарколемму и встраиваться в состав мышечного волокна.
8. Сердечная мышечная ткань: источник развития. Ультраструктурная
организация рабочего кардиомиоцита. Вставочный диск.
Строение типичных кардиомиоцитов
1. Органеллы кардиомиоцитов (рис. 11.12)
а) I. Миофибриллы (1) имеют такую же организацию, как и в скелетной мышечной ткани.
Т. е. они тоже разбиваются Z-линиями на саркомеры, состоящие из светлых I-полудисков
и темных А-дисков.
II. Вспомним: в покое длина саркомера —
2,3 мкм (п. 11.2.2.2), а длина кардиомиоцита — порядка 100 мкм (см. выше). Следова тельно, между соседними вставочными дисками находится более 40 мелких поперечных
черточек — А-дисков.
III. В области вставочных дисков миофибриллы прикрепляются к плазмолемме (2).
IV. И еще одна особенность (уже упоминавшаяся раньше): по сравнению со скелетной мышечной тканью, относительное содержание миофибрилл — меньше: на них приходится всего 40 % объема кардиомиоцитов.
б) Ядра. В клетке присутствует 1–2 ядра —
как правило, полиплоидные. Из-за относительно небольшого содержания миофибрилл ядра
не оттесняются к периферии, а остаются в
центре клетки.
в) Мембранные системы. В типичных кардиомиоцитах, как и в мышечных волокнах
скелетных мышц, имеются специальные мембранные системы:
–Т-трубочки (4) — глубокие впячивания плазмолеммы, идущие вокруг миофибрилл;
–L-система (L-канальцы и терминальные
цистерны) (3) — производное саркоплазматического ретикулума.
г) Наконец, в кардиомиоцитах велико содержание митохондрий (5). 2. Гистохимические особенности
а) Наряду с митохондриями, в кардиомиоцитах много миоглобина и липидных капель.
Гранул же гликогена относительно мало.
Это отражает тот факт, что в кардиомиоцитах реализуется аэробный способ разрушения питательных веществ. В данном отношении кардиомиоциты напоминают красные волокна скелетных мышц.
б) Субстратами окисления служат, в первую очередь, жирные кислоты, а также поступающие из печени продукты их распада — т. н.
кетоновые тела (ацетоацетат и др.). В период интенсивной мышечной деятельности активно утилизируются миокардом также лактат
(поступающий из скелетных мышц) и глюкоза
(высвобождающаяся из печени).
в) Как отмечалось в п. 3.2.4, с возрастом в
кардиомиоцитах накапливается пигмент старения липофусцин — продукт неполного переваривания веществ в телолизосомах.
3. Резюме. Таким образом, сердечная мышечная ткань имеет и выраженные черты сходства со скелетной мышечной тканью, и не менее характерные отличия. Последние кратко
суммированы в табл. 11.2.
9. Сердечная мышечная ткань: источник развития. Проводящая система сердца.
Ультраструктурная организация проводящего кардиомиоцита.
Все в 8 вопросе.
Проводящая система сердца.
В правом предсердии в области устьев полых вен расположен сино-атриальный (СА) узел (КисФляка) — водитель ритма — пейсмекер I порядка. Частота генерируемых им импульсов составляет 60–80 в мин. От СА-узла отходят три пучка (Бахмана, Венкебаха, Тореля). Возбуждение распространяется по миокарду предсердий и достигает атрио-вентрикулярного (АВ) узла (АшофТавара), расположенного в правом предсердии в области межпредсердной перегородки. Частота генерируемых им импульсов 40–50 в мин. Это пейсмекер II порядка.
От него берет начало пучок Гиса, соединяющий предсердия с желудочками. В желудочках он делится на правую и левую ножки пучка Гиса, образует пейсмекер III порядка, генерирует 30–40 имп/мин. Конечные разветвления проводящей системы под эндокардом образуют сеть волокон Пуркинье (20 имп/мин). Следовательно, импульс зарождается в СА-узле, распространяется по сократительному миокарду, проводящей системе и вызывает систолу сердца. Первой сокращается верхушка желудочков, затем основание.
В 19 веке Станиус, используя методику наложения лигатур на различные структуры проводящей системы сердца лягушки, установил степень автоматии разных отделов проводящей системы — градиент автоматии.
I лигатура Станиуса (изолирующая) накладывается на границе между венозным синусом и правым предсердием. После перевязки способность к сокращению остается только у части предсердия, сохранившего связь с венозным синусом. Предсердие и желудочек прекращают сокращения, так как не получают импульсов из венозного синуса. Через некоторое время импульсы начинает генерировать АВ-узел, и сокращения возникают одновременно в предсердиях и желудочке с более редким ритмом.
II лигатура (раздражающая) накладывается по атриовентрикулярной борозде после первой лигатуры при остановившемся сердце. Лигатура раздражает АВ-узел и вызывает его автоматию. В этом случае предсердия и желудочек сокращаются одновременно, но независимо друг от друга.
III лигатуру накладывают на нижнюю треть желудочка, отделяя верхушку. Верхушка не обладает свойством автоматии.
Гаскелл провел аналогичный опыт: сердце лягушки разрезал на части соответственно расположению пейсмекеров и поместил в физиологический раствор. Каждый участок миокарда автоматически сокращался, но с разной частотой: наибольшей обладал СА-узел. Гаскеллом был сформулирован закон градиента сердца:
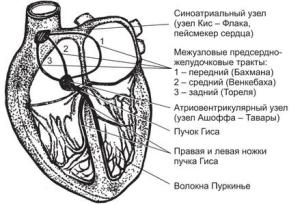
Степень автоматии тем выше, чем ближе расположен участок прово-дящей системы к синоатриальному узлу
чем дальше от ведущей части расположен отдел сердца, тем с меньшей частотой он сокращается.
В АВ-узле возникает некоторая задержка проведения возбуждения на 0,02–0,04 с. Вследствие этого возбуждение доходит до пучка Гиса после того, как предсердия успевают перекачать кровь в желудочки.
Атриовентрикулярная задержка возникает в следствии: Малого диаметра волокон
Множество мелких разветвлений
Наличия синапсов (в других отделах нексусы), что обеспечивает низкую скорость проведения.
Блокирование быстрых повторных импульсов (проведение возбуждения с декрементом)
Скорость распространения возбуждения в миокарде предсердий и желудочков человека составляет 1,0 м/с; в пучке Гиса — 1,5 м/с; волокнах Пуркинье — 3–5 м/с; в АВ-узле — 0,01–0,05 м/с.
Высокая скорость распространения возбуждения в проводящей системе и миокарде способствует синхронному сокращению желудочков, повышает мощность и нагнетательную способность желудочков. Следовательно, проводящая система сердца обеспечивает:
–ритмическую генерацию импульсов,
–последовательность сокращений предсердий и желудочков,
–синхронное сокращение волокон миокарда.
10.Сократительный аппарат кардиомиоцита. Миофибриллы: биохимический
состав, строение. Гистофизиология мышечного сокращения.
Сократительный аппарат сильно развит в сократительных (рабочих) кардиомиоцитах (в особенности, в желудочковых), которых он занимает до 5070% объема клетки. Слабое развитие этого аппарата свойственно проводящим и секреторным кардиомиоцитам (см. ниже). Сократительный аппарат кардиомиоцитов сходен с таковым в скелетных мышечных волокнах и также представлен миофибриллами, обладающими поперечной исчерченностью (средняя длина саркомера равна примерно 2 мкм). Вместе с тем, миофибриллы кардиомиоцитов нередко частично сливаются друг с другом (рис. 13-12), образуя единую структуру, а их сократимые белки биохимически отличаются от таковых в скелетной мышечной ткани. В саркоплазме кардиомиоцитов миофибриллы ориентированы продольно и располагаются по ее периферии, под сарколеммой.
Миофибриллы: Миофибрилла состоит из одинаковых повторяющихся элементов - саркомеров.
Саркомерфункциональная единица миофибриллы, он имеет длину от 1500 до 2300 нм.
Саркомер ограничен с двух сторон Z-дисками, образованные α-актинином.
К Z-дискам присоединены «тонкие» филаменты. Тонкие филаменты гладких мышц образованы F- актином и тропомиозином, а поперечнополосатых - F-актином, тропомиозином и тропонинами Т,Iи С. Диаметр тонких филаментов составляет около 6 нм.
Вцентре саркомера, между «тонкими» филаментами, располагаются «толстые» филаменты. «Толстые» филаменты имеют диаметр около 16нм, они образованы молекулами миозина. На поверхности «толстого» филамента с промежутками в 14 нм располагаются головки миозина, с помощью которых «толстые» филаменты взаимодействуют с актином «тонких» филаментов. В центре «толстых» филаментов на участке в 150 нм миозиновых головок нет. Каждый «тонкий» филамент занимает симметричное положение между тремя толстыми филаментами, а каждый «толстый» филамент симметрично окружен шестью «тонкими» филаментами.
Вскелетной мышечной ткани мышечные волокна выстраивается таким образом, что саркомеры миофибрилл располагаются параллельно. При этом на срезах наблюдается правильное чередование светлых и темных участков, благодаря которым скелетные мышцы называют поперечнополосатыми.
Темный участок – называется диск А(анизотропная зона), он образован «толстыми» нитями миозина. Его размер постоянен.
Центральная область диска А называется зона Н, она выглядит менее плотной, чем остальная его часть. В зоне Н нет «тонких» нитей актина, в отличие от более темной части, которая образована и «толстыми» и «тонкими» нитями. Размер зоны Н уменьшается при сокращении мышцы.
Полоса Мпересекает центральную область диска А, она образована толстыми нитями, в которых миозин не имеет головок. Полоса М имеет длину 150 нм, в не заходят «тонкие» нити актина.
Светлый участок называется диск I(изотропная зона), он образован «тонкими» нитями актина. Размер дискаIуменьшается при сокращении мышцы.
Диск I делит пополам очень плотная и узкая линия Z, которая образована Z-дисками α- актинина.
Гистофизиология мышечного сокращения:

11. Морфологические отличия скелетной и сердечной мышечной ткани.
Морфофункциональная характеристика сократительно-секреторных
кардиомиоцитов.
Особенности строения секреторных кардиомиоцитов. Секреторные кардиомиоциты локализуются в основном в правом предсердии. В отличии от сократительных кардиомиоцитов в цитоплазме этих клеток хорошо развит секреторный аппарат: гранулярная эндоплазматическая сеть и комплекс Гольджи, и обнаруживаются многочисленные электронно-плотные секреторные гранулы. Эти гранулы содержат пептидный гормон – натрийуретический фактор (кардиодилатин). Этот гормон оказывает различные эффекты: усиливает секрецию натрия почками, расслабляет
гладкие миоциты стенки артерий, подавляет секрецию гормонов, вызывающих гипертензию (альдостерона и вазопрессина). Всё это ведёт к увеличению диуреза и просвета артерий, снижению объёма циркулирующей жидкости и в результате – к снижению артериального давления.
Сократительный кардиомиоцит имеет вытянутую цилиндрическую слабоотростчатую форму. Крупное светлое ядро кардиомиоцита находится в центре клетки. Многие клетки имеют два ядра и являются полиплоидными.
12. Гладкая мышечная ткань. Источник развития. Понятие о структурной и
функциональной единицах гладкой мышечной ткани.
Происхождение. Гладкая мышечная ткань
образована гладкими миоцитами. Последние
(кроме миоцитов радужки) развиваются из
мезенхимы (п. 11.1.1.3) по следующей схеме:
мезенхимная стволовая клетка o
гладкий промиобласт o гладкий миобласт o
малодифференцированный гладкий миоцит o
зрелый гладкий миоцит.
2. Гладкие миоциты (рис. 11.13, а и б)
а) Общая характеристика. Гладкие миоциты (1) имеют веретеновидную или (реже)
звезд чатую форму, лишены поперечной исчерченности и содержат лишь по одному палочковидному ядру (2), расположенному в
центре клетки.
б) Окружение. Каждая клетка окружена почти со всех сторон (кроме участков межклеточных контактов) вначале — базальной мембраной (5), а затем — узкой прослойкой рыхлой
соединительной ткани — эндомизием (6).
в) Образование пучков и комплексов. Гладкие
миоциты чаще всего не располагаются поодиночке, а объединяются в более или менее обширные пучки или даже пласты.
Структурно-функциональная единица гладкой мышечной ткани-гладкий миоцит.

13. Гладкий миоцит: ультраструктурная организация саркопламы, особенности
строения плазмолеммы.
Мембранные системы:


14.Сократительный аппарат гладкой мышечной клетки. Гистофизиология
мышечного сокращения. Опорный аппарат гладкого миоцита.
Процесс сокращения
а) Поступление ионов Са2+. Под влиянием
нервного импульса из внешней среды в клетку тем или иным способом (с помощью каве ол или через Ca2+ -каналы) начинают поступать ионы Ca2+.
Это происходит значительно медленней,
чем выход Ca2+ из цистерн в поперечнополосатых мышечных тканях. Поэтому сокращения гладкой мускулатуры развиваются не так
быстро, как в тех тканях.
б) Фосфорилирование миозина. Еще одно отличие от тех же тканей состоит в том, что в
гладких миоцитах ионы Ca2+ влияют на состояние не тонких, а толстых миофиламентов. Причем это происходит опосредованным
способом, а именно: ионы Ca2+, связавшись с
белком кальмодулином, активируют миозинкиназу (более точно — киназу легких цепей миозина), которая фосфорилирует молекулы миозина.
В итоге миозин начинает объединяться в
толстые миофиламенты, а последние — взаимодействовать с тонкими миофиламентами.
в) Взаимодействие миофиламентов. Толстые миофиламенты внедряются между тонкими — образуются временные миофибриллы.
Далее, как обычно, миофиламенты перемещаются навстречу друг другу (за счет образования и разрыва мостиков и гидролиза АТФ).
Врезультате плотные тельца сближаются, что и означает сокращение миоцита.
Всокращенном состоянии гладкие миоциты могут пребывать достаточно долго без заметного утомления. Это объясняется тем, что
часть миозиновых мостиков сохраняется и
после дефосфорилирования миозина.
г) Выход из сокращения совершается тоже
медленно. Его инициирует удаление ионов
Ca2+ из клетки Ca2+-насосами.
После этого начинает преобладать активность миозинфосфатазы (точнее, фосфатазы легких цепей миозина). Происходит дефосфорилирование миозина. Но и далее,
как уже было сказано, еще какое-то время
могут сохраняться некоторые миозиновые
мостики.
Тем не менее со временем толстые миофиламенты распадаются на фрагменты или даже
на молекулы миозина. Клетка возвращается в
расслабленное состояние.
Опорный аппарат гладкого миоцита представлен его сарколеммой, базальной мембраной, системой элементов цитоскелета и связанных с ними плотных телец. Плотные тельца – овальные или веретеновидные структуры, лежащие вдоль длинной оси миоцита свободно в его саркоплазме или связанные с внутренней поверхностью сарколеммы.
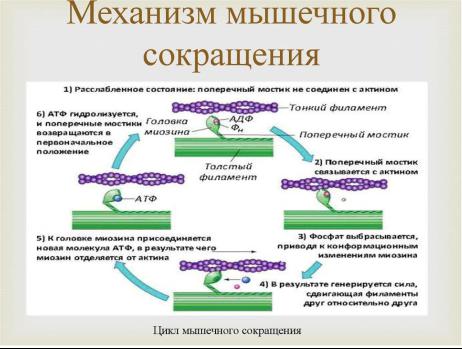
Гистофизиология мышечного сокращения:
15. Мионейральная ткань. Миоидные клети и моэпителиальные клетки.
Источник развития, строение и функция.
1)Миоидные клетки:
1.Источник развития – нейроэктодерма;
2.Форма веретеновидная;
3.В цитоплазме содержатся тонкие актиновые миофиламенты;
4.Толстые миозиновые миофиламенты формируются при инициации мышечного сокращения;
5.Локализация: мышца суживающая и расширяющая зрачок.
Мионейральная ткань обеспечивает изменение размеров зрачка, а миоэпителиальная ткань способствует выведению секрета из желез. Двигательные процессы в организме разнообразны, но основой их является сокращение миофибрилл - специальных органелл движения. Мышечные ткани нейроглиального происхождения. Это мионейральная ткань, которая встречается в радужной оболочке и ресничном теле глазного яблока.
Миоидные клетки – сократимые элементы немышечных тканей
Миоэпителиальные клетки
Миофибробласты
Миоидные клетки стенки извитых семенных канальцев
2)Миоэпителиальные клетки имеют звездчатую форму и также известны как корзинчатые клетки. Они лежат между базальной мембраной и железистым эпителием. Каждая клетка состоит из клеточного тела, от которого расходятся 4-8 отростков, охватывающих секреторную единицу. Миоэпителиальные клетки обладают сократительной функцией. Развивается из эктодермы.( одержащая миофибриллы и способная к

сокращению. М.к. окружают секреторные отделы экзокринных желез: молочных, потовых, слюнных, слезных, способствуя выведению секрета в просвет протока желез.)
Нервная ткань.
1. Общая характеристика нервной ткани. Эмбриональные источники развития и
гистогенез нервной ткани.
Гистогенез
Размножение нервных клеток происходит главным образом в период эмбрионального развития. Вначале нервная трубка состоит из 1 слоя клеток, которые размножаются митозом, что приводит к увеличению количества слоев.
Первичная нервная трубка в спинальном отделе рано делится на три слоя:
1) самый внутренний эпендимный слой, содержащий зачатковые клетки
– эпендимоциты (выстилают спинно-мозговой канал, мозговые желудочки).
2) промежуточная зона (мантийный или плащевой слой), куда мигрируют пролиферирующие клетки из эпендимного слоя; клетки дифференцируится в 2-х направлениях:
1.Нейробласты утрачивают способность к делению и в дальнейшем дифференцируются в нейроны (нейроциты).
2.Глиобласты продолжают делиться и дают начало астроцитам и олигодендроцитам
Способность к делению не утрачивают полностью и зрелые астроциты, и олигодендроциты. Новообразование нейронов прекращается в раннем постнатальном периоде. Из клеток плащевого слоя образуются серое вещество спинного и часть серого вещества головного мозга.
3) наружный слой – краевая вуаль, который в зрелом мозге содержит миелиновые волокна – отростки 2-х предыдущих слоев и макроглию и дает начало белому веществу.
Функции:
1)Регулирует работу всех тканей и органов
2)Обеспечивает связь организма с внешней средой
3)Восприятие различных раздражений и трансформация их в нервные импульсы
4) Проведение нервных импульсов, их обработка и передача на рабочие органы
Нервная ткань состоит из нервных клеток (нейронов или нейроцитов) и нейроглии. Нейроглия – совокупность клеток нервной ткани. Нейроглия осуществляет трофическую, разграничительную, секреторную и защитную функции.
Нейроны - структурные единицы нервной системы. Состоят из тела (перихориона) и отростка (аксона или дендрита).
Аксон – длинный, неветвящийся отросток, приспособленный для проведения возбуждения от тела нейрона к исполнительному органу.
Дендриты – короткие, сильно ветвящиеся отростки, проводят импульс к телу нервной клетки.
Функция нейронов: воспринимают раздражение, преобразуют их в импульсы и проводят их.
2. Структурные компоненты нервной ткани: нейроциты, нейроглия.

Нервная ткань состоит из:
Нервных клеток (нейроны, нейроциты) — основные структурные компоненты нервной ткани, выполняющие специфическую функцию.
Нейроглии, которая обеспечивает существование и функционирование нервных клеток, осуществляя опорную, трофическую, разграничительную, секреторную и защитную функции.
3. Особенности строения нейрона (нейроцита). Строение тела нейрона(перикариона).
–ядро (1), причем в ядре преобладает эухроматин;
–хорошо развитую гранулярную ЭПС (2),
сетчатый аппарат Гольджи (3), митохондрии (4), лизосомы и т. д.
Преобладание эухроматина и высокое развитие гранулярной ЭПС указывают на то, что в нейронах интенсивно синтезируются РНК и белки.
б) Вместе с тем нейроны отличаются характерным строением: кроме тела (перикариона),
у них есть то или иное количество отростков.
Длина последних значительно варьирует — от нескольких микрометров до 1–1,5 м.
По своей функциональной роли отростки
подразделяются на два вида:
–дендриты (5) — проводят импульсы к телу нейрона;
–аксон, или нейрит (он всегда один) (6) —
проводит импульсы от тела нейрона.
в) В свою очередь, к телу нейрона могут
подходить аксоны многих других нейронов,
образуя синапсы (7) с самим телом (перикарионом) или синапсы (8) с отходящими от него
дендритами.
В нейроците есть отросток и перикарион=тело
тело нейрона без отростков, центр, образование нервной клетки, содержащее ядро, окружённое веществом Ниссля, и осн. клеточные органоиды. В процессе эмбриогенеза на стадии нейробластов из П. формируются отходящие от него дендриты и аксоны. П. выполняет
метаболич. функции, связанные с жизнедеятельностью и ростом нейрона; играет определяющую роль в процессе регенерации аксона.
4. Цитолемма нейрона, её роль в генерации и проведении возбуждения.
Морфофункциональная характеристика ядра нейрона и его органелл.
Проведение возбуждения может осуществляться двумя способами (в зависимости от типа нервного волокна, в составе которого находится отросток нейрона; п. 12.4).
а) В одном случае Na+-каналы содержатся
в плазмолемме на всем протяжении отростка,
и по отростку распространяется непрерывная волна деполяризации и последующей реполяризации плазмолеммы.
б) В другом случае (при сальтаторном,
скачкообразном, механизме) Na+-каналы содержатся в плазмолемме лишь на отдельных участках отростка, а между этими участками сигнал распространяется путем изменения электрического поля внутри отростка (для чего требуется надежная электроизоляция отростка от окружающих тканей).
Дальность проведения сигнала зависит от длины
отростков клетки: она может быть и очень малой, и очень большой. Так, определенные нейроны спинномозговых узлов с помощью своих отростков проводят сигналы от дистальных
отделов конечностей до продолговатого мозга;
у человека это составляет примерно 1,5 м
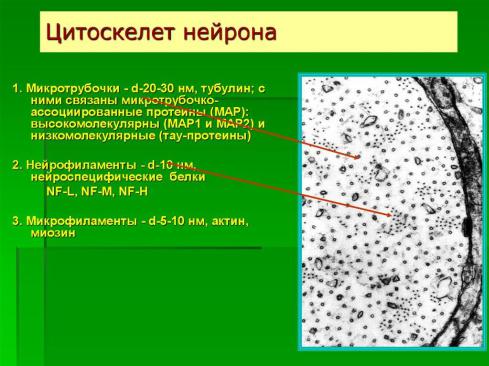
цитолемма: снаружи ограничена мембраной из двойного слоя липидов (билипидный слой). Липиды состоят из гидрофильных головок и гидрофобных хвостов, расположены гидрофобными хвостами друг к другу, образуя гидрофобный слой, который пропускает только жирорастворимые вещества (напр. кислород и углекислый газ). На мембране находятся белки: на поверхности (в форме глобул), на которых можно наблюдать наросты полисахаридов (гликокаликс), благодаря которым клетка воспринимает внешнее раздражение, и интегральные белки, пронизывающие мембрану насквозь, в них находятся ионные каналы.
Тело нейрона: Нейрон состоит из тела диаметром от 3 до 100 мкм, содержащего ядро (с большим количеством ядерных пор) и органеллы (в том числе сильно развитый шероховатый ЭПР с активными рибосомами, аппарат Гольджи), а также из отростков. Выделяют два вида отростков: дендриты и аксон. Нейрон имеет развитый цитоскелет, проникающий в его отростки. Цитоскелет поддерживает форму клетки, его нити служат «рельсами» для транспорта органелл и упакованных в мембранные пузырьки веществ (например, нейромедиаторов). В теле нейрона выявляется развитый синтетический аппарат, гранулярная ЭПС нейрона окрашивается базофильно и известна под названием «тигроид». Тигроид проникает в начальные отделы дендритов, но располагается на заметном расстоянии от начала аксона, что служит гистологическим признаком аксона. Различается антероградный (от тела) и ретроградный (к телу) аксонный транспорт.
5. Цитоскелет нейрона, его характеристика, значение. Транспортные процессы в
цитоплазме нейронов.
Нейрон имеет развитый и сложный цитоскелет, проникающий в его отростки. Цитоскелет поддерживает форму клетки, его нити служат «рельсами» для транспорта органелл и упакованных в мембранные пузырьки веществ (например, нейромедиаторов). Цитоскелет нейрона состоит из фибрилл разного диаметра: Микротрубочки (Д = 20-30 нм) — состоят из белка тубулина и тянутся от нейрона по аксону, вплоть до нервных окончаний.
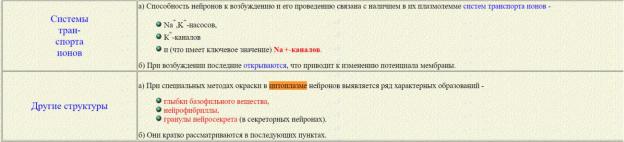
Транспортный процесс: Виды транспорта. Отростки нейронов служат не только для проведения возбуждения.
По ним, кроме того, постоянно происходит транспорт веществ.
а) В связи с этим различают два направления транспорта:
–прямое (антероградное) — перемещение веществ от перикариона к периферии отростка (все равно — аксона или дендрита);
–ретроградное — перемещение в обратном
направлении, к перикариону. б) Выделяют следующие виды транспорта по отросткам:
1) медленный ток (транспорт) по аксонам в прямом направлении — со скоростью
1– 3 мм/сут;
2)быстрый ток по аксонам в прямом направлении — 100–1000 мм/сут;
3)ток по дендритам в прямом направлении — 75 мм/сут;
4)ретроградный ток по аксонам и дендритам.
2. Транспортируемые вещества. В ходе транспорта в прямом направлении (от тела клетки)
переносятся:
а) метаболиты, за счет которых в окончаниях аксонов образуются медиаторы и осуществляется энергетическое обеспечение этого синтеза;
б) кислород, используемый для окисления в митохондриях (находящихся в нервных окончаниях);
в) соответствующие белки (в т. ч. ферменты),
г) нейрогормоны (в аксонах нейросекреторных клеток) и т. д.
В ретроградном направлении (к телу клетки) транспортируются конечные продукты обмена.
При этом многие из перечисленных веществ переносятся в растворенной форме, другие же вещества (например, гормоны и медиаторы) — в составе пузырьков или гранул.

Механизмы транспорта а) Расчеты показывают, что быстрый транспорт растворенных веществ, скорее всего, осуществляется не путем диффузии веществ или тока жидкости по нейротрубочкам, а путем тока жидкости (под действием гидродинамического давления) через межтубулярное пространство. б) Пузырьки же и гранулы транспортируются с помощью двух белков, использующих энергию АТФ: кинезин обеспечивает транспорт в прямом, а динеин — в ретроградном направлении. При этом соответствующий белок связан одним концом с пузырьком (или гранулой), а вторым — с нейротрубочкой и совершает шаговые перемещения, двигаясь вдоль последней, как по монорельсу.
6.Межнейрональные контакты. Понятие о нейромедиаторах.
Синапсы — это структуры, предназначенные для передачи импульса с одного нейрона на другой или на мышечные и железистые структуры. Синапсы определяют направление проведения импульса. Если раздражать аксон электрическим током, импульс пойдет в обоих направлениях; но импульс, идущий в сторону тела нейрона и его дендритов, не может быть передан на другие нейроны. Только импульс, достигающий терминалей аксона, с помощью синапсов может передать возбуждение на другой нейрон, мышечную или железистую клетку. В зависимости от способа передачи импульса синапсы могут быть химическими или электрическими (электротоническими).
В зависимости от локализации окончаний терминальных веточек аксона, межнейрональные синапсы различают: аксо-дендритические, аксо-соматические, аксоаксональные.
Химические синапсы передают импульс на другую клетку с помощью специальных биологически активных веществ — нейромедиаторов, или нейротрансмиттеров, находящихся в синаптических пузырьках. Терминаль аксона представляет собой пресинаптическую часть, а область второго нейрона, или другой иннервируемой клетки, с которой она контактирует, — постсинаптическую часть. В пресинаптической части находятся синаптические пузырьки, многочисленные митохондрии и отдельные нейрофиламенты. Форма и содержимое синаптических пузырьков связаны с функцией синапса.
Если передача импульса совершается с помощью медиатора ацетилхолина, - синапсы называют холинергическими, если медиатором служит норадреналин - адренергическими. В зависимости от передаваемого сигнала, нейромедиаторы, и соответственно синапсы, могут быть возбуждающими или тормозными. Такие нейромедиаторы, как дофамин, глицин и гамма-аминомасляная кислота (ГАМК) являются медиаторами тормозящих синапсов.
Область синаптического контакта между двумя нейронами состоит из пресинаптической мембраны, синаптической щели и постсинаптической мембраны.
Пресинаптическая мембрана — это мембрана клетки, передающей импульс. В этой области локализованы кальциевые каналы, способствующие слиянию синаптических пузырьков с пресинаптической мембраной и выделению медиатора в синаптическую щель.
Синаптическая щель между пре- и постсинаптической мембранами имеет ширину 20—30 нм. Мембраны прочно прикреплены друг к другу в синаптической области филаментами, пересекающими синаптическую щель.
Постсинаптическая мембрана — это участок плазмолеммы клетки, воспринимающий медиаторы и генерирующий импульс. Она снабжена рецепторными зонами для восприятия соответствующего нейромедиатора.
В целом процессы в синапсе происходят в следующем порядке:
1.Волна деполяризации доходит до пресинаптической мембраны.
2.При этом открываются кальциевые каналы, и ионы Са2+ входят в терминаль.
3.Повышение концентрации ионов Са2+ в терминали вызывает экзоцитоз нейромедиатора, и медиатор попадает в синаптическую щель.
4.Далее, нейромедиатор диффундирует через синаптическую щель и связывается со специфическими рецепторными участками на постсинаптической мембране, что вызывает молекулярные изменения в постсинаптической мембране, приводящие к открытию ионных каналов и созданию постсинаптических потенциалов, обусловливающих реакции возбуждения или торможения.
Электрические, или электротонические, синапсы в нервной системе млекопитающих встречаются относительно редко. В области таких синапсов цитоплазмы соседних нейронов связаны щелевидными соединениями, обеспечивающими прохождение ионов из одной клетки в другую, а следовательно, электрическое взаимодействие этих клеток. Эти синапсы способствуют синхронизации нейральной активности.
****Нейромедиа́торы — биологически активные химические вещества, посредством которых осуществляется передача электрохимического импульса от нервной клетки через синаптическое пространство между нейронами,
7. Секреторные нейроциты (нейросекреторные клетки), их локализация,
строение, функция.
Секреторные нейроны
Способность синтезировать и секретировать биологически активные вещества, в частности медиаторы, свойственная всем нейроцитам. Однако существуют нейроциты, специализированные преимущественно для выполнения этой функции — секреторные нейроны, например клетки нейросекреторных ядер гипоталамической области головного мозга. Секреторные нейроны имеют ряд специфических морфологических признаков:
секреторные нейроны — это крупные нейроны;
в цитоплазме нейронов и в аксонах находятся различной величины гранулы секрета — нейросекрета, содержащие белок, а в некоторых случаях липиды и полисахариды;
многие секреторные нейроны имеют ядра неправильной формы, что свидетельствует об их высокой функциональной активности.
8.Физиологическая гибель нейронов. Регенерация нейронов.
Несмотря на то что популяция нейронов относится к статическим клеточным популяциям (дифференцированные нейроны неспособны к митотическому делению), их количество пополняется за счет нейрональных стволовых клеток. Показано, что эти клетки локализуются преимущественно в стенке мозговых желудочков. Механизмы их распространения по веществу мозга остаются неясными. Есть указание на участие ликвора (спинномозговой жидкости) в транспортировке нейрональных стволовых клеток. Имеются наблюдения целенаправленной миграции этих клеток в поврежденные участки головного мозга, а также его структуры, испытывающие наибольшие функциональные нагрузки.
Физиологическая регенерация тела нейронов осуществляется по механизму внутриклеточной регенерации (на молекулярном и органоидном уровнях).
Регенерация отростков происходит путем роста и ветвления (в этом процессе принимают участие клетки нейроглии, в частности, выступая в качестве «указателей» для растущих нервных волокон).
Существенным элементом регенерации нервной ткани является преобразование старых и установление новых межнейронных связей.
Определенный вклад в регенерацию нервной ткани вносят специальные гуморальные факторы, вырабатываемые некоторыми клетками эндокринных желез и самой нервной ткани и обладающие способностью ускорять рост нервных волокон, развитие некоторых видов нейронов, а также стимулировать образование новых кровеносных сосудов. Примечательно, что при болезнях Альцгеймера и Паркинсона, а также при некоторых воспалительных заболеваниях мозга отмечается нарушение процесса образования этих факторов.
Важная роль в регенерации нервной ткани принадлежит размножению глиоцитов (как указывалось выше, они фагоцитируют фрагменты погибших нейронов, заполняют пространства в местах их гибели, формируют рубцы и т.д.), а также особых клеток в составе стенки кровеносных сосудов — перицитов.
Следует иметь в виду, что при воздействии на организм некоторых вредных факторов, имеющих выраженное сродство к нервной ткани (алкоголь, наркотики, некоторые яды), наблюдается гибель значительного числа нервных клеток. При этом их фрагменты, попадая в кровь, побуждают иммунную систему к выработке аутоантител. Последние, вступая в контакте неповрежденными нейронами, могут нарушать их структуру и нормальное функционирование. Особенностью этих антител является высокая стабильность, они остаются в крови длительное время после прекращения употребления алкоголя и наркотиков.
9. Нейроглия. Классификация. Общая характеристика. Источники развития
глиоцитов. Регенерация.
Нейроглия (греческое neuron – нерв, glia – клей) – термин, введенный для описания связующих элементов между нейронами.(вспомогательный связующий нерв между нейронами)
Глиоциты – разнообразные вспомогательные клетки нервных тканей. Это обширная гетерогенная группа элементов нервной ткани,обеспечивающая деятельность нейронов и выполняющая широкий круг функций.
Функции нейроглии:
1.Опорная.
2.Трофическая.
3.Разграничительная.
4.Поддержание постоянства среды вокруг нейронов.
5.Секреторная.
6.Защитная.
Классификация нейроглии.
Нейроглия включает макроглию и микроглию.
Макроглия подразделяется на:
1. Эпендимная глия – образована клетками кубической или цилиндрической формы, однослойные пласты которых выстилают полости желудочков головного мозга и центрального канала спинного мозга.
Функции эпендимной глии:
–Опорная (за счет базальных отростков).
–Участие в образовании барьеров (нейро-ликворного, гематоликворного).
–Ультрафильтрация компонентов спинномозговой жидкости.
2. Олигодендроглия – то есть глия с малым количеством отростков. Это обширная группа разнообразных мелких клеток, с короткими немногочисленными отростками, которые окружают тела нейронов, входят в состав нервных волокон и нервных окончаний.
Встречается в центральной и периферической нервной системе. Характеризуется темным ядром, плотной цитоплазмой с хорошо развитым синтетическим аппаратом, высоким содержанием митохондрий, лизосом и гранул гликогена.
3. Астроглия – представлена астроцитами – самыми крупными
глиальными клетками. Она встречается во всех отделах нервной системы.
Характеризуется светлым овальным ядром, цитоплазмой с умеренно развитыми важнейшими органеллами, многочисленными гранулами гликогена и промежуточными филаментами. Подразделяется на 2 группы:
1.Протоплазматические астроциты
2.Волокнистые астроциты
Функции астроцитов:
1.Опорная – формирование опорного каркаса органов ЦНС.
2.Разграничительная, транспортная и
3.Метаболическая и регуляторная
Микроглия – представляет собой совокупность мелких удлиненных звездчатых клеток с плотной цитоплазмой и сравнительно
короткими ветвящимися отростками. Она располагается преимущественно вдоль капилляров в центральной нервной системе.
Имеет мезенхимное происхождение
По морфологии выделяют несколько типов микроглии:
1.Покоящаяся (типичная, ветвистая)
2.Амебоидная – временная форма микроглии, обнаружена в разви-
вающемся мозге.
3. Реактивная – появляется после травмы, не имеет ветвящихся от-
ростков, не имеет филоподий и псевдоподий.
Функции микроглии:
– Защитная (в том числе иммунная) – специализированные макро-
фаги центральной нервной системы
– Секретируют ряд цитокинов.
Регенерация в 9 вопросе.
10. Макроглия (олигодендроглия, астроглия и эпендимная глия). Микроглия
(глиальные макрофаги). Строение и функции клеток.
Было выше.
11. Нервные волокна (миелиновые и безмиелиновые). Особенности строения и функции нервных волокон в ЦНС и ПНС. Дегенерация и регенерация нервных волокон.



12. Нервные окончания. Классификация. Общая характеристика. Рецепторные
окончания, их морфологические типы, строение, функции.
Нервные волокна заканчиваются концевыми аппаратами — нервными окончаниями. Различают три группы нервных окончаний:
1)межнейрональные синапсы, осуществляющие связь нейронов между собой;
2)эффекторные окончания (эффекторы), передающие нервный импульс на ткани рабочего органа (на мышечные или железистые клетки)
3)рецепторные (или аффекторные, или же чувствительные) окончания
Рецепторные нервные окончания
Эти нервные окончания — рецепторы — рассеяны по всему организму и воспринимают различные раздражения как из внешней среды, так и от внутренних органов. Соответственно выделяют две большие группы рецепторов: экстерорецепторы и интерорецепторы.
Кэкстерорецепторам (внешним) относятся: слуховые, зрительные, обонятельные, вкусовые и осязательные рецепторы.
Кинтерорецепторам (внутренним) относятся: висцеро-рецепторы (сигнализирующие о состоянии внутренних органов) и проприорецепторы (или рецепторы опорно-двигательного аппарата).
13.Эффекторные окончания - двигательные и секреторные. Нервно-мышечное
синапс, строение. Секреторные нервные окончания.
Эффекторные нервные окончания
Среди эффекторных нервных окончаний различают двигательные и секреторные.
Двигательные нервные окончания — это концевые аппараты аксонов двигательных клеток соматической или вегетативной нервной системы. При их участии нервный импульс передается на ткани рабочих органов.
Двигательные окончания в поперечнополосатых мышцах называются нервно-мышечными окончаниями. Они представляют собой окончания аксонов клеток двигательных ядер передних рогов спинного мозга или моторных ядер головного мозга.
Двигательные нервные окончания в гладкой мышечной ткани представляют собой чёткообразные утолщения (или варикозы) нервного волокна, идущего среди неисчерченных гладких миоцитов. Варикозы содержат адренергические или холинергические пресинаптические пузырьки. Нейролеммоциты в области варикозов часто отсутствуют, и волокно проходит «обнаженным».
Сходное строение имеют секреторные нервные окончания (нейрожелезистые). Они представляют собой концевые утолщения терминали или утолщения по ходу
нервного волокна, содержащие пресинаптические пузырьки, главным образом холинергические.
Компоненты синапса
1. Определение и составные части синапса.
Если исключить аксовазальные синапсы,
можно сказать, что синапс — это структура,
предназначенная для передачи сигнала с нейрона на другой нейрон или на эффекторный орган.
В типичном синапсе (рис. 13.5) различают три основных компонента: пресинаптическое окончание (1), синаптическую щель (СЩ) (2)
и постсинаптическую мембрану (3). 4. Характеристика частей синапса
а) Пресинаптическое окончание.
в подавляющем большинстве межнейронных синапсов (исключение — соматодендритические синапсы) и во всех нейроэффекторных синапсах пресинаптическое окончание — это окончание аксона того или иного
нейрона.
К тому же оно обычно заметно расширено
и содержит пресинаптические пузырьки (с медиатором), фиксированные на элементах цитоскелета. В плазмолемме пресинаптического
окончания находятся Са2+-каналы, закрытые
в состоянии покоя. Когда сюда доходит возбуждение, Са2+-каналы открываются и внутри окончания повышается концентрация ионов Са2+. Это (через ряд промежуточных событий) приводит
к тому, что пузырьки теряют связь с цитоскелетом и вступают в процесс экзоцитоза
(п. 2.2.2.2): мембрана пузырьков сливается с плазмолеммой аксона — так, что содержимое пузырьков (медиатор) оказывается в синаптической щели.
б) Синаптическая щель содержит филаменты, скрепляющие пре- и постсинаптические клетки. Ширина щели — 20–30 нм; это расстояние медиатор преодолевает путем диффузии.
в) Постсинаптическая мембрана — та часть плазмолеммы постсинаптической клетки
(или мышечного волокна), которая находится под пресинаптическим окончанием. Она содержит три группы специфических белков:
1) рецепторы к медиатору (или к медиаторам, если их несколько),
2)белки эффекторного или трансмиттерного устройства (с помощью которого реализуется действие медиатора) и
3)ферменты, разрушающие медиатор (медиаторы).
14. Межнейрональные синапсы, их строение, значение. Классификации
синапсов.
Межнейронные синапсы
1. Возбуждающие и тормозные синапсы
а) В п. 13.1.1 были перечислены три основных вида межнейронных синапсов: аксодендритические, аксосоматические и аксоаксональные.
Из них аксодендритические и аксосоматические синапсы могут быть как возбуждающего, так и тормозного типа. А аксоаксональные
синапсы бывают только тормозного типа.
б) Спектр медиаторов, используемых в межнейронных синапсах, весьма широк: ацетилхолин, серотонин, норадреналин, ГАМК,
дофамин, глицин и многие другие. В этом перечне
– ГАМК, дофамин, глицин и (в случае межнейронных синапсов ЦНС) норадреналин – как правило, тормозные медиаторы;
– ацетилхолин (опять-таки в случае межнейронных синапсов) и серотонин – возбуждающие.
в) Нейроны, в зависимости от вида синапса, образуемого их аксоном, тоже делятся на возбуждающие и тормозные.
Примечательно, что в коре мозжечка из пяти типов нейронов возбуждающим является только один. Немало тормозных клеток и в коре больших полушарий.
2. Взаимоотношения нейронов. Хотя нейроны
и имеют лишь по одному аксону, за счет коллатералей последнего многие нейроны могут воздействовать не на один, а сразу на несколько других нейронов.
Но и сами нейроны могут быть объектом воздействия нескольких, а то и очень многих
(десятков и даже сотен) других нейронов.
3. Несинаптические межнейронные контакты.
Впоследнее время стало выясняться, что нейроны влияют друг на друга не только с помощью синапсов.
Вразличных отделах центральной нервной
системы обнаружены такие окончания аксонов, которые не образуют синапсы с каким-либо конкретным нейроном. Эти окончания
имеют варикозные расширения, где синтезируется и накапливается медиатор, но выделяется последний не в ограниченную межсинаптическую щель, а просто в межклеточное
пространство.
В таком случае медиатор действует а) медленнее, т. к. необходимо время, чтобы
он достиг клеток с соответствующими рецепторами на мембране,
б) более генерализованно, т. е. не на одну, а
сразу на относительно большое количество клеток, и,
в) видимо, не очень сильно.
Иначе говоря, это один из способов модулирующего влияния одних нейронов на активность других нервных клеток. Медиатором в
таких случаях часто служат весьма разнообразные нейропептиды, а также норадреналин. Нейроэффекторные синапсы
(эффекторные нервные окончания)
В этих синапсах сигналы (приходящие по аксону) передаются на эффекторные структуры – волокна или клетки мышечных тканей,
а также секреторные или миоэпителиальные клетки желез.
Рассмотрим синапсы в скелетных мышцах. 1. Терминология. Эффекторные нервные окончания в скелетных мышцах называются
нервно-мышечными окончаниями. Не следует путать этот термин с нервно-мышечными веретенами – рецепторами в скелетных мышцах
(п. 13.2.3.1).
Вместе же с подлежащей частью экстрафузальных мышечных волокон нервно-мышечные окончания образуют синаптические
структуры, обозначаемые как моторные пластинки, или моторные бляшки.
По природе медиатора (каковым является ацетилхолин) и рецепторов (н-холинорецепторы; п. 13.3.1.2) данные синапсы являются
н-холинергическими. Это означает, что медиатор действует по ионотропному механизму.
2. Пресинаптические окончания (рис. 13.7)
а) Происхождение. Тела эффекторных нейронов, иннервирующих скелетные мышцы,
расположены в двигательных ядрах спинного и головного мозга. Аксоны этих нейронов идут к мышцам в составе миелиновых волокон.
Подходя к мышечному волокну (2), аксон
(1) теряет миелиновую оболочку и разветвляется на несколько терминальных ветвей (3).
Последние погружаются в мышечное волокно вместе с прогибающейся сарколеммой и образуют пресинаптические окончания.
Плазмолемма каждого такого окончания служит пресинаптической мембраной синапса.
б) Состав. В этих окончаниях содержится много митохондрий и пузырьков с ацетилхолином. Для синтеза медиатора используется фермент ацетилхолинсинтетаза.
В плазмолемме окончаний имеются, как уже отмечалось (п. 13.3.1.1), Са2+-каналы, которые открываются при возбуждении плазмолеммы.
В последующие события, приводящие к экзоцитозу, вовлечен еще целый ряд специфических белков:
а–б) протеинкиназа и синаптогамин, активируемые ионами Са2+ в) синапсин — в покое связывает пузырьки
с цитоскелетом, а под действием указанной протеинкиназы теряет такую способность;
г) синаптопорин — под влиянием синаптогамина связывает пузырьки с пресинаптической мембраной, формируя в них общие поры и инициируя слияние мембран, т. е. экзоцитоз.
3. Постсинаптическая мембрана (4 на рис. 13.7)
Таковой служат участки сарколеммы, прогнувшиеся в глубь мышечного волокна и окружающие терминальные ветви аксона.
Постсинаптическая мембрана имеет многочисленные инвагинации, которые значительно увеличивают ее площадь. На всей этой площади в мембране содержатся молекулы трех ключевых белков:
а) рецепторов к ацетилхолину (н-холинорецепторов);
б) соединенных с ними катионных каналов,
открывающихся при связывании ацетилхолина с холинорецепторами;
в) фермента холинэстеразы, разрушающей ацетилхолин В подлежащей саркоплазме наблюдается скопление митохондрий и мышечных ядер (5)
15. Рефлекторная дуга. Принцип организации. Локализация нейронов в
соматической и вегетативной рефлекторных дугах
рефлекторная дуга — это цепочка из чувствительного, ассоциативного (одного, нескольких или вообще без такового) и эффекторного нейронов, посредством которой осуществляется типичный ответ организма на определенное внешнее или внутреннее раздражение. Разумеется, в любой рефлекторной реакции участвует не одна цепочка нейронов, а целая совокупность одинаковых и «параллельных» цепочек.
В периферической нервной системе различают рефлекторные дуги (нейронные цепи)
•соматической нервной системы, иннервирующие скелетную мускулатуру
•вегетативной нервной системы, иннервирующие внутренние органы: сердце, желудок, кишечник, почки, печень и т.д.
Рефлекторная дуга состоит из пяти отделов:
1.рецепторов, воспринимающих раздражение и отвечающих на него возбуждением. Рецепторами могут быть окончания длинных отростков центростремительных нервов или различной формы микроскопические тельца из эпителиальных клеток, на которых оканчиваются отростки нейронов. Рецепторы расположены в коже, во всех внутренних органах, скопления рецепторов образуют органы чувств (глаз, ухо и т. д.).
2.чувствительного (центростремительного, афферентного) нервного волокна, передающего возбуждение к центру; нейрон, имеющий данное волокно, также называется чувствительным. Тела чувствительных нейронов находятся за пределами центральной нервной системы - в нервных узлах вдоль спинного мозга и возле головного мозга.
3.нервного центра, где происходит переключение возбуждения с чувствительных нейронов на двигательные; Центры большинства двигательных рефлексов находятся в спинном мозге. В головном мозге расположены центры сложных рефлексов, таких, как защитный, пищевой, ориентировочный и т. д. В нервном центре происходит синаптическое соединение чувствительного и двигательного нейрона.
4.двигательного (центробежного, эфферентного) нервного волокна, несущего возбуждение от центральной нервной системы к рабочему органу; Центробежное волокно - длинный отросток двигательного нейрона. Двигательным называется нейрон, отросток которого подходит к рабочему органу и передает ему сигнал из центра.
5.эффектора - рабочего органа, который осуществляет эффект, реакцию в ответ на раздражение рецептора. Эффекторами могут быть мышцы, сокращающиеся при поступлении к ним возбуждения из центра, клетки железы, которые выделяют сок под влиянием нервного возбуждения, или другие органы.
Простейшую рефлекторную дугу можно схематически представить как образованную всего двумя нейронами: рецепторным и эффекторным, между которыми имеется один синапс. Такую рефлекторную дугу называют
двунейронной и моноси-наптической. Моносинаптические рефлекторные дуги встречаются весьма редко. Примером их может служить дуга миотатического рефлекса.
В большинстве случаев рефлекторные дуги включают не два, а большее число нейронов: рецепторный, один или несколько вставочных и эффекторный. Такие рефлекторные дуги называют многонейронными и полисинаптическими.
Примером полисинаптической рефлекторной дуги является рефлекс отдергивания конечности в ответ на болевое раздражение.
Рефлекторная дуга соматической нервной системы на пути от ЦНС к скелетной мышце нигде не прерывается в отличии от рефлекторной дуги вегетативной нервной системы, которая на пути от ЦНС к иннервируемому органу обязательно прерывается с образованием синапса - вегетативного ганглия.
Вегетативные ганглии, в зависимо-сти от локализации, могут быть разделены на три группы:
1.позвоночные (вертебральные) ганглии - относятся к симпатической нервной системе. Они расположены по обе стороны позвоночника, образуя два пограничных ствола (их еще называют симпатическими цепочками)
2.предпозвоночные (превертеб-ральные) ганглии располагаются на большем расстояни от позвоночника, вместе с тем они находятся в некотором отдалении и от иннервируемых ими органов. К числу превертебральных ганглиев относят ресничный узел, верхний и средний шейный симпатические узлы, солнечное сплетение, верхний и нижний брыжеечные узлы.
3.внутриорганные ганглии расположены во внутренних органах: в мышечных стенках сердца, бронхов, средней и нижней трети пищевода, желудка, кишечника, желчного пузыря, мочевого пузыря, а также в железах внешней и внутренней секреции. На клетках этих ганглий прерываются парасимпатические волокна.
Такое различие соматической и вегетативной рефлекторной дуги обусловлено анатомическим строением нервных волокон, составляющих нейронную цепь, и скоростью проведения по ним нервного импульса.

Нервная система.
1.Эмбриональные источники развития центрального и периферического отделов нервной системы.
РАЗВИТИЕ НЕРВНОЙ СИСТЕМЫ. Нервную систему формируют следующие эмбриональные источники: нервная трубка, нервный гребень(ганглиозная пластинка)
и эмбриональные плакоды. Тканевые элементы оболочек являются мезенхимными производными. На стадии замыкания нейропоров передний конец трубки значительно расширяется, боковые стенки утолщаются, образуя зачатки трех мозговых пузырей. Лежащий краниально пузырь образует передний мозг, средний пузырь - средний мозг, а из третьего пузыря, который переходит в закладку спинного мозга, развивается задний (ромбовидный) мозг. Вскоре после этого нервная трубка изгибается почти под прямым углом, и посредством борозд-сужений первый пузырь разделяется на конечный и промежуточный отделы, а третий мозговой пузырь - на продолговатый и задний отделы мозга. Производные среднего и заднего мозговых пузырей образуют ствол мозга и являются древними образованиями; в них сохраняется сегментарный принцип строения, который исчезает в производных промежуточного и конечного мозга. В последних концентрируются интегративные функции. Так формируются пять отделов мозга: конечный и промежуточный мозг, средний, продолговатый и задний мозг (у человека это происходит примерно в конце 4-й нед эмбрионального развития). Конечный мозг формирует два полушария большого мозга.
В эмбриональном гисто- и органогенезе нервной системы развитие разных отделов мозга происходит с разной скоростью (гетерохронно). Раньше формируются каудальные отделы центральной нервной системы (спинной мозг, ствол мозга); время окончательного формирования структур головного мозга сильно варьирует. В ряде отделов головного мозга это происходит после рождения (мозжечок, гиппокамп, обонятельная луковица); в каждом отделе мозга существуют пространственновременные градиенты формирования нейронных популяций, которые образуют уникальную структуру нервного центра.
Спинной мозг представляет собой часть центральной нервной системы, в структуре которой наиболее отчетливо сохраняются черты эмбриональных стадий развития мозга позвоночных: трубчатый характер строения и сегментарность. В боковых отделах нервной трубки быстро возрастает масса клеток, тогда как дорсальная и вентральная ее части не увеличиваются в объеме и сохраняют эпендимный характер. Утолщенные боковые стенки нервной трубки делятся продольной бороздой на дорсальную - крыльную, и вентральную - основную пластинку. На этой стадии развития в боковых стенках нервной трубки можно выделить три зоны: эпендиму, выстилающую центральный канал, промежуточную (плащевой слой) и маргинальную (краевую вуаль). Из плащевого слоя в дальнейшем развивается серое вещество спинного мозга, а из краевой вуали - его белое вещество. Нейробласты передних столбов дифференцируются в мотонейроны (двигательные нейроны) ядер передних рогов. Их аксоны выходят из спинного мозга и образуют передние корешки спинномозговых нервов. В задних столбах и промежуточной зоне развиваются различные ядра вставочных (ассоциативных) клеток. Их аксоны, поступая в белое

вещество спинного мозга, входят в состав различных проводящих пучков. В задние рога входят центральные отростки чувствительных нейронов спинномозговых узлов.
Одновременно с развитием спинного мозга закладываются спинномозговые и периферические узлы автономной нервной системы. Исходным материалом для них служат стволовые клеточные элементы нервного гребня, которые путем дивергентной дифференцировки развиваются в нейробластическом и глиобластическом направлениях. Часть клеток нервного гребня мигрирует на периферию в места локализации узлов автономной нервной системы, параганглиев, нейроэндокринных клеток APUD-серии и хромаффинной ткани.
2.Строение периферического нерва и его оболочек. Регенерация периферического нерва.
Нервы (nervus) - периферические нервные стволы - состоят из миелиновых и безмиелиновых волокон и соединительнотканных оболочек. В автономной нервной системе, как правило, в нервах встречаются одиночные нервные клетки и мелкие ганглии. На поперечном срезе нерва видны сечения осевых цилиндров нервных волокон и одевающие их глиальные оболочки. Между нервными волокнами в составе нервного ствола располагаются тонкие прослойки рыхлой волокнистой соединительной ткани - эндоневрий (endoneurium). Пучки нервных волокон одеты периневрием (perineurium). Периневрий состоит из чередующихся слоев плотно расположенных плоских клеток эпендимоглиального дифферона и тонких слоев соединительной ткани. Таких слоев в периневрии толстых нервов несколько. Между пучками нервных волокон снаружи периневрия находится соединительная ткань с кровеносными сосудами. Периневрий образуется из оболочек спинного мозга при выходе из него корешков. Наружная оболочка нервного ствола - эпиневрий (epineurium) - представляет собой плотную волокнистую соединительную ткань, богатую фибробластами, макрофагами и жировыми клетками. Соединительнотканные оболочки нерва содержат кровеносные и лимфатические сосуды и нервные окончания. В эпиневрий по всей длине нерва поступает большое количество анастомозирующих между собой кровеносных сосудов. Из эпиневрия артерии проникают в периневрий и эндоневрий. В эндоневрии артериолы формируют узкопетлистую капиллярную сеть, оплетающую нервные волокна.
Регенерация. Перерезка нервного волокна вызывает различные реакции в теле нейрона, в участке волокна между телом нейрона и местом перерезки (проксимальный сегмент) и в отрезке, расположенном дистальнее от места травмы и не связанном с телом нейрона (дистальный сегмент). Изменения в теле нейрона (перикарионе) выражаются в его набухании, тигролизе - растворении глыбок хроматофильного вещества и в перемещении ядра на периферию тела клетки. Дегенеративные изменения в центральном отрезке ограничиваются распадом миелинового слоя и осевого цилиндра вблизи травмы. В дистальном отрезке миелиновый слой и осевой цилиндр фрагментируются, и продукты распада удаляются макрофагами обычно в течение 1 нед.
Регенерация зависит от места травмы. Как в центральной, так и в периферической нервной системе погибшие нейроны не восстанавливаются. Полноценной регенерации нервных волокон в центральной нервной системе обычно не происходит, но нервные
волокна в составе периферических нервов обычно хорошо регенерируют. При этом нейролеммоциты периферического отрезка и ближайшего к области травмы участка центрального отрезка пролиферируют и выстраиваются компактными тяжами. Конус роста аксона перемещается со скоростью 1-3 мм в сутки по поверхности нейролеммоцитов, отслаивая покрывающую клетки базальную мембрану. Нейролеммоиты стимулируют рост аксона, направление его роста к мишени.
Если существует препятствие для врастания аксонов центрального отрезка нерва в тяжи нейролеммоцитов периферического отрезка (обширная травма, воспалительный процесс, наличие рубца), аксоны центрального отрезка растут беспорядочно и могут образовать клубок, называемый ампутационной невромой. При ее раздражении возникает сильная боль, которая воспринимается как происходящая из первоначально иннервируемой области, например как боль в ампутированной конечности (фантомные боли). Способность нервных волокон к регенерации при сохранении перикариона используется в микрохирургии при сшивании дистального и проксимального отростков поврежденного нерва. Если это невозможно, то используют протезы (участок вены), куда вставляют концы поврежденного нерва.
Поврежденные нервные волокна головного и спинного мозга не регенерируют, исключение составляют аксоны нейросекреторных нейронов гипоталамуса. Регенерацию волокон в ЦНС можно вызвать в эксперименте, пересадив в нее периферический нерв. Возможно, регенерации нервных волокон в ЦНС не происходит потому, что глиоциты без базальной мембраны лишены хемотаксических факторов, необходимых для проведения регенерирующих аксонов. Однако при малых травмах ЦНС возможно частичное восстановление ее функций, обусловленное пластичностью нервной ткани.
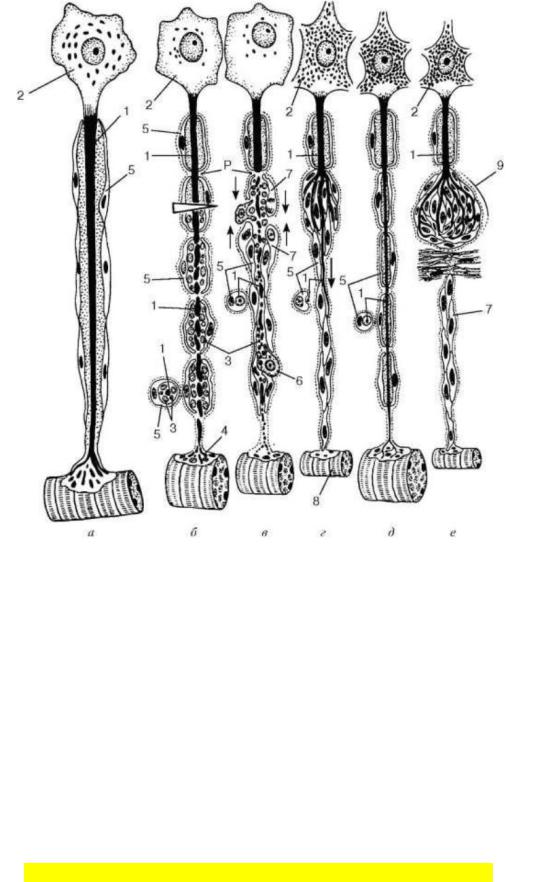
Регенерация нервного волокна после перерезки (по Р. В. Крстичу): а - нормальное нервное волокно (в теле нейрона видно хроматофильное вещество и ядро в 261 центре); б, в - нервное волокно через 2 нед после его повреждения (в теле нейрона редуцируется хроматофильное вещество, ядро сдвигается на периферию, дистальная часть волокна дегенерирует, продукты распада фагоцитируются макрофагами); г - нервное волокно через 3 нед после перерезки (мышечное волокно атрофируется, нейролеммоциты пролиферируют, образуя тяжи, в которые внедряется растущий от центральной части аксон; количество хроматофильного вещества в перикарионе увеличивается); д - нервное волокно через 3 мес после его перерезки (восстанавливается структура нервного волокна, перикариона и мышечного волокна); е - нарушение роста аксона и образование соединительнотканного рубца. 1 - осевой цилиндр; 2 - перикарион (тело нейрона); 3 - фрагментация миелина и образование жировых капель; 4 - моторная бляшка; 5 - нейролеммоциты; 6 - микроглия (макрофаги); 7 - митозы шванновских клеток и формирование лент Бюнгнера; 8 - мышечное волокно; 9 - ампутационная неврома; Р - узловой перехват Ранвье.
3. Спинномозговые узлы: локализация, строение и значение нейронов.

Спинномозговой узел (ganglion spinale) окружен соединительнотканной капсулой. От капсулы внутрь узла проникают тонкие прослойки соединительной ткани, в которой расположены кровеносные сосуды.
Нейроны спинномозгового узла имеют грушевидную или округлую форму диаметром 30-120 мкм. Они располагаются группами, преимущественно по периферии органа, тогда как его центр состоит главным образом из отростков этих клеток. Дендриты идут в составе чувствительной части смешанных спинномозговых нервов на периферию и заканчиваются там рецепторами. Аксоны в совокупности образуют задние корешки, несущие нервные импульсы, или в серое вещество спинного мозга, или по его заднему канатику в продолговатый мозг. В спинномозговых узлах высших позвоночных животных и человека биполярные нейроны в процессе созревания становятся псевдоуниполярными. Отростки клеток постепенно сближаются, и их основания сливаются. Вначале удлиненная часть тела (основание отростков) имеет небольшую длину, но со временем, разрастаясь, она многократно обвивает клетку и часто образует клубок.
Существует и другая точка зрения на процесс формирования псевдоуниполярных нейронов: аксон отрастает от удлиненной части тела нейрона после формирования дендрита. Биполярные нейроны у низших позвоночных сохраняются в течение всей жизни. Биполярными являются и афферентные нейроны некоторых черепных нервов
(gangl. spirale cochleare).
Дендриты и аксоны клеток в узле и за его пределами покрыты оболочками из нейролеммоцитов. Тела нервных клеток спинномозговых узлов окружены слоем клеток глии, которые здесь называютсяганглионарными глиоцитами (gliocyti ganglii). Они расположены вокруг тела нейрона и имеют округлые ядра. Снаружи глиальная оболочка тела нейрона покрыта тонковолокнистой соединительнотканной оболочкой. Клетки этой оболочки отличаются овальной формой ядер.
Нейроны в составе спинномозгового узла гетероморфны. Среди них различают малые, отвечающие за болевую и температурную чувствительность; большие нейроны специализированы на проприорецепции; промежуточные нейроны относятся к тактильным.
4.Рефлекторная дуга соматического рефлекса. Локализация основных нейронов: афферентных, эфферентных и ассоциативных.
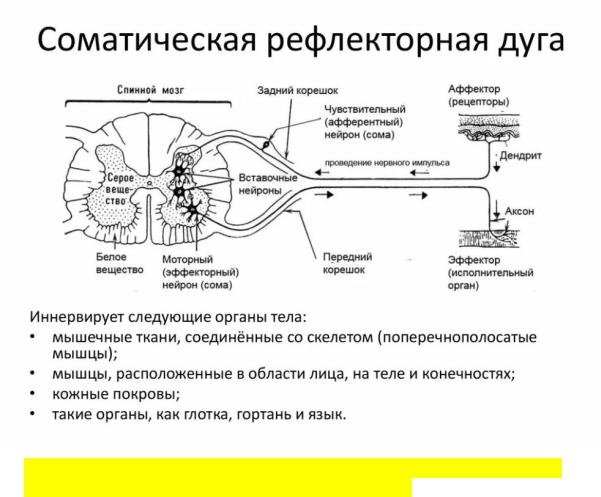
5.Тканевые компоненты серого вещества спинного мозга. Ядра серого вещества спинного мозга: морфофункциональная характеристика.
Спинной мозг (medulla spinalis) состоит из двух симметричных половин, отграниченных друг от друга спереди глубокой срединной щелью, а сзади - соединительнотканной перегородкой. В спинном мозге различают центральный канал, темное серое вещество (substantia grisea) и светлое белое вещество (substantia alba). Центральный канал выстлан эпендимоцитами. Он остается открытым от рождения до 17 лет жизни человека. В дальнейшем с LI по S в спинном мозге формируется интраспинальный орган. В его составе находятся олигодендроциты и эндокриноциты, вырабатывающие вазоактивный пептид. В последующем (с 36 лет) данный орган замещается глиально-волокнистыми структурами.
Серое вещество на поперечном сечении мозга представлено в виде буквы «Н» или бабочки. Выступы серого вещества принято называть рогами. Различают передние, или вентральные, задние, или дорсальные, ибоковые, или латеральные, рога (cornu ventrale, cornu dorsale, cornu laterale). В процессе развития спинного мозга из нервной трубки образуются нейроны, которые группируются в 10 слоях, или в пластинах (пластины Рекседа). Для всех млекопитающих и человека характерна следующая архитектоника указанных пластин: I-V пластины соответствуют задним рогам, VI и VII пластины - промежуточной зоне, VIII и IX пластины - передним рогам, X пластина - зона околоцентрального канала. Такое деление на пластины дополняет организацию структуры серого вещества спинного мозга, основывающейся на локализации ядер. На поперечных срезах более отчетливо видны ядерные группы нейронов, а на
сагиттальных - лучше видно пластинчатое строение, где нейроны группируются в колонки. Каждая колонка нейронов соответствует определенной области на периферии тела. В пластинах нейроны группируются в модули. Каждый из них соответствует определенной территории на периферии (соматотопическая организация).
Серое вещество спинного мозга состоит из тел нейронов, безмиелиновых и тонких миелиновых волокон, макро- и микроглии и кровеносных сосудов. Основной составной частью серого вещества, отличающей его от белого, являются мультиполярные нейроны.
Нейроны. Клетки, сходные по размерам, ультрамикроскопическому строению и функциональному значению, лежат в сером веществе группами, которые называются ядрами. Среди нейронов спинного мозга можно выделить следующие виды клеток: корешковые клетки (neurocytus radiculatus), нейриты которых покидают спинной мозг в составе его передних корешков, внутренние клетки, или интернейроны(neurocytus internus), отростки которых заканчиваются синапсами в пределах серого вещества спинного мозга, и пучковые клетки (neurocytus funicularis), аксоны которых проходят в белом веществе обособленными пучками волокон, несущими нервные импульсы от определенных ядер спинного мозга в его другие сегменты или в соответствующие отделы головного мозга, образуя проводящие пути. Отдельные участки серого вещества спинного мозга значительно отличаются друг от друга по составу нейронов, нервных волокон и нейроглии.
Серое вещество мозга состоит из мультиполярных нейронов трех типов. Первый тип нейронов является филогенетически более древним и характеризуется немногочисленными длинными, прямыми и слабо ветвящимися дендритами (изодендритический тип). Такие нейроны преобладают в промежуточной зоне и встречаются в передних и задних рогах. Второй тип нейронов имеет большое число сильно ветвящихся дендритов, которые переплетаются, образуя «клубки» (идиодендритический тип). Они характерны для ядер передних рогов, а также для задних рогов (ядра студневидного вещества, ядро Кларка). Третий тип нейронов по степени развития дендритов занимает промежуточное положение между первым и вторым типами. Они расположены в передних (дорсальная часть) и задних (вентральная часть) рогах, типичны для собственного ядра заднего рога.
В задних рогах различают губчатый слой, желатинозное вещество, собственное ядро заднего рога и грудное ядро. Между задними и боковыми рогами серое вещество вдается тяжами в белое, вследствие чего образуется его сетеобразное разрыхление, получившее название сетчатого образования.
Губчатый слой задних рогов характеризуется широкопетлистым глиальным остовом, в котором содержится большое количество мелких вставочных нейронов. В желатинозном веществе преобладают глиальные элементы. Нервные клетки здесь мелкие, и количество их незначительно.
Задние рога богаты диффузно расположенными вставочными клетками. Это мелкие мультиполярные ассоциативные и комиссуральные клетки, аксоны которых
заканчиваются в пределах серого вещества спинного мозга той же стороны (ассоциативные клетки) или противоположной стороны (комиссуральные клетки).
Нейроны губчатой зоны, желатинозного вещества и вставочные клетки осуществляют связь между чувствительными клетками спинномозговых узлов и мотонейронами передних рогов, замыкая местные рефлекторные дуги.
•Из структур заднего рога особый интерес представляют студневидное вещество, которое тянется непрерывно вдоль спинного мозга в I-IV пластинах. Нейроны продуцируют энкефалин - пептид опиоидного типа, ингибирующий болевые эффекты. Нейроны IV пластины отвечают на слабые тактильные сигналы, являются ГАМК-эргическими. Студневидное вещество оказывает тормозное действие на функции спинного мозга путем контроля за поступающей в него сенсорной информацией - кожной и частично висцеральной и проприоцептивной.
•Нейроны I и III пластин, выделяя метэнкефалин и нейротензин, снимают или уменьшают болевые эффекты, которые индуцируются импульсами с тонких корешковых волокон с веществом Р. В середине заднего рога располагается собственное ядро заднего рога. Оно состоит из вставочных нейронов, аксоны которых переходят через переднюю белую спайку на противоположную сторону спинного мозга в боковой канатик белого вещества, где они входят в состав вентрального спинно-мозжечкового и спинноталамического путей и направляются в мозжечок и таламус (зрительный бугор).
•V пластина. Грудное ядро (ядро Кларка) состоит из крупных вставочных нейронов с характерным расположением хроматофильного вещества (мелкая зернистость сосредоточена на периферии, а распыленная - в центре цитоплазмы. Клетки имеют сильно разветвленные дендриты. Их аксоны выходят в боковой канатик белого вещества той же стороны. Нейроны ядра Кларка получают информацию от рецепторов мышц, сухожилий и суставов (проприоцептивная чувствительность) по самым толстым корешковым волокнам и передают ее в мозжечок по заднему спинно-мозжечковому пути. Второй путь в головной мозг образует таламический канал, связанный с корой большого мозга (задняя центральная извилина).
•Пластины IV-VI содержат крупные мультиполярные нейроны, к которым поступает большой объем тактильной и болевой сенсорной информации. Аксоны нейронов формируют путь общей чувствительности, заканчиваются на нейронах таламуса.
•В VII пластине сосредоточены тормозные интернейроны Реншоу,
связанные с коллатералями мотонейронов.
•В VIII пластине расположено интерстициальное ядро Кахаля с
интернейронами, переключающими информацию от псевдоуниполярных нейронов спинномозговых узлов на мотонейроны передних рогов спинного мозга.
•IX пластина. В передних рогах расположены самые крупные нейроны спинного мозга, которые имеют диаметр тела 100-150 мкм и образуют значительные по объему ядра. Это корешковые клетки, поскольку их нейриты составляют основную массу волокон передних корешков. В составе смешанных

спинномозговых нервов они поступают на периферию и образуют нейромышечные синапсы в скелетной мускулатуре. Следовательно, эти ядра представляют собой моторные соматические центры. В передних рогах наиболее выражены медиальная и латеральная группы моторных клеток. Первая иннервирует мышцы туловища и развита хорошо на всем протяжении спинного мозга. Вторая находится в области шейного и поясничного утолщений и иннервирует мышцы конечностей. Центральная группа мотонейронов иннервирует мышцы тазового и плечевого пояса.
•X пластина - здесь располагаются интернейроны, связывающие центральное серое вещество с другими участками серого вещества спинного мозга.
Глиоциты спинного мозга. Спинномозговой канал выстлан эпендимоцитами. Это цилиндрические клетки. Апикальная часть клетки имеет микроворсинки и реснички (киноцилии). Посредством микрофиламентов, десмосом, щелевых контактов плазмолеммы боковой поверхности клетки объединяются в эпендиму - эпителиоподобную выстилку. Боковые поверхности соседних клеток образуют множество взаимных интердигитаций. Овальное ядро располагается у основания клетки, а органеллы - в апикальной половине эпендимоцита. Базальный отросток клетки содержит большое количество глиофиламентов. Эпендимоциты осуществляют трансцеллюлярный транспорт веществ и в той или иной степени секреторную функцию.
Основную часть остова серого вещества составляют протоплазматические и фиброзные астроциты. Отростки волокнистых астроцитов выходят за пределы серого вещества и вместе с элементами соединительной ткани принимают участие в образовании перегородок в белом веществе и глиальных мембран вокруг кровеносных сосудов и на поверхности спинного мозга. Олигодендроциты входят в состав оболочек нервных волокон.
Микроглия поступает в спинной мозг по мере врастания в него кровеносных сосудов и распределяется в сером и белом веществе. Клетки микроглии - наиболее мелкие из всех глиальных элементов и реже встречаются в центральной нервной системе. Микроглиоциты составляют около 3 % всех клеток центральной нервной системы, располагаются в сером и белом веществе мозга и часто сопровождают нервные клетки. Показано, что около 50 % клеток микроглии - это макрофаги мозга, происходящие от моноцитов крови. Другая половина микроглиальных клеток - это «покоящиеся астроциты», способные при различных условиях к активной пролиферации и дифференцировке в астроциты.
6.Тканевые компоненты белого вещества спинного мозга. Канатики белого вещества СМ морфологическая и функциональная характеристика.
Белое вещество спинного мозга представляет собой совокупность продольно ориентированных преимущественно миелиновых волокон, гетеротопических нейронов, фибриллярных астроцитов и гемокапилляров. Пучки нервных волокон,
осуществляющие связь между различными отделами нервной системы, называются проводящими путями спинного мозга.
Уже отмечалось, что белое вещество - это совокупность миелиновых нервных волокон. Волокна идут, в основном, вдоль длинной оси спинного мозга и образуют различные проводящие пути — восходящие или нисходящие.
Подразделение на канатики. Рогами серого вещества и глиальными перегородками белое вещество разбивается на три пары канатиков:
а) Задние канатики отделены друг от друга срединной перегородкой и содержат преимущественно восходящие пути.
б) В боковых канатиках в примерно равной степени представлены и восходящие, и нисходящие пути.
в) Между передними канатиками находится глубокая срединная вырезка, а проводящие пути в этих канатиках являются в основном нисходящими.
В срединную вырезку заходит мягкая мозговая оболочка; на срезе она выглядит как черная (при импрегнации серебром) и произвольно изгибающаяся полоска. Посередине спинного мозга находится центральный канал, выстланный эпендимоцитами.
7. Ствол мозга (продолговатый мозг, мост, средний мозг, промежуточный мозг,
гипоталамус): гистологическое строение, функции.
В состав ствола мозга входят продолговатый мозг, мост, мозжечок и структуры среднего и промежуточного мозга.
Все ядра серого вещества ствола мозга состоят из мультиполярных нейронов. Ядра
ствола мозга подразделяются на чувствительные, двигательные и переключательные (ассоциативные).
В чувствительных ядрах, несмотря на такое название, однако, сосредоточены вставочные по функции нейроны, на которых оканчиваются аксоны псевдоуниполярных или биполярных нейронов чувствительных ганглиев. Эти ядра занимают дорсальную сторону ствола мозга и, по сути, аналогичны нейронам задних рогов спинного мозга. Чувствительные ядра формируют латерально расположенную соматосенсорную зону и лежащую медиально висцеросенсорную зону. Нейроны ядра воспринимают сенсорную информацию от экстерорецепторов головы, болевую, температурную информацию, импульсы от рецепторов слизистых оболочек носовой и ротовой полости, рецепторов гравитации и др.
Вдвигательных ядрах, которые занимают вентральную сторону ствола мозга, находятся как мотонейроны, иннервирующие соматическую мускулатуру головы, глаза, языка, глотки, гортани и другое, так и нейроны, аксоны которых формируют преганглионарные волокна парасимпатического отдела автономной нервной системы.
Вассоциативных (переключательных) ядрах много нейронов, которые обеспечивают переключение импульсов из спинного мозга и ствола мозга на нейроны коры и в обратном направлении.
Продолговатый мозг. Продолговатый мозг характеризуется присутствием выше перечисленных ядер черепных нервов, которые концентрируются преимущественно в
его дорсальной части, образующей дно IV желудочка. Они содержат крупные мультиполярные нервные клетки, нейриты которых образуют синаптические связи с клетками мозжечка и таламуса. В нижние оливы поступают волокна от мозжечка, красного ядра, ретикулярной формации и спинного мозга, с которыми нейроны нижних олив связаны особыми волокнами. В центральной области продолговатого мозга располагается ретикулярная формация. Это сетчатое образование начинается в верхней части спинного мозга и тянется через продолговатый мозг, мост, средний мозг, центральные части таламуса, гипоталамус и другие области, соседние с таламусом. Ретикулярная формация - восходящая диффузно активирующая система головного мозга - располагается между чувствительными и двигательными ядрами. В ее сети находятся мультиполярные нейроны. В ней преобладают изодендритические нейроны с редкими и мало ветвящимися отростками, имеющими высокую концентрацию синаптических окончаний на всем своем протяжении. Более крупные нейроны, которые образуют длинные восходящие и нисходящие связи, располагаются в ретикулярной формации медиально, а мелкие (ассоциативные) - латерально. Ретикулярная формация получает импульсы через афферентные пути, но сами импульсы проходят через нее в 4-5 раз медленнее, чем через прямые пути. Отростки нейронов ретикулярной формации направляются в кору большого мозга, мозжечка, в ядра ствола мозга, где формируют синапсы (холин-, адрен-, дофаминергические и др.) с нейронами. Так осуществляется интегративная функция ретикулярной формации. Нисходящие волокна нейронов ретикулярной формации взаимодействуют с моторными нейронами спинного мозга. При этом они тормозят их активность. Функции ретикулярной формации связаны с активацией поведения, сменой фаз сна и бодрствования, облегчения или торможения нервных процессов в мозге и др.
Белое вещество в продолговатом мозге занимает преимущественно вентролатеральное положение. Основные пучки миелиновых нервных волокон представлены кортикоспинальными пучками (пирамиды продолговатого мозга), лежащими в его вентральной части. В боковых областях располагаются веревчатые тела, образованные волокнами спинно-мозжечковых путей. Отсюда эти волокна поступают в мозжечок. Отростки нейронов ядер клиновидного и тонкого пучков в виде внутренних дуговых волокон пересекают ретикулярную формацию, перекрещиваются по средней линии, образуя шов, и направляются к таламусу.
Мост делится на дорсальную (покрышковую) и вентральную части. Дорсальная часть содержит волокна проводящих путей продолговатого мозга, ядра V-VIII черепных нервов, ретикулярную формацию моста. В вентральной части располагаются собственные ядра моста и волокна пирамидных путей, идущие продольно. Ядра моста построены из мультиполярных нейронов, размеры и форма которых в различных ядрах неодинаковы. К переключательным ядрам задней части моста относятся верхнее оливное ядро, ядра трапециевидного тела и ядро латеральной петли. Центральные отростки нейронов улиткового узла заканчиваются на переднем и заднем улитковых ядрах продолговатого мозга. Аксоны нейронов переднего улиткового ядра заканчиваются в верхнем оливном ядре и ядрах трапециевидного тела. Аксоны верхнего оливного ядра, заднего улиткового ядра и ядер трапециевидного тела образуют латеральную петлю. В состав последней входят также клетки ядра латеральной петли и их отростки. Латеральная петля заканчивается в первичных

слуховых центрах - нижнем холмике крыши среднего мозга и медиальном коленчатом теле.
Средний мозг состоит из крыши среднего мозга (четверохолмия), покрышки среднего мозга, черного вещества и ножек мозга. Четверохолмие состоит из пластинки крыши, двух ростральных (верхних) и двух каудальных (нижних) холмиков. Ростральные холмики (звено зрительного анализатора) характеризуются послойным расположением нейронов, каудальные (часть слухового анализатора) построены по ядерному принципу. В покрышке среднего мозга находится до 30 ядер, и в том числе красное ядро. Красное ядро состоит из крупноклеточной и мелкоклеточной частей. Крупноклеточная часть получает импульсы из базальных ганглиев конечного мозга и передает сигналы по руброспинальному тракту в спинной мозг, а по коллатералям руброспинального тракта - в ретикулярную формацию. Мелкие нейроны красного ядра возбуждаются импульсами из мозжечка по церебеллорубральному тракту и посылают импульсы в ретикулярную формацию. Черное вещество получило свое название в связи с тем, что в его мелких веретенообразных нейронах содержится меланин. Ножки мозга образованы миелиновыми волокнами, идущими от коры большого мозга.
Промежуточный мозг. Филогенетически новой надстройкой в ростральной части ствола является промежуточный мозг (таламический мозг и гипоталамическая область). В промежуточном мозге преобладает по объему таламус, который состоит практически из серого вещества, разделенного прослойками белого вещества на ядра. К ним подходят восходящие (афферентные) проводящие пути и формируются синапсы с нейронами таламуса. Отростки последних образуют связи (лучистый венец) с нейронами гипоталамуса, нейронами коры большого мозга и нейронами различных центров промежуточного мозга. Нервные импульсы к таламусу идут по экстрапирамидному двигательному пути.
В каудальной группе ядер (подушка таламуса) заканчиваются волокна зрительного пути. Вентрально от него располагается богатая мелкими ядрами гипоталамическая (подбугорная) область.
Гипоталамическая область ствола мозга - высший вегетативный центр, содержащий комплекс ядер (более 40), тесно связанных с центральной нервной системой с помощью афферентных и эфферентных путей. Гипоталамус участвует в регуляции температуры, кровяного давления, водного, жирового обмена и др. Среди ядер гипоталамуса особо выделяются те, которые синтезируют нейрогормоны. В отличие от нейронов, например, коры большого мозга, нейроны гипоталамических ядер обладают двойной чувствительностью: к действию нейромедиаторов, выделяемых в области межнейрональных синапсов; к действию физико-химических факторов окружающей среды (температура, осмотическое давление, концентрация глюкозы и др.).
8.Общий план строения мозжечка и его функции. Морфофункциональная характеристика коры мозжечка. Нейроны молекулярного слоя коры мозжечка, их строение и функция.
Общий план строения мозжечка и его функции. В мозжечке различают полушария и находящийся между ними червь. Поверхность мозжечка образует узкие извилины, отделенные друг от друга бороздами. Это значительно увеличивает ее площадь.
Серое и белое вещество:
а) Серое вещество в мозжечке представлено, во-первых, корой, покрывающей всю поверхность извилин, и, во-вторых, парными подкорковыми ядрами — зубчатыми и рядом других. Основная масса серого вещества приходится на кору.
б) Белое вещество в извилинах имеет вид узких прослоек, которые переходят в более обширные «ветви» и «стволы» в срединной части мозжечка.
Ножки мозжечка. Белое вещество продолжается в ножки мозжечка, которыми он связан с соседними отделами мозга. Ножки мозжечка — это проводящие пути, идущие как к мозжечку, так и от него. Они подразделяются на нижние, средние и верхние.
а) I. Нижние ножки (или веревчатые тела), во-первых, содержат пути, идущие к коре мозжечка: – от спинного мозга (задний спиномозжечковый тракт), – продолговатого мозга (оливомозжечковый путь) – и варолиева моста (вестибуломозжечковый путь).
II. Во-вторых, в тех же ножках идут пути от ядер мозжечка: – к продолговатому мозгу (к ядру оливы) – и варолиеву мосту (к вестибулярным ядрам n.VIII).
б) В средних, самых объемных, ножках к коре мозжечка направляются мощные пути от остальных ядер варолиева моста. В свою очередь, к этим ядрам моста подходят волокна из коры больших полушарий. В результате получается двухзвенный кортикомозжечковый путь, с помощью которого, как считают, большие полушария оказывают влияние на мозжечок.
в) В верхних ножках, как и в нижних, пути идут в двух направлениях: I. к коре мозжечка — от спинного мозга (передний спиномозжечковый тракт), II. и от ядер мозжечка — к среднему мозгу (к красным ядрам, содержащимся в ножках мозга).

В коре мозжечка различают три слоя: наружный - молекулярный (stratum moleculare), средний - слой клеток Пуркинье (грушевидных нейронов, stratum Purkinjense) и внутренний - зернистый (stratum granulosum).
Молекулярный слой содержит два основных вида нейронов: корзинчатые и звездчатые. Корзинчатые нейроны(neuron corbiferum) располагаются на нескольких уровня: в глубине слоя находятся самые крупные, в верхних - более мелкие клетки. Они составляют до 20 % клеток молекулярного слоя. Гистохимически в нейронах выявляются ГАМК, парвальбумин, кальбиндин, соматостатин, NO-синтаза. Наиболее характерная черта этих нейронов - их аксонные системы: горизонтально расположенный аксон распространяется более чем на 500 мкм параллельно поверхности извилины мозжечка. По ходу он дает многочисленные восходящие и нисходящие коллатерали. Одна корзинчатая клетка через свою аксонную систему связана примерно с 250 клетками Пуркинье. Коллатерали, спускающиеся к телам грушевидных нейронов, и совместно с другими волокнами, густо оплетая эти нейроны, формируют на них характерную структуру корзинок нервных волокон (corbis neurofibrarum). К клетке Пуркинье сходятся аксоны примерно 20-30 корзинчатых клеток, охватывая все тело нейрона и начальный сегмент аксона, образуя ГАМКергические тормозные синапсы. В свою очередь, аксонные коллатерали оказывают тормозное влияние и на корзинчатые клетки молекулярного слоя, которые, как указывалось выше, оказывают, в свою очередь, тормозные влияния на клетки Пуркинье, формируя таким образом своеобразные локальные тормозные «петли» в пределах слоя грушевидных нейронов и молекулярного слоя коры мозжечка.
Звездчатые нейроны (neuron stellatum) - от их тела радиально отходят дендриты и аксоны. Различают коротко- и длинноаксонные звездчатые нейроны. Медиатором в образуемых ими синапсах, по-видимому, является таурин и ГАМК. Звездчатые нейроны лежат выше корзинчатых. Мелкие звездчатые нейроны снабжены тонкими

короткими дендритами и слаборазветвленными нейритами, образующими синапсы на дендритах грушевидных нейронов. Крупные звездчатые нейроны, в отличие от мелких, имеют длинные и сильно разветвленные дендриты и аксоны. Ветви их аксонов соединяются с дендритами грушевидных нейронов, но некоторые из них достигают тел грушевидных нейронов и входят в состав так называемых корзинок. Корзинчатые и звездчатые нейроны молекулярного слоя представляют собой единую систему вставочных нейронов, передающую тормозные нервные импульсы на дендриты и тела клеток Пуркинье.
9.Общий план строения мозжечка и его функции. Морфофункциональная характеристика коры мозжечка. Нейроны ганглионарного слоя коры мозжечка, их строение и функция.
Общий план строения мозжечка и его функции. Морфофункциональная характеристика коры мозжечка – см. вопрос 8.
Слой клеток Пуркинье (ганглионарный) содержит нейроны грушевидной формы. Аксоны клеток Пуркинье отходят от оснований их тел, направляются через зернистый слой в белое вещество и заканчиваются синапсами на нейронах ядер мозжечка и латерального вестибулярного ядра.
Грушевидные нейроны располагаются строго в один ряд. От их крупного тела в молекулярный слой отходят 2-3 дендрита, которые, обильно ветвясь, пронизывают всю толщу молекулярного слоя. Дендриты покрыты огромным количеством шипиков. Все ветви дендритов располагаются только в одной плоскости, перпендикулярной к направлению извилин, поэтому при поперечном и продольном сечении извилин дендриты грушевидных нейронов выглядят различно. На долю клеток Пуркинье приходится до 73 % всех синапсов на нейронах ядер мозжечка. Среди грушевидных нейронов располагаются еще несколько видов нейронов - клетки-канделябры и разновидность клеток Гольджи - нейроны Пензы. Клетки-канделябры относятся к разновидностям тормозных ГАМК-эргических интернейронов, оказывающих свое влияние на дендриты клеток Пуркинье, тогда как клетки Пензы влияют на клеткизерна. В клетках Пуркинье присутствует несколько специфических нейрохимических веществ. В них обнаружены: кальбиндин, ГАМК и NO-синтаз.
10.Общий план строения мозжечка и его функции. Морфофункциональная характеристика коры мозжечка. Нейроны зернистого слоя коры мозжечка, их строение и функция.
Общий план строения мозжечка и его функции. Морфофункциональная характеристика коры мозжечка. – см. вопрос 8.
Очень богат нейронами зернистый слой:
1)Первым типом клеток этого слоя можно считать клетки-зерна, или зернистые нейроны (neuron granulosum). Они имеют средний диаметр, круглое крупное ядро. Короткие дендриты заканчиваются в этом же слое миниатюрной бифуркацией в виде «коготка». Вступая в синаптическую связь с окончаниями приходящих в мозжечок возбуждающих афферентных (моховидных) волокон,

дендриты зернистых нейронов образуют характерные структуры, именуемые клубочком (гломерулой) мозжечка (glomerulus cerebellari).
2)Вторым типом клеток зернистого слоя мозжечка являются тормозные большие
звездчатые нейроны (neuron stellatum magnum), или клетки Гольджи.
Различают два вида таких клеток: с короткими и длинными аксонами. Нейроны с короткими аксонами (neuronum stellatum breviaxonicum) лежат вблизи слоя грушевидных нейронов. Их разветвленные дендриты распространяются в молекулярном слое и образуют синапсы с параллельными волокнами - аксонами клеток-зерен. Аксоны направляются в зернистый слой к клубочкам мозжечка и заканчиваются тормозными ГАМКергическими синапсами на концевых ветвлениях дендритов клеток-зерен. Полагают, что таким образом клетки Гольджи регулируют количество активных клеток-зерен в микрокомплексах коры мозжечка. В клетках Гольджи выявляются ацетилхолин и окись азота (NO), энкефалин и соматостатин. Таким образом, клетки Гольджи осуществляют тормозное влияние на уровне зернистого слоя.
Немногочисленные звездчатые нейроны с длинными аксонами (neuronum stellatum longiaxonicum) имеют обильно ветвящиеся в зернистом слое дендриты и аксоны, выходящие в белое вещество. Предполагают, что эти клетки обеспечивают связь между различными областями коры мозжечка.
3)Третьим типом являются крупные мультиполярные нейроны - клетки Лугаро. Аксон клетки Лугаро имеет богатые разветвления, проникающие в молекулярный слой. Клетки Лугаро имеют множественные связи с возвратными коллатера-лями аксонов клеток Пуркинье, аксонов корзинчатых нейронов и клеток Гольджи. Уникальность клеток Лугаро заключается в их физиологических свойствах - это так называемые молчащие клетки. Они
активируются в присутствии серотонина, поступающего по серотонинергическим афферентным волокнам из ядер шва. Их активность связана с регуляцией тормозной активности клеток Пуркинье.
4)В зернистом слое выявлена популяция мелких клеток, которые были названы
униполярными кисточковыми нейронами. Это небольшие клетки с одиночным дендритом, образующим на конце кисточки. Тонкие веточки кисточки тесно переплетаются с терминалью моховидного волокна. Здесь формируется возбуждающий глутаматный синапс. Аксон клетки распространяется только в пределах зернистого слоя и образует возбуждающие глутаматергические синаптические контакты как с дендритами соседних униполярных нейронов, так и с дендритами клеток-зерен, входя в состав клубочков мозжечка. Таким образом, получая возбуждающие влияния от моховидных волокон, они сами оказывают дополнительное возбуждающее воздействие на клетки-зерна.
11.Общий план строения мозжечка и его функции. Афферентные и эфферентные пути мозжечка. Ядра мозжечка, их локализация, значение.
Общий план строения мозжечка и его функции. – см. вопрос 8.
Подлежащее белое вещество. Под корой расположено белое вещество, образованное миелиновыми нервными волокнами — афферентными и эфферентными.
а) Афферентные волокна — это конечные участки проводящих путей, идущих в мозжечок через его ножки. Это пути 1) от спинного мозга, 2) из продолговатого мозга (ядер оливы) и 3) из варолиева моста (вестибулярных и прочих ядер). По морфологии и месту окончания афферентные волокна делят на два типа:
а) т. н. лазящие волокна — образуют синапсы с клетками Пуркинье (каждая клетка Пуркинье иннервируется одним волокном), и
б) моховидные волокна — образуют синапсы с клетками-зернами. В зернистом слое терминали моховидного волокна образуют специализированный тип пресинаптического окончания - розетку. В последней возникают вогнутые участки, которые охватывают пальцевидные утолщения дендритов клеток-зерен. Возникает синаптический комплекс (клубочек мозжечка), который рассматривается как структурно-функциональная единица, в которой сочетаются и возбуждающие, и тормозные влияния из разных источников.
Следовательно, внешняя информация поступает только к этим двум типам клеток коры. Остальные нейроны коры получают опосредованные сигналы от клеток-зерен.
б) Эфферентные же волокна содержат аксоны практически только одних клеток — клеток Пуркинье. Cледовательно, все прочие клетки коры лишь влияют тем или иным образом на сигналы, посылаемые клетками Пуркинье. Заканчиваются эфферентные волокна в самом мозжечке — на подкорковых ядрах.
12.Связи между нейронами коры мозжечка. Современные представления о возбуждающих и тормозных нейронах.
Афферентные волокна, поступающие в кору мозжечка, представлены двумя видами - моховидными и так называемыми лазящими волокнами. Источниками моховидных волокон являются нейроны нижней оливы, ядра моста, ряд ядер ретикулярной формации и в меньшей степени нейроны ядер мозжечка. В зернистом слое терминали

моховидного волокна образуют специализированный тип пресинаптического окончания - розетку. В последней возникают вогнутые участки, которые охватывают пальцевидные утолщения дендритов клеток-зерен. Возникает синаптический комплекс (клубочек мозжечка) радиусом около 2,5 мм, где каждое окончание моховидного волокна является пресинаптической мембраной для дендритов нескольких клетокзерен. Каждая клетка-зерно получает от моховидных волокон 4-5 возбуждающих синапсов. Сами моховидные волокна образуют возбуждающие синапсы с 400-600 зернистыми нейронами в пределах нескольких листков мозжечка. В состав клубочка также входят аксоны униполярных кисточковых (brush) нейронов и ГАМКергических клеток Гольджи. ГАМК действует как типичный тормозный медиатор для ГАМКрецепторов розеток моховидных волокон и клеток-зерен. Клубочек мозжечка рассматривается как структурно-функциональная единица, в которой сочетаются и возбуждающие, и тормозные влияния из разных источников. Это обеспечивает регуляцию деятельности клеток-зерен и соответственно регулирует их влияние на клетки Пуркинье.
Система лазящих волокон (лиановидные, восходящие волокна) является уникальной во всей центральной нервной системе - каждая клетка Пуркинье иннервируется одним волокном. Это следствие постнатальной элиминации мультиволоконной иннервации клеток Пуркинье, в результате гибели части нейронов нижней оливы, достигающей максимума на 1-2-й нед постнатального развития. Каждое волокно от одной клетки нижней оливы иннервирует до семи клеток Пуркинье, образуя на каждой клетке многочисленные аксошипиковые аспартатергические контакты. Коллатерали волокон, проникающие в молекулярный слой, образуют возбуждающие контакты с корзинчатыми и звездчатыми клетками. Кроме лазящих и моховидных волокон, в кору мозжечка входят другие афферентные волокна. Одни их них содержат разнообразные амины, в основном серотонин, а также дофамин, норадреналин и нейропептиды (вещество Р, нейротензин, ангиотензин, галланин, орексин и др.). Основным источником этих волокон являются нейроны ядер шва и голубоватого места. Волокна широко распределяются по слоям мозжечка, образуя по своему ходу многочисленные варикозности. Эти волокна оказывают модулирующее воздействие на нейроны мозжечка, что выражается в регуляции циклов бодрствования и сна, управлении эмоциональным поведением.
13.Структурно-функциональная единица неокортекса: состав, возбуждающая и тормозная система модуля.
Кора большого мозга представлена слоем серого вещества. Наиболее сильно развита она в передней центральной извилине. Обилие борозд и извилин значительно увеличивает площадь серого вещества головного мозга. В коре содержится около 1014 млрд нервных клеток. Различные участки ее, отличающиеся друг от друга некоторыми особенностями расположения и строения клеток (цитоархитектоника), расположения волокон (миелоархитектоника) и функциональным значением, называются полями. Они представляют собой места высшего анализа и синтеза нервных импульсов. Резко очерченные границы между ними отсутствуют. Для коры характерно расположение клеток и волокон пластинками (слоями).
Цитоархитектоника коры большого мозга. Мультиполярные нейроны коры весьма разнообразны по форме. Среди них можно выделить пирамидные, звездчатые,
веретенообразные, паукообразные и горизонтальные нейроны.
Пирамидные нейроны (50-90 %) составляют основную и наиболее специфическую для коры большого мозга форму.
Нейроны коры расположены нерезко отграниченными пластинками. Каждая пластинка характеризуется преобладанием какого-либо одного вида клеток. В двигательной зоне коры различают 6 основных пластинок:
I - молекулярная (lamina molecularis),
II - наружная зернистая (lamina granularis externa),
III - наружная пирамидная (lamina piramidalis externa),
IV - внутренная зернистая (lamina granularis interna),
V - внутренняя пирамидная (ганглионарная) (lamina piramidalis interna),
VI - мультиформная (lamina multiformis).
•Молекулярная пластинка коры содержит небольшое количество мелких ассоциативных клеток веретеновидной формы. Их аксоны проходят параллельно поверхности мозга в составе тангенциального сплетения нервных волокон молекулярной пластинки. Основной объем пластинки занимают терминальные ветвления аксонов клеток нижележащих пластинок: апикальные (дистальные) дендриты пирамидных нейронов, на которых оканчиваются ГАМКергические аксоны корково-корковых связей; волокна от нейронов неспецифических подкорковых систем мозга (модуляторные норадренергические, дофа-минергические и серотонинергические волокна из ствола мозга).
•Наружная зернистая пластинка образована мелкими пирамидными и звездчатыми нейронами диаметром около 10 мкм. Дендриты этих клеток поднимаются в молекулярный слой. Аксоны или уходят в белое вещество, или, образуя дуги, также поступают в тангенциальное сплетение волокон молекулярного слоя. Основная масса синапсов представлена аксодендритными и аксосоматическими тормозными ГАМКергическими контактами.
•Самая толстая пластинка коры большого мозга - наружная пирамидная. Она особенно хорошо развита в прецентральной извилине. Величина пирамидных клеток последовательно увеличивается в пределах 10-40 мкм от наружной зоны пластинки к внутренней. От верхушки пирамидной клетки отходит главный дендрит, который располагается в молекулярной пластинке. Дендриты, берущие начало от боковых поверхностей пирамиды и ее основания, имеют незначительную длину и образуют синапсы со смежными клетками этой пластинки. Аксон пирамидной клетки всегда отходит от ее основания. В мелких клетках он остается в пределах коры; аксон же, принадлежащий крупной пирамидной клетке, обычно формирует миелиновое ассоциативное или комиссуральное волокно, идущее в белое вещество. Здесь преобладают
аксошипиковые контакты, аксосоматические контакты, образованные аксонами тормозных звездчатых нейронов.
•Внутренняя зернистая пластинка в некоторых полях коры развита очень сильно (например, в зрительной зоне коры). Однако она может почти отсутствовать (в прецентральной извилине). Пластинка образована мелкими звездчатыми интернейронами. В ее состав входит большое количество горизонтальных волокон. В пластинке преобладают аксодендритные контакты.
•Внутренняя пирамидная пластинка (ганглионарный слой) коры образована крупными пирамидными клетками и небольшим числом звездчатых интернейронов. Область прецентральной извилины содержит гигантские пирамидные нейроны, описанные впервые киевским анатомом В. А. Бецем в 1874 г. (клетки Беца). Это очень большие клетки. В отличие от других пирамидных клеток коры они характеризуются наличием крупных глыбок хроматофильного вещества. Аксоны клеток этого слоя образуют главную часть кортикоспинальных и кортиконуклеарных путей и оканчиваются синапсами на клетках двигательных ядер.
•Мультиформная пластинка образована нейронами преимущественно веретенообразной формы, а также мелкими полигональными нейронами. Внешняя зона содержит более крупные клетки. Нейроны внутренней зоны мельче и лежат на большом расстоянии друг от друга. Нейриты клеток уходят в белое вещество в составе эфферентных путей головного мозга. Дендриты достигают молекулярного слоя коры. В этой пластинке преобладают аксодендритные синапсы. Крупные пирамидные клетки являются основными нейронами, к которым по центрифугальным волокнам приходят импульсы из других отделов центральной нервной системы и передаются через синапсы на их дендриты и тела. От этих клеток импульс уходит по аксонам, формирующим центрипетальные эфферентные пути. Внутри коры между нейронами формируются сложные связи. Медиатором в аксонных окончаниях пирамидных нейронов является аспартат/глутамат, оказывающий возбуждающее действие на клетки-мишени.
Исследуя ассоциативную кору, составляющую 90 % неокортекса, Сентаготаи и представители его школы установили, что структурно-функциональной единицей неокортекса является модуль - вертикальная колонка диаметром около 300 мкм. Модуль организован вокруг кортико-кортикального волокна, представляющего собой волокно, идущее либо от пирамидных клеток того же полушария (ассоциативное волокно), либо от противоположного (комиссуральное). В модуль входят два таламокортикальных волокна - специфических афферентных волокна, оканчивающихся в IV слое коры на шипиковых звездчатых нейронах и базальных дендритах пирамидных нейронов. Каждый модуль, по мнению Сентаготаи, подразделяется на два микромодуля диаметром менее 100 мкм. Всего в неокортексе человека примерно 3 млн модулей.
Тормозная система модуля представлена следующими типами нейронов:
1) клетки с аксональной кисточкой образуют в I слое множественные тормозные синапсы на горизонтальных ветвях кортико-кортикальных волокон;

2)корзинчатые нейроны - тормозные нейроны, образующие тормозящие синапсы на телах практически всех пирамидных нейронов. Они подразделяются на малые корзинчатые нейроны, оказывающие тормозящее влияние на пирамиды II, III и V слоев модуля, и большие корзинчатые клетки, располагающиеся на периферии модуля и имеющие тенденцию подавлять пирамидные нейроны соседних модулей;
3)аксо-аксональные нейроны, тормозящие пирамидные нейроны II и III слоев. Каждая такая клетка образует тормозящие синапсы на начальных участках аксонов сотен нейронов II и III слоев. Они тормозят, таким образом, кортико-кортикальные волокна, но не проекционные волокна нейронов V слоя;
4)клетки с двойным букетом дендритов располагаются во II и III слоях и, тормозя практически все тормозные нейроны, производят вторичное возбуждающее действие на пирамидные нейроны. Ветви их аксонов направлены вверх и вниз и распространяются в узкой колонке. Таким образом, клетка с двойным букетом дендритов растормаживает пирамидные нейроны в микромодуле. Мощный возбуждающий эффект фокальных шипиковых звездчатых клеток объясняется тем, что они одновременно возбуждают пирамидные нейроны и клетку с двойным букетом дендритов.
Таким образом, первые три тормозных нейрона тормозят пирамидные клетки, а клетки с двойным букетом дендритов возбуждают их, угнетая тормозные нейроны. Система тормозных нейронов играет роль фильтра, тормозящего часть пирамидных нейронов коры.
14.Строение и классификация пирамидных клеток коры больших полушарий. Гематоэнцефалический барьер, его строение, функции.
Пирамидные нейроны (50-90 %) составляют основную и наиболее специфическую для коры большого мозга форму. Они имеют вытянутое треугольное тело, вершина которого обращена к поверхности коры. От вершины и боковых поверхностей тела отходят дендриты, заканчивающиеся в различных слоях серого вещества. От основания пирамидных клеток берут начало аксоны, в одних клетках короткие, образующие ветвления в пределах данного участка коры, в других - длинные, поступающие в белое вещество.
Пирамидные нейроны различных пластинок коры отличаются размерами и имеют разное функциональное значение. Мелкие клетки представляют собой вставочные нейроны, нейриты которых связывают отдельные участки коры одного полушария (ассоциативные нейроны) или двух полушарий (комиссуральные нейроны). Эти клетки встречаются в разных количествах во всех слоях коры. Особенно богата ими кора большого мозга человека. Аксоны крупных пирамид принимают участие в образовании пирамидных путей, проецирующих импульсы в соответствующие центры ствола и спинного мозга.
Гематоэнцефалический барьер состоит из двух компонентов.
Первый представлен барьером между кровью и спинномозговой жидкостью на уровне сосудистых сплетений, а второй — барьером между кровью и межклеточной жидкостью на уровне капилляров ЦНС.
а) Барьер между кровью и спинномозговой жидкостью (гематоликворный). Барьер между кровью и спинномозговой жидкостью представлен эпендимальным эпителием сосудистых сплетений, который характеризуется следующими особенностями строения.
1.Практически все реснички замещены микроворсинками.
2.Клетки образуют плотные контакты. Именно эти места плотного соединения мембран клеток разграничивают кровь и спинномозговую жидкость.
3.Клетки эпителия содержат ферменты, обеспечивающие транспорт ионов и продуктов метаболизма.
б) Барьер между кровью и межклеточной жидкостью. Барьер между кровью и межклеточной жидкостью представлен эндотелием капилляров ЦНС, который характеризуется следующими особенностями строения.
1.Эндотелиоциты образуют плотные контакты.
2.В состав клеток входит небольшое количество пиноцитозных пузырьков, а также отсутствуют фенестрации.
3.Транспортные системы в клетках аналогичны таковым в эпителии сосудистых сплетений.
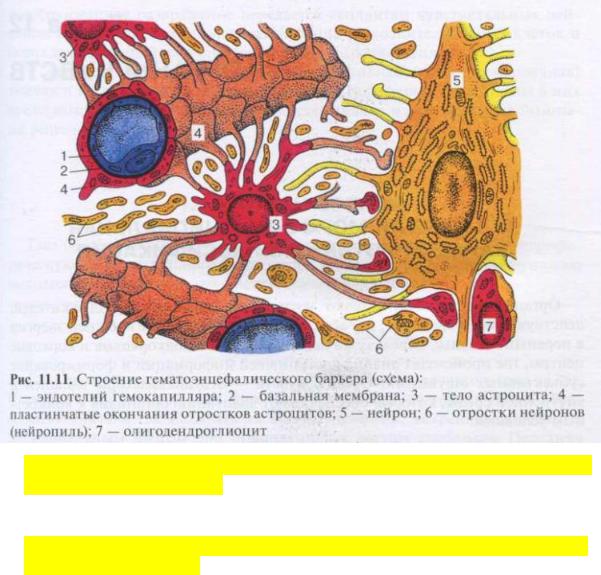
15.Цитоархитектоника коры больших полушарий. Роль В.А.Беца в разработке теории полей коры головного мозга.
См. вопрос 13.
16.Миелоархитектоника коры больших полушарий: ассоциативные, комиссуральные и проекционные волокна.
Миелоархитектоника коры. Среди нервных волокон коры полушарий большого мозга можно выделить ассоциативные волокна, связывающие отдельные участки коры одного полушария, комиссуральные, соединяющие кору различных полушарий, и проекционные волокна, как афферентные, так и эфферентные, которые связывают кору с ядрами низших отделов центральной нервной системы. Эти волокна в коре полушарий образуют радиальные лучи, заканчивающиеся в пирамидном слое. Кроме уже описанного тангенциального сплетения молекулярного слоя, на уровне внутреннего зернистого и ганглионарного слоев расположены два тангенциальных слоя миелиновых нервных волокон - внешняя и внутренняя полосы, которые, очевидно, образуются концевыми ветвлениями афферентных волокон и коллатералей нейритов клеток коры, таких как пирамидные нейроны. Вступая в синаптические связи с нейронами коры, горизонтальные волокна обеспечивают широкое распространение в ней нервного импульса. Строение коры в различных отделах большого мозга сильно варьирует, поэтому детальное изучение ее клеточного состава и хода волокон является предметом специального курса. Кора полушарий большого мозга содержит мощный нейроглиальный аппарат, выполняющий трофическую, защитную, опорную и разграничительную функции.
17.Вегетативная (автономная) нервная система: симпатический, парасимпатический и метасимпатический отделы, рефлекторные дуги.
18.Высшие центры автономной нервной системы. Расположение центров симпатического и парасимпатического отделов ВНС. Особенности вегетативной рефлекторной дуги в сравнении с соматической.
Автономная нервная система состоит из центральных отделов, представленных ядрами головного и спинного мозга, и периферических: нервных стволов, узлов (ганглиев) и нервных сплетений.
Ядра центрального отдела автономной нервной системы находятся в среднем и продолговатом мозге, а также в боковых рогах грудных, поясничных и крестцовых сегментов спинного мозга. К симпатической нервной системе относятся автономные ядра боковых рогов грудного и верхнепоясничного отделов спинного мозга, к парасимпатической - автономные ядра III, VII, IX и X пар черепных нервов и автономные ядра крестцового отдела спинного мозга.
19.Строение и нейронный состав вегетативных ганглиев. Пре- и постганглионарные нервные волокна.
Автономная нервная система состоит из центральных отделов, представленных ядрами головного и спинного мозга, и периферических: нервных стволов, узлов (ганглиев) и нервных сплетений.
Ядра центрального отдела автономной нервной системы находятся в среднем и продолговатом мозге, а также в боковых рогах грудных, поясничных и крестцовых сегментов спинного мозга. Мультиполярные нейроны ядер центрального отдела представляют собой ассоциативные нейроны рефлекторных друг автономной нервной
системы. Их нейриты покидают центральную нервную систему через передние корешки спинномозговых нервов или черепные нервы и оканчиваются синапсами на нейронах одного из периферических автономных узлов. Это преганглионарные волокна автономной нервной системы, обычно миелиновые. Преганглионарные волокна симпатической и парасимпатической автономной нервной системы - холинергические. Их терминали содержат мелкие светлые синаптические пузырьки и одиночные крупные темные везикулы.
Периферические узлы автономной нервной системы лежат как вне органов
(симпатические паравертебральные и превертебральные узлы, парасимпатические узлы головы), так и в стенке органов в составе интрамуральных нервных сплетений пищеварительного тракта, сердца, матки, мочевого пузыря и др.
Паравертебральные узлы расположены по обе стороны позвоночника и со своими соединительными стволами образуют симпатические цепочки.
Превертебральные узлы образуют кпереди от брюшной аорты и ее главных ветвей брюшное сплетение, в состав которого входят чревный, верхний брыжеечный и нижний брыжеечный ганглии. СТРОЕНИЕ. Автономные узлы снаружи покрыты соединительнотканной капсулой. Прослойки соединительной ткани проникают внутрь узла, образуя его остов. Узлы состоят из мультиполярных нервных клеток, весьма разнообразных по форме и величине. Дендриты нейронов многочисленны и сильно ветвятся. Аксоны в составе постганглионарных (обычно безмиелиновых) волокон поступают в соответствующие внутренние органы. Каждый нейрон и его отростки окружены глиальной оболочкой. Наружная поверхность глиальной оболочки покрыта базальной мембраной, кнаружи от которой расположена тонкая соединительнотканная оболочка. Преганглионарные волокна, вступая в соответствующий ганглий, заканчиваются на дендритах или перикарионах нейронов аксодендритными либо аксосоматическими синапсами. Синапсы микроскопически выявляются в виде утолщений по ходу волокна или терминальных утолщений. Электронномикроскопически пресинаптическая часть характеризуется типичными для холинергических синапсов прозрачными мелкими синаптическими и одиночными крупными темными пузырьками
Цитоплазма нейронов симпатического ганглия содержит катехоламины, о чем свидетельствуют наличие мелких гранулярных пузырьков и различная степень флюоресценции на препаратах, обработанных формальдегидом по методу Фалька, их перикарионов и отростков, в том числе аксонов, поступающих в виде постганглионарных волокон в соответствующие органы.
В составе симпатических ганглиев имеются небольшие группы гранулосодержащих, мелких интенсивно флюоресцирующих клеток (МИФ-клетки). Они характеризуются короткими отростками и обилием в цитоплазме гранулярных пузырьков, соответствующих по флюоресценции и электронно-микроскопической характеристике пузырькам клеток мозгового вещества надпочечника. МИФ-клетки окружены глиальной оболочкой. На телах МИФ-клеток, реже на их отростках, видны холинергические синапсы, образованные терминалями преганглионарных волокон.
МИФ-клетки рассматриваются как внутриганглионарная тормозная система.
Они, возбуждаясь преганглионарными холинергическими волокнами, выделяют
катехоламины. Последние, распространяясь диффузно или по сосудам ганглия, оказывают тормозящее влияние на синаптическую передачу с преганглионарных волокон на периферические нейроны ганглия.

Система органов кроветворения и иммунной защиты.
1. Общая характеристика системы кроветворения и иммунной защиты. Основные источники и этапы формирования органов кроветворения в онтогенезе человека.
Ответ:
Органы кроветворения и иммуногенеза включают красный костный мозг, тимус,
лимфатические узлы, селезенку, миндалины, пейеровы бляшки, аппендикс, а также другие лимфоидные образования пищеварительного тракта, половых, дыхательной и выделительной систем. Помимо структур органного характера, к иммунной системе относятся многочисленные диффузные скопления лимфоидной ткани и рассеянные повсеместно в организме лимфоциты, макрофаги и антиген-представляющие клетки, а также лимфоциты и моноциты крови и лимфы.
Несмотря на различную специализацию, все органы, входящие в систему, имеют общие морфофункциональные признаки и включают:
а) строму (ретикулярная соединительная, а в тимусе - эпителиальная ткани), создающую микроокружение, которое необходимо для нормального развития кроветворных клеток;
б) большое число фагоцитирующих клеток (макрофагов), участвующих в очищении крови и лимфы от инородных частиц, бактерий, фрагментов погибших клеток;
в) характерные особенности строения стенки кровеносных и лимфатических сосудов, что обеспечивает миграцию клеток, изоляцию размножающихся и дифференцирующихся клеток, депонирование крови и др.
Функции: участие во взаимосвязанных процессах кроветворения и иммуногенеза, обеспечивающего защиту от микроорганизмов, чужеродных антигенов, иммунный надзор за деятельностью клеток собственного организма.
(на вторую часть вопроса хз как отвечать правильно)
В течение внутриутробного развития место образования форменных элементов крови (гемопоэз) несколько раз меняется. Наиболее ранним из них служит желточный мешок, а позднее его сменяют печень и селезенка, а далее - костный мозг и лимфоидные органы.
2. Эмбриональный и постнатальный гемопоэз. Классификация органов кроветворения. Центральные и периферические органы кроветворения.
Ответ:
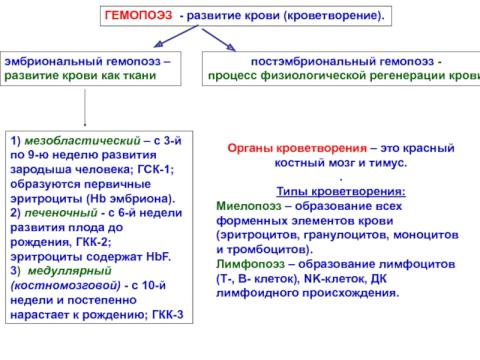
В развитии крови как ткани в эмбриональный период можно выделить три основных этапа, последовательно сменяющих друг друга: 1) мезобластический, когда начинается развитие клеток крови во внезаро-дышевых органах - мезенхиме стенки желточного мешка и хориона (с 3-й по 9-ю нед развития зародыша человека) и появляется первая генерация стволовых клеток крови; 2) печеночный, который начинается в печени с 5-6-й нед развития зародыша, когда печень становится основным органом гемопоэза, в ней образуется вторая генерация СКК. Кроветворение в печени достигает максимума через 5 мес и завершается перед рождением. СКК печени заселяют вилочковую железу (здесь, начиная с 7-8-й нед, развиваются Т- лимфоциты), селезенку (гемопоэз начинается с 12-й нед) и лимфатические узлы (гемопоэз отмечается с 10-й нед); 3) медуллярный (костномозговой) - появление третьей генерации СКК в костном мозге, где гемопоэз начинается с 10-й нед и постепенно нарастает к рождению, а после рождения костный мозг становится центральным органом гемопоэза.
Постэмбриональный гемопоэз представляет собой процесс физиологической регенерации крови (клеточное обновление), который компенсирует физиологическое разрушение дифференцированных клеток. Миелопоэз происходит в миелоидной ткани (textus myeloideus), расположенной в эпифизах трубчатых и полостях многих губчатых костей (см. главу 14). Здесь развиваются форменные элементы крови: эритроциты, гранулоциты, моноциты, кровяные пластинки, предшественники лимфоцитов. В миелоидной ткани находятся стволовые клетки крови и соединительной ткани. Предшественники лимфоцитов постепенно мигрируют и заселяют такие органы, как тимус, селезенка, лимфатические узлы и др.
КЛАССИФИКАЦИЯ ОРГАНОВ КРОВЕТВОРЕНИЯ
Центральные органы (красный костный мозг, тимус) обеспечивают процессы антигеннезависимой пролиферации и дифференцировки клеток-предшественников, поступающих из красного костного мозга. При этом образуются клетки с огромным репертуаром рецепторов ко всевозможным антигенам. Такое разнообразие обусловлено реаранжировкой их генома; антигены на этом этапе не только не нужны, но даже вредны.

Периферические органы (все остальные органы иммунной системы) обеспечивают процессы антиген-зависимой пролиферации и дифференцировки клеток, мигрирующих из центральных органов, где они ранее приобрели специфические рецепторы к данному антигену. Для обеспечения контакта с антигенами эти органы расположены на путях их поступления через лимфу или кровь.
3. Кроветворение. Морфологическая и функциональная характеристика стволовых клеток
крови. Понятие о колониеобразующих единицах.
Ответ:
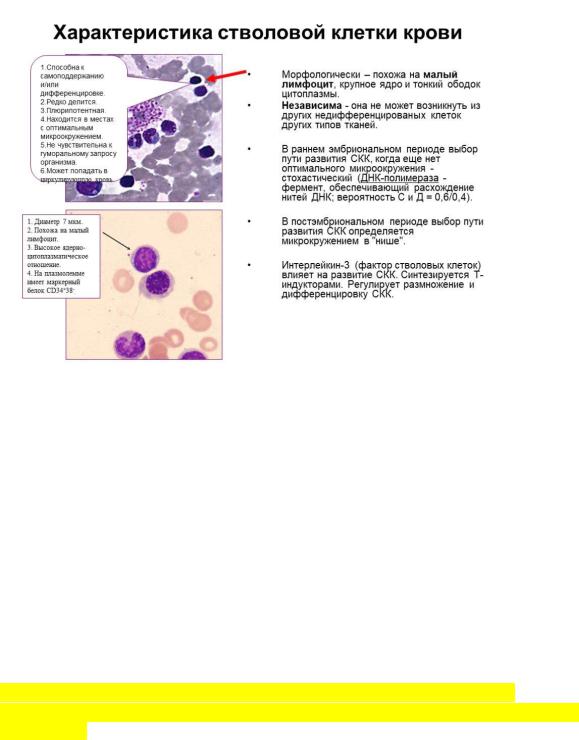
СКК являются плюрипотентными (полипотентными) предшественниками всех клеток крови и относятся ксамоподдерживающейся популяции клеток. Они редко делятся. Впервые представление о родоначальных клетках крови сформулировал в начале XX в. А. А. Максимов, который считал, что по своему строению они сходны с лимфоцитами. В настоящее время это представление нашло подтверждение и дальнейшее развитие в новейших экспериментальных исследованиях, проводимых главным образом на мышах
Колониеобразующими единицами (КОЕ) называют клеточные элементы способные разрастаться с образованием колоний в органах организма .
Для этого используется метод селезеночных колоний( изучение св-в кроветворных клеток) суть метода заключается в том, что облученным смертельной дозой животным внутривенно вводят клетки красного костного мозга нормального животного. Находящиеся гемопоэтические клетки попадают в селезенку облученного животного и размнож. образуя видимые глазом колонии. По числу колоний можно определить число гемопоэтических клеток.
4. Морфологически идентифицируемые стадии развития клеток крови: бластные, дифференцирующиеся и зрелые клеточные формы эритроцитов, гранулоцитов, моноцитов, тромбоцитов.
Ответ:
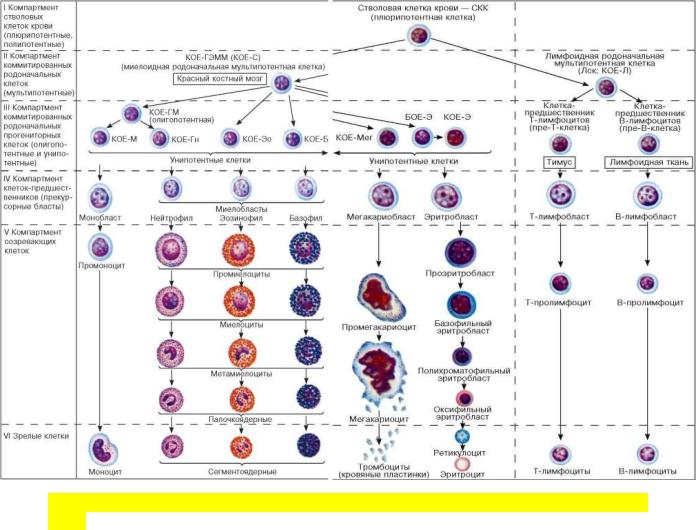
5. Регуляция миелопоэза и лимфопоэза, роль микроокружения. Физиологическая регенерация крови
Ответ:
Помимо прямого контроля за деятельностью костного мозга ЦНС влияет на кроветворение через образование гуморальных факторов. Под воздействием нервных импульсов в тканях некоторых органов образуются гемопоэтины — гормоны белковой природы. Гемопоэтины воздействуют на микроокружение СПК, определяя их дифференцировку. Различают несколько видов гемопоэ-тинов — эритропоэтины, лейкопоэтины, тромбоцитопоэтины. По своим функциям гемопоэтины относятся к цитомединам — веществам, осуществляющим контакт между клетками. Кроме гемо-поэтинов в регуляции гемопоэза участвуют и другие биологически активные вещества — как эндогенные, образующиеся в организме, так и экзогенные, поступающие из внешней среды. Такова общая схема регуляции гемопоэза. В механизме регуляции числа отдельных видов клеток крови имеются особенност
Важная роль в регуляции миелопоэза отводится лейкопоэтинам, или так называемому колониестимулирующему фактору (КСФ). Источником образования КСФ у человека являются моноцитарно-макрофагальные клетки крови и костного мозга, клетки плаценты, лимфоциты, клетки стромы кроветворных органов и клетки сосудистой стенки. КСФ шеет гликопротеидную природу и гетеро-енный состав. Действие КСФ является строго специфичным и направлено на стимуляцию грануло-щитопоэза и моноцитопоэза. В настоящее ремя показано, что КСФ действует не толь-на уровне клеток-предшественниц, но и гимулирует пролиферацию,

созревание гра-уломоноцитарных элементов, причем ин-живность гранулоцитоили моноцитопоэ-зависит от концентрации КСФ.
Регуляция образования лимфоцитов (лим-фопоэза) обеспечивается несколькими механизмами, в частности за счет лимфокинов, интенсивно продуцируемых на фоне антигенной стимуляции организма, а также в процессе кооперации лимфоидных и макрофагальных элементов. Важнейшими регуляторами лимфопоэза являются антитела, способные усиливать или подавлять образование лимфоцитов. Следует отметить роль тканеспецифических ингибиторов клеточного деления — лимфоцитарных кейлонов. Лимфоцитарные кейлоны представляют собой гли-копротеиды, источником их продукции являются селезенка, тимус, лимфобласты.
Стромальные клетки выполняют опорную, трофическую и регуляторную функции, обладая в каждом органе характерными признаками. Благодаря контактному взаимодействию (опосредованному синтезом специфических адгезионных молекул) и гуморальным влияниям, создают особые условия (микроокружение), необходимые для нормального развития кроветворных клеток.
Перед дифференцировкой большинство МСК (мезенхимальные стволовые клетки) находятся в костном мозге, где также образуются лимфоциты и другие элементы крови. Стромальные клетки играют большую роль в различении кроветворных клеток (клеток, которые могут дифференцироваться в другие клетки крови). МСК действуют как физическая поддержка для дифференцировки гемопоэтических клеток в сочетании с внеклеточным матриксом. Стромальные клетки также обеспечивают питательные вещества и факторы роста для продолжения развития кроветворных клеток. Наконец, МСК экспрессируют молекулы адгезии, которые влияют на дифференцировку гемопоэтических клеток. Организм сообщает МСК, какие элементы крови необходимы, и передает эти молекулы адгезии дифференцирующейся клетке.
Кровь относится к быстро обновляющимся тканям. Физиологическая регенерация форменных элементов крови осуществляется за счёт разрушения старых клеток и образования новых органами кроветворения.
6. Лимфопоэз. Особенности лимфопоэза в центральных и периферических органах кроветворения
Ответ:
Лимфопоэз происходит в лимфоидной ткани (textus lymphoideus), которая имеет несколько разновидностей, представленных в тимусе, селезенке, лимфатических узлах. Она выполняет основные функции: образование Т- и В-лимфоцитов и иммуноцитов.

7. Красный костный мозг (развитие, строение, тканевой состав, функции). Характеристика стромального компонента красного костного мозга.
Ответ:
Красный костный мозг — это центральный орган кроветворения, в котором из СКК развиваются эритроциты, нейтрофильные, эозинофильные и базофильные гранулоциты, моноциты, В-лимфоциты, предшественники Т-лимфоцитов и тромбоциты. В красном костном мозге происходит антигеннезависимая дифференцировка В-лимфоцитов.
Источником развития стромы красного костного мозга является мезенхима, форменных элементов крови — СКК, которые сами развиваются из мезенхимы и редко делятся. Первый красный костный мозг появляется на 2-м месяце эмбриогенеза в ключицах, на 3-м месяце — в плоских костях и на 4-м — в диафизах трубчатых костей. На 5-6-м месяце окончательно формируется костномозговая полость в диафизах трубчатых костей, и с этого момента красный костный мозг становится основным органом кроветворения.
В состав красного костного мозга входят три компонента: 1) гемопоэтический (паренхима), 2) стромальный, 3) сосудистый (паренхима)
1.Гемопоэтический компонент образован миелоидной тканью и содержит клетки миелоцитарного и лимфоцитарного рядов на разных стадиях развития, взаимодействующие со стромальными элементами. В нем находится самоподдерживающаяся популяция плюрипотентных стволовых клеток (1/2000 клеток мозга).
2.Стромальный компонент (функции см. выше) включает: ретикулярные клетки отростчатой формы и волокна, образующие трехмерную сеть (ретикулярные клетки, прилежащие к стейке синусов, называют адвентициальными); адипоциты (жировые клетки); макрофаги; клетки эндоста (соединительнотканной выстилки костных полостей);
а) Ретикулярные клетки имеют характерную отростчатую форму и продуцируют компоненты ретикулярных волокон (коллаген III), а также аморфного вещества. Вместе с указанными

волокнами ретикулярные клетки образуют сеть, в ячейках которой расположены кроветворные клетки. При этом они (ретикулярные клетки), подобно эндотелиоцитам и остеогенным клеткам, секретируют разнообразные факторы, регулирующие гемопоэз.
б) Клетки эндоста. Это стволовые клетки хрящевой и костной ткани. Выделяя специальные факторы (среди которых — и колониестимулирующие), они способствуют – в эмбриональном периоде – заселению костного мозга стволовыми клетками крови, – затем, на протяжении последующей жизни, — пролиферации и дифференцировке гемопоэтических клеток.
в) Адвентициальные клетки. Это малодифференцированные клетки фибробластического ряда, покрывающие снаружи синусоидные сосуды. Считают, что под влиянием эритропоэтина они способны сокращаться, что облегчает выход клеток крови из костного мозга в сосудистое русло.
г) Адипоциты. Возможно, они развиваются из тех же предшественников, что и ретикулярные клетки. Адипоциты содержат крупную каплю жира и оттесненное ею к периферии уплощенное ядро. Видимо, этот жир используется для энергообеспечения кроветворения, а для обеспечения общих потребностей организма (при голодании) не расходуется. Как и прочие клетки стромы, адипоциты вырабатывают гемопоэтины.
3. Сосудистый компонент наряду с обычными сосудами микроциркуляторного русла содержит особые посткапилпярные (венозные) синусы - тонкостенные анастомозирующие сосуды диаметром 50-75 мкм. Синусы выстланы тонким эндотелием, способным отличать зрелые форменные элементы гемопоэтического компонента от незрелых и пропускать их в просвет синуса через временно образующиеся в цитоплазме клеток поры. Базальная мембрана на большем протяжении отсутствует. Наружный (прерывистый) слой стенки синусов образуют адвентициальные клетки. Синусы снабжены сфинктерами и способны временно выключаться из кровотока, играя роль "отстойников", в которых дозревают форменные элементы. К ним снаружи прилегают макрофаги, проникающие своими отростками в просвет синусов.
8. Красный костный мозг характеристика перенхиматозного компонента. Желтый костный мозг.
Ответ:
Красный костный мозг — это центральный орган кроветворения, в котором из СКК развиваются эритроциты, нейтрофильные, эозинофильные и базофильные гранулоциты, моноциты, В-лимфоциты, предшественники Т-лимфоцитов и тромбоциты. В красном костном мозге происходит антигеннезависимая дифференцировка В-лимфоцитов.
К паренхимотозным компанентам ККМ относятся гемопэтический компанент.
Гемопоэтический компонент образован миелоидной тканью и содержит клетки миелоцитарного и лимфоцитарного рядов на разных стадиях развития, взаимодействующие со стромальными элементами. В нем находится самоподдерживающаяся популяция плюрипотентных стволовых клеток (1/2000 клеток мозга).
Участки, где происходит пролиферация и дифференцировка клеток крови, получили название
островков кроветворения. Эти островки, в общем, формируют гемопоэтический компонент.
Выделяют три типа островков:

1.Эритропоэтический островок содержит центрально расположенный макрофаг, называемый клеткой-нянькой, вокруг которого расположены эритроидные клетки на разных стадиях развития (от колониеобразующей эритроидной клетки и эритробласта до ретикулоцита). Макрофаг выделяет ростковые факторы, с помощью сиалоадгезинов он удерживает вокруг себя эритроидные клетки, обеспечивая их железом за счет наличия в его цитоплазме трансферрина, связывающего 4 атома железа, также макрофаги вырабатывают эритропоэтин, витамин Д3 и фагоцитируют ядра, выбрасываемые из эритроцита в процессе созревания.
2.Гранулоцитопоэтические островки могут быть трех видов в зависимости от того какие гранулоциты образуются: нейтрофильные, эозинофильные или базофильные, чаще всего они локализуются вблизи эндоста. Каждый островок окружен слоем протеогликанов, что создает микроокружение для дифференцировки гранулоцитов. По мере созревания эта оболочка растворяется и гранулоциты, совершая амебовидные движения, мигрируют к синусам и уходят в кровоток.
3.Тромбоцитопоэтический островок локализуются у синусных капилляров, и включает мегакариоциты. Мегакариоциты - это очень крупные клетки с гигантскими дольчатыми ядрами. Он выдвигает ложноножку между эндотелиоцитами в полость капилляра и током крови эти участки отрываются, превращаясь в тромбоциты. Такой способ отрыва цитоплазмы называется «клазмотоз». Из одного мегакариоцита формируются около 2 тыс. тромбоцитов.
Кроме этого в ККМ находится три категории лимфоидных клеток, лежащих вокруг сосудов:
•Стволовые лимфоидные клетки, не имеющие рецепторов.
•Предшественники Т – лимфоцитов, имеющие рецепторы и мигрирующие в тимус.
•Предшественники В – лимфоцитов, в которых осуществляется уникальный процесс образования генов иммуноглобулинов.
Кроме этого в ККМ идет развитие моноцитов - будущих макрофагов.
Для того чтобы осуществились процессы гемопоэза и иммуногенеза нужны регуляторы, которые подразделяются на – стимуляторы и ингибиторы:
Кстимуляторам относятся вещества, выделяемые клетками стромы, гормоны, синтезируемые в других органах: эритропоэтины в почках, легких, печени; тироксин щитовидной железы, соматотропный гормон гипофиза.
Кингибиторам относятся вещества, вырабатываемые зрелыми форменными элементами крови по принципу обратной связи (кейлоны), тканевые гормоны – интерферон, простагландины, гормоны коры надпочечников.
Желтый костный мозг (medulla ossium flava) у взрослых находится в диа-физах трубчатых костей. В его составе находятся многочисленные жировые клетки (адипоциты).
Благодаря наличию в жировых клетках пигментов типа липохромов костный мозг в диафизах имеет желтый цвет, что и определяет его название. В обычных условиях желтый костный мозг не осуществляет кроветворной функции, но в случае больших кровопотерь или при некоторых патологических состояниях организма в нем появляются очаги миелопоэза за счет дифференцировки приносимых сюда с кровью стволовых и полустволовых клеток.
9. Тимус: строение, функции. Состав и значение гематотимусного барьера. Временная (акциденталъная) и возрастная инволюция тимуса.
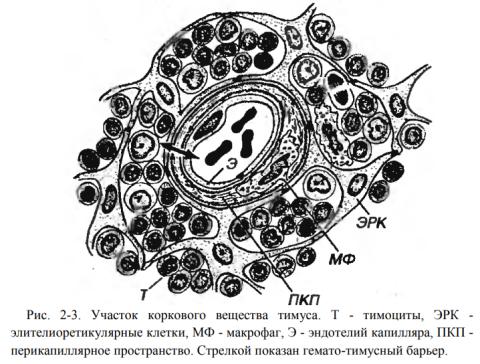
Ответ:
Тимус (зобная, или вилочковая, железа) представляет собой центральный орган иммунной системы, в котором происходит антиген-независимая пролиферация и дифференцировка Т- лимфоцитов из их предшественников, поступающих из красного костного мозга. Наибольшего развития достигает в детстве, после полового созревания подвергается возрастной инволюции, частично замещаясь жировой тканью.
Покрыт соединительнотканной капсулой, которая продолжается в перегородки, содержащие сосуды и разделяющие его на связанные друг с другом дольки. Долька состоит из трехмерной сети отростчатых эпителиальных (эпителиоретикулярных) клеток, образующих строму органа, в петлях которой располагаются лимфоциты (тимоциты). В каждой дольке выделяют корковое
имозговое вещество.
1.Корковое вещество - более темное вследствие плотной упаковки тимоцитов (содержит около 90% их числа). Предшественники Т-клеток (претимоциты) поступают в него из красного костного мозга, мигрируя через стенку сосудов кортико-медуллярной зоны; пролиферирующие тимоциты располагаются в виде скоплений между эпителиальными клетками в т.н. субкапсулярной зоне, имеют вид больших лимфоцитов и еще не обладают рецепторами Т-клеток (РТК). Созревающие тимоциты, продолжая делиться и перемещаясь в более глубокие части коры, за счет реаранжировки генома образуют РТК к различным антигенам. Они имеют вид средних и малых лимфоцитов. Тимоциты коры при стрессе разрушаются, что вызывает опустошение коры (акцидентальную инволюцию). Подавляющее
большинство (90-95%) тимоцитов, образовавшихся в коре, в ней же гибнет механизмом апоптоза в процессе отбора, включающего положительную селекцию (выживание клеток,
способных распознавать собственные белки главного комплекса гистосовместимости) и отрицательную селекцию (гибель клеток с рецепторами к собственным антигенам). Погибшие клетки уничтожаются макрофагами.
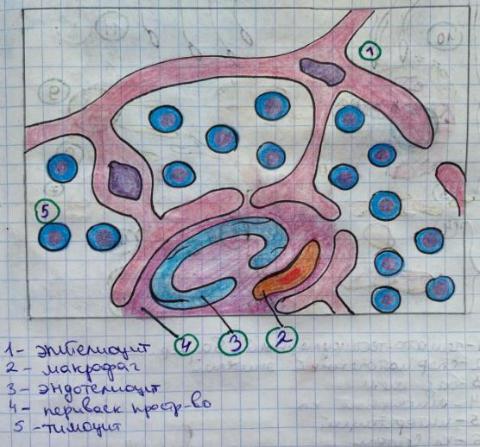
Эпителиоретикулярные клетки - светлые, оксифильные, со светлым ядром, крупным ядрышком и умеренно развитыми органеллами. Своими отростками они охватывают тимоциты, создавая микроокружение, необходимое для их деления и созревания. В корковом веществе имеется несколько особых вариантов эпителиальных клеток:
1)секреторные клетки - вырабатывают факторы, необходимые для созревания тимоцитов:
тимозин, тимопоэтин, тимусный сывороточный фактор и др
2)"клетки-нянькии" - заключают в своей цитоплазме до нескольких десятков активно делящихся и часто гибнущих тимоцитов (участие в селекции)
3)периваскулярные клетки - охватывают уплощенными отростками капилляры и служат элементом гемато-тимусного барьера (имеется только в корковом веществе), барьер
регулирует обмен веществ между кровеносной системой и тимусом, обеспечивая изолированную среду для развития незрелых Т-клеток. Барьер также предотвращает контакт незрелых Т-клеток с чужеродными антигенами (так как контакт с антигенами на этой стадии приведет к гибели Т-клеток в результате апоптоза).
2. Мозговое вещество - светлее коркового, содержит меньшее количество более зрелых (малых) тимоцитов, нечувствительных к кортикостероидам, которые покидают тимус (проходя через стенку посткапиллярной венулы в кортико-медуллярной зоне) и заселяют Т-зависимые зоны периферических органов иммунной системы. Эпителиальные клетки - более крупные и многочисленные, чем в коре; в отдельных участках они, уплощаясь и ороговевая, накладываются друг на друга концентрическими слоями, образуя слоистые эпителиальные тельца (Гассаля) диаметром до 100 мкм и более (см. рис. 2-2). Функция слоистых телец неясна; их размеры и число увеличиваются с возрастом и при стрессе.

Возрастная и акцидентальная инволюция тимуса.
Тимус достигает максимального развития в раннем детском возрасте. В период от 3 до 20 лет отмечается стабилизация его массы. В более позднее время происходит обратное развитие (возрастная инволюция) тимуса. Это сопровождается уменьшением количества лимфоцитов, особенно в корковом веществе, появлением липидных включений в соединительнотканных клетках и развитием жировой ткани. Слоистые эпителиальные тельца сохраняются гораздо дольше. При стресс-реакции происходят выброс Тлимфоцитов в кровь и массовая гибель лимфоцитов в самом органе, особенно в корковом веществе. В связи с этим становится менее заметной граница коркового и мозгового вещества. Одновременно с гибелью лимфоцитов происходит разрастание эпителиальной части органа. Эпителиоциты набухают, в цитоплазме появляются секретоподобные капли, дающие положительную реакцию на гликопротеины.
10.Селезенка. Строение и тканевой состав белой и красной пульпы, Т- и В-зависимые зоны. Особенности кровоснабжения селезенки.
Ответ:
Селезенка - периферический и самый крупный орган иммунной системы, располагающийся по ходу кровеносных сосудов. К ее основный функциям относятся.
1)участие в формировании гуморального и клеточного иммунитета, задержка антигенов, циркулирующих в крови;
2)разрушение старых и поврежденных эритроцитов и тромбоцитов;
3)депонирование крови и накопление тромбоцитов (до 1/3 общего их числа в организме).
Покрыта брюшиной и капсулой из плотной соединительной ткани, содержащей гладкомышечные клетки. От капсулы вглубь органа отходят трабекулы, анастомозирующие друг с другом. Паренхима (пульпа) включает два отдела с разными функциями: белую и
красную пульпу.
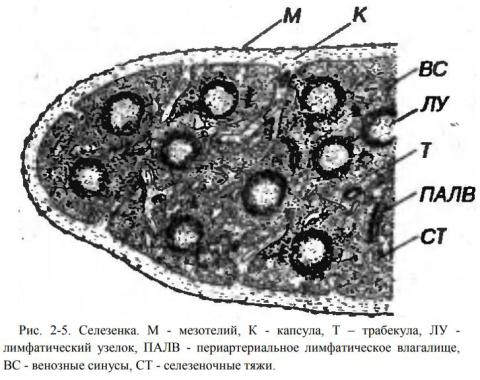
Белая пульпа (около 20% объема органа) представлена лимфоидной тканью, расположенной по ходу артерий, и включает:
(1)лимфатические узелки (фолликулы, мальпигиевы тельце) располагаются по периферии ПАЛВ и по своей структурной и функциональной организации сходны с аналогичными образованиями в лимфатических узлах. Являются В-зависимой зоной селезенки.
(2)периартериальные лимфатические влагалище (ПАЛВ) окружают центральные артерии,
состоят из цилиндрических компактных скоплений лимфоидной ткани, содержащей лимфоциты, макрофаги, ретикулярные и антиген-представляющие интердигитирующие клетки. Являются Т-зависимой зоной селезенки.
(3)маргинальная зона располагается в виде тонкого слоя к периферии от ПАЛВ и узелков на границе белой и красной пульпы, рядом с маргинальным синусом и содержит лимфоциты (преимущественно В-клетки), ретикулярные клетки и макрофаги. В ее наружной части накапливаются незрелые плазматические клетки, мигрирующие в красную пульпу для дозревания. Служит местом начального поступления в белую пульпу селезенки Т- и В-клеток и антигенов, которые здесь захватываются макрофагами.
К ее функциям относят обеспечение: (а) улавливания из крови антигенов, (б) взаимодействия лимфоцитов с антигенами, антигенпредставляющими клетками и друг с другом, (в) начальных этапов антигензависимой пролиферации и дифференцировки.
Красная пульпа (около 75% объема органа) включает:
(1) венозные синусы - тонкостенные анастомозирующие сосуды диаметром 12-50 мкм неправильной формы, образующие основную часть красной пульпы. Выстланы эндотелиальными клетками необычной веретеновидной (палочкообразной) формы с узкими (1-3 мкм) щелями между ними, через которые в просвет синусов из окружающих тяжей мигрируют форменные элементы. Снаружи эти клетки охвачены циркулярно идущими

отростками ретикулярных клеток и ретикулярными волокнами; базальная мембрана имеется лишь в отдельных участках.
(2) селезеночные (пульпарные) тяжи (Бильрота) - скопления форменных элементов крови (эритроцитов, тромбоцитов, лейкоцитов), а также макрофагов и плазматических клеток, лежащие в петлях ретикулярной ткани между синусами, в просвет которых они постоянно мигрируют. Старые, патологически измененные или поврежденные форменные элементы, (в первую очередь, эритроциты) с измененными маркерами и неспособные к миграции в синус, целиком фагоцитируются и перевариваются макрофагами, которые в тяжах образуются из моноцитов. Усиленное разрушение эритроцитов в селезенке может приводить к развитию анемии.
К ее функциям относятся: (а) депонирование зрелых форменных элементов крови; (б) контроль состояния и разрушение старых и поврежденных эритроцитов и тромбоцитов; (в) фагоцитоз инородных частиц; (г) обеспечение дозревания лимфоидных клеток и превращения моноцитов в макрофаги.
Кровоснабжение cелезенки осуществляет самая крупная ветвь чревного ствола — селезеночная артерия (a. leinalis), проходящая чаще по верхнему краю поджелудочной железы к воротам селезенки, где она делится на 2—3 ветви. В соответствии с количеством внутриорганных ветвей первого порядка в селезенке выделяют сегменты (зоны). Ветви внутриорганных артерий проходят внутри трабекул, затем внутри лимфатических фолликулов (центральные артерии). Из лимфатических фолликулов они выходят в виде кисточковых артериол, снабженных окутывающими их по окружности так называемыми гильзами, состоящими из ретикулярных клеток и волокон. Часть артериальных капилляров впадает в синусы (закрытое кровообращение), другая часть — непосредственно в пульпу (открытое кровообращение).
11.Лимфатические узлы. Строение и тканевой состав коркового и мозгового вещества. Синусы лимфоузла. Возрастные изменения.
Ответ:
Лимфатические узлы - периферические органы иммунной системы, располагающиеся по ходу лимфатических сосудов. Имеют бобовидную форму; к выпуклой поверхности подходят приносящие лимфатические сосуды, в области ворот на вогнутой поверхности входят артерии и нервы и выходят выносящие лимфатические сосуды и вены. Покрыты соединительнотканной капсулой, от которой вглубь органа отходят трабекулы. Строма узлов образована трёхмерной сетью ретикулярных клеток, коллагеновых и ретикулярных волокон, а также макрофагами я антиген-представляющими клетками. В ее петлях располагаются элементы лимфоцитарного ряда. В каждом узле можно выделить корковое и мозговое вещество.
Корковое вещество состоит из наружной коры, расположенной под капсулой узла, и лежащей под ней глубокой коры (паракор-тикальной зоны).
1)Наружная кора включает лимфоидную ткань, образующую лим-фатические узелки (В- зависимые зоны) и межузелковые скопления, а также особые лимфатические сосуды - синусы, располагающиеся под капсулой и по ходу трабекул.
Лимфатический узелок (фолликул) представляет собой сферическое скопление лимфоидной ткани, наружную границу которого образует слой уплощенных ретикулярных клеток. Различают первичные и вторичные узелки.
Первичные узелки - компактные однородные скопления малых (В) лимфоцитов рециркулирующего пула, связанных с ретикулярными клет-ками и особым видом антигенпредставляющих фолликулярно-денд-ритных клеток. Имеется небольшое количество Т-клеток, макрофагов. Встречаются в лимфатических узлах лишь в отсутствие антигенных воз-Действий (во внутриутробном периоде). Под влиянием антигенов превра-щаются во вторичные.
Вторичные узелки состоят из короны и герминативного центра.
Корона - скопление малых лимфоцитов на периферии узелка, по-лулунной формы на субкапсулярном полюсе и истончающееся до нес-кольких клеток на мозговом. Содержит В- клетки рециркулирующего пула и В-клетки памяти, а также незрелые плазматические клетки, миг-рирующие из герминативного центра.
Герминативный центр развивается только под влиянием антиген¬ной стимуляции вследствие Т-зависимого процесса. В нем происходит пролиферация и дифференцировка В-клеток в незрелые плазматические и В-клетки памяти в результате их взаимодействия с антигеном, фолли-кулярно-дендритными клетками, Т-лимфоцитами (хелперами и супрес-сорами). Часть клеток, оказавшаяся неспособной к этим взаимодейст-виям, подвергается апоптозу и захватывается макрофагами. Из центра через глубокую кору в мозговые тяжи мигрируют незрелые плазматиче-ские клетки.
В разгар реакции на антиген герминативный центр включает тем-ную зону (смежную с глубокой корой), и светлую зону (между темной и короной), содержащие делящиеся и дифференцирующиеся клетки. В светлой зоне рыхло располагаются более зрелые клетки, мигрировав¬шие в нее из темной, где они плотно прилежат друг к другу.
Межузелковая зона содержит малые лимфоциты и макрофаги; при антигенной стимуляции она почти полностью исчезает, замещаясь узелками.
2)Глубокая кора (паракортикальная зона) - Т-зависимая зо-на лимфатического узла. В ней осуществляются дозревание Т-клеток, поступивших из тимуса, а также их антигензависимая пролиферация и дифференцировка с формированием различных субпопуляций. Образо-вана диффузной лимфоидной тканью, представленной Т- клетками, ле-жащими в петлях ретикулярной ткани и взаимодействующими с особым видом антиген-представляющих клеток интердигитирующими клет-ками. Последние обладают цитоплазматическими отростками, охватыва-ющими лимфоциты и проникающими между отростками соседних кле¬ток. Встречаются также плазматические клетки, мигрирующие из узелков в мозговое вещество. Имеются лимфатические синусы (проме¬жуточные) и посткапиллярные венулы с высоким эндотелием, который способен взаимодействовать с хоминг-рецепторами Т- и В- лимфоцитов, обусловливая их миграцию из сосудистого русла.
Мозговое вещество образовано ветвящимися в анастомозирующими тяжами лимфоидной тони (мозговыми тяжами), между которыми располагаются соединительнотканные трабекулы и мозговые лимфатические синусы. Мозговые тяжи являются В-зависимой зоной и содержат многочисленные плазматические клетки и (в менышем числе) В-лимфоциты и макрофаги. Плазматические клетки могут длительно находиться в тяжах и активно секретировать антитела в лимфу или поступать в нее, а далее - в кровоток.
Лимфатические синусы - система особых внутриорганных лимфатических сосудов в корковом и мозговом веществе, обеспечивающая медленный ток лимфы через узел, в процессе

которого она очищается (примерно на 99%) от содержащиеся в ней частиц (с извлечением антигенного материала) и обогащается антителами, клетками лимфоидного ряда и макрофагами.
Направление лимфотока в лимфатическом узле: из приносящих сосудов лимфа последовательно попадает в субкапсулярный, промежуточный и мозговой синусы, имеющие сходное строение, откуда (в воротах узла) направляется в выносящие сосуды.
Возрастные изменения.
В течение первых 3 лет жизни ребенка происходит окончательное формирование лимфатических узлов. На протяжении первого года жизни появляются центры размножения в лимфоидных узелках, увеличивается число Влимфоцитов и плазматических клеток. В возрасте от 4 до 6 лет продолжается новообразование лимфоидных узелков, мозговых тяжей, трабекул. Дифференцировка структур лимфатического узла в основном заканчивается к 12 годам.
С периода полового созревания начинается возрастная инволюция, которая выражается в утолщении соединительнотканных перегородок, увеличении количества жировых клеток, уменьшении коркового и увеличении мозгового вещества, уменьшении в корковом веществе числа лимфоидных узелков с центрами размножения.
В старческом возрасте центры размножения исчезают, капсула узлов утолщается, количество трабекул возрастает, фагоцитарная активность макрофагов постепенно ослабевает. Некоторые узлы могут подвергаться атрофии и замещаться жировой тканью.
12.Строение, значение лимфоидные образования в составе слизистых оболочек воздухоносных путей и пищеварительного тракта.
Ответ:
Структурно – функционально значимой особенностью тонкого и толстого кишечника является наличие у него хорошо развитого иммунного комплекса, что связано с присутствием в пище различных чужеродных веществ, антигенов или ксенобиотиков. Структурно – функциональными иммунологическими единицами ЖКТ являются межэпителиальные скопления лимфоцитов, которые могут располагаться как диффузно, так в составе лимфоидных фолликулов в слизистой оболочке органов.
Аппендикс. Является часть толстого кишечника и имеет типичное оболочечное строение. Слизистая оболочка состоит из мышечной пластинки, собственной пластинки с криптами и однослойного цилиндрического эпителия с участками лимфоцитарной инфильтрации. Подслизистая оболочка представлена рыхлой волокнистой соединительной тканью. В собственной пластинке слизистой оболочки и подслизистой оболочке находятся многочисленные лимфоидные фолликулы. В их реактивных центрах и мантийных зонах происходит бласттрансформация и созревание В – лимфоцитов под действием антигенов, которые перерабатываются макрофагами и дендритными клетками. Плазмоциты синтезируют
Ig A.
Мышечная оболочка образована наружным – продольным и внутренним – циркулярным слоями гладких миоцитов.
Снаружи он покрыт висцеральным листком брюшины, который образует серозную (наружную) оболочку.

Функции аппендикса:
•Антигензависимая дифференцировка и пролиферация лимфоцитов;
•Барьерно-защитная.
Пейеровы бляшки (групповые лимфоидные фолликулы тонкого и толстого кишечника).
Стенка кишечника в области бляшек выпячивается лимфоидной тканью в виде купола. Это агрегаты лимфоидных фолликулов, функции которых такие же, как у аппендикса. В–зоны соответствуют собственно фолликулу, а Т-зона – это парафолликулярная зона. Крипты в области бляшек полностью исчезают, а ворсинки резко укорачиваются и могут иметь неправильную форму
13. Участие органов кроветворения в иммунных реакциях. Морфологические основы защитных реакций организма.
Иммунная система объединяет органы и ткани, в которых происходит образование и взаимодействии иммуноцитов, выполняющих функцию распознавания генетически чужеродных антигенов и осуществляющих специфическую реакцию. Иммунитет – защита организма от всего генетически чужеродного.
Иммунная система включает:
1)Центральные органы: красный костный мозг – источник СК для иммуноцитов, тимус (центральный орган лимфопоэза);
2)Периферические органы лимфопоэза: селезенка, лимфатические узлы, скопления лимф ткани в органах, лимфоциты крови и лимфы.
Все они функционируют как единое целое благодаря нейрогуморальным механизмам. Главные клетки: лимфоциты, плазматические клетки и макрофаги.
Антигены – вызывают специфический иммунный ответ. Это бактерии, вирусы, паразиты, чужеродные клетки и ткани и продукты их жизнедеятельности.
Антитела – белки IgG, Igm, IgA, IgD, IgE , синтезируемые В-лифмоцитами и плазмоцитами, способны соединяться с антегенами и обезвреживать их. Молекула имеет форму Y и состоит из 2 тяжелых и 2 легких цепей, содиненных S-S. Каждая цепь имеет вариабельные области (Fabфрагменты – связывают и распознают антигены) и постоянные области (Fc-области, обр Н- цепями, обечиват связывание компонентов комплемента и кл рецепторов).
При первой встрече с антигенами лимфоциты переходят в бластные формы, способные к пролиферации и дифференцировке в иммуноциты: эффекторные – ликвидация и обезвреживание, активированные лимфоциты и плазматические клетки, обеспечивают первичный ответ. Клетки памяти – лимфоциты, возвращающиеся в неактивное состояние, обесп вторичный ответ.
При клеточном иммунитете (трансплантация, опухолевые клетки)эффекторными являются Т- лимфоциты и Лейкоциты. При гуморальном иммунитете эффекторными являются плазматическе клетки, синтезирующие и выделяющие в кровь антитела.
14.Виды иммунитета (гуморальный и клеточный), характеристика основных клеток, осуществляющих иммунные реакции.
Ответ:

В зависимости от функций лимфоцитов, специфический иммунитет принято делить также на гуморальный и клеточный. В-лимфоциты в данном случае ответственны за гуморальный, а Т-
лимфоциты - за клеточный иммунитет. Гуморальный иммунитет назван так потому, что его иммуноциты (В-клетки) вырабатывают антитела, способные отделяться от клеточной поверхности. Продвигаясь по кровяному или лимфатическому руслу - гумору, антитела поражают чужеродные тела на любой дистанции от лимфоцита. Клеточным иммунитет именуют потому, что Т-лимфоциты (преимущественно Т-киллеры) вырабатывают рецепторы, жестко фиксированные на клеточной мембране, и служат Т-киллерам эффективным оружием для поражения чужеродных клеток при непосредственном контакте с ними.
На периферии зрелые Т- и В-клетки располагаются в одних и тех же лимфоидных органах - частично изолированно, частично в смеси. Но что касается Т-лимфоцитов, то их пребывание в органах непродолжительно, т.к. они постоянно в движении. Срок их жизни (месяцы и годы) способствует им в этом. Т-лимфоциты многократно покидают лимфоидные органы, попадая сначала в лимфу, затем в кровь, а из крови снова возвращаются в органы. Без такой способности лимфоцитов были бы невозможны своевременное их развитие, взаимодействие и эффективное участие в иммунном ответе при вторжении чужеродных молекул и клеток.
Полноценное развитие гуморального иммунного ответа требует не двух, а по крайней мере трех типов клеток. Функция каждого клеточного типа в антителопродукции строго предопределена. Макрофаги и другие фагоцитирующие клетки поглощают, перерабатывают и экспрессируют антиген в иммуногенной, доступной для Т- и В-лимфоцитов форме. Т-хелперы после распознавания антигена начинают продукцию цитокинов, обеспечивающих помощь В- клеткам. Эти последние клетки, получив специфический стимул от антигена и неспецифический от Т-клеток, начинают продукцию антител. Гуморальный иммунный ответ обеспечивается антителами, или иммуноглобинами. У человека различают 5 основных классов иммуноглобинов: IgA, IgG, IgM, IgE, IgD. Все они имеют как общие, так и специфические детерминанты.
При формировании клеточного типа иммунного ответа также необходима кооперация различных типов клеток. Клеточный иммунитет зависит от действия гуморальных факторов, выделяемых цитотоксическими лимфоцитами (Т-киллерами). Эти соединения получили наименование перфорины и цитолизины.
Установлено, что каждый Т-эффектор способен лизировать несколько чужеродных клетокмишеней. Этот процесс осуществляется в три стадии:
1)распознавание и контакт с клетками-мишенями;
2)летальный удар;
3)лизис клетки-мишени.
Последняя стадия не требует присутствия Т-эффектора, так как осуществляется под влиянием перфоринов и цитолизинов. В стадию летального удара перфорины и цитолизины действуют на мембрану клетки-мишени и образуют в ней поры, через которые проникает вода, разрывающая клетки.
15. Понятие об антигенах и антителах. Эффекторные клетки и клетки памяти. Регуляция иммунных реакций: цитокины, гормоны. Лимфопоэз.
Ответ:
Антигены - это сложные органические вещества, способные при поступлении в организм человека и животных вызывать специфический иммунный ответ. Свойствами антигенов обладают бактерии, вирусы, паразиты, чужеродные клетки и ткани, мутационно изменившиеся собственные клетки тела (например, раковые), продукты жизнедеятельности чужеродных клеток - белки, полисахариды, полипептиды, а также искусственные высокополимерные соединения.
Антитела - это сложные белки, синтезируемые В-лимфоцитами и плазмоцитами, способные специфически соединяться с соответствующими антигенами (например, бактериальными) и обезвреживать их. Обнаружение антител в глобулиновой фракции белков крови обусловило их название - иммуноглобулины (Ig). Выявлено несколько классов иммуноглобулинов - IgG, IgM, IgA, IgD, IgE.
Эффекторные клетки и клетки памяти. Регуляция иммунных реакций: цитокины, гормоны. Лимфопоэз. ( на вашей совести, кратко об этом никак)

Система органов мочеобразования и мочевыведения.
1.Общая характеристика системы мочевых органов. Стадии эмбриогенеза почки, источники развития канальцев нефрона и мочевыводящих путей. Тканевой состав стромы и паренхимы почки.
К мочевым органам относятся почки, мочеточники, мочевой пузырь и мочеиспускательный канал. Почки являются мочеобразующими органами, а остальные составляют мочевыводящие пути.
Развитие. В эмбриогенезе последовательно закладываются три парных выделительных органа: передняя почка, или предпочка (pronephros), первичная почка (mesonephros) и постоянная, или окончательная, почка(metanephros). Предпочка образуется из передних 8-10 сегментных ножек (нефротомов) мезодермы.
Предпочка состоит из эпителиальных трубочек, один конец которых слепо замкнут и обращен к целому, а другой конец обращен в сторону сомитов, где канальцы, объединяясь, формируют мезонефральный (вольфов) проток. У зародыша человека предпочка не функционирует в качестве мочеобразующего органа и вскоре после закладки подвергается обратному развитию. Однако мезонефральный проток сохраняется и растет в каудальном направлении.
Первичная почка формируется из большого числа сегментных ножек (до 25), расположенных в области туловища зародыша. Сегментные ножки отшнуровываются от сомитов и спланхнотома и превращаются в слепые канальцы первичной почки. Канальцы растут по направлению к мезонефральному протоку и одним концом сливаются с ним. Навстречу к другому концу канальца первичной почки растут сосуды от аорты, которые распадаются на капиллярные клубочки. Каналец своим слепым концом обрастает капиллярный клубочек, образуя капсулу клубочка. Капиллярные клубочки и капсулы вместе формируют почечные тельца. Возникший при развитии предпочки мезонефральный проток открывается в заднюю кишку.
Окончательная почка закладывается у зародыша на 2-м мес, но развитие ее заканчивается лишь после рождения ребенка. Эта почка образуется из двух источников - мезонефрального протока и нефрогенной ткани. Последняя представляет собой не разделенные на сегментные ножки участки мезодермы в каудальной части зародыша. Мезонефральный проток растет по направлению к нефрогенному зачатку, и из него в дальнейшем формируются мочеточник, почечная лоханка с почечными чашками, а от последних - возникают выросты, превращающиеся в собирательные протоки и трубочки. Эти трубочки играют роль индуктора при развитии канальцев в нефрогенном зачатке. Из последнего образуются скопления клеток, которые превращаются в замкнутые пузырьки. Разрастаясь в длину, пузырьки превращаются в слепые почечные канальцы, которые в процессе роста S-образно изгибаются. При взаимодействии стенки канальца, прилежащей к слепому выросту собирательной трубочки, происходит объединение их просветов. Противоположный слепой конец почечного канальца приобретает вид двухслойной чаши, в углубление которой врастает клубочек артериальных капилляров. Здесь формируется сосудистый клубочек почки, который вместе с капсулой образует почечное тельце.

Образовавшись, окончательная почка начинает быстро расти и с 3-го мес оказывается лежащей выше первичной почки, которая во второй половине беременности атрофируется.
Почка (ren) - парный орган, в котором непрерывно образуется моча. Почки регулируют водно-солевой обмен между кровью и тканями, поддерживают кислотно-основное равновесие в организме, выполняют эндокринные функции.
Строение. Почка располагается в забрюшинном пространстве поясничной области. Снаружи почка покрыта соединительнотканной капсулой и, кроме того, спереди серозной оболочкой. Вещество почки подразделяется на корковое и мозговое. Корковое вещество (cortex renis) темно-красного цвета, располагается общим слоем под капсулой.
Мозговое вещество (medulla renis) более светлой окраски, разделено на 8- 12 пирамид. Вершины пирамид, или сосочки, свободно выступают в почечные чашки. В процессе развития почки ее корковое вещество, увеличиваясь в массе, проникает между основаниями пирамид в виде почечных колонок. В свою очередь мозговое вещество тонкими лучами врастает в корковое, образуя мозговые лучи.
Строму почки составляет рыхлая соединительная (интерстициальная) ткань. Паренхима почки представлена эпителиальными почечными канальцами (tubuli renales), корые при участии кровеносных капилляров образуют нефроны . В каждой почке их насчитывают около 1 млн.
2.Корковое и мозговое вещество почки. Нефрон, как морфофункциональная единица почки, его строение. Типы нефронов, структурные и функциональные особенности.
Корковое и мозговое вещество почки – см. вопрос 1.
Нефрон (nephronum) - структурная и функциональная единица почки. Длина его канальцев до 50 мм, а всех нефронов - в среднем около 100 км. Нефрон переходит в собирательную трубочку, объединение нескольких собирательных трубочек нефронов дает собирательный проток, который продолжается в сосочковый канал, открывающийся сосочковым отверстием на вершине пирамиды в полость почечной чашки. В состав нефрона входят капсула клубочка (capsula glomeruli),
проксимальный извитой каналец (tubulus contortus proximalis), проксимальный прямой каналец (tubulus rectus proximalis), тонкий каналец (tubulus attenuatus), в котором различают нисходящий сегмент (crus descendens) и восходящий сегмент (crus ascendens), дистальный прямой каналец (tubulus rectus distalis) и дистальный извитой каналец (tubulus contortus distalis). Тонкий каналец и дистальный прямой каналец образуют петлю нефрона (петля Генле). Почечное тельце (corpusculum renale) включает сосудистый клубочек(glomerulus) и охватывающую его капсулу клубочка. У большинства нефронов петли спускаются на разную глубину в наружную зону мозгового вещества. Это соответственно короткие поверхностные нефроны - суперфициальные (15-20 %) и промежуточные нефроны (70 %).
Остальные 15 % нефронов располагаются в почке так, что их почечные тельца, извитые проксимальные и дистальные канальцы лежат в корковом веществе на границе с мозговым веществом, тогда как петли глубоко уходят во внутреннюю

зону мозгового вещества. Это длинные, или околомозговые (юкстамедуллярные), нефроны.
Собирательные почечные трубочки, в которые открываются нефроны, начинаются в корковом веществе, где они входят в состав мозговых лучей. Собирательные трубочки нефронов переходят в мозговое вещество, объединяются, формируя собирательный проток, который у вершины пирамиды вливается в сосочковый канал.
Таким образом, корковое и мозговое вещества почек образованы различными отделами трех разновидностей нефронов. Их топография в почках имеет значение для процессов мочеобразования. Корковое вещество составляют почечные
тельца, извитые проксимальные и дистальные канальцы всех типов нефронов. Мозговое вещество состоит из прямых проксимальных и дистальных канальцев, тонких нисходящих и восходящих канальцев. Их расположение в наружной и внутренней зонах мозгового вещества, а также принадлежность к различным типам нефронов.
3.Типы канальцев нефрона, особенности их строения. Этапы мочеобразования в различных отделах нефрона.
Типы канальцев нефрона – см. вопрос 2.
Проксимальный отдел имеет вид извитого и короткого прямого канальца диаметром до 60 мкм с узким неправильной формы просветом. Стенка канальца образована однослойным кубическим микроворсинчатым эпителием. Он осуществляет реабсорбцию, т. е. обратное всасывание в кровь (в капилляры перитубулярной сети) из первичной мочи ряда содержащихся в ней веществ -
белков, глюкозы, электролитов, воды. Механизм этого процесса связан с гистофизиологией эпителиоцитов проксимального отдела. Поверхность этих клеток имеет микроворсинки с высокой активностью щелочной фосфатазы, участвующей в полном обратном всасывании глюкозы. В цитоплазме клеток образуются пиноцитозные пузырьки и находятся лизосомы, богатые протеолитическими ферментами. Путем пиноцитоза клетки поглощают из первичной мочи белки, которые расщепляются в цитоплазме под влиянием лизосомальных ферментов до аминокислот. Последние транспортируются в кровь перитубулярных капилляров. В своей базальной части клетки имеют исчерченность - базальный лабиринт, образованный внутренними складками плазмолеммы и расположенными между ними митохондриями. Складки плазмолеммы, богатые ферментами, Na+-, К+ - АТФ-азами, и митохондрии, содержащие фермент сукцинатдегидрогеназу (СДГ), играют важную роль в обратном активном транспорте электролитов (Na+, К+ , Са2+ и др.), что в свою очередь имеет большое значение для пассивного обратного всасывания воды. В прямой части проксимального канальца, кроме того, в его просвет секретируются некоторые органические продукты - креатинин и др.
В результате реабсорбции и секреции в проксимальных отделах первичная моча претерпевает значительные качественные изменения: так, из нее полностью исчезают сахар и белок. При заболевании почек эти вещества могут обнаруживаться в окончательной моче больного вследствие поражения клеток проксимальных отделов нефронов.
Петля нефрона состоит из тонкого канальца и прямого дистального канальца. В коротких и промежуточных нефронах тонкий каналец имеет только нисходящий сегмент, а в юкстамедуллярных нефронах и длинный восходящий сегмент, который переходит в прямой (толстый) дистальный каналец. Тонкий каналец имеет диаметр около 15 мкм. Стенка его образована плоскими эпителиоцитами. В нисходящих тонких канальцах цитоплазма эпителиоцитов светлая, бедная органеллами и ферментами. В этих канальцах происходит пассивная реабсорбция воды на основе разности осмотического давления между мочой в канальцах и тканевой жидкостью интерстициальной ткани, в которой проходят сосуды мозгового вещества. В восходящих тонких канальцах эпителиоциты отличаются высокой активностью ферментов Na+-, ^-АТФ-азы в плазмолемме и СДГ в митохондриях. С помощью этих ферментов здесь реабсорбируются электролиты - Na, C1 и др.
Дистальный каналец имеет больший диаметр - в прямой части до 30 мкм, в извитой
- от 20 до 50. Он выстлан низким цилиндрическим эпителием, клетки которого лишены микроворсинок, но имеют базальный лабиринт с высокой активностью Na+-, K-АТФ-азы и СДГ. Прямая часть и прилежащая к ней извитая часть дистального канальца почти непроницаемы для воды, но активно осуществляют
реабсорбцию электролитов под влиянием гормона альдостерона надпочечников. В результате реабсорбции из канальцев электролитов и задержки воды в восходящих тонких и прямых дистальных канальцах моча становится гипотонической, т. е. слабо концентрированной, тогда как в интерстициальной ткани повышается осмотическое давление. Это вызывает пассивный транспорт воды из мочи в нисходящих тонких канальцах и главным образом в собирательных трубочках в интерстициальную ткань мозгового вещества почки, а затем в кровь.
Собирательные почечные трубочки в верхней корковой части выстланы
однослойным кубическим эпителием, а в нижней мозговой части (в собирательных протоках) - однослойным низким цилиндрическим эпителием. В эпителии различают светлые и темные клетки. Светлые клетки бедны органеллами, их цитоплазма образует внутренние складки. Темные клетки по своей ультраструктуре напоминают париетальные клетки желез желудка, секретирующие хлористоводородную кислоту. В собирательных трубках с помощью светлых клеток и их водных каналов завершается обратное всасывание воды из мочи. Кроме того, происходит подкисление мочи, что связано с секреторной деятельностью темных эпителиоцитов, выделяющих в просвет трубочек катионы водорода.
Реабсорбция воды в собирательных трубочках зависит от концентрации в крови антидиуретического гормона гипофиза. В его отсутствие стенка собирательных трубочек и конечных частей извитых дистальных канальцев непроницаема для воды, поэтому концентрация мочи не повышается. В присутствии гормона стенки указанных канальцев становятся проницаемы для воды, которая выходит пассивно путем осмоса в гипертоническую среду интерстициальной ткани мозгового вещества и затем переносится в кровеносные сосуды. В этом процессе важную роль играют прямые сосуды (сосудистые пучки). В результате по мере продвижения по собирательным трубочкам моча становится все более концентрированной и из организма выделяется в виде гипертонической жидкости.

Таким образом, расположенные в мозговом веществе канальцы нефронов (тонкие, прямые дистальные) и медуллярные отделы собирательных трубочек, гиперосмолярная интерстициальная ткань мозгового вещества и прямые сосуды и капилляры составляют противоточно-множительный аппарат почек. Он обеспечивает концентрирование и уменьшение объема выделяемой мочи, что является механизмом для регуляции водно-солевого гомеостаза в организме. Этот аппарат задерживает в организме соли и жидкость посредством их обратного всасывания (реабсорбции).
4.Почечные тельца, их основные компоненты, строение сосудистых клубочков. Мезангий, его строение и функция. Структурная организация почечного фильтра и роль в мочеобразовании.
Строение нефрона. Нефрон начинается в почечном тельце (диаметр около 200 мкм), представленном сосудистым клубочком и его капсулой. Сосудистый клубочек (glomerulus) состоит более чем из 50 кровеносных капилляров. Их эндотелиальные клетки имеют многочисленные фенестры диаметром до 0,1 мкм. Эндотелиальные клетки капилляров располагаются на внутренней поверхности гломерулярной базальной мембраны. С наружной стороны на ней лежит эпителий внутреннего листка капсулы клубочка. Так возникает толстая (300 нм) трехслойная базальная мембрана.
Капсула клубочка (capsula glomeruli) по форме напоминает двустенную чашу, образованную внутренним и наружным листками, между которыми находится щелевидная полость - мочевое пространство капсулы, переходящее в просвет проксимального канальца нефрона.
Внутренний листок капсулы проникает между капиллярами сосудистого клубочка и охватывает их почти со всех сторон. Он образован крупными неправильной формы эпителиальными клетками - подоцитами (podocyti). Последние синтезируют компоненты гломерулярной базальной мембраны, образуют вещества, регулирующие кровоток в капиллярах и ингибирующие пролиферацию мезангиоцитов. На поверхности подоцитов есть рецепторы комплемента и антигенов, что свидетельствует об активном участии этих клеток в иммунных и воспалительных реакциях.
От тел подоцитов отходят несколько больших широких отростков - цитотрабекулы, от которых в свою очередь начинаются многочисленные мелкие отростки - цитоподии, прикрепляющиеся к гломерулярной базальной мембране. Между цитоподиями располагаются узкие фильтрационные щели, сообщающиеся через промежутки между телами подоцитов с полостью капсулы. Фильтрационные щели заканчиваются щелевой пористой диафрагмой. Она представляет собой барьер для альбуминов и других крупномолекулярных веществ. На поверхности подоцитов и их ножек имеется отрицательно заряженный слой гликокаликса.
Гломерулярная базальная мембрана, являющаяся общей для эндотелия кровеносных капилляров и подоцитов внутреннего листка капсулы, включает менее плотные (светлые) наружную и внутреннюю пластинки (lam. rara ext. еt interna) и более плотную (темную) среднюю пластинку (lam. densa). Структурная основа гломерулярной базальной мембраны представлена коллагеном IV типа, формирующим сеть с диаметром ячеек до 7 нм, и белком - ламинином,

обеспечивающим адгезию (прикрепление) к мембране ножек подоцитов и эндотелиоцитов капилляров. Кроме того, в мембране содержатся протеогликаны, которые создают отрицательный заряд, нарастающий от эндотелия к подоцитам. Все три названных компонента: эндотелий капилляров клубочка, подоциты внутреннего листка капсулы и общая для них гломерулярная базальная мембрана - составляют фильтрационный барьер, через который из крови в мочевое пространство капсулы фильтруются составные части плазмы крови, образующие первичную мочу. Повышению скорости фильтрации способствует предсердный натрийуретический фактор.
Таким образом, в составе почечных телец находится почечный фильтр. Он участвует в первой фазе мочеобразования - фильтрации. Почечный фильтр обладает избирательной проницаемостью, задерживает отрицательно заряженные макромолекулы, а также все то, что больше размеров пор в щелевых диафрагмах и больше ячеек гломерулярной мембраны. В норме через него не проходят форменные элементы крови и некоторые белки плазмы крови - иммунные тела, фибриноген и другие, которые имеют большую молекулярную массу и отрицательный заряд. При повреждениях почечного фильтра, например при нефритах, они могут обнаруживаться в моче больных.
В сосудистых клубочках почечных телец в тех местах, куда между капиллярами не могут проникнуть подоциты внутреннего листка капсулы, находится мезангий. Он состоит из клеток -мезангиоцитов и основного вещества - матрикса. Выделяют три
популяции мезангиоцитов: гладкомышечный, макрофагический и транзиторный (моноциты из кровотока). Мезангиоциты гладкомышечного типа способны синтезировать все компоненты матрикса, а также сокращаться под влиянием ангиотензина, гистамина, вазопрессина и таким образом регулировать клубочковый кровоток. Мезангиоциты макрофагического типа захватывают макромолекулы, проникающие в межклеточное пространство. Мезангиоциты также вырабатывают фактор активации тромбоцитов. Основными компонентами матрикса являются адгезивный белок ламинин и коллаген, образующий тонкофибриллярную сеть. Вероятно, матрикс участвует в фильтрации веществ из плазмы крови капилляров клубочка. Наружный листок капсулы клубочка представлен одним слоем плоских и кубических эпителиальных клеток, расположенных на базальной мембране. Эпителий наружного листка капсулы переходит в эпителий проксимального отдела нефрона.
5.Гистологическое строение и функции извитых канальцев нефрона (морфофункциональная характеристика эпинефроцитов).
См. вопрос 3
6.Эндокринная функция почки. Юкстагломерулярный аппарат, клеточный состав, строение и функции клеток.
Эндокринная система почек. Эта система участвует в регуляции кровообращения и мочеобразования в почках и оказывает влияние на общую гемодинамику и водносолевой обмен в организме. К ней относятся ренин-ангиотензиновый,
простагландиновый и калликреин-кининовый аппараты (системы).
Ренин-ангиотензиновый аппарат, или юкстагломерулярный комплекс (ЮГК), т. е. околоклубочковый, секретирует в кровь активное вещество - ренин. Он катализирует образование в организме ангиотензинов, оказывающих сосудосуживающее влияние и вызывающих повышение артериального давления, а также стимулирует продукцию гормона альдостерона в надпочечниках и вазопрессина (антидиуретического) в гипоталамусе.
Альдостерон увеличивает в канальцах нефронов реабсорбцию ионов Na и С1, что вызывает их задержку в организме. Вазопрессин, или антидиуретический гормон, снижает кровоток в клубочках нефронов и увеличивает реабсорбцию воды в собирательных трубочках, задерживая ее таким образом в организме и вызывая снижение количества выделяемой мочи. Сигналом для секреции ренина в кровь является снижение кровяного давления в приносящих артериолах сосудистых клубочков.
Кроме того, возможно, что ЮГК принадлежит важная роль в выработке эритропоэтинов. В состав ЮГК входят юкстагломерулярные миоциты, эпителиоциты плотного пятна и юкставаскулярные клетки (клетки Гурмагтига).
Юкстагломерулярные миоциты лежат в стенке приносящих и выносящих артериол под эндотелием. Они имеют овальную или полигональную форму, а в цитоплазме - крупные секреторные (рениновые) гранулы, которые не окрашиваются обычными гистологическими методами, но дают положительную ШИК-реакцию.
Плотное пятно (macula densa) - участок стенки дистального отдела нефрона в том месте, где он проходит рядом с почечным тельцем между приносящей и выносящей артериолами. В плотном пятне эпителиальные клетки более высокие, почти лишены базальной складчатости, а их базальная мембрана чрезвычайно тонкая (по некоторым данным, полностью отсутствует). Плотное пятно представляет собой натриевый рецептор, который улавливает изменения содержания натрия в моче и воздействует на околоклубочковые миоциты, секретирующие ренин.
Клетки Турмагтига лежат в треугольном пространстве между приносящей и выносящей артериолами и плотным пятном (периваскулярный островок мезангия). Клетки имеют овальную или неправильную форму, образуют далеко простирающиеся отростки, контактирующие с юкстагломерулярными миоцитами и эпителиоцитами плотного пятна. В их цитоплазме выявляются фибриллярные структуры.
Некоторые авторы причисляют к ЮГК также мезангиальные клетки сосудистых клубочков. Предполагают, что клетки Гурмагтига и мезангия включаются в продукцию ренина при истощении юкстагломерулярных миоцитов.
Периполярные эпителиоциты (с хеморецепторными свойствами) - располагаются по периметру основания сосудистого полюса в виде манжетки между клетками наружного и внутреннего листков капсулы сосудистого клубочка. Клетки содержат секреторные гранулы диаметром 100-500 нм, выделяют секрет в полость капсулы. В гранулах определяются иммунореактивный альбумин, иммуноглобулин и др. Предполагается влияние секрета клеток на процессы канальцевой реабсорбции.
Интерстициальные клетки, имеющие мезенхимное происхождение, располагаются в соединительной ткани мозговых пирамид. От их вытянутого или звездчатой формы тела отходят отростки; некоторые из них оплетают канальцы петли нефронов, а другие

- кровеносные капилляры. В цитоплазме интерстициальных клеток хорошо развиты органеллы и находятся липидные (осмиофильные) гранулы. Клетки синтезируют простагландины и брадикинин. Простагландиновый аппарат по своему действию на почки является антагонистом ренин-ангиотензинового аппарата. Простагландины оказывают сосудорасширяющее действие, увеличивают клубочковый кровоток, объем выделяемой мочи и экскрецию с ней ионов Na. Стимулами для выделения простагландинов в почках являются ишемия, повышение содержания ангиотензина, вазопрессина, кининов.
Калликреин-кининовый аппарат оказывает сильное сосудорасширяющее действие и повышает натрийурез и диурез путем угнетения реабсорбции ионов Na и воды в канальцах нефронов. Кинины - это небольшие пептиды, которые образуются под влиянием ферментов калликреинов из белков предшественников кининогенов, содержащихся в плазме крови. В почках калликреины выявляются в клетках дистальных канальцев, и на их уровне происходит высвобождение кининов. Вероятно, свое действие кинины оказывают, стимулируя секрецию простагландинов.
Таким образом, в почках существует эндокринный комплекс, участвующий в регуляции общего и почечного кровообращения, а через него оказывающий влияние на мочеобразование. Он функционирует на основе взаимодействий, которые могут быть представлены в виде схемы:
7.Строение и функции эпинефроцитов нисходящего и восходящего отделов петли нефрона. Понятие о противоточно-множительной системе почки.
См. вопрос 3.
8.Гистофизиология канальцев нефронов и собирательных трубочек. Морфологические предпосылки процессов фильтрации и реабсорбции.
См. вопрос 3.
9.Иннервация почки. Регенеративные потенции. Особенности почки у новорожденного. Возрастные изменения почки.
Иннервация. Иннервацию почки осуществляют эфферентные симпатические и парасимпатические нервы и афферентные заднекорешковые нервные волокна. Распределение нервов в почке различное. Одни из них имеют отношение к сосудам почки, другие - к почечным канальцам. Почечные канальцы снабжаются нервами симпатической и парасимпатической систем. Их окончания локализуются под базальной мембраной эпителия. Однако, по некоторым данным, нервы могут проходить через базальную мембрану и оканчиваться на эпителиальных клетках
почечных канальцев. Описаны также поливалентные окончания, когда одна веточка нерва заканчивается на почечном канальце, а другая - на капилляре.
Возрастные изменения. Выделительная система человека в постнатальном периоде продолжает развиваться в течение длительного срока. Так, по толщине корковый слой у новорожденного составляет всего 1/4-1/5, а у взрослого - 1/2-1/3 толщины мозгового вещества. Однако при этом увеличение массы почечной ткани связано не с образованием новых, а с ростом и дифференцировкой уже существующих нефронов, которые в детском возрасте развиты не полностью. В почке ребенка обнаруживается большое число нефронов с мелкими нефункционирующими и слабодифференцированными клубочками. Диаметр извитых канальцев нефронов у детей в среднем 18-36 мкм, тогда как у взрослого диаметр равен 40-60 мкм. Особенно резким изменениям с возрастом подвергается длина нефронов. Их рост продолжается вплоть до половой зрелости. Поэтому с возрастом, по мере увеличения массы канальцев, количество клубочков на единицу площади сечения почки уменьшается.
Подсчитано, что на один и тот же объем почечной ткани у новорожденных приходится до 50 клубочков, у 8-10-месячных детей - 18-20, а у взрослых - 4-6 клубочков.
10.Мочевыводящие пути. Строение стенки почечных чашечек и лоханки. Строение мочеточников. Строение мочевого пузыря. Понятие о цистоидах. Особенности строения мужского и женского мочеиспускательного канала.
К мочевыводящим путям относятся почечные чашки и лоханки, мочеточники, мочевой пузырь и мочеиспускательный канал, который у мужчин одновременно выполняет функцию выведения из организма семенной жидкости.
Строение стенок почечных чашек и лоханок, мочеточников и мочевого пузыря в общих чертах сходно. В них различают слизистую оболочку, состоящую из переходного эпителия и собственной пластинки, подслизистую основу (отсутствует в чашках и лоханке), мышечную и наружную оболочки.
В стенке почечных чашек и почечных лоханок вслед за переходным эпителием располагается собственная пластинка слизистой оболочки. Мышечная оболочка состоит из тонких слоев спирально расположенных гладких миоцитов. Однако вокруг сосочков почечных пирамид миоциты принимают циркулярное расположение. Наружная адвентициальная оболочка без резких границ переходит в соединительную ткань, окружающую крупные почечные сосуды. В стенке почечных чашек находятся гладкие миоциты (пейсмекеры), ритмичное сокращение которых определяет поступление мочи порциями из сосочковых каналов в просвет чашки.
Мочеточники обладают способностью к растяжению благодаря наличию глубоких продольных складок слизистой оболочки. В подслизистой основе нижней части мочеточников располагаются мелкие альвеолярно-трубчатые железы, по строению сходные с предстательной железой. Мышечная оболочка, образующая в верхней части мочеточников два, а в нижней части три слоя, состоит из гладкомышечных пучков, охватывающих мочеточник в виде спиралей, идущих сверху вниз. Они являются продолжением мышечной оболочки почечных лоханок и внизу переходят
в мышечную оболочку мочевого пузыря, имеющую также спиралевидное строение. Лишь в той части, где мочеточник проходит через стенку мочевого пузыря, пучки гладких мышечных клеток идут только в продольном направлении. Сокращаясь, они раскрывают отверстие мочеточника независимо от состояния гладких мышц мочевого пузыря.
Спиральная ориентация гладких миоцитов в мышечной оболочке соответствует представлению о порционном характере транспорта мочи из почечной лоханки и по мочеточнику. Согласно этому представлению, мочеточник состоит из трех, реже из двух или четырех секций - цистоидов, между которыми находятся сфинктеры. Роль сфинктеров играют расположенные в подслизистой основе и в мышечной оболочке кавернозноподобные образования из широких извивающихся сосудов. В зависимости от наполнения их кровью сфинктеры оказываются закрытыми или открытыми. Происходит это последовательно рефлекторным путем по мере наполнения секции мочой и повышения давления на рецепторы, заложенные в стенке мочеточника. Благодаря этому моча поступает порциями из почечной лоханки в вышележащие, а из нее в нижележащие секции мочеточника, а затем в мочевой пузырь
Снаружи мочеточники покрыты соединительнотканной адвентициальной оболочкой.
Слизистая оболочка мочевого пузыря состоит из переходного эпителия и собственной пластинки. В ней мелкие кровеносные сосуды особенно близко подходят к эпителию. В спавшемся или умеренно растянутом состоянии слизистая оболочка мочевого пузыря имеет множество складок. Они отсутствуют в переднем отделе дна пузыря, где в него впадают мочеточники и выходит мочеиспускательный канал. Этот участок стенки мочевого пузыря, имеющий форму треугольника, лишен подслизистой основы, и его слизистая оболочка плотно сращена с мышечной оболочкой. Здесь в собственной пластинке слизистой оболочки заложены железы, подобные железам нижней части мочеточников.
Мышечная оболочка мочевого пузыря построена из трех нерезко отграниченных слоев, которые представляют собой систему спирально ориентированных и пересекающихся пучков гладкомышечных клеток. Гладкие мышечные клетки часто напоминают по форме расщепленные на концах веретена. Прослойки соединительной ткани разделяют мышечную ткань в этой оболочке на отдельные крупные пучки. В шейке мочевого пузыря циркулярный слой образует мышечный сфинктер. Наружная оболочка на верхнезадней и частично на боковых поверхностях мочевого пузыря представлена листком брюшины (серозная оболочка), в остальной его части она является адвентициальной.
Стенка мочевого пузыря богато снабжена кровеносными и лимфатическими сосудами.

Сенсорная система (Органы чувств).
1.Понятие об анализаторах. Гистогенетическая классификация органов чувств. Общий принцип клеточной организации рецепторных отделов. Нейросенсорные и сенсоэпителиальные рецепторные клетки.
Совокупность структур, отвечающих за прием, передачу и анализ определенного вида раздражений, называется анализатором.
В каждом анализаторе имеются три части.
а) Периферическая часть — орган чувств (либо иной рецептор), который воспринимает специфические раздражения, поступающие из внешней или внутренней среды, и преобразует их в нервные импульсы, передаваемые в ЦНС.
б) Промежуточная часть — проводящие пути и нервные ядра ЦНС, включенные в передачу сигнала.
в) Центральная часть — определенный участок коры больших полушарий, осуществляющий обработку и анализ сигнала. В результате деятельности анализаторов ЦНС получает информацию о внешнем мире и состоянии самого организма.
Классификация органов чувств.
В зависимости от строения и функции рецепторной части органы чувств делятся на три типа:
•К первому типу относятся органы чувств, у которых рецепторами являются специализированные нейросенсорные клетки (орган зрения, орган обоняния), преобразующие внешнюю энергию в нервный импульс.
•Ко второму типу относятся органы чувств, у которых рецепторами являются не нервные, а эпителиальные клетки (сенсоэпителиальные). От них преобразованное раздражение передается дендритам чувствительных нейронов, которые воспринимают возбуждение сенсоэпителиальных клеток
ипорождают нервный импульс (органы слуха, равновесия, вкуса).
•К третьему типу относятся проприоцептивная (скелетно-мышечная) кожная
ивисцеральная сенсорные системы. Периферические отделы в них представлены различными инкапсулированными и неинкапсулированными рецепторами.
2.Орган зрения. Источники и ход эмбрионального развития органа зрения. Принцип строения и тканевой состав оболочек стенки глазного яблока.
Глаз (ophthalmos oculus) - орган зрения, представляющий собой периферическую часть зрительного анализатора, в котором рецепторную функцию выполняют нейросенсорные клетки сетчатой оболочки.
Развитие. Сетчатка и зрительный нерв - из нервной трубки путем образования сначала так называемых глазных пузырьков. Передняя часть глазного пузырька впячивается внутрь его полости, благодаря чему он приобретает форму двустенного глазного бокала. В процессе развития внутренняя стенка глазного бокала преобразуется в сетчатку, а наружная - в пигментный слой сетчатки.
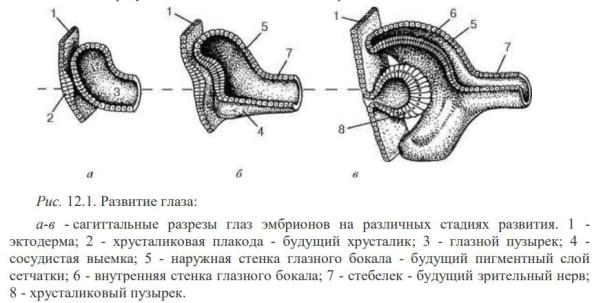
Часть эктодермы, расположенная напротив отверстия глазного бокала, утолщается, инвагинирует и отшнуровывается, давая начало зачатку хрусталика.
Оболочки глаза:
1. Фиброзная оболочка глаза является самой наружной. В связи с этим она выполняет защитную и опорную функции. В данной оболочке различают два отдела: склеру и роговицу.
а) Склера (1), или белочная оболочка — это задний и основной по площади отдел фиброзной оболочки. Склера непрозрачна (по цвету—белая).
б) Роговица (2) — передний отдел фиброзной оболочки. В отличие от склеры, роговица прозрачна и толще. По форме она подобна часовому стеклу, вставленному в склеру. Край роговицы (место ее перехода в склеру) называется лимбом (3).
2. Сосудистая оболочка занимает среднее положение. Она существенно тоньше склеры, но во всех своих отделах богата сосудами и пигментными клетками. Последние поглощают избыточный свет, препятствуя его отражению от стенки глаза (отражение резко снижало бы контрастность изображения).
В сосудистой оболочке имеются 3 отдела: собственно сосудистая оболочка
(chorioidea), ресничное, или цилиарное, тело и радужка (iris).
а) Сhorioidea (4) — задний, больший отдел сосудистой оболочки глаза. При аккомодации (фокусировке глаза на объект наблюдения) chorioidea несколько перемещается относительно склеры, отделяясь от нее щелевидным лимфатическим пространством.
б) Цилиарное тело (5) — утолщенная часть сосудистой оболочки, находящаяся в области лимба роговицы. Это тело содержит в своей толще мышечные элементы, образующие цилиарную мышцу. От внутренней стороны тела отходят многочисленные цилиарные отростки (6). В свою очередь, от этих отростков по направлению к хрусталику (7) идет т. н. циннова связка (8), или ресничный поясок.
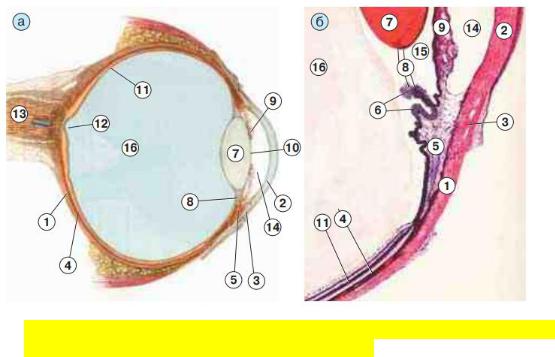
Передний край цилиарного тела переходит в радужку — третий отдел сосудистой оболочки.
в) Радужка (9) является дисковидным образованием с круглым отверстием — зрачком (10). В радужке, кроме сосудов и пигментных клеток, имеются мышцы, одна из которых суживает, а другая расширяет зрачок.
3. Сетчатая оболочка, или сетчатка (retina) (11),—самая внутренняя оболочка.
Она включает два листка.
а) Наружный — пигментный листок: он состоит из пигментных клеток и, как пигментные клетки сосудистой оболочки, препятствует отражению света (а также выполняет ряд других функций, о которых будет сказано ниже).
б) Внутренний листок — собственно сетчатка: на своей большей части (до передней трети глазного яблока) содержит, помимо глиальных клеток, фоточувствительные нервные клетки, а также нейроны двух звеньев передачи сигнала. Аксоны последних из этих нейронов (ганглионарных) идут по внутренней поверхности сетчатки, сходятся в области т. н. слепого пятна (12) и образуют зрительный нерв (13), прободающий оболочки глазного яблока. В слепом пятне фоторецепторные клетки отсутствуют, с чем и связано его название.
3.Оболочки глазного яблока и их производные. Склера (белочная оболочка), её производные, гистологическое строение, функции.
Оболочки глазного яблока и их производные – см. вопрос 2.
Передняя камера образована роговицей (наружная стенка) и радужкой (задняя стенка), в области зрачка - передней капсулой хрусталика. На крайней ее периферии в углу передней камеры имеется радужно-роговичный (камерный) угол (spatia anguli iridocornealis) с небольшим участком ресничного (цилиарного) тела. Камерный (так называемый фильтрационный) угол граничит с дренажным аппаратом - шлеммовым каналом. Состояние камерного угла играет большую роль в обмене водянистой влаги и в изменении внутриглазного давления. Соответственно вершине угла в склере проходит кольцевидно располагающийся
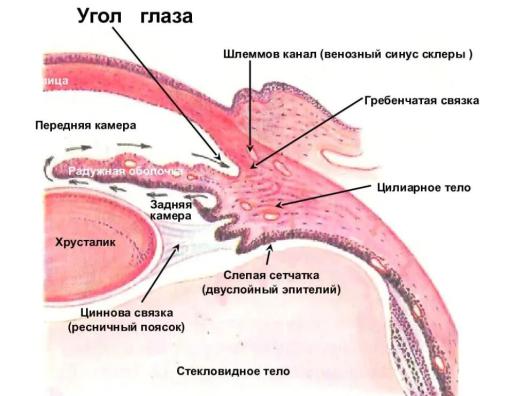
желобок (sulcus sclerae internus). Задний край желобка несколько утолщен и образует склеральный валик, сформированный за счет круговых волокон склеры (заднее пограничное кольцо Швальбе). Склеральный валик служит местом прикрепления поддерживающей связки цилиарного тела и радужки - трабекулярного аппарата, заполняющего переднюю часть склерального желобка. В задней части он прикрывает шлеммов канал.
Трабекулярный аппарат, ранее ошибочно называвшийся гребенчатой связкой, состоит из двух частей: склерокорнеальной (lig. sclerocorneale), занимающей большую часть трабекулярного аппарата, и второй, более нежной, - увеальной части, которая расположена с внутренней стороны и является собственно гребенчатой связкой (lig. pectinatum). Склерокорнеальный отдел трабекулярного аппарата прикрепляется к склеральной шпоре, частично сливается с цилиарной мышцей (мышца Брюкке). Склерокорнеальная часть трабекулярного аппарата состоит из сети трабекул, имеющих сложную структуру.
В центре каждой трабекулы, представляющей плоский тонкий тяж, проходит коллагеновое волокно, обвитое, укрепленное эластическими волокнами и покрытое снаружи футляром из гомогенной стекловидной оболочки, являющейся продолжением задней пограничной пластинки. Между сложным переплетом корнеосклеральных волокон остаются многочисленные свободные щелевидные отверстия -фонтановы пространства, выстланные эндотелием передней камеры, переходящим с задней поверхности роговицы. Фонтановы пространства направлены к стенке венозного синуса склеры (sinus venosus sclerae) -шлеммова канала, расположенного в нижнем отделе склерального желобка. В некоторых местах он разделяется на ряд канальцев, далее сливающихся в один ствол. Внутри шлеммов канал выстлан эндотелием. С его наружной стороны отходят широкие, иногда варикозно-расширенные сосуды, образующие сложную сеть анастомозов, от

которых берут начало вены, отводящие водянистую влагу из передней и задней камер в глубокое склеральное венозное сплетение.
4.Оболочки глазного яблока и их производные. Сосудистая оболочка, её производные, гистологическое строение, функции.
Оболочки глазного яблока и их производные – см. вопрос 2.
Аккомодационный аппарат глаза (радужка, ресничное тело с ресничным пояском) обеспечивает изменение формы и преломляющей силы хрусталика, фокусировку изображения на сетчатке, а также приспособление глаза к интенсивности освещения.
Радужка (iris). Представляет собой дисковидное образование с отверстием изменчивой величины (зрачок) в центре. Она является производным сосудистой (в основном) и сетчатой оболочек. Сзади радужка покрыта пигментным эпителием сетчатой оболочки. Расположена между роговицей и хрусталиком на границе между передней и задней камерами глаза. Край радужки, соединяющий ее с ресничным телом, называется ресничным (цилиарным) краем. Строма радужки
состоит из рыхлой волокнистой соединительной ткани, богатой пигментными клетками. Здесь располагаются мионейральные клетки. Радужка осуществляет
свою функцию в качестве диафрагмы глаза с помощью двух мышц:
суживающей(musculus sphincter pupillae) и расширяющей (musculus dilatator pupillae) зрачок. В радужке различают 5 слоев: передний (наружный) эпителий, покрывающий переднюю поверхность радужки, передний пограничный (наружный бессосудистый) слой, сосудистый слой, задний (внутренний) пограничный слой и задний (пигментный) эпителий.
•Передний эпителий (epithelium anterius iridis) представлен нейроглиальными плоскими полигональными клетками. Он является продолжением эпителия, покрывающего заднюю поверхность роговицы. Передний пограничный слой (stratum limitans anterius) состоит из основного вещества, в котором располагаются значительное количество фибробластов и пигментных клеток. Различное положение и количество меланинсодержащих клеток обусловливают цвет глаз. У альбиносов пигмент отсутствует и радужка имеет красный цвет в связи с тем, что через ее толщу просвечивают кровеносные сосуды. В пожилом возрасте наблюдается депигментация радужки, и она делается более светлой.
•Сосудистый слой (stratum vasculosum) состоит из многочисленных сосудов, пространство между которыми заполнено рыхлой волокнистой соединительной тканью с пигментными клетками.
•Задний пограничный слой (stratum limitans posterius) не отличается по строению от переднего слоя.
•Задний пигментный эпителий (epithelium posterius pigmentosum) является продолжением двухслойного эпителия сетчатки, покрывающего ресничное тело и отростки. Он включает диффероны видоизмененных глиоцитов и пигментоцитов.
Ресничное, или цилиарное, тело (corpus ciliare). Ресничное тело является производным сосудистой и сетчатой оболочек. Выполняет функцию фиксации хрусталика и изменения его кривизны, тем самым участвуя в акте аккомодации.

На меридиональных срезах через глаз цилиарное тело имеет вид треугольника, который своим основанием обращен в переднюю камеру глаза.
Ресничное тело подразделяется на 2 части: внутреннюю - ресничный венец
(corona ciliaris) и наружную - ресничное кольцо (orbiculus ciliaris). От поверхности ресничного венца отходят по направлению к хрусталику ресничные отростки (processus ciliares), к которым прикрепляются волокна ресничного пояска. Основная часть ресничного тела, за исключением отростков, образована ресничной, или цилиарной, мышцей (m. ciliaris), играющей важную роль в аккомодации глаза. Она состоит из пучков гладких мышечных клеток нейроглиальной природы, располагающихся в трех различных направлениях
5.Функциональные аппараты глазного яблока, их состав. Веко, слезный аппарат - строение, функции.
Все вышеперечисленные компоненты, за исключением склеры и собственно сосудистой оболочки (chorioidea), формируют три функциональных аппарата.
1. Диоптрический (светопреломляющий) аппарат включает те прозрачные структуры и среды, через которые проходит свет на пути к сетчатке:
1)роговицу и все компоненты внутреннего ядра глазного яблока;
2)жидкость обеих камер глаза;
3)хрусталик;
4)стекловидное тело.
Наибольшей преломляющей силой из перечисленных компонентов обладают роговица и хрусталик.
2.Рецепторный аппарат представлен сетчаткой. Его функционирование будет рассмотрено позже.
3.Аккомодационный же аппарат включает цилиарное тело и радужку и
выполняет две функции.
а) Первая функция — фокусировка изображения на сетчатке (собственно, именно это и является аккомодацией). Достигается фокусировка с помощью цилиарного тела, влияющего на кривизну хрусталика.
I. В частности, при взгляде вдаль (когда идущие от объектов лучи света параллельны) цилиарная мышца расслаблена, так что диаметр образуемого ею кольца максимален; поэтому циннова связка натянута и хрусталик уплощен. В нормальном глазу изображение при этом фокусируется на сетчатке.
II. Когда же объект приближается к наблюдателю, световые лучи, идущие от объекта, становятся расходящимися и в отсутствие аккомодации собираются за сетчаткой. Для их фокусировки на сетчатке требуется повысить преломляющую силу глаза. Это достигается следующим образом: – цилиарная мышца (иннервируемая парасимпатическими волокнами) все более напрягается, отчего диаметр образуемого ею кольца уменьшается; – благодаря этому циннова связка
расслабляется – и хрусталик, в силу своей эластичности, становится более выпуклым. В результате изображение вновь фокусируется на сетчатке.
б) Вторая функция аккомодационного аппарата — регуляция интенсивности света, падающего на сетчатку. Эта функция реализуется с помощью радужки, которая играет роль диафрагмы.
I. В частности, избыток света, действующий на сетчатку, возбуждает (через центральную нервную систему) соответствующий парасимпатический центр — и сокращается мышца радужки, суживающая зрачок.
II. При недостатке освещенности, напротив, срабатывает симпатическая нервная система — сокращается мышца, расширяющая зрачок. Как видно, оба компонента аккомодационного аппарата (цилиарное тело и радужка) являются производными сосудистой оболочки глаза.
Веки.
1.Передняя поверхность: кожа и ее производные. С передней поверхности веко покрыто тонкой кожей (включающей, как всегда, эпидермис и дерму). В коже находятся ее обычные производные: волосы (короткие пушковые и ресницы); сальные железы (у корня ресниц) — как всегда, с голокриновым типом секреции; потовые железы — апокриновые (около ресниц) и мерокриновые (в остальных местах).
2.Задняя поверхность: конъюнктива. Задняя поверхность века покрыта конъюнктивой, которая включает: а) многослойный плоский неороговевающий эпителий и б) подлежащий тонкий слой рыхлой соединительной ткани с большим количеством капилляров. В области свода века конъюнктива переходит на переднюю поверхность глазного яблока, а затем ее эпителий переходит в эпителий роговицы.
Внутренняя часть века:
а) Тарзальная пластинка и мейбомиевы железы. Под конъюнктивой в веке находится т. н. тарзальная пластинка из плотной соединительной ткани (рудимент хрящевой пластинки), составляющая основу века. В толще тарзальной пластинки к краю века почти отвесно идут мейбомиевы железы (числом около 30), открывающиеся сзади ресниц. Они являются разновидностью сальных желез: по типу секреции — голокриновые, а по морфологии — простые разветвленные альвеолярно-трубчатые.
б) Мышцы века. Между кожей и тарзальной пластинкой находятся пучки скелетной мышечной ткани. В верхнем веке часть пучков ориентирована вертикально — это мышца, поднимающая веко. В обоих же веках вблизи края имеются циркулярные пучки — это круговая мышца века.
в) Слезные железы. В области свода века под конъюнктивой располагаются мелкие слезные железы.
Слезный аппарат:
1. Слезная железа. Помимо мелких слезных железок в толще века, возле каждого глаза имеется отдельная слезная железа. Она – находится в верхнелатеральном углу

глазницы, – состоит из нескольких групп сложных альвеолярно-трубчатых желез, – секретирует жидкость, включающую 1,5 % NaCl, 0,5 % альбумина и немного слизи.
2. Пути слезооттока начинаются в медиальном углу глазницы и включают а) два слезных канальца (верхний и нижний), б) слезный мешок и его продолжение — в) слезноносовой проток (открывающийся в нижний носовой ход). Стенки двух последних образований (II и III) выстланы двухрядным и многорядным эпителием.
6.Диоптрический аппарат глаза, его состав. Морфофункциональная и биохимическая характеристика роговицы, хрусталика.
Диоптрический аппарат глаза, его состав – см. вопрос 5.
Роговица
Слои роговицы. В роговице различают 5 слоев: – передний и задний эпителий, – переднюю и заднюю пограничную мембрану – и находящееся между последними собственное вещество роговицы. Таким образом, по сравнению со склерой здесь имеются дополнительные четыре слоя — два эпителиальных и два пограничных. Но они достаточно тонкие и на прозрачность практически не влияют. Прозрачность же роговицы обусловлена особым составом и особой структурой собственного вещества.
Эпителиальные и пограничные слои:
а) Передний эпителий находится на внешней поверхности роговицы и является многослойным плоским неороговевающим. Как в любом другом эпителии подобного типа, в нем различают три слоя: – базальный слой из клеток призматической формы; – шиповатый слой из клеток полигональной формы, между которыми особенно много десмосом; – слой плоских клеток — самый поверхностный.
б) Базальная мембрана данного эпителия — необычно толстая (настолько, что различима под световым микроскопом); она-то и является передней пограничной мембраной, или боуменовой оболочкой.
в–г) Задний эпителий роговицы покрывает ее внутреннюю поверхность и является однослойным плоским. Его часто называют эндотелием. Базальная мембрана здесь
— тоже толстая: это задняя пограничная мембрана, или десцеметова оболочка. Каждая пограничная мембрана, видимо, образуется при участии лежащего на ней эпителия и представлена коллагеновыми фибриллами и аморфным веществом. Причем состав последнего таков, что пограничные мембраны являются стекловидными.
Собственное вещество занимает основную (по толщине) часть роговицы.
а) Сходство со склерой. Со склерой данное вещество объединяет то, что оно тоже образовано плотной оформленной соединительной тканью. Причем главным элементом этой ткани вновь служат тонкие пластинки, параллельные поверхности и состоящие из коллагеновых волокон (или представляющие собой единые пластинчатые коллагеновые волокна). Между пластинками находятся уплощенные отростчатые клетки (разновидность фибробластов), аморфное вещество и нервные волокна.

б) Причины прозрачности роговицы. Однако имеется и ряд важных отличий от склеры.
I. Так, коллагеновые пластинки лежат в роговице гораздо более упорядоченно.
II. В аморфном веществе преобладают кератансульфаты, коэффициент преломления у которых такой же, как у коллагеновых пластинок.
III. Нервные волокна не имеют миелиновой оболочки.
IV. Кровеносные сосуды вообще отсутствуют, и питание роговицы осуществляется за счет диффузии веществ из жидкости передней камеры глаза.
V. Наконец, массовая доля воды (75–80 %) ниже, чем в склере. Все эти особенности (наряду с тем, что передний эпителий является неороговевающим) и обусловливают прозрачность роговицы.
7.Аккомодационный аппарат глаза, его состав. Цилиарное тело и его отростки, строение, значение.
Аккомодационный аппарат глаза, его состав – см. вопрос 5.
Цилиарное (ресничное) тело
Тканевой состав:
а) Двухслойный пигментный и секреторный эпителий. С внутренней стороны цилиарное тело и его многочисленные отростки покрыты двухслойным эпителием. Оба слоя последнего — продолжение глиальных элементов сетчатки. (Как мы уже видели на примере эпендимы, глиальные клетки нервной ткани могут образовывать эпителиоподобные структуры.)
I. При этом глубокий слой эпителия цилиарного тела — это продолжение пигментного листка сетчатки, представленное кубическими пигментированными клетками.
II. Поверхностный же листок состоит из секреторных непигментированных клеток, которые являются модификацией глиальных клеток собственно сетчатки и продуцируют жидкость камер глаза.
б) Обычные компоненты сосудистой оболочки. Под эпителием цилиарное тело содержит те же тканевые элементы, что и собственно сосудистая оболочка: РВСТ, богатую пигментными клетками и сосудами.
в) Пучки гладких миоцитов (цилиарная мышца). Вместе с тем значительную часть объема составляют многочисленные пучки гладких миоцитов — элементы цилиарной мышцы. Они идут в двух направлениях: – меридиональном — от лимба склеры до собственно сосудистой оболочки– и циркулярном — параллельно контуру лимба. При сокращении тех и других пучков, как отмечалось ранее, уменьшается диаметр кольца, образуемого цилиарной мышцей (точнее, цилиарными отростками), и поэтому снижается сила, растягивающая хрусталик через циннову связку. С наружной стороны цилиарное тело, как и собственно сосудистая оболочка, сохраняет связь со склерой.

8.Аккомодационный аппарат глаза, его состав. Морфофункциональная характеристика радужки.
Аккомодационный аппарат глаза, его состав – см. вопрос 5.
Радужка.
Слои радужки. В радужке, как и в роговице, различают пять слоев, причем названия слоев для обеих структур очень близки.
В случае радужки это – передний и задний эпителий, – передний и задний пограничные слои – и находящийся между последними сосудистый слой. Однако, несмотря на сходство названий, тканевой состав слоев радужки отличается от такового у слоев роговицы.
а) Эпителиальные слои. Спереди радужка, в отличие от цилиарного тела, отделяется от фиброзной оболочки — в данном случае роговицы.
I. Поэтому здесь она покрыта эпителием — причем таким же, как на задней поверхности роговицы, т. е. однослойным плоским.
II. На задней поверхности радужки — пигментный эпителий — продолжение двухслойного эпителия цилиарного тела. Но многие клетки этого эпителия трансформированы в гладкие миопигментоциты, которые составляют две мышцы:
– мышцу, расширяющую зрачок, и – мышцу, суживающую зрачок.
III. Тела клеток обеих мышц лежат в самом эпителии и к сокращению не способны. Сократительными же структурами обладают отростки клеток. От тела каждой клетки в толщу радужки отходит один отросток, который вскоре располагается параллельно плоскости радужки и ориентируется
–либо перпендикулярно зрачку (если входит в мышцу, расширяющую зрачок),
–либо параллельно краю зрачка (если входит в мышцу, суживающую зрачок).
IV. Сокращения отростков клеток первой мышцы инициируется волокнами симпатической нервной системы, а отростков клеток второй мышцы — парасимпатическими волокнами.
б) Передний и задний пограничные слои. В аморфном веществе этих слоев содержатся фибробласты и, кроме того, большое количество пигментных клеток, которые обусловливают цвет глаз.
в) Сосудистый слой является основным по толщине. Здесь в РВСТ находятся многочисленные сосуды (которые у альбиносов просвечивают) и пигментные клетки, более редкие, чем в пограничных слоях.
9.Аккомодационный аппарат глаза, его состав. Строение и значение хрусталика, цинновой связки.
Аккомодационный аппарат глаза, его состав – см. вопрос 5.
Хрусталик.
Покровные слои. Хрусталик снаружи покрыт прозрачной капсулой; именно к ней прикрепляются волокна цинновой связки.

а) Под капсулой находится однослойный кубический эпителий. В таком виде он сохраняется лишь на передней поверхности хрусталика.
б) Но, прежде чем говорить о судьбе эпителиоцитов, обратим внимание на капсулу. Это не что иное, как преобразованная базальная мембрана эпителия хрусталикового пузырька. По существу, здесь такая же ситуация, как в любом полом органе, выстланном изнутри эпителием: базальная мембрана находится снаружи от эпителиальных клеток. Только в хрусталике имевшаяся прежде полость целиком заполняется удлинившимися эпителиоцитами задней поверхности пузырька.
Внутренние слои.
а) Итак, на передней поверхности хрусталика в процессе его развития клетки эпителия внешне изменяются мало, сохраняют кубическую форму и даже способность к митозам.
б) Остальная же часть хрусталика, содержащаяся под капсулой, представляет собой продукт кристаллизации эпителиоцитов, которая происходила в виде нескольких волн.
I. В ходе первой «волны» — эмбриональной — основными участниками были клетки задней поверхности хрусталикового пузырька. Они значительно удлинялись, теряли ядра и органеллы и превращались в прозрачные призмы — хрусталиковые волокна, заполненные водорастворимым белком кристаллином.
II. Вторая «волна» — плодная — осуществлялась за счет митотической активности клеток переднего эпителия: часть образовывавшихся клеток опять-таки удлинялась и превращалась в хрусталиковые волокна, окружающие волокна эмбрионального ядра и сами составляющие плодное ядро.
III. Наконец, к третьей «волне» можно отнести образование тонкого коркового слоя волокон, которое с небольшой интенсивностью продолжается в течение всей жизни за счет активности клеток экваториальной области хрусталика.
в) Волокна поверхностных слоев могут сохранять клеточные ядра. Между собой волокна плотно скреплены контактами типа интердигитаций.
10.Рецепторный аппарат глаза, его тканевый состав. Нейронный состав сетчатой оболочки. Понятие о гемато-ретинальном барьере.
Рецепторный аппарат глаза, его тканевый состав – см. вопрос 5.
Сетчатка. Клеточный состав. В отличие от фиброзной и сосудистой оболочек, сетчатка образована не соединительной, а нервной тканью. Соответственно этому, клетки в сетчатке представлены нейронами и глиоцитами. Кроме того, содержатся пигментные эпителиоциты, тоже имеющие невральное происхождение.
При этом нейроны сетчатки подразделяются на три основных типа, каждый из которых расположен на строго определенном уровне сетчатки. Поэтому сетчатка имеет очень четкое многослойное строение.
Всего же, как следует из предыдущего, в сетчатке присутствуют клетки пяти функциональных типов:
I. клетки пигментного эпителия — образуют самый наружный слой сетчатки;
II. светочувствительные (фоторецепторные) нейроны — прилегают своими дендритами к пигментоцитам, а аксонами контактируют с нейронами следующего уровня;
III. местноассоциативные нейроны — расположены в среднем уровне сетчатки и связывают своими отростками другие ее нейроны;
IV. ганглионарные нейроны — воспринимая сигналы от предыдущих нейронов, передают их по своим аксонам в головной мозг;
V. глиоциты — заполняют своими телами и отростками все пространство между нейронами.
Кратко остановимся на клетках каждого типа.
I. Клетки пигментного эпителия.
а) Строение. Эти клетки лежат на базальной мембране, которая обращена к сосудистой оболочке и входит в состав ее базального комплекса (мембраны Бруха). Пигментные эпителиоциты имеют отростки, охватывающие дендриты светочувствительных нейронов. Пигмент (гранулы меланина) содержится в меланосомах, которые могут обнаруживаться и в теле эпителиоцитов, и в отростках.
б) Функции. Данные клетки выполняют целый ряд важных функций:
1)поглощают избыточный свет (каковым оказывается до 85–90 % падающего на сетчатку света) — во избежание его отражения от задней стенки глаза;
2)снабжают фоторецепторные клетки ретинолом (витамином А), который участвует в образовании светочувствительных белков — родопсина и йодопсина;
3)фагоцитируют отработанные компоненты фоторецепторных клеток. 2.
II. Светочувствительные нейроны:
а) Составные части. Светочувствительные нейроны включают три части:
1)периферическую — дендрит, окруженный отростками пигментных клеток;
2)ядросодержащую и
3)центральную — аксон, образующий синапсы с местноассоциативными нейронами.
Дендрит подразделяется на два сегмента: наружный (прилегающий к пигментному эпителию) и внутренннй. Световоспринимающие структуры находятся в наружном сегменте, т. е. в одном из наиболее глубоких слоев сетчатки.
б) Два вида клеток. Дендрит может иметь форму либо палочки, либо колбочки; соответственно, он так и называется — палочкой или колбочкой. А светочувствительные нейроны в целом по форме своего дендрита тоже подразделяются на два вида: палочковые и колбочковые. Причем вторых по количеству в 20 раз меньше. В т. н. желтом пятне сетчатки содержатся только
колбочковые нейроны, а в остальных отделах — и палочковые, и (в меньшей концентрации) колбочковые.
в) Функции. Палочковые клетки обеспечивают черно-белое восприятие объектов и важны, например, в сумеречных условиях. Колбочковые клетки ответственны за цветное зрение. Более подробно структура и функционирование фоторецепторных клеток рассматриваются ниже.
III. Местноассоциативные нейроны. Эти клетки (составляющие второй уровень нейронов сетчатки) подразделяются на три вида: биполярные, горизонтальные и
амакринные.
а) Биполярные нейроны связывают светочувствительные и ганглионарные нейроны, т. е. обеспечивают прохождение импульса в центральном направлении. При этом несколько палочковых клеток контактируют с одним биполярным нейроном, а несколько биполярных клеток — с одним ганглионарным нейроном. Поэтому ганглионарных нейронов значительно меньше, чем биполярных клеток, а последних — меньше, чем палочковых нейронов. Колбочковые же нейроны взаимодействуют с биполярными клетками в отношении 1:1. Однако колбочковые клетки, как считают, могут и напрямую контактировать с ганглионарными клетками — без посредничества биполярных нейронов.
б) Горизонтальные нейроны контактируют
– своими множественными дендритами с аксонами одних светочувствительных клеток, – а аксонами (образующими коллатерали)
— с аксонами других светочувствительных клеток, удаленных от первых, и при этом подавляют их активность. Это увеличивает контрастность изображения, передаваемого первыми светочувствительными клетками.
в) Амакринные нейроны очень разнообразны. По крайней мере, часть их выполняет, видимо, такую же функцию, как и горизонтальные клетки (тоже повышает контрастность изображения), но на уровне аксонов биполярных нейронов. Т. е. эти амакринные нейроны, принимая сигналы от одних биполярных клеток, подавляют прохождение сигналов по соседним биполярным клеткам.
IV. Ганглионарные нейроны составляют третий уровень нейронов сетчатки — самый бедный по количеству клеток. Несмотря на относительную малочисленность, ганглионарные нейроны тоже отличаются друг от друга — в частности, по тому, до какого отдела головного мозга идут их аксоны. Но в любом случае аксоны ганглионарных нейронов направляются к слепому пятну и образуют зрительный нерв. До слепого пятна аксоны не имеют миелиновых оболочек, благодаря чему являются прозрачными.
Таким образом, ганглионарные нейроны тоже являются ассоциативными, но, в отличие от предыдущих, связывают нейроны сетчатки с головным мозгом.
V. Глиальные клетки. Наиболее многочисленные среди глиоцитов сетчатки — клетки Мюллера. Они образовались из клеток радиальной глии и во многом сохранили их характерные свойства. Это тоже длинные узкие клетки, которые тянутся сквозь всю толщу сетчатки (подобно тому, как радиальные глиоциты своим отростком простирались на всю толщу эмбриональной коры). Основная функция
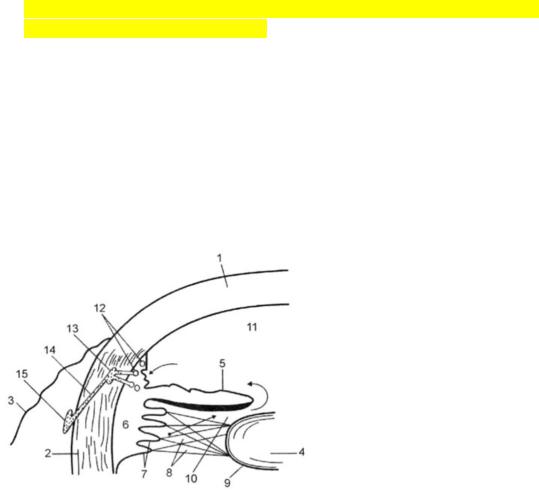
клеток Мюллера — опорная: они создают каркас, поддерживающий нейроны. Причем, в этот каркас входят и две пограничные мембраны: наружная и внутренняя, — формируемые поперечными отростками клеток.
I. Наружная пограничная мембрана лежит на уровне перехода палочек и колбочек в ядросодержащие части фоторецепторных клеток.
II. А внутренняя пограничная мембрана выстилает поверхность сетчатки, обращенную к стекловидному телу. Кроме клеток Мюллера, в сетчатке имеются и другие глиоциты — астроглия и микроглия.
Гемато-ретинальный барьер — это часть гематоофтальмического барьера, которая предотвращает проникновение в ткань сетчатки крупных молекул из кровеносных сосудов.
Существует внешний и внутренний гемато-ретинальный барьер:
•Внутренний гемато-ретинальный барьер образуется плотными контактами эндотелиальных клеток сосудов сетчатки, подобно ГЭБ (для внутренних слоев сетчатки).
•Внешний гемато-ретинальный барьер поддерживается главным образом пигментным эпителием сетчатки (для наружных слоев сетчатки). Пигментный эпителий сетчатки является посредником между хориокапиллярами сосудистой
оболочки и фоторецепторами.
11.Функциональные аппараты глазного яблока, их состав. Дренажная система глаза и ее составляющие, значение.
Функциональные аппараты глазного яблока, их состав – см. вопрос 5.
Циркуляция водянистой влаги.
Водянистая влага образуется путем ультрафильтрации крови через стенку ресничных отростков и капилляров ресничного тела. Образовавшаяся жидкость поступает в заднюю камеру глаза (рис. 3) через Петитов канал. Так называется пространство между волокнами ресничного пояска, или связки хрусталика (spatia zonularia), имеющее вид круговой щели.

Рис. 3. Схема оттока водянистой влаги глаза, humor aquosus (отток указан стрелками): 1 — cornea; 2 — sclera; 3 — conjunctiva; 4 — lens; 5 — iris; 6 — corpus ciliare; 7 — processus ciliares; 8 — spatia zonularia (Petit); 9 — capsula lentis; 10 — camera posterior bulbi; 11 — camera anterior bulbi; 12 — spatia anguli iridocornealis (Fontana); 13 — sinus venosus sclerae (Schlemm); 14 — vv. ciliares anteriores; 15 — vv. vorticosae.
Из задней камеры жидкость поступает через зрачок в переднюю камеру глазного яблока. В радужно-роговичном углу передней камеры между волокнами гребенчатой связки (lig. pectinatum iridis) находятся Фонтановы постранства (spatia anguli iridocornealis). Через Фонтановы пространства водянистая влага оттекает
в венозный синус склеры (sinus venosus sclerae; Шлеммов канал). Последний заполнен венозной кровью, которая далее оттекает по водоворотным венам, vv. vorticosae (рис. 3, 4) в глазные вены, vv. ophthalmicae.
12.Орган обоняния. Источники эмбрионального развития. Клеточный состав обонятельной выстилки: строение и функции клеток.
Различают два органа обоняния: основной и дополнительный.
1.Основной орган обоняния — это обонятельный эпителий, покрывающий слизистую оболочку верхней части носовой полости. Его площадь — около 2 см2 с каждой стороны. От остальной (респираторной) части слизистой оболочки обонятельная область отличается более желтым цветом.
2.Дополнительный орган обоняния — это т.н. вомероназальный (от vomer — сошник), или якобсонов, орган: две слепые эпителиальные трубочки в нижней части перегородки носа. У ряда животных рецепторы этого органа реагируют на появление в воздухе феромонов — летучих веществ, испускаемых особями для обозначения своего пола и привлечения особей противоположного пола. У человека обнаруживаются элементы данного органа, но до сих пор не доказаны – ни выделение людьми феромонов, – ни функционирование у них якобсонова органа.
Развитие. Источником образования всех частей органа обоняния являются обособляющаяся часть нейроэктодермы, симметричные локальные утолщения эктодермы - обонятельные плакоды, расположенные в области передней части головы зародыша, и мезенхима. Материал плакоды впячивается в подлежащую мезенхиму, формируя обонятельные мешки, связанные с внешней средой посредством отверстий (будущие ноздри). В составе стенки обонятельного мешка находятся обонятельные стволовые клетки, которые на 4-м мес внутриутробного развития путем дивергентной дифференцировки развиваются в нейросенсорные (обонятельные) клетки, поддерживающие и базальные эпителиоциты. Часть клеток обонятельного мешка идет на построение обонятельной (боуменовой) железы. В дальнейшем центральные отростки нейросенсорных клеток, объединившись между собой, образуют в совокупности 20-40 нервных пучков (обонятельных путей - fila olfactoria), устремляющихся через отверстия в хрящевой закладке будущей решетчатой кости к обонятельным луковицам головного мозга. Здесь осуществляется синаптический контакт между терминалями аксонов и дендритами митральных нейронов обонятельных луковиц.
Обонятельный эпителий.

1. Клеточный состав. Эпителий основного и дополнительного органов обоняния, как и эпителий, выстилающий другие отделы воздухоносных путей, является многорядным мерцательным. Но его клеточный состав несколько иной: вместо мерцательных клеток находятся нейроны, способные к рецепции обонятельных раздражений; отсутствуют также бокаловидные (слизеобразующие) клетки. Тем не менее в подлежащей ткани располагаются железы, которые выделяют белковослизистый секрет, покрывающий обонятельный эпителий. Всего же в составе
эпителия оказываются клетки трех видов: рецепторные (нейросенсорные) обонятельные клетки, поддерживающие эпителиоциты и базальные эпителиоциты. Все эти клетки контактируют с базальной мембраной.
2. Рецепторные нейроны. В соответствии со своей нейральной природой эти клетки развиваются из зачатка нервной системы.
а) В сформированном органе ядросодержащие части находятся в средней части эпителия. В этом заключается еще одно отличие: в обычном мерцательном эпителии реснитчатые клетки образуют верхний слой ядер.
б) Дендриты идут вверх: они достигают поверхности эпителия и имеют на конце утолщения — обонятельные булавы.
В основном органе обоняния эти булавы содержат по 10–12 подвижных обонятельных «ресничек». А в вомероназальном органе на поверхности булав находятся неподвижные микроворсинки. Эти-то образования и воспринимают молекулы пахучих веществ (если они растворены в омывающей жидкости).
в) Аксоны отходят от базальной части рецепторных нейронов: они не имеют миелиновой оболочки и идут через отверстия решетчатой кости к обонятельным луковицам — основным или (от якобсонова органа) дополнительным; те и другие прилегают к нижней поверхности головного мозга. В этих луковицах находятся тела вторых (ассоциативных) нейронов — т. н. митральных клеток. Аксоны последних в большинстве своем достигают тех отделов больших полушарий, которые обозначаются как обонятельный мозг. Это гиппокамп (аммонов рог), губчатая и сводчатая и извилины; они составляют центральную часть обонятельного анализатора.
3. Прочие клетки обонятельного эпителия.
а) Поддерживающие эпителиоциты отделяют обонятельные нейроны друг от друга. Их узкие ножки лежат на базальной мембране, ядра занимают самое верхнее положение, а апикальные части доходят до верхней поверхности «эпителия» и образуют здесь многочисленные микроворсинки. В цитоплазме содержится пигмент, придающий обонятельной области желтый цвет. Кроме того, данные клетки обладают секреторной активностью по апокриновому типу.
б) Базальные эпителиоциты прилегают к базальной мембране и, видимо, способны к дифференцировке в поддерживающие клетки.
13.Строение обонятельной (рецепторной) клетки. Гистофизиология органа обоняния. Возрастные изменения.
Строение обонятельной (рецепторной) клетки. Гистофизиология органа обоняния – см. вопрос 12.

Возрастные изменения.
Способность воспринимать запахи меняется у человека с возрастом. Острота обоняния достигает максимума к 20 годам, в течение примерно 30-40 лет находится на одном и том же уровне, а затем начинает снижаться. У курильщиков это происходит быстрее и в более сильной степени. Особенно заметное снижение остроты обоняния проявляется у людей старше 70 лет, а иногда и 60 лет. Это явление носит название старческой гипосмии, или пресбиосмии, и далеко не так безобидно, как может показаться. Обонятельная способность занимает 2/3 способности различать вкус пищи. Ведь именно аромат пищи является одним из необходимых условий для выработки пищеварительных соков в желудочнокишечном тракте. Из-за отсутствия обоняния еда кажется безвкусной, что приводит к потере аппетита. Другая серьезная проблема, обусловленная нарушением обоняния, - риск отравления испорченными продуктами, газом, выходящим из открытой конфорки на кухне.
Чаще всего они обусловлены перенесенными в течение жизни воспалительными процессами (риниты), которые приводят к атрофии рецепторных клеток и разрастанию респираторного эпителия.
14.Орган вкуса. Источники эмбрионального развития. Клеточный состав вкусовых почек: строение и функции клеток.
Орган вкуса. Общие сведения.
1. Локализация.
а) Орган вкуса — это совокупность вкусовых почек, расположенных в эпителии боковых стенок многих сосочков языка — листовидных, грибовидных, желобоватых.
б) В частности, на рис. 17.13, а показаны листовидные сосочки (1), покрытые
многослойным плоским неороговевающим эпителием. Между сосочками имеются узкие просветы (2), выстланные таким же эпителием. С этими просветами контактируют вкусовые почки (3). Последние находятся в толще покровного эпителия (выстилающего просветы), но отличаются более светлой окраской и имеют округлую или овальную форму.
в) В эмбриогенезе вкусовые почки развиваются из многослойного эпителия сосочков.
2. Клеточный состав. Вкусовая почка включает 30–60 клеток, которые подразделяются на следующие виды.
а) Рецепторные (сенсорные) вкусовые эпителиоциты (1) — имеют темное веретенообразное ядро, находящееся в почке на уровне верхнего ряда ядер.
б) Поддерживающие эпителиоциты (2) отличаются круглым ядром (на уровне среднего ряда ядер) и часто вакуолизированной цитоплазмой.
в) Базальные эпителиоциты (3) — вместе со своими ядрами расположены у основания почки.
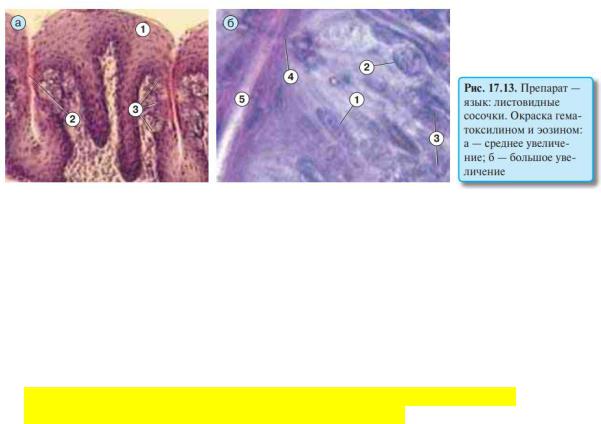
г) Перигеммальные, или периферические, клетки — расположены на периферии почки.
3. Заметим также, что устье вкусовой почки называется вкусовой порой (4). Именно последняя контактирует с промежутком (5) между сосочками языка, где оказываются вкусовые вещества.
Развитие органа вкуса. Вкусовые почки начинают развиваться на 6- 7-й нед эмбриогенеза человека. Они формируются как выпячивания слизистой оболочки языка на его дорсальной поверхности. Источником развития сенсоэпителиальных клеток вкусовых почек является многослойный эпителий сосочков языка. Он подвергается дифференцировке под индуцирующим воздействием окончаний нервных волокон язычного, языкоглоточ-ного и блуждающего нервов. В результате дивергентной дифференцировки малодифференцированных предшественников возникают различные типы вкусовых эпителиоцитов. Таким образом, иннервация вкусовых почек появляется одновременно с возникновением их зачатков
15.Строение вкусовой (рецепторной) клетки. Иннервация вкусовых почек. Гистофизиология органа вкуса. Возрастные изменения.
Каждая вкусовая почка имеет эллипсоидную форму размером 27-115 мкм в высоту и 16-70 мкм в ширину и занимает всю толщу многослойного эпителиального пласта сосочка языка. Она состоит из плотно прилежащих друг к другу 40-60 гетероморфных эпителиоцитов различного типа. От подлежащей соединительной ткани вкусовая почка отделяется базальной мембраной. Вершина почки сообщается с поверхностью языка при помощи вкусовой поры (porus gustatorius). Вкусовая пора ведет в 338 небольшое углубление между поверхностными эпителиальными клетками сосочков - вкусовую ямку. Среди
вкусовых клеток различают несколько морфофункциональных типов:
Вкусовые эпителиоциты I типа на своей апикальной поверхности имеют до 40 микроворсинок, являющихся адсорбентами вкусовых раздражителей. В цитоплазме обнаруживаются многочисленные электронно-плотные гранулы, гранулярная эндоплазматическая сеть, митохондрии, пучки микрофиламентов и микротрубочек цитоскелета. Все это придает цитоплазме темный вид.
Вкусовые эпителиоциты II типа имеют светлую цитоплазму, в которой обнаруживаются цистерны гладкой эндоплазматической сети, лизосомы и мелкие вакуоли. Апикальная поверхность содержит мало микроворсинок.

Вышеперечисленные клетки не формируют синаптических контактов с нервными волокнами и относятся к поддерживающим.
Вкусовые эпителиоциты III типа, относительная доля которых во вкусовой почке равна 5-7 %, характеризуются наличием в цитоплазме пузырьков диаметром 100200 нм с электронно-плотной сердцевиной. На апикальной поверхности клетки находится крупный отросток с микроворсинками, проходящими через вкусовую пору. Эти клетки формируют синапсы с афферентными волокнами и являются сенсоэпителиальными.
Вкусовые эпителиоциты IV типа (базальные) располагаются в базальной части вкусовой почки. Эти малодифференцированные клетки характеризуются небольшим объемом цитоплазмы вокруг ядра и слабым развитием органелл. В клетках выявляются фигуры митоза. Базальные клетки в отличие от сенсоэпителиальных и поддерживающих клеток никогда не достигают поверхности эпителиального слоя. Базальные клетки относятся к камбиальным.
Регенерация. Сенсорные и поддерживающие эпителиоциты вкусовой почки непрерывно обновляются. Продолжительность их жизни примерно 10 сут. При разрушении вкусовых эпителиоцитов нейроэпителиальные синапсы прерываются и вновь образуются на новых сенсоэпителиальных клетках.
С возрастом нейроэпителиальные синапсы восстанавливаются хуже, что может приводить к снижению вкусовой чувствительности.
16.Орган слуха. Источники эмбрионального развития. Наружное ухо: строение наружного слухового прохода и барабанной перепонки.
Орган слуха. Источники эмбрионального развития. – см. вопрос 12.
Наружное ухо:
а) Ушная раковина. В основе ушной раковины — эластический хрящ. Хрящ покрыт кожей.
б) Наружный слуховой проход. Проход тоже выстлан изнутри тонкой кожей, содержащей волосы и сальные железы. Кроме того, здесь в коже имеются (преимущественно в верхнем своде прохода) трубчатые церуминозные железы, которые выделяют ушную серу. Под кожей – в первой трети прохода находится эластический хрящ, а далее — костное вещество височной кости.
в) Церуминозные железы и ушная сера:
I. Данные железы — это разновидность потовых желез с апокриновым типом секреции. Как и обычные потовые железы, церуминозные железы являются трубчатыми. Их секрет по латыни обозначается как «cerumen»; отсюда, видимо, и произошло русское название секрета — «сера».
II. На самом деле, серы (химического элемента) в нем нет; составляют же ушную серу специфические липиды (предшественники холестерина — ланостерин, сквален — и сам холестерин), жирные кислоты, белки (в том числе иммуноглобулины и лизоцим), минеральные вещества. Помимо собственно секрета церуминозных желез, в конгломерате «ушная сера» оказываются также слущенный эпителий слухового протока, кожное сало, пылевые частицы.

III. Всего в наружном ухе — примерно 2000 церуминозных желез, которые вырабатывают до 12–20 мг секрета в месяц.
IV. Функциональное значение выработки серы – предохранение ушного прохода от высыхания, а также самоочищение прохода от пыли и бактерий.
V. В норме сера отходит сама, и этому способствуют жевательные движения в суставах нижней челюсти. При нарушении же отхождения серы образуются ушные (серные) пробки.
г) Барабанная перепонка.
I. С наружной поверхности перепонка покрыта эпидермисом (т. е. многослойным плоским ороговевающим эпителием).
II. На внутренней поверхности ее покрывает слизистая оболочка, включающая однослойный плоский эпителий и тонкий слой рыхлой соединительной ткани.
III. Между эпидермисом и слизистой оболочкой находятся два слоя плотной оформленной соединительной ткани. В ней преобладают коллагеновые волокна, но имеются и эластические. В верхней части перепонки эти фиброзные слои истончены.
17.Среднее ухо: слуховые косточки, характеристика эпителия барабанной полости и слуховой трубы.
Среднее ухо:
а) Барабанная полость, как и внутренняя поверхность барабанной перепонки, выстлана слизистой оболочкой. Состав оболочки – тот же: – однослойный эпителий (в основном, плоский, но местами кубический или цилиндрический), – и тонкий слой рыхлой соединительной ткани. Глубже располагается костное вещество височной кости.
Барабанная полость имеет вертикальный размер 10 мм и поперечный размер — 5 мм. У барабанной полости имеется 6 стенок: латеральная — перепончатая (paries membranaceus), медиальная — лабиринтная (paries labyrinthicus), передняя — сонная (paries caroticus), задняя — сосцевидная (paries mastoideus), верхняя — покрышечная (paries tegmentalis) и нижняя — яремная (paries jugularis). Нередко в верхней стенке встречаются щели, в которых слизистая оболочка барабанной полости прилежит к твердой мозговой оболочке.
Барабанная полость делится на три этажа; надбарабанный карман (recessus epitympanicus), средний (mesotympanicus) и нижний — подбарабанный карман
(recessus hypotympanicus). В барабанной полости находятся три слуховые косточки: молоточек, наковальня и стремечко, два сустава между ними:
наковальне-молоточковый (art. incudomallcaris) и наковальне-стременной (art. incudostapedialis), и две мышцы: напрягающая барабанную перепонку (m. tensor tympani) и стременная (m. stapedius).

б) Слуховая (евстахиева) труба. Стенка трубы выстлана слизистой оболочкой. Последняя имеет уже иной состав – такой, как в носовой полости (точнее, в ее дыхательной области): – эпителий – многорядный мерцательный (в нем, в
частности, встречаются бокаловидные клетки); – под эпителием — рыхлая соединительная ткань и в ней — слизистые железы. Под слизистой оболочкой находится костная ткань височной кости (в верхней половине трубы) или эластический хрящ (в нижней половине).
18.Внутреннее ухо: костный и перепончатый лабиринты. Вестибулярная часть перепончатого лабиринта. Клеточный состав кортиевого органа.
Внутреннее ухо: улитковый отдел лабиринта.
Строение костной улитки (рис. 17.4).
1. Срединная часть костной улитки:
а) Как уже было сказано, в центре улитки находится костный стержень (1), вокруг которого канал улитки делает по спирали 2,5 оборота.
б) От стержня отходит костная пластинка — спиральный гребешок (2). Он идет вдоль всего спирального канала, повторяя его ход; располагается же примерно посередине канала и доходит почти до его центра. В толще гребешка содержится
спиральный нервный ганглий (2А).
в) С верхней стороны надкостница гребешка резко утолщена и образует лимб (3). Край лимба делится на две части: верхнюю — вестибулярную губу (4) и нижнюю
— барабанную губу (5). Эти губы разделены спиральной бороздкой (6).

2. Подразделение канала костной улитки на три части:
а) К вестибулярной губе лимба и к костному гребню прикрепляется перепончатая улитка (7). В итоге канал костной улитки на всем своем протяжении подразделяется на три части: – верхнюю — т. н. вестибулярную лестницу (8), – среднюю — канал перепончатой улитки (7), – нижнюю — т. н. барабанную лестницу (9). Обе лестницы содержат перилимфу, а перепончатая улитка — эндолимфу.
б) При этом вестибулярная лестница начинается от овального окна преддверия (в которое вставлено стремечко), барабанная же лестница — от круглого окна (закрытого вторичной барабанной перепонкой), причем в области вершины улитки обе лестницы сообщаются друг с другом.
в) Поэтому колебания перилимфы, начинаясь у овального окна (под влиянием колебаний стремечка), вначале по вестибулярной лестнице поднимаются к вершине улитки, а затем по барабанной лестнице спускаются к круглому окну, где как бы выходят наружу.
г) Отсюда понятно, зачем нужно круглое окно: в его отсутствие стремечко, из-за несжимаемости жидкости, не могло бы приводить перилимфу в движение.
Стенки перепончатой улитки (рис. 17.5, а и б).
Канал перепончатой улитки имеет на разрезе почти треугольную форму. Охарактеризуем три его стороны и внутренний угол.
1. Верхнемедиальная стенка. Данная стенка обозначается как вестибулярная (или рейснеровская) мембрана (1). Она прикрепляется к лимбу в области его верхней (вестибулярной) губы (3). Вестибулярная мембрана включает три слоя:
а) со стороны вестибулярной лестницы (2) — эндотелий (т. е. эпителий мезенхимного происхождения), б) посередине — тонкий слой ПВСТ, и в) со стороны эндолимфы — однослойный плоский эпителий (эпителий эктодермального происхождения).
2. Наружная стенка перепончатой улитки срастается с наружной стенкой костного канала. Она имеет два слоя:
а) внутренний (обращенный к эндолимфе) — сосудистую полоску (4) и б) наружный (обращенный к костной ткани (12) — спиральную связку (5).
а) Сосудистая полоска представляет собой многорядный эпителий, в толще которого проходят многочисленные кровеносные капилляры. Последнее обстоятельство делает данный эпителий уникальным. Функция сосудистой полоски состоит в продукции эндолимфы.
б) Спиральная связка образована плотной волокнистой тканью и является утолщением надкостницы костной стенки улитки.
3. Нижняя стенка перепончатой улитки — базилярная пластинка (6). Она натянута между спиральным костным гребнем (11) (как бы дополняя его) и спиральной связкой (5) наружной стенки.
а) Со стороны барабанной лестницы (7) базилярная пластинка покрыта эндотелием (8) (эпителием мезенхимного происхождения).
б) Основу пластинки составляют коллагеновые волокна, погруженные в матрикс. Они тянутся не поперек пластинки, а в косом направлении, причем их длина уменьшается при переходе от вершины улитки к ее основанию (за счет все более прямого их хода). Возможно, волокна играют роль струн, откликающихся на колебания определенной частоты.
в) Со стороны эндолимфы на базилярной пластинке располагается спиральный, или кортиев, орган (9), который имеет собственную базальную мембрану и воспринимает акустические раздражения.
4. Внутренний угол канала перепончатой улитки, т. е. угол между вестибулярной мембраной (1) и базилярной пластинкой (6), образован лимбом. От вестибулярной губы (3) лимба отходит покровная (текториальная) мембрана (10), контактирующая с вершинами рецепторных клеток кортиевого органа (9). В составе мембраны – много коллагеновых волокон, но из-за преобладания основного аморфного вещества она имеет желеобразную консистенцию.
Спиральный (кортиев) орган.

Основным элементом органа слуха является кортиев орган (рис. 17.6). В нем
выделяют два типа клеток: сенсорные волосковые эпителиоциты и поддерживающие эпителиоциты.
1. Поддерживающие клетки, в свою очередь, подразделяются на три вида: клеткистолбы, фаланговые и пограничные.
а) Клетки-столбы (1А и 1Б) — это узкие клетки, расположенные на базилярной пластинке (2) в два ряда — так, что сверху ряды сходятся под углом друг к другу, а между рядами образуется внутренний туннель (3), заполненный эндолимфой. Туннель разделяет клетки спирального органа (как сенсорные, так и поддерживающие) на внутренние и наружные.
б) Фаланговые клетки лежат на базилярной пластинке по бокам от клеток-столбов. При этом – внутренние фаланговые клетки (4) выстроены в 1 ряд, – а наружные (5)
— в 3–5 рядов. На каждой такой клетке, как на ложе, располагается сенсорная клетка. Для удержания последней фаланговая клетка имеет тонкий пальцевидный отросток («фалангу»).
в) Пограничные клетки находятся по сторонам от фаланговых:
–внутренние пограничные клетки (6) выстилают спиральную бороздку лимба,
–а наружные пограничные клетки (7) покрывают латеральную часть базилярной пластинки и переходят в эпителий сосудистой полоски.
2. Сенсорные волосковые эпителиоциты.
а) Локализация. Эти клетки лежат на фаланговых, и их количество соответствует количеству подлежащих клеток:
–внутренние сенсорные клетки (8) (всего их – около 3500) расположены в 1 ряд,
–наружные сенсорные клетки (9) (их – от 12 000 до 20 000) образуют 3–5 рядов.
Покровная (текториальная) мембрана (10) контактирует с апикальной поверхностью обеих групп сенсорных клеток.
19.Строение рецепторных (волосковых) клеток кортиевого органа. Гистофизиология восприятия звуков. Возрастные изменения.
Строение (рис. 17.7).
I. На апикальной поверхности сенсорных клеток присутствуют два образования:
– кутикула (2) — пленка гликопротеиновой природы и – особые микроворсинки — стереоцилии (3), которые объединяются в пучки, прободают кутикулу и контактируют с покровной мембраной.
II. Основания же сенсорных клеток не только лежат на фаланговых клетках (6), но и образуют синапсы с нервными окончаниями двух видов: во-первых, с дендритами
(4) чувствительных нейронов, тела которых находятся в спиральном ганглии, и, вовторых, с эфферентными нервными волокнами (5), о природе которых будет сказано ниже.
III. Ядро (1) волоскового эпителиоцита смещено к базальной части клетки, в цитоплазме — много митохондрий.
Гистофизиология восприятия звуков. Восприятие и передача звуковых раздражений.
1. Путь акустических сигналов (рис. 17.8). Теперь можно представить общую картину того, как поступающие на барабанную перепонку звуковые волны (акустические сигналы) доходят до рецепторных клеток кортиева органа и вызывают их раздражение.
а) Колебания барабанной перепонки передаются по цепи слуховых косточек к овальному окну преддверия и инициируют здесь колебания перилимфы.
б) Колебания перилимфы, как уже отмечалось, распространяются по вестибулярной лестнице к вершине улитки, переходят в барабанную лестницу и спускаются вниз к круглому окну преддверия.
в) Но вместе с тем в колебания вовлекается еще ряд объектов.
I. Так, в ответ на колебания перилимфы барабанной лестницы возникают резонансные колебания определенных участков базилярной пластинки. Имеется в виду, что коллагеновые волокна этой пластинки различны по длине: при перемещении от вершины улитки к основанию их длина уменьшается. Поэтому в резонанс с колебаниями перилимфы входят лишь отдельные участки базилярной пластинки — с соответствующей длиной коллагеновых волокон. В этих участках начинают колебаться и лежащие на пластинке клетки кортиева органа.
II. С другой стороны, колебания перилимфы вестибулярной лестницы, видимо, через тонкую вестибулярную мембрану могут вызывать колебания и эндолимфы — а с ней и по кровной мембраны.
г) Указанные колебания приводят к тому, что покровная мембрана смещается
относительно кортиева органа и вызывает отклонение стереоцилий сенсорных клеток. Причем – отклонение волосков в одну сторону возбуждает сенсорные клетки (т. к. за счет создающейся механической тяги открываются ионные каналы),
– а отклонение волосков в противоположную сторону приводит к торможению сенсорных клеток.
д) Возбуждение сенсоэпителиоцитов передается дендритам чувствительных нейронов. Тем самым акустические сигналы преобразуются в нервные сигналы, идущие по афферентному проводящему пути.
2. Спиральный ганглий — это место расположения чувствительного нейрона соответствующей рефлекторной дуги.
а) Тела данных нейронов находятся в основании спирального костного гребня улитки и составляют не раз упоминавшийся спиральный ганглий. По имеющимся данным, – одни нейроны данного ганглия являются псевдоуниполярными (как подавляющее большинство прочих чувствительных нейронов организма), – другие же нейроны спирального узла (тоже чувствительные) — биполярные.
б) Дендриты нейронов обоих типов подходят к базилярной мембране (теряя миелиновую оболочку). Затем – часть из них направляется к внутренним волосковым клеткам, – остальные же дендриты проходит через туннель и идут к наружным волосковым клеткам.
в) Аксоны нейронов спирального ганглия участвуют в формировании восьмого черепно-мозгового нерва (n. vestibulocochlearis), который выходит из пирамиды височной кости и идет к соответствующим ядрам варолиева моста.
3. Роль эфферентной иннервации.
а) К кортиеву органу подходят не только афферентные, но и эфферентные нервные волокна. Они идут от оливы (ядра' продолговатого мозга) и образуют «т. н. оливокохлеарный пучок.
б) Некоторые из эфферентных волокон оканчиваются на сенсорных эпителиоцитах, другие — на отходящих от этих клеток афферентных волокнах. Видимо, эфферентные волокна оказывают тормозное действие, т. е. ограничивают идущую от кортиева органа импульсацию. Медиаторами в образуемых ими тормозных синапсах являются ацетилхолин, гамма-аминомасляная кислота (ГАМК), глицин и ряд других веществ.
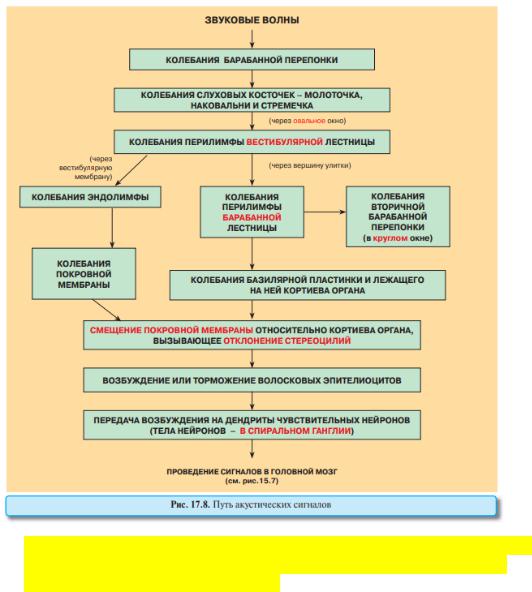
Возрастные изменения. С возрастом у человека могут возникать нарушения органа слуха. При этом изменяются отдельно или совместно звукопроводящая и звуковоспринимающая системы. Это связано с тем, что в области овального окна костного лабиринта появляются очаги оссификации, распространяющиеся на подкожную пластинку стремечка. Стремечко теряет подвижность в овальном окне, что резко снижает порог слышимости. С возрастом чаще поражаются нейроны сенсорного аппарата, которые гибнут и не восстанавливаются.
20.Локализация и общий принцип строения органа равновесия и гравитации. Строение рецепторных и поддерживающих клеток органа равновесия. Гистофизиология органа равновесия.
Вестибулярный отдел лабиринта (орган равновесия). Под вестибулярным отделом лабиринта понимают две группы образований:
а) собственно преддверие (vestibulum), содержащее два мешочка — сферический и эллиптический; а также
б) три полукружных канала с ампулами.
Такое объединение связано с тем, что, как уже отмечалось, здесь находятся рецепторы т. н. вестибулярного аппарата, т. е. аппарата, реагирующего на гравитацию, вибрацию и угловые ускорения.
Эллиптический и сферический мешочки преддверия.
1.Рецепторные пятна. В эпителии обоих мешочков преддверия имеется по одному рецепторному участку — пятну, или макуле. Строение пятен того и другого мешочка практически одинаково. В эпителии пятна — три элемента:
волосковые сенсорные клетки, поддерживающие эпителиоциты и отолитовая мембрана, покрывающая клетки.
2.а) Отолитовая мембрана имеет студенистую консистенцию, содержит в своем составе кристаллы карбоната кальция — отолиты (статоконии, или отоконии) и почти насквозь пронизывается волосками и ресничками сенсорных клеток.
б) Благодаря кристаллам, обладающим определенной массой, положение мембраны существенно зависит от гравитационных воздействий.
3. Сенсорные клетки рецепторных пятен.
а) Несмотря на происхождение из многорядного эпителия, эти клетки не контактируют с базальной мембраной эпителия. По форме же они бывают грушевидными (I) и цилиндрическими (II). Клетки этих двух видов отличаются друг от друга способом контакта с нервными окончаниями.
I. В случае грушевидной клетки окончание дендрита чувствительного нейрона образует чашу, которая охватывает практически всю клетку. Но при этом собственно синаптические контакты существуют только в некоторых участках этой чаши. В ряде мест к чаше подходят окончания эфферентных волокон, образуя тормозные аксодендритические синапсы.
II. В случае же цилиндрической клетки нервные окончания (афферентные и эфферентные) контактируют с ней лишь в области ее основания.
б) Вместе с тем на апикальной поверхности тех и других клеток находится одинаковый набор специализированных структур:
I. кутикула — пленка гликопротеиновой природы, II. 60–80 относительно неподвижных волосков (особых микроворсинок) — стереоцилий, — объединенных в пучки, III. а также (в отличие от сенсорных клеток кортиева органа) одна подвижная ресничка — киноцилия. Стереоцилии и киноцилии пронизывают кутикулу и проходят в отолитовую мембрану.
4.Поддерживающие клетки расположены между сенсорными, простираясь от базальной мембраны эпителия до его поверхности. Их ядра лежат в базальной части клеток.
5.Восприятие гравитационных воздействий. Под влиянием гравитационного воздействия происходит смещение отолитовой мембраны.
а) Прежде полагали, что это смещение приводит к отклонению киноцилии, в зависимости от направления которого происходит возбуждение либо торможение сенсорной клетки.
б) I. По новым же представлениям, важно отклонение не киноцилии, а пучков стереоцилий. Если стереоцилии отклоняются в сторону киноцилии, то под влиянием механической тяги в апикальной плазмолемме открываются ионные каналы — сенсорная клетка возбуждается. Таким образом, дело обстоит практически так же, как в кортиевом органе.
II. Отличие лишь в том, что в последнем сенсорные эпителиоциты не имеют киноцилии. Но зато вместо нее сохраняется базальное тельце, которое, видимо, выполняет ту же функцию опорной структуры, что и киноцилия.
6. а) Благодаря сигналам, поступающим от макул преддверия, мозг получает информацию о положении тела в пространстве и реагирует изменением тонуса соответствующих мышц.
б) В состоянии невесомости такая информация со стороны вестибулярного аппарата, очевидно, не поступает.

Пищеварительная система.
1. Основные источники эмбрионального развития тканей пищеварительной системы. Общий план строения стенки пищеварительной трубки. Оболочки: их тканевой и клеточный состав.
Ответ:
Гистогенез. Эпителиальная выстилка пищеварительной трубки и железы развиваются из эктодермы и энтодермы. Из энтодермы формируются однослойный столбчатый эпителий слизистой оболочки желудка, тонкой и большей части толстой кишки, а также железистая паренхима печени и поджелудочной железы. Из эктодермы ротовой и анальной бухт эмбриона образуется многослойный плоский эпителий полости рта, слюнных желез и каудального отдела прямой кишки. Мезенхима является источником развития соединительной ткани и сосудов, а также гладкой мускулатуры пищеварительных органов. Из висцерального листка спланхнотома развивается однослойный плоский эпителий (мезотелий) серозной оболочки - висцерального листка брюшины.
Пищеварительная трубка в любом ее отделе состоит из:
-внутренней
•слизистой оболочки (tunica mucosa),
•подслизистой основы (tela submucosa),
•мышечной оболочки (tunica muscularis)
-наружной оболочки, которая представлена либо серозной оболочкой (tunica serosa), либо адвентициальной оболочкой (tunica adventitia)
1) Слизистая оболочка. Свое название она получила в связи с тем, что ее поверхность постоянно увлажняется выделяемой железами слизью. Эта оболочка состоит, как правило, из трех пластинок: эпителия, собственной пластинки слизистой оболочки (lamina propria mucosae) и мышечной пластинки слизистой оболочки (lamina muscularis mucosae).
-Эпителий в переднем и заднем отделах пищеварительной трубки - многослойный плоский, а в среднем отделе - однослойный столбчатый. Железы расположены либо эндоэпителиально (например, бокаловидные клетки в кишечнике), либо экзоэпителиально в собственной пластинке слизистой оболочки (пищевод, желудок) и в подслизистой основе (пищевод, двенадцатиперстная кишка) или за пределами пищеварительного канала (печень, поджелудочная железа).
-Собственная пластинка слизистой оболочки лежит под эпителием, отделена от него базальной мембраной и представлена рыхлой волокнистой соединительной тканью. Здесь находятся кровеносные и лимфатические сосуды, нервные элементы, скопления лимфоидной ткани. В некоторых отделах (пищевод, желудок) могут располагаться простые железы.
-Мышечная пластинка слизистой оболочки расположена на границе с под-слизистой основой и состоит из одного-трех слоев, образованных гладкими мышечными клетками. В некоторых отделах (язык, кроме корня языка, где располагаются сосочки, окруженные валом, десны) гладкие мышечные клетки отсутствуют.
2) Подслизистая основа. Состоит из рыхлой волокнистой соединительной ткани. Наличие подслизистой основы обеспечивает подвижность слизистой оболочки, образование складок. В подслизистой основе имеются сплетения кровеносных и лимфатических сосудов, скопления

лимфоидной ткани и подслизистое нервное сплетение (plexus nervorum submucosus). В некоторых отделах (пищевод, двенадцатиперстная кишка) расположены железы.
3)Мышечная оболочка. Состоит, как правило, из двух слоев мышечных элементов - внутреннего циркулярного и наружного продольного. В переднем и заднем отделах пищеварительного канала мышечная ткань преимущественно поперечнополосатая, а в среднем - гладкая. Сокращения мышечной оболочки способствуют перемешиванию и продвижению пищи в процессе пищеварения.
4)Наружная оболочка.
а) серозная оболочка - висцеральный листок брюшины - покрывает большую часть органов пищеварительного тракта и обеспечивает их взаимное свободное перемещение в брюшной полости. Состоит из слоя соединительной ткани, покрытого однослойным плоским эпителием - мезотелием. Повреждения последнего приводят к формированию спаек - локальных сращений подлежащей соединительной ткани серозной оболочки соседних органов.
б) адвентициальная оболочка - покрывает пищеварительную трубку в тех участках, где она неподвижно связана с окружающими органами. Образована рыхлой волокнистой соединительной тканью.
2. Иннервация и васкуляризация стенки пищеварительной трубки. Эндокринный аппарат пищеварительной системы. Лимфоидные структуры пищеварительного тракта.
Ответ:
Иннервация.
Эфферентную иннервацию обеспечивают ганглии автономной нервной системы, расположенные либо вне пищеварительной трубки (экстрамуральные симпатические ганглии), либо в толще ее (интрамуральные парасимпатические ганглии). К экстрамураль-ным ганглиям относятся верхний шейный, звездчатый и другие узлы симпатической цепочки, иннервирующие пищевод, ганглии солнечного (чревного) и тазового сплетений, иннервирующие желудок и кишечник. Интрамуральными являются ганглии межмышечного (ауэрбахова), подсли-зистого (мейсснерова) и подсерозно-го или адвентициального, сплетений. Аксоны эфферентных нейронов симпатических и парасимпатических сплетений иннервируют мышцы и железы.
Васкуляризация.
Стенка пищеварительной трубки на всем протяжении обильно снабжена кровеносными и лимфатическими сосудами. Артерии образуют наиболее мощные сплетения в подслизистой основе, которые тесно связаны с артериальными сплетениями, лежащими в собственной пластинке слизистой оболочки. В тонкой кишке артериальные сплетения формируются также в мышечной оболочке. Сети кровеносных капилляров располагаются под эпителием слизистой оболочки, вокруг желез, крипт, желудочных ямочек, внутри ворсинок, сосочков языка и в мышечных слоях. Вены также формируют сплетения подслизистой основы и слизистой оболочки. (Наличие артериоловенулярных анастомозов обеспечивает регуляцию притока крови в различные участки пищеварительного тракта в зависимости от фазы пищеварения.)
В эпителии слизистой оболочки и железах ПС, но особенно в ее среднем отделе имеются одиночные эндокринные клетки. Выделяемые ими БАВ – нейротрансмитеры и гормоны

оказывают как местное действие (регулируя функции желез и гладких мышц сосудов, так и общее влияние на организм.
EC – серотонин (стимулирует секрецию слизи, ферментов, усиливает моторику желудка), мелатонин (регулирует фотопериодичность процесса)
ECL – гистамин (повышает синтез хлоридов)
G – гастрин (стимулирует секрецию пепсиногена, HCl и моторику желудка)
P – бомбезин (увеличивает выработку хлоридов, стимулирует работу поджелудочной, усиливает сокращения желчного пузыря)
D – соматостатин (ингибирует синтез белка в клетке). Располагаются в пилорических железах.
D1 – ВИП (вазопинтестинальный полипептид) (расширяет кровеносные сосуды, стимулирует работу поджелудочной)
A – глюкагон (повышает уровень глюкозы в крови)
S – в тонкой кишке, гормон секретин (секреция бикарбонатов и воды в поджелудочной и желчных путях)
K – в тонкой кишке, гастроингибирующий полипептид (GIP) – торможение секреции соляной кислоты в желудке
L – тонкая кишка – глицентин (глюкагоноподобное вещество – печеночный гликогенолиз)
I – тонкая кишка – холецистокин (секреция ферментов поджелудочной, сокращение желчного пузыря)
M0 – тонкий кишечник – мотилин (усиление подвижности кишеника)
Лимфатические капилляры образуют сети под эпителием, вокруг желез и в мышечной оболочке (см. рис. 16.2, а, б). Лимфатические сосуды формируют сплетения подслизистой основы и мышечной оболочки, а иногда и наружной оболочки (пищевод). Наиболее крупные сплетения сосудов располагаются в под-слизистой основе.
3. Разновидности пищеварения в зависимости от локализации процессов гидролиза. Передний отдел пищеварительной системы. Ротовая полость, особенности слизистой оболочки.
Ответ:
Существуют следующие типы пищеварения:
1)внутриклеточное пищеварение
2)внеклеточное пищеварение:
а) дистантное, или полостное, и б) контактное, или пристеночное, пищеварение.
Собственное пищеварение это процесс физико-химической переработки пищи специализированными органами, в результате которого она превращается в вещества, способные всасываться в пищеварительном канале и усваиваться клетками организма.

Передний отдел включает органы полости рта, глотку и пищевод. В переднем отделе происходит главным образом механическая обработка пищи.
Особенности строения слизистой оболочки полости рта:
1)эпителий - толстый (200-600 мкм) многослойный плоский неороговевающий или ороговевающий (в участках, испытывающих повышенную механическую нагрузку - на дорсальной поверхности языка, твердом небе, десне), обладает высокой способностью к регенерации. В его пласте постоянно встречаются неэпителиальные клетки - лейкоциты (преимущественно лимфоциты) и три типа отростчатых клеток -меланоциты, клетки Лангерганса и Меркеля;
2)собственная пластинка образует сосочки, вдающиеся в эпителий; обычно они тем выше, чем больше механическая нагрузка;
3)мышечная пластинка отсутствует;
4)подслизистая основа в некоторых участках отсутствует (дорсальная и боковые поверхности языка, десна, твердое небо - частично). Прикрепляет слизистую оболочку к подлежащим мышцам или кости, выполняющим опорную функцию; содержит концевые отделы мелких (чаще смешанных) слюнных желез, крупные сосуды, нервы.
4. Разновидности пищеварения в зависимости от происхождения гидролитических ферментов. Строение губы, щеки, твердого и мягкого неба, языка, дёсны, миндалины.
Ответ:
В зависимости от происхождения гидролитических ферментов различают:
1)собственное пищеварение — оно идет за счет ферментов, вырабатываемых человеком или животным;
2)симбионтное — за счет ферментов симбионтов, например, ферментов микроорганизмов, населяющих толстый кишечник;
3)аутолитическое — за счет ферментов, вводимых вместе с пищей. Это, например, характерно для молока матери, в нем содержатся ферменты, необходимые для створаживания молока и гидролиза его компонентов. У взрослого человека главное значение в процессах пищеварения имеет собственное пищеварение.
Губа является зоной перехода кожного покрова в слизистую оболочку пищеварительного тракта. Состоит из трех отделов - кожного, промежуточного и слизистого; се основу составляет поперечнополосатая мышечная ткань круговой мышцы рта.
1.Кожный отдел имеет строение кожи, выстлан многослойным плоским ороговевающим эпителием, содержит волосы, потовые и сальные железы. В дерму вплетаются мышечные волокна, обеспечивая подвижность;
2.Промежуточный отдел (красная кайма) - эпителий резко утолщается, имеется тонкий прозрачный роговой слой; волосы и потовые железы исчезают, а сальные сохраняются (особенно в углах рта и на верхней губе). Собственная пластинка образует очень высокие сосочки с многочисленными капиллярными петлями, кровь в которых просвечивает через слой эпителия, обусловливая окраску губ.
3. Слизистый отдел - типичная слизистая оболочка, выстланная толстым многослойным плоским неороговевающим эпителием; собственная пластинка образует высокие сосочки в плавно переходит в подслизистую основу, примыкающую к мышцам и содержащую большое количество сосудов, нервы, жировую ткань и концевые отделы смешанных (с преобладанием слизистых клеток) губных слюнных желез.
Щека образует баковую стенку полости рта; ее основу составляет поперечнополосатая мышечная ткань. Состоит из двух отделов - кожного и слизистого, по строению сходных с аналогичными отделами губы. Для дермы и подслизистой основы этих отделов характерно присутствие жировой ткани и многочисленных эластических волокон; концевые отделы смешанных щечных слюнных желез лежат в подслизистой основе и нередко погружаются в мышцу. Слюнные железы отсутствуют по линии смыкания зубов - в промежуточной зоне слизистой части щеки, расположенной между максиллярной и мандибулярной зонами.
Десны выстланы многослойным плоским ороговевающим эпителием, который в области прикрепления к зубу утрачивает роговой слой. Собственная пластинка представлена соединительной тканью с высоким содержанием коллагеновых волокон, прочно прикрепляющих ее к надкостнице альвеолярной кости. Она содержит также эластические волокна, многочисленные нервные окончания и образует высокие сосочки, которые исчезают под эпителием области прикрепления. Железы и подслизистая основа отсутствуют.
Твердое небо покрыто слизистой оболочкой, неподвижно сращенной с надкостницей небных костей. Эпителий - многослойный плоский ороговевающий. Собственная пластинка образует сосочки и переходит в подслизистую основу, содержащую в передней трети неба жировую ткань, а в задних двух третях - концевые отделы слизистых небных слюнных желез. Подслизистая основа отсутствует в области небного шва и перехода в десну - в этих участках собственная пластинка непосредственно прикреплена к надкостнице.
Мягкое небо - складка слизистой оболочки с волокнисто-мышечной основой, отделяющая полость рта от глотки. Эпителий, покрывающий его переднюю (ротоглоточную) поверхность и язычок - многослойный плоский неорогоеевающий, а заднюю (носоглоточную) - однослойный многорядный реснитчатый. Собственная пластинка на передней поверхности образует сосочки, а на задней содержит концевые отделы слизистых желез. Под ней располагается слой переплетающихся эластических волокон. Подслизистая основа имеется только на передней поверхности, где она содержит концевые отделы слизистых слюнных желез. Основа образована пучками волокон поперечнополосатой мышечной ткани и их фасциями.
Язык - мышечный орган, покрытый слизистой оболочкой, участвующий в механической переработке пищи, акте глотания, вкусовом восприятии и речеобразовании. Его основу составляют пучки волокон поперечнополосатой мышечной ткани, расположенных в трех взаимно перпендикулярных направлениях и своими концами прикрепляющихся к собственной пластинке. Между ними - прослойки рыхлой соединительной ткани с сосудами и нервами и жировые дольки. Язык разделен на две симметричные половины продольной перегородкой из плотной соединительной ткани, которой на дорсальной поверхности соответствует борозда языка. В языке различают корень, тело и кончик.
Миндалены:
1. Небные миндалины - располагаются между небными дужками и представляют собой скопления лимфоидной ткани (диффузной и в виде узелков), взаимодействующей с эпителием.

2.Язычная миндалина располагается в слизистой оболочке корня языка за желобоватыми сосочками. Покрыта многослойным плоским неороговевающим эпителием, образующим 35-
100коротких и слабо ветвящихся крипт, в просвет которых открываются протоки слизистых слюнных желез. Каждая крипта окружена лимфоидной тканью (диффузной и узелками), в совокупности с которой она образует структурно-функциональную единицу миндалины - язычный фолликул, отграниченный от соседних тонкой соединительнотканной капсулой. Эпителий крипт инфильтрирован (слабее, чем в небной миндалине) лимфоцитами, мигрирующими из узелков.
3.Глоточная миндалина расположена на задней поверхности носоглотки. Покрыта однослойным многорядным призматическим реснитчатым эпителием, который инфильтрирован лимфоцитами и макрофагами и образует складки. В собственной пластинке - лимфоидная ткань (диффузная и узелки). Миндалина окружена капсулой из плотной соединительной ткали, за которой лежат многочисленные концевые отделы смешанных белковослизистых желез, секрет которых выводится в пространство между складками. При разрастании глоточной миндалины (аденоиды) может затрудняться носовое дыхание.
4.Трубные миндалины - мелкие скопления лимфоидной ткани в области глоточного отверстая слуховой трубы. Покрыты однослойным многорядным призматическим реснитчатым эпителием и по строению очень сходны с глоточной.
5.Большие слюнные железы: классификация, источники развития, строение и функции. Клеточный состав секреторных отделов, строение выводных протоков подчелюстной и околоушной слюнных желез.
Ответ:
Наряду с множеством мелких слюнных желез, рассеянных по слизистой оболочке полости рта, в организме имеются три пары крупных слюнных желез - околоушные, подчелюстные и подъязычные, которые продуцируют большую часть слюны.
Функции слюнных желез:
(1)пищеварительная - слюна участвует в процессах механической переработки пиши, способствует ее вкусовому восприятию и проглатыванию;
(2)защитная (в том числе иммунная) - слюна содержит высокие концентрации антимикробных веществ (лизоцима, лактоферрина и пероксидазы) и секреторного IgA
(3)выделительная - со слюной из организма выделяются продукты обмена (мочевая кислота, креатинин), лекарства, тяжелые металлы, галогены.
(4)регуляция водно-солевого гомеостаза - связана с выделением жидкости, содержащей ионы Na, К, Са, Сl и др.
(5)эндокринная - выработка гормонально активных веществ и факторов роста - паротина, фактора роста нервов, эпидермального фактора роста и др.
Общие закономерности строения крупных слюнных желез:
1. Строма желез образована соединительной тканью и включает:
а) междольковые прослойки - отходят от тонкой капсулы и содержат крупные сосуды, нервы, выводные протоки и группы жировых клеток;
б) внутридольковую соединительную ткань - сопровождает мелкие сосуды, нервные волокна, содержит группы жировых клеток и многочисленные плазматические клетки, вырабатывающие секреторный IgA
2. Паренхима желез образована эпителием. По гистологической классификации все слюнные железы - сложные разветвленные; состоят из концевых отделов и системы выводных протоков.
а) концевые отделы содержат два типа клеток - секреторные и миоэпителиальные - и разделяются:
(1)по форме - на альвеолярные и альвеолярно-трубчатые;
(2)по составу железистых клеток и характеру вырабатываемого секрета - на белковые
(серозные), слизистые и смешанные
Белковые (серозные) концевые отделы содержат белковые клетки (сероциты) - пирамидной формы с базофильной цитоплазмой, центрально расположенным или несколько смещенным базально ядром, хорошо развитым синтетическим аппаратом, крупными белковыми секреторными гранулами в апикальной части цитоплазмы, межклеточными секреторными канальцами, служащими продолжением узкого просвета концевого отдела. Сероциты вырабатывают жидкую слюну с высоким содержанием амилазы, пероксидазы, гликозаминогликанов и солей.
Слизистые концевые отделы крупнее белковых и состоят из слизистых клеток (мукоцитов) - крупных светлых клеток с темными уплощенными ядрами, смещенными в базальную часть, где располагается и синтетический аппарат. Вся надъядерная часть клетки заполнена окруженными мембраной слизистыми гранулами, выделяющимися в просвет. Между клетками также могут присутствовать секреторные канальцы. Мукоциты вырабатывают слизистую слюну, содержащую гликопротеины и ряд муцинов.
Смешанные концевые отделы также крупнее белковых и содержат как сероциты, так и мукоциты; сероциты располагаются к периферии от мукоцитов в виде групп, называемых белковыми полулуниями (Джиануцци), и выводят свой секрет через межклеточные канальцы, глубоко вдающиеся между ними.
б) система выводных протоков включает: вставочные протоки, исчерченные протоки (слюнные трубки), междольковые протоки и общий выводной проток.
(1)вставочные протоки - узкие трубочки, расположенные между концевыми отделами и исчерченными протоками; выстланы низкими кубическими. Содержат камбиальные элементы для клеток концевых отделов и системы выводных протоков.
(2)исчерченные протоки (слюнные трубки) – широкие трубочки, выстланные оксифильными высокопризматическими клетками с округлым ядром в центральной части.
(3)междольковые протоки - образуются в результате слияния исчерченных и располагаются в междольковой соединительной ткани. Мелкие протоки образованы однорядным, более крупные - многорядным призматическим эпителием;
(4)общий выводной проток - выстлан многослойным кубическим или призматическим эпителием; ближе к устью - многослойным плоским

1. Околоушная железа - сложная альвеолярная разветвленная; секретирует чисто белковую слюну. Содержит только белковые концевые отделы
2.Подчелюстная железа - сложная альвеолярно-трубчатая разветвленная; секретирует смешанную (белково-слизистую) слюну. Содержит два вида концевых отделов - белковые (численно преобладают) и смешанные
3.Подъязычная железа - сложная альвеолярно-трубчатая разветвленная; секретирует смешанную (с преобладанием слизистого компонента) слюну. Содержит три вида концевых отделов: смешанные (численно преобладают), слизистые и белковые (немногочисленны)
6. Особенности строения языка, слизистой оболочки на верхней и нижней его поверхностях, виды сосочек языка, их строение, значение. Железы языка.
Ответ:
Язык - мышечный орган, покрытый слизистой оболочкой, участвующий в механической переработке пищи, акте глотания, вкусовом восприятии и речеобразовании. Его основу составляют пучки волокон поперечнополосатой мышечной ткани, расположенных в трех взаимно перпендикулярных направлениях и своими концами прикрепляющихся к собственной пластинке. Между ними - прослойки рыхлой соединительной ткани с сосудами и нервами и жировые дольки. Язык разделен на две симметричные половины продольной перегородкой из плотной соединительной ткани, которой на дорсальной поверхности соответствует борозда языка. В языке различают корень, тело и кончик.
Рельеф и строение слизистой оболочки языка неодинаковы на его разных поверхностях.
•Нижняя поверхность - покрыта слизистой оболочкой, которая образована тремя слоями:
1)многослойным плоским неороговевающим эпителием;
2)собственной пластинкой, вдающейся в него невысокими сосочками
3)подслизистой основой, обусловливающей подвижность слизистой оболочки.
•Верхняя поверхность (спинке) и боковые поверхности покрыты слизистой оболочкой, состоящей только из двух слоев
1)многослойного плоского частично ороговевающего эпителия
2)собственной пластинки, вдающейся в него и прочно сращенной с подлежащей мышечной тканью.
Эти слои слизистой оболочки совместно образуют особые выступы - сосочки языка. В их основе лежит собственная пластинка, вдающаяся в эпителий в виде первичных я отходящих от них вторичных соединительнотканных сосочков. Сосочки языка разделяются на четыре вида:
1)нитевидные (наиболее многочисленные и самые мелкие, равномерно распределены по верхней поверхности языка. Имеют конусовидную форму и покрыты эпителием, тонкий роговой слой которого образует заостренные выступы, обращенные к глотке)
2)листовидные (хорошо развиты лишь в раннем детстве; у взрослого рудиментарны. Располагаются в количестве 3-8 на каждой из боковых поверхностей языка на границе корня и тела. Образованы параллельными складками слизистой оболочки листовидной формы,

разделенными щелями, в которые открываются выводные протоки серозных слюнных желез. На боковой поверхности сосочков эпителий содержит вкусовые луковицы)
3)грибовидные (лежат поодиночке среди более мелких и низких нитевидных сосочков; особенно многочисленны на кончике языка. Имеют узкое основание и расширенную вершину, сквозь их тонкий неороговевающий эпителий просвечивают сосуды, придавая сосочкам красный свет. В эпителии вершины сосочка непостоянно встречаются вкусовые луковицы.)
4)желобоватые (самые крупные; в количестве 6-15 располагаются в V-образной терминальной бороздке (между корнем и телом языка), не выступая над его поверхностью. Каждый сосочек окружен желобком, в который открываются выводные протоки серозных слюнных желез (Эбнера), и валиком (утолщением слизистой оболочки). Сосочек сверху покрыт ороговевающим эпителием, а на боковой поверхности (и прилежащей поверхности валика) - неороговевающим. Последний содержит многочисленные вкусовые луковицы).
Язык содержит большое количество слюнных желез. Их концевые отделы лежат в прослойках рыхлой волокнистой соединительной ткани между мышечными волокнами и в подслизистой оболочке нижней поверхности. Различают три вида желез: белковые, слизистые и смешанные. Все они простые трубчатые или альвеолярно-трубчатые. В корне языка лежат слизистые, в теле — белковые, а в кончике — смешанные слюнные железы.
7. Твердые ткани зуба: строение эмали, дентина и цемента зуба, их функция и химический состав.
Ответ:
Зуб состоит из твердых и мягких частей. В твердой части зуба различают эмаль, дентин и цемент:
Эмаль (enamelum) покрывает коронку зуба. Наибольшего развития она достигает у вершины коронки (до 3,5 мм). Эмаль содержит незначительное количество органических веществ (около 3-4 %) и неорганические соли (96-97 %). Эмаль построена из эмалевых призм (prisma enameli) толщиной 3-5 мкм. Каждая призма состоит из тонкой фибриллярной сети, в которой находятся кристаллы гидрооксиапатитов. Призмы располагаются пучками, имеют извитой ход и залегают почти перпендикулярно к поверхности дентина. Снаружи эмаль покрыта тонкой кутикулой (cuticula enameli), которая на жевательной поверхности зуба быстро стирается и остается заметной лишь на его боковых поверхностях. Химический состав эмали меняется в зависимости от обмена веществ в организме, интенсивности растворения кристаллов гидрооксиапатита и реминерализации органической матрицы.
Дентин (dentinum) образует большую часть коронки, шейки и корня зубов. Он состоит из органических и неорганических веществ: органического вещества 28 % (главным образом коллагена), неорганических веществ 72 % (главным образом фосфат кальция и магния с примесью фторида кальция). Дентин построен из основного вещества, которое пронизано трубочками, или канальцами (tubuli dentinalis). Основное вещество дентина содержит коллагеновые фибриллы и расположенные между ними мукопротеины. Коллагеновые фибриллы в дентине собраны в пучки и имеют преимущественно два направления: радиальное и почти продольное, или тангенциальное. Радиальные волокна преобладают в наружном слое дентина - так называемом плащевом дентине, тангенциальные - во внутреннем,околопульпарном дентине. Основное вещество дентина пронизано дентинными канальцами, в которых проходят отростки дентинобластов, расположенных в пульпе зуба, и

тканевая жидкость. Канальцы берут начало в пульпе, около внутренней поверхности дентина, и, веерообразно расходясь, заканчиваются на его наружной поверхности. В отростках дентинобластов обнаружена ацетилхолинэстераза, играющая большую роль в передаче нервного импульса. Между дентином и дентинобластами находится полоска предентина, или необызвествленного дентина, состоящего из коллагеновых волокон и аморфного вещества.
Цемент (cementum) покрывает корень зуба и шейку и в виде тонкого слоя может частично заходить на эмаль. По направлению к верхушке корня цемент утолщается. По химическому составу цемент приближается к кости. В нем содержится около 30 % органических веществ и 70 % неорганических веществ, среди которых преобладают соли фосфата и карбоната кальция. По гистологическому строению различают бесклеточный, или первичный, и клеточный, или вторичный, цемент. Бесклеточный цемент располагается преимущественно в верхней части корня, а клеточный - в его нижней части. В многокорневых зубах клеточный цемент залегает главным образом у разветвлений корней. Клеточный цемент содержит клетки - цементоциты - многочисленные коллагено-вые волокна, которые не имеют определенной ориентации; поэтому клеточный цемент по строению и составу сравнивают с грубоволокнистой костной тканью. Цемент не содержит кровеносных сосудов. Клеточный цемент может иметь слоистое строение. В бесклеточном цементе нет ни клеток, ни их отростков. Он состоит из коллагеновых волокон и аморфного вещества. Питание цемента осуществляется диффузно через кровеносные сосуды периодонта.
8. Мягкие ткани зуба: строение и значение пульпы зуба. Связочный аппарат зуба: строение и значение периодонта.
Ответ:
Зуб состоит из твердых и мягких частей. Мягкая часть зуба представлена пульпой.
Пульпа (pulpa dentis), или зубная мякоть, находится в коронковой полости зуба и в корневых каналах. Она состоит из рыхлой соединительной ткани, в которой различают три слоя:
периферический, промежуточный и центральный. Пульпа зуба участвует в питании тканей зуба. Удаление пульпы резко затормаживает обменные процессы, нарушает развитие, рост и регенерацию тканей зуба.
-Периферический слой пульпы состоит из нескольких рядов многоотростча-тых клеток грушевидной формы -дентинобластов, отличающихся базофи-лией цитоплазмы.
-В промежуточном слое располагаются незрелые коллагеновые волокна и мелкие клетки, которые, подвергаясь дифференцировке, заменяют отжившие дентинобласты.
-Центральный слой состоит из рыхло лежащих клеток, волокон и кровеносных сосудов. Среди клеточных форм этого слоя различают адвентициаль-ные клетки, макрофаги и фибробласты
Зубодесневое соединение. Зуб укрепляется в альвеоле челюсти с помощью периодонта и сращения многослойного плоского эпителия с кутикулой шейки зуба.
Периодонт (перицемент) образован плотной соединительной тканью, состоящей из толстых пучков коллагеновых волокон, идущих в основном в горизонтальном и косом направлениях. Периодонт не только удерживает зуб в лунке челюсти, но и амортизирует давление при жевании, а также благодаря большому количеству рецепторных окончаний является рефлексогенной зоной.

9. Расположение и значение лимфоидной ткани в переднем отделе пищеварительной системы. Понятие о миндалинах, их значение. Строение стенки глотки и пищевода.
Ответ:
К лимфо-эпителиальным органам относят миндалины. Как и другие лимфоидные органы, они составлены из множества узелков , но их отличает то, что в основе лежит не ретикулярная, а р.в.с. ткань. Весь вход в дыхательные и пищеварительные пути окружен скоплением лимфоидной ткани. Так называемое лимфо-эпителиальное глоточное кольцо Пирогова
создает мощный барьер против проникновения микроорганизмов. Оно включает парные небные миндалины, глоточную и язычные миндалины. Их лимфоидные узелки покрыты эпителием. В небных это многослойный неороговевающий, который погружается в лимфоидную ткань, образуя до 20 ямок – крипт. Эпителий обильно заселен мигрирующими лимфоцитами, а также зернистыми лейкоцитами. Это позволяет быстро ответить на вторжение микроорганизмов, однако сами миндалины в результате могут так сильно инфицированы, что потребуется их удаление. Это редко случается с язычными миндалинами, так как на дне их одиночных крипт открываются протоки слюнных желез и крипты постоянно промываются их секретом. Глоточная миндалина покрыта многорядным реснитчатым эпителием (дыхательная система). В процессе иммунного ответа может возникнуть ее гипертрофия и тогда говорят об аденоидах.
Глотка - орган, в котором перекрещиваются дыхательные и пищеварительные пути. Разделяется на три отдела: носовой (носоглотку), ротовой (ротоглотку) и гортанный.
В состав стенки всех отделов входят три оболочки - слизистая, мышечная и адвентициальная.
1. Слизистая оболочка состоит из эпителия, собственной пластинки и подслизистой основы.
а) эпителий - в носовом отделе однослойный многорядный реснитчатый; в ротовом и гортанном - многослойный плоский неороговевающий.
б) собственная пластинка - рыхлая волокнистая соединительная ткань, в носовом отделе содержит отдельные лимфатические узелки, а в ротовом и гортанном образует мелкие сосочки и содержит эластические волокна.
в) подслизистая основа - рыхлая соединительная ткань, содержащая в носовом отделе лимфоидную ткань трубных и глоточной миндалин и концевые отделы смешанных желез; в ротовом и гортанном - сеть эластических волокон и концевые отделы слизистых желез.
2.Мышечная оболочка - образована внутренним продольным и наружным косым или циркулярным слоями поперечнополосатой мышечной ткани.
3.Адвентициальная оболочка - образована рыхлой волокнистой тканью.
Пищевод - трубчатый орган, соединяющий глотку с желудком; его стенка образована тремя оболочками: слизистой, мышечной и адвентициальной.
1. Слизистая оболочка состоит из четырех слоев: эпителия, собственной пластинки, мышечной пластинки и подслизистой основы.
а) эпителий - толстый, многослойный плоский неороговевающий, с возрастом может ороговевать. В нем содержатся также интраэпителиальные лимфоциты, дендритные антигенпредставляющие клетки.

б) собственная пластинка - образована рыхлой волокнистой тканью, вдающейся в эпителий высокими сосочками. Содержит скопления лимфоцитов, лимфатические узелки и концевые отделы кардиальных желез пищевода (сходны с кардиальными железами желудка). Железы - простые трубчатые, разветвленные.
в) мышечная пластинка слизистой оболочки - образована одним (продольным) слоем гладкомышечных клеток; утолщается в направлении желудка.
г) подслизистая основа - образована волокнистой соединительной тканью с высоким содержанием эластических волокон; обеспечивает подвижность слизистой оболочки, вместе с мышечной пластинкой формирует продольные складки. В ней располагаются лимфоциты, лимфатические узелки (непостоянно), элементы подслизистого нервного сплетения и концевые отделы альвеолярно-трубчатых собственных желез пищевода. Их ампулообразно расширенные протоки выводят на поверхность эпителия слизь, способствующую продвижению пищевого комка и содержащую антибактериальное вещество - лизоцим.
2.Мышечная оболочка - образована внутренним циркулярным и наружным продольным слоями; в верхней части органа эти слои представлены поперечнополосатой, в нижней - гладкой мышечной тканью, в средней - их сочетанием. В прослойках соединительной ткани между слоями располагаются элементы межмышечного нервного сплетения.
3.Адвентициальная оболочка - образована рыхлой волокнистой тканью, в брюшном отделе (ниже диафрагмы) сменяется серозной оболочкой.
10. Желудок: строение стенки в различных отделах органа, рельеф слизистой оболочки. Особенности строения слизистой и мышечной оболочек в фундальном и пилорическом отделах желудка.
Ответ:
Гистологически в желудке выделяют только три отдела, т.к. слизистая оболочка дна и тела имеют сходное строение и рассматриваются как единое целое. Стенка желудка образована тремя оболочками: слизистой, мышечной и серозной.
ФУНДАЛЬНЫЙ ОТДЕЛ ЖЕЛУДКА
Стенка желудка образована 4 оболочками:
1. Слизистая оболочка – имеет сложный рельеф, в котором выделяют:
•Желудочные складки
•Желудочные поля (участки, отграниченные друг от друга бороздками и соответствующие группам желёз желудка)
•Желудочные ямки (щелевидные вдавления эпителия в собственную пластинку глубиной 100-200 мкм, в которые открываются железы желудка)
Слизистая оболочка состоит из 3 слоёв:
a.Эпителий – однослойный призматический железистый. Все его клетки синтезируют особый слизистый секрет, покрывающий слизистую оболочку непрерывным слоем толщиной 0.5 мм. Бикарбонат, диффундирующий в слизь, нейтрализует соляную кислоту, проникающую в неё из просвета. Для секреции ферментов и соляной кислоты в просвет желудка в слое слизи формируются
временные каналы. Слизь образует защитный барьер, который повреждается алкоголем и аспирином.
b.Собственная пластинка – образована РВСТ с большим количеством кровеносных и лимфатических сосудов. Она проходит между железами желудками в виде тонких прослоек.
c.Мышечная пластинка – образована 3 слоями гладкомышечных клеток:
I)Наружный – циркулярный
II)Средний – продольный
III)Внутренний – циркулярный
2.Подслизистая основа – образована РВСТ с высоким содержанием эластических волокон, в которой располагаются крупные сосуды и подслизистое нервное сплетение
(Мейснера).
3.Мышечная оболочка – образована 3 толстыми слоями гладкой мышечной ткани:
a.Наружный – продольный
b.Средний – циркулярный
c.Внутренний – косой
4.Серозная оболочка – образована слоем мезотелия и подлежащей соединительной тканью.
Стенка пилорического отдела желудка образована 4 оболочками:
1. Слизистая оболочка – имеет сложный рельеф, в котором выделяют:
•Желудочные складки
•Желудочные поля (участки, отграниченные друг от друга бороздками и соответствующие группам желёз желудка)
•Желудочные ямки (щелевидные вдавления эпителия в собственную пластинку глубиной 250-300 мкм, в которые открываются пилорические железы). Очень глубокие
в отличие от ямок в фундальном отделе желудка.
Слизистая оболочка состоит из 3 слоёв:
a.Эпителий – однослойный призматический железистый. Все его клетки синтезируют особый слизистый секрет, покрывающий слизистую оболочку непрерывным слоем толщиной 0.5 мм. Бикарбонат, диффундирующий в слизь, нейтрализует соляную кислоту, проникающую в неё из просвета. Слизь образует защитный барьер, который повреждается алкоголем и аспирином.
b.Собственная пластинка – образована РВСТ с большим количеством кровеносных и лимфатических сосудов. Она проходит между пилорическими железами в виде тонких прослоек.
Пилорические железы – трубчатые, с сильно разветвлёнными и извитыми концевыми отделами. Располагаются в пилорическом отделе. Впадают в желудочные ямки. Клеточный состав схож с таковым в фундальных железах, но отсутствуют главные клетки и париетальные клетки в основном выделяют бикарбонаты для нейтрализации соляной кислоты (так как надо избавляться от кислой среды для перехода в duodenum)
c.Мышечная пластинка – образована 3 слоями гладкомышечных клеток:
I)Наружный – циркулярный

II) Средний – продольный
III)Внутренний – циркулярный
2.Подслизистая основа – образована РВСТ с высоким содержанием эластических волокон, в которой располагаются крупные сосуды и подслизистое нервное сплетение
(Мейснера).
3.Мышечная оболочка – образована 3 толстыми слоями гладкой мышечной ткани:
a.Наружный – продольный
b.Средний – циркулярный (развит мощно и в области привратника образует пилорический сфинктер)
c.Внутренний – косой
4.Серозная оболочка – образована слоем мезотелия и подлежащей соединительной тканью.
11.Локализация, строение желез желудка. Клеточный состав желез в различных отделах желудка, морфофункциональная характеристика клеток.
Ответ:
Собственная пластинка слизистой желудка
Железы желудка - (числом около 15 млн.) - простые трубчатые разветвленные;
подразделяются на собственные (фундальные), кардиальные и пилорические.
1)собственные (фундальные) железы располагаются в теле и дне желудка и численно преобладают над другими типами желез. Группами по 3-7 впадают в неглубокие желудочные ямки. Имеют вид узких трубок, слабо разветвленных у основания, в которых выделяют суженную шейку, удлиненное тело и дно. Состоят из клеток четырех типов: главных, париетальных, шеечных и эндокринных
(а) главные клетки - наиболее многочисленны в нижней части и дне железы, имеют пирамидную или цилиндрическую форму и крупное батально расположенное ядро. Базофильная зернистая цитоплазма содержит многочисленные цистерны грЭПС в базальной части клетки и вокруг ядра и хорошо развитый комплекс Гольджи, в котором образуются крупные секреторные (зимогенные) гранулы (содержат пепсиноген и другие проферменты), накапливающиеся в апикальной части клетки и выделяющиеся в просвет железы. В просвете желудка пепсииоген под влиянием кислой среды превращается в пепсин.
(б) париетальные (обкладочные) клетки - преобладают в верхней части железы; крупнее главных, имеют пирамидную форму с узкой вершиной, обращенной в просвет железы, которой они вдаются между шеечными слизистыми или главными клетками, располагаясь снаружи от них. Ядро лежит в центре клетки или смещено базально; в оксифильной цитоплазме имеется большое количество крупных митохондрий с развитыми кристами и особые внутриклеточные секреторные канальцы в виде узких щелей, в которые обращены множественные микроворсинки. По периферии канальцев располагается тубуловезикулярный комплекс - система мембранных пузырьков и трубочек (резерв мембраны, содержащей ионные насосы), которые сливаются с канальцами при активной секреции.
Париетальные клетки через апикальный полюс секретируют ионы водорода и хлора, которые, соединяясь, образуют соляную кислоту, создающую в просвете желудка кислую (pH < 2.0) среду. Последняя обеспечивает: (1) разрушение белков, (2) превращение пепсиногена в

пепсин и оптимум pH для активности последнего, (3) угнетение роста патогенных микроорганизмов.
(в) слизистые шеечные клетки - относительно немногочисленны, располагаются в шейке (изредка - более глубоко) поодиночке или мелкими группами между париетальными клетками. Небольших размеров, со слабобазофильной зернистой цитоплазмой, содержащей умеренно развитую грЭПС и крупный надъядерный комплекс Гольджи, от которого отделяются крупные слизистые гранулы, накапливающиеся у апикального полюса. Эти клетки часто делятся и рассматриваются как камбиальные элементы эпителия желез и покровного эпителия желудка, куда они, дифференцируясь, мигрируют. Обновление клеток в железах протекает значительно медленнее, чем в покровном эпителии. Слизь, вырабатываемая шеечньми клетками, возможно, предохраняет их от повреждения.
(г) эндокринные клетки - располагаются в дне желез; светлые, треугольной, овальной или полигональной формы, апикальный полюс содержит ядро и не всегда достигает просвета железы, в базальном находятся плотные секреторные гранулы, выделяющиеся в кровь.
Гранулы покрыты мембраной, окрашиваются солями серебра и хрома и содержат пептидные гормоны и амины
2)кардиальные железы - трубчатые, с сильно разветвленными концевыми отделами, часто имеющими широкий просвет. Располагаются в кардиальном отделе желудка и сходны с аналогичными железами пищевода. Содержат слизистые клетки со светлой цитоплазмой и базально лежащим уплощенным ядром, которые вырабатывают мукоидный секрет, бикарбонаты и хлориды калия и натрия. Встречаются также отдельные главные, париетальные и эндокринные клетки.
3)пилорические железы - трубчатые, с сильно разветвленными и извитыми концевыми отделами; располагаются в пилорическом отделе. Впадают в очень глубокие желудочные ямки. Образованы слизистыми клетками, секрет которых защищает слизистую оболочку от кислого желудочного сока. Содержат также париетальные клетки и отдельные эндокринные (преимущественно G-, меньше ЕС-клетки).
12.Отделы тонкого кишечника. Система "ворсинка - крипта". Гистофизиология процесса пищеварения и всасывания в тонком кишечнике. Особенности строение стенки 12-перстной кишки.
Ответ:
Тонкая кишка состоит из 3 частей: 1) двенадцатиперстной, 2) тощей; 3) подвздошной.
Стенка тонкой кишки состоит из 4 оболочек:
1)слизистой, включающей слой эпителия, собственную пластинку и мышечную пластинку;
2)подслизистой основы:
3)мышечной оболочки, состоящей из внутреннего циркулярного и наружного продольного слоев гладких миоцитов;
4)серозной.
Строение.
Стенка тонкой кишки построена из слизистой оболочки, подслизистой основы, мышечной и серозной оболочки. Внутренняя поверхность тонкой кишки имеет характерный рельеф благодаря наличию ряда образований — циркулярных складок, ворсинок и крипт (кишечные железы). Кишечные ворсинки представляют собой выпячивания слизистой оболочки пальцевидной или листовидной формы, свободно вдающиеся в просвет тонкой кишки. В двенадцатиперстной кишке ворсинки широкие и короткие, в тощей и подвздошной кишке они несколько тоньше, но выше. Кишечные крипты (железы) представляют собой углубления эпителия в виде многочисленных трубочек, лежащих в собственной пластинке слизистой оболочки. Слизистая оболочка тонкой кишки состоит из однослойного призматического каемчатого эпителия, собственного слоя слизистой оболочки и мышечного слоя слизистой оболочки.Эпителиальный пласт тонкой кишки содержит четыре основные популяции клеток — столбчатые эпителиоциты, бокаловидные экзокриноциты , клетки Панета или экзокриноциты с ацидофильными гранулами, эндокриноциты, а также М-клетки, являющиеся модификацией столбчатых эпителиоцитов.
Система крипта-ворсинка – структурно-функциональная единица слизистой оболочки тонкого кишечника. Всасывательная активность ослабевает от верхушки ворсинок к донной части крипт, секреция – в противоположном направлении, пролиферация максимально выражена на дне крипт, ее нет на поверхности ворсинок.
(лучше посмотрите видос про это ) жмакните на скобки
Эпителиальная выстилка содержит стволовые клетки, клетки-предшественники столбчатых эпителиоцитов, бокаловидных экзокриноцитов, эндокриноцитов и клетки Панета на всех стадиях развития (экзокриноциты с ацидофильными гранулами), М – клетки, энтероэндокринные.В базальной части столбчатого эпителиоцита находятся ядро овальной формы, синтетический аппарат — рибосомы и ЭПС, КГ-расположен над ядроми, секреторные везикулы перемещаются в апикальную часть. Характерно наличие между базальными частями энтероцитов широких межклеточных пространств, ограниченных их латеральными плазмолеммами. Энтероциты выполняют также секреторную функцию, продуцируя метаболиты и ферменты, необходимые для терминального пищеварения (пристеночного и мембранного). Бокаловидные экзокриноциты в криптах больше, чем в ворсинках. Число их увеличивается по направлению от двенадцатиперстной кишки к подвздошной. Слизь, выделяемая бокаловидными экзокриноцитами, служит для увлажнения поверхности слизистой оболочки кишечника и этим способствует продвижению пищевых частиц, а также участвует в процессах пристеночного пищеварения. Экзокриноциты с ацидофальными гранулами (клетки Панета) располагаются группами или поодиночке на дне крипт. В их апикальной части видны плотные сильно преломляющие свет гранулы. Эти гранулы резко ацидофильны, содержат цинк, лизоцим и пищеварительные ферменты. Участие их секрета в процессах пищеварения — расщеплении дипептидов до аминокислот, антибактериальная функция. Таким образом, клетки Панета играют важную роль в регуляции бактериальной флоры тонкого кишечника. Под эпителием находится базальная мембрана, за которой следует РВСТ собственной пластинки слизистой оболочки. В ней проходят кровеносные и лимфатические сосуды и нервы, ориентированные вдоль ворсинки. В строме ворсинки всегда присутствуют отдельные гладкие мышечные клетки — производные мышечного слоя слизистой оболочки. Сокращение миоцитов способствует проталкиванию всасывающихся продуктов гидролиза пищи кровь и лимфу ворсин кишечника.
Различают полостое, пристеночное и внутриклеточное пищеварение. Полостное пищеварение осуществляется с помощью ферментов пищеварительных желез (слюнных,
желудочных, поджелудочной и кишечных). Пристеночное пищеварение осуществляет расщепление нутриентов в примербранном слое гликокаликса каемчатых клеток. Основной структурой обеспечивающей пищеварение в всасывания в тонком кишечнике является ворсинка. Последние за счет наличия в строме гладких миоцитов сокращаются, функционируют как насос.
Углеводы всасываются после расщепления до моносахаридов (глюкозы), которая с помощью белка-переносчика всасывается через мембрану микроворсинок. Выход их в подэндотелиальные капилляры проходит через базолатеральную плазмолемму каемчатых энтероцитов. При избытке моносахаридов каемчатые энтероциты способны сами синтезировать гликогон. Белки всасываются аналогичным путем, после расщепления их до аминокислот.
Всасывание жира идет более сложно. Жиры в полости кишки, под воздействием желчных кислот желчи, подвергаются эмульгированию (до капелек жира не более 0,5 мкм). Мелкие капельки жиры адсорбируются гликокаликсом энтероцитов, а затем под воздействием липаз жир расщепляется до глицерина и жирных кислот. Жирные кислоты соединяются с холестерином (эстеризуются), после чего легко проникают во внутрь клетки. В агранулярной цитоплазматической сети энтероцитов жирные кислоты вновь соединяются с всосавшимся глицерином с образованием специфических для организма жиров. К последним в гранулярной цитоплазматической сети и комплексе Гольджи последовательно присоединяются белковые и углеводные компоненты. Образовавшиеся комплексные соединения в комплексе Гольджи оформляются в гранулы, окруженные мембраной (хиломикроны). В них содержится более 80% триглицеридов, холестерин (8%), фосфолипиды (7%), белок (2%) и др. Путем экзоцитоза они выделяются эпителием через латеральную поверхность эпителиоцитов в межклеточные пространства, откуда поступают в лимфокапилляры ворсинок.
Строение двенадцатиперстной кишки Двенадцатиперстная кишка (duodenum) является начальным отделом тонкого кишечника, следует сразу после пилоруса (привратника желудка). Затем данный отдел кишечника идет слева направо и несколько кзади, поворачивает вниз, спускается вдоль передней поверхности правой почки, поворачивает влево и, поднимаясь косо вверх, переходит в тощую кишку. Название этого отдела кишечника связано с его длиной, составляющей именно двенадцать поперечников пальцев руки. Анатомия двенадцатиперстной кишки тесно связана с желчевыделительной системой, а также поджелудочной железой. На внутренней поверхности нисходящего отдела двенадцатиперстной кишки расположен фатеров сосочек (или большой дуоденальный сосочек). Здесь через сфинктер Одди открывается общий желчный проток, проток поджелудочной железы (у некоторых людей проток поджелудочной железы может непосредственно впадать в общий желчный проток). На 8-40 мм выше большого дуоденального сосочка располагается малый дуоденальный сосочек. Через него открывается дополнительный проток поджелудочной железы. Данная структура анатомически вариабельна. Гистологическое строение слизистой оболочки двенадцатиперстной кишки обеспечивает устойчивость ее эпителия к агрессивному составу желудочного сока, желчи, панкреатических ферментов.
Функции двенадцатиперстной кишки
Одной из основных функций двенадцатиперстной кишки является приведение pH поступающей из желудка пищевой кашицы к щелочному, которое не будет раздражать дистальные отделы кишечника и пригодно для осуществления процессов пристеночного
пищеварения. Именно в этом отделе кишечника начинаются процессы кишечного пищеварения. Второй важной функцией двенадцатиперстной кишки является инициация и регулирование ферментативной активности поджелудочной железы и печени, зависящей от химического состава и кислотности поступающей пищевой кашицы. Третьей функцией двенадцатиперстной кишки является регуляция рефлекторного открытия и закрытия пилоруса, зависящая от кислотности и химического состава содержимого данного отдела кишечника, а также регуляция кислотности желудочного сока благодаря секреции гуморальных факторов, обеспечивающих секреторную активность желудка.
13. Отделы тонкого кишечника. Строение стенки подвздошной кишки, клеточный состав и регенерация эпителия слизистой оболочки. Лимфоидные образования в стенке тонкого кишечника.
Ответ:
Тонкая кишка состоит из 3 частей: 1) двенадцатиперстной, 2) тощей; 3) подвздошной.
Стенка тонкой кишки состоит из 4 оболочек:
1)слизистой, включающей слой эпителия, собственную пластинку и мышечную пластинку;
2)подслизистой основы:
3)мышечной оболочки, состоящей из внутреннего циркулярного и наружного продольного слоев гладких миоцитов;
4)серозной.

По количеству слоёв подвздошная кишка схожа с тонким кишечником.
Отличительной особенностью является наличие пейровых бляшек. Отдельные неинкапсулированные лимфоидные узелки встречаются в соединительной ткани и респираторного тракта и мочевыводящих путей, но главным образом, в собственной пластинке ЖКТ. А в области подвздошной кишки они образуют скопления от 10 до 200 узелков. У человека примерно 30 бляшек и из просвета кишечника их видно как куполообразную область, свободную от кишечных ворсин. Покрывающий их эпителий составлен особыми плоскими М-клетками. Они могут поглощать путем эндоцитоза антигены и переносить их к подлежащим лимфоидным клеткам, где инициируется иммунный ответ.
Кишечно-ассоциированная лимфоидная ткань.
Лимфоидная ткань широко распространена в тонкой кишке в виде лимфоидных узелков и диффузных скоплений в собственной пластинке слизисой оболочки и выполняет защитную функцию.
Одиночные (солитарные) лимфоидные узелки (noduli lymphatici solitarii) встречаются на всем протяжении тонкой кишки. Диаметр их около 0,5-3 мм. Более крупные узелки, лежащие в дистальных отделах тонкой кишки, проникают в мышечную пластинку ее слизистой оболочки и располагаются частично в подслизистой основе. Количество одиночных лимфоидных узелков в стенке тонкой кишки детей от 3 до 13 лет составляет около 15 000. По мере старения организма количество их уменьшается.
Сгруппированные лимфоидные узелки (noduli lymphatici aggregati), или пейеро-вы бляшки,
как правило, располагаются в подвздошной кишке, но иногда встречаются в тощей и двенадцатиперстной кишке. Число узелков варьирует в зависимости от возраста: в тонкой кишке у детей около 100, у взрослых - около 30-40, а в старческом возрасте их количество значительно уменьшается. Длина одного сгруппированного лимфоидного узелка может составлять от 2 до 12 см, а ширина - около 1 см. Наиболее крупные из них проникают в подслизистую основу. Ворсинки в слизистой оболочке в местах расположения сгруппированных лимфоидных узелков, как правило, отсутствуют.
14. Гистологическое строение стенки толстой кишки, клеточный состав эпителия слизистой оболочки. Гистофизиология процессов пищеварения в толстом кишечнике.
Ответ:
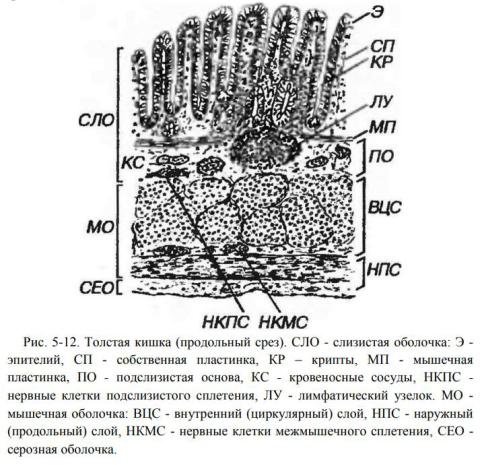
Толстая кишка состоит из четырех отделов: слепой кишки с червеобразным отростком, ободочной кишки (восходящей, поперечной и нисходящей), сигмовидной и прямой. Хота по длине она значительно уступает тонкой кишке, составляй лишь около 1.5 м, длительность прохождения через нее непереваренных остатков пиши достигает 90% обшей продолжительности пребывания пищевых веществ в кишке (2-3 сут). Стенка толстой кишки образована тремя оболочками: слизистой, мышечной и серозной.
1. Слизистая оболочка состоит из четырех слоев: эпителия, собственной пластинки, мышечной пластинки и подслизистой основы. Ее поверхность увеличена благодаря постоянным полулунным складкам. Ворсинки отсутствуют, кишечные крипты (железы) - глубже, чем в тонкой кишке, располагаются чаще, имеют более широкий просвет и содержат камбиальные элементы эпителия.
а) эпителий - однослойный призматический, содержит клетки четырех типов: (1) призматические. (2) бокаловидные, (3) недифференцированные (малодифференцированные),
(4) эндокринные.
(1) призматические клетки - располагаются па поверхности слизистой оболочки и в криптах: высокие, узкие, сходны с каемчатыми. клетками тонкой кишки, однако их щеточная каемка развита значительно слабее. Образуются в глубине крипты, мигрируя по которой вырабатывают и секретируют гликопротеины, накапливающиеся в пузырьках в апикальной части цитоплазмы; по мере приближения к устью крипты пузырьки исчезают, а микроворсинки становятся более многочисленными и удлиняются. Обеспечивают процессы всасывания.
(2)бокаловидные клетки - находятся в криптах и (в меньшем числе) на поверхности слизистой оболочки. Образуются в глубине крипт из недифференцированных клеток, заполняясь слизистыми гранулами. Их число увеличивается в направлении прямой кишки. Вырабатывают слизь, которая предотвращает повреждение слизистой оболочки и облегчает перемещение и удаление фекалий.
(3)недифференцированные клетки - лежат в глубине крипт, являются камбиальными элементами эпителия кишки; по мере миграции к устью крипты дифференцируются в бокаловидные или призматические клетки. Обновление эпителия в толстой кишке осуществляется медленнее, чем в тонкой и занимает около 6 сут. Слущивание дифференцированных клеток с поверхности слизистой оболочки происходит посередине между криптами.
(4) эндокринные клетки - располагаются в дне крипт, относятся, преимущественно, к ЕС- и ЕСLклеткам (см таблицу).
б) собственная пластинка - состоит из рыхлой волокнистой ткани, в которой обнаруживаются фибробласты, лимфоциты, эозинофилы, макрофаги, тучные и плазматические клетки. Содержит капилляры, оплетающие крипты, и нервные волокна. Ретикулярные волокна имеют вид густой сети. В ней располагаются одиночные лимфатические узелки, (общим числом более 20 тыс.), которые часто проникают сквозь мышечную пластинку в подслизистую основу.
в) мышечная пластинка слизистой оболочки - состоит из двух слоев гладкомышечных клеток (внутреннего циркулярного и наружного продольного);
г) подслизистая основа - образована рыхлой волокнистой соединительной тканью с большим количеством эластических волокон, часто содержит жировую ткань. В ней располагаются лимфатические узелки (непостоянно), элементы подслизистых нервного, венозного и лимфатического сплетений.
2.Мышечная оболочка - образована двумя слоями гладкой мышечной ткани: внутренним циркулярным и наружным продольным. Последний имеет вид трех лент, между которыми мышечная ткань развита слабо. Эти ленты короче, чем сама кишка, вследствие чего она образует множественные мешковидные выпячивания - haustra coli. Между слоями мышечной оболочки располагаются прослойки соединительной ткани и элементы межмышечного нервного сплетения.
3.Серозная оболочка - покрывает один отделы толстой кишки полностью, другие - частично, где замешается адвентицией. Образует выпячивания в виде отростков, содержащих жировую ткань (appendices epiploicae).
Толстая кишка выполняет важные функции — интенсивное всасывание воды из химуса и формирование каловых масс. Способность к всасыванию жидкостей используют во врачебной практике для введения больным питательных и лекарственных веществ с помощью клизм. В толстой кишке выделяется значительное количество слизи, которая облегчает продвижение содержимого по кишечнику и способствует склеиванию непереваренных частиц пищи. Одной из функций толстой кишки является выделительная. Через слизистую оболочку этой кишки выделяется ряд веществ, например кальций, магний, фосфаты, соли тяжелых металлов и т.д. В толстой кишке вырабатываются витамин К и витамин В. Этот процесс осуществляется с участием бактериальной флоры, постоянно присутствующей в кишечнике. С помощью бактерий в толстой кишке происходит переваривание клетчатки

15. Особенности строения и функции червеобразного отростка. Лимфоидные образования в стенке толстого кишечника.
Ответ:
Червеобразный отросток - пальцевидный вырост слепой кишки с узким звездчатым или неправильной формы просветом, который содержит клеточный детрит и может облитерироваться.
Стенка отростка относительно толстая вследствие высокого содержания в ней лимфоидной ткани.
1. Слизистая оболочка - содержит те же слои, что и другие отделы толстой кишки.
а) эпителии - включает призматические и бокаловидные клетки, а в криптах также малодифференцированные клетки, отдельные клетки Панета в многочисленные эндокринные клетки. Участки расположения лимфатических фолликулов (купола) покрыты эпителием, содержащим М-клетки.
б) собственная пластинка содержит короткие крипты, размеры и число которых с возрастом уменьшаются, а также многочисленные вторичные лимфатические узелки (В-зависимая зона) и межфолликулярные скопления лимфоидной ткани (Т-зависимая зона). В соединительной ткани - большое количество диффузно рассеянных лимфоцитов, плазматических клеток, эозинофилов.
в) мышечная пластинка развита слабо и состоит из внутреннего циркулярного и наружного продольного слоев гладкомышечных клеток, местами прерывается.
г) подслизистая основа представлена рыхлой волокнистой соединительной тканью с высоким содержанием эластических волокон; в ней частично располагаются лимфатические узелки.
2.Мышечная оболочка образована внутренним циркулярным и наружным продольным (сплошным) слоями гладкой мышечной ткани.
3.Серозная оболочка полностью покрывает червеобразный отросток.
Червеобразный отросток выполняет защитную функцию и является, наряду с пейеровой бляшкой, периферическим органом иммунной системы, входя в состав КАЛТ. Он обеспечивает поглощение антигенного материала из просвета толстой кишки, его представление иммунокомпетентным клеткам с развитием иммунных реакций; содержит эффекторные В- и Т- клетки.
Лимфоидные образования в стенке толстой кишки;
Помимо червеообразного отростка и его лимфоидных образований, пейеровы бляшки (в проксимальной части толстого кишечника). Стенка кишечника в области бляшек выпячивается лимфоидной тканью в виде купола. Это агрегаты лимфоидных фолликулов, функции которых такие же, как у аппендикса. В–зоны соответствуют собственно фолликулу, а Т-зона – это парафолликулярная зона. Крипты в области бляшек полностью исчезают, а ворсинки резко укорачиваются и могут иметь неправильную форму. Сверху они покрыты М-клетками, облегчающими захват антигенов из просвета кишки.

В толстой кишке также есть одиночные лимфоидные узелки и одиночные лимфоциты в собственной пластинке слизистой, которые сквозь мышечную пластинку могут прорастать в подслизистую.
16. Поджелудочная железа: строение, функция экзокринного отдела. Морфофункциональная характеристика ацинуса.
Ответ:
Поджелудочная железа является смешанной и состоит из экзокринной и эндокринной частей. Первая вырабатывает панкреатический сок (в количестве 1.2-2 л/сут), содержащий пищеварительные ферменты и обладающий щелочной реакцией (pH 7.8-8.4), вторая - ряд гормонов.
Общий план строения. Поджелудочная железа покрыта тонкой соединительнотканной капсулой, срастающейся с брюшиной. От капсулы отходят соединительнотканные тяжи, разделяющие железу на дольки. В тяжах находятся междольковые выводные протоки, кровеносные сосуды, нервы, интрамуральные нервные ганглии, пластинчатые тельца. Доля экзокринной части железы составляет 97 %, эндокринной — 3 %.
Экзокринная часть поджелудочной железы. Эта часть поджелудочной железы представлена панкреатическими ацинусами, межацинозными, внутридольковыми и междольковыми выводными протоками, впадающими в общий выводной проток, который открывается в двенадцатиперстную кишку.
Структурно-функциональной единицей экзокринной части является панкреатический ацинус. Он состоит из концевого отдела и вставочного протока. Ацинус имеет форму мешочка. Ацинусы отделяются друг от друга тонкими прослойками рыхлой соединительной ткани, богатой ретикулярными волокнами. В прослойках проходят капилляры, нервные волокна и находятся интрамуральные ганглии.
Железистые клетки ацинуса расположены на базальной мембране (ациноциты). В центре ацинусов располагаются клетки вставочных протоков.
Ациноциты имеют форму пирамид, широким концом лежат на базальной мембране, а узким апикальным концом обращены в просвет ацинуса. Цитолемма базального конца образует складки, на апикальной поверхности имеются микроворсинки
Функция ациноцитов заключается в синтезе белков пищеварительных ферментов (трипсина, липазы, амилазы и др.)
Вставочный проток ацинуса может внедряться в центр его концевого отдела в таком случае в центре ацинуса видны центроацинозные клеткц. На их поверхности имеются единичные микроворсинки.
Секрет ациноцитов поступает во вставочный проток, оттуда в межацинозный проток.
Межацинозные протоки выстланы кубическим эпителием. Межацинозные протоки впадают во внутридольковые протоки, выстланные кубическими эпителиоцитами. Внутридольковые протоки впадают в междольковые, лежащие в прослойке междольковой соединительной ткани и несущие секрет в общий проток поджелудочной железы.
Междольковые протоки и общий проток железы выстланы призматическим эпителием, среди клеток которого имеются бокаловидные эндокриноциты, и эндокриноциты, вырабатывающие
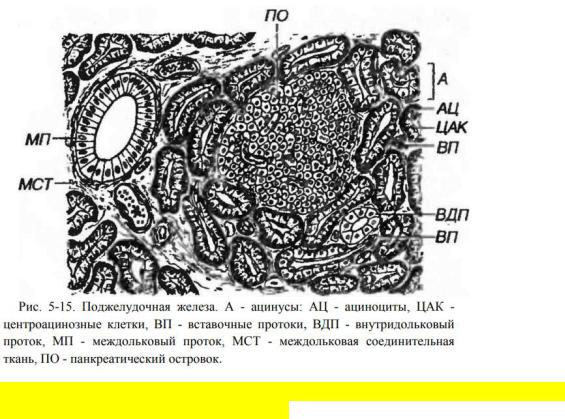
панкреазимин и холецистокинин. Под эпителием находится собственная пластинка слизистой оболочки протоков.
17. Поджелудочная железа: морфофункциональная характеристика клеток эндокринного отдела. Регенерация. Возрастные изменения.
Ответ:
Эндокринная часть - представлена панкреатическими островками (Лангерганса), которые разбросаны по всей железе в виде округлых компактных скоплений эндокринных клеток (инсулоцитов) между ацинусами (рис. 5-15). Общее количество островков у взрослого составляет 0.5-2 млн. (более многочисленны в хвосте железы), их размеры - 100-200 мкм, а относительный объем в железе -1-2%.
Панкреатические островки состоят из нескольких сотен или тысяч инсулоцитов, между которыми располагаются ретикулярные волокна, фенестрированные кровеносные капилляры и нервные волокна. Вследствие того, что инсулоциты слабо воспринимают стандартные гистологические красители, островки на препаратах выделяются своей светлой окраской на фоне интенсивно окрашенной экзокринной части.
Инсулоциты характеризуются овальной или полигональной формой, развитым синтетическим аппаратом, образованием и накоплением в цитоплазме окруженных мембраной секреторных гранул различных размеров, формы и плотности, содержащих полипептидные гормоны.
Выделяют пять основных типов инсулоцитов (А-, В-, D-, D1- и РР-клетки), достоверная идентификация которых требует использования иммуноцитохимических методов.
а) А-клетки - составляют 20-25% общего числа инсулоцитов, располагаются преимущественно по периферии островков. Их плотные гранулы с узким светлым ободком содержат глюкагон - гормон, повышающий уровень глюкозы в крови вследствие расщепления гликогена и липидов;

б) В-клетки - составляют 60-70% общего числа инсулоцитов, образуют центральную часть островков. В их гранулах центральная плотная часть неправильной формы окружена широким светлым ободком и содержит кристаллоиды, образованные комплексом гормона инсулина с цинком. Инсулин стимулирует синтез гликогена и поглощение глюкозы клетками различных тканей, вызывая снижение ее уровня в крови.
в) D-клетки - составляют 5-10% числа инсулоцитов, располагаются по периферии островков. Их крупные гранулы равномерно заполнены веществом умеренной плотности и содержат гормон соматостатин, обладающий многообразным действием, в частности, угнетающий секрецию А- и В-клеток островков, а также панкреатоцитов.
г) D1-клетки - рассматривают как разновидность предыдущих: их мелкие гранулы с однородным матриксом содержат вазоактивный интестинальный пептид (ВИП) - гормон, вызывающий снижение давления, усиление выделения панкреатического сока.
д) РР-клетки - составляют 2-5% числа инсулоцитов, обычно располагаются по периферии островков, но могут встречаться в экзокринной части железы. Содержат мелкие полиморфные гранулы с гомогенным матриксом различной плотности, в которых находится панкреатический полипептид - гормон, угнетающий активность ациноцитов поджелудочной железы.
Возрастные изменения в поджелудочной железе проявляются, прежде всего, в изменении соотношения между ее экзокринной и эндокринной частями. Островки наиболее сильно развиты в железе в первые годы жизни. С возрастом их число постепенно уменьшается.
Регенерация. Пролиферативная (митотическая) активность клеток поджелудочной железы крайне низкая, поэтому в физиологических условиях в ней происходит обновление клеток путем внутриклеточной регенерации. При удалении части органа регистрируется митотическая активность в зоне регенерации. Последующая дифференцировка эпителия регенерата завершается образованием новых ацинусов. Наиболее ярко проявляется регенерационная гипертрофия эпителиоцитов в неповрежденных участках экзокринной паренхимы. При повреждении панкреатических островков восстановление эндокриноцитов осуществляется путем кратковременной митотической активности эндокриноцитов, а также дифференцировки промежуточных (ациноостровковых) клеток в эндокриноциты. Не исключается участие в регенерации эпителиоцитов протоков поджелудочной железы, которые дифференцируются в эндокриноциты.
18. Строение классической печеночной дольки. Представления о портальной дольке и ацинусе. «Триада» печени, её состав, локализация. Особенности кровоснабжения печени.
Ответ:
Печень (hepar) - самая крупная железа пищеварительного тракта. Функции печени чрезвычайно разнообразны. В ней обезвреживаются многие продукты обмена веществ, инактивируются гормоны, биогенные амины, а также ряд лекарственных препаратов.
Печеночные дольки (классической) - структурно-функциональные единицы ее паренхимы; имеют форму многогранной (чаще - шестигранной) призмы диаметром 1-2 мм (рис. 5-17) и состоят из анастомозируюших печеночных пластинок и лежащих между ними синусоидных капилляров, радиально сходящихся к центру дольки (центральной вене). Строма внутри долек представлена ретикулярными волокнами, расположенными между капиллярами и пластинками. Число долек в печени взрослого составляет 0.5-1 млн. Друг от друга дольки отграничены неотчетливо (у человека) тонкими прослойками соединительной ткани, в которой
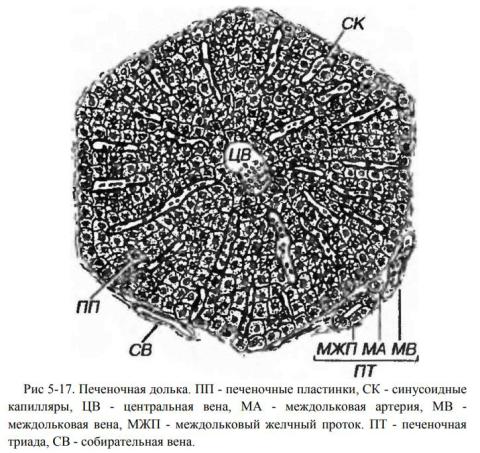
располагаются печеночные триады (состоят из междольковых артерии, вены и желчного протока), а также поддольковые (собирательные) вены, лимфатические сосуды и нервные волокна.
1.Портальная печеночная долька - имеет форму треугольника, вершинами которого являются центральные вены трех соседних "классических" долек, а центром - триада(ТРИАДА печени состоит из: 1) междольковая артерия (веточка печеночной артерии), 2) междольковая вена (веточка воротной вены), 3) междольковый желчный проток.). Эта долька охватывает части "классических" долек, которые выделяют желчь в общий для них желчный проток. В отличие от "классической" дольки, ток крови в портальной дольке направлен от центра к периферии, а желчи - от периферии к центру. Понятие о портальной дольке подчеркивает экзокринную функцию печени (тогда как "классическая" долька наилучшим образом демонстрирует эндокринную функцию), позволяет сопоставлять гистологическую организацию печени и большинства экзокринных желез.
2.Печеночный ацинус - охватывает эллипсоидный или ромбовидный участок двух смежных
"классических" долек между центральными венами, соответствующий зоне васкуляризации одного вокруг-долькового сосуда. Ток крови в ацинусе совершается от центра к периферии, а желчи - от периферии к центру. В зависимости от расположения по отношению к питающему сосуду в ацинусе выделяют три зоны, различающиеся метаболической активностью гепатоцитов. Представление об ацинусе наилучшим образом объясняет зональные различия гепатоцнтов, оно также оказалось полезным для понимания ряда вопросов регенерации и патологии печени.
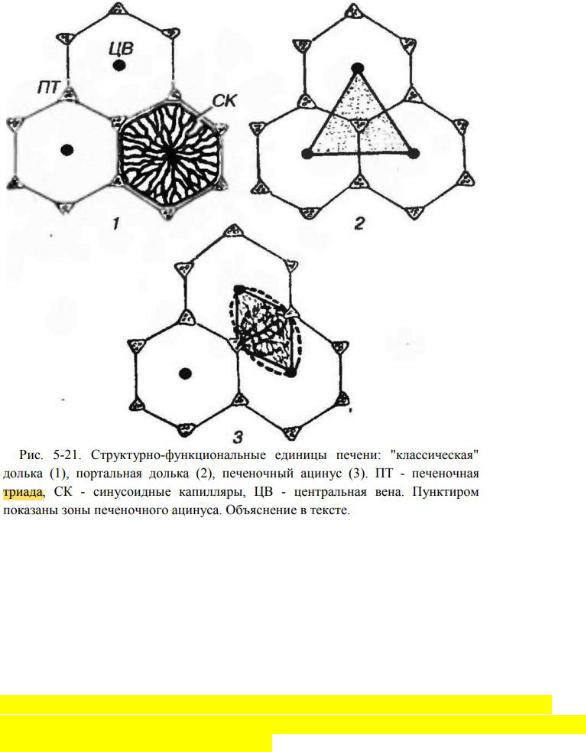
Печень снабжается кровью из двух мощных источников - воротной вены и печеночной артерии. Благодаря этому через печень проходит за непродолжительное время вся кровь организма, обогащаясь белками, освобождаясь от продуктов азотистого обмена и других вредных веществ. Паренхима печени имеет огромное число кровеносных капилляров, и вследствие этого кровоток в печеночных дольках осуществляется медленно, что способствует обмену между кровью и клетками печени, выполняющими защитную, обезвреживающую, синтетическую и другие важные для организма функции. При необходимости в сосудах печени может депонироваться большая масса крови.
19. Морфофункциональная характеристика гепатоцитов. Особенности строения клеток, выстилающих внутридольковых кровеносных капилляров. Морфологическая характеристика перисинусоидального пространства Диссе.
Ответ:
Гепатоциты - составляют более 80% клеток печени и выполняют основную часть свойственных ей функций. Имеют многоугольную форму, одно или два (у 25% гепатоцитов) ядра; из одноядерных клеток -70% тетраплоидные, 2% - октаплоидные, причем доля полиплоидных клеток нарастает с возрастом. Ядра - крупные, сферические, с преобладанием эухроматина и 1-2 ядрышками. Цитоплазма - зернистая, воспринимает кислые и основные красители, содержит многочисленные митохондрии, лизосомы, пероксисомы, липидные капли, частицы
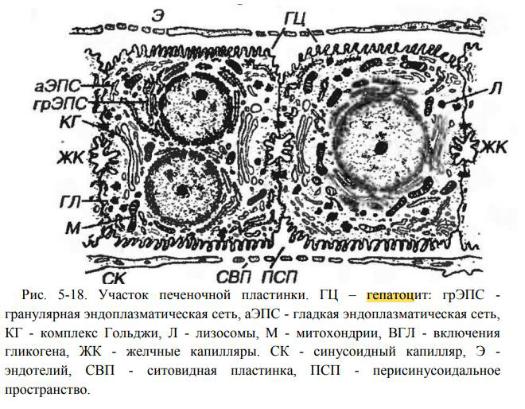
гликогена, хорошо развитые аЭПС и грЭПС, множественные рассредоточенные элементы комплекса Гольджи (рис. 5-18).
Поверхность гепатоцитов характеризуется наличием зон с разной структурно-функциональной специализацией н участвует в образовании:
(1)комплексов межклеточных соединений (включающих опоясывающие десмосомы, плотные и щелевые соединения), которые обеспечивают прочную механическую связь и химические взаимодействия гепатоцитов.
(2)желчных капилляров (путем смыкания прилежащих друг к другу желобков на поверхности соседних клеток. В просвет желчного капилляра обращены микроворсинки, а его содержимое отделено от межклеточного пространства плотными соединениями и опоясывающими десмосомами.
(3)участков с увеличенной поверхностью обмена между гепатоцитами и кровью - за счет многочисленных микроворсинок, обращенных в щель, окружающую синусоиды - перисинусоидальное пространство (Диссе).
Функциональная активность гепатоцитов проявляется в их участии в захвате, синтезе, накоплении и химическом преобразовании разнообразных веществ, которые в дальнейшем могут выделяться в кровь или в желчь
•Внутридольковые кровеносные капилляры выстланы плоскими эндотелио-цитами. В
области соединения эндотелиальных клеток друг с другом имеются мелкие поры. Эти участки эндотелия называются ситовидными. Между эндотелиоцитами рассеяны многочисленные звездчатые макрофаги (клетки Купфера), не образующие сплошного пласта. В отличие от эндо-телиоцитов они имеют моноцитарное происхождение и являются макрофагами печени (macrophagocytus stellatus), с которыми связаны ее

защитные реакции (фагоцитоз эритроцитов, участие в иммунных процессах, разрушение бактерий). К звездчатым макрофагам и эндотелиальным клеткам со стороны просвета синусоидов прикрепляются с помощью псевдоподии ямочные клетки. Благодаря этому печеночные НК-клетки в зависимости от условий могут осуществлять противоположные эффекты: например, при заболеваниях печени они, как киллеры, уничтожают поврежденные гепатоциты, а в период выздоровления, подобно эндокриноцитам (апудоцитам), стимулируют пролиферацию печеночных клеток.
•Базальная мембрана на большом протяжении у внутридольковых капилляров отсутствует, за исключением их периферических и центральных отделов. Капилляры окружены узким (0,2-1 мкм) перисинусоидальным пространством (Диссе). Через поры в эндотелии капилляров составные части плазмы крови могут попадать в это пространство, а в условиях патологии сюда проникают и форменные элементы. В нем, кроме жидкости, богатой белками, находятся микроворсинки гепатоцитов, иногда отростки звездчатых макрофагов, аргирофильные волокна, оплетающие печеночные балки, а также отростки клеток, известных под названием жиронакапливающие клетки. Эти небольшие (5-10 мкм) клетки располагаются между соседними гепатоцитами. Они постоянно содержат не сливающиеся друг с другом мелкие капли жира, много рибосом и единичные митохондрии. Количество жиронакапливающих клеток может резко возрастать при ряде хронических заболеваний печени. Полагают, что эти клетки, подобно фибробластам, способны к волокнообразованию, а также к депонированию жирорастворимых витаминов. Кроме того, клетки участвуют в регуляции просвета синусоидов и секретируют факторы роста.
20.Морфофункциональная характеристика печени как органа, выполняющего экзокринные и эндокринные функции. Строение и значение жёлчных капилляров (канальцев), холангиол и желчного пузыря.
Ответ:
Основные экзокринные и эндокринные функции печени следующие:
•выработка и выделение в двенадцатиперстную кишку желчи (до 0,5–1,0 л в сутки). Желчь участвует в нейтрализации кислоты желудочного сока, стимулирует перистальтику кишечника, а также омыляет жиры, облегчая их расщепление и всасывание;
•обезвреживающая, или дезинтоксикационная функция, связанная, прежде всего, с образованием мочевины из ядовитых конечных продуктов белкового обмена – аммиака, кетоновых тел и пр. Сюда же следует отнести способность печени разрушать токсины, экзо- и эндогенные яды, лекарства, стероидные гормоны и др. (нарушение данной функции при печеночной недостаточности может привести к гибели больного из-за отравления организма азотистыми шлаками);
•защитная функция (не путать с обезвреживающей!) – связана с процессами фагоцитоза и некроцитоза, которые осуществляют звездчатые макрофаги (клетки Купфера), лежащие в стенке синусоидных капилляров органа;
•синтез большинства белков плазмы (протромбина, фибриногена, альбуминов, α – и β – глобулинов и др.);
•трофическая функция – синтез, депонирование и расщепление гликогена, и в связи с этим – активное участие в углеводном обмене;
•осуществление липидного обмена, в том числе синтез холестерина, фосфолипидов, триглицеридов;
•депонирование жирорастворимых витаминов (А, Д, Е, К), витаминов группы В (В2, В12), РР;
•депонирование микроэлементов (меди, цинка, молибдена и др.) и участие в их обмене;
•участие в разрушении гемоглобина и связанном с ним пигментном обмене: геминовая часть гемоглобина дает при его распаде очень токсичный непрямой билирубин, который в печени соединяется с гиалуроновой кислотой и образует менее токсичный – прямой билирубин, который обычно выделяется с желчью в кишечник;
•депонирование крови;
•функция универсального кроветворения, которую печень в норме выполняет только до рождения (активность процессов гемопоэза в печени новорожденного – один из признаков недоношенности, а у взрослого человека появление очагов кроветворения в печени возможно лишь при компенсации большой кровопотери либо в патологии, например при миелолейкозе);
•гормонообразующая функция – за счет деятельности клеток диффузной эндокринной системы.
Внутрипеченочные желчные пути - состоят из внутридольковых и междольковых желчных путей.
а) внутридольковые желчные пути - представлены желчными капиллярами и терминальными желчными канальцами (Геринга). Желчные капилляры располагаются внутри печеночных пластинок в участках контакта соседних гепатоцитов, образующих их стенку. Имеют мелкие размеры (0.5-1.5 мкм) и на светооптическом уровне выявляются лишь при использовании специальных методов. В дольке анастомозируют друг с другом и формируют трехмерную сеть. Начинаются в центре дольки и несут желчь к ее периферии, изливая в терминальные желчные канальцы (Геринга) - короткие узкие трубочки, выстланные плоскими (дистально - кубическими) светлыми эпителиальными клетками.
б) междольковые желчные пути - располагаются в междольковой соединительной ткани и включают холангиолы (желчные канальцы) и междольковые желчные протоки. Холангиолы - короткие узкие трубочки, выстланные кубическим эпителием, связывают терминальные желчные канальцы с междольковыми желчными протоками. Последние сопровождают ветви воротной вены и печеночной артерии в составе печеночных триад. Мелкие протоки, собирающие желчь из холангнол и выстланные кубическим эпителием, сливаются в более крупные - с призматическим эпителием, который окружается слоем соединительной ткани (собственной пластинкой).
Внепеченочные желчные пути включают:
а) долевые желчные протоки (правый и левый),
б) общий печеночный проток, в) пузырный проток
г) общий желчный проток.
Имеют однотипное строение - их стенка состоит из трех нечетко разграниченных оболочек: (1) слизистой, (2) мышечной и (3) адвентициальной.
(1)слизистая оболочка - образована однослойным призматическим эпителием, лежащим на собственной пластинке, состоящей из рыхлой волокнистой ткани и содержащей концевые отделы мелких слизистых желез (могут проникать в мышечную оболочку). Их секрет выводится на поверхность эпителия и выполняет, очевидно, защитную роль. Слизистая оболочка образует складки, способствующие продвижению желчи.
(2)мышечная оболочка - включает неполный слой косо или циркулярно ориентированных гладкомышечных клеток с прослойками соединительной ткани.
(3)адвентициальная оболочка - образована рыхлой соединительной тканью.
Желчный пузырь представляет собой тонкостенный мешотчатый орган объемом 30-70 мл. накапливающий и концентрирующий (примерно в 10 раз) желчь в непищеварительную фазу и выделяющий ее в двенадцатиперстную кишку во время пищеварения. Стенка его состоит из трех оболочек: слизистой, мышечной и адвентициальной. Со стороны брюшной полости пузырь покрыт серозной оболочкой.
Его слизистая оболочка образует многочисленные складки. Под однослойным цилиндрическим эпителием располагается собственная пластинка слизистой с большим количеством эластических волокон. В области шейки пузыря в ней находятся слизистые альвеолярно-трубчатые железы. Эпителий слизистой оболочки способен всасывать из желчи воду и некоторые другие вещества, поэтому пузырная желчь всегда имеет более густую консистенцию и более темный цвет, чем желчь, изливающаяся непосредственно из печени.
Мышечная оболочка пузыря состоит из пучков гладких миоцитов, расположенных в виде сети с преобладанием циркулярного направления. Между пучками миоцитов хорошо выражены прослойки рыхлой соединительной ткани. Циркулярные пучки мышечных клеток особенно сильно развиты в области шейки пузыря и вместе с мышечным слоем пузырного протока образуют сфинктер.
Адвентициальная оболочка желчного пузыря состоит из плотной волокнистой соединительной ткани, в которой содержится много эластических волокон, образующих сети.
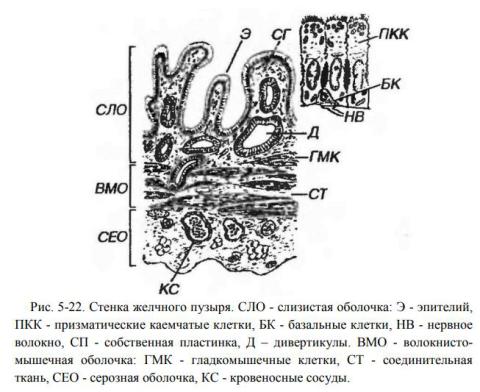

Половые системы.
1.Развитие половой системы. Первичные гоноциты, начальная локализация, пути миграции в зачаток гонады. Ранние половые различия в строении индифферентной гонады, половая дифференцировка.
Развитие. Закладка половой системы в начальных стадиях эмбриогенеза протекает у обоих полов одинаково (индифферентная стадия) и во взаимодействии с развитием выделительной системы. Гонада становится заметна у 4-недельного зародыша в виде половых валиков - утолщений целомического эпителия на вентромедиальной поверхности обеих первичных почек (mesonephros). Первичные половые клетки у зародышей обоего пола - гоноциты - появляются в пресомитных стадиях эмбриогенеза (во 2-й фазе гаструляции). Однако клетки четко выявляются при формировании желточного пузырька. В стенке последнего гоноциты характеризуются большими размерами, крупным ядром, повышенным содержанием гликогена и высокой активностью щелочной фосфатазы в цитоплазме. Здесь клетки размножаются, затем, продолжая деление, мигрируют по мезенхиме желточного пузырька, задней кишки и с кровотоком в толщу половых валиков. С 33-35 сут из клеток целомического эпителия формируются половые тяжи, которые врастают в подлежащую мезенхиму. Тяжи в своем составе содержат гоноциты. Объем гонад увеличивается, они выступают в целомическую полость, обособляются, но остаются связанными с первичной почкой. Клетки последней подвергаются апоптозу, однако часть клеток мезонефроса выселяется в окружающую мезенхиму и вступает в контакт с эпителиоцитами половых тяжей. На этой стадии развития происходит формирование гонадной бластемы, в составе которой находятся гоноциты, клетки целомического происхождения, клетки мезонефрального происхождения и клетки мезенхимы. До 7-й нед гонада не дифференцирована по полу и называется индифферентной.
Впроцессе развития индифферентной гонады из мезонефрального протока первичной почки, тянущегося от ее тела к клоаке, отщепляется параллельно идущий парамезонефральный проток.
2.Мужские половые органы. Гистогенетические процессы в зачатке гонады, ведущие к развитию яичка. Развитие семявыносящих путей. Развитие и дифференцировка гипоталамуса по мужскому типу.
Всостав мужских половых органов, входят: яички с их оболочками, семявыносящие протоки с семенными пузырьками, предстательная железа, бульбоуретральные железы, половой член, состоящий из пещеристых тел, а также мужской мочеиспускательный канал, носящий смешанный характер мочеполовой трубки.
Половые различия в строении индифферентной гонады регистрируются на 6-7-й нед эмбриогенеза человека, причем мужская гонада развивается раньше женской. Среди факторов дифференцировки мужских гонад большую роль играет Y- хромосома, на коротком плече которой локализуется ген половой детерминации (ГПД) и ряд других генов-участников детерминации пола. Экспрессия последних влияет на развитие из клеток целомического происхождения поддерживающих эпителиоцитов (сустентоцитов, клеток Сертоли). Клетки Сертоли, в свою очередь, оказывают влияние на дифференцировку интерстициальных эндокриноцитов
(клеток Лейдига). Эти клетки обнаруживаются между половыми тяжами. Эмбриональные источники развития клеток точно не выявлены. К вероятным источникам относят клетки мезонефроса или клетки нейрального происхождения.
Начало выработки клетками Лейдига гормона тестостерона вызывает преобразование мезонефральных протоков в систему мужских половых протоков (выносящие канальцы яичка, проток придатка, семявыносящий проток, семенные пузырьки, семяизвергающий проток). В свою очередь, выработка клетками Сертоли гормона регрессии парамезонефрального протока вызывает апоптоз клеток парамезонефрального протока. На 3-м мес внутриутробного развития в срезах яичек отчетливо видны извитые тяжи, в составе которых гоноциты дифференцируются в сперматогонии.
Развитие семявыносящих путей. Половые тяжи развиваются в семенные канальцы (tubuli seminiferi). Семенные канальцы сливаются с канальцами семявыносящей системы, формирующейся путем перестройки эпителиальной выстилки канальцев мезонефроса. Так, канальцы сети (rete testis), приближаясь к белочной оболочке средостения, сливаются в выносящие канальцы (ductuli efferentes). Выносящие канальцы яичка, собираясь, переходят далее в канал придатка яичка (ductus epididymis), проксимальный отдел которого, многократно извиваясь, образует придаток семенника (epididymis), тогда как его дистальная часть становится семявыносящим протоком (ductus defferes). Парамезонефральный проток в мужском организме атрофируется и сохраняется только краниальный конец (формирует гидатиды, которые прикрепляются к соединительнотканной структуре яичка) и дистальный, превращающийся в мужскую маточку (utriculus prostaticus). Последняя у взрослого мужчины располагается в толще предстательной железы.
Половая дифференцировка гипоталамуса. Непрерывность мужской половой функции и цикличность женской связаны с особенностями секреции лютропина гипофизом. В мужском организме фоллитропин и лютропин секретируются одновременно и равномерно. Цикличность же женской половой функции обусловливается тем, что выделение лютропина из гипофиза в циркуляцию происходит не равномерно, а периодически, когда гипофиз выбрасывает в кровь повышенное количество этого гормона, достаточное для вызова овуляции и развития желтого тела в яичнике (так называемая овуляционная квота лютропина). Гормонопоэтические функции аденогипофиза регулируются аденогипофизотропными нейрогормонами медиобазального гипоталамуса.
Гипоталамическая регуляция лютеинизирующей функции передней доли гипофиза осуществляется двумя центрами. Один из них («низший» центр), находящийся в туберальных ядрах (аркуатном и вентромедиальном) медиобазального гипоталамуса, активирует переднюю долю гипофиза к непрерывной тонической секреции обоих гонадотропинов. При этом количество выделяемого лютропина обеспечивает лишь секрецию эстрогенов яичниками и тестостерона семенниками, но слишком мало для вызова овуляции и образования желтого тела в яичнике. Другой центр («высший», или «овуляторный») локализуется в преоптической области медиобазального гипоталамуса и модулирует деятельность низшего центра, в результате чего последний активирует гипофиз к массивному выбросу «овуляторной квоты» лютропина.

При отсутствии влияния андрогена преоптический овуляторный центр сохраняет способность периодически возбуждать деятельность «низшего центра», как это свойственно женскому полу. Но у зародыша мужского пола благодаря наличию в его организме мужского полового гормона данный овуляторный центр гипоталамуса маскулинизируется. Критический период, после которого овуляторный центр теряет способность модифицироваться по мужскому типу и окончательно закрепляется в качестве женского, ограничивается у человеческого плода концом внутриутробного периода.
Гормональная регуляция деятельности мужской половой системы. Обе функции гонад (генеративная и гормонообразовательная) активируются аденогипофизарными гонадотропинами - фоллитропином (фолликулостимулирующий гормон) и лютропином (лютеинизирующий гормон). Фоллитропин влияет преимущественно на эпителиосперматогенный слой, герминативную функцию семенника, а функции клеток Лейдига регулируются лютропином. Однако в действительности взаимодействия гонадотропинов более сложны. Доказано, что регуляция герминативной функции семенника осуществляется совместным влиянием фоллитропина и лютропина. Пептидные ингибины угнетают фолликулостимулирующую функцию гипофиза (по механизму отрицательной обратной связи), что приводит к ослаблению влияния, оказываемого на семенники фоллитропином, но не препятствует действию на него лютропина. Тем самым ингибин регулирует взаимодействие обоих аденогипофизарных гонадотропинов, проявляющееся в регуляции ими деятельности семенника.
3.Сперматогенез, его стадии, их временная и морфологическая характеристика. Гормональная регуляция генеративной и эндокринной функций яичка.
Образование мужских половых клеток (сперматогенез) протекает в извитых семенных канальцах и включает четыре последовательные стадии, или фазы: размножение, рост, созревание и формирование.
Начальной фазой сперматогенеза является размножение сперматогоний, занимающих наиболее периферическое (базальное) положение в эпителиосперматогенном слое. Среди сперматогоний выделяются два типа клеток: 1) стволовые клетки типа А; 2) клетки-предшественники типа В.
Морфологически в популяции стволовых А-сперматогоний различают светлые и темные клетки. Для обоих видов клеток характерно преобладание в ядрах деконденсированного хроматина и расположение ядрышек около ядерной оболочки. Однако в темных клетках типа А степень конденсации хроматина больше, чем в светлых. Темные клетки относят к «резервным» медленно обновляющимся стволовым клеткам, а светлые - к быстро обновляющимся клеткам. Для стволовых клеток характерно наличие овальных ядер с диффузно распределенным хроматином, одного или двух ядрышек, большое содержание в цитоплазме рибосом и полисом, малое количество других органелл. Клетки типа В имеют более крупные ядра, хроматин в них не дисперсный, а собран в глыбки.
Часть стволовых клеток типа А после ряда митотических циклов становится источником развития В-сперматогоний - клеток-предшественников первичных сперматоцитов. Сперматогонии типа В после митотического деления не завершают цитокинез и остаются соединенными цитоплазматическими мостиками. Появление
таких спаренных сперматогоний свидетельствует о начале процессов дифференцировки мужских половых клеток. Дальнейшее деление таких клеток приводит к образованию цепочек или групп сперматогоний, соединенных цитоплазматическими мостиками.
В следующей фазе (роста) сперматогонии перестают делиться и дифференцируются в сперматоциты 1-го порядка (первичные сперматоциты). Синцитиальные группы сперматогоний перемещаются в адлюминальную зону эпителиосперматогенного слоя. В фазе роста сперматогонии увеличиваются в объеме и вступают в первое деление мейоза (редукционное деление). Профаза первого деления длинная и состоит из лептотены, зиготены, пахитены, диплотены, диакинеза.
Перед профазой в S-периоде сперматоцита 1-го порядка происходит удвоение количества ДНК. Сперматоцит находится в прелептотене. В леп-тотене хромосомы становятся видимыми в виде тонких нитей. В зиготе-не гомологичные хромосомы расположены парами (конъюгируют), образуя биваленты, между конъюгирующими хромосомами происходит обмен генами. В пахитене (от лат. pachys - толстый) пары конъюгирующих хромосом продолжают укорачиваться и одновременно утолщаться. Гомологичные хромосомы находятся в тесном контакте по всей своей длине. С помощью электронного микроскопа в сперматоцитах 1-го порядка обнаружены синаптонемные комплексы в местах соприкосновения гомологичных хромосом - парные параллельно расположенные ленты шириной около 60 нм, разделенные светлым промежутком шириной около 100 нм. В светлом промежутке видны срединная электронно-плотная линия и пересекающие его тонкие филаменты. Оба конца комплекса присоединены к ядерной оболочке. У человека формируется 23 синаптонемных комплекса. В диплотене гомологичные хромосомы, образующие бивалент, отходят друг от друга, так что становится видна каждая в отдельности, но сохраняют связь в перекрестках хромосом. Одновременно можно видеть, что каждая хромосома состоит из двух хроматид. Дальнейшая спирализация приводит к тому, что пары конъюгирующих хромосом приобретают вид коротких телец разнообразной формы - так называемых тетрад. Поскольку каждая тетрада образована двумя конъюгировавшими хромосомами, число тетрад оказывается вдвое меньше, чем исходное число хромосом, т. е. гаплоидным, - у человека 23 тетрады. В диакинезе хромосомы еще более утолщаются, после чего клетка вступает в метафазу первого деления мейоза (или первого деления созревания) и хромосомы располагаются в экваториальной плоскости. В анафазе обе хромосомы каждого бивалента расходятся к полюсам клетки - по одной к каждому полюсу. Таким образом, в каждой из двух дочерних клеток - сперматоцитов 2-го порядка (вторичных сперматоцитов) - содержится гаплоидное число хромосом (23 у человека), но каждая хромосома представлена диадой.
Второе деление созревания начинается сразу вслед за первым, и происходит как обычный митоз без репликации хромосом. В анафазе второго деления созревания диады сперматоцитов 2-го порядка разъединяются на монады, или одиночные хроматиды, расходящиеся к полюсам. В результате сперматиды получают столько же монад, сколько было диад в ядрах сперматоцитов 2-го порядка, т. е. гаплоидное число. Сперматоциты 2- го порядка имеют меньшие размеры, чем сперматоциты 1- го порядка, и располагаются в средних и более поверхностных частях эпителиосперматогенного слоя.
Таким образом, каждая исходная сперматогония дает начало 4 спермати-дам с гаплоидным набором хромосом. Сперматиды больше не делятся, но путем сложной перестройки превращаются в зрелые сперматозоиды. Эта трансформация составляет суть фазы формирования.
Сперматиды представляют собой небольшие округлые клетки со сравнительно крупными ядрами. Скапливаясь около верхушек поддерживающих клеток, сперматиды частично погружаются в их цитоплазму, что создает условия для формирования сперматозоидов из сперматид. Ядро сперматиды постепенно уплотняется и уплощается.
В сперматидах около ядра располагаются комплекс Гольджи, центросома и скапливаются мелкие митохондрии. Процесс формирования сперматозоида начинается с образования в зоне комплекса Гольджи уплотненной гранулы - акробласта, прилежащего к поверхности ядра. В дальнейшем акробласт, увеличиваясь в размерах, в виде шапочки охватывает ядро, а в середине акробласта дифференцируется уплотненное тельце. Такую структуру называют акросомой. Центросома, состоящая из двух центриолей, перемещается в противоположный конец сперматиды. Проксимальная центриоль прилегает к поверхности ядра, а дистальная разделяется на две части. От передней части дистальной центриоли начинает формироваться жгутик (flagellum), который затем становится осевой нитью развивающегося сперматозоида. Задняя же половина дистальной центриоли принимает вид колечка. Смещаясь вдоль жгутика, это колечко определяет заднюю границу средней, или связующей, части сперматозоида.
Цитоплазма по мере роста жгутика сползает с ядра и сосредоточивается в связующей части. Митохондрии располагаются спиралеобразно между проксимальной центриолью и колечком.
Цитоплазма сперматиды во время ее превращения в спермий сильно редуцируется. В области головки она сохраняется только в виде тонкого слоя, покрывающего акросому; небольшое количество цитоплазмы остается в области связующей части и, наконец, она очень тонким слоем покрывает жгутик. Часть цитоплазмы сбрасывается и распадается в просвете семенного канальца либо поглощается клетками Сертоли. Клетки Сертоли вырабатывают жидкость, накапливающуюся в просвете извитого семенного канальца. В эту жидкость попадают, высвобождаясь из верхушек поддерживающих клеток, сформировавшиеся сперматозоиды и вместе с ней уходят в дистальные части канальца.
Сперматогенез у человека длится около 64-75 сут и протекает на протяжении извитого семенного канальца волнообразно. Поэтому набор клеток в составе сперматогенного дифферона по ходу канальца меняется в соответствии с фазой сперматогенеза.
Эндокринные функции. В РВСТ между петлями извитых канальцев располагаются интерстициальные эндокриноциты (гландулоциты, клетки Лейдига), скапливающиеся здесь вокруг кровеносных капилляров. Эти клетки сравнительно крупные, округлой или многоугольной формы, с ацидофильной цитоплазмой, вакуолизированной по периферии, содержащей гликопротеидные включения, а также глыбки гликогена и белковые кристаллоиды в виде палочек или лент. С возрастом в цитоплазме клеток Лейдига начинает откладываться пигмент. Хорошо

развитая гладкая эндоплазматическая сеть, многочисленные митохондрии с трубчатыми кристами указывают на способность клеток Лейдига к выработке стероидных веществ, в данном случае - мужского полового гормона, тестостерона. Генеративная функция заключается в образовании сперматозоидов.
4.Сперматогенез, его стадии, временная и морфологическая характеристика стадии размножения. Общий принцип строения семенника, строение стенки извитых семенных канальцев. Гематотестикулярный барьер.
Сперматогенез – см. вопрос 3.
Строение. Снаружи большая часть семенника покрыта серозной оболочкой - брюшиной, под которой располагается плотная соединительнотканная оболочка, получившая название белочной (tunica albuginea)(рис. 20.3). На задней поверхности яичка белочная оболочка утолщается, формируя средостение (mediastinum testis), от которого в глубь железы отходят соединительнотканные перегородки (septula testis), разделяющие железу на дольки (около 250 долек), в каждой из которых находится 1-4 извитых семенных канальца (tubuli seminiferi convoluti). Каждый семенной каналец имеет диаметр от 150 до 250 мкм и длину от 30 до 70 см. Приближаясь к средостению, канальцы (300-450 в каждом семеннике) сливаются и становятся прямыми, а в толще средостения соединяются с канальцами сети семенника. Из сети выходит 10-12 выносящих канальцев (ductuli efferens), впадающих в проток придатка (ductus epididymis). В дольках яичка между петлями извитых семенных канальцев находится интерстициальная (соединительная) ткань с гемо- и лимфатическими сосудами. В составе этой ткани, кроме фибробластов, обнаруживаются макрофаги, тучные клетки, а около кровеносных капилляров (преимущественно фенестрированного типа) группами располагаются гормонсинтезирующие клетки Лейдига (интерстици-альные эндокриноциты).
Внутреннюю выстилку канальца образует эпителиосперматогенный слой, расположенный на базальной мембране. Собственная оболочка (tunica propria) канальца представлена базальным слоем (stratum basale), миоидным слоем (stratum myoideum) и волокнистым слоем (stratum fibrosum). Кнаружи от базальной мембраны эпителия находится сеть коллагеновых волокон базального слоя. Миоидный слой образован миоидными клетками, содержащими актино-вые филаменты. Миоидные клетки обеспечивают ритмические сокращения стенки канальцев. Наружный волокнистый слой состоит из двух частей.
Непосредственно к миоидному слою примыкает неклеточный слой, образованный базальной мембраной миоидных клеток и коллагеновыми волокнами. За ними расположен слой, состоящий из фибробластоподобных клеток, прилежащий к базальной мембране эндотелиоцитов гемокапилляра.
Избирательность поступления веществ из крови в эпителиосперматоген-ный слой и различия в химическом составе плазмы крови и жидкости из семенных канальцев позволили сформулировать представление о гематотестикулярном барьере.
Гематотестикулярным барьером называется совокупность структур, располагающихся между просветами капилляров и семенных канальцев.
Эпителиосперматогенный слой (epithelium spermatogenicum) формируется двумя клеточными дифферонами: сперматогенными клетками (cellulae spermatogenicae), которые находятся на различных стадиях дифференцировки (стволовые клетки,

сперматогонии, сперматоциты, сперматиды и сперматозоиды) иподдерживающими эпителиоцитами (клетками Сертоли), или сустентоцитами (epitheliocytus sustentans). Гистологические элементы двух клеточных дифферонов находятся в тесной морфофункциональной связи.
Поддерживающие эпителиоциты лежат на базальной мембране, имеют пирамидальную форму и достигают своей вершиной просвета извитого семенного канальца. Ядра клеток имеют неправильную форму с инвагинациями, ядрышко (ядрышко и две группы около ядрышкового хроматина). В цитоплазме особенно хорошо развита агранулярная эндоплазматическая сеть, комплекс Гольджи. Присутствуют также микротрубочки, микрофиламенты, лизосомы и особые кристаллоидные включения. Обнаруживаются включения липидов, углеводов, липофусцина. На боковых поверхностях сустентоциты образуют бухтообразные углубления, в которых располагаются дифференцирующиеся сперматогонии, сперматоциты и сперматиды. Между соседними поддерживающими клетками формируются зоны плотных контактов, которые подразделяют весь слой на два отдела - наружный базальный и внутренний адлюминальный. В базальном отделе расположены сперматогонии, имеющие максимальный доступ к питательным веществам, поступающим из кровеносных капилляров. В адлюминальном отделе находятся сперматоциты на стадии мейоза, а также сперматиды и сперматозоиды, которые не имеют доступа к тканевой жидкости и получают питательные вещества непосредственно от поддерживающих эпителиоцитов.
Клетки Сертоли создают микросреду, необходимую для дифференцирующихся половых клеток, изолируют формирующиеся половые клетки от токсических веществ и различных антигенов, препятствуют развитию иммунных реакций. Кроме того, они способны к фагоцитозу дегенерирующих половых клеток и последующему лизису с помощью своего лизосомального аппарата. Клетки синтезируют андрогенсвязывающий белок (АСБ), который транспортирует мужской половой гормон к сперматидам. Секреция АСБ усиливается под влиянием ФСГ. Поддерживающие эпителиоциты имеют поверхностные рецепторы ФСГ, а также рецепторы тестостерона и его метаболитов. Различают два вида клеток Сертоли - светлые клетки, продуцирующие ингибин, тормозящий секрецию ФСГ аденогипофизом, и темные клетки, продуцирующие факторы, стимулирующие деление половых клеток.
5. Сперматогенез, его стадии, временная и морфологическая характеристика стадии созревания. Морфофункциональная характеристика эпителиоспематогенного слоя извитых семенных канальцев.
Сперматогенез – см. вопрос 3.
Морфофункциональная характеристика эпителиоспематогенного слоя извитых семенных канальцев - см. вопрос 4.
6.Семявыносящие пути. Придаток яичка, строение и функции эпителия, выстилающего канал придатка. Семявыносящий и семяизвергательный протоки, особенности строения. Возрастные изменения. Половой член.
Семявыносящие пути составляют систему канальцев яичка и его придатков, по которым сперма (сперматозоиды и семенная жидкость) продвигается в мочеиспускательный канал.
Отводящие пути начинаются прямыми канальцами яичка (tubuli seminiferi recti), впадающими в сеть яичка (rete testis), располагающуюся в средостении (mediastinum). От сети отходят 12-15 извитых выносящих канальцев (ductuli efferentes testis), которые открываются в единый проток придатка (ductus epididymidis) в области головки придатка. Этот проток, многократно извиваясь, формирует тело придатка и в нижней хвостовой части становится прямым семявыносящим протоком (ductus deferens). Последний формирует ампулу семявыносящего протока. За ампулой в проток открывается выносящий проток семенного пузырька, после чего семявыносящий проток продолжается в семяизвергающий проток. Семяизвергающий проток (ductus ejaculatorius) проникает в предстательную железу и открывается в простатическую часть мочеиспускательного канала.
Все семявыводящие пути построены по общему плану и состоят из слизистой, мышечной и адвентициальной оболочек. Эпителий, выстилающий эти канальцы,
обнаруживает признаки железистой деятельности, особенно выраженной в головке придатка.
Впрямых канальцах яичка эпителий образован клетками призматической формы. В канальцах сети семенника в эпителии преобладают кубические и плоские клетки. В эпителии семявыводящих канальцев чередуются группы реснитчатых эпителиоцитов с железистыми клетками, секретирующими по апокринному типу.
Впридатке яичка эпителий протока становится двухрядным. В его составе находятся столбчатые эпителиоциты, несущие на своих апикальных верхушках стереоцилии, а между базальными частями этих клеток располагаются вставочные эпителиоциты. Эпителий протока придатка принимает участие в выработке жидкости, разбавляющей сперму во время прохождения сперматозоидов, а также в образовании гликокаликса - тонкого слоя, которым покрываются сперматозоиды. Удаление гликокаликса при эякуляции приводит к активизации сперматозоидов (капацитация). Одновременно придаток семенника оказывается резервуаром для накапливающейся спермы.
Продвижение спермы по семявыводящим путям обеспечивается сокращением мышечной оболочки, образованной циркулярным слоем гладких мышечных клеток.
Проток придатка далее переходит в семявыносящий проток (ductus deferens). Слизистая оболочка протока представлена эпителием и собственной пластинкой слизистой оболочки. Эпителий - многорядный столбчатый - включает базальные (малодифференцированные) клетки, столбчатые клетки со стереоцилиями, а также клетки, богатые митохондриями. Собственная пластинка слизистой оболочки содержит много эластических волокон. Мышечная оболочка состоит из трех слоев - внутреннего продольного, среднего циркулярного и наружного продольного. В толще мышечной оболочки располагается нервное сплетение, образованное скоплением ганглиозных клеток, иннервирующих пучки гладких мышечных клеток. Сокращениями их обеспечивается эякуляция спермы. В связи со значительным развитием мышечной оболочки слизистая оболочка семявыносящего
протока собирается в продольные складки. Дистальный конец этого протока ампулообразно расширен. Снаружи семявыводящие пути на всем протяжении покрыты соединительнотканной адвентициальной оболочкой.
Ниже места соединения семявыносящего протока и семенных пузырьков начинается семявыбрасывающий проток. Он проникает через предстательную железу и открывается в мочеиспускательный канал. В дистальной части протока эпителий становится многослойным переходным. В отличие от семявыносящего
протока семявыбрасывающий проток не имеет столь выраженной мышечной оболочки. Наружная оболочка его срастается с соединительнотканной стромой предстательной железы.
Возрастные изменения. Генеративная функция семенника начинается еще в препубертатном возрасте, но в этот период сперматогенез останавливается в начальных стадиях. Полное завершение сперматогенеза (образование сперматозоидов) наступает лишь после достижения половой зрелости - пубертатного периода. У новорожденного семенные канальцы еще имеют вид сплошных клеточных тяжей, состоящих из поддерживающих эпителиоцитов и сперматогоний. Такое строение семенные канальцы сохраняют в течение первых 4 лет постнатального периода развития мальчика. Просвет в семенных канальцах появляется лишь к 7-8 годам жизни. В это время количество сперматогоний значительно увеличивается, а к 9 годам среди них появляются одиночные сперматоциты 1-го порядка, что указывает на начало второй стадии сперматогенеза - стадии роста. Между 10 и 15 годами семенные канальцы становятся извитыми: в их просветах обнаруживаются сперматоциты 1-го и 2-го порядка и даже сперматиды, а клетки Сертоли достигают полной зрелости. К 12-14 годам заметно усиливаются рост и развитие выводящих протоков и придатка семенника, что свидетельствует о поступлении в циркуляцию мужского полового гормона в достаточно высокой концентрации. В соответствии с этим в семенниках отмечается большое количество крупных клеток Лейдига. Возрастная инволюция семенника у мужчин происходит между 50 и 80 годами. Она проявляется в нарастающем ослаблении сперматогенеза, разрастании соединительной ткани. Однако даже в пожилом возрасте в некоторых семенных канальцах сохраняется сперматогенез и их строение остается нормальным.
Параллельно прогрессирующей атрофии эпителиосперматогенного слоя увеличивается деструкция клеток Лейдига, вследствие чего ослабевает продукция мужского полового гормона, а это в свою очередь оказывается причиной возрастной атрофии предстательной железы и частично наружных половых органов. С возрастом в цитоплазме клеток Лейдига начинает откладываться пигмент.
Половой член (penis) - копулятивный орган. Его основная масса образована тремя пещеристыми (кавернозными) телами, которые, переполняясь кровью, становятся ригидными и обеспечивают эрекцию. Снаружи пещеристые тела окружены белочной оболочкой (tunica albuginea), образованной плотной волокнистой соединительной тканью. Эта ткань изобилует эластическими волокнами и содержит значительное количество гладких мышечных клеток. В середине нижнего кавернозного тела проходит мочеиспускательный канал, по которому выделяется

сперма. Он разделяется на предстательную часть (pars prostatica), перепончатую часть (pars membranacea) и губчатую часть (pars spongiosa).
Основа головки полового члена состоит из плотной волокнистой соединительной ткани, в которой заложена сеть анастомозирующих вен, переполняющихся кровью во время эрекции. В толстой стенке их располагаются продольные и циркулярно расположенные пучки гладких мышечных клеток. Кожа, покрывающая головку полового члена, тонкая. В ней расположены сальные (препуциальные) железы (gll. sebacea preputiales).
7.Сперматогенез, его стадии, временная и морфологическая характеристика стадии формирования. Добавочные железы мужской половой системы, их локализация, строение и функции.
Сперматогенез – см. вопрос 3.
К добавочным железам мужской половой системы относятся семенные пузырьки,
предстательная железа, бульбоуретральные железы.
Семенные пузырьки - парные мешковидные структуры, развиваются как выпячивания стенки семявыносящего протока в его дистальной (верхней) части. Эти железистые органы, вырабатывающие жидкий слизистый секрет, слабощелочной реакции, богатый фруктозой, который примешивается к сперме и разжижает ее и простагландины. В стенке пузырьков имеются оболочки, границы между которыми выражены нечетко: слизистая, мышечная, адвентициальная (рис. 20.8). Слизистая оболочка собрана в многочисленные разветвленные складки, местами срастающиеся между собой, вследствие чего она приобретает ячеистый вид. Слизистая оболочка покрыта однослойным столбчатым эпителием, лежащим на тонкой базальной мембране. В составе эпителия различают столбчатые и базальные эпителиоциты. В собственной пластинке слизистой оболочки много эластических волокон. В слизистой оболочке расположены терминальные отделы желез альвеолярного типа, состоящие из слизистых экзокриноцитов (exocrinocytus mucosus).
Мышечная оболочка хорошо выражена и состоит из двух слоев гладких мышечных клеток - внутреннего циркулярного и наружного продольного. Адвентициальная оболочка состоит из плотной волокнистой соединительной ткани с большим содержанием эластических волокон.
Предстательная железа, или простата (prostata), - мышечно-железистый орган,
охватывающий верхнюю часть мочеиспускательного канала (уретры), в которую открываются протоки многочисленных простатических желез. Предстательная железа - дольчатая железа, покрытая тонкой соединительнотканной капсулой. Ее паренхима состоит из многочисленных отдельных желез, выводные протоки которых открываются в мочеиспускательный канал. Различают слизистые (периуретральныё), подслизистые(промежуточные) и главные железы, которые располагаются вокруг мочеиспускательного канала тремя перечисленными выше группами.
 I - периуретральная железистая зона (слизистая оболочка); II - промежуточная зона (подслизистая основа); III - периферическая зона; 1 - мочеиспускательный
I - периуретральная железистая зона (слизистая оболочка); II - промежуточная зона (подслизистая основа); III - периферическая зона; 1 - мочеиспускательный
канал; 2 - мелкие железы периуретральной зоны; 3 - железы промежуточной зоны; 4 - железы периферической зоны (главные железы).
Впериуретральной железистой зоне в составе слизистой оболочки непосредственно вокруг мочеиспускательного канала располагаются мелкие слизистые железы. В переходной зоне в соединительной ткани подслизистой основы в виде кольца залегают подслизистые железы. Главные железы занимают остальную, большую часть органа. Концевые отделы альвеолярно-трубчатых предстательных желез образованы высокими экзокриноцитами предстательной железы (exocrinocytus prostaticus), илипростатоцитами (prosta-tocytus), между основаниями которых располагаются мелкие базальные эпителиоциты (рис. 20.9). Кроме того, в эпителии желез и выводных протоков встречаются эндокриноцитыпредстательной железы, относящиеся к дисперсной эндокринной системе (APUD-серии клеток), по механизму паракрин-ной регуляции действующие на секреторную и сократительную активность тканей предстательной железы. Выводные протоки перед впадением в уретру расширяются в виде ампул неправильной формы, выстланных многорядным столбчатым эпителием. Мышечно-эластическую строму железы (stroma myoelasticum) образуют рыхлая соединительная ткань и мощные пучки гладких мышечных клеток, радиально расходящиеся от центра предстательной железы и разделяющие ее на дольки. Каждая долька и каждая железа окружены продольными и циркулярными слоями гладких мышечных клеток, которые, сокращаясь, выбрасывают секрет из предстательных желез в момент эякуляции.
Вместе впадения семявыносящего канала в мочеиспускательный канал в предстательной железе расположен семенной бугорок (colliculus seminalis). С поверхности он выстлан переходным эпителием, а его основу составляют соединительная ткань, богатая эластическими волокнами, и гладкие мышечные клетки. Благодаря наличию многочисленных нервных окончаний семенной бугорок отличается наибольшей чувствительностью. Возбуждение семенного бугорка вызывает его эрекцию, благодаря чему предотвращается попадание эякулята в мочевой пузырь.
Позади семенного бугорка располагается предстательная маточка (utriculus prostaticus), открывающаяся на поверхность семенного бугорка.
Функции предстательной железы многообразны. Вырабатываемый простатой секрет, выбрасываемый во время эякуляции, содержит иммуноглобулины, ферменты, витамины, лимонную кислоту, ионы цинка и др. Секрет участвует в разжижении эякулята.
Структуру и функции железы контролируют гормоны гипофиза, андро-гены, эстрогены. Предстательная железа чувствительна к гормонам яичка. Она находится в зависимости от тестостерона семенников и атрофируется после кастрации. Тестостерон проникает в клетки путем диффузии, где подвергается активному метаболизму и превращению в дегидротестостерон (ДГТ). После связывания в клетке со специфическим рецептором андрогена ДГТ проникает в ядро, где активирует образование специфических ферментов и белков простаты. Кроме того, железа оказывает влияние на половую дифференцировку гипоталамуса (участвует в

предопределении его дифференцировки по мужскому типу), а также вырабатывает фактор, стимулирующий рост нервных волокон.
Бульбоуретральные (куперовы) железы - парные железы, расположенные по обеим сторонам основания полового члена по краям луковицы мочеиспускательного канала. По своему строению являются альвеолярнотрубчатыми, открывающимися своими протоками в верхней части мочеиспускательного канала. Их концевые отделы и выводные протоки имеют неправильную форму. Концевые трубчато-альвеолярные отделы местами соединяются друг с другом и состоят из слизистых экзокриноцитов (exocrinocytus bulbouretralis). Снаружи располагаются миоэпителиоциты. В расширенных альвеолах этих желез эпителий бывает чаще всего уплощенным, в остальных отделах железы - кубическим или столбчатым. Клетки эпителия заполнены капельками мукоида и своеобразными палочковидными включениями. Между концевыми отделами располагаются прослойки рыхлой волокнистой неоформленной соединительной ткани, содержащей пучки гладких мышечных клеток.
8.Женские половые органы. Овогенез: его стадии, морфологическая и временная характеристика. Отличия овогенеза от сперматогенеза.
Женская половая система включает половые железы - яичники и органы полового тракта (маточные трубы, матка, влагалище, наружные половые органы).
Овогенез отличается от сперматогенеза рядом особенностей и проходит в три стадии. Так, первая стадия - размножение овогоний - у человека осуществляется во внутриутробном периоде развития (у некоторых видов млекопитающих и в первые месяцы постнатальной жизни), когда в яичнике зародыша происходит деление овогоний и формирование примордиальных фолликулов.
Во второй стадии (роста) различают малый и большой рост. Первый протекает в эмбриогенезе, большой рост овоцитов - в репродуктивном возрасте (в функционирующем яичнике). Третья стадия - созревания. Эта стадия, как и при сперматогенезе, включает два деления мейоза, причем второе следует за первым без интеркинеза, что приводит к уменьшению (редукции) числа хромосом вдвое, и набор их становится гаплоидным. При первом делении созревания первичный овоцит (1-го порядка) делится, в результате чего образуются вторичный овоцит (2- го порядка) и небольшое первое полярное (редукционное) тельце. Вторичный овоцит получает почти всю массу накопленного желтка и поэтому остается столь же крупным по объему, как и первичный овоцит. Полярное тельце (полоцит) представляет собой мелкую клетку с небольшим количеством цитоплазмы, получающую по одной диаде от каждой тетрады ядра первичного овоцита. При втором делении созревания в результате деления вторичного овоцита образуются одна гаплоидная яйцеклетка и второе полярное тельце. Первое полярное тельце иногда тоже делится на две мелкие клетки. В результате этих преобразований первичного овоцита образуются одна яйцеклетка и три полярных тельца. Четвертая стадия - формирование - в овогенезе отсутствует. После четвёртой стадии наступает овуляция.

9.Яичник: источники эмбрионального развития, строение в различные периоды овариального цикла, в период половой зрелости и при старении. Фолликулы яичника, их типы, особенности строения.
Яичники (парный орган) выполняют генеративную (развитие женских половых клеток) и эндокринную(выработка половых гормонов) функции.
Развитие. Индифферентная гонадная бластема, в составе которой находятся гоноциты, тяжи клеток целомического происхождения (половые шнуры), канальцы первичной почки (мезонефроса) и клетки мезенхимы, развивается в яичник с 6-й нед эмбриогенеза. При этом мезонефральные протоки атрофируются, а клетки канальцев первичной почки формируют клеточные тяжи и канальцы внутрияичниковой сети (rete ovarii). Парамезонефральные (мюллеровы) протоки развиваются в маточные трубы, концы которых расширяются в воронки, охватывающие яичники. Нижние часть парамезонефральных протоков, сливаясь, приводят к образованию матки и влагалища.
К началу 7-й нед развития яичник отделяется от мезонефроса углубляющимися бороздами, и начинают формироваться ворота органа, через которые проходят кровеносные и лимфатические сосуды и нервы. У 7-8-недельных эмбрионов заметно формирование коркового вещества яичника. Между половыми шнурами постепенно прорастает мезенхима, разделяющая их на отдельные островки клеток. В результате размножения овогоний, особенно на 3-4-м мес эмбриогенеза, количество половых клеток прогрессивно увеличивается. Для этого периода развития характерна неполная цитотомия овогоний, что необходимо для синхронизации митотических циклов групп клеток. В последующем каждая половая клетка окружается одним слоем плоских эпителиальных клеток и называется примордиальным фолликулом. С 3-го мес развития около половины овогоний вступают в малый рост и в профазу 1-го деления мейоза и именуются овоцитами 1-го порядка, или первичными овоцитами. Остальные овогонии продолжают размножаться. Однако к моменту рождения остается лишь 4-5 % общего числа овогоний вследствие их гибели. Сохранившиеся в яичнике половые клетки переходят в профазу 1- го деления мейоза, но останавливаются на стадии диплотены. В этом состоянии половые клетки (примордиальные фолликулы) сохраняются до периода полового созревания. В целом к моменту рождения число половых клеток составляет около 300 000-400 000.
Мозговое вещество яичника развивается из разрастающейся мезенхимы. Эндокринная функция яичников начинает проявляться по достижении женским организмом половой зрелости. Первичный малый рост фолликулов не зависит от гормонов гипофиза.
Яичник взрослой женщины. С поверхности орган окружен белочной оболочкой (tunica albuginea), образованной плотной волокнистой соединительной тканью, покрытой мезотелием. Свободная поверхность мезотелия снабжена микроворсинками. В цитоплазме определяются умеренно развитая гранулярная эндоплазматическая сеть, митохондрии и другие органеллы. Под белочной оболочкой располагается корковое вещество, а глубже - мозговое вещество.
Корковое вещество (cortex ovarii) образовано так называемыми овариаль-ными фолликулами различной степени зрелости, расположенными в
соединительнотканной строме. Термином «овариальный фолликул» обозначается клеточно-тканевый комплекс, состоящий из половой клетки и окружающего ее эпителия, который претерпевает изменения в процессе поступательного развития примордиального фолликула в преовуляторный фолликул. Примордиальные фолликулы состоят из овоцита в диплотене профазы 1-го деления мейоза, окруженного одним слоем плоских эпителиальных клеток и базальной мембраной. Ядра эпителиальных клеток удлиненные, с инвагинациями. По мере роста фолликулов увеличивается размер половой клетки. Вокруг плазмолеммы появляется неклеточная оболочка из гликозаминогликанов - прозрачная зона, или оболочка (zona seu capsula pellucida), снаружи от которой располагается слой фолликулярных эпителиоцитов кубической или призматической формы на базальной мембране. В цитоплазме эпителиоцитов (на стороне, обращенной к овоциту) хорошо развиты комплекс Гольджи с секреторными включениями, рибосомы и полирибосомы. На поверхности клеток видны два вида микроворсинок: одни проникают в прозрачную зону, а другие обеспечивают контакт между фолликулярными эпителиоцитами. Подобные микроворсинки имеются и у овоцита. Такие фолликулы, состоящие из овоцита, формирующейся прозрачной зоны и кубических фолликулярных эпителиоцитов, называются растущими фолликулами.
Дальнейший рост фолликула обусловлен продолжающейся пролиферацией клеток фолликулярного эпителия, увеличением числа его слоев и формированием снаружи (из клеток соединительной ткани яичника) так называемой покрышки фолликула (theca folliculi). По мере дальнейшего развития тека фолликула дифференцируется на внутреннюю (theca interna) и наружную (theca externa). В theca interna (вокруг разветвляющихся капилляров) располагаются интерстициальные эндокриноциты, соответствующие клеткам Лейдига семенника. Совместно с фолликулярными эпителиоцитами они начинают активную продукцию женских половых гормонов (эстрогенов), которая регулируется гонадотропинами гипофиза. Параллельно в фолликуле формируется полость в результате активной секреции фолликулярной жидкости. Эстрогены вместе с другими продуктами жизнедеятельности фолликула (органическими соединениями, ионами, многочисленными факторами роста) выделяются в полость фолликула. Наружная тека (theca externa) образована плотной соединительной тканью. Далее, по мере роста полостного фолликула и накопления в нем жидкости, овоцит смещается к одному из полюсов фолликула. Стенка фолликула постепенно истончается, однако в месте расположения овоцита остается многослойной - образует яйценосный бугорок, или кумулюс (cumulus oophorus).
Накапливающаяся в фолликуле жидкость приводит к выделению овоцита из массы клеток яйценосного бугорка. Овоцит остается связанным с клетками кумулюса лишь тонкой клеточной ножкой. Со стороны фолликулярной полости поверхность овоцита покрыта 2-3 слоями клеток фолликулярного эпителия, что напоминает венец (поэтому данная оболочка овоцита получила название лучистого венца - corona radiata). Клетки лучистого венца имеют длинные ветвистые отростки, проникающие через прозрачную зону и достигающие поверхности овоцита. По этим отросткам к овоциту от фолликулярных эпителиоцитов поступают питательные вещества и факторы регуляции. Зрелый фолликул, достигший своего максимального развития, называется граафовым пузырьком по имени автора (R. de

Graaf), впервые описавшего его. Зрелый фолликул, готовый к овуляции, имеет и другое название - преовуляторный фолликул. Овоцит преовуляторного фолликула возобновляет мейоз - завершает первое деление мейоза и вступает во второе деление, однако деление блокируется в метафазе. В метафазе происходит овуляция - выход овоцита из яичника. Полное завершение овоцитом мейоза произойдет лишь в том случае, если половая клетка будет оплодотворена мужской половой клеткой.
Мозговое вещество яичника (medulla ovarii) состоит из органоспецифиче-ской рыхлой соединительной ткани, в которой проходят магистральные кровеносные сосуды, лимфатические сосуды, нервы. В мозговом веществе находятся остатки канальцев первичной почки - сеть яичника (rete ovarii).
+атретические фолликулы
10.Морфобиохимическая характеристика процесса овуляции как одного из этапов менструального цикла. Факторы, обуславливающие овуляцию. Атрезия фолликулов.
Овуляция. Наступление овуляции - разрыв фолликула и выход вторичного овоцита в брюшную полость - вызывается действием лютеинизирующего гормона (лютропин), когда выделение его гипофизом резко увеличивается. Перед овуляцией происходит выраженная гиперемия яичника, развитие интерстициального отека, инфильтрация стенки фолликула сегментоядерными гранулоцитами. Объем фолликула и давление в нем быстро возрастают, стенка его резко истончается. В нервных волокнах и терминалях обнаруживается наивысшая концентрация катехоламинов. Известную роль в овуляции может играть окситоцин. Перед наступлением овуляции секреция окситоцина увеличивается в ответ на раздражение нервных окончаний (располагающихся в theca interna), обусловленное повышением внутрифолликулярного давления. Кроме того, истончению и разрыхлению фолликула способствуют протеолитические ферменты, а также взаимодействие гиалуроновой кислоты и гиалуронидазы, находящихся в его оболочке.
Вторичный овоцит, находящийся в блоке метафазы 2-го деления мейоза, окруженный клетками лучистого венца, из брюшной полости попадает в воронку и далее в просвет маточной трубы. Здесь при встрече со спермием снимается блок деления и завершается второе деление мейоза.
Вкорковом веществе яичника среди развивающихся фолликулов находятся атретические фолликулы. Атретический фолликул (folliculus atreticus) - это фолликул с погибающей половой клеткой, не способный к продолжению развития. Гибель овоцитов начинается с лизиса органелл, кортикальных гранул и сморщивания ядра. При этом прозрачная зона утрачивает свою шаровидную форму и становится складчатой, утолщается и гиалинизируется.
Входе дальнейшей инволюции атретических фолликулов на их месте остаются скопления отдельных клеток. Причины атрезии до конца не выяснены, однако она признана ключевым фактором отбора фолликулов (и половых клеток) для овуляции. Атрезия примордиальных и растущих фолликулов небольшого размера протекает по типу дегенерационной - от таких фолликулов в яичниках остаются мелкие полости

(микрокисты), которые затем бесследно исчезают. Атрезия крупных растущих фолликулов протекает по типу продуктивной (текогенный тип): по мере гибели фолликулярных эпителиоцитов существенно гипертрофируется внутренняя часть покрышки фолликула. Хорошая иннервация атретических фолликулов, а также увеличение содержания рибонуклеопротеидов и липидов в гипертрофирующихся клетках и возрастание активности их ферментов свидетельствуют о повышении метаболизма и высокой функциональной активности атретических фолликулов. В частности, интерстициальные клетки фолликула становятся активными продуцентами половых гормонов (преимущественно группы андрогенов и небольшого количества эстрогенов).
11.Понятие об овариальном цикле и его регуляции. Развитие, строение и функции желтого тела в течение овариального цикла и при беременности.
Циклическая деятельность женской половой системы (яичники, маточные трубы, матка, влагалище), т. е. последовательные изменения ее функции и структуры - овариально-менструальный цикл -регулярно повторяется в одном и том же порядке. У женщин и самок человекообразных обезьян половые циклы характеризуются регулярными маточными кровотечениями (менструациями).
У большинства женщин, достигших половой зрелости, менструации повторяются регулярно через 28 дней. В овариально-менструальном цикле различают три периода, или фазы: менструальный (фаза десквамации эндометрия), которым заканчивается предыдущий менструальный цикл, постменструальный период (фаза пролиферации эндометрия) и, наконец, предменструальный период (функциональная фаза, или фаза секреции), во время которого происходит подготовка эндометрия к возможной имплантации оплодотворенной яйцеклетки, если наступило оплодотворение.
Менструальный период. Начало менструальной фазы определяется резким изменением кровоснабжения эндометрия. На протяжении предыдущей предменструальной (функциональной) фазы под влиянием прогестерона, интенсивно секретируемого желтым телом, вступившим в этот период в стадию расцвета, кровеносные сосуды эндометрия достигают максимального развития. Прямые артерии дают начало капиллярам, питающим базальный слой эндометрия, а спиралевидные артерии, разрастающиеся в этой фазе, закручиваются в клубочки и образуют густую сеть капилляров, ветвящихся в функциональном слое эндометрия. По мере того как к концу предменструального периода желтое тело в яичнике начинает атрофироваться (вступает в стадию обратного развития), прекращается поступление прогестерона в циркуляцию. Вследствие этого начинаются спазмы спиралевидных артерий, результатом чего оказывается значительное уменьшение притока крови к эндометрию (ишемическая фаза) и в нем развивается гипоксия, а в сосудах возникают тромбы. Стенки сосудов теряют эластичность и становятся ломкими. На прямые артерии указанные изменения не распространяются, и базальный слой эндометрия продолжает снабжаться кровью.
В функциональном слое эндометрия вследствие ишемии начинаются некротические изменения. После длительного спазма спиралевидные артерии вновь расширяются и приток крови к эндометрию увеличивается. Но так как стенки этих сосудов стали хрупкими, в них возникают многочисленные разрывы, и в строме эндометрия
начинаются кровоизлияния, образуются гематомы. Некротизирующийся функциональный слой отторгается, расширенные кровеносные сосуды эндометрия вскрываются, и наступает маточное кровотечение.
В день менструации в организме женщины практически отсутствуют овариальные гормоны, так как секреция прогестерона прекращается, а секреция эстрогенов (которой препятствовало желтое тело, пока оно было в расцвете) еще не возобновилась. Но, поскольку начавшаяся регрессия желтого тела растормаживает рост очередной группы фолликулов, продукция эстрогенов становится возможной. Под их влиянием в матке активизируется регенерация эндометрия и усиливается пролиферация эпителия за счет донышек маточных желез, которые сохранились в базальном слое после десквамации функционального слоя. Через 2-3 дня пролиферации менструальное кровотечение останавливается и начинается очередной постменструальный период. Таким образом, постменструальная фаза определяется влиянием эстрогенов, а предменструальная - влиянием прогестерона. Овуляция наступает в яичнике на 12-17-й день менструального цикла, т. е. приблизительно посередине между двумя очередными менструациями. В связи с участием гормонов яичника в регуляции перестройки, претерпеваемой маткой, описанный процесс обычно называют не менструальным, а овариальноменструальным циклом.
Постменструальный период. Этот период начинается вслед за окончанием менструации. В этот момент эндометрий представлен только базальным слоем, в котором остались дистальные отделы маточных желез. Уже начавшаяся регенерация функционального слоя позволяет назвать данный период пролиферативной фазой. Она продолжается с 5-го по 14-15-й день цикла. Пролиферация регенерирующего эндометрия наиболее интенсивна в начале данной фазы (5-11-й день цикла), затем темп регенерации замедляется и наступает период относительного покоя (11-14-й день). Маточные железы в постменструальном периоде растут быстро, но остаются узкими, прямыми и не секретируют. Как уже упоминалось, рост эндометрия стимулируется эстрогенами, которые продуцируются полостными (антральными) фолликулами. Следовательно, во время постменструального периода в яичнике происходит рост очередного фолликула, который достигает стадии зрелого к 14-му дню цикла.
Предменструальный период. В конце постменструального периода в яичнике наступает овуляция, а на месте лопнувшего зрелого фолликула образуется желтое тело, вырабатывающее прогестерон, который активирует маточные железы, начинающие секретировать. Они увеличиваются в размерах, становятся извитыми и часто разветвляются. Их клетки набухают, а просветы желез заполняются выделяемым секретом. В цитоплазме появляются вакуоли, содержащие гликоген и гликопротеиды, - сначала в базальной части, а затем смещающиеся к апикальному краю. Слизь, обильно выделяемая железами, становится густой. В участках эпителия, выстилающего полость матки между устьями маточных желез, клетки приобретают призматическую форму, а на верхушках многих из них развиваются реснички. Толщина эндометрия увеличивается по сравнению с предыдущим постменструальным периодом, что обусловливается гиперемией и накоплением отечной жидкости в собственной пластинке. В клетках соединительнотканной стромы тоже откладываются глыбки гликогена и капельки липидов. Некоторые из этих клеток дифференцируются в децидуальные.

Если произошло оплодотворение, то эндометрий участвует в формировании плаценты. Если же оплодотворение не состоялось, то функциональный слой эндометрия разрушается и отторгается при очередной менструации.
Желтое тело (corpus luteum) образуется после овуляции. Тканевые элементы стенки лопнувшего зрелого фолликула претерпевают изменения, приводящие к формированию желтого тела - временной добавочной эндокринной железы в составе яичника. При этом в полость запустевшего фолликула изливается кровь из сосудов внутренней части теки. Сгусток крови быстро замещается соединительной тканью в центре развивающегося желтого тела. В развитии желтого тела различают четыре стадии. В первой стадии - пролиферации и васкуляризации - происходит размножение фолликулярных эпителиоцитов, и между ними врастают капилляры из внутреннего слоя теки. Затем наступает вторая стадия - железистого метаморфоза, когда фолликулярные эпителиоциты гипертрофируются и в них накапливается желтый пигмент (лютеин), принадлежащий к группе липохромов. Такие клетки называются лютеоцитами (luteocyti). Объем новообразующегося желтого тела быстро увеличивается, и оно приобретает желтый цвет, хорошо различимый при жизни. С этого момента желтое тело начинает продуцировать свой гормон - прогестерон, переходя в третью стадию -расцвета. Продолжительность этой стадии различна. Если оплодотворения не произошло, время расцвета желтого тела ограничивается 12-14 днями. В этом случае оно называется менструальным желтым телом (corpus luteum menstruationis). Более длительно желтое тело сохраняется, если наступила беременность - желтое тело беременности (corpus luteum graviditatis). Разница между желтым телом беременности и менструальным ограничивается только длительностью стадии расцвета и размерами (1,5- 2 см в диаметре у менструального и более 5 см в диаметре у желтого тела беременности). После прекращения функционирования как желтое тело беременности, так и менструальное претерпевают инволюцию (стадию обратного развития). Железистые клетки атрофируются, а соединительная ткань центрального рубца разрастается. В результате на месте бывшего желтого тела формируется беловатое тело (corpus albicans) - соединительнотканный рубец. Оно сохраняется в яичнике на протяжении нескольких лет.
В то время как яичко на протяжении своей активной деятельности непрерывно вырабатывает половой гормон, для яичника характерна циклическая (поочередная) продукция эстрогенов и гормона желтого тела - прогестерона
12.Эндокринная функция яичника (женские половые гормоны и вырабатывающие их эндокриноциты). Возрастные особенности.
Эндокринные функции яичника. В то время как яичко на протяжении своей активной деятельности непрерывно вырабатывает половой гормон, для яичника характерна циклическая (поочередная) продукция эстрогенов (вырабатывают фолликулярные клетки) и гормона желтого тела - прогестерона.
Эстрогены (эстрадиол, эстрон и эстриол) обнаруживаются в жидкости, накапливающейся в полостях фолликулов. Поэтому эти гормоны ранее именовались фолликулярными, или фолликулинами. Яичник начинает интенсивно продуцировать эстрогены при достижении женским организмом половой зрелости, когда устанавливаются половые циклы, которые у низших млекопитающих

проявляются регулярным наступлением течки (oestrus) - выделением пахучей слизи из влагалища, поэтому гормоны, под влиянием которых наступает течка, получили название эстрогенов. Возрастное затухание деятельности яичников приводит к прекращению половых циклов.
Возрастные особенности яичников. В первые годы жизни размеры яичников у девочки увеличиваются преимущественно за счет роста мозговой части. Атрезия фолликулов, прогрессирующая в детском возрасте, сопровождается разрастанием соединительной ткани, а после 30 лет разрастание соединительной ткани захватывает и корковое вещество яичника.
Затухание менструального цикла в климактерическом периоде характеризуется уменьшением размеров яичников и исчезновением фолликулов в них, склеротическими изменениями их кровеносных сосудов. Вследствие недостаточной продукции лютропина овуляции и образования желтых тел не происходит, и поэтому овариально-менструальные циклы сначала становятся ановуляторными, а затем прекращаются, и наступает менопауза.
13.Строение стенки матки в разных ее отделах. Менструальный цикл и его фазы, гормональная регуляция. Связь циклических изменений эндометрия и яичника в различные периоды менструального цикла.
Матка (uterus) - мышечный орган, предназначенный для осуществления внутриутробного развития плода.
Развитие. Матка и влагалище развиваются у зародыша из дистального отдела левого и правого парамезонефральных протоков в месте их слияния. В связи с этим вначале тело матки характеризуется некоторой двурогостью, но к 4-му мес внутриутробного развития слияние заканчивается и матка приобретает грушевидную форму.
Строение. Стенка матки состоит из трех оболочек: слизистой, или эндометрия
(endometrium), мышечной, или миометрия (myometrium), и серозной, или периметрия (perimetrium). В эндометрии различают два слоя - функциональный и базальный. Строение функционального (поверхностного) слоя зависит от овариальных гормонов и претерпевает глубокую перестройку на протяжении менструального цикла. Слизистая оболочка матки выстлана однослойным столбчатым эпителием, образованным дифферонами реснитчатых и секреторных эпителиоцитов. Реснитчатые клетки располагаются преимущественно вокруг устьев маточных желез. Собственная пластинка слизистой оболочки матки образована рыхлой волокнистой соединительной тканью.
Некоторые клетки соединительной ткани развиваются в предецидуальные клетки крупного размера и округлой формы, содержащие в своей цитоплазме глыбки гликогена и липопротеиновые включения. Количество предецидуальных клеток возрастает (со времени менструации), особенно при формировании плаценты в период беременности.
В слизистой оболочке находятся многочисленные маточные железы, простирающиеся через всю толщу эндометрия. По форме маточные железы относятся к простым трубчатым.

Миометрий состоит из трех слоев гладких мышечных клеток - внутреннего подслизистого (stratum musculare submucosum), среднего сосудистого с косопродольным расположением миоцитов (stratum musculare vasculosum), богатого сосудами, и наружного надсосудистого (stratum musculare supravasculosum) с
косопродольным расположением мышечных клеток, но перекрестным по отношению к сосудистому слою. Такое расположение мышечных пучков имеет определенное значение в регуляции интенсивности циркуляции крови в течение менструального цикла.
Между пучками мышечных клеток имеются прослойки соединительной ткани, изобилующей эластическими волокнами. Гладкие мышечные клетки миометрия длиной около 50 мкм во время беременности сильно гипертрофируются, достигая иногда в длину 500 мкм. Они слегка ветвятся и соединяются отростками в сеть.
Периметрий покрывает большую часть поверхности матки. Не покрыты брюшиной лишь передняя и боковые поверхности надвлагалищной части шейки матки. В формировании периметрия принимают участие мезотелий, лежащий на поверхности органа, и рыхлая соединительная ткань, составляющие прослойку, примыкающую к мышечной оболочке матки. Однако не во всех местах эта прослойка одинакова. Вокруг шейки матки, особенно с боков и спереди, находится большое скопление жировой ткани, которое получило название параметрия (parametrium). В других участках матки эта часть периметрия образована относительно тонким слоем рыхлой волокнистой соединительной ткани.
Шейка матки имеет вид цилиндра, в центре которого проходит шеечный канал. Слизистая оболочка выстилает полость канала и переходит на область внутреннего зева матки. В слизистой оболочке в составе однослойного столбчатого эпителия различают реснитчатые и слизистые эпителиоциты, секретирующие слизь. Но наибольшее количество секрета вырабатывается многочисленными сравнительно крупными разветвленными шеечными железами, располагающимися в строме складок слизистой оболочки.
Во влагалищной части шейки матки происходит стык эпителиев. Здесь начинается многослойный плоский неороговевающий эпителий, продолжающийся в эпителий влагалища. В области стыка двух эпителиев возникают атипический рост эпителиоцитов, формирование псевдоэрозий и развитие рака шейки матки.
14.Маточные трубы, влагалище: источники развития, строение и функции, изменения, в связи с менструальным циклом. Циклические изменения в эпителии влагалища в зависимости от фазы менструального цикла.
Маточные трубы, или яйцеводы (tubae uterinae), - парные органы, по которым половые клетки из яичников проходят в матку.
Развитие. Маточные трубы развиваются из верхней части парамезонефральных протоков.
Строение. Стенка яйцевода имеет три оболочки: слизистую (tunica mucosa), мышечную (tunica muscularis) и серозную (tunica serosa). Слизистая оболочка собрана в крупные разветвленные продольные складки. Она покрыта однослойным столбчатым эпителием, который образован дифферонами реснитчатых и секреторных эпителиоцитов. Последние секретируют слизь, основными
компонентами которой являются гликозаминогликаны, преальбумины, простагландины и др. Собственная пластинка слизистой оболочки представлена рыхлой соединительной тканью. Мышечная оболочка, следующая за слизистой, состоит из внутреннего циркулярного или спирального слоя и наружного продольного. Снаружи яйцеводы покрыты серозной оболочкой.
Дистальный конец яйцевода расширяется в воронку и заканчивается бахромкой (фимбриями). В момент овуляции сосуды фимбрий яйцеводов увеличиваются в объеме, воронка при этом плотно охватывает яичник. Передвижение половой клетки по яйцеводу обеспечивается не только движением ресничек эпителиальных клеток, выстилающих полость маточной трубы, но и перистальтическими сокращениями ее мышечной оболочки.
Влагалище. Стенка влагалища состоит из слизистой (tunica mucosa), мышечной
(tunica musculare) и адвентициальной оболочек (tunica adventitia). В составе слизистой оболочки имеется многослойный плоский неороговевающий эпителий, в котором различают три слоя: базальный, парабазальный, промежуточный и поверхностный, или функциональный.
Эпителий слизистой оболочки влагалища претерпевает значительные ритмические (циклические) изменения в последовательных фазах менструального цикла. В клетках поверхностных слоев эпителия (в его функциональном слое) откладываются зерна кератогиалина, но полного ороговения клеток в норме не происходит. Клетки этого слоя эпителия богаты гликогеном. Распад гликогена под влиянием микробов, всегда обитающих во влагалище, приводит к образованию молочной кислоты, поэтому влагалищная слизь имеет кислую реакцию и обладает бактерицидными свойствами, что предохраняет влагалище от развития в нем патогенных микроорганизмов. Железы в стенке влагалища отсутствуют. Базальная граница эпителия неровная, так как собственная пластинка слизистой оболочки формирует сосочки неправильной формы, вдающиеся в эпителиальный пласт.
Основу собственной пластинки слизистой оболочки составляет рыхлая волокнистая соединительная ткань, эластические волокна которой образуют поверхностную и глубокую сети. Собственная пластинка часто инфильтрируется лимфоцитами, иногда в ней встречаются единичные лимфоидные узелки. Подслизистая основа во влагалище не выражена и собственная пластинка слизистой оболочки непосредственно переходит в прослойки соединительной ткани в мышечной оболочке, которая в основном состоит из продольно идущих пучков гладких мышечных клеток, между ей оболочке располагается венозное сплетение.
Циклические изменения влагалища. С началом пролиферации эндометрия (на 4-5-е сут после окончания менструации), т. е. в постменструальном периоде, во влагалище заметно набухают эпителиальные клетки. На 7-8-е сут в этом эпителии дифференцируется промежуточный слой уплотненных клеток, а к 12-14-м сут цикла (к концу постменструального периода) в базальном слое эпителия клетки сильно набухают и увеличиваются в объеме. В верхнем (функциональном) слое влагалищного эпителия клетки разрыхляются, и в них накапливаются глыбки кератогиалина. Однако процесс кератинизации не доходит до полного ороговения. В предменструальном периоде деформированные уплотненные клетки

функционального слоя влагалищного эпителия продолжают отторгаться, а клетки базального слоя уплотняются.
Состояние эпителия влагалища зависит от уровня овариальных гормонов в крови, поэтому по картине мазка, полученного с поверхности влагалища, можно судить о фазе менструального цикла и о его нарушениях.
Во влагалищных мазках содержатся слущенные эпителиоциты, могут быть клетки крови - лейкоциты и эритроциты. Среди эпителиоцитов различают клетки, находящиеся на различных стадиях дифференцировки, - базофильные, ацидофильные и промежуточные. Соотношение числа вышеуказанных клеток варьирует в зависимости от фазы овариально-менструального цикла. В ранней, пролиферативной фазе (7-е сут цикла) преобладают поверхностные базофильные эпителиоциты, в овуляторной фазе (11-14-е сут 673 цикла) преобладают поверхностные ацидофильные эпителио-циты, в лютеиновой фазе (21-е сут цикла) увеличивается содержание промежуточных эпителиоцитов с крупными ядрами и лейкоцитов; в менструальной фазе значительно возрастает число клеток крови - лейкоцитов и эритроцитов.
15.Молочная (грудная) железа. Происхождение. Строение. Постнатальные изменения. Строение лактирующей и нелактирующей молочной железы. Нейроэндокринная регуляция функций молочных желез.
Развитие. Молочные железы закладываются в эмбриональном периоде в виде тяжей эпидермиса (молочные линии) на вентральной поверхности тела. От молочных линий в глубь подлежащей мезенхимы врастают эпителиальные тяжи. Все эти тяжи, кроме грудных, атрофируются. Грудные тяжи разветвляются на выводные протоки и млечные альвеолярные ходы. В таком состоянии молочная железа сохраняется до наступления беременности, во время которой на стенке млечных альвеолярных ходов появляются концевые отделы.
Строение молочной железы нерожавшей женщины. Молочная железа состоит из
18-20 долек, отделенных друг от друга прослойками соединительной ткани. В каждой такой дольке находится сложная альвеолярно-трубчатая молочная железа. Выводной проток такой железы открывается на поверхности соска, т. е. на поверхности соска открывается 18-20 протоков. Сосок представляет собой утолщение пигментированной кожи. Перед тем как протоки молочных желез открываются на поверхности соска, они расширяются. Эти расширения называются молочными синусами. В молочные синусы впадают млечные протоки. В млечные протоки впадают млечные альвеолярные ходы. В зависимости от фазы менструального цикла молочная железа подвергается изменениям. Перед наступлением менструальной фазы на стенках млечных альвеолярных ходов образуются альвеолы, поэтому молочная железа увеличивается и уплотняется. Во время менструальной фазы альвеолы подвергаются обратному развитию, масса и плотность молочной железы уменьшаются.
Строение лактирующей молочной железы. Окончательно молочная железа развивается во время беременности. К 6-му месяцу беременности в стенках альвеолярных млечных ходов появляются альвеолы, в которых начинает накапливаться молозиво. К концу беременности молочные синусы заполнены молозивом. После родов молозиво сцеживается, и начинается синтез молока в лактоцитах железы. Такие железы называются лактирующими.
В это время в стенке альвеолярных млечных ходов имеется много альвеол, состоящих из лактоцитов и миоэпителиоцитов. Миоэпителиоциты располагаются между базальной мембраной и базальной поверхностью лактоцитов. На апикальной поверхности лактоцитов есть микроворсинки. В цитоплазме содержится фермент лактосинтетаза, имеются микрофиламенты и микротубулы. Микротубулы от центральной части лактоцита направляются к апикальной поверхности. По микротубулам капельки липидов поступают к апикальной поверхности лактоцита и накапливаются в микроворсинках. Микроворсинки увеличиваются в объеме, затем отрываются от лактоцита и входят в состав молока.
Параллельно с этим в лактоцитах синтезируются углеводы (лактоза), белки: казеин, лактоглобулины, лактоальбумины. Углеводы и белки выделяются из клетки путем экзоцитоза. Из лактоцитов в молоко выделяются витамины, антитела, минеральные соли и вода. Все эти компоненты входят в состав женского молока — само

Скелетные ткани.
1. Общая характеристика скелетных тканей. Классификация.

Скелетная ткань делится на 1)хрящевую и 2)костную
2.Хрящевые ткани: классификация, развитие, строение, функции.
Локализация: Хрящевые ткани подразделяют на три вида : гиалиновую, эластическую и волокнистую.
1)гиалиновая хрящевая ткань образует:
а) суставные поверхности костей, б) метафизы трубчатых костей в период их роста,
в) многие хрящи воздухоносных путей (гортани, трахеи и крупных бронхов), г) передние отделы ребер.
2)эластическая хрящевая ткань образует:
а) ушные раковины, б) хрящи носа, средних бронхов и некоторые хрящи гортани (в частности, надгортанник).
3) волокнистая хрящевая ткань
–межпозвоночные диски (исключая пульпозные ядра)
–находится в местах прикрепления сухожилий и связок к гиалиновому хрящу.
Надхрящница
1. Состав. Во многих случаях хрящ покрыт
надхрящницей — волокнистой соединительной тканью, которая участвует в росте и питании хряща.
Нередко в надхрящнице можно различить два слоя: волокнистый и клеточный. При
этом в волокнистом слое находятся кровеносные сосуды, питающие хрящ,
а в клеточном(прилегающем к хрящу) — хондробласты.
2. Хондробласты — небольшие уплощенные клетки. Они способны к пролиферации (в отличие от зрелых фибробластов) и синтезу компонентов межклеточного вещества хряща.
хондробласты представляют собой камбий хряща, причем камбий вынесенного типа т. е. находящийся вне хрящевой ткани.
Предшественниками хондробластов являются стволовые клетки соединительной ткани и прехондробласты.

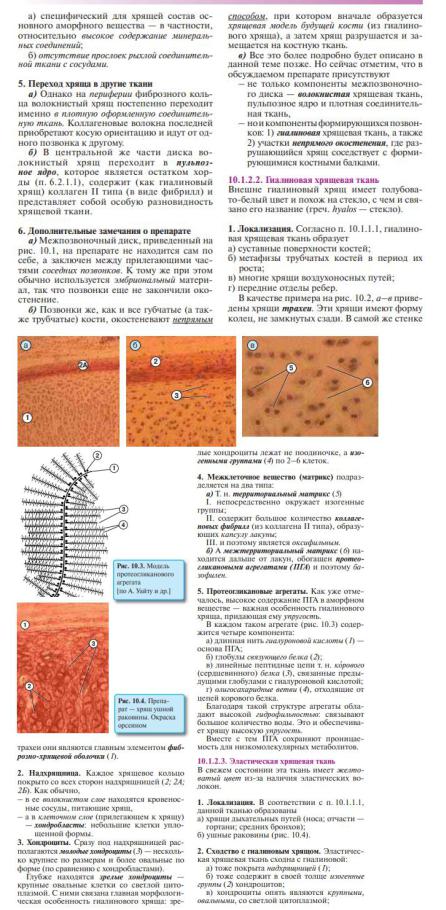

3.Особенности строения различных видов хрящевых тканей, их локализация. Возрастные изменения, минерализация хряща как защитная реакция организма.
Первый пункт во 2 вопросе есть все.
2 пункт: Стадия возрастных изменений хряща. Возрастные изменения в наи-
большей степени затрагивают гиалиновый хрящ и проявляются в его минерализации. При этом часто внутри хряща, где нет кровеносных сосудов, может нарушаться его питание. Часть хрящевых клеток подвергается трансформации в гипертрофированные (пузырчатые) хондроциты, которые резко набухают и вакуолизируются. Эти клетки продуцируют вещества, связывающие кальций: аггрегаты протеогликанов и пропептид коллагена II типа. Кроме того, такие хондроциты секретируют матриксные пузырьки, аналогичные таковым у остеобластов (см. ниже). Матриксные пузырьки участвуют в обызвествлении межклеточного вещества хряща. В результате межклеточное вещество хряща минерализуется, хондроциты разрушаются. В дальнейшем минерализованный хрящ разрушается хондрокластами.
Маркво: Возрастные изменения хрящевых тканей (хрящей). По мере старения и в пожилом возрасте: - уменьшается концентрация протеогликанов и связанная с ними гидрофильность (особенно в гиалиновом хряще); - уменьшаются пролиферативные процессы; - может усиливаться гипертрофия с последующей гибелью хрящевых клеток и обызвествление, окостенение матрикса; - дегенеративно измененные клетки и компоненты матрикса резорбируются остеокластами, лакуны заполняются аморфным веществом и коллагеновыми фибриллами, в некоторых местах откладываются соли кальция - происходит «омеление хряща»; в результате хрящ становится непрозрачным, мутным, становится твердым и ломким;
4.Морфофункциональная характеристика клеток хрящевой ткани (остео хондрогенных, хондробластов, хондроцитов).
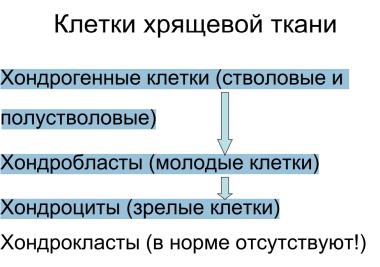
1)Хондрогенные клетки (прехондробласты)
1.Рекрутируются из мезенхимы
2.Дифференцируются в направлении хрящевых клеток под влиянием:
• низкой концентрации О2
• гормонов - тироксина, тестостерона и соматотропина
3.Локализуются в надхрящнице.
2) Хондробласты
•Небольшие уплощённые клетки, способные к
– пролиферации (в отличие от зрелых фибробластов) и
– синтезу компонентов межклеточного вещества хряща.
•Развиваются из хондрогенных клеток
•Выделяют компоненты межклеточного вещества, "замуровывают" себя в нём и превращаются в хондроциты.
3)Хондроциты: Главный тип клеток хряща.
•Они имеют больший (по сравнению с хондробластами) размер и овальную форму.
•Лежат в особых полостях межклеточного вещества (лакунах) и часто (хотя не всегда) образуют изогенные группы (из 2-7 клеток), происходящие из одной клетки.
•некоторые хондроциты сохраняют способность к делению,
•другие активно синтезируют компоненты
межклеточного вещества. Поверхность клетки неровная, с многочисленными короткими отростками.Цистерны гранулярной эндоплазматической сети расширены. Хондроцит содержит много гликогена и липидов
5. Морфобиохимическая характеристика межклеточного вещества в различных
видах хряща.
Межклеточное вещество хрящевых тканей
•Волокна: много коллагеновых фибрилл или (в волокнистом хряще) волокон, а в эластическом хряще - ещё и эластических волокон.
•Основное аморфное вещество содержит: воду (70-80 %), минеральные вещества (4- 7
%),органический компонент (10-15 %), представленный ГАГ, протеогликановыми агрегатами и гликопротеинами.
Коллагены:
• Тип II, образующий коллагеновые волокна,
составляет до 40% сухого веса хряща.
• Тип IX сшивает коллагеновые волокна. Его содержание в хряще в пять раз меньше, чем коллагена типа II.
-Цепь этого коллагена ковалентно связывает хондроитинсульфат.
• Тип VI найден в матриксе гиалинового и эластического хряща, а также в n. pulposus
межпозвонкового диска.
• Тип X — редкая форма коллагена, с ним связывают способность некоторых хрящей к обызвествлению.
Протеогликаны.
• Коллагеновые волокна погружены в макромолекулярные агрегаты протеогликанов — гигантских молекул,
секретируемых хондроцитами.
•Главная функция протеогликанов — связывание воды в хрящевом матриксе и обеспечение диффузии.
•Основа протеогликана — гиалуроновая кислота. От неё в разные стороны отходят полипептидные цепи т.н.
центрального белка. Длинные цепи центрального белка во множестве связывают боковые полисахаридные цепи
(гликозаминогликаны). К глобулярному концу центрального белка присоединены короткие молекулы
олигосахаридов, а к противоположному концу белка — хондроитинсульфаты. По всей длине центрального белка к нему прикреплены молекулы кератансульфата и олигосахаридов.
Хондронектин
•Контролирует консистенцию матрикса, важен для развития хряща и поддержания его структуры.
•Молекула хондронектина имеет участки связывания коллагена типа II, протеогликанов и рецепторов хондронектина в плазмолемме хондроцитов.
•Таким образом, функции хондронектина аналогичны фибронектину и ламинину. Если фибронектин связывает клетки с коллагеном типа I, а ламинин — эпителиальные клетки с коллагеном типа IV, то хондронектин специфичен в отношении хондроцитов и коллагена типа II.
6. Определение понятий «хрящевая ткань» и «хрящ как орган». Общий план
строения хрящевых тканей и хряща.
Хрящевая ткань- Хрящевая ткань — это разновидность опорно-трофических тканей, состоящая из хрящевых клеток и плотного межклеточного вещества (матрикса). Хрящевая ткань выполняет в основном механическую функцию, покрывая суставные поверхности, повышает устойчивость к износу, осуществляет амортизацию и перераспределение сил сжатия и растяжения, а также формирует оболочки воздухоносных путей и наружного уха.
Хрящ как орган- включает функционально ведущую и количественно преобладающую хрящевую ткань, которая образует два нерезко разграниченные слоя (зоны), а также покрывающую его снаружи соединительнотканную оболочку
– надхрящницу.
Зона молодого хряща - сравнительно тонкая, расположена под надхрящницей и состоит из уплощенных хондроцитов, которые лежат поодиночке параллельно поверхности хряща и окружены гомогенным оксифильным матриксом.
Зона зрелого хряща располагается глубже предыдущей и представлена округлыми хондроцитами, собранными в изогенные группы и окруженными

преимущественно базофильным матриксом, который разделяется на территориальный и интертерриториальный.
ОБЩИЙ ПЛАН СТРОЕНИЯ И ТД – В ПЕРВЫХ ВОПРОСАХ!
7. Надхрящница: строение, функции. Строение суставного хряща.
Надхрящница - соединительнотканная оболочка хряща (за исключением хряща суставных поверхностей костей).
Двуслойная: внешний, более плотный слой переходит без резких границ в окружающую соединит.ткань,
внутренний (хондрогенный) — содержит клетки, способные превращаться в хондробласты, обеспечивающие рост хряща.
надхрящница обильно иннервирована и васкуляризирована, из её кровеносных сосудов питат. вещества проникают в хрящ путём диффузии.
Функции надхрящницы: 1) трофическая - надхрящница обеспечивает питание хряща, которое происходит диффузно из ее сосудов, прилежащих к поверхности хрящевой ткани. 2) регенераторная - надхрящница содержит камбиальные элементы (прехондробласты), которые при соответствующей активации способны превращаться в хондробласты - синтетически активные клетки, продуцирующие хрящевой матрикс и обеспечивающие регенерацию хряща; 3) механическая, опорная - надхрящница обеспечивает механическую связь хряща с другими структурами, прикрепляющихся к нему.
Суставной хрящ: Его структура складывается из основных клеток – хондроцитов – и межклеточного матрикса, складывающегося в основном из белка коллагена и гликозаминогликанов (гиалуроновой кислоты хондроитинсульфата и кератансульфата), связанных между собой.
8. Регенерация и трансплантация хрящевой ткани (хряща).
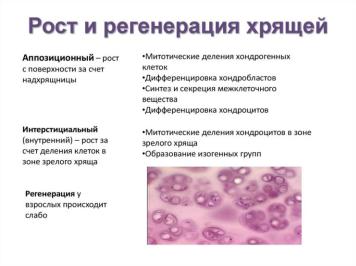
*** Трансплантация хрящевых клеток представляет собой медицинскую процедуру для лечения незначительного повреждения хряща. При трансплантации хрящевой ткани эндогенные хрящевые клетки сначала размножаются с помощью питательного раствора, а затем вводятся в поврежденный суставной хрящ.
9. Костные ткани: классификация, общий принцип организации костных тканей.

Различают две разновидности костных тканей:
1)ретикулофиброзную (грубоволокнистую);
2)пластинчатую (параллельно волокнистую).
В ретикулофиброзной костной ткани пучки коллагеновых волокон толстые, извилистые и располагаются неупорядочено. В минерализованном межклеточном веществе в лакунах беспорядочно располагаются остеоциты.
Пластинчатая костная ткань состоит из костных пластинок, в которых коллагеновые волокна или их пучки располагаются параллельно в каждой пластинке, но под прямым углом к ходу волокон в соседних пластинках. Между пластинками в лакунах располагаются остеоциты, тогда как их отростки проходят в канальцах через пластинки.
В организме человека костная ткань представлена почти исключительно пластинчатой формой. Ретикулофиброзная костная ткань встречается только как этап развития некоторых костей (теменных, лобных). У взрослых людей они находятся в области прикрепления сухожилий к костям, а также на месте окостеневших швов черепа (стреловидный шов чешуи лобной кости).
10. Определение понятий «костная ткань» и «кость как орган». Общий план
строения костной ткани и кости.
Костная ткань – разновидность соединительной ткани, состоящей из клеток и плотного межклеточного вещества и образующей внутренний скелет большинства позвоночных животных.
Кость как орган состоит из следующих элементов:
костная ткань;
надкостница;
костный мозг (красный, желтый);
сосуды и нервы.
Надкостница (периост)окружает по периферии костную ткань (за исключением суставных поверхностей) и имеет строение сходное с надхрящницей. В надкостнице выделяют наружный фиброзный и внутренний клеточный или камбиальный слои. Во внутреннем слое содержатся остеобласты и остеокласты. В надкостнице локализуются выраженная сосудистая сеть, из которой мелкие сосуды через прободающие каналы проникают в костную ткань. Красный костный мозг рассматривается как самостоятельный орган и относится к органам кроветворения и иммуногенеза.
Костная ткань в сформированных костях представлена только пластинчатой формой, однако в разных костях, в разном участке одной кости она имеет разное строение. В плоских костях и эпифизах трубчатых костей костные пластинки образуют перекладины(трабекулы), составляющие губчатое вещество кости. В диафизах трубчатых костей пластинки прилежат друг к другу и образуют компактное вещество. Однако и в компактном веществе одни пластинки образуют остеоны, другие пластинки являются общими.
11.Строение плоских и трубчатых костей. Надкостница: строение, значение.
Способы соединений костей.
Гистологическое строение трубчатой кости как органа.
Трубчатая кость как орган построена из пластинчатой костной ткани (кроме бугорков). Надкостница покрывает тело или диафиз трубчатой кости, а суставные
поверхности эпифизов покрыты суставным хрящом – разновидностью гиалинового хряща. Надкостница связывает кость с окружающими тканями и принимает участие в ее трофике, развитии, росте и регенерации.
Компактное вещество, образующее диафиз кости, состоит из костных пластинок, толщина которых колеблется от 4 до 12-15 мкм. Костные пластинки располагаются в
определенном |
порядке, |
образуя |
сложные |
образования |
– гаверсовы |
системы или остеоны. Остеоны являются |
структурными |
единицами |
компактного |
||
вещества трубчатой кости (рис. 41). Они представляют собой цилиндрические образования, состоящие из костных пластинок, как бы вставленных друг в друга. В костных пластинках и между ними располагаются тела костных клеток и их отростки, замурованные в костном межклеточном веществе. Каждый остеон отграничен от соседних остеонов так называемой спайной линией, образованной основным веществом, цементирующим их. В центральном канале остеона проходят кровеносные сосуды с сопровождающей их соединительной тканью и остеогенными клетками.
В диафизе различают три слоя: наружный слой общих пластинок, средний, образованный концентрически напластованными вокруг сосудов костными пластинками
– остеонами и называемый остеонным слоем (рис. 41), и внутренний слой общих пластинок. Наружные общие или генеральные пластинки не образуют полных колец вокруг диафиза кости, перекрываются на поверхности следующими слоями пластинок. Внутренние общие пластинки хорошо развиты только там, где компактное вещество кости непосредственно граничит с костномозговой полостью. В местах, где компактное вещество переходит в губчатое, его внутренние общие пластинки продолжаются в пластинки перекладин губчатого вещества.
В наружных общих пластинках залегают прободающие (фолькмановы) каналы, по которым из надкостницы внутрь кости входят сосуды. Со стороны надкостницы в кость под разными углами проникают коллагеновые волокна. Эти волокна получили название прободающих (шарпеевых) волокон. Чаще всего они разветвляются только в наружном слое общих пластинок, но могут проникать и в средний остеонный слой, но никогда не входят в пластинки остеонов.
В среднем слое костные пластинки располагаются главным образом в остеонах,
формируя остеонные пластинки, а также вставочные пластинки, лежащие между остеонами. Толщина и длина костных пластинок колеблются от нескольких десятков до сотен микрометров. В костных пластинках располагаются коллагеновые фибриллы, впаянные в обызвествленный матрикс. Фибриллы имеют разное направление, но преимущественно они ориентированы параллельно длинной оси остеона.
Сосуды, расположенные в каналах остеонов, сообщаются друг с другом и с сосудами костного мозга и надкостницы. Большую часть диафиза составляет компактное вещество трубчатых костей. На внутренней поверхности диафиза, граничащей с костномозговой полостью, пластинчатая костная ткань образует костные перекладины губчатого вещества кости. Полость диафиза трубчатых костей заполнена костным мозгом (красным и желтым).
Эндост – оболочка, покрывающая |
кость |
со стороны костномозговой полости, |
||||||
толщиной |
более |
1-2 |
мкм, |
но |
меньше, |
чем |
у |
периоста. |
В эндосте различают осмофильную линию на наружном крае минерализованного вещества кости; остеоидный слой, состоящий из аморфного вещества, коллагеновых фибрилл и остеобластов, кровеносных капилляров и нервных окончаний, слой чешуйчатых клеток, нечетко отделяющих эндост от элементов костного мозга. Между эндостом и периостом существует определенная микроциркуляция жидкости и минеральных веществ благодаря лакунарно-канальциевой системе костной ткани.
*** Плоские кости образованы двумя тонкими пластинами компактного вещества, между которыми располагается губчатое вещество, содержащее красный (кроветворный)

костный |
мозг, |
отвечающий |
за |
образование |
эритроцитов. |
Надкостница и питание костей 1. Надкостница (периост). Как только что было сказано, в надкостнице содержатся остеобласты и остеокласты. Кроме них, в надкостнице имеются остеогенные клетки, способные (например, при переломах) дифференцироваться в хондробласты (при низком содержании кислорода в среде) или остеобласты (при высоком содержании кислорода). Другая особенность надкостницы заключается в том, что от ее сосудов отходят многочисленные ветви, идущие через прободающие каналы внутрь кости. 2. Питание кости. Наличие сосудов — принципиальное отличие подавляющего большинства костей от хрящей. Сосуды необходимы тогда, когда высокая плотность костной ткани при значительной ее толщине делает диффузию в ней питательных веществ практически невозможной. Как уже упоминалось, из периваскулярных пространств (вокруг кровеносных капилляров) питательные вещества распространяются через костные канальцы, содержащие отростки остеоцитов. Рассмотренные
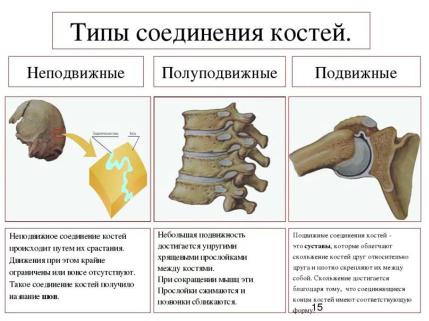
выше компоненты формируют два вида костных тканей: грубоволокнистую (ретикулофиброзную) и пластинчатую (тонковолокнистую).
Способы соединения костей:
12.Состав и особенности строения межклеточного вещества (матрикса) костных
тканей.
Костный матрикс составляет примерно половину сухого веса кости и состоит из неорганических веществ (50 %), органических веществ (25 %) и воды (25 %). Среди неорганических веществ преобладают соединения двух химических элементов
— кальция и фосфора. Основной неорганический компонент матрикса кости — гидроксиапатит Са10(РО4)6(ОН)2. Его удлиненной формы кристаллы (40 х 1,5 х 3 нм) при помощи белка остеонектина прикрепляются к молекулам коллагена вдоль длины через каждые 60—70 нм. Кроме того, костный матрикс в значительной концентрации содержит цитраты и карбонаты. Ионы и молекулы воды образуют гидратированную оболочку вокруг каждого кристалла гидроксиапатита. Возможно, это облегчает обмен ионами кальция между кристаллами и жидкостями внутренней среды организма.
В кости обнаружено до 30 химических элементов, в том числе медь, фтор, магний, калий, натрий, марганец, цинк, барий, стронций и др. Все они играют важную роль в жизнедеятельности организма.
Органический компонент костного матрикса образован коллагеном I и V типов (до 90 % всех органических веществ кости), неколлагеновыми белками (остеонектин, остеокальцин, остеопонтин, протеогликаны и др.) и гликозаминогликанами. В период закладки первичной кости фибриллы коллагена имеют случайную ориентацию, но в зрелой пластинчатой кости они ориентированы параллельно. Протеогликаны в костном матриксе образуют более короткую сердцевину, чем в хряще, их боковые цепи также короче. В состав гликозамингликанов входят в большом количестве хондроитинсульфат и кератансульфат. Специфические неколлагеновые белки костной ткани, такие как остеокалъцин и остеопонтин, обеспечивают связывание костных клеток с компонентами матрикса.

13. Морфофункциональная характеристика клеток костной ткани.

14.Эмбриональный остеогенез: развитие кости из мезенхимы (прямой
остеогенез) и развитие кости на месте хряща (непрямой остеогенез).
Гистогенез костных тканей
У эмбриона костная ткань развивается из мезенхимы двумя способами.
1.Непосредственно из мезенхимы (прямой остеогенез).-костная ткань
2.На месте ранее заложенного хряща (непрямой остеогенез).-костная ткань
Прямой остеогенез – характерен для развития грубоволокнистой костной ткани(фиброрутикулярная). Наблюдается очень рано, уже в первый месяц эмбриогенеза. Включает следующие основные стадии:
Первая стадия – образование скелетогенного островка. Происходит путем скопления активно размножающихся клеток мезенхимы в участке развития будущей кости.
Вторая стадия (остеоидная) – образование остеоида и оссеомукоида (органического компонента аморфного вещества костной ткани) характеризуется дифференцировкой клеток островка. Они прекращают

делиться и дифференцируются в остеобласты, вырабатывающие органический матрикс (остеоид)
Третья стадия – кальцификация (импрегнация солями) межклеточного вещества. Обызвествление остеоида обеспечивается остеобластами путем отложения кристаллов гидроксиапатита вдоль фибрилл коллагена. Замуровываясь в обызвествленном межклеточном веществе остеобласты превращаются в остеоциты. Образуется ретикулофиброзная костная ткань.
Четвертая стадия – развитие пластинчатой костной ткани. Ретикулофиброзная костная ткань заменяется вокруг врастающих в кость сосудов пластинчатой костной тканью.
Непрямой остеогенез – характерен для развития подавляющего большинства костей скелета человека (длинных и коротких трубчатых, костей таза, основания черепа, позвонков).
Начинается на 2 месяце эмбрионального развития и включает следующие стадии:
1. Закладка гиалиновой хрящевой модели будущей кости из мезенхимы. Происходит из мезенхимы в соответствии с закономерностями гистогенеза хряща. Сформированная модель по форме сходна с будущей костью, но не имеет диафизарной полости.
2. Окостенения в области диафиза трубчатой кости.
Происходит несколькими путями:
Перихондральное окостенение (в надхрящнице идет образование костной манжетки). Оно начинается в середине диафиза хрящевой модели с дифференцировки в надхрящнице остеобластов. Клетки приступают к продукции костного межклеточного вещества. Образовавшаяся манжетка нарушает питание хряща.
Образуется первичный центр окостенения, представленный вначале ретикулофиброзной костной тканью. В дальнейшем она подвергается перестройке: грубоволокнистая заменяется -пластинчатой костной тканью.
Эндохондральное окостенения в диафизарной части хрящевого зачатка происходят дистрофические изменения клеток хряща. В результате проникновения внутрь хрящевой модели будущей кости остеогенных клеток происходит окостенение. Клетки дифференцируются в остеобласты, которые образуют кость внутриразрушающегося хряща. Разрушение эндохондральной кости в центральной части диафиза приводит к образованию костномозговой полости.
3.Окостенение в области эпифизов трубчатой кости.
Образование эндохондральной кости в эпифизах отмечается вскоре после рождения, когда в верхних, а затем в нижних эпифизах возникают вторичные точки окостенения.
Вторичные центры окостенения (ретикуло-фиброзная костная ткань – пластинчатая костная ткань) образуются в результате процесса, сходного с ранее происходившем в диафизе.

В дегенеративно измененный и обызвествленный эпифизарный хрящ врастают кровеносные сосуды, в окружении которых находятся остеогенные клетки. В итоге в эпифизах формируется ретикулофиброзная ткань, в дальнейшем замещаемая пластинками губчатой кости.
4. Метафизарная (эпифизарная) хрящевая пластинка – сохранившийся хрящ в промежуточной области между диафизом и эпифизом растущей трубчатой кости. Она формируется в результате разрастания навстречу дру другу эндохондральной кости из эпифиза и диафиза. Это пластинка роста, образованная гиалиновой хрящевой тканью, обеспечивающая рост кости в длину. Ее строение характеризуется зональностью. Клетки располагаются в виде четырех зон.
1.Неизмененного хряща – резервная зона покоящегося хряща.
2.Хрящевых колонок – зона размножения.
3.Пузырчатого хряща – зона гипертрофии клеток.
4.Обызвествленного хряща – зона кальцификации, обызвествления хряща.
15. Регенерация костных тканей. Факторы, оказывающие влияние на строение костных тканей. Гормональная регуляция метаболизма кости. Перестройка кости в постнатальном периоде развития. Возрастные изменения


Регенерация костной ткани — это биологический процесс, заключающийся в
образовании новой костной ткани, ее перестройке или восстановлении после повреждения. Выделяют физиологическую и репаративную регенерацию.
Возрастные изменения: в пожилом и старческом возрастах в губчатом веществе наблюдается уменьшение числа и истончение костных перекладин (балок), становится тоньше компактное вещество в диафизах трубчатых костей. Прочность кости на изгиб у людей 70-80 лет уменьшается более, чем в 2 раза по сравнению с прочностью кости у людей 30-40 лет.

1. Общая характеристика и классификация соединительных тканей, гистогенез (источники развития).
Соединительная ткань очень распространена в организме: в среднем она составляет около 50% массы тела. Из соединительной ткани построены скелет, кожа, хрящи, сухожилия и связки, строма органов. Соединительную ткань подразделяют на 1)собственно соединительную, 2)хрящевую и 3)костную. Собственно соединительная ткань, в свою очередь, делится на волокнистую и соединительные ткани со специальными свойствами( ретикулярная, жировая, пигментная и слизистая ткани).
Соединительная ткань подразделяется на:
собственно соединительную ткань,
скелетную ткани — костную и хрящевую,
соединительную ткани со специфическими свойствами — жировую, слизистую, пигментную, ретикулярную.
Волокнистая соединительная ткань в зависимости от содержания волокнистых структур является рыхлой и плотной. 1)Рыхлая содержит сравнительно больше клеток и аморфного вещества, а 2)плотная богаче волокнистые структуры. Плотную соединительную ткань в зависимости от расположения волокнистых структур разделяют на оформленную и неоформленную: в оформленной волокна расположены параллельно, а в неоформленные идут в разных направлениях, образуя сетку.
Рыхлая волокнистая соединительная ткань. Она присутствует почти во всех внутренних органах, образует их оболочки, заполняет промежутки между органами, подстилающей эпителий, сопровождает сосуды и нервы. Она выполняет все функции, присущие тканям внутренней среды, а именно: трофическую, защитную, опорно-механическую.Кроме того, рыхлая соединительная ткань выполняет также заместительную функцию (в случае повреждения замещает, заполняет собой дефекты в органах).
Соединительные ткани выполняют четыре основные функции:
1 опорно-механическая- образует строму органов (скелет органов)-ОПОРНО-ДВИГАТ АППАРАТ;
2 трофическая - питает органы, в частности кровь;
3 защитная функция - образуют антитела;
4 репаративная функция - восстанавливает повреждённые ткани (рубцы).
Хрящевая ткань
|
МЕЖКЛЕТОЧНОЕ ВЕЩЕСТВО |
|
||
Тип хряща |
|
|
Локализация |
|
|
Волокна |
Основное вещество |
|
|
|
|
|
|
|
|
коллагеновые |
гликозаминогликаны |
трахея и бронхи, |
|
гиалиновый хрящ |
волокна (коллаген |
|||
|
суставные |
|||
|
II, VI, IX, X, XI типов) |
и протеогликаны |
||
|
поверхности, гортань, |
|||
|
|
|||
|
|
|
||
|
|
|
|
|
|
|
|
|
соединения ребер с |
|
|
|
|
грудиной |
|
|
|
|
|
|
|
эластические и |
|
ушная раковина, |
|
эластический |
|
рожковидные и |
|
|
коллагеновые |
|
||
|
хрящ |
|
клиновидные хрящи |
|
|
волокна |
|
||
|
|
|
гортани, хрящи носа |
|
|
|
|
|
|
|
|
|
|
|
|
|
параллельные |
|
места перехода |
|
|
пучки |
|
|
|
|
|
сухожилий и связок в |
|
|
|
коллагеновых |
|
|
|
|
|
гиалиновый хрящ, в |
|
|
|
волокон; |
|
|
|
|
|
межпозвоночных |
|
|
|
содержание |
|
|
|
|
|
дисках, полу- |
|
|
|
волокон больше, |
|
|
|
волокнистый |
|
подвижные |
|
|
чем в др. видах |
|
||
|
хрящ |
|
сочленения, симфиз |
|
|
хряща |
|
||
|
|
|
|
|
|
|
|
|
|
|
|
в межпозвоночном диске: снаружи располагается фиброзное кольцо - |
||
|
|
содержит преимущественно волокна, имеющие циркулярный ход; а |
||
|
|
внутри имеется студенистое ядро - состоит из гликозаминогликанов и |
||
|
|
протеогликанов и плавающих в них хрящевых клеток |
||
|
|
|
|
|
Волокнистая хрящевая ткань |
|
|
||
Межклеточное вещество. Главная особенность волокнистого хряща (по сравнению с прочими видами хрящевых тканей) — это наличие большого количества толстых коллагеновых волокон. Волокна построены из коллагена I типа и лежат параллельно друг другу (по окружностям фиброзного кольца). Но в межклеточном веществе они почти неразличимы, хотя и придают ему оксифилию. А межпозвоночному диску в целом волокна сообщают способность противостоять большим напряжениям.
Гиалиновая хрящевая ткань
Межклеточное вещество (матрикс) подразделяется на два типа:
а) Т. н. территориальный матрикс (5)
I. непосредственно окружает изогенные группы;
II. содержит большое количество коллагеновых фибрилл (из коллагена II типа), образующих капсулу лакуны;
III. и поэтому является оксифильным.
б) А межтерриториальный матрикс (6) находится дальше от лакун, обогащен протеогликановыми агрегатами (ПГА) и поэтому базофилен
Источником развития соединительных тканей является мезенхима. Это один из эмбриональных зачатков, представляющий собой разрыхленную часть среднего зародышевого листка. Клеточные элементы мезенхимы образуются в процессе дифференцировки дерматома, склеротома, висцерального и париетального листков спланхнотома.
2.Классификация собственно соединительных тканей. Их морфофункциональная характеристика.
В предыдущем вопросе.
3.Клеточный состав волокнистых соединительных тканей. Понятие о диффероне, Типы клеток (клеточные популяции) рыхлой волокнистой соединительной ткани:
Типы клеток (клеточные популяции) рыхлой волокнистой соединительной ткани:
фибробласты
макрофаги (гистиоциты)
тканевые базофилы (тучные клетки)
плазмоциты
жировые клетки (адипоциты или липоциты)
пигментные клетки
адвентициальные клетки
перициты
клетки крови — лейкоциты (лимфоциты, нейтрофилы)
Дифферон – это гистогенетический ряд родственных клеток, составляющих преемственную линию дифференцировки от наименее зрелых (стволовых) до высокоспециализированных (функционирующих) клеток(совокупность клеточных форм от более молодых-стволовых к зрелым клеткам)
В рыхлой соединительной ткани различают клетки:
фибробласты,
гистиоциты (макрофаги),
плазмоциты,
тканевые базофилы (тучные клетки, лаброциты),
адвентициальные клетки,
перициты,
адипоциты(жир.клетки)
пигментоциты
лейкоциты,
4.Клеточный состав собственно соединительных тканей. Макрофаги, их происхождение, виды, строение, роль в защитных реакциях организма. Понятие о системе мононуклеарных фагоцитов.
Основными клетками соединительной ткани являются
фибробласты (семейство фибриллообразующих клеток),
макрофаги (семейство)-гистиоциты,

тучные клетки(тканевые базофилы), адвентициальные клетки,
плазматические клетки, перициты,
жировые клетки(адипоциты), а также лейкоциты(лиимфоциты и нейтрофилы),
мигрирующие из крови; иногда пигментные клетки.
Макрофаги: Размер(15-80 мкм) и форма(неправильная/плавающая) макрофагов варьируют в зависимости от их функционального состояния. Обычно макрофаги имеют 1 ядро. Ядра макрофагов небольшого размера, округлые, бобовидные или неправильной формы. В них содержатся крупные глыбки хроматина. Цитоплазма базофильна, богата лизосомами, фагосомами и пиноцитозными пузырьками, содержит умеренное количество митохондрий, гранулярную эндоплазматическую сеть, аппарат Гольджи, включения гликогена, липидов и др.
Макрофаги осуществляют первоначальную защитную реакцию на ранней стадии ответа на инфекцию, до вступления в действие специфических механизмов иммунитета, зависимых от Т- и В-клеток.
Система мононуклеарных фагоцитов(общее происхождение, строение и функции).

5. Клеточный состав собственно соединительных тканей. Тучные клетки, их строение, значение.
Форма тучных клеток разнообразна. Клетки могут быть неправильной формы, овальными. Иногда эти клетки имеют короткие широкие отростки, что обусловлено способностью их к амебоидным движениям. Ядра клеток сравнительно невелики, обычно округлой или овальной формы с плотно расположенным хроматином. В цитоплазме имеются многочисленные гранулы. Величина, состав и количество гранул варьируют. Эффект метахромазии-поэтому тучные.

6.Клеточный состав собственно соединительных тканей. Плазматические клетки, их происхождение, строение, значение.
Плазматические клетки. Это короткоживущие клетки, развивающиеся из В-лимфоцитов. Они имеют округлую форму, диаметр 10-12 мкм. Округлое ядро содержит плотный хроматин, расположенный по радиусам, поэтому ядро имеет вид "колеса со спицами".
Околоядерный участок клетки содержит развитый комплекс Гольджи, центриоли и окрашивается менее базофильно
Плазматические клетки участвуют в гуморальном иммунном ответе, вырабатывая антитела.
7. Клеточный состав собственно соединительных тканей. Адвентициальные клетки, их происхождение, строение и функциональная характеристика.
Адвентициальные клетки — малодифференцированные клетки фибробластического ряда, сопровождающие кровеносные сосуды. Являются камбиальными полипотентными предшественниками фибробластов, остеобластов и адипоцитов.
Функции: -взаимодействие с молекулами коллагена, сборка коллагеновых волокон - опосредование связи клеток с элементами межклеточного вещества (фибронектином, ламинином, коллагеном) -участие в транспорте электролитов и воды путем связывания с водой - связывание, накапливание и выделение факторов роста.
8. Пигментные клетки, их происхождение, строение, функция
Пигментные клетки человека имеют нейральное происхождение и являются потомками клеток, выселившихся в эмбриональном периоде из нервного гребня. Цитоплазма этих клеток содержит пигменты меланины. Цвет пигментов варьирует от коричнево-черного до желто-коричневого.

Пигментные клетки имеют отростчатую форму и подразделяются на два вида - меланоциты, которые вырабатывают пигмент, и меланофоры, способные лишь накапливать его в цитоплазме.Пигментные клетки входят в состав рыхлой волокнистой соединительной ткани, хотя у человека и других млекопитающих они встречаются в ней сравнительно редко.
Синтезируемый пигмент обусловливает окраску кожных покровов, их производных (волос, перьев), внутр. выстилок тела и глаз. П.к. участвуют в терморегуляции и защите организма от излишнего УФ-излучения.
9. Клеточный состав собственно соединительных тканей. Адипоциты белой и бурой жировой ткани, их происхождение, строение и значение.
Жировые ткани (белая и бурая): состоят лишь из жировых клеток (адипоцитов, или липоцитов). Адипоциты этих двух тканей различаются по целому ряду признаков, в т. ч. по содержанию митохондрий: в клетках бурой жировой ткани их очень много, чем и обусловлен ее бурый цвет. Ткани образуют жировые скопления в определенных местах. Например, подкожная жировая клетчатка всегда образована белой жировой тканью.
Белая жировая ткань состоит из адипоцитов (липоцитов), содержащих одну крупную каплю жира. Липоциты имеют округлую форму, в центре крупная капля жира, а вокруг узкий ободок цитоплазмы, содержащий митохондрии, комплекс Гольджи, ЭПС и палочковидное ядро.
Бурая жировая ткань. Ядро адипоцита бурой жировой ткани находится или в центре адипоцита, или на некотором расстоянии от центра, но не на периферии адипоцита. Цитоплазма содержит множественные жировые капли различных размеров
Жировые клетки — адипоциты, — развиваются из адвентициальных клеток. Это крупные шаровидные клетки диаметром 30-50 мкм. В цитоплазме адипоцитов накапливаются липидные включения в виде мелких капель, которые позднее сливаются в одну большую каплю. Ядро при этом оттесняется на периферию, и цитоплазма составляет лишь узкий ободок.
Ф-ии: трофическая и запас воды в организме.
10.Состав межклеточного вещества собственно соединительных тканей. Морфологическая и гистохимическая характеристика основного (аморфного) вещества.
Межклеточное вещество собственно соединительной ткани состоит из основного вещества и волокон.
Основное (аморфное) вещество Это твердые тела, которые не имеют строгого порядка в расположении частиц (атомов, молекул, ионов) и не образуют кристаллической решетки. Аморфное вещество обеспечивает транспорт веществ из крови клеткам и обратно.
Волокнистый компонент межклеточного вещества соединительной ткани представлен тремя типами волокон:
коллагеновые
эластические
ретикулярные
Коллагеновые волокна – прочные, плохо растяжимые, при помещении в воду набухают, при нахождении в кислотах и щелочах увеличиваются в объеме и укорачиваются. Состоят из фибриллярного белка коллагена.
Эластические волокна – более тонкие (1-2 мкм), хорошо растяжимые, но непрочные на разрыв, устойчивы к кислотам и щелочам, при погружении в воду не набухают. В рыхлой волокнистой соединительной ткани эластические волокна широко анастомозируют друг с другом. Основой эластических волокон являются два белка – эластин и фибриллин.
Ретикулярные волокна – относятся к типу коллагеновых. Они представляют собой начальную форму образования коллагеновых волокон в эмбриогенезе и при регенерации. В их состав входят коллаген III типа и много углеводов. Они образуют трехмерную сеть – ретикулум, что и обусловило их название. Ретикулярные волокна тоньше коллагеновых (диаметр 0,5-2 мкм), имеют слабо выраженную поперечную исчерченность, устойчивы к действию слабых кислот и щелочей.
11.Строение, химический состав, значение коллагеновых, эластических волокон. Ретикулярные волокна.
Коллагеновые волокна – прочные, плохо растяжимые, при помещении в воду набухают, при нахождении в кислотах и щелочах увеличиваются в объеме и укорачиваются. Состоят из фибриллярного белка коллагена.
Типы коллагена.
коллаген I типа содержится в рыхлой соединительной ткани различных органов, а также в других видах соединительной ткани кожи, сухожилий, костей;
–коллаген II типа — в двух видах хрящевой ткани;
–коллаген III типа — в ветвящихся ретикулярных волокнах (разновидности коллагеновых), в крупных кровеносных сосудах;
–коллагены IV и V типов — в базальных мембранах (и т. д.)
Эластические волокна – более тонкие (1-2 мкм), хорошо растяжимые, но непрочные на разрыв, устойчивы к кислотам и щелочам, при погружении в воду не набухают. В рыхлой волокнистой соединительной ткани эластические волокна широко анастомозируют друг с другом. Основой эластических волокон являются два белка – эластин и фибриллин.
Ретикулярные волокна – относятся к типу коллагеновых. Они представляют собой начальную форму образования коллагеновых волокон в эмбриогенезе и при регенерации. В их состав входят коллаген III типа и много углеводов. Они образуют трехмерную сеть – ретикулум, что и обусловило их название. Ретикулярные волокна тоньше коллагеновых (диаметр 0,5-2 мкм), имеют слабо выраженную поперечную исчерченность, устойчивы к действию слабых кислот и щелочей.
12. Участие клеток соединительной ткани в образовании её межклеточного вещества и поддержании его состояния.
Межклеточное в-во состоит из:
Коллагеновые волокна – прочные, плохо растяжимые, при помещении в воду набухают, при нахождении в кислотах и щелочах увеличиваются в объеме и укорачиваются. Состоят из фибриллярного белка коллагена.
Эластические волокна – более тонкие (1-2 мкм), хорошо растяжимые, но непрочные на разрыв, устойчивы к кислотам и щелочам, при погружении в воду не набухают. В рыхлой волокнистой соединительной ткани эластические волокна широко анастомозируют друг с другом. Основой эластических волокон являются два белка – эластин и фибриллин.
Ретикулярные волокна – относятся к типу коллагеновых. Они представляют собой начальную форму образования коллагеновых волокон в эмбриогенезе и при регенерации. В их состав входят

коллаген III типа и много углеводов. Они образуют трехмерную сеть – ретикулум, что и обусловило их название. Ретикулярные волокна тоньше коллагеновых (диаметр 0,5-2 мкм), имеют слабо выраженную поперечную исчерченность, устойчивы к действию слабых кислот и щелочей.
Поддержание состояния межклеточного в-ва:
фиброкласты — клетки, способные поглощать и переваривать межклеточный матрикс; являются зрелыми фибробластами, к делению не способны, способствуют установлению баланса межклеточного матрикса-устранение избыточного образования межклет.в-ва.
***разница:
фибробласты продуцируют коллаген, эластин, протеогликаны, гликопротеины ,
фиброциты поддерживают межклеточное вещество в определенном структурном состоянии
фиброкласты разрушают его при условиях, требующих ремоделирования каркаса волокон.
13.Взаимодействие соединительнотканных клеток в воспалительных и иммунных реакциях.
Защитная функция соединительной ткани проявляется в реакции воспаления, репаративной регенерации, иммунных реакциях. В их реализации участвуют как клетки, межклеточное вещество соединительной ткани, так и клетки крови.
Воспаление — стереотипная защитно-приспособительная реакции на местное повреждение (инфекция, травма, гипоксия и т.д.). Морфологически в развитии воспалительной реакции выделяют несколько частично перекрывающихся фаз (рис. 14.4).
Фаза альтерации характеризуется появлением очага поражения в ткани в результате воздействия неблагоприятного фактора. Компоненты поврежденных тканей выделяют медиаторы воспаления. В частности, тучные клетки выделяют гистамин, гепарин, серотонин, которые увеличивают проницаемость капилляров. Вазоактивные вещества выделяются также макрофагами, базофилами крови, тромбоцитами.
Фаза экссудации проявляется:
1) изменением микроциркуляториого русла в результате активации клеток и выделения активных веществ в первой фазе. Проявляется покраснением и повышением температуры участка воспаления;
2) появлением бесклеточного экссудата в результате выхода жидкой части крови в ткань. Возникает отек ткани, который клинически проявляется припухлостью. В этой фазе отмечается замедление кровотока, гидратация межклеточного вещества соединительной ткани, что обеспечивает выход лейкоцитов из кровотока.
Лейкоцитарная фаза характеризуется появлением клеток в экссудате, в первую очередь нейтрофильных лейкоцитов. Они формируют лейкоцитарный вал, который отделяет очаг поражения от здоровой ткани. В очаге воспаления нейтрофильные лейкоциты фагоцитируют микроорганизмы, при этом сами могут погибнуть, образуя гной. Эти клетки выделяют вещества, которые привлекают в очаг воспаления моноциты крови.
Макрофагическая фаза реализуется макрофагами. Под влиянием цитокинов экзогенных пирогенов (эндотоксины, белок микроорганизмов) макрофаги активируются и фагоцитируют погибшие нейтрофилы, клеточный дендрит, микроорганизмы, формируя второй антимикробный барьер. Сами макрофаги вырабатывают интеролейкин-1 (повышает температуру тела), ряд ферментов, которые разрушают компонентны межклеточного вещества. Макрофаги также выступают в роли антигенпредставляющих клеток и инициируют иммунные реакции.
Фибробластическая фаза связана с привлечением в очаг воспаления фибробластов. Клетки, инфильтрирущие очаг воспаления (макрофаги, лимфоциты и др.), выделяют фибронектин, фактор роста фибробластов, макрофагические факторы стимуляции роста кровеносных сосудов и др., стимулируют синтетическую активность фибробластов, способствуют росту сосудов. В результате восстанавливается поврежденная рыхлая волокнистая соединительная ткань. Вначале она характеризуется высоким содержанием клеточных элементов и кровеносных сосудов — это грануляционная ткань. Впоследствии эта ткань преобразуется в плотную соединительную ткань — рубец.
14.Плотная волокнистая соединительная ткань, ее разновидности, строение и функции. Сухожилие как орган, строение функция волокнистой соединительной ткани.
Плотная волокнистая соединительная ткань образована теми же компонентами, что и рыхлая волокнистая соединительная ткань, отличаясь от нее (1) очень высоким содержанием волокон, формирующих толстые пучки и занимающих основную часть объема ткани, (2) малым количеством основного аморфного вещества в составе межклеточного вещества (3) сравнительно низким содержанием клеточных элементов и (4) преобладанием одного типа клеток - фиброцитов - над остальными.
Главное свойство плотной волокнистой соединительной ткани - очень высокая механическая прочность - обусловлено присутствием мощных пучков коллагеновых волокон. Ориентация этих волокон соответствует направлению действия сил, вызывающих деформацию ткани.
Плотная волокнистая неоформленная соединительная ткань характеризуется неупорядоченным расположением пучков коллагеновых волокон в трех различных плоскостях, которые переплетаются между собою, формируя трехмерную сеть. Последняя обеспечивает прочность ткани при воздействии деформирующих сил любой направленности. Помимо коллагеновых волокон, имеются также и эластические, также формирующие трехмерную сеть. Содержание

основного аморфного вещества невелико, клетки немногочисленны. Среди клеток преобладают фиброциты и фибробласты, но встречаются и другие клеточные элементы. Малодифференцированные элементы сосредоточены в тонких прослойках рыхлой волокнистой ткани, окружающих сосуды. Такая ткань образует глубокий (сетчатый) слой дермы (соединительнотканной части кожи), капсулы различных органов. Ткань, образующая капсулы, отличатся более упорядоченным расположением коллагеновых, чем в сетчатом слое дермы, благодаря чему отчасти напоминает плотную волокнистую оформленную соединительную ткань.
Плотная волокнистая оформленная соединительная ткань содержит толстые пучки коллагеновых волокон, располагающейся параллельно друг другу, которые связаны небольшим количеством основного аморфного вещества. Между ними специальными красителями можно выявить тонкие сети эластических волокон. Содержание клеток невелико; среди них подавляющее большинство составляют фиброциты. Описанное строение имеет ткань, образующая сухожилия, связки, фасции и апоневрозы.
Сухожилия представляют собой удлиненные цилиндрические или уплощенные образования, которые связывают поперечнополосатую соматическую мышцу с костью. Они образованы плотно упакованными параллельными пучками коллагеновых волокон, между которыми располагаются ряды фиброцитов, которые именуют также сухожильными клетками, или тендоцитами. Последние характеризуются удлиненными ядрами, ориентированными вдоль оси сухожилия, и слабо оксифильной цитоплазмой, трудно различимой на уровне светового микроскопа. Периферические участки цитоплазмы образуют уплощенные пластинчатые отростки, охватывающие пучки коллагеновых волокон. На поперечных срезах сухожилия его клетки имеют звездчатую форму; специальными исследованиями показано, что своими отростками они латерально контактируют друг с другом, формируя типичные щелевые соединения, которые связывают клетки электрически и химически. При этом фиброциты образуют единую систему. Так как клеточные отростки посредством интегринов связаны с коллагеновыми волокнами, малейшие изменения нагрузки передаются на клетки и влияют на активность их синтетических процессов, регулируя выработку компонентов межклеточного вещества.
15.Локализация, строение и функции соединительных тканей со специальными свойствами.
К соединительным тканям со специальными свойствами относят ретикулярную, жировую и слизистую. Они характеризуются преобладанием однородных клеток, с которыми обычно связано само название этих разновидностей соединительной ткани.
Ретикулярная ткань является разновидностью соединительной ткани, имеет сетевидное строение и состоит из отростчатых ретикулярных клеток и ретикулярных волокон. Большинство ретикулярных клеток связано с ретикулярными волокнами и стыкуются друг с другом отростками, образуя трехмерную сеть=ретикулум. Ретикулярная ткань образует строму (основу) кроветворных органов и микроокружение для развивающихся в них клеток крови.
Ретикулярные волокна(диаметр 0,5—2 мкм) — продукт синтеза ретикулярных клеток. В группе ретикулярных волокон различают собственно ретикулярные и коллагеновые волокна. Собственно ретикулярные волокна — дефинитивные, окончательные образования, содержащие коллаген III
типа.
Ретикулярные волокна по сравнению с коллагеновыми содержат в высокой концентрации серу, липиды и углеводы. Под электронным микроскопом фибриллы ретикулярных волокон имеют не всегда четко выраженную исчерченность с периодом 64—67 нм. По растяжимости эти волокна занимают промежуточное положение между коллагеновыми и эластическими.
Жировая ткань — это скопления жировых клеток, встречающихся во многих органах.

Жировая ткань более или менее отчетливо делится прослойками рыхлой волокнистой соединительной тканина дольки различных размеров и формы. Жировые клетки внутри долек довольно близко прилегают друг к другу. В узких пространствах между ними располагаются фибробласты, лимфоидные элементы, тканевые базофилы. Между жировыми клетками во всех направлениях ориентированы тонкие коллагеновые волокна. Кровеносные и лимфатические капилляры, располагаясь в прослойках рыхлой волокнистой соединительной ткани между жировыми клетками, тесно охватывают своими петлями группы жировых клеток или дольки жировой ткани.
В жировой ткани происходят активные процессы обмена жирных кислот, углеводов и образование жира из углеводов. При распаде жиров высвобождается большое количество воды и выделяется энергия. Поэтому жировая ткань играет не только роль депо субстратов для синтеза макроэргических соединений, но и косвенно — роль депо воды.
Во время голодания подкожная и околопочечная жировая ткань, а также жировая ткань сальника и брыжейки быстро теряют запасы жира. Капельки липидов внутри клеток измельчаются, и жировые клетки приобретают звездчатую или веретеновидную форму.
Слизистая ткань в норме встречается только у зародыша. Классическим объектом для ее изучения является пример: пупочный канатик плода.
Клеточные элементы здесь представлены гетерогенной группой клеток, дифференцирующихся из мезенхимных клеток на протяжении эмбрионального периода. Среди клеток слизистой ткани выделяют: фибробласты, миофибробласты, гладкие мышечные клетки.
Слизистая соединительная ткань пупочного канатика синтезирует коллаген IV типа, характерный для базальных мембран. Между клетками этой ткани в первой половине беременности в большом количестве обнаруживается гиалуроновая кислота, что обусловливает желеобразную консистенцию основного вещества. Фибробласты студенистой соединительной ткани слабо синтезируют фибриллярные белки. Лишь на поздних стадиях развития зародыша в студенистом веществе появляются рыхло расположенные коллагеновые фибриллы.







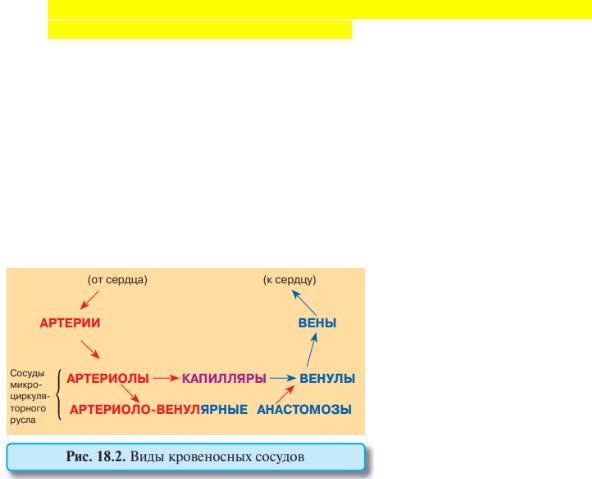
Сердечно-сосудистая система.
1.Строение и эмбриональные источники развития сердечно-сосудистой системы. Возрастные изменения в сосудистой стенке.
Сердечно-сосудистая система содержит три компонента: сердце, кровеносные сосуды и лимфатические сосуды. Вместе с тем сердце и кровеносные сосуды часто называют системой кровообращения, или кровеносной системой. Лимфатические же сосуды можно рассматривать как часть лимфатической системы, включающей также и лимфатические узлы.
Кровеносная система. Сосуды и круги кровообращения.
1. Виды кровеносных сосудов. Система кровообращения — это замкнутая циркуляторная система. По положению в ней различают четыре типа кровеносных сосудов (рис. 18.2).
а) В артериях кровь течет от сердца к органам и тканям, причем в том же направлении калибр артерий уменьшается. Самые мелкие артерии называются артериолами.
б) В венах кровь течет, наоборот, от тканей к сердцу. Самые мелкие вены называются венулами, затем же (по направлению к сердцу) калибр вен возрастает. Обычно вены (кроме поверхностных) идут рядом с артерией, образуя вместе с ней и соответствующим нервом сосудисто-нервный пучок. При этом мелкие и средние артерии часто сопровождаются двумя венами, а крупные артерии — одной.
в) Капилляры — тончайшие сосуды, связывающие артериолы и венулы и, кроме того, часто анастомозирующие друг с другом с образованием сети. Главное отличие капилляров от прочих сосудов состоит в том, что через их стенку происходит значимый по масштабу обмен веществами между кровью и тканями.
г) Между артериолами и венулами почти во всех органах находятся и т. н.
артериоловенулярные анастомозы (АВА). С их помощью часть крови попадает из артериальных сосудов в венозные, не проходя через капилляры и, как правило, не изменяя своего состава в самих АВА. Это достигается за счет трех факторов (всех вместе или одного-двух): широкого просвета, малой длины и более толстой (чем у капилляров) стенки.
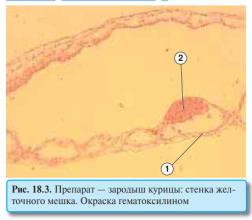
Артериолы, капилляры, АВА и венулы объединяются термином «сосуды микроциркуляторного русла».
2. Два круга кровообращения. Перечисленные сосуды образуют два круга кровообращения – малый и большой.
Вмалом круге кровь проходит через капилляры легких, отдавая СО2 и обогащаясь кислородом.
Вкапиллярах же большого круга кровь отдает тканям различных органов О2 и питательные вещества, а получает от них СО2 и продукты обмена.
Развитие. Компоненты кровеносной системы развиваются из мезенхимы.
а) Вначале в стенке желточного мешка, а чуть позже в хорионе (у млекопитающих) и в самом зародыше появляются скопления мезенхимных клеток — т. н. кровяные островки.
б) Затем периферические клетки островков формируют стенки сосудов, а центральные клетки превращаются в первичные клетки крови. Это, в частности, видно на рис. 18.3, где представлена стенка желточного мешка зародыша курицы. В ней обнаруживаются первичные сосуды, в которых различимы эндотелий (1) и клетки крови (2).
в) Еще позже отдельные кровеносные сосуды объединяются в единую систему кровообращения зародыша и внезародышевых органов.
г) Дальнейшее развитие отдельных участков сосудистой стенки происходит под влиянием гемодинамических условий: давления крови, величины его скачков, скорости кровотока. В результате различные виды сосудов (аорта, средние и мелкие артерии, капилляры, вены) приобретают те или иные особенности строения.
Возрастные изменения сердца. В процессе старения вес сердца постепенно увеличивается к 60-70 годам за счет гипертрофии миокарда левого желудочка, затем уменьшается. Происходит расширение верхней и средней и сужение нижней части желудочков, удлинение артериальных конусов. Стареющее сердце характеризуется развитием субэпикардиальной жировой ткани, утолщением эндокарда, огрублением створок клапанов, нарушением их смыкания, укорочением сосочковых мышц, уменьшением поперечной исчерченности мышечных волокон (кардиомиоцитов). Изменение проводящей системы сердца заключается в разрастании и огрубении

соединительной ткани, окружающей клетки узлов-водителей ритма и клетки пучка Гисса и его ножек, что затрудняет передачу импульсов на волокна Пуркинье, а с них – на кардиомиоциты миокарда желудочков. Клетки проводящей системы сердца являются наиболее чувствительными к кислородной недостаточности при ишемических состояниях, развивающихся в старческом возрасте из-за склеротических изменений коронарных сосудов.
Возрастные изменения сосудов. Строение сосудов непрерывно меняется в течение всей жизни человека. Развитие сосудов под влиянием функциональной нагрузки заканчивается примерно к 30 годам. В дальнейшем в стенках артерий происходит разрастание соединительной ткани, что ведет к их уплотнению. В артериях эластического типа этот процесс выражен сильнее, чем в остальных артериях. После 60-70 лет во внутренней оболочке всех артерий обнаруживаются очаговые утолщения коллагеновых волокон, в результате чего в крупных артериях внутренняя оболочка по толщине приближается к средней. В мелких и средних артериях внутренняя оболочка разрастается слабее. Внутренняя эластическая мембрана с возрастом постепенно истончается и расщепляется. Мышечные клетки средней оболочки атрофируются. Эластические волокна подвергаются зернистому распаду и фрагментации, в то время как коллагеновые волокна разрастаются. Одновременно с этим во внутренней и средней оболочках у пожилых людей появляются известковые и липидные отложения, которые прогрессируют с возрастом. В наружной оболочке у людей старше 60-70 лет появляются продольно лежащие пучки гладких мышечных клеток.
Возрастные изменения в венах сходны с таковыми в артериях. Однако перестройка стенки вены человека начинается еще на первом году жизни. Так, к моменту рождения человека в средней оболочке стенок бедренной и подкожных вен нижних конечностей имеются лишь пучки циркулярно ориентированных мышечных клеток. Только к моменту вставания на ноги (к концу первого года) и повышения дистального гидростатического давления развиваются продольные мышечные пучки. Просвет вены по отношению к просвету артерии у взрослых (2:1) больше, чем у детей (1:1). Расширение просвета вен обусловлено меньшей эластичностью стенки вен, возрастанием у взрослых кровяного давления. Сосуды сосудов до возраста 50-60 лет, как правило, бывают умеренно спазмированными, после 65-70 лет просвет их расширяется. Лимфатические сосуды многих органов у людей старческого возраста характеризуются многочисленными мелкими варикозными вздутиями и выпячиваниями. Во внутренней оболочке стенок крупных лимфатических стволов и грудного протока у людей старше 35 лет увеличивается количество коллагеновых волокон. Этот процесс значительно прогрессирует к 60-70 годам. Одновременно количество мышечных клеток и эластических волокон уменьшается
2.Общий план строения кровеносных сосудов. Классификация. Зависимость строения сосудов от гемодинамических условий. Ангиогенез, регенерация сосудов.
Классификация и общая характеристика сосудов. В кровеносной системе различают артерии, артериолы, капилляры, венулы, вены и артериоловенулярные анастомозы. Взаимосвязь между артериями и венами осуществляется системой сосудов микроциркуляторного русла.

Классификация сосудов
артерии |
артер |
капилляры |
венулы |
вены |
артериоловенуля |
|
иолы |
|
|
|
рные анастомозы |
3 типа: |
|
3 типа: |
3 вида: |
Различают: |
2 группы: |
- |
|
- |
- |
- |
1) истинные |
эластическог |
|
соматическ |
посткапилл |
поверхностные; |
ABA (шунты); |
о типа; |
|
ие; |
ярные; |
-глубокие вены. |
2) атипичные |
- мышечного |
|
- |
- |
2 группы: |
ABA |
типа; |
|
фенестриро |
собирательн |
- фиброзного |
(полушунты). |
- смешанного |
|
ванного |
ые; |
(безмышечного) |
|
(мышечно- |
|
типа; |
-мышечные. |
; - мышечного |
|
эластическог |
|
- |
|
типа: слабое, |
|
о). |
|
перфориров |
|
среднее и |
|
|
|
анные. |
|
сильное |
|
|
|
|
|
развитие |
|
|
|
|
|
мышечн. эл. |
|
Принцип строения сосудов.
Многочисленные сосуды имеют сходный план строения. За исключением капилляров и некоторых вен, все они содержат три оболочки:
–внутреннюю (tunica intima, или interna),
–среднюю (tunica media) и
–наружную (tunica externa, или adventitia).
а) Внутренняя оболочка (tunica intima) всегда включает два слоя:
I. Эндотелий — непрерывный слой плоских клеток, лежащих на базальной мембране и выстилающих внутреннюю поверхность сосуда.
II. Подэндотелиальный слой — образован рыхлой соединительной тканью. Данный слой амортизирует скачки давления, поэтому более всего он выражен в крупных артериях.
III. Кроме того, в t. intima содержатся: – в артериях — специальные эластические структуры (волокна или мембраны), – а в некоторых венах и лимфососудах — гладкие миоциты.
IV. В 50 % вен и во всех лимфатических сосудах (кроме капилляров) внутренняя оболочка образует клапаны — складки, препятствующие обратному току крови.
Ангиогенез – см. вопрос 1 (развитие).
б) Средняя оболочка (tunica media) на слои не подразделяется. Но в ее составе обычно присутствуют (в том или ином соотношении) два основных компонента: гладкие миоциты (расположенные, как правило, циркулярно) и межклеточное

вещество (протеогликаны, гликопротеины, коллагеновые волокна, эластические волокна или мембраны), образуемое миоцитами. Таким образом, гладкие миоциты t. media сосудов выполняют не только (а иногда — и не столько) сократительную функцию, сколько биосинтетическую. Для синтеза указанных веществ в них развиты соответствующие органеллы; в том числе для образования внеклеточных белков — гранулярная ЭПС.
в) I. Наружная оболочка (tunica externa, или adventitia) представлена РВСТ с ее обычными компонентами: фибробластами, эластическими и коллагеновыми волокнами, адипоцитами.
II. В некоторых крупных сосудах здесь могут находиться также пучки миоцитов.
III–V. Другие компоненты наружной оболочки: сосуды сосудов (vasa vasorum), лимфатические капилляры и нервы.
Регенерация. Мелкие кровеносные и лимфатические сосуды обладают способностью к регенерации. Восстановление дефектов сосудистой стенки после ее повреждения начинается с регенерации и роста ее эндотелия. Уже к концу первых - началу вторых суток на месте нанесенного повреждения наблюдается многочисленное деление эндотелиальных клеток. Мышечные клетки поврежденного сосуда, как правило, восстанавливаются более медленно и неполно по сравнению с другими тканевыми элементами сосуда. Восстановление их происходит частично путем деления миоцитов, а также в результате дифференцировки перицитов. Эластические элементы развиваются слабо. В случае полного разрыва среднего и крупного сосудов регенерации его стенки без оперативного вмешательства, как правило, не наступает, хотя восстановление циркуляции крови в соответствующей области может наблюдаться очень рано. Это происходит, с одной стороны, благодаря компенсаторной перестройке коллатеральных сосудов, а с другой - вследствие развития и роста новых мелких сосудов - капилляров. Новообразование капилляров начинается с того, что цитоплазма эндотелиальных клеток артериол и венул набухает в виде почки, затем эндотели-альные клетки подвергаются делению. По мере роста эндотелиальной почки в ней появляется полость. В развитии и росте эндотелиальной почки участвуют перициты, которые своими факторами оказывают влияние на пролиферацию эндотелиоцитов. Такие слепо заканчивающиеся трубки растут навстречу друг другу и смыкаются концами. Цитоплазматические перегородки между ними истончаются и прорываются, и во вновь образованном капилляре устанавливается циркуляция крови.
Лимфатические сосуды после их повреждения регенерируют несколько медленнее, чем кровеносные. Регенерация лимфатических сосудов может происходить за счет или почкования дистальных концов эндотелиальных трубок, или перестройки лимфатических капилляров в отводящие сосуды.
3.Особенности строения и функции эндотелиоцитов кровеносных сосудов и сердца.
Строение. Ядра эндотелиальных клеток обычно уплощенные, овальной формы. Ядросодержащие части эндотелиоцитов, как правило, выбухают в просвет капилляра, располагаясь в шахматном порядке (I тип) или напротив друг друга (II тип). Наиболее благоприятные условия кровотока в капиллярах создаются при I
типе расположения ядер, который встречается чаще. При сокращении эндотелиоцитов, ядра которых располагаются друг напротив друга, может произойти закрытие просвета капилляров.
Наиболее вытянутые эндотелиоциты длиной 75-175 мкм, а наиболее короткие - длиной 5-8 мкм. Толщина эндотелиальных клеток неодинакова. В различных капиллярах она колеблется от 200 нм до 1-2 мкм на периферии и 3-5 мкм в околоядерных участках. Клетки эндотелия обычно тесно прилежат друг к другу, часто обнаруживаются плотные и щелевые контакты. Поверхность эндотелиальных клеток, обращенная к току крови, покрыта слоем гликопротеидов (параплазмолеммальный слой), с которым связаны атромбогенная и барьерная функция эндотелия, а также участие эндотелия в регуляции сосудистого тонуса. Атромбогенная функция эндотелия обусловлена не только отрицательным зарядом гликокаликса, но также и способностью эндотелия синтезировать вещества, обладающие атромбо-генными свойствами, такие как простациклин, ингибирующий агрегацию тромбоцитов. Барьерная функция эндотелия связана с рецепторами, цитоскелетом эндотелиоцитов, базальной мембраной (см. ниже). Вдоль внутренней и наружной поверхностей эндотелиальных клеток располагаются пиноцитозные пузырьки и кавеолы, отображающие трансэндотелиальный транспорт различных веществ и метаболитов. В венозном отделе капилляра их больше, чем в артериальном. Органеллы, как правило, немногочисленны и расположены в околоядерной зоне.
Внутренняя поверхность эндотелия капилляра, обращенная к току крови, может иметь ультрамикроскопические выступы в виде отдельных микроворсинок, особенно в венозном отделе капилляра. В этих отделах капилляров цитоплазма эндотелиоцитов образует клапанообразные структуры. Эти цитоплазматические выросты увеличивают поверхность эндотелия и в зависимости от активности транспорта жидкости через эндотелий изменяют свои размеры.
Функции эндотелия. Некоторые функции присущи эндотелию всех сосудов, другие — эндотелию лишь определенных сосудов во всех или опять-таки лишь в определенных органах.
1) Барьерная и обменная функции.
I. Эндотелий и его базальная мембрана отделяют кровь от межклеточной среды окружающих тканей. Поэтому для обеспечения этой барьерной функции эндотелиальные клетки связаны друг с другом контактами — интердигитациями, плотными и щелевидными соединениями.
II. В то же время через эндотелий капилляров происходит обмен между кровью и окружающими тканями различными компонентами. Обмен совершается с помощью пиноцитозных пузырьков, перемещающихся от одной стороны клетки к другой, а также путем диффузии веществ через фенестры или поры. В более крупных сосудах эндотелий тоже выполняет обменную функцию, но теперь второй из участвующих в обмене сторон является сама стенка сосуда (или только одна-две ее оболочки).

2) Участие в регуляции свертывания крови. Эта функция эндотелиоцитов тоже неоднозначна.
I. В интактном (неповрежденном) состоянии данные клетки сразу несколькими способами предупреждают свертывание крови: А) содержат на своей поверхности гепарин — эффективный антикоагулянт полисахаридной природы; Б) секретируют простациклин — атромбогенное вещество из семейства простагландинов; В) благодаря гликокаликсу имеют отрицательный заряд, препятствующий прилипанию к ним (эндотелиоцитам) тромбоцитов (чья поверхность тоже заряжена отрицательно — за счет фосфатных групп фосфопротеинов).
II. Однако при повреждении эндотелиальных клеток они, наоборот, инициируют (запускают) процесс свертывания крови. Это происходит путем выделения в кровь тромбопластина.
3) Участие в регуляции сосудистого тонуса. Эндотелий сосудов (в первую очередь, артериол) имеет на поверхности рецепторы к гормонам (адреналину и т. д.) и другим биологически активным веществам. При соединении этих веществ с рецепторами эндотелий синтезирует специфические факторы, которые диффундируют в гладкие миоциты сосуда и вызывают их сокращение или расслабление.
г) Участие в миграции лейкоцитов из крови в ткани и в воспалительной реакции.
I. В лимфоидных органах на поверхности эндотелиоцитов мелких сосудов (посткапиллярных венул) содержатся специфические белки (сосудистые адрессины), которые способны узнаваться лимфоцитами. Благодаря этому осуществляется хоминг (от home — дом) лимфоцитов — возвращение их из кровеносного русла в лимфоидную ткань. Причем в данном процессе участвуют и другие (относительно неспецифические) адгезивные белки эндотелиоцитов и лимфоцитов: эти белки усиливают взаимодействие клеток.
II. При воспалении в его очаге (т.е. теперь уже в любом органе, где возникает такой очаг) на поверхности эндотелия сосудов появляются дополнительные адгезивные вещества, которые узнаются лейкоцитами — в частности, нейтрофилами. Это стимулирует миграцию лейкоцитов из крови в очаг воспаления. Кроме того, под влиянием медиаторов воспаления изменяется форма эндотелиоцитов (в связи с реорганизацией цитоскелета): клетки становятся короче и выше, отчего между ними появляются промежутки. Проницаемость эндотелия повышается, что приводит к развитию отека.
д) Сосудообразующая функция. Образование новых сосудов тоже происходит с участием эндотелия. При увеличении потребности растущей ткани в питательных веществах и кислороде эндотелиоциты сосудов ткани пролиферируют (делятся), мигрируют, образуя новые сосудистые ветви, и стимулируют аналогичные процессы в миоцитах.
4.Классификация, особенности строения и функции артерий. Органные особенности артерий.
Артерии. Классификация.
По строению стенок артерии подразделяют на 3 типа: артерии эластического,
мышечно-эластического и мышечного типа. Критерий, по которому происходит классификация, — это соотношение эластических и мышечных элементов в t. media.
1. а) В артериях эластического типа в указанной оболочке преобладают эластические элементы — т.н. око'нчатые эластические мембраны. Но заметно представлены и гладкие миоциты, поскольку на них лежат две функции: – поддержание тонуса сосудистой стенки и – синтез веществ, из которых формируются компоненты межклеточного вещества.
б) К данному типу относятся только самые крупные артерии: аорта и легочный ствол. В связи с близостью к сердцу, в них особенно велики перепады давления. Поэтому требуется высокая эластичность — способность сосудистой стенки растягиваться при систоле сердца и возвращаться в исходное состояние при диастоле.
в) Эластические элементы (волокна) содержатся и в других двух оболочках этих сосудов.
2.Артерии мышечно-эластического типа — крупные сосуды, отходящие от аорты: сонные, подключичные и подвздошные артерии. В их средней оболочке содержится примерно поровну эластических и мышечных элементов.
3.Артерии мышечного типа — это все остальные артерии, т. е. артерии среднего и мелкого калибра. В их средней оболочке преобладают гладкие миоциты. Сокращение этих миоцитов «дополняет» сердечную деятельность: поддерживает давление крови и увеличивает ее кинетическую энергию.
Артерии эластического типа. Рассмотрим детальнее строение стенки аорты.
1. Внутренняя оболочка:
а) В соответствии с общим принципом, эта оболочка содержит эндотелий и подэндотелиальный слой, образованный рыхлой соединительной тканью.
б) Но существуют и особенности:
I. Bо-первых, подэндотелиальный слой имеет значительную толщину, и именно здесь при атеросклерозе откладывается холестерин.
II. Bо-вторых, на границе с t. media эластические волокна образуют густое сплетение. (Однако при обычной окраске оно не различимо.)
2. Средняя оболочка:
а) I. В этой оболочке расположено 60–70 эластических окончатых мембран, которые лежат концентрически (параллельно поверхности) и связаны друг с другом отдельными эластическими волокнами.
II. Между мембранами находятся гладкие миоциты: они занимают несколько меньшую часть объема оболочки (в сравнении с эластическими мембранами), а их пучки имеют косонаправленную ориентацию.
б) I. При окраске гематоксилином и эозином эластические элементы не прокрашиваются, и поэтому срезы мембран выглядят как светлые полосы. Зато окрашены миоциты, и видно, что их не так уж и мало.
II. При окраске же орсеином, наоборот, окончатые эластические мембраны прокрашиваются, а миоциты — нет. Срезы мембраны имеют вид толстых вишневокрасных линий, расположенных концентрически.
3.Наружная оболочка. Здесь существенных особенностей нет. Оболочка, как обычно, образована рыхлой соединительной тканью, содержащей сосуды (vasa vasorum), нервы (на снимках не видны), а также эластические и коллагеновые волокна. Напомним, что в аорте vasa vasorum находятся не только в наружной, но и в средней оболочке.
4.Гликозамингликаны в стенке аорты. Стенка аорты богата, помимо эластических элементов, также гликозамингликанами. И если первые выявляются при окраске орсеином, то вторые — при окраске толуидиновым синим. При этом гликозамингликаны приобретают фиолетово-красный цвет. Данные соединения (гликозамингликаны) содержатся в аморфном веществе. Причем в средней оболочке они, как и компоненты эластических мембран, синтезируются гладкими миоцитами.
Артерии мышечно-эластического типа.
Как уже отмечалось, в эту группу входят крупные сосуды, отходящие от аорты: сонные, подключичные и подвздошные артерии. Особенности строения их стенки таковы.
1.Внутренняя оболочка: под эндотелием и хорошо выраженным подэндотелиальным слоем находится внутренняя эластическая мембрана (а не сплетение эластических волокон, как в аорте).
2.Средняя оболочка: миоциты и эластические элементы (волокна и окончатые мембраны) содержатся в данной оболочке в примерно равном количестве (по занимаемому ими объему).
3.Наружная оболочка: в ней, наряду с обычными для этой оболочки элементами (рыхлой соединительной тканью, vasa vasorum и адипоцитами), располагаются также пучки гладких миоцитов.
Артерии мышечного типа. К этому типу относятся артерии среднего и мелкого калибра, т.е. подавляющее большинство артерий.
1.Первой особенностью артерий мышечного типа является то, что на препарате их внутренняя поверхность имеет складчатый вид. Такой складчатости нет в нативном сосуде: она появляется только при приготовлении препарата и обусловлена большим содержанием миоцитов в t. media. Дегидратация образца приводит к сокращению длины средней оболочки (за счет уменьшения объема миоцитов) и образованию складок во внутренней оболочке.
2.Вторая особенность состоит в том, что внутренняя оболочка, помимо эндотелия и очень тонкого подэндотелиального слоя, содержит на границе с t. media

внутреннюю эластическую мембрану (как в артериях и мышечно-эластического типа). На препарате мембрана имеет вид блестящей извитой полоски, повторяющей ход внутренней поверхности артерии.
3.Третья особенность связана со средней оболочкой : она является самой толстой, причем основную часть ее объема составляют циркулярные пучки гладких миоцитов. Кроме того, в t. media – содержатся эластические и коллагеновые волокна, но их трудно разглядеть на препарате, – а на границе с t. externa находится наружная эластическая мембрана, которая, однако, тоньше внутренней и поэтому тоже не всегда заметна.
4.Наружная оболочка, как всегда, представлена рыхлой волокнистой соединительной тканью с сосудами и нервами. Миоцитов в ней нет.
По мере уменьшения диаметра артерии и их приближения к артериолам все оболочки артерии истончаются. Во внутренней оболочке резко уменьшается толщина субэндотелиального слоя и внутренней эластической мембраны.
Количество мышечных клеток и эластических волокон в средней оболочке также постепенно убывает. В наружной оболочке уменьшается количество эластических волокон, исчезает наружная эластическая мембрана.
5.Классификация вен, классификация, строение стенки вен различного типа. Строение венозных клапанов. Органные особенности вен.
Исходные функциональные особенности.
а) В венах, по сравнению с артериями, иные условия гемодинамики.
I. Во-первых, давление и его перепады гораздо ниже по величине.
II. Во-вторых, изменения давления не носят характер пульсаций — они связаны не с сокращениями сердца, а с изменением положения частей тела или с дыханием.
б) Кроме того, в венах иной состав крови. В частности, в ней меньше кислорода и больше углекислоты. Названные функциональные особенности вен приводят к следующим особенностям их строения.
1.Эластические элементы. Поскольку перепады давления в венах небольшие, то подэндотелиальный слой в их t. intima выражен относительно слабо, а содержание эластических элементов — гораздо меньше, чем в артериях. Так, в венах (кроме нижней полой вены и вен сердца) обычно нет внутренней эластической мембраны.
2.Клапаны. А то обстоятельство, что и само давление крови в венах небольшое, имеет два других важных следствия. Первое из них заключается в том, что примерно у 50 % вен имеются клапаны; их створки препятствуют ретроградному току крови при изменении знака градиента давления. Клапаны являются производными внутренней оболочки. При этом – в основании створки лежат гладкие миоциты, – толщу самой створки составляет рыхлая волокнистая соединительная ткань, – а поверхность клапана покрыта эндотелием.
3.Мышечные элементы (гладкие миоциты):
а) Влияние локализации вены на содержание миоцитов. Вторым следствием низкого давления крови является то, что содержание гладких миоцитов в вене крупного или среднего калибра зависит от ее локализации. А именно: – в венах головы и верхней половины тела мышечных элементов мало; – в венах же нижней половины тела и нижних конечностей миоцитов существенно больше — для преодоления силы тяжести крови.
б) Локализация и ориентация миоцитов. В отличие от большинства артерий, в венах гладкие миоциты могут содержаться не только в t. media, но также в t. externa и (при еще большей потребности в них) даже в t. intima. При этом – в t. media миоциты, как почти во всех сосудах, ориентированы циркулярно, – а в остальных двух оболочках (если в них есть миоциты) — продольно. Однако имеются исключения: 1) вены сердца — в t. media пучки миоцитов ориентированы продольно, 2) воротная вена — в t. media есть пучки и циркулярной, и продольной ориентации.
в) Влияние калибра вен на содержание миоцитов. В мелких венах давление крови выше, чем в последующих средних и крупных венах. Этим обеспечиваются еще три закономерности.
I. В мелких венах, независимо от их локализации, относительное содержание миоцитов является низким.
II. По мере же увеличения калибра вен нижней половины тела и нижних конечностей относительное содержание миоцитов в них возрастает (в артериях, напомним, ситуация обратная).
III. В сосудисто-нервных пучках мелкого и среднего калибра вены содержат меньше гладких миоцитов, чем сопутствующие артерии.
4.Соотношение оболочек. В артериях самой толстой оболочкой всегда является t. media. В отличие от этого, у вен обычно (хотя не всегда) более всего выражена t. externa. Порой она в несколько раз толще двух предыдущих оболочек, вместе взятых.
5.Vasa vasorum. На структуре вен сказывается даже состав протекающей по ним крови. Поскольку эта кровь обеднена кислородом и питательными веществами, она не может снабжать ими внутреннюю и среднюю оболочки сосуда (как это имеет место у артерий). Поэтому, в венах питающие артериальные веточки (vasa vasorum) содержатся во всех оболочках стенки сосуда (а не только в t. externa, как у артерий); капилляры же открываются непосредственно в просвет вен.
Типы вен и их строение. Классификация вен.
1. Особенности классификации вен:
а) Напомним: классификация артерий исходит из соотношения эластических и мышечных элементов в t. media.
б) Классификация вен основывается на несколько ином признаке — распределении гладких миоцитов по трем оболочкам вены. Таким образом, в отличие от артерий, –

здесь учитывается содержание только гладких миоцитов, – но не в одной t. media, а во всех трех оболочках.
2. Четыре типа вен.
а) По этому признаку вены подразделяются на четыре типа.
I. Вены безмышечного (волокнистого) типа — миоцитов нет ни в одной из оболочек.
II. Вены со слабым развитием мышечных элементов — миоциты содержатся практически только в t. media (где обычно имеют, как отмечалось, циркулярное направление).
III. Вены со средним развитием мышечных элементов — миоциты расположены не только в t. media (циркулярно), но и в t. externa (продольно).
IV. Вены с сильным развитием мышечных элементов — миоциты имеются во всех трех оболочках.
б) Вены трех последних типов обычно объединяют термином «мышечные вены». Рассмотрим более подробно каждый из этих типов вен.
Вены безмышечного типа.
1.Локализация. К венам данного типа относятся вены мозговых оболочек, костей, селезенки, сетчатки, плаценты. Эти вены плотно сращены со стромой соответствующих органов. Поэтому в ряде органов (например, в костях, твердой мозговой оболочке) вены, несмотря на отсутствие в них мышечных элементов, не спадаются.
2.Строение. Для демонстрации таких вен вновь обратимся к тотальному препарату мягкой мозговой оболочки.
Мы уже использовали его как объект, в котором очень четко различимы артериолы, капилляры и венулы — в основном, благодаря отсутствию в венулах (I) миоцитов. Точно так же в этом препарате нет миоцитов и в венах (II) более крупного калибра. Их стенка, подобно стенке венул, включает две тонкие оболочки: – t. intima — слой эндотелиоцитов (1) на базальной мембране и – t. externa — слой рыхлой соединительной ткани (2).
Вены со слабым развитием мышечных элементов.
1.Локализация. К данной группе принадлежат почти все вены головы и верхней половины тела — от мелких до самой крупной из них, верхней полой вены, а также мелкие вены другой локализации. В них имеются все три оболочки, в т.ч. t. media, содержащая небольшое количество мышечных элементов.
2.Верхняя полая вена. Строение подобных вен рассмотрим на примере верхней полой вены (рис. 19.2, а–б). 
а) Состав оболочек.
А) Тонкая t. intima (I) представлена эндотелием (1А) и подэндотелиальным слоем (1Б). Б) В t. media (II) — небольшое количество гладких миоцитов, расположенных циркулярно.
В) На t. externa (III) приходится основная толщина стенки сосуда; в основе этой оболочки — рыхлая соединительная ткань. б) Замечание. Срез, снимок которого представлен на рис. 19.2, а, сделан в области впадения верхней полой вены в правое предсердие. Поэтому вокруг вены видны кардиомиоциты (2).
3. Мелкие вены с клапанами.
а) Те мелкие вены, которые находятся в нижней половине тела и в нижних конечностях, – в силу своего калибра относятся, как мы знаем, к венам со слабым развитием мышечных элементов; – в силу своего положения часто содержат клапаны.
б) Одна из таких вен приведена на рис. 19.3. На снимке видны эндотелиальные клетки (1), гладкие миоциты (2) в t. media, а также створки клапана (3). 
Вены со средним развитием мышечных элементов
1.Локализация. К данной группе вен у человека относятся плечевая вена и средние вены нижних конечностей. У животных (в частности, у кошки) в эту группу входит и бедренная вена, поскольку гемодинамика в ней аналогична таковой в плечевой вене. Следовательно, это вены, по которым кровь движется вверх (против силы тяжести) при наличии небольшого гемодинамического давления. В данных венах, как говорилось ранее, миоциты содержатся не только в t. media, но и в t. externa.
2.Состав оболочек.
А)Т. Intima вновь представлена эндотелием и очень тонким подэндотелиальным слоем. В большинстве вышеназванных вен t. intima образует клапаны.
Б) Т. media включает несколько слоев циркулярно ориентированных миоцитов.
В) Т. externa в 2–3 раза толще предыдущих оболочек и содержит следующие компоненты: РВСТ и продольно расположенные гладкие миоциты.
Вены с сильным развитием мышечных элементов
1.Локализация. К этой группе относятся крупные вены ног и нижней половины туловища: бедренные вены (у человека), глубокие вены мужского полового члена, подвздошные вены, нижняя полая вена. Они содержат мышечные элементы во всех трех оболочках, в т. ч. в t. intima — в подэндотелиальном слое. Но, несмотря на сильное развитие мышечных элементов, значительное влияние на кровоток в этих венах оказывают сокращения мускулатуры ног и таза.
2.Бедренная вена. 
а) Особенности. Данная вена характерна тем, что I. ее t. intima (1) образует клапаны (4); II. а t. externa (3) не выделяется по толщине (в отличие от ситуации во многих других венах).
б) Клапаны, как обычно, покрыты эндотелием (4А); в толще клапанов — тонкий слой рыхлой соединительной ткани (4Б), а в их основании находятся гладкие миоциты (4В).
в) Состав оболочек.
А) В t. intima (1) под эндотелием (1А) содержатся продольно ориентированные миоциты (1Б).
Б) В t. media (2) — циркулярно ориентированные пучки миоцитов.
В) Наконец, в t. externa — вновь продольно расположенные миоциты, между которыми находятся прослойки соединительной ткани и vasa vasorum.
г) Оценивая на рис. 19.5 ориентацию миоцитов, следует иметь в виду, что, в отличие от предыдущих и последующих препаратов, срез здесь является не поперечным, а продольным.
д) На границе t. intima и t. media может обнаруживаться плохо различимая внутренняя эластическая мембрана.
3. Нижняя полая вена (рис. 19.6) 
а) Особенности. Хотя эта вена относится к тому же типу вен, что и предыдущая, она существенно отличается по строению:
I. в ней (как и в верхней полой вене) отсутствуют клапаны;
II. соотношение же (по толщине) между оболочками вновь резко сдвинуто в пользу t. externa.
б) Препарат. Обратимся к приведенному снимку. На нем виден состав каждой оболочки.
А) Т. intima (1) включает эндотелий (1А) и подэндотелиальный слой (1Б), причем в последнем содержатся продольно ориентированные миоциты.
Б) Т. media (2) представлена, как обычно, циркулярно ориентированными миоцитами. Местами между t. intima и t. media находится внутренняя эластическая мембрана.
В) Основную же часть стенки занимает t. externa (3): она состоит из мощных продольных пучков миоцитов (3А) и разделяющих их толстых прослоек рыхлой соединительной ткани (3Б).
в) Роль миоцитов. Считают, что сокращения миоцитов, во-первых, проталкивают кровь наверх, а во-вторых, образуют поперечные складки, которые препятствуют обратному току крови и компенсируют отсутствие клапанов.

6.Микроциркуляторное русло. Артериолы, их виды и роль в кровообращении. Строение. Значение эндотелиомиоцитных контактов в гистофизиологии артериол.
Микроциркуляторное русло. Этим термином в ангиологии обозначается система мелких сосудов, включающая артериолы, капилляры, венулы, а также артериоловенулярные анастомозы. Этот функциональный комплекс кровеносных сосудов, окруженный лимфатическими капиллярами и лимфатическими сосудами, вместе с окружающей соединительной тканью обеспечивает регуляцию кровенаполнения органов, транскапиллярный обмен и дренажно-депонирующую функцию.
Сосуды микроциркуляторного русла пластичны при изменении кровотока. Они могут депонировать форменные элементы или быть спазмированы и пропускать лишь плазму, изменять проницаемость для тканевой жидкости.
Артериолы
Строение. Артериолы сохраняют черты строения, общие для всех артерий. Так, в них еще имеются три оболочки, хотя выражены они очень слабо. В этих оболочках содержится:
а) в t. intima — эндотелий на базальной мембране, а также внутренняя эластическая мембрана — тонкая и прерывистая;
б) в t. media — 1–2 слоя миоцитов, расположенных циркулярно;
в) в t. externa — РВСТ. Последние (по своему положению) артериолы называются прекапиллярными (или просто прекапиллярами). В месте их ветвления на капилляры имеются гладкомышечные сфинктеры.
Вартериолах обнаруживаются перфорации в базальной мембране эндотелия и внутренней эластической мембране, благодаря которым осуществляется непосредственный тесный контакт эндотелиоцитов и гладких мышечных клеток. Такие контакты создают условия для передачи информации от эндотелия ГМК.
Вгормональной регуляции участвуют такие известные вещества, как адреналин, гистамин, ангиотензин и др.
I. Эти вещества первично воздействуют на эндотелий: клетки последнего имеют на апикальной поверхности соответствующие рецепторы.
II. В ответ на подобное воздействие в эндотелиоцитах вырабатываются медиаторы, которые – диффундируют через базальную мембрану эндотелия, – затем — через внутреннюю эластическую мембрану (и там, и там существуют перфорации, облегчающие диффузию) – и, наконец, проникают в гладкие миоциты, стимулируя или тормозя их сокращения.
III. В частности, при интенсивной физической нагрузке с помощью подобного механизма адреналин способствует расширению артериол в работающих скелетных мышцах. В этом случае гормон действует на D2-адренорецепторы эндотелиоцитов,

а медиатором служит оксид азота (NO). Последний проникает в гладкие миоциты и вызывает их расслабление.
7.Классификация, строение и функции гемокапилляров. Морфологические основы процесса проницаемости капилляров и регуляции их функций.
Кровеносные капилляры
1. Общие сведения
а) Состав стенки. В стенке кровеносных капилляров имеется не три оболочки, а три вида клеток: – эндотелиоциты на БМ; – перициты в расщеплениях базальной мембраны; – адвентициальные клетки. При этом перициты и адвентициальные клетки, в отличие от эндотелиоцитов, не образуют сплошных слоев, а лежат лишь с той или иной стороны капилляра, охватывая только часть его в виде корзинки. Поэтому проницаемость капилляра зависит от строения эндотелия и базальной мембраны.
б) Перициты — это клетки, промежуточные по свойствам между фибробластами и миоцитами и способные дифференцироваться как в те, так и в другие при ангиогенезе (т.е. при образовании новых сосудов).
в) Типы капилляров
I. По состоянию эндотелия и базальной мембраны (а значит, и по своей проницаемости) капилляры делят на три типа:
–соматические (или обычные),
–фенестрированные (или висцеральные) и
–перфорированные.
II. А по диаметру капилляры подразделяют на узкие (4–7 мкм), обычные (7–11 мкм), синусоидные (20–40 мкм) и лакунарные (50–70 мкм).
2. Капилляры соматического типа (А на рис. 18.11) 
а) Описание.
I. Эти капилляры имеют непрерывный эндотелий (1) и непрерывную базальную мембрану (4).
II. Заметим: между эндотелиоцитами (1) и перицитами (2) встречаются контакты (5)
— плотные и щелевидные (нексусы). Тем не менее базальная мембрана все равно сохраняет непрерывность — за счет того листка, который покрывает снаружи перицит.
III. Это самый распространенный вид капилляров. Диаметр их просвета — 6–11 мкм.
IV. Наиболее характерный элемент цитоплазмы эндотелиоцита — многочисленные пиноцитозные пузырьки, транспортирующие метаболиты и продукты обмена в ту или иную сторону.
б) Вместе с тем проницаемость такого капилляра во многом определяется состоянием базальной мембраны и основного вещества вокруг адвентициальных клеток. Под влиянием гиалуронидазы и других факторов степень полимерности соответствующих макромолекул понижается, отчего проницаемость возрастает.
3. Капилляры фенестрированного типа (Б на рис. 18.11)
а) Эти капилляры имеют фенестры (6), т. е. локальные истончения, в эндотелиоцитах и непрерывную базальную мембрану. Наличие фенестр облегчает проникновение веществ через стенку сосуда. Поэтому подобные капилляры находятся там, где процессы молекулярного (в т. ч. макромолекулярного) транспорта должны происходить особенно интенсивно: – в клубочках почек (для фильтрации крови и образования первичной мочи), – в ворсинках кишечника (для всасывания продуктов переваривания), – в железах внутренней секреции (для перехода гормонов в кровь) и т. д.
б) На электронной микрофотографии такого капилляра видны: просвет капилляра, эндотелиальная клетка с фенестрами, непрерывная базальная мембрана. Имеюся также перициты. К капилляру прилегает клетка бурой жировой ткани. В ней заметны часть ядра и одна из липидных капель.
4. Капилляры перфорированного типа (В на рис. 18.11)
И в эндотелии (1), и в базальной мембране (4) капилляров этого типа имеются щелевидные поры (7). Наличие пор облегчает переход через стенку капилляра не только крупномолекулярных веществ, но и целых клеток. Капилляры этого типа в одних органах являются очень широкими (синусоидными), а в других органах имеют обычный для капилляров диаметр.
а) Синусоидные капилляры (другие названия — синусоиды, синусы, венозные синусы).
I. Содержатся, во-первых, в таких органах кроветворения, как красный костный мозг и селезенка; миграция клеток через сосудистую стенку здесь особенно интенсивна.
II. Во-вторых, синусоидными являются капилляры печени, причем они отличаются высокой степенью прерывистости базальной мембраны. Как уже отмечалось диаметр синусоидных капилляров — 20– 40 мкм. Кроме того, им присущи еще две особенности.
А) Тонкая стенка синусоидов не содержит перицитов.
Б) В кровеносной системе синусоидам всегда предшествуют короткие капилляры обычного диаметра, а сами синусоиды вливаются в мелкие вены. Так что по положению в системе кровообращения они соответствуют венулам. Этим и обусловлен термин «венозные синусы», применяемый в отношении синусоидов селезенки.

б) Типичные же по размеру капилляры с порами содержатся в клубочках почек. Таким образом, эти капилляры одновременно имеют и фенестры (о чем уже говорилось выше), и поры.
8.Микроциркуляторное русло. Венулы (их виды, строение и функциональное значение).
Микроциркуляторное русло – см. вопрос 6.
Венулы.
Различают три вида венул, последовательно переходящих одни в другие.
а) Посткапиллярные венулы (диаметр просвета — до 30 мкм) — непосредственное продолжение капилляров.
I. Имеют практически такое же, как у капилляров, строение, в т. ч. тоже содержат перициты и даже в большем количестве. По данному признаку посткапиллярные венулы отличаются от рассмотренных выше синусоидов (вообще лишенных перицитов).
II. С другой стороны, между ними есть и сходство. Кроме относительно большого диаметра и положения в кровеносной системе, оно состоит еще и в том, что как те, так и другие сосуды — наиболее характерное место миграции клеток из кровеносного русла в окружающую ткань или, наоборот, из ткани в русло. В первую очередь, это касается органов кроветворения: – в красном костном мозгу и селезенке клетки мигрируют через стенки синусоидных капилляров или венозных синусов, – а в лимфоидных органах (тимусе и лимфоузлах) — через стенки т. н. «венул с высоким эндотелием», представляющих собой разновидность посткапиллярных венул.
б) Затем идут собирательные венулы (диаметр просвета — до 50 мкм). В их стенке перициты — еще более многочисленны: образуют сплошной слой (над эндотелием). Кроме того, появляются единичные миоциты, а снаружи имеется адвентициальная оболочка.
в) Наконец, в мышечных венулах (диаметр просвета — до 100 мкм) перициты исчезают, зато миоциты образуют 1–2 сплошных слоя, составляющих полноценную среднюю оболочку. Стенка данных венул, как и стенка артериол, состоит из трех оболочек — внутренней, средней и наружной. Но в отличие от артериол, в мышечных венулах отсутствует эластическая мембрана, а миоциты часто ориентированы не циркулярно, а продольно.
9.Микроциркуляторное русло. Артериоловенулярные анастомозы (значение для кровообращения, классификация, строение различных типов).
Микроциркуляторное русло – см. вопрос 6.
Артериоловенулярные анастомозы (АВА)
Как уже отмечалось, артериоловенулярные анастомозы (АВА) — это сосуды, позволяющие части артериальной крови попадать из артериол непосредственно в венулы, не проходя через капилляры.
1. Все АВА подразделяют на истинные и атипичные.
а) В истинных АВА, или шунтах, кровь практически не обменивается веществами с окружающей тканью, так что в венулы попадает чистая артериальная кровь (смешивающаяся здесь или позже с венозной кровью). Это достигается благодаря двум обстоятельствам.
I. Во-первых, истинный анастомоз имеет широкий просвет — от 30 до 500 мкм. Поэтому кровь проходит через него в тысячи раз быстрей, чем через капилляр, и не успевает изменить свой состав.
II. Во-вторых, стенка такого анастомоза более толстая, чем у капилляра, что тоже препятствует изменению состава крови.
б) В отличие от этого, атипичный АВА, или полушунт, представляет собой сосуд капиллярного типа. Однако последний, по сравнению с капиллярами, — достаточно короткий и относительно широкий (до 30 мкм). Поэтому здесь складывается промежуточная ситуация: –успевает произойти обмен веществами между кровью и тканью, но не такой полный, как в обычных капиллярах; – и в венулы попадает не артериальная, а смешанная кровь.
2. В свою очередь, истинные АВА делят на простые и с запирающим устройством.
а) Истинные простые АВА: в стенке анастомоза строение артериолы резко сменяется строением венулы. Кровоток в таких АВА регулируется гладкими миоцитами артериолы.
б) АВА с запирающим (или специальным сократительным) устройством: здесь устройство, закрывающее или открывающее анастомоз, содержится в самом анастомозе.
3. Таких АВА (с запирающим устройством) имеется несколько типов.
а) АВА типа замыкающих артериол. В этих АВА в подэндотелиальном слое содержатся валики, образованные продольно расположенными миоцитами. При сокращении последних анастомоз закрывается, при расслаблении — открывается.
б) АВА эпителиоидного типа. Здесь «усилена» средняя оболочка анастомоза: в артериальном конце АВА она содержит два слоя миоцитов, а в венозном конце — овальные клетки, похожие на эпителиальные.
Данные АВА бывают двух видов: простые и сложные. В сложных, или клубочковых, АВА артериола и венула связаны сразу несколькими анастомозами эпителиоидного типа, которые заключены в единую соединительнотканную капсулу.

4. Итого насчитывается 5 видов анастомозов: а) простые АВА, б) АВА типа
замыкающих артериол, в–г) АВА эпителиоидного типа — простые и сложные, д) атипичные АВА.
10.Микроциркуляторное русло. Локализация и особенности строения соматических, фенестрированных и синусоидных гемокапилляров.
Микроциркуляторное русло – см. вопрос 6.
Локализация и особенности строения соматических, фенестрированных и синусоидных гемокапилляров – см. вопрос 7.
11.Классификация лимфатических сосудов. Строение лимфатических капилляров и различных видов лимфатических сосудов. Понятие о лимфангионе.
Лимфатические капилляры. Основные особенности строения лимфатических капилляров уже приводились в «Принцип строения сосудов».
Слепое начало и широкий просвет
а) Лимфатические капилляры с одного конца — слепые (замкнутые). Это, в частности, выявляется с помощью краски, введенной в лимфатическую систему. Лимфокапилляры начинаются в тканях слепыми мешочками.
б) При этом, по сравнению с кровеносными капиллярами, просвет лимфокапилляров (20–30 мкм) в несколько раз шире.
Строение стенки
а) Состав. Еще одна особенность состоит в том, что, лимфокапилляры не имеют перицитов и базальной мембраны. Их стенка образована только эндотелиоцитами.
б) Эндотелиоцитам тоже присущ ряд особенностей.
I. По размеру они значительно крупнее, чем аналогичные клетки гемокапилляров.
II. На той их поверхности, которая обращена к окружающей интерстициальной ткани, содержатся многочисленные микроворсинки.
III. В цитоплазме много не только пиноцитозных пузырьков, но и лизосом (для разрушения балластных компонентов тканевой жидкости).
IV. Контакты между эндотелиоцитами весьма слабые.
3. Стропные филаменты.
а) Вместо базальной мембраны и прочных межклеточных соединений опорную функцию в лимфокапиллярах выполняют стропные (якорные, фиксирующие) филаменты. Они – одним концом прикрепляются к эндотелиоцитам в местах их контакта друг с другом, – а другим концом вплетаются в коллагеновые волокна, идущие параллельно капилляру.
б) Стропные филаменты способствуют также дренажу — поступлению тканевой жидкости в просвет лимфокапилляра. Это происходит за счет того, что при
накоплении в ткани жидкости стропные филаменты натягиваются и раздвигают эндотелиоциты, образуя между ними щель.
Лимфатические сосуды. Общая характеристика.
1. Сходство с венами:
а) Условия гемодинамики в лимфососудах близки к таковым в венах: величина давления — весьма низкая и зависит от положения соответствующей части тела.
б) Влияние локализации и калибра сосуда. В связи со сходством гемодинамики, лимфососуды похожи по строению на те или иные вены. В частности, относительное содержание миоцитов в стенке так же (как и в венах) связано с локализацией и калибром сосуда: оно – выше в сосудах с восходящим током лимфы и – возрастает по мере увеличения калибра таких сосудов.
2. Отличия от вен. Но в строении лимфососудов наблюдаются и отличия:
а) поскольку в данном случае нет остаточного давления, создаваемого сердцем, то, во избежание обратного тока лимфы, клапаны имеются у всех лимфососудов, начиная с посткапиллярных (в случае же вен — только в 50 %);
б) базальная мембрана эндотелия — прерывистая;
в) среди vasa vasorum (у достаточно крупных лимфососудов) присутствуют не только артерии, но и вены.
3. Лимфангионы. В связи с тем, что клапаны являются постоянным элементом лимфососудов, последние по длине подразделяются на т. н. клапанные сегменты,
или лимфангионы, — участки между двумя соседними клапанами. В
лимфангионе различают три части: а) область прикрепления клапана — здесь сосуд имеет как бы перетяжку; б) клапанный синус — расширение, следующее за клапаном; в) мышечную манжетку — участок сегмента, где, в основном, и сосредоточены миоциты.
Это, помимо прочего, означает, что распределение миоцитов по длине лимфатических сосудов не является равномерным.
Состав оболочек лимфососудов.
1.Начальный отдел: капилляры и посткапилляры. Стенка лимфокапилляров образована лишь слоем эндотелия без выраженной базальной мембраны, причем к эндотелиоцитам прикрепляются стропные филаменты, выполняющие опорную и дренажную функции. В дополнение к этому в посткапиллярных сосудах появляются также прерывистая базальная мембрана и клапаны — складки стенки сосуда.
2.Мелкие сосуды. У мелкого лимфососуда строение такое же, как у вены со слабым развитием мышечных элементов. В состав стенки входят:
А) t. intima, представленная лишь эндотелием (на прерывистой базальной мембране) и образующая клапаны;

Б) t. media с немногочисленными гладкими миоцитами;
В) t. externa, образованная, как обычно, рыхлой соединительной тканью.
3.Средние и крупные сосуды. Состав стенок у них почти такой же, как у мелких сосудов. Только А) в t. intima добавляются пучки коллагеновых и эластических волокон, Б) а в t. media возрастает количество миоцитов (в сосудах с восходящим током лимфы).
4.Грудной проток. а) Этот самый крупный лимфососуд похож по строению на нижнюю полую вену: I. t. intima и t. media выражены относительно слабо, II. зато t. externa в 3–4 раза толще первых двух оболочек, вместе взятых. б) Практически совпадает и состав оболочек:
А) t. intima включает эндотелий и подэндотелиальный слой, в котором содержатся единичные, продольно лежащие, миоциты;
Б) в t. media — циркулярно расположенные миоциты;
В) а в t. externa — мощные, продольно ориентированные пучки гладких миоцитов.
в) Но, как и все лимфососуды, грудной проток тоже имеет ряд отличий от веныаналога: у протока I. базальная мембрана эндотелия является прерывистой, II. имеется до 9 клапанов (тогда как в обеих полых венах клапанов нет), III. содержание миоцитов в стенке по ходу движения лимфы (снизу вверх) – в брюшной полости, как «положено», возрастает, – но зато дальше — в грудной полости — быстро убывает. Последнее объясняется тем, что в грудной полости току лимфы способствуют сокращения диафрагмы (например, связанные с дыханием).
12.Источники эмбрионального развития сердца. Строение стенки сердца. Эндокард и клапаны сердца, их строение, значение. Особенности кровоснабжения сердца.
Развитие.
1. Образование оболочек сердца. Сердце имеет три оболочки: внутреннюю
(эндокард), среднюю (миокард) и наружную (эпикард).
а) Источники. Эти оболочки развиваются в эмбриогенезе из двух источников (рис. 19.9): – эндокард (2) — как и стенки кровеносных сосудов, из мезенхимы, – а миокард (5) и эпикард (6) — из висцерального листка спланхнотома (3).
б) Образование первичной модели. Развитие сердца начинается еще во время образования осевых зачатков — до сворачивания зародыша. На этой стадии I. из мезенхимы формируются две эндокардиальные трубки (1), II. а в указанном листке спланхнотома появляются утолщения — две миоэпикардиальные пластинки (4), окружающие эндокардиальные трубки. В процессе последующего латерального сворачивания зародыша зачатки сердца (левый и правый) постепенно сближаются и после смыкания туловищных складок сливаются в единую трубку, которая имеет три оболочки и расположена в области шеи. Так формируется первичная
однокамерная модель сердца. Практически в это же время (у человека — начало 4-й нед развития) происходит смыкание нервных валиков и образование нервной трубки.
2. Формирование отделов сердца.
а) Затем сердечная трубка растет в длину и приобретает S-образную форму. Тем самым она подразделяется на два отдела: задний — предсердный, в который впадают вены, и передний — желудочковый, продолжающийся в единый артериальный ствол.
б) Еще позже в сердце формируются перегородки. Они делят предсердный отдел
— на два предсердия, желудочковый отдел — на два желудочка, артериальный ствол — на легочный ствол и аорту.
3. Образование клапанов сердца. Примерно в то же время (в период формирования перегородок) появляются клапаны, разделяющие в каждой половине сердца вышеперечисленные отделы.
а) В предсердно-желудочковых клапанах каждая створка представляет собой складку (дупликатуру) эндокарда. В эти дупликатуры врастает соединительная ткань эпикарда, а в случае правого клапана — и миокарда.
б) В аортальных же клапанах (которые отделяют желудочки от отходящих сосудов) в образовании створок участвуют: с желудочковой стороны — эндокард, а с аортальной стороны — соединительная ткань фиброзного кольца и эндотелий сосуда.
Составные части сердца.
1. Отделы сердца.
В результате описанного выше процесса в сердце оказывается четыре отдела: правые предсердие (I) и желудочек (II), а также левые предсердие (III) и желудочек (IV). Каждый из этих отделов имеет три названные ранее оболочки: внутреннюю — эндокард (1), среднюю, или мышечную, — миокард (2), наружную, или серозную,
— эпикард (3). Толщина стенки того или иного отдела сердца определяется главным образом толщиной миокарда.
а) Кроме того, из миокарда развиваются сосочковые мышцы (4), которые с помощью сухожильных нитей (5) прикрепляются к створкам (6) предсердножелудочковых клапанов.
б) Среди этих клапанов – правый (7) является трехстворчатым; соответственно, в правом желудочке — три сосочковые мышцы; – левый клапан (называемый часто митральным) (8) — двустворчатый; поэтому в левом желудочке — две сосочковые мышцы (хотя и более мощные, чем в правом желудочке).
в) Клапаны между желудочками и отходящими сосудами содержат по три полулунных створки и называются поэтому полулунными. В каждом клапане створки прикрепляются к фиброзному кольцу, ограничивающему отверстие клапана.

Гистологическая структура сформированного сердца.
1. Эндокард (рис. 19.11) 
а) В соответствии со своим происхождением (таким же, как у сосудов), эндокард (I) напоминает по строению стенку сосуда, а конкретно — стенку артерии.
В нем выделяют четыре слоя: I. эндотелий (1) на базальной мембране; II. подэндотелиальный слой (2) из рыхлой соединительной ткани; III. мышечноэластический слой (3), включающий гладкие миоциты и эластические волокна; IV. наружный соединительнотканный слой (4).
б) Сосуды имеются лишь в последнем из этих слоев. Остальные слои питаются путем диффузии веществ непосредственно из крови, проходящей через камеры сердца.
в) Под эндокардом на приведенном снимке виден миокард (II) с кровеносными сосудами (5).
2. Предсердно-желудочковые клапаны
а) В основе створки клапана — плотная волокнистая соединительная ткань.
б) Причем на предсердной стороне в этой ткани преобладают эластические волокна (окрашиваются орсеином в темно-красный цвет), а на желудочковой стороне — коллагеновые волокна (слабо окрашивающиеся орсеином), поскольку сюда вплетаются сухожильные нити, идущие от папиллярных мышц.
в) С обеих сторон створка, как уже отмечалось, покрыта эндотелием.
г) Кровеносных сосудов в створках клапанов нет. Как и в случае эндокарда, питание осуществляется путем диффузии веществ из прокачиваемой сердцем крови.
Особенности кровоснабжения сердца
а) Кровоснабжение сердца осуществляется двумя коронарными артериями — правой и левой. Поскольку эти артерии отходят у основания клапана аорты, то при систоле их просвет закрывается створками клапана. К тому же сами артерии сжимаются мышцей сердца. Следовательно, в отличие от прочих органов, кровь к тканям сердца течет лишь во время диастолы.
б) От коронарных артерий отходят ветви, питающие отдельные части сердца. Из капилляров кровь собирается в вены, которые впадают не в полые вены, а непосредственно в полости правого сердца.
13.Источники эмбрионального развития сердца. Миокард, его структурная организация и функции. Регенерация миокарда.
Источники эмбрионального развития сердца – см. вопрос 12.
Миокард. Тканевая организация миокарда.
Слои миокарда
а) В миокарде предсердий различают два мышечных слоя: внутренний продольный и наружный циркулярный.
б) В миокарде желудочков — три слоя: – относительно тонкие внутренний и наружный — продольные, прикрепляющиеся к фиброзным кольцам, окружающим предсердно-желудочковые отверстия; – и мощный срединный слой с циркулярной ориентацией.
2. Ткани, образующие миокард
а) Основная масса миокарда представлена поперечнополосатой сердечной мышечной тканью. Кроме того, имеются прослойки рыхлой соединительной ткани с капиллярами и более крупными кровеносными и лимфатическими сосудами.
б) Строение сердечной мышечной ткани. Она состоит из сократительных кардиомиоцитов, объединяющихся в функциональные «волокна». Последние имеют следующие особенности.
I. Клетки, составляющие волокна, обладают поперечной исчерченностью (благодаря наличию таковой у сократительных органелл — миофибрилл).
II. Места контакта соседних клеток в функциональном волокне воспринимаются как более четкие и более редкие поперечные полосы — вставочные диски.
III. Ядра занимают центральное положение (вследствие не очень высокого содержания миофибрилл в кардиомиоцитах).
IV. Между клетками соседних «волокон» имеются анастомозы, придающие миокарду сетевидную структуру.
Регенерация миокарда. Напомним также следующее.
а) В последнее время в сердце обнаружены стволовые клетки, способные превращаться в кардиомиоциты, в эндотелиоциты и другие клетки сердца.
б) I. Но по окончании юношеского возраста роль этих стволовых клеток практически сходит на нет.
II. Основным способом приспособления миокарда к повышенным нагрузкам (при занятиях спортом, после инфаркта и т.д.) становится не гиперплазия — увеличение числа кардиомиоцитов, — а гипертрофия — увеличение их объема.
III. При гипертрофии ядра часто оказываются полиплоидными (что повышает их функциональные возможности), а в саркоплазме возрастает содержание миофибрилл, митохондрий и других органелл.
(Этого в вопросе нет.) Сократительные кардиомиоциты. Теперь обратимся к рис. 19.16 (уже встречавшемуся ранее: рис. 11.12) и с его помощью уточним природу вставочных дисков и строение кардиомиоцитов.

1. Вставочные диски (9)
а) В местах контакта соседних кардиомиоцитов встречается три вида межклеточных соединений: интердигитации, щелевые контакты, или нексусы (11), десмосомы (10).
б) Причем нексусы своими каналами связывают цитоплазму соседних клеток и обеспечивают тем самым быстрое проведение возбуждения от одной клетки к другой.
в) В области вставочных дисков к плазмолемме кардиомиоцитов прикрепляются миофибриллы.
2. Сократительные кардиомиоциты желудочков сердца
а) Строение. I. По форме кардиомиоциты напоминают цилиндры; с боковой поверхности они покрыты базальной мембраной (8).
II. В каждой клетке — по 1–2 ядра, которые нередко бывают полиплоидными.
III. Примерно 40 % объема клетки занимают миофибриллы (1).
IV. Очень много митохондрий (5): на них приходится 35–38 % объема цитоплазмы. К тому же митохондрии контактируют друг с другом, образуя т. н. митохондриальный ретикулум.
V. Хорошо выражены специфические мембранные структуры. Это, во-первых, Т- трубочки (4) — поперечные впячивания плазматической мембраны, идущие вокруг миофибрилл. Во-вторых, L-система (3) — совокупность канальцев и цистерн саркоплазматического ретикулума, содержащую запасы ионов Са2+. При возбуждении клетки проходящий по Т-трубочкам импульс стимулирует высвобождение ионов Са2+ из цистерн L-системы, а эти ионы запускают сокращение миофибрилл. VI. Кардиомиоциты содержат также лизосомы (6) и свободные рибосомы (7). Гранулярная ЭПС выражена слабо.
б) Энергию, необходимую для сокращения, кардиомиоциты получают путем аэробного разрушения (до СО2 и Н2О) следующих субстратов: I. жирных кислот; II. кетоновых тел (ацетоуксусной кислоты и ее производных), образующихся в печени при распаде жирных кислот; III. лактата, поступающего из мышц при интенсивной физической нагрузке; IV. глюкозы.
3. Особенности предсердных кардиомиоцитов.
а) Кардиомиоциты предсердий подразделяются, по крайней мере, на две популяции: – рабочие кардиомиоциты, близкие по свойствам к желудочковым, – и более светлые мышечно-секреторные кардиомиоциты, число которых особенно велико в правом предсердии.
б) Последние по форме обычно отростчатые, а по своей структуре хуже приспособлены к сократительной деятельности: содержат меньше миофибрилл,

митохондрий и элементов саркоплазматической сети; Т-трубочки в них развиты слабо. При этом энергия по-прежнему получается в основном за счет аэробного распада веществ в митохондриях.
в) Синтетическая активность. Вместе с тем мышечно-секреторные клетки предсердий синтезируют, накапливают в гранулах и выделяют в кровь белковые гормоны: гликопротеин с противосвертывающим действием и натрийуретический фактор (НУФ). Последний при высоком давлении и большом объеме крови усиливает выведение Na+ и воды почками, оказывая в итоге гипотензивное действие. Для синтеза названных белков в предсердных кардиомиоцитах хорошо развиты гранулярная ЭПС и комплекс Гольджи.
14.Проводящая система сердца, ее морфофункциональная характеристика. Морфологические особенности проводящих кардиомиоцитов.
Проводящая система сердца.
1. Состав системы. В проводящую систему входят два узла и отходящие от них
пучки.
а) Синусный (синусно-предсердный) узел (1), или узел Киса-Флека, находится в верхней стенке правого предсердия.
От него в стенках предсердий идут по разным траекториям три пучка (тракта), связывающие предсердия друг с другом и заканчивающиеся во втором узле. Таким образом, эти тракты связывают между собой и узлы проводящей системы. У каждого из трактов есть свое «именное» название (которое мы не приводим), но иногда все межузловые тракты называют пучком Кис-Фляка.
б) Атриовентрикулярный узел (3), или узел Ашоффа—Тавары, располагается в нижней стенке правого предсердия, возле перегородки. От него в межжелудочковую перегородку отходит пучок Гиса (4), который затем делится на две ножки — правую (5А) и левую (5Б). Этот пучок связывает между собой желудочки. Ветви ножек пучка Гиса обозначаются как волокна Пуркинье.
2. Функциональная роль
а) Генерация возбуждений. I. Названные узлы способны выступать в качестве самостоятельных генераторов сердечного ритма, или, как говорят, пейсмекеров (водителей ритма). Причем при прочих равных условиях пейсмекером является синусный узел. Указанная способность обозначается в физиологии как автоматизм, а с точки зрения биофизики является одним из примеров автоколебаний.
II. Как считают, ключевую роль здесь играет то обстоятельство, что в период покоя (после предыдущего возбуждения) Na+-каналы плазмолеммы, вначале закрывшись полностью (для реполяризации мембраны), затем начинают «протекать», т. е.
допускать прохождение внутрь клетки относительно небольшого количества ионов Na+. Это вызывает медленное падение трансмембранного потенциала. И когда
последний достигает критического уровня, Na+-каналы открываются полностью, что приводит к очередному возбуждению клетки.
III. Частота генерируемых импульсов у синусного узла — 60–70 мин –1, у узла Ашоффа— Тавары — около 40 мин –1.
IV. Но в обычных условиях частота возникающих в синусном узле импульсов модулируется нервными и гуморальными воздействиями.
б) Проведение возбуждений. Каков бы ни был источник возбуждения синусного узла, это возбуждение распространяется отсюда на оба предсердия и желудочки по пучкам Кис-Фляка и Гиса и далее по волокнам Пуркинье. Таким образом, компоненты проводящей системы сердца, будучи по природе кардиомиоцитами (т. е. клетками сердечной мышечной ткани), выполняют, по существу, такие же функции, как и нервные клетки.
Помимо сократительных кардиомиоцитов, в сердце имеются и т. н. атипичные кардиомиоциты, которые формируют проводящую систему сердца.
Общие свойства. Атипичные кардиомиоциты (образующие проводящую систему сердца) отличаются следующими свойствами.
а) Эти клетки практически не способны к сокращениям — из-за очень низкого содержания миофибрилл, митохондрий, T-трубочек и L-канальцев.
б) Энергию они получают главным образом путем анаэробного распада гликогена до лактата.
в) В то же время, атипичные кардиомиоциты обладают повышенной возбудимостью, а многие из них к тому же могут самостоятельно периодически возбуждаться с той или иной частотой.
По степени выраженности перечисленных свойств различают три вида атипичных кардиомиоцитов: Р-клетки, переходные клетки и клетки Пуркинье.
1.Р-клетки, или пейсмекерные клетки, преобладают в синусном узле (хотя содержатся и в атриовентрикулярном узле). По размеру они небольшие, по форме
— полигональны, Т-трубочек не имеют совсем, миофибрилл содержат мало. Именно эти клетки представляют собой автоколебательную систему, которая на протяжении многих десятков лет способна генерировать возбуждения с частотой
60–70 мин.
2.Переходные клетки составляют основу атриовентрикулярного узла (хотя встречаются на периферии и синусного узла).
а) По своей структуре они занимают промежуточное положение между типичными (сократительными) и атипичными кардиомиоцитами (почему и называются переходными): имеют цилиндрическую форму, содержат короткие Т-трубочки и довольно многочисленные миофибриллы.

б) Эти клетки тоже обладают способностью к автоматизму. Причем они могут не только самостоятельно генерировать возбуждения (с частотой 40 мин–1), но и сокращаться при этом (благодаря наличию миофибрилл). Однако в обычных условиях переходные клетки находятся под влиянием более частых сигналов, поступающих из синусного узла, и генерировать свои импульсы просто не успевают.
3. Клетки Пуркинье образуют пучки Кис-Фляка, Гиса (включая ножки пучка Гиса) и волокна Пуркинье. При этом волокна Пуркинье располагаются между эндокардом и миокардом, а также проникают в толщу миокарда.
а) Отличия от типичных кардиомиоцитов. Под световым микроскопом клетки Пуркинье имеют следующие отличительные черты: по сравнению с сократительными кардиомиоцитами, они I. гораздо более крупные, II. более светлые (при окраске гематоксилином и эозином), 3) имеется много гранул гликогена.
г) Границы между клетками в волокнах Пуркинье уже не рассматриваются как вставочные диски (в силу того, что эти «волокна» не имеют вид четко очерченных длинных цилиндров). Тем не менее между клетками имеются щелевидные контакты (нексусы). Вокруг волокон Пуркинье — тонкие прослойки соединительной ткани.
15.Источники эмбрионального развития сердца. Эпикард, перикард: гистологическое строение, функции.
Источники эмбрионального развития сердца – см. вопрос 12.
Эпикард и перикард
а) Эпикард представляет собой обычную серозную оболочку и поэтому включает два слоя.
I. Снаружи находится мезотелий — однослойный плоский эпителий,
развивающийся из мезодермы.
II. Под ним — тонкая соединительнотканная пластинка, содержащая несколько чередующихся слоев коллагеновых и эластических волокон, а также кровеносные сосуды.
б) Под эпикардом может находиться слой жировой ткани, хотя нередко он отсутствует и эпикард плотно прилежит к миокарду.
в) В области оснований крупных сосудов (аорты, легочного ствола, полых вен) эпикард переходит в серозный слой перикарда — околосердечной сумки. Последняя тоже покрывает сердце, но отделена от эпикарда тонким щелевидным пространством — одним из остатков целомической полости.

ОБЩАЯ ГИСТОЛОГИЯ. Учение о тканях.
1. Понятие ткани как системы клеток и их производных. Закономерности возникновения и эволюции тканей, теории параллелизма А.А.Заварзина и дивергентного развития тканей Н.Г.Хлопина.
Последовательная ступенчатая детерминация(определение дальнейшего пути развития клеток) и коммитирование(дифференциация в 1 направлении) потенций однородных клеточных группировок — дивергентный процесс. В общем виде эволюционная концепция дивергентного развития тканей в филогенезе(историч.развитие) и в онтогенезе(индивид.развитие) была сформулирована Н.Г.Хлопиным. Современные генетические концепции подтверждают правоту его представлений. Именно Н.Г.Хлопин ввел понятие о генетических тканевых типах. Концепция Хлопина хорошо отвечает на вопрос, как и какими путями происходило развитие и становление тканей, но не останавливается на причинах, определяющих пути развития.
АА Заварзин — Ткань — это филогенетически обусловленная система гистологических элементов, обьединенных общей структурой, функцией и развитием.
НГ Хлопин — Ткань— филогенетически обусловленные, взаимосвязанные и подчиненные целому организму частные системы, развивающиеся из определенных эмбриональных зачатков, состоящие из клеток и их производных, и характеризующиеся определенной совокупностью морфофизиологических свойств.
Причинные аспекты развития тканей раскрывает теория параллелизмов А.А.Заварзина. Он обратил внимание на сходство строения тканей, которые выполняют одинаковые функции у животных, принадлежащих даже к весьма удаленным друг от друга эволюционным группировкам. Вместе с тем известно, что, когда эволюционные ветви только расходились, у общих предков таких специализированных тканей еще не было. Следовательно, в ходе эволюции в разных ветвях филогенетического древа самостоятельно, как бы параллельно, возникали одинаково организованные ткани, выполняющие сходную функцию. Причиной этого является естественный отбор: если возникали какие-то организмы, у которых соответствие строения и функции клеток, тканей, органов нарушалось, они были и менее жизнеспособны. Теория Заварзина отвечает на вопрос, почему развитие тканей шло тем, а не иным путем, раскрывает казуальные аспекты эволюции тканей.
Концепции А.А.Заварзина и Н.Г.Хлопина, разработанные независимо одна от другой, дополняют друг друга и были объединены А.А.Брауном и В.П.Михайловым: сходные тканевые структуры возникали параллельно в ходе дивергентного развития. Развитие тканей в эмбриогенезе происходит в результате дифференцировки клеток. Под дифференцировкой понимают изменения в структуре клеток в результате их функциональной специализации, обусловленные активностью их генетического аппарата. Различают четыре основных периода дифференцировки клеток зародыша — оотипическую, бластомерную, зачатковую и тканевую дифференцировку. Проходя через эти периоды, клетки зародыша образуют ткани (гистогенез).
КЛАССИФИКАЦИЯ ТКАНЕЙ
Имеется несколько классификаций тканей. Наиболее распространенной является так называемая морфофункциональная классификация, по которой насчитывают четыре группы тканей (по Заварзину):
1)эпителиальные ткани;
2)ткани внутренней среды;

3)мышечные ткани;
4)нервная ткань.
Эпителиальные ткани характеризуются объединением клеток в пласты или тяжи. Через эти ткани совершается обмен веществ между организмом и внешней средой. Эпителиальные ткани выполняют функции защиты, всасывания и экскреции. Источниками формирования эпителиальных тканей являются все три зародышевых листка — эктодерма, мезодерма и энтодерма.
Ткани внутренней среды (соединительные ткани, включая скелетные, кровь и лимфа) развиваются из так называемой эмбриональной соединительной ткани — мезенхимы. Ткани внутренней среды характеризуются наличием большого количества межклеточного вещества и содержат различные клетки. Они специализируются на выполнении трофической, пластической, опорной и защитной функциях.
Мышечные ткани специализированы на выполнении функции движения. Они развивается в основном из мезодермы (поперечно исчерченная ткань) и мезенхимы (гладкая мышечная ткань).
Нервная ткань развивается из эктодермы и специализируется на выполнении регуляторной функции - восприятии, проведении и передачи информации.
2. Эмбриональный и постнатальный гистогенез. Вклад отечественных ученых
А.Г.Кноре и А.А.Клишова в изучение проблем гистогенеза.
Эмбриональный гистогенез написан в 3 вопросе.
Постнатальный-Гистогенез в послеродовом периоде жизни, включающий физиологическую регенерацию и возрастные изменения тканей.
1)Физиологическая регенерация - явление универсальное, присущее всем живым организмам, а также органам, тканям, клеткам и субклеточных структур. Принято разделять клетки тканей животных организмов и человека на три основные группы: лабильные, стабильные и статические. К лабильных относят клетки, которые быстро и легко возобновляются в процессе нормальной жизнедеятельности организма. Это клетки крови, эпителия слизистой оболочки ЖКТ, эпидермиса.(обновляющиеся популяции клеток)
Судьба клеток, погибших в процессе жизнедеятельности, неодинакова. Клетки наружных покровов после гибели отшелушиваются. Клетки слизистой оболочки кишок, богаты ферменты, после шелушение входят в состав кишечного сока и принимают участие в пищеварении.
Кстабильным клеток относят клетки печени(гепатоциты), поджелудочной железы, слюнных желез и др.. Они имеют ограниченную способность к размножению, что проявляется при повреждении органа.
Кстатическим клеток относят клетки поперечно мышечной и нервной тканей. Клетки статических тканей, как считает большинство исследователей, не делятся. Однако процессы физиологической регенерации в нервных клеток осуществляются на субклеточном, ультраструктурном уровнях. По мышечной ткани, последнее время взгляд несколько изменился. Были открыты так называемые клетки-сателлиты, находящиеся под оболочкой, или сарколеммой, мышечного волокна и способны погружаться внутрь волокна делиться и превращаться в ядра и цито-либо саркоплазму, мышечного волокна.
В процессе физиологической регенерации участвуют также камбиальные клетки, то есть наименее дифференцированные или наименее специализированные, которые дают начало клеткам,
постепенно дифференцируются или специализируются. Например, камбиальными клетками эпидермиса кожи являются клетки базального слоя.
Процесс физиологической регенерации присущ всем тканям. Наиболее универсальной его формой является внутриклеточная регенерация. Высокая ее интенсивность обеспечивает продолжительность жизни клеток, соответствует времени жизни всего организма. Физиологическая регенерация сохраняет целостность и нормальную жизнедеятельность отдельных тканей, органов и всего организма.
2) Клеточное старение — это вызванная стрессом необратимая остановка клеточного цикла соматических клеток, способных к пролиферации. В качестве стресса могут выступать воздействия, вызывающие трудно репарируемые(восстанавливается повреждение) повреждения ДНК, например, ионизирующая радиация. Также клеточное старение может запускаться из-за слишком коротких теломер, когда теломеры воспринимаются клеткой как повреждение ДНК, а именно, как двунитевой разрыв ДНК. Укорочение теломер происходит в результате множественных циклов репликации хромосомной ДНК в процессе неоднократных клеточных делений. Процесс клеточного старения, связанный с укорочением теломер, также называется репликативным старением клетки, и с ним связан предел на число делений соматической клетки, называемый пределом Хейфлика. Клеточное старение может быть вызвано также избыточной митогенной стимуляцией, происходящей, например, в результате активации онкогенов.
Кнорре-выдающийся эволюционный гистолог и эмбриолог, заведующий кафедрой гистологии и эмбриологии Ленинградского педиатрического медицинского института. защитил докторскую диссертацию «Дифференцировка клеточного материала эмбриональных зачатков». Автор свыше 140 работ, посвящённых разным аспектам гистологии и эмбриологии, методологическим принципам, философскому осмыслению биологических знаний. Несколько лет был главным редактором журнала «Архив анатомии, гистологии и эмбриологии».
Клишов-Основным предметом научной деятельности А.А. Клишова были вопросы гистогенеза, реактивности и регенерации тканей. Он выдвинул концепцию системно-структурной организации гистогенеза, обосновал ее данными о механизмах детерминации, дифференциации, пролиферации и гибели клеток. С позиций концепции клеточно-дифферонной организации тканей с 1986 года научный коллектив кафедры включился в разработку темы «Ультраструктурные основы репаративной регенерации тканей в условиях раневого процесса». Материалы многолетних исследований легли в основу гистогенетической теории реактивности и регенерации тканей, изложенной в монографии и научных публикациях. А.А. Клишов являлся организатором научных совещаний и конференций по фундаментальным и прикладным проблемам гистологии, ежегодно (1980–1990 г.г.) проводимых в Ленинграде на базе кафедры гистологии Военномедицинской академии. По инициативе и под редакцией А.А. Клишова осуществлялась подготовка первого советского фундаментального двухтомного труда «Руководство по гистологии».
3. Основные составляющие гистогенеза (рост, дифференцировка, период
активного функционирования, старение, гибель клеток).


4. Клетки, как ведущие элементы ткани. Клеточные популяции (клеточный тип,
дифферон, клон). Статическая, растущая, обновляющаяся клеточные
популяции. Стволовые клетки.
Ведущими элементами тканевой системы являются клетки. Кроме клеток, различают клеточные производные и межклеточное вещество.
Клеточные популяции — это группы клеток одного или нескольких типов, объединенные на основе происхождения, строения, функции и локализации.
Все 4 условия выполняются не всегда (например, популяция клеток крови — общее происхождение из стволовой кроветворной клетки), локализация, но разное строение и функции. Поэтому чаще клеточная популяция понимается как однородная группа клеток. Например, — клон.
Клон — популяция клеток, образующаяся в результате последовательного размножения одной исходной стволовой клетки. Все клетки клона генетически идентичны.
Клеточный тип — совокупность клеток с идентичным набором экспрессирующихся(преобразование ген.информации) генов. В рамках одного клеточного типа могут существоать различные фенотипы.

Дифферон — совокупность клеточных форм различной степени зрелости одного гистогенетического ряда от стволовой клетки до зрелой.
В состав дифферона входят: стволовая клетка, коммитированные клетки-предшественники, созревающие клетки, зрелые клетки. В состав ткани могут входить клетки(либо1 дифферона(сердечная ткани), либо нескольких дифферонов (соед.ткань из фибробласта и макрофага)!!!!!!!!!!!!!!!!!!!!
Стволовая клетка — незрелые клетки предшественницы для всех тканей организма. Они могут становиться любой зрелой клеткой, поэтому их активно применяют в различных областях медицины. клетка прошедшая стадию коммитированности(специфичности), сохраняющая способность к пролиферации на протяжении всей жизни организма, но не дифференцирующаяся дальше; поддерживает необходимую численность популяции клеток данного типа.
Является полипотентной клеткой, способной дифференцироваться в различные клеточные формы и обладающая свойством самоподдержания. Стволовые клетки детерминируются(возникают) в составе эмбриональных зачатков к концу второй фазы гаструляции.
Клетки в процессе жизнедеятельности тканей образуют также клеточные популяции.
-Обновляющаяся популяция характеризуется множественными митозами и быстрой гибелью клеток. При этом количество вновь образованных клеток слегка превышает клеточные потери (эпидермис, эпителий кишки, клетки тканей внутренней среды). Регулируют численность свою сами.
-Стволовые клетки — наименее дифференцированные. Они образуют самоподдерживающуюся популяцию, их потомки способны дифференцироваться в нескольких направлениях под влиянием микроокружения (факторов дифференцировки), образуя клетки-предшественники и, далее, функционирующие дифференцированные клетки. Таким образом, стволовые клетки полипотентны. Они делятся редко, пополнение зрелых клеток ткани, если это
необходимо, осуществляется в первую очередь за счет клеток следующих генераций (клетокпредшественников). По сравнению со всеми другими клетками данной ткани стволовые клетки наиболее устойчивы к повреждающим воздействиям.
-Статическая популяция. Гомогенная группа клеток митотически не активная (кардиомиоциты, нейроны)
-Растущая популяция. Клетки, митотическая активность которых по мере роста и дифференцировки затухает (гепатоциты, эпителий почек)
5. Определение термина «ткань». Детерминация и дифференциация клеток,
коммитирование потенций. Классификации тканей.
Ткани - это исторически (филогенетически) сложившиеся системы клеток и неклеточных структур, обладающих общностью строения, в ряде случаев - общностью происхождения, и специализированные на выполнении определенных функций.

Классификация ткани:
Детерминация – это процесс определения дальнейшего пути развития материала эмбриональных зачатков с образование специфических тканей (на основе блокирования отдельных генов).
Понятие «коммитирование» тесно связано с клеточным делением (т.н. коммитирующий митоз).
Коммитирование – это ограничение возможных путей развития вследствие детерминации.(блокирования определенных генов). Коммитирование совершается ступенчато. Сначала соответствующие преобразования генома касаются крупных его участков. Затем все более детализируются, поэтому вначале детерминируются наиболее общие свойства клеток, а затем и более частные.
Как известно, на этапе гаструляции возникают эмбриональные зачатки. Клетки, которые входят в их состав, еще не окончательно детерминированы, так что из одного зачатка возникают клеточные совокупности, обладающие разными свойствами. Следовательно, один эмбриональный зачаток может служить источником развития нескольких тканей.
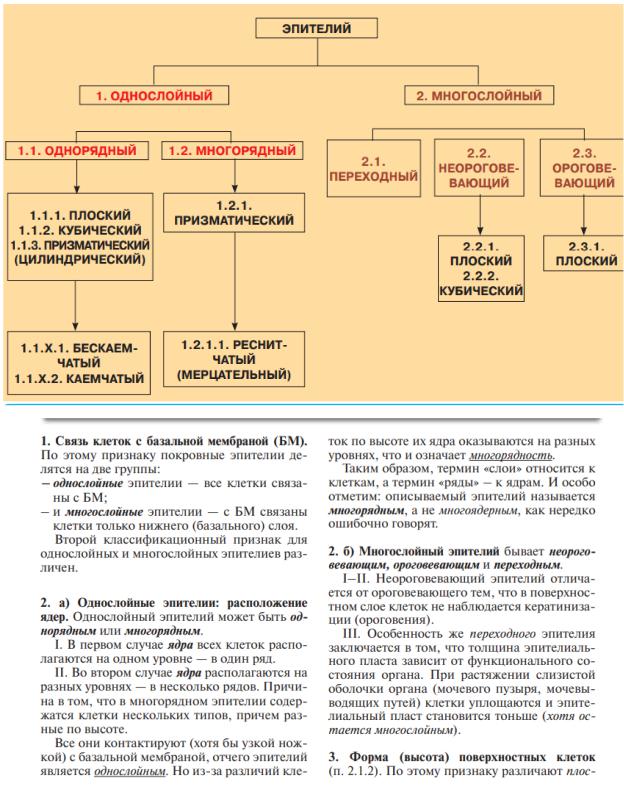
Эпителиальные ткани.
1. Классификации эпителиальных тканей.

Многорядный мерцательный (с ресничками )эпителий Многорядный мерцательный эпителий выстилает воздухоносные пути (а в двухрядном
варианте встречается также в некоторых отделах половых трактов). Здесь он рассматривается на препарате трахеи .
все клетки данного эпителия расположены на базальной мембране (контактируя с ней хотя бы узкой ножкой), но их ядра находятся на разных уровнях — лежат в 3–4 ряда; и, кроме того, на апикальной поверхности наиболее высоких клеток расположены реснички.
Такая организация складывается потому, что присутствующие здесь клетки различны по высоте:
1) Нижний ряд ядер-базальные клетки(стволовые – из них обр-ся другие клетки).
2)) Следующий ряд — переходные клетки( находящиеся на стадии дифференцировки в клетки двух последующих типов).
3) Верхний ряд — ядра мерцательных клеток. С помощью узкой ножки данные клетки сохраняют связь с базальной мембраной. А на их апикальной поверхности находятся реснички
4) бокаловидные клетки (Они легко различимы по светлой цитоплазме, заполненной слизистым секретом)
Обновление однослойных эпителиев
а) Многие однослойные эпителии (как и многослойные) подвергаются постоянному обновлению. Это значит, в соответствии с принципом стационарности,что в любой временной интервал
–какое-то количество «состарившихся» клеток отмирает и слущивается (последний процесс обозначается как экструзия)
–и примерно такое же количество новых клеток появляется в результате митотических делений стволовых клеток.
б) В этом универсальном процессе однослойным эпителиям присущи две особенности.
А. Во-первых, отмирающие клетки не теряют связи с базальной мембраной практически до самого слущивания.
Б. Во-вторых, последнее происходит путем вытеснения отмершей клетки ее «соседями» по слою. Благодаря данному механизму замена клеток происходит без нарушения непрерывности эпителиального слоя.
в) I. Видимо, быстрее всего обновление эпителия происходит в тонкой кишке. Здесь камбиальные клетки лежат в области дна крипт (трубчатых углублений в слизистой оболочке.). А клетки, вступившие в дифференцировку, постепенно поднимаются вдоль стенок крипт вверх, затем переходят на поверхность ворсинок и продолжают перемещаться к их вершинам.
II. В процессе этой миграции клетки несколько раз (от 1 до 3-х, в зависимости от направления созревания) делятся и превращаются в зрелые эпителиоциты.
III. Отторжение же (экструзия) клеток происходит на вершине ворсинок. При этом клетки, приобретая шаровидную форму, теряют связь друг с другом и с эпителием в целом.
IV. Всего описанный процесс занимает 4–6 дней. За такое же время, очевидно, и происходит обновление некамбиального эпителия кишки.
Многослойные эпителии
к базальной мембране прилегают
клетки только нижнего (базального) слоя(стволовые клетки).

Вступая в митотические деления и дифференцировку, они превращаются в другие виды клеток данного эпителия, перемещаются к апикальной его поверхности и в конечном счете слущиваются.
Таким образом, состав многослойного эпителия тоже регулярно обновляется, но иным способом, чем в случае однослойного эпителия.
И происходит это, как правило, медленней. Так,
-эпидермис (эпителий кожи) обновляется, в зависимости от локализации, за 26–42 дня. 1)Переходный эпителий
Локализация и слои:
выстилает слизистую оболочку мочевого пузыря и мочевыводящих путей, которые подвергаются большому растяжению.
В этом эпителии различают три слоя клеток:
–1. базальный слой( небольшие клетки с
овальными ядрами, лежащие на базальной
мембране)
–2.промежуточный слой ( клетки многоугольной формы)
–3.поверхностный слой ( очень крупные
клетки, нередко двуядерные)
– 4.соединительная ткань под эпителием.
Поверхностные клетки
а) Изменение формы. В нерастянутом состоянии органа поверхностные клетки имеют куполообразную форму, а при растяжении органа они уплощаются.
Причем при уплощении клетки площадь ее плазмолеммы возрастает. Для обеспечения
этого в апикальной части клетки имеется резерв мембран — в виде многочисленных инвагинаций плазмолеммы и в виде стенки специальных мембранных пузырьков.
б) Дифференциальный признак. Для приготовления препарата используется нерастянутый орган, но разглядеть форму поверхностных клеток (которая должна быть куполообразной) обычно не удается. Поэтому самым надежным критерием при идентификации переходного эпителия являются ядра поверхностных клеток: они имеют округлую форму. Это отличает данный эпителий от многослойного плоского неороговевающего.
2)Многослойные неороговевающие эпителии: плоский и кубический
1. Распространение
а) покрывает снаружи роговицу глаза, а), конъюнктиву, а также выстилает полость рта и пищевод.
б) Многослойный кубический неороговевающий эпителий встречается в столбчатой зоне анального отдела прямой кишки, в выводных протоках слюнных, потовых и сальных желез, в оболочке растущих фолликулов яичника.
2)многослойный плоский неороговевающий эпителий
Слои:
1)базальный
2)шиповатый(МНОГОУГОЛЬНОЙ ФОРМЫ)+шипы(короткие отростки)-образуют десмосомы с отростками соседних клеток.
3)слой плоских клеток+поверхностный. Ядра клеток — узкие, палочковидные, ориентированы параллельно поверхности пласта.
ШИПОВАТЫЙ+ПЛОСКИЕ КЛЕТКИ =многослойными; так что в эпителии клетки расположены в 10 и более слоев.
3)Многослойный плоский ороговевающий эпителий:
покрывает кожу, образуя ее эпидермис.
Как отмечалось промежуточные филаменты в клетках любого эпителия (кроме эндотелия и эпендимы) образованы белком кератином. Особенность же эпидермиса состоит в том,
что в его клетках постепенно накапливается такое большое количество кератиновых филаментов (или тонофибрилл), что они в конце концов заполняют всю клетку, вытесняя из нее ядро и прочие органеллы. Накапливаются и некоторые другие специфические белки — например, кератолинин, образующий толстую оболочку под плазмолеммой. Все это приводит к тому, что дифференцирующиеся клетки превращаются в безъядерные роговые чешуйки, отпадающие с поверхности кожи. Таким образом, дифференцировка клеток сводится в данном случае к их постепенному ороговению. Поэтому все эпителиальные клетки эпидермиса называются кератиноцитами (но в эпидермисе присутствуют и некоторые другие клетки)
б) В эпидермисе ладоней и подошв 5 слоев:
1.базальный(однослойный)с кератинами (тонофибриллами) 2. Шиповатый (полигональная форма, образованием ввиду шипов-отростков десмосом с другими клетками)3. Зернистый-с кератиноцитами+баз.гранулы(кератогиалины) 4. Блестящий(почти без ядер, толстая оболочка без белка) 5.роговой (2-5-многослойные)-самый толстый(безъядерные кератиноциты+роговые чешуйки.
в) В эпидермисе остальных участков кожи
нет блестящего слоя, а прочие слои (кроме базального) тоньше, чем на ладонях и подошвах.
2. Общая морфофункциональная характеристика эпителиальных тканей.
Базальная мембрана: строение, функции, происхождение.
КЛАССИФИКАЦИЯ ЭПИТЕЛИЯ.
Эпителиальные ткани - покрывают поверхности тела, слизистых и серозных оболочек внутренних органов, а также образуют большинство желез.
В филогенетическом отношении - это одна из наиболее старых тканей, которая первой возникла вначале эволюции многоклеточных организмов.
Характерным для этой ткани является то, что она построена только с клеток - эпителиоцитов и в ней практически отсутствует межклеточное вещество.
Клетки эпителиальной ткани, соединенные между собой различными типами контактов образуют сплошной пласт, который лежит постоянно на базальной
