
- •1.Изменение общего объема крови: гипо –и гиперволемии, их виды, причины, механизмы развития.
- •2. Острая кровопотеря и постгеморрагический синдром.
- •3. Главное звено патогенеза острой кровопотери.
- •4. Патогенез постгеморрагического синдрома.
- •5. Фазы компенсации при острой кровопотере и их краткая характеристика.
- •6. Принципы патогенетической терапии острой кровопотери.
- •7. Понятие о системе эритрона.
- •8. Органы и системы регулирующие эритропоэз. Качественные и количественные нарушения эритроцитов
- •9. Механизмы регуляции эритропоэза.
- •10. Эритроцитозы и эритремия. Этиология эритроцитозов, механизмы формирования.
- •11. Анемии. Определение, принципы классификации. Патогенетическая классификация анемий.
- •12. Острая и хроническая постгеморрагическая анемия. Этиология, патогенез, особенности картины крови.
- •13. Железодефицитные анемии. Этиология, патогенез, картина крови.
- •14. Анемии при недостаточности витамина в12 и фолиевой кислоты. Механизмы развития, картина крови. Клинические проявления, их патогенез.
- •15. Гипо – и апластические анемии. Этиология, патогенез, картина крови.
- •16.Гемолитические анемии. Виды, причины, механизмы развития, картина крови.
- •17.Гемолитическая болезнь новорожденных. Этиология, патогенез, клинико – лабораторные проявления.
- •18.Нарушение физиологических функций и компенсаторно-приспособительные реакции при анемиях.
- •19.Лейкоцитарная формула и ее нарушения в условиях патологии.
- •20. Профиль Мошковского, его диагностическое значение.
- •25. Лейкоз. Определение, классификация и этиология лейкозов.
- •26. Общий патогенез лейкозов.
- •27. Общие патофизиологические проявления лейкозов.
- •28. Особенности кроветворения и клеточного состава периферической крови при разных видах лейкозов.
- •29. Определение понятия «гемостаз». Механизмы гемостаза. Их краткая характеристика. Агреганты и антикоагулянты. Их характеристика.
- •30. Основные феномены нарушений гемостаза.
- •31. Геморрагические диатезы: ангиопатии, тромбоцитопатии , коагулопатии. Роль нарушения сосудистого, тромбоцитарного и фибринового механизмов гемостаза в их возникновении.
- •32. Тромбофилические диатезы. Этиология, патогенез. Роль нарушений механизмов гемостаза в их возникновении.
- •33. Тромбогеморрагический синдром. Этиология, патогенез, стадии, общие принципы лечения.
- •34.Сердечные аритмии. Определение, виды, этиология.
- •35. Аритмии вследствие расстройств автоматизма сердца, виды, причины и механизмы развития, экг – проявления.
- •36. Нарушения проводимости сердца. Этиология, виды, механизмы развития.
- •37. Аритмии вследствие сочетанных расстройств возбудимости и проводимости. Виды, этиология, общий патогенез. Электрофизиологические механизмы, лежащие в основе аритмий.
- •38. Экстрасистолия. Определение. Классификация. Изменения экг.
- •39. Пароксизмальная тахикардия. Виды, механизмы развития. Возможные изменения экг и системного артериального давления.
- •40. Трепетание. Этиология, патогенез, нарушение экг. Фибрилляция. Механизмы, экг – проявления. Нарушения проводимости. Блокады. Виды, механизмы развития, изменения экг.
- •41. Фибрилляция предсердий и желудочков. Изменения экг и системного ад
- •42. Аритмии вследствие расстройств сократимости сердца. Их виды, механизмы развития. Трансформация ритма, альтернирующий пульс.
- •43. Общие принципы лечения аритмий.
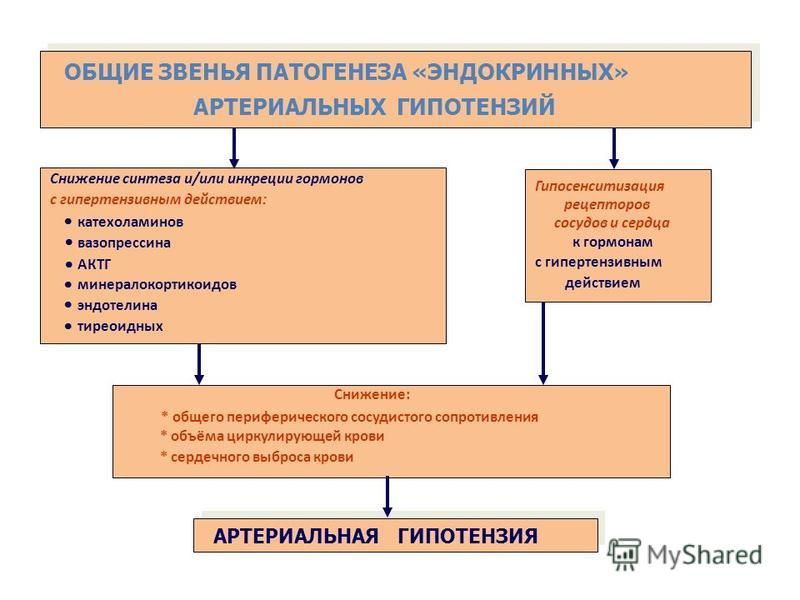
- •45. Артериальные гипертензии и гипотензии. Принципы классификации (в зависимости от изменения рабочих механизмов, патогенеза и клинического течения).
- •46. Классификация артериальных гипертензий в зависимости от изменений гемодинамических рабочих механизмов (мок и опсс).
- •47. Роль нарушений эндокринной регуляции в механизмах развития артериальных гипертензий. Этиология и патогенез гипертензий при альдостеронизме, гиперкортизолизме, феохромацитоме, гипертиреозе.
- •48.Роль нарушений нервной регуляции в патогенезе артериальной гипертензии, рефлекторные и центрогенные артериальные гипертензии.
- •49. Роль почечных прессорных и депрессорных механизмов в патогенезе артериальных гипертензий.
- •50. Роль изменения состояния сосудистой стенки и сердца в механизме развития артериальных гипертензий.
- •51. Патогенез эссенциальной гипертензии.
- •52.Экспериментальное моделирование артериальных гипертензий.
- •53. Артериальная гипотензия (острая, хроническая). Патогенетическая классификация, этиология, патогенез и последствия.
- •54. Общие принципы лечения гипертензий.
- •55. Причины и механизмы атеросклероза. Его формирование. Основные теории. Обоснование этих теорий. Перечисление сосудов наиболее поражаемых атеросклерозом.
- •61. Долговременный механизм компенсации (гипертрофия миокарда).
- •62. Недостаточность сердца, как несбалансированная форма роста. Основные проявления.
- •63. Недостаточность сердца при патологии перикарда. Механизмы развития, проявления (право – и левосердечной недостаточности).
- •Основные проявления лево- и правосердечной недостаточности
- •64. Патогенетические принципы терапии сердечно – сосудистой недостаточности.
45. Артериальные гипертензии и гипотензии. Принципы классификации (в зависимости от изменения рабочих механизмов, патогенеза и клинического течения).
По течению гипертензии подразделяются на доброкачественные и злокачественные.
По механизму развития артериальные гипертензии классифицируются на две основные группы:
1. Гипертоническая болезнь (эссенциальная гипертензия).
2. Симптоматические (вторичные) гипертензии.
Гипертоническая болезнь развивается в результате первичного нарушения высшей нервной деятельности и функциональных изменений (неврозов). На ее долю приходится 90-95 % гипертензии.
Вторичные или симптоматические гипертензии составляют 5-10 % всех гипертензии и являются проявлением поражения органов и систем (ЦНС, почек, желез внутренней секреции, крупных сосудов). У больных до 40 лет вторичные гипертензии встречаются в три раза чаще, чем гипертоническая болезнь. После 40 лет начинает преобладать гипертоническая болезнь. У мужчин до 40-50 лет в 2-4 раза чаще наблюдаются вторичные гипертензии, чем у женщин. После 60 лет количество женщин с гипертонической болезнью и симптоматическими гипертензиями больше, чем мужчин.
В клинических условиях у взрослых используется классификация гипертензий рекомендованная национальным институтом здоровья США. Она включает:
I стадию (легкую) АДс=140-159 мм.рт.ст. АДд=90-99 мм.рт.ст.
II стадию (умеренную) АДс=160-179 мм.рт.ст. АДд=100-109 мм.рт.ст.
III стадию (среднетяжелую) АДс=180-199 мм.рт.ст. АДд=110-119 мм.рт.ст.
IV стадию (тяжелую) АДс=210 и выше мм.рт.ст. АДд=120 и выше мм.рт.ст.
46. Классификация артериальных гипертензий в зависимости от изменений гемодинамических рабочих механизмов (мок и опсс).
Рабочие механизмы, определяющие величину АД, представлены минутным объемом кровообращения (МОК) и общим периферическим сопротивлением (ОПС), что можно выразить в виде следующего уравнения: АД = МОК + ОПС. МОК обусловлен величиной систолического объема сердца и частотой сердечных сокращений в минуту, а ОПС определяется сопротивлением сосудов, объемом циркулирующей крови и ее реологическими свойствами.
В зависимости от изменений гемодинамических факторов выделяют следующие формы гипертензии:
1. Гиперкинетический тип - увеличение АД обусловлено нарастанием МОК при нормальном или сниженном ОПС.
2. Гипокинетический тип - увеличение АД происходит за счет повышения ОПС, в то время как МОК понижен.
3. Эукинетический тип - увеличение АД происходит за счет повышения ОПС, но МОК обычно не изменен.
4. Смешанный тип - увеличение АД обусловлено нарастанием МОК и ОПС.
47. Роль нарушений эндокринной регуляции в механизмах развития артериальных гипертензий. Этиология и патогенез гипертензий при альдостеронизме, гиперкортизолизме, феохромацитоме, гипертиреозе.
 Альдостеронизм
Альдостеронизм
Этиология: избыточной продукции альдостерона, что получило название альдостеронизма. Избыточное образование альдостерона наблюдается при первичном альдостеронизме, который обусловлен развитием опухоли в клубочкой зоне коры надпочечников, и вторичном альдостеронизме, вызванном стимуляцией клубочковой зоны коры надпочечников ангиотензином-II и III, кортикотропином. Уменьшение альдостерона в плазме крови происходит за счет его инактивации в печени и выделения с мочой.
Патогенез: Избыточное образование альдостерона вызывает задержку натрия и усиление секреции калия канальцевым аппаратом почек. Электролитный дисбаланс раздражает осморецепторы сосудов и способствует избыточному выделению в кровь антидиуретического гормона и задержке воды. 1 молекула натрия задерживает 400 молекул воды. Задержка натрия способствует накоплению его в клетках с одновременным увеличением кальция. Таким образом, одновременная задержка воды ведет к набуханию сосудов и увеличивает их ОПС. Кроме того, в результате расстройства электролитного баланса чувствительность рецепторов сосудов повышается к вазопрессорным факторам, особенно к катехоламинам. Формирующиеся в результате этого ангиоспазм и увеличение сопротивления току крови также принимают участие в формировании гипертензии. В результате задержки воды возникает гиперволемия, приводящая в конечном итоге к увеличению сердечного выброса. Секреция ренина в почках при первичном альдостеронизме подавляется.
При гиперальдостеронизме, в конечном итоге, гипертензия обусловлена как нарастанием ОПС, так и в меньшей степени МОК.
Лечение: У больных с альдостероновой гипертензией увеличивается выведение альдостерона с мочой. При первичном альдостеронизме наиболее эффективен хирургический путь лечения. Среди консервативных методов используется спиролактон (альдактон, верошпирон), блокирующий образование альдостерона. Хороший эффект при гипорениновых формах гипертензии дает дексаметазон, который, блокируя образование в гипоталамусе кортиколиберина, уменьшает образование кортикотропина в гипофизе и таким образом уменьшает стимуляцию клубочковой зоны коры надпочечников. Назначение салуретиков (гипотиазид, фуросемид), усиливающих выведение натрия и воды с мочой также способствует снижению АД. Указанные сдвиги позволяют понять значение избытка поваренной соли при гипертонической болезни и связанных с этим расстройств водного обмена и реактивности сосудов. Об этом же свидетельствует и нормализация АД у больных с гипертонической болезнью при снижении потребления поваренной соли.
Гиперкортизолизм
Этиология:
1) развитие опухоли гипо- таламуса или гипофиза с избыточной секрецией кортикотропина (болезнь Иценко-Кушинга).
2) Развитие опухоли пучковой зоны коры надпочечников (синдром Иценко-Кушинга).
3) Избыточное введение извне глюкокортикоидов.
Патогенез: В связи с увеличением минералокортикоидного эффекта глюкокортикоидов при гиперкортизолизме наблюдается ЗАДЕРЖКА НАТРИЯ в крови УМЕНЬШЕНИЕ КАЛИЯ в связи с его потерей с мочой. Учитывая увеличение секреции одновременно с калием и ионов водорода, формируетсяГИПОКАЛИЕМИЧЕСКИЙ АЛКАЛОЗ.При гиперкортизолизме наблюдается регионарное ожирение в области лица (лунообразное лицо), шеи, туловища. Ноги остаются худыми. Поэтому такое ожирение получило название РЕГИОНАРНОГО ОЖИРЕНИЯ. Развитие его связано с изменениями зон гипоталамуса, ответственных за жировой обмен, а также связано с увеличением аппетита и количества потребляемых продуктов. Учитывая, что глюкокортикоиды являются основными контринсулярными гормонами, и их эффекты направлены на увеличение уровня сахара в кровиза счет глюконеогенеза, активации глюкозо-6-фосфатазы и подавления активности гексокиназы, становится понятной склонность к ГИПЕРГЛИКЕМИИ, особенно в условиях наследственно обусловленной или приобретенной недостаточности инсулярного аппарата поджелудочной железы. В этих условиях возможно развитие стероидного диабета. Склонность к инфекции и явление остеопороза связаны с катаболическими эффектами глюкокортикоидов. В этом случае за счет усиления катаболизма белка в лимфоидных узлах и тимусе, а также торможения митоза лимфоцитов, и формирования лимфопении, и уменьшения синтеза антител, развивается одновременно с инволюцией тимиколимфотической системы приобретенный иммунодефицит. Отсюда такие больные склонны к ИНФЕКЦИИ, особенно к туберкулезу.
Учитывая превалирование катаболизма белка в костях и снижение его синтеза, уменьшается белковый остов костей и затрудняется отложение кальция.При уменьшении кальция в кости на 30 % и более возникает разрежение костной ткани (ОСТЕОПОРОЗ) и повышается ломкость костей. Возможны спонтанные переломы.Превалирование катаболизма белка в коже ведет к ее истончению, особенно в нижней части живота. Сосуды становятся более видимыми и поэтому формируются багровые полосы.
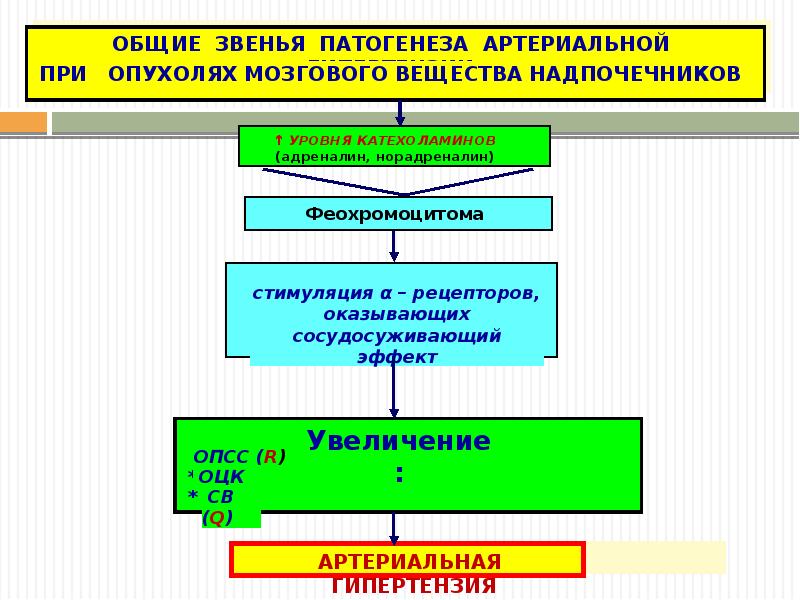
Феохромоцитома:
Этиология:
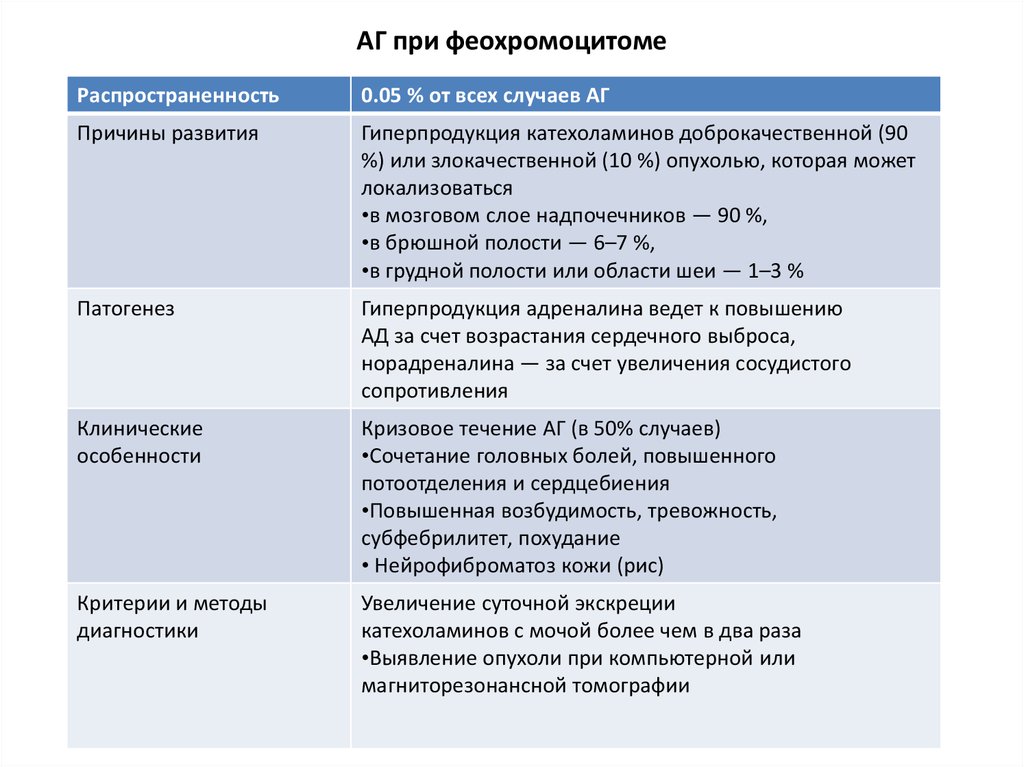
Патогенез:
Гипертиреоз:
Повышение системного АД нередко наблюдается при гиперфункции щитовидной железы. Избыточное образование и выделение тироксина и трийодтиронина усиливает обмен веществ, в том числе и в сердце, способствует увеличению систолического и минутного объема кровообращения.
Кроме того, при гипертиреозе имеет место расстройство высшей нервной деятельности, сопровождающееся активацией симпатоадреналовой системы, что, в конечном итоге, повышает ОПС за счет спазма сосудов и увеличения МОК. Таким образом, при гипертиреозе повышение АД обусловлено увеличением обоих гемодинамических показателей - МОК и ОПС
