
Гинекология ответы на экзамен
.pdf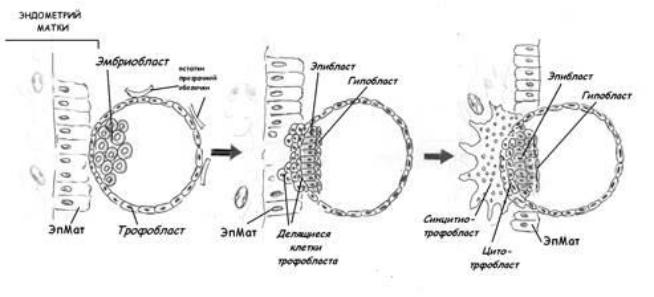
Ткань трофобласта и в норме обладает свойствами, присущими тканям злокачественной опухоли: ускоренное деление клеток, способность к инвазии. Однако с окончанием беременности в результате естественной элиминации трофобласта эти явления прекращаются. При ТБ пролиферация ткани трофобласта продолжается и после завершения беременности.
Трофобластическая болезнь объединяет следующие патологические состояния трофобласта (гистологическая классификация ВОЗ):
1.Пузырный занос (ПЗ) - доброкачественная форма
Полный
Частичный
2.Инвазивный пузырный занос – переходная форма: с 1 стороны, возможен регресс – свойство доброкачественности, с другой – способность к гематогенному метастазированию – свойство злокачественности.
3.Хориокарцинома (ХК) – развивается из всех элементов трофобласта (как цито-, так и синцитиотрофобласта)
4.Трофобластическая опухоль плацентарного ложа (места) - ТОПЛ –
развивается из цитотрофобласта, как правило после родов, нечувствительна к цитостатикам, поэтому наиболее неблагоприятный прогноз.
5.Эпителиоидная трофобластическая опухоль – похожа на ТОПЛ
3,4,5 – злокачественные формы, ХК – самая частая среди них.
NB! Злокачественная трансформация трофобласта чаще происходит после завершения беременности, но возможна и во время беременности!

47. Пузырный занос. Этиопатогенез, клиника, диагностика, методы лечения, прогноз
1. Пузырный занос (ПЗ)
|
ПОЛНЫЙ |
ЧАСТИЧНЫЙ |
Патологический продукт |
Патологический продукт зачатия при |
|
|
зачатия без эмбриона, |
наличии плода, это результат |
|
возникает в случае, если |
оплодотворения «пустого яйца» двумя |
оплодотворенная яйцеклетка без |
сперматозоидами (диспермия) – суть |
|
|
ядра или ее ядро |
патогенеза |
инактивировано («пустое яйцо») |
|
|
|
- суть патогенеза |
|
Плод погибает на 4-5 неделе, |
Плод погибает в I триместре, но |
|
|
т.е. еще до формирования |
беременность может прогрессировать и до |
|
маточно-плацентарного |
срока родов!!! При сочетании частичного |
|
кровотока |
ПЗ с прогрессирующей беременностью – |
|
|
высокий риск малигнизации! Т.е. |
|
|
переход в ХК!→летальный исход (т.к. |
|
|
поздно диагностируют, ситуация редкая) |
|
Морфология: |
|
1. |
Тотальный отек ворсин |
1. Частичный отек ворсин хориона |
хориона (захватывает и цито-, и |
|
|
|
синцитиотрофобласт) |
|
2. |
Тотальная гиперплазия (и |
2. Частичная гиперплазия, в основном, |
цито-, и синцитиотрофобласта) |
синцитиотрофобласта |
|
2. Инвазивный ПЗ – ткань пузырного заноса инвазирует в эндометрий → перфорация миометрия
Этиопатогенез
Теории происхождения:
1.Гипопротеинемическая — дефицит животного белка в пище, создающий предпосылки к дефекту генов в хромосомах оплодотворенного яйца
2.Патология яйцеклетки
3.Вирусная теория - патологическая трансформация трофобласта после перенесенных вирусных заболеваний
4.Воспалительная — наличие у матери децидуального эндометрита, вторично приводящего к перерождению ворсин
5.Иммунологическая — оплодотворенное яйцо, а затем и плод являются трансплантатами и вызывают неадекватный иммунный ответ в организме матери и др.
Считается, что при полном ПЗ клетки плодного яйца несут только отцовские хромосомы. Генотип почти всегда женский (46,XX). Клетки частичного пузырного заноса всегда триплоидны, при этом диплоидный набор чаще — от отца, гаплоидный — от матери (69,XXY, 69,XXX).
Гистологически пузырный занос - гроздевидное образование, состоящее из прозрачных пузырьков d до 15 мм, заполненных жидкостью, содержащей альбумин и муцин. Пузырьки — это ворсины хориона, измененные вследствие отека и ослизнения и исчезновения сосудов стромы.

Факторы риска:
в подростковом возрасте – риск увеличивается в 20 раз!
в возрасте ˃50 лет – в 200 раз!
|
наличие в анамнезе ПЗ |
Полный пузырный занос |
прерывание беременности в анамнезе
Клиника ПЗ
1.все признаки беременности: предположительные, вероятные, достоверные
2.основной симптом (появляется в 100% случаев!) – кровянистые выделения из половых путей на фоне беременности, иногда сопровождающееся выходом пузырьков наружу из влагалища
3.схваткообразные боли внизу живота
4.60% - чрезмерно выраженный ранний токсикоз – выраженная рвота беременных
5.ранняя (!) клиника преэклампсии: отеки,
повышение АД, альбуминурия на небольшом |
Тека-лютеиновые кисты яичника |
сроке! (а ПЭ по определению возникает после 20 |
|
недели!) |
|
6.размеры матки не соответствуют сроку беременности по последней менструации (превышают его)
7.в 50% - двусторонние текалютеиновые кисты в яичниках (вследствие чрезмерно высокого уровня ХГЧ)
Осложнения ПЗ
1.маточное кровотечение (как правило, обильное)
2.внутреннее кровотечение (вследствие инвазии)
3.эмболические осложнения элементами трофобласта
4.инфицирование, вплоть до сепсиса с развитием полиорганной недостаточности
5.малигнизация!
Факторы риска малигнизации
1.возраст ˃40 лет
2.позднее менархе
3.большое количество беременностей
4.завершение беременности, предшествующей пузырному заносу, родами
5.несоответствие размеров матки (большие размеры) сроку беременности
6.двусторонние тека-лютеиновые кисты яичников
7.исходно высокий уровень ХГЧ (˃150 000 МЕ/л)
Молекулярно-биологические факторы риска малигнизации:
1.повышенная экспрессия онкогенов в ткани ПЗ
2.ослабление апоптоза в ткани ПЗ
Диагностика
1.Клиника (см.выше)
2.УЗИ (с вагинальным датчиком):
симптом «снежной бури»
(гомогенная мелкокистозная ткань)
Симптом «снежной бури»
отсутствие плода
несоответствие матки сроку предполагаемой беременности
двусторонние текалютеиновые кисты в яичниках
3. Чрезмерное повышение уровня βХГЧ в сыворотке крови (Знать исходный уровень!)
Диф. диагностика с другими причинами акушерских кровотечений: 1. На ранних сроках беременности:
эктопическая беременность
угроза прерывания беременности 2. На протяжении всей беременности:
Доброкачественные заболевания шейки матки (эрозии, полипы)
Рак женских половых органов любой локализации (шейки матки, вульвы, влагалища, эндометрия)
Разрыв мягких тканей
Тактика
Срочная эвакуация ПЗ из полости матки:
1.Вакуум-аспирация (максимально щадящий способ)
2.Очень осторожный кюретаж матки (выскабливание) – осторожно, т.к.
высокий риск перфорации матки!
3.Срочное малое кесарево сечение (КС) (малое КС – это КС, проведенное в сроке 17-22 недели беременности, независимо от доступа)
Показания к КС:
1.Кровотечение, угрожающее жизни
2.Клиника преэклампсии, эклампсии
Удаленная ткань в обязательном порядке направляется на гистологическое исследование! – информативность 100%! (в отличие от ХК)
Алгоритм наблюдения за пациенткой (после выписки)
1.Определение уровня ХГЧ:
В первые 6 недель – 1 раз в неделю
Затем в течение 6 месяцев – 1 раз в 2 недели
В течение первого года – 1 раз в месяц
В течение второго года – 1 раз в 2 месяца
Если уровень ХГЧ не снижается – риск малигнизации!
2.Профилактическая цитостатическая терапия по показаниям:
Уровень ХГЧ ˃25 000 МЕ через 4-5 недель после удаления ткани ПЗ. В этом случае женщина направляется к онкологу, проводится 1 курс цитостатика: метотрексат (наиболее эффективен) или дактиномицин (меньше побочных эффектов). ХГЧ должен снизиться до следового уровня. Профилактическая терапия значительно снижает риск малигнизации (перехода в ХК)
 На фоне терапии + 1 год после цитостатической терапии – тщательная механическая, а не гормональная) контрацепция (презерватив, спермициды - блокируют проникновение спермы в шеечную слизь и создают химикомеханический барьер в области влагалища и шейки матки на пути спермы) ( Прогноз при отсутствии факторов неблагоприятного течения, своевременной диагностике и лечении – благоприятный!
На фоне терапии + 1 год после цитостатической терапии – тщательная механическая, а не гормональная) контрацепция (презерватив, спермициды - блокируют проникновение спермы в шеечную слизь и создают химикомеханический барьер в области влагалища и шейки матки на пути спермы) ( Прогноз при отсутствии факторов неблагоприятного течения, своевременной диагностике и лечении – благоприятный!

48. Хориокарцинома матки. Этиопатогенез, клиника, диагностика, лечение, прогноз, профилактика
Хориокарцинома (ХК) – злокачественная опухоль, возникающая из элементов трофобласта (как цито-, так и синцитиотрофобласта), чаще возникающая после ПЗ, но может возникнуть как после нормальных родов, так и после выкидыша и аборта.
Особенности ХК:
1.Способность к молниеносному (!) гематогенному метастазированию
2.При своевременном лечении цитостатиками возможно полное излечение и даже сохранение репродуктивной функции! → важность своевременной
диагностики!
Этиопатогенез
Теории происхождения – см. пузырный занос Два патогенетических варианта ХК:
1.Малигнизированный ПЗ
Молекулярно-биологические факторы риска малигнизации ПЗ:
1.повышенная экспрессия онкогенов в ткани ПЗ
2.ослабление апоптоза в ткани ПЗ
2. ХК после родов, аборта, выкидыша
Факторы риска: см. пузырный занос
Клиническая классификация
1 стадия: опухоль ограничена телом матки (возможна также эктопическая ХК – первичный очаг в маточной трубе)
2 стадия: опухоль распространяется за пределы тела матки, но остается в пределах гениталий
Метастазы во влагалище
Метастазы в параметральной клетчатке
(ХК почти никогда не метастазирует в яичники!) 3 стадия – метастазы в легких
4 стадия – другие отдаленные метастазы: головной мозг, печень
NB! Обычно отдаленные метастазы – 4 стадия по TNM, а при ХК – 3я! Т.к. опухоль очень агрессивная!!!
Клиника
1.Основной симптом – рецидивирующее кровотечение после завершенной беременности (роды, аборт, выкидыш) или после эвакуации пузырного заноса (например, после аборта –кровотечение → делают выскабливание →кровотечение продолжается → повторное выскабливание…→подозрение на ХК – определить ХГЧ в крови!)
2.Внезапно возникшее внутреннее кровотечение (при прорастании в миометрий, при эктопической ХК, из метастазов ХК в печени)
3.Симптомы, связанные с метастазированием:
30% - наружное кровотечение из метастазов во влагалище: в области уретрального валика, имеют характерный вид вишни, черного винограда, их очень легко ранить →сильное кровотечение!
12% метастазы в параметральной клетчатке – боли внизу живота, иррадиируют в нижние конечности
32% метастазы в легких – клиника рака легких: боли, одышка, кровохарканье
15% метастазы в головной мозг: очаговая симптоматика
4. Ткань ХК быстро инфицируется (т.к. хорошо кровоснабжается) → клиника сепсиса → полиорганная недостаточность
Факторы риска неблагоприятного течения ХК
1.Длительность латентного периода более 4 мес.
2.Длительность клинических проявлений свыше 6 мес.
3.Роды как исход предшествующей беременности
4.Размеры матки, соответствующие 7 недельной беременности (и более) к началу лечения
5.Наличие метастазов
6.Титр ХГЧ в крови 150000 МЕ/л и более к началу лечения
Диагностика
1.Жалобы (см.клинику)
2.Анамнез: наличие в анамнезе ПЗ, родов, аборта, выкидыша
3.УЗИ – при сочетании с беременностью это основной метод диагностики.
4.Гистологическое исследование после выскабливания.
NB! Но информативность 25-30%! Причины: 1. На гистологию отправляется не первый соскоб (т.к. не сразу заподозрили ХК) 2. Высокий риск инфицирования ХК →опухолевые клетки не видны за некротическими массами
5.Определение ХГЧ в крови!
*Трофобластическая опухоль плацентарного ложа (ТОПЛ)
Клиника – схожа с ХК, но уровни ХГЧ невысокие! Т.к. эта опухоль из цитотрофобласта, а ХГЧ продуцируется синцитиотрофобластом. Ее маркер –
плацентарный лактоген в крови (увеличивается).
Во время беременности: в I триместр (11-13 недель) – первый скрининг:
1.УЗИ
2.βХГЧ (в норме после 9 недели уровень постепенно снижается, при ХК – значительно повышен)
3.αФП – α-фетопротеин (уровень постепенно нарастает, при ХК – меньше нормы)
Диф.диагностика: эктопическая беременность, неполный выкидыш
Лечение
Проводится онкологом. Цитостатики (метотрексат, дактиномицин). Решается вопрос о полихимиотерапии и гистерэктомии.
Показания к гистерэктомии:
1.кровотечение, угрожающее жизни
2.инфицирование опухоли, сепсис
3.отсутствие эффекта от цитостатической терапии (чем позднее поставлен диагноз, тем ˃ резистентна опухоль к цитостатикам!)
4.размеры матки ˃12 недель беременности (сейчас на это не ориентируются) На фоне терапии + 1 год после эффективного лечения – тщательная механическая (а не гормональная) контрацепция (презерватив, спермициды).
Прогноз
При отсутствии факторов неблагоприятного течения, своевременной цитостатической терапии – возможно выздоровление и сохранение репродуктивной функции!
Профилактика
1.своевременное выявление и лечение ВЗОМТ и урогенитальной вирусной инфекции у обоих супругов
2.профилактическая и сезонная вакцинация от вирусных заболеваний
3.достаточное содержание белка в пище
4.рациональная контрацепция
5.профилактика невынашивания беременности
6.диспансеризация беременных с ранних сроков.

Новообразования тела и шейки матки
49. Фоновые и предраковые заболеваний шейки матки. Классификация, диагностика, лечение
Клинико-морфологическая классификация заболеваний шейки матки
1.Фоновые процессы: истинная эрозия, эктопия шейки матки, эктропион, простая лейкоплакия, полипы шейки матки;
2.Предрак шейки матки : дисплазия (цервикальная интраэпителиальная неоплазия — CIN), лейкоплакия с атипией
3.Рак (преинвазивный, микроинвазивный, инвазивный).
Фоновые заболевания
1)Истинная эрозия – дефект многослойного плоского эпителия на влагалищной порции шейки матки.
Этиология: воспалительные процессы, приводящие к некробиозу многослойного плоского эпителия в кислой среде влагалища, который в результате механической травмы слущивается с подлежащей мембраны. При этом хотя бы частично сохраняется базальный слой клеток и тем самым потенция к заживлению. Клиника: истинная эрозия не имеет специфической клиники, и очень часто пациентка не обращается к врачу. Бели или другие патологические
выделения, зуд, как правило, обусловлены экзоцервицитом, кольпитом. Диагностика: при кольпоскопии выглядит как участок эктоцервикса ярко-красного цвета, неправильной формы, не покрытый эпителием. Существует от 2-3 дней до 1- 2 недель.
Лечение: должно быть направлено на устранение контаминации (антибактериальная терапия, мазевые тампоны и свечи с антибиотиками) и нормализацию микрофлоры влагалища (применение эубиотиков — лактобактерина и др.), стимуляцию регенерации (солкосерил, облепиховое масло). При гормональных нарушениях и отсутствии должного лечения возможна эпителизация эрозии с формированием цилиндрического эпителия (эктопия) шейки матки.
2)Эктопия шейки матки («псевдоэрозия») – смещение цилиндрического эпителия на влагалищную порцию шейки матки.
Этиология и патогенез: Выделяют приобретенную и врожденную эктопию (псевдоэрозию). Если в пубертатном периоде не происходит закономерного смещения стыка 2 видов эпителия шейки матки к наружному зеву, то в репродуктивном периоде имеется врожденная эктопия - при кольпоскопии вокруг наружного зева определяется венчик цилиндрического эпителия округлой формы, красного цвета, с бархатистой поверхностью. С точки зрения гистогенеза врожденную эктопию можно рассматривать как вариант физиологической нормы, поэтому пациентки с неосложненной врожденной эктопией подлежат наблюдению. Приобретенная эктопия является полиэтиологичным заболеванием, в генезе которого отводится роль воспалительному, механическому, гормональному факторам. В результате воспалительных изменений многослойный плоский эпителий с рыхло уложеннными, плохо сцепленными слоями при механическом воздействии может локально повреждаться и слущиваться. В последующем из резервных клеток на дисгормональном фоне при инфекционных воздействиях может формироваться цилиндрический эпителий, замещающий многослойный
плоский. У женщин с нарушением менструального цикла эктопия возникает в 5—6 раз чаше, чем в популяции.
Клиника: пациентки с эктопией, как правило, не предъявляют никаких жалоб, иногда могут беспокоить бели, контактные кровяные выделения, что обычно бывает при сопутствующем экзо- и эндоцервиците.
Диагностика: при гинекологическом осмотре псевдоэрозия выглядит как участок неправильной формы ярко-красного цвета, часто располагающийся асимметрично на передней или задней губе шейки матки на фоне бледной слизистой эктоцервикса. При кольпоскопии эктопия представляет собой участки, покрытые множеством округлых или продолговатых красных сосочков, что создает вид бархатистой поверхности. Ярко-красный цвет обусловлен сосудами подлежащей стромы, просвечивающими через один ряд цилиндрических клеток. Иногда кольпоскопическую картину может дополнять "зона трансформации", которая отражает процессы замещения цилиндрического эпителия эктопии многослойным плоским - визуализируются метаплазированный и незрелый многослойный плоский эпителий, открытые и закрытые протоки желез, формирующиеся при перекрытии крипт в зоне эктопии многослойным плоским эпителием.
Тактика ведения: Тактика ведения пациенток с эктопией определяется по результатам кольпоскопии, цитологии, обследования на вирус папилломы человека (ВПЧ), при необходимости биопсии. При неосложненной эктопии у нерожавших женщин показано наблюдение, при персистирующем воспалительном процессе, ВПЧ после противовоспалительного и противовирусного лечения применяют криодеструкцию, лазерокоагуляцию, радиохирургическое воздействие (сургитрон). У пациенток, выполнивших репродуктивную функцию, показаны деструкция зоны эктопии или конизация шейки матки тем или иным методом.
3)Эктропион - сочетание эктопии и деформации шейки матки.
Этиология и патогенез: Во время беременности в результате гормональных изменений и воздействия прогестерона увеличивается цервикальная эктопия, в родах (реже - при абортах) происходит выворот слизистой оболочки цервикального канала в результате разрывов циркулярных мышечных волокон шейки.
Клиника: Патогномоничных жалоб у пациенток нет.
Диагностика: При осмотре на деформированной шейке матки с зияющим или щелевидным наружным зевом видны красные участки цилиндрического эпителия, нередко с зоной трансформации.
Лечение: Метод лечения выбирают в зависимости от степени деформации шейки матки, с учетом возраста и востребованности репродуктивной функции больной: криодеструкция, лазерокоагуляция, радиохирургическое воздействие - диатермоэлектроконизация
4)Лейкоплакия шейки матки (в переводе с греч. - "белое пятно") представляет собой локальные процессы ороговения многослойного плоского эпителия разной выраженности - паракератоз, гиперкератоз, акантоз с формированием лимфогистиоцитарных инфильтратов вокруг сосудов подлежащей стромы. Согласно современным представлениям лейкоплакия относится к дискератозам. Классификация: Выделяют простую лейкоплакию (фоновый процесс) и пролиферирующую с атипией клеток, при которой отмечаются повышенная митотическая активность, атипические клетки в базальных и парабазальных слоях
многослойного плоского эпителия. Лейкоплакию с атипией клеток относят к предраку шейки матки и классифицируют в зависимости от степени атипии. Этиология: В возникновении лейкоплакии играют роль вирусные, в меньшей степени эндокринные, иммунные, инфекционные (хламидии) факторы. Клиника: Лейкоплакия не сопровождается какой-либо симптоматикой. При обследовании больных лейкоплакией с клинически выраженными формами можно невооруженным глазом увидеть возвышающиеся белые бляшки на эктоцервиксе или они выявляются только кольпоскопически.
Диагностика: Кольпоскопическая картина лейкоплакии может выглядеть как йоднегативная зона в виде белесоватой блестящей пленки с гладкой или бугристой поверхностью в результате развития рогового слоя эпителия. Множественные красные точки в основе лейкоплакии (пунктация) и линии, образующие многоугольники в полях лейкоплакии (мозаика), обусловлены кровеносными сосудами в соединительнотканных сосочках и выростах, вдающихся в эпителиальные пласты при указанном заболевании. В участках лейкоплакии отсутствуют промежуточные клетки, накапливающие гликоген, что обусловливает отрицательную пробу Шиллера. Цитологическое исследование не позволяет надежно дифференцировать простую лейкоплакию и лейкоплакию с атипией, поскольку клетки, взятые с поверхности эпителия, не отражают процессов, происходящих в базальных слоях; необходима биопсия шейки матки с гистологическим исследованием.
Лечение проводится индивидуально, в зависимости от вида лейкоплакии, ее размеров, а также возраста и репродуктивной функции пациентки. При незаинтересованности в деторождении предпочтительны методы с гистологическим контролем удаляемой части шейки матки - радиохирургическая конизация, диатермоэлектроконизация. У молодых женщин при простой лейкоплакии во избежание рубцовых изменений шейки матки применяют криодеструкцию, лазерную вапоризацию, радиохирургическое лечение.
5) Полипы слизистой оболочки цервикального канала представляют собой соединительнотканные выросты, покрытые эпителием.
Классификация: Различают железистые (покрыты однорядным цилиндрическим эпителием) и эпидермизированные (покрыты метапластическим многослойным эпителием) полипы.
Диагностика: Полипы выглядят как ярко-розовые образования продолговатой или листовидной формы, свисающие из наружного зева шейки матки; подобная картина не исключает полипов эндометрия. Современная ультразвуковая аппаратура с высокой разрешающей способностью позволяет диагностировать полипы шейки матки небольших размеров, не выходящие за пределы наружного зева. Они выглядят как включения повышенной или средней эхогенности в
цервикальном канале.
Лечение: Если ножка полипа визуализируется в нижней трети цервикального канала невооруженным глазом, возможно удаление полипа с коагуляцией его основания. В остальных наблюдениях необходима дифференциальная диагностика с полипами эндометрия больших размеров или с полипами, исходящими из нижней трети полости матки, поэтому полипэктомию осуществляют под контролем гистероцервикоскопии. При ультразвуковых и эндоскопических признаках патологии эндометрия полипэктомию целесообразно сочетать с раздельным диагностическим выскабливанием слизистой оболочки полости матки и цервикального канала.
