
- •1. Структура и организация гинекологической помощи в рф. Виды медицинской помощи пациенткам с гинекологическими заболеваниями.
- •Включает в себя:
- •Этапы оказания медицинской помощи:
- •Первичная медико-социальная помощь (мероприятия):
- •Профилактический медицинский прием:
- •Профилактический медицинский осмотр группы здоровья:
- •Дневной стационар:
- •Стационарная помощь
- •Первичная медико-санитарная помощь несовершеннолетним включает:
- •Группы диспансерного наблюдения:
- •Психологическое доабортное консультирование:
- •Искусственное прерывание беременности по желанию женщины:
- •Искусственное прерывание беременности по медицинским показаниям:
- •2. Методы инструментальной диагностики гинекологических заболеваний.
- •3. Методы лабораторной диагностики гинекологических заболеваний.
- •4. Периоды развития женского организма. Специальные методы гинекологического обследования девочек.
- •Внутриутробный период
- •Период новорожденности
- •Нейтральный период
- •Препубертатный период
- •Пубертатный период
- •Период половой зрелости
- •Менопауза
- •5. Анатомо-физиологические особенности половых органов девочки в различные возрастные периоды. Стадии развития вторичных половых признаков по Таннер.
- •Рост волос в подмышечной впадине (Ax):
- •Дополнительные методы обследования при подозрении на половую патологию у детей:
- •6. Преждевременное половое созревание. Этиология, клиника, диагностика, принципы терапии.
- •Степень полового развития Tanner 2 и более у девочек младше 9 лет - признак ппр!
- •Конституциональная форма ппр носит наследственный, семейный характер.
- •7. Задержка полового развития девочек. Этиология, клиника, диагностика, принципы терапии
- •8. Пороки развития половых органов. Классификация. Принципы диагностики и терапии.
- •Ещё одна, более понятная классификация:
- •9. Гематокольпос, гематометра у девочек. Этиология, клиника, диагностика и лечение.
- •10. Современные представления о регуляции менструального цикла. Характеристика нормального менструального цикла. Тесты функциональной диагностики.
- •Параматеры нормального Менструального цикла:
- •Регуляция Менструального цикла:
- •Циклические изменения в яичниках:
- •Циклические изменения в матке:
- •Циклические изменения в шейке матки и во влагалище:
- •Циклические изменения в молочных железах:
- •1) Цитологическое исследование влагалищных мазков (кольпоцитология):
- •2) Изучение свойств цервикальной слизи:
- •3) Определение базальной температуры (бт):
- •11. Аномальные маточные кровотечения репродуктивного и пременопаузального периодов. Патогенез, клиника, диагностика.
- •12. Аномальные маточные кровотечения периода полового созревания. Диагностика. Принципы терапии.
- •13. Олигоменорея. Классификация, методы исследования уровней поражения, принципы лечения.
- •14. Аменорея. Классификация. Методы исследования уровней поражения регуляции менструального цикла, принципы лечения.
- •15. Первичная аменорея. Классификация. Методы исследования, принципы Лечения.
- •Аменорея вследствие нарушения функции гонад
- •Аменорея обусловленная экстрагонадными причинами
- •16. Вторичная аменорея. Классификация. Методы исследования, принципы Лечения. (см. Подробнее вопросы 75-79 большого файла)
- •17. Дисменорея. Этиология, классификация методы исследования, дифференциальная диагностика, методы лечения девочек-подростков.
- •Первичная альгодисменорея
- •Вторичная альгодисменорея
- •18. Синдром поликистозных яичников. Клинические проявления заболевания. Фенотипы спя.
- •19. Методы диагностики и принципы лечения синдрома поликистозных яичников.
- •20. Воспалительные заболевания внутренних половых органов у женщин. Этиология, классификация, клиника и диагностика.
- •21. Острые воспалительные заболевания придатков матки. Этиология, клиника, диагностика. Принципы лечения больных с острыми воспалительными заболеваниями придатков матки.
- •22. Эндомиометрит. Этиология, клиника, диагностика, терапия.
- •23. Острый пельвиоперитонит. Этиология, клиника, диагностика, терапия.
- •24. Воспалительные заболевания наружных половых органов. Классификация. Методы обследования. Принципы терапии.
- •25. Заболевания вульвы и влагалища у девочек. Классификация, принципы терапии. Особенности течения воспалительных заболеваний половых органов у девочек.
- •26. Бактериальный вагиноз. Клиника, диагностика, лечение
- •27. Урогенитальный хламидиоз. Этиология, патогенез. Клиника, классификация, диагностика, основные принципы лечения.
- •28. Трихомониаз. Этиология, клиника, диагностика, лечение. Особенности у девочек.
- •У девочек:
- •29. Гонорея. Этиология. Классификация, диагностика. Особенности у девочек.
- •У девочек:
- •30. Острая восходящая гонорея. Клиника, дифференциальная диагностика. Принципы лечения. Критерии излеченности.
- •31. Хроническая гонорея. Клиника, диагностика. Принципы лечения. Критерии излеченности.
- •32. Туберкулез половых органов. Классификация, этиология, особенности течения, диагностика, лечение.
- •33. Внематочная беременность. Классификация, этиология. Клиника. Диагностика. Тактика ведения. Осложнения.
- •34. Внематочная беременность. Разрыв маточной трубы. Трубный аборт. Клиника. Диагностика, лечение.
- •35. Трубная беременность прогрессирующая. Клиника. Диагностика. Тактика ведения. Осложнения.
- •36. Классификация трофобластических опухолей. Критерии диагноза злокачественных трофобластических опухолей.
- •37. Трофобластическая болезнь: патогенез, классификация, клиника, лечение.
- •38. Пузырный занос. Патогенез, классификация, клиника, диагностика, лечение.
- •39. Герминогенные опухоли яичников. Дисгерминома яичника. Клиника, диагностика, лечение. Особенности течения и лечения ее у девочек.
- •40. Зрелая тератома яичника. Перекрут ножки опухоли. Клиника, диагностика, лечение. Понятие анатомической и хирургической ножки.
- •41. Опухолевидные образования яичников. Тактика ведения. Методы обследования девочек при подозрении на опухоль половых органов.
- •42. Кисты яичников. Классификация. Дифференциальная диагностика. Тактика ведения. См. Выше
- •43. Опухоли стромы полового тяжа. Клиника, диагностика, лечение. Особенности течения и лечения их у девочек.
- •44. Эпителиальные опухоли яичников. Простая серозная и папиллярная цистаденомы. Диагностика и лечение.
- •45. Миома матки. Классификация. Этиология. Клиника. Методы диагностики. Принципы ведения.
- •1. Лабораторные исследования:
- •2. Медикаментозная подготовка
- •47. Показания к оперативному лечению миомы матки. Виды операций.
- •1. Лабораторные исследования:
- •2. Медикаментозная подготовка
- •49. Вторичный и метастатический рак яичников. Диагностика, тактика ведения.
- •50. Перекрут ножки опухоли яичника. Клиника, диагностика, лечение.
- •51. Апоплексия яичника. Клиника. Дифференциальная диагностика., лечение. Особенности течения у девочек.
- •52. «Острый живот» в гинекологии. Этиология. Методы диагностики. Дифференциальная диагностика. Особенности «острого живота» у девочек.
- •53. Эндометриоз. Определение понятия. Теории возникновения эндометриоза. Классификация. Современные методы диагностики.
- •54. Клиника генитального эндометриоза. Современные методы диагностики и принципы лечения генитального эндометриоза.
- •2. Физикальное обследование
- •3. Инструментальная диагностика
- •55. Аденомиоз. Клиника, диагностика и лечение.
- •56. Клиника экстрагенитального эндометриоза (пупка, послеоперационного рубца и других органов).
- •1. Эндометриоз пупка
- •2. Эндометриоз послеоперационного рубца
- •3. Эндометриоз других органов
- •57. Хирургические и консервативные методы терапии эндометриоза. Реабилитация больных.
- •1. Медикаментозная поддержка
- •2. Физиотерапия
- •3. Диета и питание
- •59. Предрак эндометрия. Этиология, классификация, клиника, Диагностика и лечение.
- •60. Рак эндометрия. Клиника, диагностика, стадии распространения, Лечение.
- •61. Фоновые состояния шейки матки. Диагностика, терапия.
- •!Вирус папилломы человека (впч) (99,7%):
- •Факторы риска развития патологии шейки матки:
- •Ниже мелким шрифтом подробно будут описаны фоновые и предраковые заболевания: фоновые заболевания шейки матки:
- •Предраковые заболевания шейки матки:
- •62. Предрак шейки матки. Этиология, клиника, диагностика, лечение. См. Вопрос №61
- •63. Методы диагностики заболеваний шейки матки. Кольпоскопия диагностике патологии шейки матки.
- •64. Рак шейки матки. Этиология, классификация. Клиника, диагностика, лечение и профилактика.
- •65. Оказание неотложной помощи при кровотечении из пораженной раком шейки матки. Профилактика рака шейки матки.
- •66. Бесплодный брак. Алгоритм и методы обследования супружеской пары. Вспомогательные репродуктивные технологии.
- •67. Современные методы контрацепции. Классификация. Подростковая контрацепция.
- •Традиционные методы контрацепции:
- •1. Механические методы:
- •3. Ритмические методы:
- •Современные средства контрацепции:
- •68. Внутриматочная контрацепция. Виды, показания и противопоказания.
- •69. Гормональные методы контрацепции. Классификация. Преимущества и недостатки.
- •70. Современные методы искусственного прерывания беременности.
- •Ранние сроки (до 12 недель (периода имплантации) включительно):
- •Поздние сроки (с 12 недели (момента имплантации) и до 21 недели:
- •71. Медикаментозное прерывание беременности: особенности, показания противопоказания, осложнения.
61. Фоновые состояния шейки матки. Диагностика, терапия.
Фоновые заболевания шейки матки – это изменения влагалищной части шейки матки, при которых сохраняется нормоплазия эпителия, т.е. происходит правильное митотическое деление эпителиальных клеток, их дифференцировка, созревание, эксфолиация (отшелушивание).
К фоновым заболеваниям шейки матки относят:
- Эктопия цилиндрического эпителя (ЦЭ);
- Эктропион;
- Полип цервикального канала;
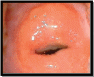
- Эндометриоз;
- Лейкоплакия без атипии;
- Эритроплакия;
- Истинная эрозия.

Предраковые заболевания шейки матки (дисплазии шейки матки) – это очаговые одиночные или множественные патологические процессы, при которых отмечается нарушение дифференцировки клеток эпителия в результате пролиферации с развитием различной степени атипии, не выходящее за пределы базальной мембраны.
В настоящее время общепринято обозначение CIN (Cervical Intraepithelial Neoplasia — цервикальная интраэпителиальная неоплазия): CIN-1, CIN-2, CIN-3.
Этиология:
!Вирус папилломы человека (впч) (99,7%):
В зависимости от степени онкогенного риска ВПЧ делятся на группы:
- ВПЧ низкого онкогенного риска (6, 11, 42, 43, 44 и др.);
- ВПЧ высокого онкогенного риска (16, 18, 31, 33, 35, 39, 45, 48, 51, 52, 58, 56, 59, 68).
Факторы риска развития патологии шейки матки:
1. Воспалительные заболевания гениталий
2. Травматические повреждения шейки матки,
возникшие после родов или абортов.
3. Гормональные нарушения.
4. Иммунные нарушения.
5. Сексуальная активность.
6. Инволютивные (возрастные) изменения половых
органов, снижение резистентности организма,
7. Использование комбинированных оральных контрацептивов с повышенным содержанием гестагенов
8. Курение.
9. Наследственный фактор

Ниже мелким шрифтом подробно будут описаны фоновые и предраковые заболевания: фоновые заболевания шейки матки:
Эктопия шейки матки. Эктопия шейки матки подразумевает смещение цилиндрического эпителия на влагалищную порцию шейки матки. Выделяют врожденную эктопию и приобретенную - псевдоэрозия, эктропион (посттравматическая).
Врожденная эктопия. Во внутриутробном периоде процесс смещения цилиндрического эпителия за внутренний зев считают нормальным этапом развития шейки матки. Как правило, при достижении женщиной репродуктивного возраста граница цилиндрического и многослойного плоского эпителиев при гинекологическом осмотре не видна.
Однако эктопия может сохраняться и в раннем репродуктивном возрасте, особенно у женщин с нарушением менструального цикла (на фоне относительной гиперэстрогении). Эктопии шейки матки считают врождённым, как правило, временным физиологическим состоянием, они не опасны в отношении малигнизации и не требуют лечения. У подростков и пациенток раннего репродуктивного возраста эктопию шейки матки рассматривают как физиологическое состояние. Появление эктопии шейки матки при беременности также считают физиологическим состоянием, связанным с изменением функций яичников.
Клиническая картина. Диагноз врождённой эктопии шейки матки устанавливают при первом обращении к гинекологу женщины, недавно начавшей половую жизнь. При гинекологическом осмотре эктопия выглядит как участок ярко-красного цвета, с бархатистой поверхностью. Ярко-красный цвет обусловлен сосудами подлежащей стромы, просвечивающими через один ряд цилиндрических клеток. Признаков патологической секреции из цервикального канала обычно не бывает, при кольпоскопии симптомы воспалительной реакции (гиперемия, отечность и др.) не выявляются.
При постановке диагноза врождённой эктопии шейки матки учитывают её появление на ранее неизменённой шейке матки, после предварительного обследования на ИППП и кольпоскопии.
Приобретенная эктопия. Приобретённую эктопию шейки матки рассматривают как полиэтиологическое заболевание, обусловленное воздействием ряда факторов. Относят псевдоэрозии (см выше), эктропион шейки матки.
Эктропион – выворот слизистой оболочки шейки матки, в результате разрывов циркулярных мышечных волокон шейки, характеризующийся наличием псевдоэрозии и рубцовой деформации шейки матки. Этиологическим фактором является расширение цервикального канала и травматизация шейки матки (после родов, абортов).
При травматизации боковых стенок шейки матки повреждаются циркулярные мышцы, что приводит к выворачиванию стенок и обнажению слизистой оболочки цервикального канала, которая напоминает псевдоэрозию. При этом нарушается граница между многослойным плоским эпителием и цилиндрическим эпителием шейки матки. Происходит метаплазия (замещение) цилиндрического эпителия на стенках цервикального канала многослойным плоским. Шейка матки гипертрофируется и подвергается железисто-кистозной дегенерации. Наряду с этими процессами происходит разрастание соединительной ткани и формирование рубцовой деформации шейки матки.
Больные жалуются в основном на бели, боли в пояснице и в нижних отделах живота, нарушение менструальной функции в виде меноррагий, обусловленных сопутствующим, как правило, хроническим эндоцервицитом и эндомиометритом.
Тактика ведения пациенток с эктопией должна быть индивидуальной, у нерожавших показано наблюдение, при эктопии с зоной трансформации, ВПЧ у выполнивших репродуктивную функцию применяют криодеструкцию, лазерокоагуляцию, радиохирургическое воздействие, диатермоэлектроконизацию.
Эктропион. Эктропионом называют выворот слизистой оболочки цервикального канала на влагалищную порцию шейки матки в результате разрывов циркулярных мышечных волокон шейки. Чаще всего эктропион возникает после родов, абортов (посттравматическая эктопия).
При гинекологическом осмотре эктопия выглядит как участок ярко-красного цвета, с бархатистой поверхностью. Ярко-красный цвет обусловлен сосудами подлежащей стромы, просвечивающими через один ряд цилиндрических клеток.
Полипы шейки матки представляют собой разрастание слизистой оболочки канала шейки матки. Возникновение полипов связано как с гормональными нарушениями, так и с воспалительными процессами. Полипы развиваются в области наружного зева, в средней или верхней части эндоцервикса, имеют ножку, при удлинении которой полипы, возникшие в средней и верхней части слизистой оболочки канала шейки, могут достигать уровня наружного зева или выступать за его пределы. Полипы могут иметь не ножку, а широкое основание.
В зависимости от соотношений между железистым и соединительнотканным (фиброзным) компонентами полипов они могут иметь мягкую или плотную консистенцию, поверхность их гладкая или неровная, цвет бледно-розовый, белесоватый, при вторичных изменениях (кровоизлияния, воспаление) – красный или багровый. Различают железистые, железисто-фиброзные и аденоматозные полипы слизистой оболочки канала шейки матки.
Полипы могут быть как одиночными так и множественными. Цвет полипов зависит от характера покрывающего эпителия. При расположении на поверхности цилиндрического эпителия полип имеет розовый цвет вследствие просвечивания подлежащей сосудистой сети. Если полип покрыт плоским многослойным эпителием, то приобретает беловатую окраску.
Полип, покрытый цилиндрическим эпителием, называется железистым, многослойным плоским эпителием - эпидермизирующимся (последний чаще подвергается малигнизации).
Во время беременности в клетках стромы полипа могут возникнуть изменения, сходные с децидуальными преобразованиями в эндометрии, так называемые децидуальные полипы (децидуоз).
Диагностика полипов слизистой оболочки цервикального канала не представляет затруднений. Они обнаруживаются при простом осмотре шейки матки, кольпоскопии и цервикоскопии. Небольшие полипы чаще распознаются при гистологическом исследовании слизистой оболочки, полученной в результате диагностического выскабливания цервикального канала. Характер строения полипа выясняют при гистологическом исследовании.
Лечение сводится к удалению полипов (последующее гистологическое исследование обязательно). Полипы удаляют откручиванием с последующей коагуляцией основания ножки.
Полипэктомию осуществляют под контролем гистероцервикоскопии. После удаления полипа проводят раздельное диагностическое выскабливание слизистой оболочки цервикального канала и тела матки. Такая рекомендация обоснована тем, что полипы часто развиваются на фоне гиперпластических процессов эндометрия и эндоцервикса. Успешно используется криодеструкция ложа полипа после его удаления
Профилактикой полипов шейки матки является своевременное лечение гинекологических заболеваний и эндокринных нарушений.
Папиллома. Папиллома представляет собой бородавчатое разрастание многослойного плоского эпителия с явлениями ороговения. Поверхность розовая или белесоватая, четко граничит с окружающими тканями.
Кольпоскопическое исследование позволяет установить сосочковую структуру папилломы. В каждом сосочке определяется сосудистая петля красного цвета, причем при разрастании папилломы характер сосудистой сети не изменяется. Закономерное повторение сосудистого рисунка папилломы есть проявление адаптивной сосудистой гипертрофии. Нередко из-за частичного или полного ороговения поверхность становится белесоватой и сосудистый рисунок виден не так четко.
Кондиломы – возникают в результате папилломавирусной инфекции и разделяются на 2 группы – экзофитные и эндофитные. Экзофитные – наружный рост и проявляются в разнообразных вариантах от маленького бугорка на поверхности до гигантской кондиломы. Представляют собой разрастание соединительной ткани с сосудами внутри, покрытие ПЭ.
При кольпоскопии – при обработке уксусной кислотой приобретают жемчужный блеск. Эндофитные кондиломы– обычно объединяют под названием «плоская кондилома». В 60% сочетаются с дисплазией, в 5% – с прединвазивной кондиломой. Обследование: цитология мазков, расширенная кольпоскопия, гистологическое исследование после прицельной биопсии.
Лечение должно быть комбинированным: общим (иммуномодуляторы), этиотропным и местным, направленным на деструкцию очага. Деструкцию очага можно осуществить с помощью подофилина или солкодерма, наносимых местно, а также криогенным или лазерным методом.
Эндометриоз шейки матки. Эндометриоз - это процесс трансплантации эндометрия на раневую поверхность шейки матки. Наиболее часто встречается на влагалищной порции шейки матки, реже - в цервикальном канале. Визуально определяются округлые образования небольших размеров, темно-фиолетового цвета. Важным клиническим признаком эндометриоза являются скудные кровянистые выделения до и после месячных. Наиболее часто эндометриоз наблюдается после диатермохирургического лечения.
Лейкоплакия шейки матки. Лейкоплакия шейки матки (в переводе с греческого — «белое пятно») представляет собой локальные процессы ороговения многослойного плоского эпителия разной выраженности (паракератоз, гиперкератоз, акантоз) с формированием лимфогистиоцитарных инфильтратов вокруг сосудов подлежащей стромы. Выделяют простую лейкоплакию (фоновый процесс) и пролиферирующую с атипией клеток – предраковый процесс.
По современным представлениям, в возникновении лейкоплакии играют роль эндокринные, иммунные, инфекционные (хламидии, вирусы) факторы, травмы.
Эта патология не сопровождается какой-либо симптоматикой. При обследовании лейкоплакия может иметь клинически выраженные формы, видимые невооруженным глазом как возвышающиеся белые бляшки на эктоцервиксе или выявляемые только кольпоскопически-йоднегативная зона. В участках лейкоплакии отсутствуют промежуточные клетки, накапливающие гликоген, что обусловливает отрицательную пробу Шиллера. Клетки накапливают кератин.
Цитологическое исследование не позволяет надежно дифференцировать простую лейкоплакию и лейкоплакию с атипией, поскольку клетки, взятые с поверхности эпителия, не отражают процессов, происходящих в базальных слоях; необходима биопсия шейки матки с гистологическим исследованием.
Лечение проводится индивидуально в зависимости от вида лейкоплакии, ее размеров, а также возраста и репродуктивной функции пациентки. При простой лейкоплакии проводят коррекцию гормональных нарушений; при ее неэффективности показана лазерная или криодеструкция, диатермокоагуляция.
Эритроплакия. Эритроплакия (в переводе с греческого — «красное пятно») подразумевает процессы локальной атрофии и дискератоза многослойного плоского эпителия с резким истончением с сохранением нормального эпителиального покрова на прилежащих участках эктоцервикса. Участки эритроплакии определяются как красноватые пятна на эктоцервиксе, этиология, патогенез и прогноз этой редко встречающейся патологии четко не установлены. Лечение эритроплакии заключается в разрушении очага путем диатермокоагуляции, конизации, криодеструкции.
Истинная эрозия шейки матки представляет собой дефект многослойного плоского эпителия на влагалищной порции шейки матки.
По этиологическому принципу выделяют следующие виды истинной эрозии:
1. Воспалительная (в результате мацерации и отторжения эпителия), чаще в репродуктивном возрасте.
2. Травматическая (травмирование, например, влагалищными зеркалами), чаще в постменопаузальном возрасте.
3. Постожоговая (после отторжения струпа в результате химио-, электро- или криовоздействия), чаще в репродуктивном возрасте.
4. Трофическая (при выпадении матки, после лучевой терапии), чаще в постменопаузальном возрасте.
5. Раковая (при распаде раковой опухоли ШМ), чаще в постменопаузальном возрасте.
6. Сифилитическая — чаще в репродуктивном возрасте.
При осмотре в зеркалах невооруженным глазом эрозия имеет ярко-красную окраску, легко кровоточит. Кроме сифилитической, трофической и раковой эрозии все остальные виды быстро подвергаются эпидермизации, и через 1—2 недели покрываются многослойным плоским эпителием и переходит в псевдоэрозию.
Псевдоэрозия. Псевдоэрозия образуется в процессе дальнейшего развития патологического процесса на основе истинной эрозии. Дефект многослойного плоского эпителия покрывается цилиндрическим эпителием, наползающим на эрозивную поверхность из слизистой оболочки цервикального канала. Цилиндрический эпителий псевдоэрозии разрастается в глубину, образуя ветвящиеся железистые ходы, напоминающие железы (крипты) слизистой оболочки цервикального канала. Эпителий эрозионных желез выделяет секрет, при скоплении которого (затруднение оттока) образуются кисты, имеющие обычно небольшую величину. Однако кисты могут достигнуть величин, видимых при кольпоскопии и даже невооруженным глазом. Крупные кисты эрозионных желез, растущие в непосредственной близости от наружного отверстия цервикального канала, напоминают полипы слизистой оболочки шейки матки.
При развитии множественных кист шейка матки утолщается, чему способствует также изменения, присущие сопутствующему хроническому эндоцервициту и цервициту. Степень гипертрофии шейки матки зависит от числа кистозных элементов и развития соединительной ткани (следствие цервицита).
Псевдоэрозии, характеризующиеся выраженным развитием железистых ходов (и кист), называются фолликулярными (железистыми).
В некоторых случаях на поверхности псевдоэрозии возникают папиллярные разрастания стромы, покрытые цилиндрическим эпителием. В строме этих разрастаний находят мелкоклеточные инфильтраты и другие признаки воспалительной реакции. Такие псевдоэрозии называют папиллярными, точнее железисто-папиллярными (или смешанными).
При осмотре: псевдоэрозии бывают разной величины – от небольшого участка (3-5 мм) до размеров, охватывающих значительную поверхность влагалищной части шейки. Располагаются они вокруг наружного зева или преимущественно на задней губе шейки матки, имеют неправильную (реже округлую форму) бархатистую или неровную поверхность (особенно папиллярные), красную окраску.
На поверхности псевдоэрозии часто наблюдаются слизисто-гноевидные, слизистые или беловатые выделения, поступающие из цервикального канала (частично из эрозионных желез). На поверхность эрозий может наслаиваться патологическое содержимое влагалища, образующееся при кольпите. По периферии заживающей эрозии образуются участки регенерации многослойного плоского эпителия и наботовы кисты.
Псевдоэрозии, особенно папиллярные (железисто-папиллярные), кровоточат при механическом воздействии (инструментальное исследование, половые контакты). Кровоточивость псевдоэрозий часто наблюдается при предраковых изменениях и возникновении беременности.
